Дополнительное соглашение N 3 к Тарифному
соглашению в сфере обязательного
медицинского страхования Республики
Карелия на 2022 год
от 31 марта 2022 года N 3
г. Петрозаводск
В соответствии с Федеральным
законом от 29 ноября 2010 года N 326-ФЗ "Об
обязательном медицинском страховании в
Российской Федерации", Территориальной
программой государственных гарантий
бесплатного оказания гражданам
медицинской помощи в Республике Карелия
на 2022 год и на плановый период 2023 и 2024
годов Стороны:
Министерство здравоохранения
Республики Карелия (далее - Министерство
здравоохранения) в лице Министра
здравоохранения Республики Карелия М.Е.
Охлопкова,
Государственное учреждение
"Территориальный фонд обязательного
медицинского страхования Республики
Карелия" (далее - ГУ ТФОМС РК) в лице
директора Территориального фонда
обязательного медицинского страхования
Республики Карелия А.М. Гравова,
Карельский филиал ООО "СМК
"РЕСО-Мед" в лице директора В.А.
Пантелеева,
Карельская региональная
общественная организация "Общество
специалистов по клинической
эпидемиологии и фармакоэкономике" в лице
президента Н.Н. Везиковой,
Республиканская организация
профсоюза работников здравоохранения в
лице Заместителя председателя М.П.
Цаплина,
на основании решения Комиссии по
разработке территориальной программы
обязательного медицинского страхования
Республики Карелия от 31 марта 2022 года
заключили настоящее Дополнительное
соглашение N 3 к Тарифному соглашению в
сфере обязательного медицинского
страхования Республики Карелия на 2022 год
(далее - Дополнительное соглашение) о
нижеследующем:
1. Внести изменения в Тарифное
соглашение в сфере обязательного
медицинского страхования Республики
Карелия на 2022 год (вступают в силу с 1
марта 2022 года):
1) изложить абзац 31 пункта 1.7
Тарифного соглашения в следующей
редакции:
"Случай госпитализации в
круглосуточный стационар (случай
лечения в дневном стационаре) - случай
диагностики и лечения в стационарных
условиях и (или) условиях дневного
стационара, в рамках которого
осуществляется ведение одной
медицинской карты стационарного
больного, являющийся единицей объема
медицинской помощи в рамках реализации
Территориальной программы ОМС.";
2) изложить абзац 39 пункта 1.7
Тарифного соглашения в следующей
редакции:
"Базовая ставка - средний объем
финансового обеспечения медицинской
помощи в расчете на одного пролеченного
пациента, определенный исходя из
нормативов финансовых затрат на единицу
объема медицинской помощи,
установленных Территориальной
программой государственных гарантий
бесплатного оказания гражданам
медицинской помощи на 2022 год и на
плановый период 2023 и 2024 годов, с учетом
коэффициента приведения.";
3) изложить абзац 40 пункта 1.7
Тарифного соглашения в следующей
редакции:
Коэффициент относительной
затратоемкости - устанавливаемый
Методическими рекомендациями по
способам оплаты медицинской помощи за
счет средств обязательного медицинского
страхования коэффициент, отражающий
отношение стоимости конкретной КСГ
заболеваний к среднему объему
финансового обеспечения медицинской
помощи в расчете на одного пролеченного
пациента (базовой ставке). Коэффициент
относительной затратоемкости
определяется для каждой КСГ на
федеральном уровне (для стационарных
условий и условий дневного стационара) и
не может быть изменен при установлении
тарифов в субъектах Российской
Федерации;
4) изложить абзац 41 пункта 1.7
Тарифного соглашения в следующей
редакции:
"Коэффициент дифференциации -
устанавливаемый на федеральном уровне
коэффициент, отражающий более высокий
уровень заработной платы и коэффициент
ценовой дифференциации бюджетных услуг
для субъекта Российской Федерации и/или
отдельных территорий (используемый в
расчетах в случае, если коэффициент
дифференциации не является единым для
всей территории субъекта Российской
Федерации).";
5) изложить абзац 43 пункта 1.7
Тарифного соглашения в следующей
редакции:
"Коэффициент специфики -
устанавливаемый на территориальном
уровне коэффициент, позволяющий
корректировать тариф КСГ с целью
управления структурой госпитализаций и
(или) учета региональных особенностей
оказания медицинской помощи по
конкретной КСГ.";
6) исключить абзац 53 из пункта 1.7
Тарифного соглашения;
7) абзац 4 пункта 2.1 изложить в
следующей редакции:
"- за единицу объема медицинской
помощи - за медицинскую услугу,
посещение, обращение (законченный
случай) при оплате:
медицинской помощи, оказанной
застрахованным лицам за пределами
субъекта Российской Федерации, на
территории которого выдан полис
обязательного медицинского
страхования;
медицинской помощи, оказанной в
медицинских организациях, не имеющих
прикрепившихся лиц;
8) исключить абзац 8 из пункта 2.1
Тарифного соглашения;
9) абзац 2 пункта 2.2 изложить в
следующей редакции:
"- за случай госпитализации
(законченный случай лечения) по поводу
заболевания, включенного в
соответствующую группу заболеваний (в
том числе клинико-статистические группы
заболеваний);";
10) абзац 3 пункта 2.2 изложить в
следующей редакции:
"- за прерванный случай
госпитализации в случаях прерывания
лечения по медицинским показаниям,
перевода пациента из одного отделения
медицинской организации в другое,
изменения условий оказания медицинской
помощи пациенту с круглосуточного
стационара на дневной стационар,
оказания медицинской помощи с
проведением лекарственной терапии при
злокачественных новообразованиях, в
ходе которой медицинская помощь по
объективным причинам оказана пациенту
не в полном объеме, по сравнению с
выбранной для оплаты схемой
лекарственной терапии, в том числе в
случае прерывания лечения при
возникновении абсолютных
противопоказаний к продолжению лечения,
не купируемых при проведении
симптоматического лечения, перевода
пациента в другую медицинскую
организацию, преждевременной выписки
пациента из медицинской организации при
его письменном отказе от дальнейшего
лечения, летального исхода, выписки
пациента до истечения 3-х дней
(включительно) со дня госпитализации
(начала лечения), за исключением случаев
оказания медицинской помощи по группам
заболеваний, состояний.";
11) абзац 2 пункта 2.3 изложить в
следующей редакции:
- за случай (законченный случай)
лечения заболевания, включенного в
соответствующую группу заболеваний (в
том числе клинико-статистические группы
заболеваний);
12) пункт 2.5 изложить в следующей
редакции:
"2.5. При оплате скорой медицинской
помощи, оказанной вне медицинской
организации (по месту вызова бригады
скорой, в том числе скорой
специализированной, медицинской помощи,
а также в транспортном средстве при
медицинской эвакуации):
- по подушевому нормативу
финансирования;
за единицу объема медицинской
помощи - за вызов скорой медицинской
помощи (используется при оплате
медицинской помощи, оказанной
застрахованным лицам за пределами
субъекта Российской Федерации, на
территории которого выдан полис
обязательного медицинского страхования,
а также оказанной в отдельных
медицинских организациях, не имеющих
прикрепившихся лиц).".
2. Внести изменения в приложение N 2
"Порядок применения способов оплаты
медицинской помощи" (вступают в силу с 1
марта 2022 года):
1) пункт 6.1 изложить в следующей
редакции:
"6.1. Размер финансового обеспечения
фельдшерских, фельдшерско-акушерских
пунктов иных типов, обслуживающих менее
100 жителей, определяется с учетом
применения понижающего поправочного
коэффициента (коэффициента уровня) в
размере 0,5 к размеру финансового
обеспечения фельдшерского,
фельдшерско-акушерского пункта,
обслуживающего от 100 до 900 жителей.";
2) абзац 3 подпункта 10.3 изложить в
следующей редакции:
"3) случаи диспансерного наблюдения
пациента, не прикрепленного к МО, за
исключением наблюдения, осуществляемого
диспансерами, ГБУЗ РК "Республиканская
больница им. В.А. Баранова" и ГБУЗ РК
"Детская республиканская больница" и
женскими консультациями при
диспансерном наблюдении беременных.";
3) пункт 17.1 изложить в следующей
редакции:
"17.1. Медицинская помощь по
реабилитации в амбулаторных условиях
оказывается в соответствии с Порядком
организации медицинской реабилитации,
включающим протоколы реабилитационных
мероприятий, и Порядком маршрутизации
пациентов, утвержденным приказом
Министерства здравоохранения
Республики Карелия, и оплачивается по
тарифу за единицу объема - комплексное
посещение (цель - обращение по поводу
заболевания) в пределах объемов,
утвержденных территориальной
программой ОМС.";
4) пункт 17 дополнить новым
подпунктом 17.2 следующего содержания:
"17.2. Оплате за комплексное
посещение подлежит законченный случай
медицинской реабилитации в амбулаторных
условиях. Комплексное посещение
включает набор необходимых консультаций
специалистов, а также проведение методов
реабилитации, определенных программами
реабилитации. При этом комплексное
посещение, как законченный случай
медицинской реабилитации в амбулаторных
условиях, включает в среднем 10-12
посещений.";
5) пункт 17.2 считать соответственно
пунктом 17.3;
6) дополнить пункт 27 подпунктом 2
следующего содержания:
"27.2. Оплата за услугу в рамках I
этапа углубленной диспансеризации (тест
с 6 минутной ходьбой, определение
концентрации Д-димера в крови у граждан)
возможна только при условии выполнения
комплексного посещения у данного
застрахованного лица.";
7) Наименование раздела II изложить в
следующей редакции:
"II. Оплата медицинской помощи,
оказанной в стационарных условиях, за
случай госпитализации (законченный
случай лечения) по поводу заболевания,
включенного в соответствующую группу
заболеваний (в том числе
клинико-статистическую группу
заболеваний)";
8) пункт 56 изложить в следующей
редакции:
"56. В случае если фактическое
количество дней введения в рамках случая
проведения лекарственной терапии при
злокачественных новообразованиях (кроме
лимфоидной и кроветворной тканей)
пациенту в возрасте 18 лет и старше
соответствует количеству дней введения,
предусмотренному в описании схемы
лекарственной терапии, определенному
приложением 1 к Методическим
рекомендациям, оплата случаев лечения
осуществляется в полном объеме по
соответствующей КСГ.";
9) Наименование раздела VI изложить в
следующей редакции:
"VI. Оплата медицинской помощи,
оказанной в условиях дневных
стационаров, за случай (законченный
случай) лечения заболевания, включенного
в соответствующую группу заболеваний (в
том числе клинико-статистические группы
заболеваний)";
10) пункт 87 изложить в следующей
редакции:
"87. Если фактическое количество
дней введения в рамках прерванного
случая лекарственной терапии при
злокачественных новообразованиях
соответствует количеству дней введения
в тарифе, предусмотренному в описании
схемы лекарственной терапии, оплата
случаев лечения осуществляется в полном
объеме по соответствующей КСГ.";
11) раздел IX изложить в следующей
редакции:
"103. Оплата медицинской помощи при
проведении процедур диализа
осуществляется по КСГ согласно
приложению N 11 к настоящему Тарифному
соглашению.
104. При оказании медицинской помощи
пациентам, получающим услуги диализа,
оплата в условиях круглосуточного
стационара осуществляется по КСГ для
оплаты услуг диализа только в сочетании
с основной КСГ или только в сочетании с
видом и методом лечения при оказании
высокотехнологичной медицинской помощи,
являющейся поводом для госпитализации.
105. При оказании медицинской помощи
пациентам, получающим услуги диализа,
оплата в условиях дневного стационара
осуществляется по КСГ для оплаты услуг
диализа и, при необходимости, в сочетании
с КСГ, учитывающей основное
(сопутствующее) заболевание, или со
случаем оказания высокотехнологичной
медицинской помощи.
106. Стоимость услуги с учетом
количества фактически выполненных услуг
является составным компонентом оплаты,
применяемым дополнительно к оплате
случая в условиях круглосуточного и
дневного стационаров.
При этом стоимость услуги с учетом
количества фактически выполненных услуг
прибавляется в рамках одного случая
лечения по всем КСГ.
107. В стационарных условиях к
законченному случаю относится лечение в
течение всего периода нахождения
пациента в стационаре.
108. Учитывая пожизненный характер
проводимого лечения и постоянное
количество процедур в месяц у
подавляющего большинства пациентов, в
целях учета выполненных объемов
медицинской помощи в рамках реализации
территориальной программы ОМС, за
единицу объема медицинской помощи
пациентам с хронической почечной
недостаточностью может приниматься
среднее количество услуг диализа,
проведенного в условиях дневного
стационара в течение одного месяца
лечения.
109. При этом в стоимость лечения
входит обеспечение пациента всеми
необходимыми лекарственными
препаратами, в том числе для
профилактики осложнений. В случае если
обеспечение лекарственными препаратами
для диализа осуществляется за счет
других источников (кроме средств ОМС),
оказание медицинской помощи с
применением диализа осуществляется в
амбулаторных условиях.
110. В случае невозможности оказать
показанную помощь при прохождении
диализа в условиях дневного стационара
допускается оказание необходимых услуг
в амбулаторно-поликлинических условиях
по месту прикрепления пациента или
оказание услуг в условиях дневного
стационара в другой медицинской
организации. При этом случаи
одновременного оказания медицинской
помощи в рамках проведения
медико-экономического контроля от
оплаты не отклоняются (АПУ).";
12) пункт 118 изложить в следующей
редакции:
"118. Оплата скорой медицинской
помощи (далее - СМП), оказанной вне
медицинской организации (по месту вызова
бригады скорой, в том числе скорой
специализированной, медицинской помощи,
а также в транспортном средстве при
медицинской эвакуации), осуществляется:
1) по подушевому нормативу
финансирования в сочетании с оплатой за
вызов СМП;
2) за единицу объема медицинской
помощи - за вызов скорой медицинской
помощи (используется при оплате
медицинской помощи, оказанной
застрахованным лицам за пределами
субъекта Российской Федерации, на
территории которого выдан полис
обязательного медицинского страхования,
а также оказанной в отдельных
медицинских организациях, не имеющих
прикрепившихся лиц).".
3. Изложить в новой редакции
следующие приложения (вступают в силу с 1
марта 2022 года, за исключением приложения
N 23):
Приложение N 1 "Перечень медицинских
организаций, коэффициенты и уровни";
Приложение N 3 "Коэффициенты уровня
медицинских организаций, оказывающих
медицинскую помощь в стационарных
условиях и в условиях дневного
стационара";
Приложение N 8 "Перечень
фельдшерских пунктов,
фельдшерско-акушерских пунктов, размер
финансового обеспечения в 2022 году";
Приложение N 11 "Тарифы на
медицинские услуги";
Приложение N 14 "Рекомендуемый
перечень случаев, для которых установлен
КСЛП";
Приложение N 23 "Перечень нарушений,
выявленных по результатам контроля
объемов, сроков, качества и условий
предоставления медицинской помощи и
размеры финансовых санкций в системе
обязательного медицинского страхования"
(вступает в силу с 12 марта 2022 года).
Подписи сторон:
Министерство здравоохранения
Республики Карелия
ГУ ТФОМС РК
Карельский филиал ООО
"СМК РЕСО-Мед"
Республиканская организация профсоюза
работников здравоохранения
КРОО "Общество специалистов
по клинической эпидемиологии
и фармакоэкономике"
Приложение N 1
к Тарифному соглашению
в сфере обязательного
медицинского страхования
Республики Карелия
на 2022 год
(в ред. Дополнительного
соглашения N 3 от 31.03.2022)
ПЕРЕЧЕНЬ МЕДИЦИНСКИХ ОРГАНИЗАЦИЙ,
КОЭФФИЦИЕНТЫ И УРОВНИ
N п/п |
Реестровый номер ГИС ОМС |
Реестровый номер F003 |
Наименование МО |
МО РК, оказывающие медицинскую помощь в амбулаторных условиях |
МО РК, оказывающие медицинскую помощь в стационарных условиях |
МО РК, оказывающие медицинскую помощь в условиях дневного стационара |
МО РК, оказывающие скорую медицинскую помощь вне медицинских организаций |
Перечень медицинских организаций Республики Карелия, имеющих прикрепленное население |
Перечень медицинских организаций Республики Карелия, имеющих прикрепленное население по профилю "Стоматология" |
Перечень медицинских организаций Республики Карелия, не имеющих прикрепленного населения |
Коэффициенты дифференциации для медицинских организаций Республики Карелия |
Перечень МО, участвующих в проведении профилактических медицинских осмотров и диспансеризации населения |
1 |
2 |
3 |
4 |
5 |
6 |
7 |
8 |
9 |
10 |
11 |
12 |
13 |
1. |
10202203600 |
100001 |
ГБУЗ РК "Республиканская больница им. В.А. Баранова" |
+ |
+ |
+ |
+ |
+ |
+ |
|
1,458 |
+ |
2. |
10202202500 |
100002 |
ГБУЗ РК "Детская республиканская больница" |
+ |
+ |
+ |
|
+ |
|
|
1,458 |
+ |
3. |
10202204500 |
100003 |
ГБУЗ РК "Госпиталь для ветеранов войн" |
+ |
+ |
+ |
|
|
|
+ |
1,458 |
|
4. |
10202203700 |
100006 |
ГБУЗ РК "Республиканский онкологический диспансер" |
+ |
+ |
+ |
|
|
|
+ |
1,458 |
|
5. |
10202201400 |
100009 |
ГБУЗ РК "Республиканский кожно-венерологический диспансер" |
+ |
+ |
+ |
|
|
|
+ |
1,458 |
|
6. |
10202205300 |
100010 |
ГБУЗ РК "Республиканская инфекционная больница" |
+ |
+ |
+ |
|
|
|
+ |
1,458 |
|
7. |
10202201200 |
100011 |
ГБУЗ РК "Больница скорой медицинской помощи" |
+ |
+ |
+ |
+ |
|
|
+ |
1,458 |
|
8. |
10202201600 |
100882 |
ГБУЗ "Республиканский стоматологический центр" |
+ |
|
|
|
|
+ |
+ |
1,458 |
|
9. |
10202205800 |
100020 |
ГБУЗ РК "Городская поликлиника N 1" |
+ |
|
+ |
|
+ |
+ |
|
1,458 |
+ |
10. |
10202200700 |
100021 |
ГБУЗ РК "Городская поликлиника N 2" |
+ |
|
+ |
|
+ |
|
|
1,458 |
+ |
11. |
10202203500 |
100022 |
ГБУЗ РК "Городская поликлиника N 3" |
+ |
|
+ |
|
+ |
+ |
|
1,458 |
+ |
12. |
10202204300 |
100023 |
ГБУЗ РК "Городская поликлиника N 4" |
+ |
|
+ |
|
+ |
+ |
|
1,458 |
+ |
13. |
10202200800 |
100024 |
ГБУЗ РК "Городская детская больница" |
+ |
+ |
+ |
|
|
|
+ |
1,458 |
|
14. |
10202205500 |
100025 |
ГБУЗ РК "Городская детская поликлиника N 1" |
+ |
|
+ |
|
+ |
|
|
1,458 |
+ |
15. |
10202201300 |
100026 |
ГБУЗ РК "Городская детская поликлиника N 2" |
+ |
|
+ |
|
+ |
|
|
1,458 |
+ |
16. |
10202205200 |
100032 |
ГБУЗ РК "Родильный дом им. Гуткина К.А." |
+ |
+ |
+ |
|
|
|
+ |
1,458 |
|
17. |
10202202600 |
100033 |
ГБУЗ РК "Республиканский перинатальный центр" |
+ |
+ |
+ |
|
|
|
+ |
1,458 |
|
18. |
10202203900 |
100085 |
ГБУЗ РК "Беломорская ЦРБ" |
+ |
+ |
+ |
+ |
+ |
+ |
|
1,843 |
+ |
19. |
10202201700 |
100107 |
ГБУЗ РК "Калевальская ЦРБ" |
+ |
+ |
+ |
+ |
+ |
+ |
|
1,843 |
+ |
20. |
10202202900 |
100115 |
ГБУЗ РК "Кемская ЦРБ" |
+ |
+ |
+ |
+ |
+ |
+ |
|
1,843 |
+ |
21. |
10202206000 |
100129 |
ГБУЗ РК "Кондопожская ЦРБ" |
+ |
+ |
+ |
+ |
+ |
+ |
|
1,458 |
+ |
22. |
10202206200 |
100184 |
ГБУЗ РК "Лоухская ЦРБ" |
+ |
+ |
+ |
+ |
+ |
+ |
|
1,843 |
+ |
23. |
10202204000 |
100201 |
ГБУЗ РК "Медвежьегорская ЦРБ" |
+ |
+ |
+ |
+ |
+ |
+ |
|
1,563 |
+ |
24. |
10202203800 |
100205 |
ГБУЗ РК "Толвуйская амбулатория" |
+ |
|
+ |
|
+ |
|
|
1,563 |
+ |
25. |
10202204600 |
100256 |
ГБУЗ РК "Олонецкая ЦРБ" |
+ |
+ |
+ |
+ |
+ |
+ |
|
1,458 |
+ |
26. |
10202205400 |
100282 |
ГБУЗ РК "Питкярантская ЦРБ" |
+ |
+ |
+ |
+ |
+ |
+ |
|
1,458 |
+ |
27. |
10202206100 |
100329 |
ГБУЗ РК "Пряжинская ЦРБ" |
+ |
+ |
+ |
+ |
+ |
+ |
|
1,458 |
+ |
28. |
10202204700 |
100362 |
ГБУЗ РК "Пудожская ЦРБ" |
+ |
+ |
+ |
+ |
+ |
+ |
|
1,563 |
+ |
29. |
10202205600 |
100391 |
ГБУЗ РК "Сегежская ЦРБ" |
+ |
+ |
+ |
+ |
+ |
+ |
|
1,563 |
+ |
30. |
10202203000 |
100409 |
ГБУЗ РК "Суоярвская ЦРБ" |
+ |
+ |
+ |
+ |
+ |
|
|
1,458 |
+ |
31. |
10202202800 |
100702 |
ГБУЗ РК "Сортавальская ЦРБ" |
+ |
+ |
+ |
+ |
+ |
+ |
|
1,458 |
+ |
32. |
10202204400 |
100836 |
ГБУЗ РК "Межрайонная больница N 1" |
+ |
+ |
+ |
+ |
+ |
+ |
|
1,843 |
+ |
33. |
10202200200 |
100890 |
ГБУЗ "Республиканский наркологический диспансер" |
|
+ |
|
|
|
|
+ |
1,458 |
|
34. |
10202205100 |
100895 |
ГБУЗ "Центр паллиативной медицинской помощи" |
|
+ |
|
|
|
|
+ |
1,458 |
|
35. |
10202205900 |
100892 |
ГБУЗ "Республиканский противотуберкулезный диспансер" |
+ |
+ |
|
|
|
|
+ |
1,458 |
|
36. |
10202206600 |
100897 |
ГБУЗ "Республиканская психиатрическая больница" |
|
+ |
|
|
|
|
+ |
1,458 |
|
37. |
10202201800 |
100851 |
ФГБУН ФИЦ "Карельский научный центр Российской академии наук" |
+ |
|
|
|
|
|
+ |
1,458 |
|
38. |
10202200400 |
100712 |
ФКУЗ "Медико-санитарная часть МВД по РК" |
+ |
+ |
+ |
|
|
|
+ |
1,458 |
|
39. |
10202202400 |
100017 |
ЧУЗ "Клиническая больница "РЖД-Медицина" в городе Петрозаводск" |
+ |
+ |
+ |
|
+ |
+ |
|
1,458 |
+ |
40. |
10202201900 |
100116 |
ЧУЗ "Поликлиника "РЖД-Медицина" в городе Кемь" |
+ |
|
+ |
|
+ |
+ |
|
1,843 |
+ |
41. |
10202202100 |
100884 |
АО "Кондопожский ЦБК" |
+ |
|
+ |
|
|
|
+ |
1,458 |
|
42. |
10202204900 |
100815 |
ООО "Санаторий "Марциальные воды" |
+ |
+ |
|
|
|
|
+ |
1,458 |
|
43. |
10202200100 |
100816 |
ООО "Медицинское объединение "ОНА" |
+ |
|
|
|
|
|
+ |
1,458 |
|
44. |
10202202200 |
100817 |
ООО "МРТ - Эксперт Петрозаводск" |
+ |
|
|
|
|
|
+ |
1,458 |
|
45. |
10202206300 |
100864 |
ООО "ЛДЦ МИБС - Петрозаводск" |
+ |
|
|
|
|
|
+ |
1,458 |
|
46. |
10202200900 |
100818 |
ООО "Мед-Лидер" г. Медвежьегорск |
+ |
|
|
|
|
+ |
+ |
1,563 |
|
|
|
|
ООО "Мед-Лидер" г. Суоярви |
|
|
|
|
|
+ |
|
1,458 |
|
47. |
10202205700 |
100865 |
ООО "Дирекция ведомственных дорог" |
+ |
|
|
|
|
|
+ |
1,458 |
|
48. |
10202200500 |
100866 |
ООО "Офтальмологический центр Карелии" |
+ |
+ |
+ |
|
|
|
+ |
1,458 |
|
49. |
10202201100 |
100846 |
ООО "Визус" |
+ |
|
+ |
|
|
|
+ |
1,458 |
|
50. |
10202202000 |
100874 |
ООО "Республиканский центр ЭКО" |
+ |
|
+ |
|
|
|
+ |
1,458 |
|
51. |
10202201000 |
100853 |
ООО "Центр ЭКО" |
+ |
|
+ |
|
|
|
+ |
1,458 |
|
52. |
10202204100 |
100852 |
ООО "Ай-Клиник Северо-Запад" |
+ |
|
+ |
|
|
|
+ |
1 |
|
53. |
10202201500 |
100830 |
ООО "Центр инновационной эмбриологии и репродуктологии ЭмбриЛайф" |
+ |
+ |
+ |
|
|
|
+ |
1 |
|
54. |
10202202300 |
100898 |
ООО "Хирургия Грандмед" |
|
+ |
|
|
|
|
+ |
1 |
|
55. |
10202204800 |
100850 |
ООО "Нефролайн - Карелия" |
+ |
|
+ |
|
|
|
+ |
1,563 |
|
56. |
10202203100 |
100888 |
ООО "Карельский нефрологический центр" |
+ |
|
+ |
|
|
|
+ |
1,458 |
|
57. |
10202202700 |
100883 |
Медицинское частное учреждение дополнительного профессионального образования "Нефросовет" |
+ |
+ |
+ |
|
|
|
+ |
1 |
|
58. |
10202203400 |
100843 |
ИП "Рианов" |
+ |
|
+ |
|
|
|
+ |
1,458 |
|
59. |
10202205000 |
100878 |
ООО "Центр медицины позвоночника" |
+ |
|
+ |
|
|
|
+ |
1,458 |
|
60. |
10202200300 |
100896 |
АНО МЦ "Салюс" |
+ |
|
|
|
|
|
+ |
1,458 |
|
61. |
10202206500 |
100831 |
ООО "Медицинский центр "ПАРА" |
+ |
|
|
|
|
|
+ |
1,458 |
|
62. |
10202206400 |
100875 |
ООО "М-Лайн" |
+ |
|
|
|
|
|
+ |
1 |
|
63. |
10202204200 |
100847 |
ООО "НПФ "Хеликс" |
+ |
|
|
|
|
|
+ |
1 |
|
64. |
10202206400 |
100819 |
ООО "ИНВИТРО СПб" |
+ |
|
|
|
|
|
+ |
1 |
|
65. |
10202203200 |
100893 |
АО "Ситилаб" |
+ |
|
|
|
|
|
+ |
1 |
|
66. |
10202200600 |
100899 |
ООО "Научно-методический центр клинической лабораторной диагностики "Ситилаб" |
+ |
|
|
|
|
|
+ |
1 |
|
Приложение N 2
к Тарифному соглашению
в сфере обязательного
медицинского страхования
Республики Карелия
на 2022 год
(в ред. Дополнительного
соглашения N 3 от 31.03.2022)
ПОРЯДОК ПРИМЕНЕНИЯ СПОСОБОВ ОПЛАТЫ
МЕДИЦИНСКОЙ ПОМОЩИ
I. Оплата медицинской помощи, оказанной в
амбулаторных условиях
Оплата по подушевому нормативу
финансирования на прикрепившихся лиц с
учетом показателей результативности
деятельности медицинской организации
1. Оплата по подушевому нормативу
финансирования на прикрепившихся лиц (за
исключением расходов на проведение
компьютерной томографии,
магнитно-резонансной томографии,
ультразвукового исследования
сердечно-сосудистой системы,
эндоскопических диагностических
исследований, молекулярно-генетических
исследований и патологоанатомических
исследований биопсийного
(операционного) материала с целью
диагностики онкологических заболеваний
и подбора противоопухолевой
лекарственной терапии (далее -
молекулярно-генетические исследования и
патологоанатомические исследования
биопсийного (операционного) материала),
тестирования на выявление новой
коронавирусной инфекции (COVID-19),
углубленной диспансеризации,
медицинской помощи, оказанной
застрахованным лицам за пределами
субъекта Российской Федерации, на
территории которого выдан полис
обязательного медицинского страхования,
а также оказанной в отдельных
медицинских организациях, не имеющих
прикрепившихся лиц, а также средств на
финансовое обеспечение фельдшерских,
фельдшерско-акушерских пунктов) с учетом
показателей результативности
деятельности медицинской организации
(включая показатели объема медицинской
помощи), в том числе с включением
расходов на медицинскую помощь,
оказываемую в иных медицинских
организациях и оплачиваемую за единицу
объема медицинской помощи.
2. Подушевой норматив
финансирования включает в себя:
2.1. оказание первичной доврачебной,
первичной врачебной медико-санитарной
помощи и первичной специализированной
медико-санитарной помощи (за исключением
расходов на проведение компьютерной
томографии, магнитно-резонансной
томографии, ультразвукового
исследования сердечно-сосудистой
системы, эндоскопических
диагностических исследований,
молекулярно-генетические исследования и
патологоанатомические исследования
биопсийного (операционного) материала),
тестирования на выявление новой
коронавирусной инфекции (COVID-19),
углубленной диспансеризации,
медицинской помощи, оказанной
застрахованным лицам за пределами
субъекта Российской Федерации, на
территории которого выдан полис
обязательного медицинского страхования,
а также средств на финансовое
обеспечение
фельдшерских/фельдшерско-акушерских
пунктов), в том числе медицинской помощи
с применением телемедицинских
технологий, включая дистанционное
наблюдение за показателями
артериального давления у пациентов с
артериальной гипертензией высокого
риска развития сердечно-сосудистых
осложнений;
2.2. проведение осмотров врачами и
диагностических исследований в целях
медицинского освидетельствования лиц,
желающих усыновить (удочерить), взять под
опеку (попечительство), в приемную или
патронатную семью детей, оставшихся без
попечения родителей (в части видов
медицинской помощи и по заболеваниям,
входящим в базовую программу
обязательного медицинского
страхования);
2.3. проведение обязательных
диагностических исследований и оказание
медицинской помощи (в части заболеваний,
входящих в базовую программу
обязательного медицинского страхования)
при первоначальной постановке граждан
на воинский учет, при призыве на военную
службу, при поступлении на военную
службу или приравненную к ней службу по
контракту, при поступлении в военные
профессиональные организации или
военные образовательные организации
высшего образования, при призыве на
военные сборы, при направлении на
альтернативную гражданскую службу (в
части видов медицинской помощи и по
заболеваниям, входящим в базовую
программу обязательного медицинского
страхования);
2.4. проведение медицинских осмотров
несовершеннолетних в связи с занятиями
физической культурой и спортом;
2.5. проведение диспансерного
наблюдения в рамках оказания первичной
медико-санитарной помощи пациентов с
хроническими неинфекционными
заболеваниями и пациентов с высоким
риском их развития. При этом единицей
объема оказанной медицинской помощи
является посещение;
2.6. оказание медицинской помощи
средним медицинским персоналом
(фельдшером, акушеркой) при возложении на
него руководителем медицинской
организации при организации оказания
первичной медико-санитарной помощи
отдельных функций лечащего врача по
непосредственному оказанию медицинской
помощи пациенту в период наблюдения за
ним и его лечения (за исключением
оказанной медицинской помощи по
профилям "акушерство и гинекология" и
"акушерское дело");
2.7. проведение медицинского осмотра
и, при необходимости, медицинского
обследования перед профилактическими
прививками при осуществлении
иммунопрофилактики, а также оказания
медицинской помощи в медицинских
организациях, осуществляющих
деятельность в системе обязательного
медицинского страхования, при
возникновении поствакцинальных
осложнений;
2.8. медицинскую помощь, оказанную
определенным группам взрослого
застрахованного населения в рамках
проведения 1 и 2 этапов диспансеризации
(за исключением углубленной
диспансеризации);
2.9. медицинскую помощь, оказанную
детям-сиротам и детям, находящимся в
трудной жизненной ситуации, в рамках
проведения 1 и 2 этапов диспансеризации;
2.10. медицинскую помощь, оказанную
детям-сиротам и детям, оставшимся без
попечения родителей, в том числе
усыновленных (удочеренных), принятых под
опеку (попечительство), в приемную или
патронатную семью, в рамках проведения 1
и 2 этапов диспансеризации;
2.11. медицинскую помощь, оказанную
взрослому застрахованному населению в
рамках проведения профилактических
медицинских осмотров;
2.12. медицинскую помощь, оказанную
детскому застрахованному населению в
рамках проведения 1 и 2 этапов
профилактических медицинских осмотров;
2.13. медицинскую помощь при
дистанционном взаимодействии
медицинских работников, оказывающих
первичную медико-санитарную помощь, с
пациентами и (или) их законными
представителями в рамках динамического
наблюдения за пациентами, страдающими
хроническими неинфекционными
заболеваниями, в том числе при
диспансерном наблюдении (медицинскую
помощь с применением телемедицинских
технологий);
2.14. медицинскую помощь, оказанную
мобильными медицинскими бригадами (за
исключением медицинской помощи,
оказанной по стоматологическому
профилю);
2.15. посещение Центров здоровья с
целью динамического наблюдения.
3. Оплата первичной (первичной
специализированной) медико-санитарной
помощи по профилю "стоматология"
осуществляется по отдельному подушевому
нормативу финансирования на
прикрепившихся лиц в дополнение к
применяемому в соответствии с
территориальной программой
обязательного медицинского страхования
способу оплаты по подушевому нормативу
финансирования на прикрепившихся лиц (за
исключением стоматологической
медицинской помощи, оказываемой в
неотложной форме, стоматологической
помощи при использовании мобильного
лечебно-профилактического комплекса
"стоматология", стоматологической
медицинской помощи, оказываемой МО, не
имеющими прикрепленного населения,
стоматологической помощи по
специальности "ортодонтия" (детский
прием), стоматологической медицинской
помощи застрахованным лицам, не имеющим
прикрепления к МО).
3.1. Маршрутизация пациентов при
оказании стоматологической медицинской
осуществляется в соответствии с
приказом Министерства здравоохранения
Республики Карелия от 9 декабря 2021 года N
2006 "О маршрутизации населения при
оказании медицинской помощи по профилю
"стоматология" на территории Республики
Карелия".
3.2. Оплата стоматологической
медицинской помощи включает в себя
расходы в объеме, обеспечивающем
лечебно-диагностический процесс на
основе стандартов оказания медицинской
помощи при лечении основного
заболевания (в том числе оперативные
пособия, все виды анестезии, включая
наркоз, рентгенологические
исследования, другие
лечебно-диагностические исследования,
физиотерапевтическое лечение и т.д.).
3.3. При планировании и учете объема
гарантируемой стоматологической помощи
учитываются как посещения с
профилактической и иными целями, так и
обращения в связи с заболеваниями.
3.4. Оказание стоматологической
помощи в амбулаторных условиях должно
быть основано на соблюдении принципа
максимальной санации полости рта и зубов
(лечение 2-х, 3-х зубов) за одно обращение.
3.5. Определение количества УЕТ при
оказании стоматологической помощи
осуществляется в соответствии с
Классификатором основных медицинских
услуг по оказанию специализированной
стоматологической помощи, выраженной в
УЕТ (приложение N 30 к настоящему
Тарифному соглашению).
3.6. За одну условную единицу
трудоемкости (УЕТ) принимаются 10 минут.
При этом для учета случаев лечения
обязательно используется следующее
правило: один визит пациента является
одним посещением.
3.7. Оплата за медицинскую помощь по
стоматологическому профилю, оказанную
пациентам, прикрепленным к иным
медицинским организациям,
осуществляется в рамках
межучрежденческих расчетов.
4. Сверка численности
прикрепленного населения, в том числе по
профилю "стоматология" и "акушерство и
гинекология", по состоянию на 1 число
каждого месяца осуществляется СМО с МО в
соответствии с соглашением об
информационном взаимодействии в части
прикрепления застрахованных по
обязательному медицинскому страхованию
лиц к медицинским организациям,
оказывающим первичную медико-санитарную
помощь и включенным в реестр медицинских
организаций, осуществляющих
деятельность в сфере обязательного
медицинского страхования на территории
Республики Карелия, утвержденным на 2022
год.
5. Расчет размеров финансового
обеспечения медицинской организации
осуществляется ежемесячно исходя из
фактического дифференцированного
подушевого норматива финансирования
амбулаторной помощи для медицинской
организации и численности
застрахованных лиц, прикрепленных к
медицинской организации по состоянию на
начало расчетного месяца.
Размер финансового обеспечения
медицинской организации, имеющей
прикрепившихся лиц, по подушевому
нормативу с учетом показателей
результативности определяется по
следующей формуле:
![]()
ОСПН |
финансовое обеспечение медицинской организации, имеющей прикрепившихся лиц, по подушевому нормативу, рублей; |
|
фактический дифференцированный подушевой норматив финансирования амбулаторной медицинской помощи для i-той медицинской организации, рублей; |
|
численность застрахованных лиц, прикрепленных к i-той медицинской организации, человек; |
ОСРД |
размер средств, направляемых на выплаты медицинским организациям в случае достижения целевых значений показателей результативности деятельности, рублей. |
6. Размер финансового обеспечения
фельдшерских, фельдшерско-акушерских
пунктов при условии их соответствия
требованиям, установленным приказом
Минздравсоцразвития России от 15.05.2012 N 543н
"Об утверждении Положения об организации
оказания первичной медико-санитарной
помощи взрослому населению" (далее -
приказ МЗСР РФ от 15.05.2012 N 543н), составляет
в среднем на 2022 год:
фельдшерский,
фельдшерско-акушерский пункт,
обслуживающий
от 100 до 900 жителей, - 1 087,7 тыс.
рублей;
фельдшерский,
фельдшерско-акушерский пункт,
обслуживающий
от 900 до 1500 жителей, - 1 723,1 тыс.
рублей;
фельдшерский,
фельдшерско-акушерский пункт,
обслуживающий
от 1500 до 2000 жителей, - 1 934,9 тыс.
рублей.
При расчете размеров финансового
обеспечения фельдшерских,
фельдшерско-акушерских пунктов в
Республике Карелия применяются
коэффициенты дифференциации,
рассчитанные в соответствии с
постановлением Правительства РФ от
05.05.2012 N 462.
6.1. Размер финансового обеспечения
фельдшерских, фельдшерско-акушерских
пунктов иных типов, обслуживающих менее
100 жителей, определяется с учетом
применения понижающего поправочного
коэффициента (коэффициента уровня) в
размере 0,5 к размеру финансового
обеспечения фельдшерского,
фельдшерско-акушерского пункта,
обслуживающего от 100 до 900 жителей.
6.2. Размер средств, направляемых на
финансовое обеспечение фельдшерских,
фельдшерско-акушерских пунктов в i-той
медицинской организации, рассчитывается
следующим образом:
![]()
|
размер средств, направляемых на финансовое обеспечение фельдшерских, фельдшерско-акушерских пунктов в i-той медицинской организации; |
|
число фельдшерских, фельдшерско-акушерских пунктов n-типа (в зависимости от численности обслуживаемого населения и соответствия требованиям, установленным положением об организации оказания первичной медико-санитарной помощи взрослому населению); |
|
базовый норматив финансовых затрат на финансовое обеспечение структурных подразделений медицинских организаций - фельдшерских, фельдшерско-акушерских пунктов n-го типа; |
|
коэффициент специфики оказания медицинской помощи, применяемый к базовому нормативу финансовых затрат на финансовое обеспечение структурных подразделений медицинской организации, учитывающий критерий соответствия их требованиям, установленным положением об организации оказания первичной медико-санитарной помощи взрослому населению, утвержденным Министерством здравоохранения Российской Федерации (для типов фельдшерских, фельдшерско-акушерских пунктов, для которых размер финансового обеспечения фельдшерских, фельдшерско-акушерских пунктов определен Программой, устанавливается значение коэффициента, равное 1). |
6.3. В случае если у фельдшерских,
фельдшерско-акушерских пунктов в
течение года меняется численность
обслуживаемого населения, а также факт
соответствия требованиям, установленным
приказом МЗСР РФ от 15.05.2012 N 543н, годовой
размер финансового обеспечения
фельдшерских, фельдшерско-акушерских
пунктов учитывает объем средств,
направленных на финансовое обеспечение
фельдшерских, фельдшерско-акушерских
пунктов за предыдущие периоды с начала
года, и рассчитывается следующим
образом:
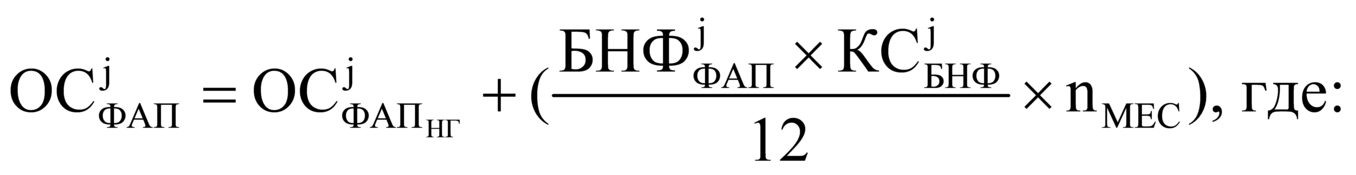
|
фактический размер финансового обеспечения фельдшерского, фельдшерско-акушерского пункта; |
|
размер средств, направленный на финансовое обеспечение фельдшерского, фельдшерско-акушерского пункта с начала года; |
|
количество месяцев, оставшихся до конца календарного года. |
6.4. Расходы на оплату транспортных
услуг не входят в размеры финансового
обеспечения фельдшерских,
фельдшерско-акушерских пунктов.
6.5. При несоответствии
фельдшерских, фельдшерско-акушерских
пунктов требованиям приказа МЗСР РФ от
15.05.2012 N 543н к размеру финансового
обеспечения применяется коэффициент
специфики оказания медицинской помощи.
6.6. В каждой модели фельдшерского,
фельдшерско-акушерского пункта в
зависимости от числа обслуживаемого
населения и нормативов штатной
численности устанавливается
коэффициент специфики оказания
медицинской помощи с пошаговым расчетом
по 0,25 ставки.
6.7. При условии несоответствия
кадрового обеспечения Положению размер
коэффициентов специфики оказания
медицинской помощи представлен в
таблице:
Наименование |
Модели ФП/ФАП, обслуживающих население | ||
|
от 100 до 900 чел. |
от 900 до 1500 чел. |
от 1500 до 2000 чел. |
Норматив штатных должностей медицинских работников (фельдшер, акушерка, санитар) |
1,5 |
3 |
3,5 |
Коэффициент специфики оказания медицинской помощи при несоответствии кадрового обеспечения: |
|
|
|
- на 3,5 штатные единицы |
|
|
0,24 |
- на 3,25 штатные единицы |
|
|
0,30 |
- на 3 штатные единицы |
|
0,27 |
0,35 |
- на 2,75 штатные единицы |
|
0,33 |
0,40 |
- на 2,5 штатные единицы |
|
0,39 |
0,46 |
- на 2,25 штатные единицы |
|
0,45 |
0,51 |
- на 2 штатные единицы |
|
0,51 |
0,57 |
- на 1,75 штатные единицы |
|
0,57 |
0,62 |
- на 1,5 штатные единицы |
0,42 |
0,64 |
0,68 |
- на 1,25 штатные единицы |
0,52 |
0,70 |
0,73 |
- на 1 штатную единицу |
0,61 |
0,76 |
0,78 |
- на 0,75 штатных единиц |
0,71 |
0,82 |
0,84 |
- на 0,5 штатных единиц |
0,81 |
0,88 |
0,89 |
- на 0,25 штатных единиц |
0,90 |
0,94 |
0,95 |
6.8. Для подтверждения размера
финансового обеспечения, установленного
Комиссией по разработке территориальной
программы обязательного медицинского
страхования, медицинская организация
ежеквартально по состоянию на пятое
число месяца, следующего за отчетным,
предоставляет в ГУ ТФОМС РК информацию о
наличии ФП, ФАП и соответствие их
требованиям, установленным приказом N
543н.
За достоверность и полноту
предоставленных сведений руководители
медицинских организаций несут
персональную ответственность.
6.9. В случае изменения сведений
актуальная информация о перечне
фельдшерских, фельдшерско-акушерских
пунктов со сведениями о численности
обслуживаемого населения, наличии
лицензии и штатной численности
персонала направляется в Комиссию по
разработке Территориальной программы
ОМС.
7. Итоговый объем финансового
обеспечения медицинской помощи,
оказанной в амбулаторных условиях, в
конкретной медицинской организации
определяется следующим образом:
![]()
|
- фактический размер финансового обеспечения i-той медицинской помощи в амбулаторных условиях, рублей; |
|
- финансовое обеспечение i-ой медицинской организации, имеющей прикрепившихся лиц, по подушевому нормативу в амбулаторных условиях, рублей; |
|
- фактический размер финансового обеспечения фельдшерского, фельдшерско-акушерского пункта; |
|
- объем средств, направляемых на оплату проведения отдельных диагностических (лабораторных) исследований (компьютерной томографии, магнитно-резонансной томографии, ультразвукового исследования сердечно-сосудистой системы, эндоскопических диагностических исследований, молекулярно-генетических исследований и патологоанатомических исследований биопсийного (операционного) материала, тестирования на выявление новой коронавирусной инфекции (COVID-19) в i-той медицинской организации, рублей; |
|
- объем средств, направляемых на оплату посещений в неотложной форме в i-той медицинской организации, рублей; |
|
- объем
средств, направляемых на оплату
медицинской помощи, оказываемой в i-той
медицинской организации в амбулаторных
условиях за единицу объема медицинской
помощи застрахованным лицам, в том числе
углубленной диспансеризации и
медицинской помощи по профилю
"Медицинская реабилитация" (за
исключением |
7.1. Расчет размеров финансового
обеспечения медицинской организации по
подушевому нормативу финансирования на
прикрепившихся лиц по профилю
"Стоматология" осуществляется
ежемесячно исходя из фактического
дифференцированного подушевого
норматива финансирования на
прикрепившихся лиц по профилю
"Стоматология" для медицинской
организации и численности
застрахованных лиц, прикрепленных к
медицинской организации по профилю
"Стоматология" по состоянию на начало
расчетного месяца.
Итоговый объем финансового
обеспечения медицинской помощи,
оказанной по профилю "Стоматология" в
конкретной медицинской организации,
определяется следующим образом:
![]()
|
фактический размер финансового обеспечения i-той медицинской организации, имеющей прикрепившихся лиц, по профилю "Стоматология", рублей; |
|
фактический дифференцированный подушевой норматив финансирования на прикрепившихся лиц по профилю "Стоматология" для i-той медицинской организации, рублей; |
|
численность застрахованных лиц, прикрепленных к i-той медицинской организации по профилю "Стоматология", человек; |
ОСРДС |
размер средств, направляемых на выплаты медицинским организациям в случае достижения целевых значений показателей результативности деятельности, по профилю "Стоматология, рублей; |
|
- объем средств, направляемых на оплату медицинской помощи, оказываемой в i-той медицинской организации по профилю "Стоматология" за единицу объема медицинской помощи, рублей. |
8. Диспансеризация и
профилактические медицинские осмотры
взрослого населения.
8.1. Оплата профилактических
медицинских осмотров и диспансеризации,
за исключением оплаты углубленной
диспансеризации, осуществляется в
рамках подушевого норматива
финансирования на прикрепившихся лиц с
учетом показателей результативности
деятельности медицинской организации, в
соответствии с объемом медицинских
исследований, установленным приказами
Министерства здравоохранения
Российской Федерации от 27.04.2021 N 404н "Об
утверждении порядка проведения
профилактического медицинского осмотра
и диспансеризации определенных групп
взрослого населения", от 10.08.2017 N 514н "О
порядке проведения профилактических
медицинских осмотров
несовершеннолетних" (ред. от 13.06.2019 N 396н),
от 15.02.2013 N 72н "О проведении
диспансеризации пребывающих в
стационарных учреждениях детей-сирот и
детей, находящихся в трудной жизненной
ситуации", от 11.04.2013 N 216н "Об утверждении
порядка диспансеризации детей-сирот и
детей, оставшихся без попечения
родителей, в том числе усыновленных
(удочеренных), принятых под опеку
(попечительство), в приемную или
патронатную семью".
8.2. Порядок взаимодействия при
организации прохождения
застрахованными лицами
профилактических мероприятий
устанавливается межведомственным
соглашением о взаимодействии
медицинских организаций, страховых
медицинских организаций, осуществляющих
деятельность в сфере обязательного
медицинского страхования Республики
Карелия, ГУ ТФОМС РК, Министерства
здравоохранения Республики Карелия при
информационном сопровождении
застрахованных лиц на всех этапах
оказания им медицинской помощи.
8.3. Профилактический медицинский
осмотр взрослого населения проводится 1
раз в год, начиная с достижения возраста
18 лет.
8.4. Диспансеризация взрослого
населения проводится 1 раз в 3 года в
возрастные периоды с 18 лет до 39 лет
включительно и ежегодно в возрасте 40 лет
и старше, предусмотренные приказом МЗ РФ
от 13.03.2019 N 124н, за исключением отдельных
категорий граждан, диспансеризация
которых проводится ежегодно вне
зависимости от возраста, а именно:
1) инвалидов Великой Отечественной
войны и инвалидов боевых действий, а
также участников Великой Отечественной
войны, ставших инвалидами вследствие
общего заболевания, трудового увечья или
других причин (кроме лиц, инвалидность
которых наступила вследствие их
противоправных действий);
2) лиц, награжденных знаком "Жителю
блокадного Ленинграда", лиц,
награжденных знаком "Житель осажденного
Севастополя" и признанных инвалидами
вследствие общего заболевания,
трудового увечья и других причин (кроме
лиц, инвалидность которых наступила
вследствие их противоправных действий);
3) бывших несовершеннолетних
узников концлагерей, гетто, других мест
принудительного содержания, созданных
фашистами и их союзниками в период
второй мировой войны, признанных
инвалидами вследствие общего
заболевания, трудового увечья и других
причин (за исключением лиц, инвалидность
которых наступила вследствие их
противоправных действий);
4) работающих граждан, не достигших
возраста, дающего право на назначение
пенсии по старости, в том числе досрочно,
в течение пяти лет до наступления такого
возраста, и работающих граждан,
являющихся получателями пенсии по
старости или пенсии за выслугу лет.
8.5. Годом прохождения
диспансеризации считается календарный
год, в котором гражданин достигает
соответствующего возраста, при этом дата
начала и дата окончания диспансеризации
должны соответствовать одному
календарному году.
8.6. При диспансеризации в рамках
первичной медико-санитарной помощи
случай считается законченным, если
гражданину проведено обследование и
даны необходимые рекомендации, т.е.
выполнены мероприятия, определенные
нормативными документами.
8.7. Профилактический медицинский
осмотр и первый этап диспансеризации
считается завершенным в случае
выполнения в течение календарного года
не менее 85% от объема профилактического
медицинского осмотра, при этом
обязательным для всех граждан является
проведение анкетирования и прием
(осмотр) врачом по медицинской
профилактике отделения (кабинета)
медицинской профилактики или центра
здоровья, или фельдшером, а также
проведение маммографии, исследование
кала на скрытую кровь иммунохимическим
качественным или количественным
методом, осмотр фельдшером (акушеркой)
или врачом акушером-гинекологом, взятие
мазка с шейки матки, цитологическое
исследование мазка с шейки матки,
определение простат-специфического
антигена в крови, которые проводятся в
соответствии с приложением N 1 к порядку
проведения профилактического
медицинского осмотра и диспансеризации
определенных групп взрослого населения,
утвержденному приказом МЗ РФ от 27.07.2021 N
404н.
8.8. Гражданин проходит
диспансеризацию и профилактический
медицинский осмотр в МО, в которой он
получает первичную медико-санитарную
помощь. МО обеспечивают организацию
прохождения гражданами
профилактических медицинских осмотров,
в том числе в вечерние часы и субботу, а
также предоставляют гражданам
возможность дистанционной записи на
медицинские исследования.
8.9. Необходимым предварительным
условием проведения профилактического
осмотра и диспансеризации является дача
застрахованным информированного
добровольного согласия на медицинское
вмешательство с соблюдением требований,
установленных статьей 20 Федерального
закона от 21.11.2011 N 323-ФЗ.
8.10. Профилактический медицинский
осмотр и первый этап диспансеризации
может проводиться мобильными
медицинскими бригадами, в том числе в
вечерние часы и субботу.
8.11. Оплата 2 этапа диспансеризации
взрослого населения осуществляется в
рамках подушевого норматива
финансирования и учитывается как
посещения с профилактической целью.
8.12. 2 этап диспансеризации
считается законченным в случае
выполнения осмотров, исследований и иных
медицинских мероприятий, установленных
для 2 этапа.
8.13. Не подлежит одновременной
оплате проведение диспансеризации
определенных групп взрослого населения
и профилактического осмотра в течение
одного календарного года.
8.14. Отказ пациента от проведения
второго этапа диспансеризации подлежит
обязательному оформлению в первичной
медицинской документации и в реестрах на
оплату в соответствии с
межведомственным соглашением.
8.15. Оплата по тарифу за
профилактический медицинский осмотр
взрослого населения, включая
диспансеризацию, в том числе в
зависимости от работы медицинской
организации в выходные дни и
использования для проведения
профилактических осмотров и
диспансеризации мобильных медицинских
бригад, применяется только при оплате
медицинской помощи в рамках проведения
межтерриториальных и межучрежденческих
расчетов.
9. Диспансеризация пребывающих в
стационарных учреждениях детей-сирот и
детей, находящихся в трудной жизненной
ситуации; диспансеризация детей-сирот и
детей, оставшихся без попечения
родителей, в том числе усыновленных
(удочеренных), принятых под опеку
(попечительство), в приемную или
патронатную семью и профилактические
медицинские осмотры
несовершеннолетних.
9.1. Диспансеризация пребывающих в
стационарных учреждениях детей-сирот и
детей, находящихся в трудной жизненной
ситуации; диспансеризация детей-сирот и
детей, оставшихся без попечения
родителей, в том числе усыновленных
(удочеренных), принятых под опеку
(попечительство), в приемную или
патронатную семью, проводится ежегодно,
но не более одного раза в календарном
году.
9.2. Профилактические осмотры
несовершеннолетних проводятся в
установленные возрастные периоды, за
исключением несовершеннолетних старше 2
лет, подлежащих диспансеризации в
соответствии с приказами МЗ РФ от 15.02.2013 N
72н, от 11.04.2013 N 216н.
9.3. Профилактические осмотры
несовершеннолетних и диспансеризация
проводятся в 2 этапа. Первый этап может
проводиться мобильными медицинскими
бригадами.
9.4. Законченный случай 1 этапа
диспансеризации указанных категорий
детей подлежит оплате при выполнении 100%
от объема обследования.
9.5. Профилактический осмотр
является завершенным в случае
проведения осмотров
врачами-специалистами и выполнения
исследований, включенных в Перечень
исследований при проведении
профилактических медицинских осмотров
несовершеннолетних (приложение N 1 к
Порядку проведения профилактических
медицинских осмотров
несовершеннолетних, утвержденному
приказом МЗ РФ от 10.08.2017 N 514н (ред. от 13.06.2019
N 396н)).
9.6. Профилактические осмотры
проводятся медицинскими организациями в
объеме, предусмотренном перечнем
исследований при проведении
профилактических медицинских осмотров
несовершеннолетних, в том числе в
вечерние часы и субботу.
9.7. При проведении профилактических
осмотров учитываются результаты
осмотров врачами-специалистами и
исследований, внесенные в медицинскую
документацию несовершеннолетнего
(историю развития ребенка), выполненные в
том числе в других медицинских
организациях и/или оплаченные ранее,
давность которых не превышает 3 месяцев с
даты проведения осмотра
врача-специалиста и (или) исследования, а
у несовершеннолетнего, не достигшего
возраста 2 лет, учитываются результаты
осмотров врачами-специалистами и
исследований, давность которых не
превышает 1 месяца с даты осмотра
врача-специалиста и (или) исследования.
9.8. В случае отказа
несовершеннолетнего (его родителя или
иного законного представителя) от
проведения одного или нескольких
медицинских вмешательств,
предусмотренных в рамках I или II этапов
профилактического осмотра, оформленного
в соответствии с законодательством,
профилактический осмотр считается
завершенным в объеме проведенных
осмотров врачами-специалистами и
выполненных исследований.
9.9. Общая продолжительность I этапа
профилактического осмотра должна
составлять не более 20 рабочих дней, а при
назначении дополнительных консультаций,
исследований и (или) необходимости
получения информации о состоянии
здоровья несовершеннолетнего из других
медицинских организаций общая
продолжительность профилактического
осмотра должна составлять не более 45
рабочих дней (I и II этапы).
9.10. Профилактические осмотры
новорожденных в возрасте до 29 дней
учитываются как один законченный
случай.
9.11. Оплата по тарифу
диспансеризации пребывающих в
стационарных учреждениях детей-сирот и
детей, находящихся в трудной жизненной
ситуации; диспансеризация детей-сирот и
детей, оставшихся без попечения
родителей, в том числе усыновленных
(удочеренных), принятых под опеку
(попечительство), в приемную или
патронатную семью и профилактических
медицинских осмотров
несовершеннолетних, в том числе в
зависимости от работы медицинской
организации в выходные дни и
использования для проведения
профилактических осмотров и
диспансеризации мобильных медицинских
бригад, осуществляется только при оплате
медицинской помощи в рамках проведения
межтерриториальных расчетов.
10. Диспансерное наблюдение.
10.1. Посещение в связи с
диспансерным наблюдением - однократное
посещение в целях профилактического
медицинского осмотра, организованное в
рамках диспансерного наблюдения за
больными с хроническими заболеваниями
или перенесшими острые заболевания,
оплачивается по подушевому нормативу
финансирования.
10.2. При проведении диспансерного
наблюдения у врачей разных
специальностей по разным нозологическим
формам в одни и те же календарные сроки
оплате в рамках подушевого норматива
подлежат посещения с диспансерной целью
у каждого специалиста.
10.3. Оплате за счет средств ОМС не
подлежат:
1) случаи диспансерного наблюдения
пациента у врачей разных специальностей
по одним и тем же нозологическим формам в
течение одного календарного месяца;
2) случаи диспансерного наблюдения
пациента у врачей одной и той же
специальности по разным нозологическим
формам в течение одного календарного
месяца;
3) случаи диспансерного наблюдения
пациента, не прикрепленного к МО, за
исключением наблюдения, осуществляемого
диспансерами, ГБУЗ РК "Республиканская
больница им. В.А. Баранова" и ГБУЗ РК
"Детская республиканская больница" и
женскими консультациями при
диспансерном наблюдении беременных.
10.4. Порядок информационного
взаимодействия при организации
прохождения застрахованными лицами
диспансерного наблюдения
устанавливается межведомственным
соглашением о взаимодействии
медицинских организаций, страховых
медицинских организаций, осуществляющих
деятельность в сфере обязательного
медицинского страхования Республики
Карелия, ГУ ТФОМС РК, Министерства
здравоохранения Республики Карелия при
информационном сопровождении
застрахованных лиц на всех этапах
оказания им медицинской помощи.
Оплата медицинской помощи за единицу
объема медицинской помощи - за
медицинскую услугу, за посещение, за
обращение (законченный случай)
11. Финансовое обеспечение расходов
отдельных медицинских организаций, не
имеющих прикрепившихся лиц, медицинской
помощи, оказанной в рамках
межтерриториальных и межучрежденческих
расходов, а также видов расходов, не
включенных в подушевой норматив,
осуществляется за единицу объема
медицинской помощи.
12. При этом оплата первичной
медико-санитарной помощи производится
по тарифам за посещение с
профилактической и иными целями,
обращение по поводу заболевания, по
количеству УЕТ для оплаты
стоматологической медицинской помощи и
медицинскую услугу.
13. По установленным тарифам за
единицу объема медицинской помощи
посещение и обращение (приложение N 9 к
настоящему Тарифному соглашению)
оплачиваются следующие виды медицинской
помощи, оказанной врачами и средним
медицинским персоналом, ведущим
самостоятельный прием:
13.1. медицинская помощь, оказанная
врачами-специалистами медицинских
организаций, включенных в Перечень
медицинских организаций, не имеющих
прикрепившихся лиц (приложение N 1 к
настоящему Тарифному соглашению);
13.2. медицинская помощь, оказанная в
амбулаторных условиях по профилям
"акушерство и гинекология" и "акушерское
дело";
13.3. медицинская помощь по профилю
"ортопедия и травматология", оказанная в
травматологических круглосуточных
пунктах ГБУЗ РК "Детская республиканская
больница" и ГБУЗ РК "Больница скорой
медицинской помощи";
13.4. стоматологическая медицинская
помощь при использовании мобильного
лечебно-профилактического комплекса
"стоматология"; стоматологической
медицинской помощи, оказываемой МО, не
имеющими прикрепленного населения; при
оказании медицинской помощи
врачами-ортодонтами согласно приложению
N 30;
13.5. неотложная медицинская помощь;
13.6. медицинская помощь, оказываемая
следующими врачами-специалистами
медицинских организаций 3 уровня 2
подуровня:
- взрослое население (18 лет и
старше): гематолог (код специальности - 20),
кардиолог-аритмолог (код специальности
кардиолог - 34), нейрохирург (код
специальности - 46),
сурдолог-отоларинголог (код
специальности - 107), сердечно-сосудистый
хирург (код специальности - 97),
торакальный хирург (код специальности -
123), челюстно-лицевой хирург (код
специальности - 124);
- детское население (до 18 лет):
детский кардиолог (код специальности - 25);
аллерголог (код специальности
аллерголог-иммунолог - 15), пульмонолог
(код специальности - 90), детский
эндокринолог (код специальности - 29),
офтальмолог кабинета охраны зрения (код
специальности офтальмолог - 54), детский
онколог (код специальности - 26),
акушер-гинеколог (код специальности - 13),
детский уролог (код специальности
детская урология-андрология - 27),
нейрохирург (код специальности - 46),
нефролог (код специальности - 48);
- врачами-специалистами
республиканских центров: аллерголог (код
специальности аллерголог-иммунолог - 15),
пульмонолог (код специальности - 90),
эндокринолог (код специальности - 125),
офтальмолог (код специальности - 54),
хирург (код специальности - 122), невролог
(код специальности - 45);
13.7. медицинская помощь, оказываемая
новорожденному со дня рождения до
истечения тридцати дней со дня
государственной регистрации факта
рождения;
13.8. медицинская помощь, оказанная в
центрах амбулаторной онкологической
помощи в рамках посещения с
профилактической целью и обращения по
заболеванию;
13.9. реабилитация в амбулаторных
условиях (3 этап) оплачивается по тарифу
за единицу объема - комплексное
посещение (цель - обращение по поводу
заболевания);
13.10. оплата по тарифу в рамках
подготовки к ЭКО (цель - обращение по
поводу заболевания) в соответствии с
приказом Министерства здравоохранения
Республики Карелия;
13.11. комплексное посещение первого
этапа углубленной диспансеризации.
Маршрутизация оказания
амбулаторно-поликлинической
медицинской помощи, в том числе с
направлением или без направления из
медицинской организации по месту
оказания первичной врачебной
медико-санитарной помощи, а также по
направлениям комиссии по постановке
граждан на воинский учет, призывной
комиссии или начальника отдела военного
комиссариата, регулируются приказами
Министерства здравоохранения
Республики Карелия.
14. Оплата по тарифу за обращение
(законченный случай) может
осуществляться при обращении по поводу
заболевания.
14.1. Обращение по поводу заболевания
(законченный случай) в амбулаторных
условиях подлежит оплате при не менее
двух посещениях по поводу одного
заболевания (травмы или иного состояния)
врачей одной специальности или
медицинскому работнику, имеющему
среднее медицинское образование,
ведущему самостоятельный прием.
Исключением является оказание
медицинской помощи в период
распространения новой коронавирусной
инфекции при заболеваниях с кодом
основного заболевания в соответствии с
МКБ-10 J00-J22, U07.1-U07.2, когда врачом основной
специальности является врач или средний
медицинский работник, ведущий
самостоятельный прием, при этом число
посещений к врачу данной специальности
может быть одно и более.
14.2. Оплата за обращение в связи с
заболеванием включает расходы в объеме,
обеспечивающем лечебно-диагностический
процесс в соответствии с утвержденными
клиническими рекомендациями и Порядками
оказания медицинской помощи и на основе
стандартов оказания медицинской помощи
при лечении основного заболевания (в том
числе оперативные пособия, выполненные
малоинвазивными и эндоскопическими
методами, все виды анестезии,
лабораторные, в том числе прижизненные
гистологические и цитологические
исследования, рентгенологические
исследования, другие
лечебно-диагностические исследования,
физиотерапевтическое лечение, лечебный
массаж, лечебную физкультуру, доабортное
консультирование беременных женщин и
т.д. (за исключением диализа)).
14.3. Если в рамках законченного
случая лечения заболевания в
соответствии со стандартами
(протоколами), клиническими
рекомендациями были выполнены разовые
посещения пациента к врачам других
специальностей или медицинским
работникам, имеющим среднее медицинское
образование, ведущим самостоятельный
прием, указанные посещения отдельно не
оплачиваются, но учитываются как
выполненные медицинские услуги.
14.4. Случаи при тяжелом течении
заболевания (тяжелой сочетанной
патологии) с длительностью
амбулаторного лечения более 60
календарных дней, подтвержденной
заключением Врачебной комиссии МО,
каждые 60 дней определяются как условно
законченные и оплачиваются согласно
стоимости обращения (законченного
случая).
14.5. Оплата медицинской помощи в
приемном отделении Регионального и
Первичных сосудистых центров в случаях
оказания медицинской помощи пациентам в
возрасте 18 лет и старше с подозрением на
острое нарушение мозгового
кровообращения или острый коронарный
синдром, не требующих последующей
госпитализации в Региональный и
Первичный сосудистый центр,
осуществляется по тарифу обращения по
поводу заболевания при оказании
медицинской помощи в амбулаторных
условиях. Одновременно при выполнении по
неотложным показаниям в приемном
отделении сосудистых центров
ультразвуковых исследований брюшной
полости, выполненных по неотложным
показаниям, согласно перечню кодов
медицинских услуг, утвержденных
Тарифным соглашением (приложение N 11 к
настоящему Тарифному соглашению),
дополнительно осуществляется оплата
услуги по тарифу за единицу объема -
медицинскую услугу. Оплата других
отдельных диагностических исследований,
выполненных в приемном отделении при
оказании неотложной медицинской помощи,
не предусмотрена.
15. К посещениям в связи с оказанием
медицинской помощи в неотложной форме
относятся посещения врачей или
медицинских работников, имеющих среднее
медицинское образование, ведущих
самостоятельный прием, при внезапных
острых заболеваниях, состояниях,
обострении хронических заболеваний, без
явных признаков угрозы жизни пациента.
15.1. Оказание неотложной
медицинской помощи лицам, обратившимся с
признаками неотложных состояний, может
осуществляться в амбулаторных условиях
или на дому при вызове медицинского
работника.
15.2. Посещения в связи с оказанием
неотложной помощи не входят в обращение
по поводу заболевания и подлежат оплате
при условии выполнения мероприятий,
направленных на купирование неотложного
состояния.
15.3. Посещения для оказания
медицинской помощи при отсутствии
выполнения мероприятий, направленных на
купирование неотложного состояния, а
также посещения к лицам, обратившимся
повторно с признаками неотложных
состояний, следует относить к обращению
по поводу заболевания и оплачивать по
тарифу обращения по поводу заболевания
(при двух и более посещениях).
15.4. Неотложная стоматологическая
помощь, оказываемая врачами и средним
медицинским персоналом пациентам,
получающим медицинскую помощь в
стационаре круглосуточного пребывания,
подлежит оплате в полном объеме по
тарифам, утвержденным приложением N 9 к
настоящему Тарифному соглашению.
15.5. Оплата неотложной
стоматологической помощи по тарифу в
ночное время осуществляется в случае,
если помощь оказана в период с 22.00 часов
до 06.00 часов.
15.6. Оплата медицинской помощи в
приемном отделении стационарной МО в
случаях, не требующих последующей
госпитализации в данную МО,
осуществляется по тарифу посещения при
оказании медицинской помощи в
неотложной форме в амбулаторных
условиях. Одновременно при оказании в
приемном отделении ультразвуковых
исследований брюшной полости,
выполненных по неотложным показаниям,
согласно перечню кодов медицинских
услуг, утвержденных Тарифным
соглашением (приложение N 11 к настоящему
Тарифному соглашению), дополнительно
осуществляется оплата услуги по тарифу
за единицу объема - медицинскую услугу.
Оплата других отдельных диагностических
исследований, выполненных в приемном
отделении, при оказании неотложной
медицинской помощи не предусмотрена.
15.7. Не подлежат оплате услуги,
оказанные в приемном отделении, в случае
госпитализации пациента в
круглосуточный стационар данной МО в
течение 24 часов от момента оказания
медицинской помощи в приемном отделении
по неотложным показаниям в связи с
заболеванием, послужившим поводом для
госпитализации.
16. Углубленная диспансеризация (I
этап).
16.1. Проведение углубленной
диспансеризации планируется и
учитывается в объеме и стоимости
профилактических мероприятий.
16.2. Проведение углубленной
диспансеризации осуществляется вне
зависимости от факта прохождения
гражданами профилактических
медицинских осмотров или
диспансеризации.
16.3. Оплата углубленной
диспансеризации осуществляется за
единицу объема медицинской помощи по
тарифам, установленным приложением N 38 к
Тарифному соглашению: за комплексное
посещение, включающее исследования и
медицинские вмешательства: измерение
насыщения крови кислородом (сатурация) в
покое, проведение спирографии или
спирометрии, общий (клинический) анализ
крови развернутый, биохимический анализ
крови (включая исследование уровня
холестерина, уровня липопротеинов
низкой плотности, С-реактивного белка,
определение активности
аланинаминотрансферазы в крови,
определение активности
аспартатаминотрансферазы в крови,
определение лактатдегидрогеназы в
крови, исследование уровня креатинина в
крови).
16.4. Оплата углубленной
диспансеризации за комплексное
посещение возможна в случае выполнения
всех исследований и медицинских
вмешательств, учитываемых при расчете
стоимости комплексного посещения. В
случае если отдельные исследования и
медицинские вмешательства, учитываемые
при расчете стоимости комплексного
посещения углубленной диспансеризации,
не были выполнены, оплата такого случая
не осуществляется.
16.5. Если пациент в этом году уже
прошел диспансеризацию и в данный момент
проходит исключительно углубленную
диспансеризацию, оплата приема (осмотра)
врачом и рентгенографии дополнительно к
стоимости углубленной диспансеризации
не осуществляется. Оплата приема
(осмотра) врачом и рентгенографии
осуществляется по общим правилам оплаты
диспансеризации, то есть в составе
подушевого финансирования без
дополнительной оплаты за единицу объема
медицинской помощи.
17. Третий этап медицинской
реабилитации.
17.1. Медицинская помощь по
реабилитации в амбулаторных условиях
оказывается в соответствии с Порядком
организации медицинской реабилитации,
включающим протоколы реабилитационных
мероприятий, и Порядком маршрутизации
пациентов, утвержденным приказом
Министерства здравоохранения
Республики Карелия, и оплачивается по
тарифу за единицу объема - комплексное
посещение (цель - обращение по поводу
заболевания) в пределах объемов,
утвержденных территориальной
программой ОМС.
17.2. Оплате за комплексное посещение
подлежит законченный случай медицинской
реабилитации в амбулаторных условиях.
Комплексное посещение включает набор
необходимых консультаций специалистов,
а также проведение методов реабилитации,
определенных программами реабилитации.
При этом комплексное посещение, как
законченный случай медицинской
реабилитации в амбулаторных условиях,
включает в среднем 10-12 посещений.
17.3. Тарифы на оплату комплексного
посещения по медицинской реабилитации в
амбулаторных условиях установлены в
приложении N 11 к Тарифному соглашению.
18. Оплата подготовки к ЭКО.
18.1. Оплата осуществляется в
соответствии с перечнем обследований
для направления на ЭКО, утвержденным
приказом Министерства здравоохранения
Республики Карелия.
18.2. Тарифы на оплату подготовки к
ЭКО в амбулаторных условиях установлены
в приложении N 11 к Тарифному соглашению.
19. Оплате медицинской помощи за
единицу объема медицинской помощи - за
медицинскую услугу подлежат:
1) отдельные диагностические
(лабораторные) исследования;
2) процедуры диализа, включающего
различные методы;
3) диагностические исследования в
соответствии с приказами Министерства
здравоохранения Республики Карелия при
их частичной или полной централизации, в
рамках межучрежденческих расчетов;
4) медицинская помощь с применением
телемедицинских технологий;
5) жидкостные цитологические
исследования (по методу Папаниколау);
6) тестирование на выявление
коронавирусной инфекции;
7) услуги по размораживанию
эмбрионов, с последующим переносом
эмбрионов в полость матки (криоперенос)
как отдельный этап экстракорпорального
оплодотворения;
8) комплексное обследования в
Центре здоровья;
9) обследования при углубленной
диспансеризация (I-II этап);
10) иммунологическое исследование
на аллергены детского населения.
20. К отдельным диагностическим
(лабораторным) исследованиям относят
исследования, проводимые в рамках
компьютерной томографии,
магнитно-резонансной томографии,
ультразвукового исследования
сердечно-сосудистой системы,
эндоскопических диагностических
исследований, молекулярно-генетических
исследований и патологоанатомических
исследований биопсийного
(операционного) материала с целью
диагностики онкологических заболеваний
и подбора противоопухолевой
лекарственной терапии.
20.1. Направление пациентов на
отдельные диагностические
(лабораторные) исследования
осуществляется в соответствии с
Порядком маршрутизации пациентов,
утвержденным приказом Министерства
здравоохранения Республики Карелия, и
объемами, установленными Комиссией по
разработке ТПОМС.
20.2. Назначение отдельных
диагностических (лабораторных)
исследований осуществляется лечащим
врачом медицинской организации,
оказывающим первичную медико-санитарную
помощь, в том числе первичную
специализированную, при наличии
медицинских показаний.
20.3. Оплата отдельных
диагностических (лабораторных)
исследований осуществляется по тарифу
за единицу объема - медицинскую услугу
только при наличии направления от МО.
21. Оплата за проведение процедуры
диализа:
21.1. Оплата услуг диализа
осуществляется в соответствии с
Порядком оказания услуг по гемодиализу,
утвержденным приказом Министерства
здравоохранения Республики Карелия.
21.2. При проведении диализа в
амбулаторных условиях оплата
осуществляется за медицинскую услугу -
одну процедуру экстракорпорального
диализа и один день перитонеального
диализа. При этом в целях учета объемов
медицинской помощи лечение в течение
одного месяца учитывается как одно
обращение (в среднем 13 процедур
экстракорпорального диализа, 12-14 в
зависимости от календарного месяца, или
ежедневные обмены с эффективным объемом
диализата при перитонеальном диализе в
течение месяца).
21.3. При проведении диализа в
амбулаторных условиях обеспечение
лекарственными препаратами для
профилактики осложнений не
осуществляется за счет средств ОМС.
Тарифы на услуги за проведение
диализа не включают в себя проезд
пациентов до места оказания медицинских
услуг диализа.
22. Диагностические исследования в
соответствии с приказами Министерства
здравоохранения Республики Карелия при
их частичной или полной централизации в
рамках межучрежденческих расчетов:
22.1. Диагностические исследования,
выполненные на основании направлений
Прионежского филиала ГБУЗ
"Республиканская больница им. В.А.
Баранова", не включенных в пункт 20
настоящего приложения к Тарифному
соглашению, без учета граждан,
застрахованных за пределами Республики
Карелия, осуществляется в пределах
утвержденных видов и объемов в рамках
приказа Министерства здравоохранения
Республики Карелия.
22.2. Перечень видов исследований и
тарифы на диагностические исследования
установлены в приложении N 31 к настоящему
Тарифному соглашению.
22.3. Расчет за диагностические
исследования между ГБУЗ
"Республиканская больница им. В.А.
Баранова", направившей на
диагностические исследования, и МО,
выполнившей указанные исследования,
осуществляется ГУ ТФОМС РК на основании
отдельного реестра счетов за
диагностические исследования в рамках
утвержденных объемов и утвержденного
финансового плана ГБУЗ "Республиканская
больница им. В.А. Баранова".
22.4. Реестр счетов за
диагностические исследования
предоставляется МО, выполнившей
медицинскую услугу. При этом стоимость
выполненных исследований удерживается
ГУ ТФОМС РК в рамках межучрежденческих
расчетов из средств окончательного
расчета за медицинскую помощь, оказанную
в данном месяце ГБУЗ "Республиканская
больница им. В.А. Баранова", направившей
застрахованных лиц на диагностические
исследования, в соответствии с
утвержденными тарифами за фактически
выполненное количество услуг.
22.5. Оплата медицинской помощи при
централизованном оказании услуг по
выполнению цитологических
исследований.
22.5.1. Стоимость медицинской помощи
при централизованном выполнении
цитологических исследований включена в
подушевой норматив финансирования на
прикрепившихся лиц (за исключением
жидкостных цитологических исследований
(по методу Папаниколау) и в стоимость
законченного случая лечения
заболевания, оплачиваемого по КСГ.
22.5.2. Оплата проведения
цитологических исследований
осуществляется при оказании медицинской
помощи в амбулаторных условиях в
соответствии с Порядками и объемами,
утвержденными приказами Министерства
здравоохранения Республики Карелия, за
фактически выполненное количество услуг
на основании реестра и счета,
предоставленного МО, выполнившего
исследование.
22.5.3. Расчет за выполнение
централизованных цитологических
исследований (за исключением жидкостных
цитологических исследований)
осуществляется ГУ ТФОМС РК в рамках
межучрежденческих расчетов в
соответствии с утвержденными приказами
Министерства здравоохранения РК
объемами и утвержденным финансовым
планом на оказание указанных услуг.
22.5.4 Оплата проведения жидкостных
цитологических исследований (по методу
Папаниколау) осуществляется по тарифу,
установленному приложением N 11 к
настоящему Тарифному соглашению, в
пределах объемов, установленных
Комиссией по разработке территориальной
программы ОМС.
22.5.5. Перечень централизованных
цитологических исследований, коды услуг
и тарифы утверждены приложением N 32 к
настоящему Тарифному соглашению.
23. Оплата медицинской помощи с
применением телемедицинских
технологий:
23.1. Оказание медицинской помощи с
применением телемедицинских технологий
в медицинских организациях третьего
уровня, а также на базе ГБУЗ
"Республиканский онкологический
диспансер", осуществляется в
соответствии с приказом Министерства
здравоохранения Республики Карелия.
23.2. Направлениями использования
телемедицинских технологий при оказании
медицинской помощи является
дистанционное взаимодействие
медицинских работников между собой с
оплатой услуги по тарифу, установленному
приложением N 11, в рамках
межучрежденческих расчетов.
23.3. Формы дистанционного
взаимодействия медицинских работников
включают (в соответствии с приказом
Министерства здравоохранения
Республики Карелия):
- дистанционную консультацию в
режиме реального времени;
- дистанционную консультацию в
режиме отсроченной консультации;
- дистанционный консилиум (с
участием 2-3 специалистов);
- дистанционное предоставление
заключения (описание, интерпретация) по
данным выполненного исследования 1
группы (ультразвуковая, эндоскопическая,
функциональная диагностики,
патологоанатомическое исследование);
- дистанционное предоставление
заключения (описание, интерпретация) по
данным выполненного исследования 2
группы (рентгенодиагностика, КТ, МРТ, ПЭТ,
радионуклидная диагностика).
23.4. Оплата дистанционного
взаимодействия медицинских работников,
оказывающих первичную медико-санитарную
помощь, с пациентами и (или) их законными
представителями в рамках дистанционного
динамического наблюдения за пациентами,
страдающими хроническими
неинфекционными заболеваниями, в том
числе при диспансерном наблюдении,
осуществляется по подушевому нормативу
финансирования на прикрепившихся лиц с
учетом показателей результативности
деятельности медицинской организации
(включая показатели объема медицинской
помощи) в соответствии с приказом
Министерства здравоохранения
Республики Карелия от 02.06.2020 N 787 "Об
организации дистанционного
динамического наблюдения за пациентами
при оказании первичной
медико-санитарной помощи в Республике
Карелия".
24. Оплате тестирования на выявление
коронавирусной инфекции подлежат услуги
по исследованию на наличие новой
коронавирусной инфекции (COVID-19) методом
полимеразной цепной реакции в случае:
- наличия у застрахованных граждан
признаков острого простудного
заболевания неясной этиологии при
проявлении симптомов, не исключающих
наличие новой коронавирусной инфекции
(COVID-19);
- наличия у застрахованных граждан
новой коронавирусной инфекции (COVID-19), в
том числе для оценки проводимого
лечения;
- положительного результата
исследования на выявление возбудителя
новой коронавирусной инфекции (COVID-19),
полученного с использованием
экспресс-теста (при условии передачи
гражданином или уполномоченной на
экспресс-тестирование организацией
указанного теста медицинской
организации).
24.1. Тарифы на оплату тестирования
на выявление новой коронавирусной
инфекции в амбулаторных условиях
установлены в приложении N 11 к настоящему
Тарифному соглашению.
25. Оплата услуги по размораживанию
криоконсервированных эмбрионов, с
последующим переносом эмбрионов в
полость матки (криоперенос) как
отдельный этап экстракорпорального
оплодотворения, осуществляется по
тарифу в амбулаторных условиях в
соответствии с приложением N 11.
26. Оплата комплексного
обследования в Центре здоровья, Центре
здоровья для детей осуществляется
однократно в календарном году при
первичном обращении по тарифу за
медицинскую услугу, при условии
проведения гражданину 100% объема
обследований.
26.1. Объем исследований на одно
комплексное обследование для взрослых и
для детей в Центрах здоровья
определяется в соответствии с порядком,
утвержденным приказами Министерства
здравоохранения РФ.
26.2. При необходимости выявления
дополнительных факторов риска в
комплексное обследование включаются
иные исследования, проводимые на
установленном в Центре здоровья
оборудовании.
26.3. Посещение для динамического
наблюдения в Центре здоровья, Центре
здоровья для детей принимается к оплате
не ранее чем через месяц с даты
законченного случая первичного
обращения в Центр здоровья, Центр
здоровья для детей в отношении одного и
того же гражданина, ребенка (подростка),
учитывается в реестрах на оплату как
посещение при оказании медицинской
помощи с профилактической целью.
Кодируются такие посещения в
соответствии с классом XXI МКБ-10 (Z00-Z99) и
оплачивается в рамках подушевого
норматива финансирования.
26.4. При одновременном проведении
диспансеризации и посещении Центра
здоровья в реестрах на оплату
учитывается случай проведения
диспансеризации.
27. Обследование при углубленной
диспансеризация I-II этап.
1) за услугу в рамках I этапа
углубленной диспансеризации
оплачиваются следующие исследования:
- тест с 6 минутной ходьбой (при
исходной сатурации кислорода крови 95
процентов и больше в сочетании с
наличием у гражданина жалоб на одышку,
отеки, которые появились впервые или
повысилась их интенсивность);
- определение концентрации Д-димера
в крови у граждан, перенесших среднюю
степень тяжести и выше новой
коронавирусной инфекции (COVID-19);
- проведение рентгенографии
органов грудной клетки (если не
выполнялась ранее в течение года);
2) за услугу в рамках II этапа
углубленной диспансеризации
оплачиваются следующие исследования:
- проведение эхокардиографии (в
случае показателя сатурации в покое 94
процента и ниже, а также по результатам
проведения теста с 6-минутной ходьбой);
- проведение компьютерной
томографии легких (в случае показателя
сатурации в покое 94 процента и ниже, а
также по результатам проведения теста с
6-минутной ходьбой);
- дуплексного сканирования вен
нижних конечностей (при наличии
показаний по результатам определения
концентрации Д-димера в крови).
27.1. В соответствии с пунктом 3
приказа Министерства здравоохранения
Российской Федерации от 01.07.2021 N 698н "Об
утверждении Порядка направления граждан
на прохождение углубленной
диспансеризации, включая категории
граждан, проходящих углубленную
диспансеризацию в первоочередном
порядке", маршрутизацией пациентов для
проведения второго этапа углубленной
диспансеризации, утвержденной приказом
Министерства здравоохранения
Республики Карелия от 18.06.2021 N 1089 "О
проведении углубленной диспансеризации
в Республике Карелия", пациент может быть
направлен для выполнения исследований,
необходимых для проведения углубленной
диспансеризации, в иную медицинскую
организацию. Оплата медицинской услуги,
выполненной в медицинской организации в
соответствии с маршрутизацией для
проведения второго этапа углубленной
диспансеризации, возможна только при
наличии направления из медицинской
организации, к которой прикреплен
пациент.
27.2. Оплата за услугу в рамках I этапа
углубленной диспансеризации (тест с 6
минутной ходьбой, определение
концентрации Д-димера в крови у граждан)
возможна только при условии выполнения
комплексного посещения у данного
застрахованного лица.
28. Включению в Реестры счетов и
оплате за счет ОМС не подлежат:
1) амбулаторные посещения в период
пребывания застрахованного лица в
условиях стационара в медицинской
организации, оказывающей медицинскую
помощь (кроме дня поступления и выписки
из стационара, а также оказания
медицинской помощи (консультаций),
выполненных в других медицинских
организациях в экстренной и неотложной
форме);
2) посещения, выполненные
освобожденными заведующими отделений и
председателями врачебных комиссий;
3) посещения среднего медицинского
персонала, не ведущего самостоятельный
амбулаторный прием, в том числе
посещения доврачебного кабинета;
4) консультации амбулаторных
больных врачами стационаров;
5) обязательные предварительные
(при поступлении на работу) и
периодические в течение трудовой
деятельности медицинские осмотры
работающих граждан и граждан, занятых на
работах с вредными и (или) опасными
условиями труда;
6) осмотры врачами при проведении
медицинского освидетельствования в
целях определения годности граждан к
военной или приравненной к ней службе;
7) медицинские осмотры для
медицинского освидетельствования на
право управления автомобилями и
маломерными судами, на получение
разрешения на приобретение и ношение
оружия;
8) посещения при заболеваниях, не
включенных в базовую программу
обязательного медицинского страхования
(заболевания, передаваемые половым
путем, вызванные вирусом иммунодефицита
человека, синдром приобретенного
иммунодефицита, туберкулез, психические
расстройства и расстройства поведения, в
том числе связанные с употреблением
психоактивных веществ, включая
профилактические медицинские осмотры
обучающихся в общеобразовательных
организациях и профессиональных
образовательных организациях, а также в
образовательных организациях высшего
образования в целях раннего
(своевременного) выявления незаконного
потребления наркотических средств и
психотропных веществ);
9) посещения по поводу оказания
паллиативной медицинской помощи в
амбулаторных условиях, в том числе
выездными патронажными службами;
10) посещение врача перед
постановкой реакции Манту и однократный
врачебный осмотр через три дня после
постановки реакции Манту с целью оценки
результатов пробы. Кодируются такие
посещения, как Z01.5 (Диагностические
кожные и сенсибилизационные тесты). В
случае проведения реакции Манту с
диагностической целью (при подозрении на
заболевание) используется код Z03.0;
11) посещения для выполнения
флюорографии. Кодируются такие
посещения, как Z11.1;
12) проведение медицинского
наблюдения и контроля за состоянием
здоровья лиц, занимающихся спортом и
выступающих на соревнованиях в составе
сборных команд, оценка уровня их
физического развития, выявление
состояний и заболеваний, являющихся
противопоказаниями к занятиям спортом;
13) посещения по поводу оформления
медицинских свидетельств о: смерти,
профессиональной пригодности, выдачи
дубликата листка нетрудоспособности.
Кодируются такие посещения, как Z02.7;
14) посещения по поводу выдачи
выписок и дубликатов медицинской
документации по запросам учреждений и
пациентов;
15) посещения с целью получения
справок (по запросам учреждений и
пациентов): о состоянии здоровья; о
нуждаемости в постороннем уходе; о
совместном проживании; о праве на
дополнительную жилую площадь; о
нуждаемости в технических средствах
реабилитации и других средствах,
внесенных в индивидуальную программу
реабилитации; для получения путевки на
санаторно-курортное лечение; для
получения путевки в дом отдыха; для
оформления санаторно-курортной карты;
для оформления ф. N 086/у (в год окончания
общеобразовательного учреждения); для
оформления справки в санаторные группы
летних оздоровительных лагерей с
дневным пребыванием и загородные
оздоровительные лагеря; в спортивные
секции и бассейн; о заключительном
диагнозе пострадавшего от несчастного
случая на производстве;
16) посещения с целью проведения
комплексного
психолого-медико-педагогического
обследования детей для заключения
психолого-медико-педагогической
комиссии;
17) пренатальная (дородовая
диагностика) нарушений развития ребенка
у беременных женщин, неонатальный
скрининг на 5 наследственных и
врожденных заболеваний в части
исследований и консультаций,
осуществляемых медико-генетическими
центрами (консультациями), а также
медико-генетических исследований в
соответствующих структурных
подразделениях медицинских
организаций;
18) зубопротезирование,
ортодонтическое лечение граждан старше
18 лет, использование несъемных
конструкций при ортопедическом лечении
граждан старше 18 лет, оказание
стоматологических услуг без медицинских
показаний (эстетическая реставрация
зубов, подготовка полости рта в целях
зубопротезирования, и пр.);
19) посещения при следующих
результатах обращения за медицинской
помощью: констатация факта смерти (код -
313).
29. При формировании реестров счетов
и счетов на оплату медицинской помощи,
оказываемой в амбулаторных условиях, вне
зависимости от применяемого способа
оплаты, отражаются все единицы объема с
указанием размеров установленных
тарифов согласно порядку,
предусмотренному настоящим Тарифным
соглашением.
II. Оплата медицинской помощи, оказанной в
стационарных условиях, за случай
госпитализации (законченный случай
лечения) по поводу заболевания,
включенного в соответствующую группу
заболеваний (в том числе
клинико-статистическую группу
заболеваний)
30. Оплата за счет средств ОМС
медицинской помощи, оказанной в
стационарных условиях, по КСГ
осуществляется во всех страховых
случаях, за исключением:
1) заболеваний, при лечении которых
применяются виды и методы медицинской
помощи по перечню видов
высокотехнологичной медицинской помощи
(далее - ВМП), включенных в базовую
программу обязательного медицинского
страхования, на которые Программой
установлены нормативы финансовых затрат
на единицу предоставления медицинской
помощи;
2) заболеваний, при лечении которых
применяются виды и методы медицинской
помощи по перечню видов ВМП, не
включенных в базовую программу
обязательного медицинского страхования,
для которых Программой установлена
средняя стоимость оказания медицинской
помощи, в случае их финансирования в
рамках территориальной программы
обязательного медицинского
страхования;
3) социально значимых заболеваний
(заболевания, передаваемые половым
путем, туберкулез, ВИЧ-инфекции и синдром
приобретенного иммунодефицита,
психические расстройства, расстройства
поведения и наркологические заболевания
(в том числе снятие алкогольной
интоксикации));
4) процедур диализа, включающих
различные методы (оплата
осуществляется).
31. Формирование КСГ осуществляется
на основе совокупности следующих
параметров, классификационных
критериев, определяющих относительную
затратоемкость лечения пациентов:
1) код диагноза (по МКБ-10);
2) хирургическая операция и (или)
другая применяемая медицинская
технология (код в соответствии с
Номенклатурой медицинских услуг,
утвержденной приказом Министерства
здравоохранения Российской Федерации от
13.10.2017 N 804н (далее - Номенклатура), а также,
при необходимости, конкретизация
медицинской услуги в зависимости от
особенностей ее исполнения (иной
классификационный критерий);
3) схема лекарственной терапии;
4) МНН лекарственного препарата;
5) сопутствующий диагноз и/или
осложнения заболевания (код по МКБ-10);
6) пол;
7) возрастная категория пациента;
8) длительность лечения;
9) оценка состояния пациента по
шкалам: шкала оценки органной
недостаточности у пациентов,
находящихся на интенсивной терапии
(Sequential Organ Failure Assessment, SOFA), шкала оценки
органной недостаточности у пациентов
детского возраста, находящихся на
интенсивной терапии (Pediatric Sequential Organ Failure
Assessment, pSOFA), шкала реабилитационной
маршрутизации; индекс оценки тяжести и
распространенности псориаза (Psoriasis Area
Severity Index, PASI);
10) длительность непрерывного
проведения ресурсоемких медицинских
услуг: искусственной вентиляции легких,
видео-ЭЭГ-мониторинга
11) количество дней проведения
лучевой терапии (фракций);
12) показания к применению
лекарственного препарата;
13) объем послеоперационных грыж
брюшной стенки;
14) степень тяжести заболевания;
15) этап лечения, в том числе этап
проведения экстракорпорального
оплодотворения, долечивание пациентов с
коронавирусной инфекцией COVID-19,
посттрансплантационный период после
пересадки костного мозга;
16) сочетание нескольких
классификационных критериев в рамках
одного классификационного критерия
(например, сочетание оценки состояния
пациента по шкале реабилитационной
маршрутизации с назначением
ботулинического токсина).
32. Все КСГ распределены по профилям
медицинской помощи, при этом часть
диагнозов, устанавливаемых при
различных заболеваниях, хирургических
операций и других медицинских
технологий могут использоваться в
смежных профилях, а часть являются
универсальными для применения их в
нескольких профилях. При оплате
медицинской помощи в подобных случаях
отнесение КСГ к конкретному профилю не
учитывается.
33. Аналогично оплата по КСГ для
случаев лекарственной терапии при
злокачественных новообразованиях
лимфоидной и кроветворной тканей может
осуществляться при госпитализации на
койках как по профилю "Онкология", так и
по профилю "Гематология".
34. Исключением являются КСГ,
включенные в профили "Медицинская
реабилитация" и "Гериатрия", лечение в
рамках которых может осуществляться
только в медицинских организациях и
структурных подразделениях медицинских
организаций, имеющих лицензию на
оказание медицинской помощи по профилю
"Медицинская реабилитация" и "Гериатрия".
35. КСГ st38.001 "Соматические
заболевания, осложненные старческой
астенией" формируется с учетом двух
классификационных критериев - основного
диагноза пациента (из установленного
Расшифровкой групп перечня) и
сопутствующего диагноза пациента (R54
Старческая астения).
Обязательным условием для оплаты
медицинской помощи поданной КСГ также
является лечение на геронтологической
профильной койке.
36. Перечни КСГ, используемые для
оплаты медицинской помощи в
стационарных условиях и в условиях
дневного стационара, установлены
приложением 8 и приложением 9 к
Методическим рекомендациям по способам
оплаты медицинской помощи за счет
средств обязательного медицинского
страхования.
37. Для оплаты случая лечения по КСГ
в качестве основного диагноза
указывается код по МКБ-10, являющийся
основным поводом к госпитализации.
Исключением являются случаи,
осложненные сепсисом и фебрильной
нейтропенией.
38. Медицинской организацией должен
быть обеспечен учет всех медицинских
услуги классификационных критериев,
используемых в расшифровке групп.
39. В приложении N 26 к настоящему
Тарифному соглашению приведены
комбинации КСГ, в которых, при наличии
хирургических операций и/или других
применяемых медицинских технологий,
отнесение случая осуществляется только
на основании кода Номенклатуры.
40. При отсутствии хирургических
операций и/или применяемых медицинских
технологий, являющихся
классификационным критерием, отнесение
случая лечения к той или иной КСГ
осуществляется в соответствии с кодом
диагноза по МКБ 10.
41. Возраст пациента определяется на
момент поступления в стационар (на дату
начала лечения).
42. Стоимость одного законченного
случая лечения по КСГ (ССКСГ) (за
исключением КСГ, в составе которых
Программой государственных гарантий
установлены доли заработной платы и
прочих расходов) определяется по
следующей формуле:
ССКСГ = БС x КД x (КЗКСГ x КСКСГ x КУСМО +
КСЛП), где:
БС |
базовая ставка, рублей; |
КЗКСГ |
коэффициент относительной затратоемкости КСГ (подгруппы в составе КСГ), к которой отнесен данный случай госпитализации; |
КСКСГ |
коэффициент специфики КСГ, к которой отнесен данный случай госпитализации (используется в расчетах, в случае если указанный коэффициент определен в субъекте Российской Федерации для данной КСГ); |
КУСМО |
коэффициент уровня медицинской организации, в которой был пролечен пациент; |
КД |
коэффициент дифференциации, рассчитанный в соответствии с постановлением Правительства Российской Федерации от 05.05.2012 N 462 "О порядке распределения, предоставления и расходования субвенций из бюджета Федерального фонда обязательного медицинского страхования бюджетам территориальных фондов обязательного медицинского страхования на осуществление переданных органам государственной власти субъектов Российской Федерации полномочий Российской Федерации в сфере обязательного медицинского страхования" (далее - Постановление N 462); |
КСЛП |
коэффициент сложности лечения пациента (при необходимости, сумма применяемых КСЛП). |
Стоимость одного случая
госпитализации по КСГ, в составе которых
Программой государственных гарантий
установлена доля заработной платы и
прочих расходов, определяется по
следующей формуле:
ССКСГ = БС x КЗКСГ x ((1 - ДЗП) + ДЗП x КСКСГ x
КУСМО x КД) + БС x КД X КСЛП, где:
БС |
размер базовой ставки без учета коэффициента дифференциации, рублей; |
КЗКСГ |
коэффициент относительной затратоемкости по КСГ, к которой отнесен данный случай госпитализации; |
ДЗП |
доля заработной платы и прочих расходов в структуре стоимости КСГ (установленное приложением 4 к Программе государственных гарантий значение, к которому применяется КД, КС и КУС); |
КСКСГ |
коэффициент специфики КСГ, к которой отнесен данный случай госпитализации (используется в расчетах, в случае если указанный коэффициент определен для данной КСГ); |
КУСМО |
коэффициент уровня медицинской организации, в которой был пролечен пациент; |
КД |
коэффициент дифференциации, рассчитанный в соответствии с Постановлением N 462; |
КСЛП |
коэффициент сложности лечения пациента (при необходимости, сумма применяемых КСЛП). |
43. Условия применения КСЛП:
43.1. Случаи, для которых установлен
КСЛП и его значения, утверждаются
приложением N 14 к настоящему Тарифному
соглашению.
43.2. Предоставление спального места
и питания законному представителю
несовершеннолетних (дети до 4 лет, дети
старше 4 лет при наличии медицинских
показаний), за исключением случаев, к
которым применяется КСЛП,
предусмотренный пунктом 43.3,
оплачивается по тарифам КСГ с
использованием КСЛП - 0,2.
43.3. Предоставление спального места
и питания законному представителю
несовершеннолетних (детей до 4 лет, детей
старше 4 лет при наличии медицинских
показаний), получающих медицинскую
помощь по профилю "Детская онкология" и
(или) "Гематология", оплачивается по
тарифам КСГ с использованием КСЛП - 0,6.
43.4. В медицинской документации
ставится обязательная отметка о
совместном пребывании с предоставлением
спального места и питания законного
представителя ребенка.
43.5. Сложность лечения пациента,
связанная с возрастом, для лиц старше 75
лет в случае проведения консультации
врача-гериатра оплачивается по тарифам
КСГ с использованием КСЛП - 0,2, кроме
случаев госпитализации на
геронтологические профильные койки.
43.6. Наличие у пациента тяжелой
сопутствующей патологии, влияющей на
сложность лечения пациента, требующей
применения ресурсоемких медицинских
технологий и увеличения затрат на
медикаменты и расходный материал,
оплачивается с применением КСЛП - 0,6.
Перечень заболеваний представлен в
приложении N 18 к настоящему Тарифному
соглашению.
43.7. Проведение сочетанных
хирургических вмешательств (перечень
возможных сочетанных операций
представлен в приложении N 27 к настоящему
Тарифному соглашению) или проведение
однотипных операций на парных органах
(перечень возможных однотипных операций
представлен в приложении N 28 к настоящему
Тарифному соглашению) оплачивается с
применением КСЛП - для 1 уровня - 0,05; для 2
уровня - 0,47; для 3 уровня - 1,16; для 4 уровня -
2,07; для 5 уровня - 3,49.
43.8. Развертывание индивидуального
поста, утвержденного приказом
руководителя медицинской организации, с
отражением учета рабочего времени
персонала в табеле учета рабочего
времени оплачивается с применением КСЛП
0,2.
43.9. В случае если в рамках одной
госпитализации возможно применение
нескольких КСЛП, итоговое значение КСЛП
рассчитывается путем суммирования
соответствующих КСЛП.
44. Коэффициент специфики
применяется к КСГ в целом и является
единым для всех уровней оказания
медицинской помощи.
45. Коэффициенты уровня оказания
стационарной медицинской помощи (для
круглосуточных и дневных стационаров)
приведены в приложении N 3.
46. Перечень КСГ, медицинская помощь
по которым оказывается в стационарных
условиях преимущественно на одном
уровне либо имеет высокую степень
стандартизации медицинских технологий и
предусматривает одинаковое применение
методов диагностики и лечения в
различных уровнях оказания помощи и к
которым не применяется коэффициент
уровня, приведен в приложении N 40.
47. Стоимость законченного случая
лечения по КСГ в круглосуточном
стационаре включает в себя расходы в
объеме, обеспечивающем
лечебно-диагностический процесс в
соответствии с утвержденными
клиническими рекомендациями, Порядками
оказания медицинской помощи и на основе
стандартов оказания медицинской помощи
по основному заболеванию в
регламентируемые сроки (в том числе
оперативные пособия, все виды анестезии,
лабораторные, в том числе прижизненные
гистологические и цитологические
исследования, рентгенологические
исследования, другие
лечебно-диагностические исследования,
физиотерапевтическое лечение, лечебный
массаж, лечебную физкультуру и т.д. (за
исключением диализа), консультативную
медицинскую помощь врачей-специалистов
при наличии сопутствующего заболевания
и (или) возникающих острых состояниях) от
момента поступления до выбытия.
48. Оплата при переводах пациентов
из одного структурного подразделения в
другое в рамках одной медицинской
организации либо между медицинскими
организациями:
48.1. В случае перевода пациента в
круглосуточном стационаре из одного
профильного отделения в другое в
пределах одной МО при лечении одного
заболевания, в том числе с целью
проведения оперативного вмешательства,
случай госпитализации подлежит учету в
реестре и оплачивается как один
законченный случай.
48.2. Оплата случая лечения
заболеваний, которые относятся к одному
классу МКБ-10, осуществляется от начала до
полного его завершения вне зависимости
от внутрибольничных переводов (в том
числе переводов из круглосуточного
стационара в дневной стационар и
наоборот, в рамках одной МО) и
производится на этапе последнего
движения (по КСГ периода лечения с
наибольшим размером оплаты). При этом
медицинская помощь остальных периодов
лечения предоставляется в реестрах
счетов на оплату с нулевым тарифом, а
фактическая длительность случая лечения
определяется с учетом койко-дней,
проведенных пациентом от начала лечения
до полного его завершения. При этом
отнесение такого случая к прерванным по
основанию "случаи лечения при переводе
пациента из одного отделения МО в другое"
не проводится.
48.3. Оплата по двум КСГ по
заболеваниям, относящимся к одному
классу МКБ-10, при переводе в пределах
одной МО либо между МО осуществляется в
следующих случаях:
1) при проведении медицинской
реабилитации пациента после завершения
лечения в той же МО по поводу
заболевания, по которому осуществлялось
лечение (при наличии лицензии на
оказание медицинской помощи по профилю
"медицинская реабилитация");
2) при дородовой госпитализации
пациентки в отделение патологии
беременности в случае пребывания в
отделении патологии беременности в
течение 6 дней и более с последующим
родоразрешением в одной МО (оплата
одного пролеченного случая по двум КСГ:
st02.001 "Осложнения, связанные с
беременностью" и st02.003 "Родоразрешение", а
также st02.001 "Осложнения, связанные с
беременностью" и st02.004 "Кесарево сечение").
При выполнении операции кесарева
сечения (A16.20.005 "Кесарево сечение") случай
относится к КСГ st02.004 вне зависимости от
диагноза;
3) в случае пребывания в отделении
патологии беременности не менее 2 дней
при оказании медицинской помощи по
следующим МКБ-10:
O14.1 Тяжелая преэклампсия.
O34.2 Послеоперационный рубец матки,
требующий предоставления медицинской
помощи матери.
O36.3 Признаки внутриутробной
гипоксии плода, требующие
предоставления медицинской помощи
матери.
O36.4 Внутриутробная гибель плода,
требующая предоставления медицинской
помощи матери.
O42.2 Преждевременный разрыв плодных
оболочек, задержка родов, связанная с
проводимой терапией;
4) при случае оказания медицинской
помощи, связанной с установкой, заменой
порт-системы (катетера) для
лекарственной терапии злокачественных
новообразований с последующим
проведением лекарственной терапии или
после хирургического лечения в рамках
одной госпитализации;
5) при этапном хирургическом
лечении злокачественных
новообразований, не предусматривающем
выписку пациента из стационара;
6) проведение реинфузии аутокрови,
или баллонной внутриаортальной
контрпульсации, или экстракорпоральной
мембранной оксигенации на фоне лечения
основного заболевания;
7) наличие у пациента тяжелой
сопутствующей патологии, требующей в
ходе оказания медицинской помощи в
период госпитализации имплантации в
организм пациента медицинского изделия;
8) проведение первой иммунизации
против респираторно-синцитиальной
вирусной инфекции в период
госпитализации по поводу лечения
нарушений, возникающих в перинатальном
периоде, являющихся показанием к
иммунизации;
9) проведение антимикробной терапии
инфекций, вызванных полирезистентными
микроорганизмами;
10) проведение диализа.
48.4. Если один из случаев лечения,
оплачиваемых по двум КСГ, является
прерванным, его оплата осуществляется в
соответствии с установленными правилами
(за исключением пункта 48.3 настоящего
Тарифного соглашения).
48.5. При переводе пациента в другую
МО, из одного отделения МО в другое, в том
числе при переводе из круглосуточного
стационара в дневной стационар и
наоборот (при этом в реестре счетов
оформляются два законченных случая),
если это обусловлено возникновением
(наличием) нового заболевания или
состояния, входящего в другой класс МКБ-10
и не являющегося следствием
закономерного прогрессирования
основного заболевания, внутрибольничной
инфекции или осложнением основного
заболевания, оба случая лечения
заболевания подлежат оплате в рамках
соответствующих КСГ, при этом случай
лечения до осуществления перевода
оплачивается в соответствии с правилами,
установленными для прерванных случаев.
48.6. Все случаи оказания медицинской
помощи, предъявленные к оплате по двум и
более тарифам КСГ в период одной
госпитализации, подлежат обязательной
медико-экономической экспертизе и, при
необходимости, экспертизе качества
медицинской помощи.
48.7. Все случаи лечения в условиях
круглосуточного или дневного
стационара, составляющие законченный
случай, подлежат оплате по тарифам,
действующим на дату окончания
законченного случая.
49. Особенности оплаты случаев
стационарного лечения в условиях
круглосуточного стационара по профилю
"акушерство и гинекология":
49.1. Оплата по КСГ st01.001 "Беременность
без патологии, дородовая госпитализация
в отделение сестринского ухода"
осуществляется только медицинскими
организациями, имеющими в структуре
соответствующее отделение или
выделенные койки сестринского ухода.
49.2. Стоимость КСГ по профилю
"акушерство и гинекология",
предусматривающих родоразрешение,
включает расходы на пребывание
новорожденного в МО, где произошли роды.
49.3. Пребывание здорового
новорожденного в МО в период
восстановления здоровья матери после
родов не является основанием для
предоставления оплаты по КСГ по профилю
"неонатология".
49.4. Медицинская помощь
новорожденным детям по профилю
"неонатология" во время пребывания
матери в послеродовом отделении
подлежит оплате по КСГ st17.001-st17.003 при
условии пребывания ребенка в палате
(отделении) интенсивной терапии (ИТАР).
49.5. Все случаи медицинской помощи,
оплаченные по КСГ st17.001-st17.003, подлежат
медико-экономической экспертизе и, при
необходимости, экспертизе качества
медицинской помощи.
50. В случае присоединения
внутрибольничной инфекции к основному
заболеванию оплата осуществляется
только по КСГ, соответствующей основному
диагнозу.
51. Медицинская помощь в рамках
обследования детей-сирот и детей,
оставшихся без попечения родителей,
помещаемых под надзор в организации для
детей-сирот и детей, оставшихся без
попечения родителей, в условиях
круглосуточного стационара ГБУЗ
"Детская республиканская больница"
оплачивается по КСГ st36.004 "Факторы,
влияющие на состояние здоровья
населения и обращения в учреждения
здравоохранения" (по МКБ-1 - Z02.2 -
Обследование в связи с поступлением в
учреждение длительного пребывания).
52. Случаи оказания медицинской
помощи в стационарных условиях с
основным диагнозом по МКБ-10: Т40
(Отравление наркотиками и
психодислептиками (галлюциногенами)) или
Т51 (Токсическое действие алкоголя)
подлежат обязательной
медико-экономической экспертизе и, при
необходимости, экспертизе качества
медицинской помощи.
III. Оплата медицинской помощи, оказанной
в стационарных условиях, за прерванный
случай госпитализации
53. К прерванным случаям оказания
медицинской помощи относятся:
1) случаи прерывания лечения по
медицинским показаниям;
2) случаи лечения при переводе
пациента из одного отделения
медицинской организации в другое;
3) случаи изменения условий
оказания медицинской помощи (перевода
пациента из стационарных условий в
условия дневного стационара);
4) случаи перевода пациента в другую
медицинскую организацию;
5) случаи лечения при
преждевременной выписке пациента из
медицинской организации в случае его
письменного отказа от дальнейшего
лечения;
6) случаи лечения, закончившиеся
летальным исходом;
7) случаи оказания медицинской
помощи с проведением лекарственной
терапии при злокачественных
новообразованиях, в ходе которой
медицинская помощь по объективным
причинам оказана пациенту не в полном
объеме по сравнению с выбранной для
оплаты схемой лекарственной терапии, в
том числе в случае прерывания лечения
при возникновении абсолютных
противопоказаний к продолжению лечения,
не купируемых при проведении
симптоматического лечения;
8) законченные случаи лечения (не
являющиеся прерванными по основаниям 1-7)
длительностью 3 дня и менее по КСГ, не
включенным в перечень КСГ, для которых
оптимальным сроком лечения является
период менее 3 дней включительно,
установленным приложением N 29 к
настоящему Тарифному соглашению.
Размер оплаты прерванных случаев
отдельных КСГ (в том числе при переводе
пациента в другую МО, преждевременной
выписке пациента из МО при его
письменном отказе от дальнейшего
лечения, при длительности лечения 3 дня и
менее, летальном исходе), за исключением
случаев, предусмотренных пунктом 48.3
настоящего Тарифного соглашения,
представлен в приложении N 37 к настоящему
Тарифному соглашению.
54. В случае если пациенту было
выполнено хирургическое вмешательство и
(или) была проведена тромболитическая
терапия, случай оплачивается в размере:
1) при длительности лечения 3 дня и
менее - 80% от стоимости КСГ;
2) при длительности лечения более 3-х
дней - 90% от стоимости КСГ.
55. Если хирургическое
вмешательство и (или) тромболитическая
терапия не проводились, случай
оплачивается в размере:
1) при длительности лечения 3 дня и
менее - 20% от стоимости КСГ;
2) при длительности лечения более 3-х
дней - 50% от стоимости КСГ;
56. В случае если фактическое
количество дней введения в рамках случая
проведения лекарственной терапии при
злокачественных новообразованиях (кроме
лимфоидной и кроветворной тканей)
пациенту в возрасте 18 лет и старше
соответствует количеству дней введения,
предусмотренному в описании схемы
лекарственной терапии, определенному
приложением 1 к Методическим
рекомендациям, оплата случаев лечения
осуществляется в полном объеме по
соответствующей КСГ.
57. В случае если фактическое
количество дней введения меньше
предусмотренного в описании схемы
лекарственной терапии, оплата случая
проведения лекарственной терапии при
злокачественных новообразованиях (кроме
лимфоидной и кроветворной тканей)
пациенту в возрасте 18 лет и старше
осуществляется аналогично случаям
лечения, когда хирургическое
вмешательство и (или) тромболитическая
терапия не проводились:
1) при длительности лечения (дней
введения) 3 дня и менее - 20% от стоимости
КСГ;
2) при длительности лечения (дней
введения) более 3-х дней - 50% от стоимости
КСГ.
Данное правило применимо ко всем
случаям оказания лекарственной терапии
при злокачественных новообразованиях
без исключений.
58. Учитывая, что проведение лучевой
терапии предусмотрено начиная с одной
фракции, оплата случаев лечения
осуществляется путем отнесения случая к
соответствующей КСГ исходя из
фактически проведенного количества дней
облучения (фракций). Прерванные случаи
проведения лучевой терапии в сочетании с
лекарственной терапией подлежат оплате
аналогично случаям лечения, когда
хирургическое лечение и (или)
тромболитическая терапия не
проводились:
1) при длительности лечения 3 дня и
менее - 20% от стоимости КСГ;
2) при длительности лечения более 3-х
дней - 50% от стоимости КСГ.
59. Случаи оказания стационарной
медицинской помощи, завершившиеся
летальным исходом, предъявляются МО к
оплате только после проведения
патологоанатомических исследований
(кроме случаев отказов, оформленных в
соответствии с законодательством
Российской Федерации), но не позднее 2-х
месяцев с даты завершения оказания
медицинской помощи.
60. Перечень КСГ, которые
предполагают хирургическое лечение или
тромболитическую терапию в стационарных
условиях, устанавливается согласно
приложению N 25 к настоящему Тарифному
соглашению.
IV. Особенности формирования КСГ для
случаев лечения пациентов с
коронавирусной инфекцией COVID-19
(st12.015-st12.019)
61. Формирование групп
осуществляется по коду МКБ-10 (U07.1 или U07.2)
в сочетании с кодами иного
классификационного критерия "stt1"-"stt4",
отражающими тяжесть течения
заболевания, или "stt5", отражающим признак
долечивания пациента с коронавирусной
инфекцией COVID-19.
62. Тяжесть течения заболевания
определяется в соответствии с
классификацией COVID-19 по степени тяжести,
представленной во Временных
методических рекомендациях
"Профилактика, диагностика и лечение
новой коронавирусной инфекции (COVID-19)",
утвержденных Министерством
здравоохранения Российской Федерации.
63. Каждой степени тяжести состояния
соответствует отдельная КСГ st12.015-st12.018
(уровни 1-4).
64. Коэффициенты относительной
затратоемкости по КСГ st12.016-st12.018 (уровни
2-4), соответствующим случаям
среднетяжелому, тяжелому и крайне
тяжелому течению заболевания, учитывают
период долечивания пациента.
65. Правила оплаты госпитализаций в
случае перевода пациента на
долечивание:
- в пределах одной медицинской
организации - оплата в рамках одного
случая оказания медицинской помощи (по
КСГ с наибольшей стоимостью
законченного случая лечения
заболевания);
- в другую медицинскую организацию -
оплата случая лечения до перевода
осуществляется за прерванный случай
оказания медицинской помощи по КСГ,
соответствующей тяжести течения
заболевания. Оплата законченного случая
лечения после перевода осуществляется
по КСГ st12.019 "Коронавирусная инфекция
COVID-19 (долечивание)"
- в амбулаторных условиях - оплата
случая лечения до перевода
осуществляется за прерванный случай
оказания медицинской помощи по КСГ,
соответствующей тяжести течения
заболевания, за исключением случаев
соответствия критериям выписки
пациентов из стационара, утвержденных
действующей версией временных
методических рекомендаций
"Профилактика, диагностика и лечение
новой коронавирусной инфекции (COVID-19)".
V. Оплата высокотехнологичной
медицинской помощи
66. Отнесение случая оказания
медицинской помощи к ВМП осуществляется
при соответствии наименования вида
высокотехнологичной медицинской помощи,
кодов МКБ-10, модели пациента, вида
лечения и метода лечения аналогичным
параметрам, установленным в базовой
программе ОМС перечнем видов
высокотехнологичной медицинской помощи,
содержащим в том числе методы лечения и
источники финансового обеспечения
высокотехнологичной медицинской помощи
(далее - Перечень ВМП).
67. Оплата видов
высокотехнологичной медицинской помощи,
включенных в базовую программу
обязательного медицинского страхования,
осуществляется по нормативам финансовых
затрат на единицу объема предоставления
медицинской помощи, утвержденным
Программой. В случае если хотя бы один из
вышеуказанных параметров не
соответствует Перечню, оплата случая
оказания медицинской помощи
осуществляется по соответствующей КСГ,
исходя из выполненной хирургической
операции и/или других применяемых
медицинских технологий.
68. Оплата ВМП и специализированной
медицинской помощи.
68.1. При направлении в медицинскую
организацию с целью комплексного
обследования и (или) предоперационной
подготовки пациентов, которым в
последующем необходимо проведение
хирургического лечения, в том числе в
целях дальнейшего оказания
высокотехнологичной медицинской помощи,
указанные случаи оплачиваются в рамках
специализированной медицинской помощи
по КСГ, формируемой по коду МКБ-10 либо по
коду Номенклатуры, являющемуся
классификационным критерием в случае
выполнения диагностического
исследования.
68.2. Медицинская помощь в неотложной
и экстренной формах, а также медицинская
реабилитация в соответствии с порядками
оказания медицинской помощи на основе
клинических рекомендаций и с учетом
стандартов медицинской помощи может
быть предоставлена родителям (законным
представителям), госпитализированным по
уходу за детьми, страдающими тяжелыми
хроническими инвалидизирующими
заболеваниями, требующими
сверхдлительных сроков лечения, и
оплачивается медицинским организациям
педиатрического профиля, имеющим
необходимые лицензии, в соответствии с
установленными способами оплаты.
68.3. После оказания в медицинской
организации высокотехнологичной
медицинской помощи, при наличии
показаний, пациент может продолжить
лечение в той же организации в рамках
оказания специализированной
медицинской помощи. Указанные случаи
оказания специализированной
медицинской помощи оплачиваются по
соответствующей КСГ.
VI. Оплата медицинской помощи, оказанной в
условиях дневных стационаров, за случай
(законченный случай) лечения
заболевания, включенного в
соответствующую группу заболеваний (в
том числе клинико-статистические группы
заболеваний)
69. Формирование КСГ осуществляется
на основе совокупности следующих
параметров, классификационных
критериев, определяющих относительную
затратоемкость лечения пациентов:
1) код диагноза (по МКБ-10);
2) хирургическая операция и (или)
другая применяемая медицинская
технология (код в соответствии с
Номенклатурой медицинских услуг,
утвержденной приказом Министерства
здравоохранения Российской Федерации от
13.10.2017 N 804н (далее - Номенклатура), а также,
при необходимости, конкретизация
медицинской услуги в зависимости от
особенностей ее исполнения (иной
классификационный критерий);
3) схема лекарственной терапии;
4) МНН лекарственного препарата;
5) сопутствующий диагноз и/или
осложнения заболевания (код по МКБ 10);
6) пол;
7) возрастная категория пациента;
8) длительность лечения;
9) оценка состояния пациента (по
Шкале оценки органной недостаточности у
пациентов, находящихся на интенсивной
терапии, Шкале Реабилитационной
Маршрутизации); Оценка состояния
пациента по шкалам: шкала оценки
органной недостаточности у пациентов,
находящихся на интенсивной терапии
(Sequential Organ Failure Assessment, SOFA), шкала оценки
органной недостаточности у пациентов
детского возраста, находящихся на
интенсивной терапии (Pediatric Sequential Organ Failure
Assessment, pSOFA), шкала реабилитационной
маршрутизации; индекс оценки тяжести и
распространенности псориаза (Psoriasis Area
Severity Index, PASI);
10) длительность непрерывного
проведения ресурсоемких медицинских
услуг: искусственной вентиляции легких,
видео-ЭЭГ-мониторинга;
11) количество дней проведения
лучевой терапии (фракций);
12) показания к применению
лекарственного препарата;
13) объем послеоперационных грыж
брюшной стенки;
14) степень тяжести заболевания;
15) этап лечения, в том числе этап
проведения экстракорпорального
оплодотворения, долечивание пациентов с
коронавирусной инфекцией COVID-19,
посттрансплантационный период после
пересадки костного мозга;
16) сочетание нескольких
классификационных критериев в рамках
одного классификационного критерия
(например, сочетание оценки состояния
пациента по шкале реабилитационной
маршрутизации с назначением
ботулинического токсина).
70. При наличии хирургических
операций и/или других применяемых
медицинских технологий, являющихся
классификационным критерием, отнесение
случая лечения к конкретной КСГ
осуществляется в соответствии с кодом
Номенклатуры.
71. При наличии нескольких
хирургических операций и/или
применяемых медицинских технологий,
являющихся классификационными
критериями, оплата осуществляется по
КСГ, которая имеет более высокий
коэффициент относительной
затратоемкости.
72. Если пациенту оказывалось
оперативное лечение, то выбор между
применением КСГ, определенной в
соответствии с кодом диагноза по МКБ-10, и
КСГ, определенной на основании кода
Номенклатуры, осуществляется в
соответствии с правилами, приведенными в
Методических рекомендациях.
73. В приложении N 34 к настоящему
Тарифному соглашению приведены
комбинации КСГ дневных стационаров, в
которых, при наличии хирургических
операций и/или других применяемых
медицинских технологий, отнесение
случая осуществляется только на
основании кода Номенклатуры.
74. При отсутствии хирургических
операций и/или применяемых медицинских
технологий, являющихся
классификационным критерием, отнесение
случая лечения к той или иной КСГ
осуществляется в соответствии с кодом
диагноза по МКБ-10.
75. Возраст пациента определяется на
момент поступления в дневной стационар
(на дату начала лечения).
76. Стоимость одного законченного
случая лечения по КСГ (ССКСГ) (за
исключением КСГ, в составе которых
Программой государственных гарантий
установлены доли заработной платы и
прочих расходов) определяется по
следующей формуле:
ССКСГ = БС x КД x (КЗКСГ x КСКСГ x КУСМО +
КСЛП), где:
БС |
базовая ставка, рублей; |
КЗКСГ |
коэффициент относительной затратоемкости КСГ (подгруппы в составе КСГ), к которой отнесен данный случай госпитализации; |
КСКСГ |
коэффициент специфики КСГ, к которой отнесен данный случай госпитализации (используется в расчетах, в случае если указанный коэффициент определен в субъекте Российской Федерации для данной КСГ); |
КУСМО |
коэффициент уровня медицинской организации, в которой был пролечен пациент; |
КД |
коэффициент дифференциации, рассчитанный в соответствии с Постановлением N 462; |
КСЛП |
коэффициент сложности лечения пациента (при необходимости, сумма применяемых КСЛП). |
Стоимость одного случая
госпитализации по КСГ, в составе которых
Программой государственных гарантий
установлена доля заработной платы и
прочих расходов, определяется по
следующей формуле:
ССКСГ = БС x КЗКСГ x ((1 - ДЗП) + ДЗП x КСКСГ x
КУСМО x КД) + БС x КД x КСЛП, где:
БС |
размер базовой ставки без учета коэффициента дифференциации, рублей; |
КЗКСГ |
коэффициент относительной затратоемкости по КСГ, к которой отнесен данный случай госпитализации; |
ДЗП |
доля заработной платы и прочих расходов в структуре стоимости КСГ (установленное приложением 4 к Программе государственных гарантий значение, к которому применяется КД, КС и КУС); |
КСКСГ |
коэффициент специфики КСГ, к которой отнесен данный случай госпитализации (используется в расчетах, в случае если указанный коэффициент определен для данной КСГ); |
КУСМО |
коэффициент уровня медицинской организации, в которой был пролечен пациент; |
КД |
коэффициент дифференциации, рассчитанный в соответствии с Постановлением N 462; |
КСЛП |
коэффициент сложности лечения пациента (при необходимости, сумма применяемых КСЛП). |
77. Перечень КСГ, оплата которых
осуществляется в полном объеме при
длительности госпитализации 3 дня и
менее, представлен в таблице приложения N
35 к настоящему Тарифному соглашению.
78. Стоимость законченного случая
лечения по КСГ в дневном стационаре
включает в себя расходы в объеме,
обеспечивающем лечебно-диагностический
процесс в соответствии с утвержденными
клиническими рекомендациями, с
Порядками оказания медицинской помощи и
на основе стандартов оказания
медицинской помощи по основному
заболеванию в регламентируемые сроки (в
том числе оперативные пособия, все виды
анестезии, лабораторные, в том числе
прижизненные гистологические и
цитологические исследования,
рентгенологические исследования, другие
лечебно-диагностические исследования,
физиотерапевтическое лечение, лечебный
массаж, лечебную физкультуру и т.д. (за
исключением диализа), и консультативную
медицинскую помощь врачей-специалистов,
специальность которых не совпадает с
профилем дневного стационара, при
наличии сопутствующего заболевания и
(или) возникающих острых состояниях) от
момента поступления до выбытия.
79. Коэффициент специфики
применяется к КСГ в целом и является
единым для всех уровней оказания
медицинской помощи.
80. Перечень КСГ для дневного
стационара, к которым не применяется
коэффициент уровня, приведен в
приложении N 41.
81. Оплата проведения отдельных
этапов экстракорпорального
оплодотворения (ЭКО).
81.1. В соответствии с порядком
использования вспомогательных
репродуктивных технологий выделяются
следующие этапы проведения процедуры
ЭКО:
- стимуляция суперовуляции;
- получение яйцеклетки;
- экстракорпоральное
оплодотворение и культивирование
эмбрионов;
- внутриматочное введение (перенос)
эмбрионов;
- дополнительно в процессе
проведения процедуры ЭКО возможно
осуществление криоконсервации
полученных на III этапе эмбрионов.
81.2. Учитывая возможность
проведения отдельных этапов процедуры
экстракорпорального оплодотворения, а
также возможность криоконсервации и
размораживания эмбрионов, в модели КСГ
дневного стационара предусмотрены КСГ
ds02.008-ds.02.011.
81.3. При этом хранение
криоконсервированных эмбрионов за счет
средств обязательного медицинского
страхования не осуществляется.
81.4. Отнесение случаев проведения
ЭКО к КСГ осуществляется на основании
иных классификационных критериев,
отражающих проведение различных этапов
ЭКО в соответствии с разделом 3.1
приложения 11 Методических рекомендаций
по способам оплаты.
81.5. При завершении базовой
программы ЭКО I этапа (стимуляция
суперовуляции), I-II этапов (получение
яйцеклетки), I-III этапов
(экстракорпоральное оплодотворение и
культивирование эмбрионов) без
последующей криоконсервации эмбрионов,
оплата случая осуществляется по КСГ ds02.009
"Экстракорпоральное оплодотворение
(уровень 2)".
81.6. При проведении в рамках одного
случая госпитализации первых трех
этапов ЭКО с последующей
криоконсервацией эмбрионов без переноса
эмбрионов, а также проведении всех
четырех этапов ЭКО без осуществления
криоконсервации эмбрионов оплата случая
осуществляется по КСГ ds02.010
"Экстракорпоральное оплодотворение
(уровень 3)".
81.7. При проведении в рамках одного
случая всех этапов ЭКО с последующей
криоконсервацией эмбрионов оплата
случая осуществляется по КСГ ds02.011
"Экстракорпоральное оплодотворение
(уровень 4)".
81.8. Если женщина повторно проходит
процедуру ЭКО с применением ранее
криоконсервированных эмбрионов, случай
госпитализации оплачивается по КСГ ds02.008
"Экстракорпоральное оплодотворение
(уровень 1)".
82. При совпадении дня выписки из
круглосуточного стационара и дня
поступления в дневной стационар днем
поступления считается следующий день
после выписки больного из стационара
круглосуточного пребывания.
83. День поступления и день выписки
из дневного стационара считаются как два
дня лечения. Стоимость законченного
случая лечения в дневных стационарах
учитывает оказание медицинской помощи в
выходные и праздничные дни.
VII. Оплата медицинской помощи, оказанной
в условиях дневных стационаров, за
прерванный случай оказания медицинской
помощи
84. К прерванным случаям оказания
медицинской относятся:
1) случаи прерывания лечения по
медицинским показаниям;
2) случаи лечения при переводе
пациента из одного отделения
медицинской организации в другое;
3) случаи изменения условий
оказания медицинской помощи (перевода
пациента из дневного стационара в
круглосуточный стационар);
4) случаи перевода пациента в другую
медицинскую организацию;
5) случаи лечения при
преждевременной выписке пациента из
медицинской организации в случае его
письменного отказа от дальнейшего
лечения;
6) случаи лечения, закончившиеся
летальным исходом;
7) случаи оказания медицинской
помощи с проведением лекарственной
терапии при злокачественных
новообразованиях, в ходе которой
медицинская помощь по объективным
причинам оказана пациенту не в полном
объеме по сравнению с выбранной для
оплаты схемой лекарственной терапии, в
том числе в случае прерывания лечения
при возникновении абсолютных
противопоказаний к продолжению лечения,
не купируемых при проведении
симптоматического лечения;
8) законченные случаи лечения (не
являющиеся прерванными по основаниям 1-7)
длительностью 3 дня и менее по КСГ, не
включенным в перечень КСГ, для которых
оптимальным сроком лечения является
период менее 3 дней включительно,
установленным приложением N 35 к
настоящему Тарифному соглашению.
85. В случае если пациенту была
выполнена хирургическая операция и (или)
проведена тромболитическая терапия,
случай оплачивается в размере:
1) при длительности лечения 3 дня и
менее - 80% от стоимости КСГ;
2) при длительности лечения более 3-х
дней - 90% от стоимости КСГ.
86. Если хирургическое лечение и
(или) тромболитическая терапия не
проводились, случай оплачивается в
размере:
1) при длительности лечения 3 дня и
менее - 20% от стоимости КСГ;
2) при длительности лечения более 3-х
дней - 50% от стоимости КСГ.
87. Если фактическое количество дней
введения в рамках прерванного случая
лекарственной терапии при
злокачественных новообразованиях
соответствует количеству дней введения
в тарифе, предусмотренному в описании
схемы лекарственной терапии, оплата
случаев лечения осуществляется в полном
объеме по соответствующей КСГ.
88. Если фактическое количество дней
введения меньше предусмотренного в
описании схемы лекарственной терапии,
являющейся основным классификационным
критерием отнесения случая к КСГ, оплата
осуществляется аналогично случаям
лечения, когда хирургическое лечение и
(или) тромболитическая терапия не
проводились:
1) при длительности лечения (дней
введения) 3 дня и менее - 20% от стоимости
КСГ;
2) при длительности лечения (дней
введения) более 3-х дней - 50% от стоимости
КСГ.
Данное правило применимо ко всем
случаям оказания лекарственной терапии
при злокачественных новообразованиях
без исключений.
89. Оплата случаев лечения
осуществляется путем отнесения случая к
соответствующей КСГ исходя из
фактически проведенного количества дней
облучения (фракций). Прерванные случаи
проведения лучевой терапии в сочетании с
лекарственной терапией подлежат оплате
аналогично случаям лечения, когда
хирургическое лечение и (или)
тромболитическая терапия не
проводились:
1) при длительности лечения 3 дня и
менее - 20% от стоимости КСГ;
2) при длительности лечения более 3-х
дней - 50% от стоимости КСГ.
90. Случаи оказания стационарной
медицинской помощи, завершившиеся
летальным исходом, предъявляются МО к
оплате только после проведения
патологоанатомических исследований
(кроме случаев отказов, оформленных в
соответствии с законодательством
Российской Федерации), но не позднее 2-х
месяцев с даты завершения оказания
медицинской помощи.
91. Перечень КСГ, которые
предполагают хирургическое лечение или
тромболитическую терапию в условиях
дневного стационара, устанавливается
согласно приложению N 36 к настоящему
Тарифному соглашению.
VIII. Оплата случаев лечения
злокачественных новообразований в
условиях круглосуточного стационара и
дневных стационаров всех типов
92. При оплате случаев лекарственной
терапии злокачественных
новообразований (далее - ЗНО) (КСГ
st08.001-st08.003, st19.090-st19.102; st19.105-st19.121; ds08.001-ds08.003,
ds19.063-ds19.078, ds19.080-ds19.096) за законченный
случай принимается госпитализация для
осуществления одному больному
определенного числа дней введения
лекарственных препаратов, в
соответствии с приложением N 1 к
Методическим рекомендациям по
группировке случаев на 2022 год.
93. Количество дней введения при
оплате случаев лекарственной терапии
ЗНО не равно числу введений, так как в
один день больной может получать
несколько лекарственных препаратов.
Также количество дней введения не равно
длительности госпитализации.
94. Оплата КСГ st19.037 "Фебрильная
нейтропения, агранулоцитоз вследствие
проведения лекарственной терапии
злокачественных новообразований (кроме
лимфоидной и кроветворной тканей)" и КСГ
st19.038 (ds19.028) "Установка, замена порт
системы (катетера) для лекарственной
терапии злокачественных
новообразований (кроме лимфоидной и
кроветворной тканей") осуществляется по
следующим правилам (данные КСГ
применяются в случаях, когда диагноз
является основным поводом для
госпитализации):
1) в случаях когда фебрильная
нейтропения, агранулоцитоз развивается
у больного, госпитализированного с целью
проведения специализированного
противоопухолевого лечения, оплата
производится по КСГ с наибольшим
размером оплаты;
2) если больному в рамках одной
госпитализации устанавливают, меняют
порт-систему (катетер) для лекарственной
терапии злокачественных
новообразований с последующим
проведением лекарственной терапии или
после хирургического лечения, оплата
осуществляется по двум КСГ.
95. Отнесение случаев лечения к КСГ
st19.037, st19.038 (ds19.028) осуществляется в
соответствии с Методическими
рекомендациями ФФОМС по группировке
случаев на 2022 год.
96. Отнесение к КСГ хирургической
онкологии производится при комбинации
диагнозов C00-C80, C97 и D00-D09 и услуг,
обозначающих выполнение оперативного
вмешательства.
97. Если больному со злокачественным
новообразованием выполнялось
оперативное вмешательство, не
являющееся классификационным критерием
для онкологических хирургических групп,
то отнесение такого случая к КСГ
производится по общим правилам, то есть к
КСГ, формируемой по коду выполненного
хирургического вмешательства.
98. В случае если злокачественное
новообразование выявлено в результате
госпитализации с целью оперативного
лечения по поводу не логического
заболевания (доброкачественное
новообразование, кишечная
непроходимость и др.), отнесение к КСГ и
оплата осуществляются в соответствии с
классификационными критериями по коду
медицинской услуги без учета кода
диагноза злокачественного
новообразования.
99. Отнесение к КСГ st36.012 и ds36.006
"Злокачественное новообразование без
специального противоопухолевого
лечения" производится, если диагноз
относится к классу C, при этом больному не
оказывалось услуг, являющихся
классификационным критерием
(химиотерапии, лучевой терапии,
хирургической операции). Данная группа
может применяться в случае
необходимости проведения
поддерживающей терапии и
симптоматического лечения.
100. Отнесение к КСГ st19.075-st19.082 и
ds19.050-ds19.047 случаев лучевой терапии
осуществляется на основании кода
медицинской услуги в соответствии с
Номенклатурой и количества дней
проведения лучевой терапии (числа
фракций).
101. Для оплаты случаев лучевой
терапии в сочетании с лекарственной
терапией и лекарственными препаратами
предусмотрены соответствующие КСГ,
отнесение к которым осуществляется по
коду медицинской услуги в соответствии с
Номенклатурой с учетом количества дней
проведения лучевой терапии (числа
фракций), а также кода МНН лекарственных
препаратов.
102. В случае применения
лекарственных препаратов, не
относящихся к перечню МНН лекарственных
препаратов в соответствии с
Методическими рекомендациями на 2022 год,
оплата случая осуществляется по
соответствующей КСГ для случаев
проведения лучевой терапии.
IX. Оплата медицинской помощи, оказанной в
условиях круглосуточного и дневного
стационаров при проведении процедур
диализа, включающего различные методы
103. Оплата медицинской помощи при
проведении процедур диализа
осуществляется по КСГ согласно
приложению N 11 к настоящему Тарифному
соглашению.
104. При оказании медицинской помощи
пациентам, получающим услуги диализа,
оплата в условиях круглосуточного
стационара осуществляется по КСГ для
оплаты услуг диализа только в сочетании
с основной КСГ или только в сочетании с
видом и методом лечения при оказании
высокотехнологичной медицинской помощи,
являющейся поводом для госпитализации.
105. При оказании медицинской помощи
пациентам, получающим услуги диализа,
оплата в условиях дневного стационара
осуществляется по КСГ для оплаты услуг
диализа и, при необходимости, в сочетании
с КСГ, учитывающей основное
(сопутствующее) заболевание, или со
случаем оказания высокотехнологичной
медицинской помощи.
106. Стоимость услуги с учетом
количества фактически выполненных услуг
является составным компонентом оплаты,
применяемым дополнительно к оплате
случая в условиях круглосуточного и
дневного стационаров.
При этом стоимость услуги с учетом
количества фактически выполненных услуг
прибавляется в рамках одного случая
лечения по всем КСГ.
107. В стационарных условиях к
законченному случаю относится лечение в
течение всего периода нахождения
пациента в стационаре.
108. Учитывая пожизненный характер
проводимого лечения и постоянное
количество процедур в месяц у
подавляющего большинства пациентов, в
целях учета выполненных объемов
медицинской помощи в рамках реализации
территориальной программы ОМС, за
единицу объема медицинской помощи
пациентам с хронической почечной
недостаточностью может приниматься
среднее количество услуг диализа,
проведенного в условиях дневного
стационара в течение одного месяца
лечения.
109. При этом в стоимость лечения
входит обеспечение пациента всеми
необходимыми лекарственными
препаратами, в том числе для
профилактики осложнений. В случае если
обеспечение лекарственными препаратами
для диализа осуществляется за счет
других источников (кроме средств ОМС),
оказание медицинской помощи с
применением диализа осуществляется в
амбулаторных условиях.
110. В случае невозможности оказать
показанную помощь при прохождении
диализа в условиях дневного стационара
допускается оказание необходимых услуг
в амбулаторно-поликлинических условиях
по месту прикрепления пациента, или
оказания услуг в условиях дневного
стационара в другой медицинской
организации. При этом случаи
одновременного оказания медицинской
помощи в рамках проведения
медико-экономического контроля от
оплаты не отклоняются (АПУ).
X. Оплата лечения по профилю "медицинская
реабилитация" в условиях
круглосуточного и дневных стационаров
всех типов
111. Отнесение к КСГ, охватывающим
случаи оказания реабилитационной
помощи, производится по коду сложных и
комплексных услуг Номенклатуры (раздел
В) (федеральный справочник V001) вне
зависимости от диагноза.
112. При этом для отнесения случая к
КСГ st37.001-st37.013, st37.021-st37.023 и к КСГ ds37.001-ds37.008,
ds37.015-ds37.016 также применяется
классификационный критерий - оценка
состояния пациента по Шкале
Реабилитационной Маршрутизации (ШРМ).
113. Критерием для определения
индивидуальной маршрутизации
реабилитации детей, перенесших
заболевания перинатального периода, с
нарушениями слуха без замены речевого
процессора системы кохлеарной
имплантации, с онкологическими,
гематологическими и иммунологическими
заболеваниями в тяжелых формах
продолжительного течения, с поражениями
центральной нервной системы, после
хирургической коррекции врожденных
пороков развития органов и систем,
служит оценка степени тяжести
заболевания.
114. При средней и тяжелой степени
тяжести указанных заболеваний ребенок
получает медицинскую реабилитацию в
условиях круглосуточного стационара с
оплатой по соответствующей КСГ.
115. При средней и легкой степени
тяжести указанных заболеваний ребенок
получает медицинскую реабилитацию в
условиях дневного стационара с оплатой
по соответствующей КСГ.
116. В случае оказания медицинской
помощи выездным способом оплата
осуществляется по соответствующей КСГ,
установленной для дневного стационара.
117. Особенности формирования
отдельных КСГ приведены и
осуществляются в соответствии с
приложением N 11 Методических
рекомендаций на 2022 год.
XI. Оплата скорой медицинской помощи
118. Оплата скорой медицинской
помощи (далее - СМП), оказанной вне
медицинской организации (по месту вызова
бригады скорой, в том числе скорой
специализированной, медицинской помощи,
а также в транспортном средстве при
медицинской эвакуации), осуществляется:
1) по подушевому нормативу
финансирования в сочетании с оплатой за
вызов СМП;
2) за единицу объема медицинской
помощи - за вызов скорой медицинской
помощи (используется при оплате
медицинской помощи, оказанной
застрахованным лицам за пределами
субъекта Российской Федерации, на
территории которого выдан полис
обязательного медицинского страхования,
а также оказанной в отдельных
медицинских организациях, не имеющих
прикрепившихся лиц).
119. Размер финансового обеспечения
медицинской организации, оказывающей
скорую медицинскую помощь вне
медицинской организации, определяется
исходя из значения дифференцированного
подушевого норматива, численности
обслуживаемого населения, а также
объемов медицинской помощи, оплата
которых осуществляется за вызов по
следующей формуле:
ФОСМП = ФДПнi x ЧзПР + ОСВ, где:
ФОСМП |
размер финансового обеспечения медицинской организации, оказывающей скорую медицинскую помощь вне медицинской организации, рублей; |
ФДПнi |
фактический дифференцированный подушевой норматив финансирования скорой медицинской помощи для i-той медицинской организации, рублей; |
ЧзПР |
численность застрахованных лиц, обслуживаемых данной медицинской организацией, человек; |
ОСВ |
объем средств, направляемых на оплату скорой медицинской помощи вне медицинской организации застрахованным лицам за вызов, рублей. |
120. Подушевой норматив
финансирования для ГБУЗ "Больница скорой
медицинской помощи" учитывает объем СМП,
оказываемой застрахованному на
территории Республики Карелия
населению, прикрепленному в
установленном порядке для получения
первичной медико-санитарной помощи к
медицинским организациям города
Петрозаводска и Прионежского района, в
соответствии с Регламентом
информационного взаимодействия в части
прикрепления застрахованных по
обязательному медицинскому страхованию
лиц к ГБУЗ "Республиканская больница им.
В.А. Баранова", ГБУЗ "Пряжинская
центральная районная больница", ГБУЗ
"Больница скорой медицинской помощи" для
оказания скорой медицинской помощи
согласно межведомственному соглашению
об информационном взаимодействии в
части прикрепления застрахованных по
обязательному медицинскому страхованию
лиц к медицинским организациям,
оказывающим первичную медико-санитарную
помощь и включенным в реестр медицинских
организаций, осуществляющих
деятельность в сфере обязательного
медицинского страхования на территории
Республики Карелия на 2022 год.
121. В случае оказания СМП
застрахованному гражданину, не
относящемуся к обслуживаемому населению
данной МО, а также гражданам,
застрахованным по ОМС в Республике
Карелия и не имеющим прикрепления к МО,
оплата производится по тарифам,
утвержденным для данной МО.
122. При осуществлении расчетов за
СМП застрахованному гражданину, не
относящемуся к обслуживаемому населению
данной МО, СМО уменьшает сумму
подушевого финансирования МО, в которой
прикреплен гражданин, на размер
стоимости оказанной СМП, рассчитанной в
соответствии с утвержденными тарифами
для МО, оказавшей СМП в соответствии с
Регламентом информационного
взаимодействия медицинских организаций,
страховых медицинских организаций,
осуществляющих деятельность в сфере
обязательного медицинского страхования
Республики Карелия, ГУ "Территориальный
фонд обязательного медицинского
страхования Республики Карелия" по
формированию Реестров счетов на оплату
СМП, оказанной вне медицинской
организации (по месту вызова бригады
скорой, в том числе скорой
специализированной, медицинской помощи,
а также в транспортном средстве при
медицинской эвакуации) по подушевому
нормативу финансирования в сочетании с
оплатой за вызов согласно
межведомственному соглашению о порядке
формирования реестров счетов на оплату
медицинской помощи по обязательному
медицинскому страхования в сфере ОМС
Республики Карелия на 2022 год.
123. МО ежемесячно представляют:
1) в СМО - единый
персонифицированный реестр счета за
оказанную СМП, финансируемую по
подушевому нормативу и за вызов (за
медицинскую помощь, оказанную лицам,
застрахованным на территории Республики
Карелия);
2) в ТФОМС РК - реестр счета за
оказанную СМП, финансируемую за вызов (за
медицинскую помощь, оказанную лицам,
застрахованным за пределами субъекта
Российской Федерации, на территории
которого выдан полис ОМС).
124. Оплата медицинской помощи,
оказанной пациентам, обратившимся за
медицинской помощью непосредственно в
отделения СМП, осуществляется по тарифу
посещения при оказании медицинской
помощи в неотложной форме в амбулаторных
условиях.
125. В случае если одному
застрахованному выполнено несколько
выездов СМП в день, то оплата
осуществляется по каждому выезду при
условии отражения каждого выезда в
"Журнале записи вызовов скорой
медицинской помощи" формы N 109/у.
126. Оплата скорой медицинской
помощи в случае проведения
тромболитической терапии
осуществляется по тарифу за вызов
(приложение N 22 к настоящему Тарифному
соглашению).
127. Не подлежит оплате за счет
средств ОМС оказание СМП в следующих
случаях:
1) дежурство бригады СМП на массовых
мероприятиях, а также при чрезвычайных
ситуациях, стихийных бедствиях,
катастрофах при отсутствии
пострадавших;
2) незастрахованным по ОМС лицам;
3) не идентифицированным в системе
ОМС лицам;
4) при транспортировке пациента, не
нуждающегося в госпитализации;
5) при следующих результатах
обращения за медицинской помощью:
больной не найден на месте, адрес не
найден, ложный вызов, больной увезен до
прибытия скорой помощи, вызов отменен,
отказ от помощи, больной обслужен врачом
поликлиники до прибытия СМП;
6) вызовы по поводу ухудшения
заболеваний, оплата которых
предусмотрена за счет других источников
финансирования (фтизиатрия, наркология,
психиатрия, венерология);
7) вызов СМП для констатации смерти
в часы работы
амбулаторно-поликлинических
учреждений;
8) оказание паллиативной помощи (в
том числе выполнение плановых инъекций
наркотических и ненаркотических
анальгетиков по назначению врача).
128. При формировании реестров
счетов и счетов на оплату СМП, вне
зависимости от применяемого способа
оплаты, отражаются все единицы объема с
указанием размеров установленных
тарифов согласно порядку,
предусмотренному настоящим Тарифным
соглашением.
XII. Оплата медицинской помощи, оказанной
с применением мобильных медицинских
комплексов
129. На территории Республики
Карелия оказание медицинской помощи с
использованием мобильных медицинских
комплексов не осуществляется.
Приложение N 3
к Тарифному соглашению
в сфере обязательного
медицинского страхования
Республики Карелия
на 2022 год
(в ред. Дополнительного
соглашения N 3 от 31.03.2022)
КОЭФФИЦИЕНТЫ УРОВНЯ МЕДИЦИНСКИХ
ОРГАНИЗАЦИЙ, ОКАЗЫВАЮЩИХ МЕДИЦИНСКУЮ
ПОМОЩЬ В СТАЦИОНАРНЫХ УСЛОВИЯХ И В
УСЛОВИЯХ ДНЕВНОГО СТАЦИОНАРА
1 УРОВЕНЬ
1 подуровень
N п/п |
Наименование МО |
В стационарных условиях |
В условиях дневного стационара |
1. |
ГБУЗ РК "Городская детская поликлиника N 1" |
x |
0,8 |
2. |
ЧУЗ "РЖД - Медицина" г. Кемь" |
0,8 |
0,8 |
3. |
ФКУЗ "Медико-санитарная часть МВД по РК" |
0,8 |
0,8 |
4. |
ИП "Рианов" |
x |
0,8 |
5. |
ООО "Визус" |
x |
0,8 |
6. |
ООО "Нефролайн - Карелия" |
x |
0,8 |
7. |
Медицинское частное учреждение дополнительного профессионального образования "Нефросовет" |
x |
0,8 |
8. |
ООО "Центр медицины позвоночника" |
x |
0,8 |
9. |
АО "Кондопожский ЦБК" |
x |
0,8 |
10. |
ООО "Карельский нефрологический центр" |
x |
0,8 |
2 подуровень
N п/п |
Наименование МО |
В стационарных условиях |
В условиях дневного стационара |
1. |
ГБУЗ РК "Городская поликлиника N 1" |
x |
1,0 |
2. |
ГБУЗ РК "Городская поликлиника N 2" |
x |
1,0 |
3. |
ГБУЗ РК "Городская поликлиника N 3" |
x |
1,0 |
4. |
ГБУЗ РК "Городская поликлиника N 4" |
x |
1,0 |
5. |
ГБУЗ РК "Городская детская поликлиника N 2" |
x |
1,0 |
6. |
ГБУЗ РК "Калевальская ЦРБ" |
1,0 |
1,0 |
7. |
ГБУЗ РК "Кемская ЦРБ" |
1,0 |
1,0 |
8. |
ГБУЗ РК "Кондопожская ЦРБ" |
1,0 |
1,0 |
9. |
ГБУЗ РК "Лоухская ЦРБ" |
1,0 |
1,0 |
10. |
ГБУЗ РК "Толвуйская амбулатория" |
x |
1,0 |
11. |
ГБУЗ РК "Олонецкая ЦРБ" |
1,0 |
1,0 |
12. |
ГБУЗ РК "Питкярантская ЦРБ" |
1,0 |
1,0 |
13. |
ГБУЗ РК "Пудожская ЦРБ" |
1,0 |
1,0 |
14. |
ГБУЗ РК "Суоярвская ЦРБ" |
1,0 |
1,0 |
15. |
ГБУЗ РК "Центр паллиативной медицинской помощи" |
1,0 |
x |
2 УРОВЕНЬ
1 подуровень
N п/п |
Наименование МО |
В стационарных условиях |
В условиях дневного стационара |
1. |
ГБУЗ РК "Республиканская инфекционная больница" |
1,0 |
1,0 |
2. |
ГБУЗ РК "Республиканский онкологический диспансер" |
x |
1,0 |
3. |
ЧУЗ "КБ "РЖД - Медицина" г. Петрозаводск" |
1,0 |
1,0 |
4. |
ГБУЗ РК "Республиканский наркологический диспансер" |
1,0 |
x |
5. |
ГБУЗ РК "Республиканский противотуберкулезный диспансер" |
1,0 |
x |
6. |
ООО "Санаторий "Марциальные воды" |
1,0 |
x |
7. |
ГБУЗ "Республиканская психиатрическая больница" |
1,0 |
x |
2 подуровень
N п/п |
Наименование МО |
В стационарных условиях |
В условиях дневного стационара |
1. |
ООО "Центр инновационной эмбриологии и репродуктологии "ЭмбриЛайф" |
x |
1,05 |
2. |
ООО "Ай-Клиник Северо-Запад" |
x |
1,05 |
3. |
ООО "Центр ЭКО" |
x |
1,05 |
4. |
ООО "Республиканский центр ЭКО" |
x |
1,05 |
3 подуровень
N п/п |
Наименование МО |
В стационарных условиях |
В условиях дневного стационара |
1. |
ГБУЗ РК "Беломорская ЦРБ" |
1,1 |
1,1 |
2. |
ГБУЗ РК "Медвежьегорская ЦРБ" |
1,1 |
1,1 |
3. |
ГБУЗ РК "Сортавальская ЦРБ" |
1,1 |
1,1 |
4. |
ГБУЗ РК "Межрайонная больница N 1" |
1,1 |
1,1 |
5. |
ГБУЗ РК "Больница скорой медицинской помощи" |
1,1 |
1,1 |
6. |
ГБУЗ РК "Родильный дом им. Гуткина К.А." |
1,1 |
1,1 |
7. |
ГБУЗ РК "Пряжинская ЦРБ" |
1,1 |
1,1 |
8. |
ГБУЗ РК "Сегежская ЦРБ" |
1,1 |
1,1 |
9. |
ГБУЗ РК "Республиканский онкологический диспансер" |
1,1 |
x |
4 подуровень
N п/п |
Наименование МО |
В стационарных условиях |
В условиях дневного стационара |
1. |
ГБУЗ РК "Госпиталь для ветеранов войн" |
1,2 |
1,2 |
2. |
ГБУЗ РК "Городская детская больница" |
1,2 |
1,2 |
3 УРОВЕНЬ
1 подуровень
N п/п |
Наименование МО |
В стационарных условиях |
В условиях дневного стационара |
1. |
ООО "Офтальмологический центр Карелии" |
1,1 |
1,1 |
2. |
ГБУЗ РК "Республиканский кожно-венерологический диспансер" |
1,1 |
1,1 |
3. |
ООО "Хирургия Грандмед" |
1,1 |
1,1 |
2 подуровень
N п/п |
Наименование МО |
В стационарных условиях |
В условиях дневного стационара |
1. |
ГБУЗ РК "Республиканская больница им. В.А. Баранова" |
1,3 |
1,3 |
2. |
ГБУЗ РК "Детская республиканская больница" |
1,3 |
1,3 |
3. |
ГБУЗ "Республиканский перинатальный центр" |
1,3 |
1,3 |
Приложение N 8
к Тарифному соглашению
в сфере обязательного
медицинского страхования
Республики Карелия
на 2022 год
(в ред. Дополнительного
соглашения N 3 от 31.03.2022)
ПЕРЕЧЕНЬ ФЕЛЬДШЕРСКИХ ПУНКТОВ,
ФЕЛЬДШЕРСКО-АКУШЕРСКИХ ПУНКТОВ, РАЗМЕР
ФИНАНСОВОГО ОБЕСПЕЧЕНИЯ В 2022 ГОДУ
N п/п |
Наименование ФАП |
Численность обслуживаемого населения на 01.01.2022 (человек) |
Наличие лицензии (+/-) |
Базовый норматив финансового обеспечения на год, рублей |
Коэффициент дифференциации |
Базовый норматив финансового обеспечения с учетом коэффициента дифференциации, на год, рублей |
Соответствие требованиям, установленным положением об организации оказания первичной медико-санитарной помощи взрослому населению (+/-) |
Размер финансового обеспечения с учетом коэффициента специфики оказания медицинской помощи, коэффициента уровня на 2022 год, рублей <*> |
Коэффициент уровня |
январь-февраль 2022 года |
на март-декабрь 2022 года | ||||||||||||||||||
|
|
|
|
|
|
|
|
|
|
коэффициент специфики оказания медицинской помощи |
Размер финансового обеспечения с учетом коэффициента специфики оказания медицинской помощи, коэффициента уровня, рублей |
коэффициент специфики оказания медицинской помощи |
Размер финансового обеспечения с учетом коэффициента специфики оказания медицинской помощи, коэффициента уровня, рублей | ||||||||||||||||
|
|
|
|
|
|
|
|
|
|
|
всего |
в расчете на месяц <*> |
|
всего |
в расчете на месяц <*> | ||||||||||||||
1 |
2 |
3 |
4 |
5 |
6 |
7 = гр. 5 x гр. 6 |
8 |
9 |
10 |
11 |
12 = гр. 13 x 2 мес. |
13 = гр. 7 x гр. 10 x гр. 11 / 12 мес. |
14 |
15 = гр. 16 x 10 мес. |
16 = гр. 7 x гр. 10 x гр. 14 / 12 мес. | ||||||||||||||
I. ГБУЗ "Сегежская ЦРБ" |
1 499 |
|
|
|
8 908 393,44 |
|
|
1 484 732,24 |
742 366,12 |
|
7 423 661,20 |
742 366,12 | |||||||||||||||||
ФАПы, обслуживающие до 100 жителей |
|
|
|
|
|
|
|
|
|
|
|
| |||||||||||||||||
1. |
ФАП п. Полга |
69 |
+ |
1 087 700,00 |
1,563 |
1 700 075,10 |
- |
850 037,52 |
0,5 |
1,00 |
141 672,92 |
70 836,46 |
1,00 |
708 364,60 |
70 836,46 | ||||||||||||||
2. |
ФАП п. Олений |
54 |
+ |
1 087 700,00 |
1,563 |
1 700 075,10 |
- |
850 037,52 |
0,5 |
1,00 |
141 672,92 |
70 836,46 |
1,00 |
708 364,60 |
70 836,46 | ||||||||||||||
3. |
ФАП п. Пертозеро |
65 |
+ |
1 087 700,00 |
1,563 |
1 700 075,10 |
- |
850 037,52 |
0,5 |
1,00 |
141 672,92 |
70 836,46 |
1,00 |
708 364,60 |
70 836,46 | ||||||||||||||
4. |
ФАП п. Волдозеро |
84 |
+ |
1 087 700,00 |
1,563 |
1 700 075,10 |
- |
850 037,52 |
0,5 |
1,00 |
141 672,92 |
70 836,46 |
1,00 |
708 364,60 |
70 836,46 | ||||||||||||||
ФАПы, обслуживающие от 100 жителей до 899 жителей |
|
|
|
|
|
|
|
|
|
|
|
| |||||||||||||||||
5. |
ФАП п. Попов порог |
178 |
+ |
1 087 700,00 |
1,563 |
1 700 075,10 |
- |
1 377 060,84 |
1 |
0,81 |
229 510,14 |
114 755,07 |
0,81 |
1 147 550,70 |
114 755,07 | ||||||||||||||
6. |
ФАП п. Идель |
305 |
+ |
1 087 700,00 |
1,563 |
1 700 075,10 |
- |
1 377 060,84 |
1 |
0,81 |
229 510,14 |
114 755,07 |
0,81 |
1 147 550,70 |
114 755,07 | ||||||||||||||
7. |
ФАП п. Черный порог |
278 |
+ |
1 087 700,00 |
1,563 |
1 700 075,10 |
- |
1 377 060,84 |
1 |
0,81 |
229 510,14 |
114 755,07 |
0,81 |
1 147 550,70 |
114 755,07 | ||||||||||||||
8. |
ФАП п. Каменный бор |
466 |
+ |
1 087 700,00 |
1,563 |
1 700 075,10 |
- |
1 377 060,84 |
1 |
0,81 |
229 510,14 |
114 755,07 |
0,81 |
1 147 550,70 |
114 755,07 | ||||||||||||||
II. ГБУЗ "Пудожская ЦРБ" |
5 419 |
|
|
|
21 729 793,30 |
|
|
3 850 670,10 |
1 925 335,05 |
|
17 879 123,20 |
1 787 912,32 | |||||||||||||||||
ФАПы, обслуживающие до 100 жителей |
|
|
|
|
|
|
|
|
|
|
|
| |||||||||||||||||
9. |
ФАП п. Рагнукса |
93 |
+ |
1 087 700,00 |
1,563 |
1 700 075,10 |
- |
850 037,52 |
0,5 |
1,00 |
141 672,92 |
70 836,46 |
1,00 |
708 364,60 |
70 836,46 | ||||||||||||||
10. |
ФАП д. Кубовская |
65 |
+ |
1 087 700,00 |
1,563 |
1 700 075,10 |
- |
850 037,52 |
0,5 |
1,00 |
141 672,92 |
70 836,46 |
1,00 |
708 364,60 |
70 836,46 | ||||||||||||||
11. |
ФАП п. Приречный |
84 |
+ |
1 087 700,00 |
1,563 |
1 700 075,10 |
- |
850 037,52 |
0,5 |
1,00 |
141 672,92 |
70 836,46 |
1,00 |
708 364,60 |
70 836,46 | ||||||||||||||
12. |
ФАП п. Тамбицы |
86 |
+ |
1 087 700,00 |
1,563 |
1 700 075,10 |
- |
850 037,52 |
0,5 |
1,00 |
141 672,92 |
70 836,46 |
1,00 |
708 364,60 |
70 836,46 | ||||||||||||||
ФАПы, обслуживающие от 100 жителей до 899 жителей |
|
|
|
|
|
|
|
|
|
|
|
| |||||||||||||||||
13. |
ФАП д. Авдеево |
290 |
+ |
1 087 700,00 |
1,563 |
1 700 075,10 |
- |
1 377 060,84 |
1 |
0,81 |
229 510,14 |
114 755,07 |
0,81 |
1 147 550,70 |
114 755,07 | ||||||||||||||
14. |
ФАП п. Чернореченский |
119 |
+ |
1 087 700,00 |
1,563 |
1 700 075,10 |
- |
1 377 060,84 |
1 |
0,81 |
229 510,14 |
114 755,07 |
0,81 |
1 147 550,70 |
114 755,07 | ||||||||||||||
15. |
ФАП п. Кривцы |
513 |
+ |
1 087 700,00 |
1,563 |
1 700 075,10 |
- |
1 377 060,84 |
1 |
0,81 |
229 510,14 |
114 755,07 |
0,81 |
1 147 550,70 |
114 755,07 | ||||||||||||||
16. |
ФАП п. Кубово |
456 |
+ |
1 087 700,00 |
1,563 |
1 700 075,10 |
- |
1 377 060,84 |
1 |
0,81 |
229 510,14 |
114 755,07 |
0,81 |
1 147 550,70 |
114 755,07 | ||||||||||||||
17. |
ФАП п. Колово |
290 |
+ |
1 087 700,00 |
1,563 |
1 700 075,10 |
- |
714 031,56 |
1 |
0,42 |
119 005,26 |
59 502,63 |
0,42 |
595 026,30 |
59 502,63 | ||||||||||||||
18. |
ФАП д. Куганаволок |
302 |
+ |
1 087 700,00 |
1,563 |
1 700 075,10 |
- |
1 377 060,84 |
1 |
0,81 |
229 510,14 |
114 755,07 |
0,81 |
1 147 550,70 |
114 755,07 | ||||||||||||||
19. |
ФАП д. Усть-Река (Колодозерский) |
139 |
+ |
1 087 700,00 |
1,563 |
1 700 075,10 |
- |
714 031,56 |
1 |
0,42 |
119 005,26 |
59 502,63 |
0,42 |
595 026,30 |
59 502,63 | ||||||||||||||
20. |
ФАП п. Шальский (Ново-Стеклянский) |
285 |
+ |
1 087 700,00 |
1,563 |
1 700 075,10 |
- |
1 377 060,84 |
1 |
0,81 |
229 510,14 |
114 755,07 |
0,81 |
1 147 550,70 |
114 755,07 | ||||||||||||||
21. |
ФАП п. Онежский |
213 |
+ |
1 087 700,00 |
1,563 |
1 700 075,10 |
- |
1 377 060,84 |
1 |
0,81 |
229 510,14 |
114 755,07 |
0,81 |
1 147 550,70 |
114 755,07 | ||||||||||||||
22. |
ФАП п. Подпорожье |
534 |
+ |
1 087 700,00 |
1,563 |
1 700 075,10 |
- |
824 536,44 |
1 |
0,81 |
229 510,14 |
114 755,07 |
0,42 |
595 026,30 |
59 502,63 | ||||||||||||||
23. |
ФАП п. Водла |
472 |
+ |
1 087 700,00 |
1,563 |
1 700 075,10 |
- |
1 377 060,84 |
1 |
0,81 |
229 510,14 |
114 755,07 |
0,81 |
1 147 550,70 |
114 755,07 | ||||||||||||||
24. |
ФАП д. Каршево |
293 |
+ |
1 087 700,00 |
1,563 |
1 700 075,10 |
- |
1 377 060,84 |
1 |
0,81 |
229 510,14 |
114 755,07 |
0,81 |
1 147 550,70 |
114 755,07 | ||||||||||||||
25. |
ФАП п. Бочилово |
277 |
+ |
1 087 700,00 |
1,563 |
1 700 075,10 |
- |
767 867,26 |
1 |
0,61 |
172 840,96 |
86 420,48 |
0,42 |
595 026,30 |
59 502,63 | ||||||||||||||
26. |
ФАП п. Красноборский |
365 |
+ |
1 087 700,00 |
1,563 |
1 700 075,10 |
- |
1 377 060,84 |
1 |
0,81 |
229 510,14 |
114 755,07 |
0,81 |
1 147 550,70 |
114 755,07 | ||||||||||||||
27. |
ФАП д. Семеново |
111 |
+ |
1 087 700,00 |
1,563 |
1 700 075,10 |
- |
714 031,56 |
1 |
0,42 |
119 005,26 |
59 502,63 |
0,42 |
595 026,30 |
59 502,63 | ||||||||||||||
28. |
ФАП п. Пудожгорский |
432 |
+ |
1 087 700,00 |
1,563 |
1 700 075,10 |
- |
824 536,44 |
1 |
0,81 |
229 510,14 |
114 755,07 |
0,42 |
595 026,30 |
59 502,63 | ||||||||||||||
III. ГБУЗ "Беломорская ЦРБ" |
2 354 |
|
|
|
13 080 218,06 |
|
|
2 071 452,16 |
1 035 726,08 |
|
11 008 765,90 |
1 100 876,59 | |||||||||||||||||
ФАПы, обслуживающие до 100 жителей |
|
|
|
|
|
|
|
|
|
|
|
| |||||||||||||||||
29. |
ФАП п. Маленга |
73 |
+ |
1 087 700,00 |
1,843 |
2 004 631,10 |
- |
1 002 315,60 |
0,5 |
1,00 |
167 052,60 |
83 526,30 |
1,00 |
835 263,00 |
83 526,30 | ||||||||||||||
ФАПы, обслуживающие от 100 жителей до 899 жителей |
|
|
|
|
|
|
|
|
|
|
|
| |||||||||||||||||
30. |
ФАП п. Сумский Посад |
622 |
+ |
1 087 700,00 |
1,843 |
2 004 631,10 |
- |
1 623 751,20 |
1 |
0,81 |
270 625,20 |
135 312,60 |
0,81 |
1 353 126,00 |
135 312,60 | ||||||||||||||
31. |
ФАП п. Новое Машезеро |
256 |
+ |
1 087 700,00 |
1,843 |
2 004 631,10 |
- |
1 623 751,20 |
1 |
0,81 |
270 625,20 |
135 312,60 |
0,81 |
1 353 126,00 |
135 312,60 | ||||||||||||||
32. |
ФАП с. Шуерецкое |
141 |
+ |
1 087 700,00 |
1,843 |
2 004 631,10 |
- |
841 945,08 |
1 |
0,42 |
140 324,18 |
70 162,09 |
0,42 |
701 620,90 |
70 162,09 | ||||||||||||||
33. |
ФАП п. Золотец |
453 |
+ |
1 087 700,00 |
1,843 |
2 004 631,10 |
- |
1 623 751,20 |
1 |
0,81 |
270 625,20 |
135 312,60 |
0,81 |
1 353 126,00 |
135 312,60 | ||||||||||||||
34. |
ФАП п. Пушной |
334 |
+ |
1 087 700,00 |
1,843 |
2 004 631,10 |
- |
1 623 751,20 |
1 |
0,81 |
270 625,20 |
135 312,60 |
0,81 |
1 353 126,00 |
135 312,60 | ||||||||||||||
35. |
ФАП с. Колежма |
114 |
+ |
1 087 700,00 |
1,843 |
2 004 631,10 |
- |
1 493 450,18 |
1 |
0,42 |
140 324,18 |
70 162,09 |
0,81 |
1 353 126,00 |
135 312,60 | ||||||||||||||
36. |
ФАП п. Хвойный |
178 |
+ |
1 087 700,00 |
1,843 |
2 004 631,10 |
- |
1 623 751,20 |
1 |
0,81 |
270 625,20 |
135 312,60 |
0,81 |
1 353 126,00 |
135 312,60 | ||||||||||||||
37. |
ФАП с. Нюхча |
183 |
+ |
1 087 700,00 |
1,843 |
2 004 631,10 |
- |
1 623 751,20 |
1 |
0,81 |
270 625,20 |
135 312,60 |
0,81 |
1 353 126,00 |
135 312,60 | ||||||||||||||
IV. ГБУЗ "Медвежьегорская ЦРБ" |
2 118 |
|
|
|
10 115 446,92 |
|
|
1 685 907,82 |
842 953,91 |
|
8 429 539,10 |
842 953,91 | |||||||||||||||||
ФАПы, обслуживающие от 100 жителей до 899 жителей |
|
|
|
|
|
|
|
|
|
| |||||||||||||||||||
38. |
ФАП п. Ламбасручей |
415 |
+ |
1 087 700,00 |
1,563 |
1 700 075,10 |
- |
1 377 060,84 |
1 |
0,81 |
229 510,14 |
114 755,07 |
0,81 |
1 147 550,70 |
114 755,07 | ||||||||||||||
39. |
ФАП п. Сергиево |
251 |
+ |
1 087 700,00 |
1,563 |
1 700 075,10 |
- |
714 031,56 |
1 |
0,42 |
119 005,26 |
59 502,63 |
0,42 |
595 026,30 |
59 502,63 | ||||||||||||||
40. |
ФАП п. Огорелыши |
115 |
+ |
1 087 700,00 |
1,563 |
1 700 075,10 |
- |
1 377 060,84 |
1 |
0,81 |
229 510,14 |
114 755,07 |
0,81 |
1 147 550,70 |
114 755,07 | ||||||||||||||
41. |
ФАП п. Ахвенламби |
101 |
+ |
1 087 700,00 |
1,563 |
1 700 075,10 |
- |
714 031,56 |
1 |
0,42 |
119 005,26 |
59 502,63 |
0,42 |
595 026,30 |
59 502,63 | ||||||||||||||
42. |
ФАП п. Шалговаара |
141 |
+ |
1 087 700,00 |
1,563 |
1 700 075,10 |
- |
1 037 045,76 |
1 |
0,61 |
172 840,96 |
86 420,48 |
0,61 |
864 204,80 |
86 420,48 | ||||||||||||||
43. |
ФАП д. Маслозеро |
115 |
+ |
1 087 700,00 |
1,563 |
1 700 075,10 |
- |
714 031,56 |
1 |
0,42 |
119 005,26 |
59 502,63 |
0,42 |
595 026,30 |
59 502,63 | ||||||||||||||
44. |
ФАП п. Сосновка |
531 |
+ |
1 087 700,00 |
1,563 |
1 700 075,10 |
- |
1 377 060,84 |
1 |
0,81 |
229 510,14 |
114 755,07 |
0,81 |
1 147 550,70 |
114 755,07 | ||||||||||||||
45. |
ФАП п. Габсельга |
234 |
+ |
1 087 700,00 |
1,563 |
1 700 075,10 |
- |
1 377 060,84 |
1 |
0,81 |
229 510,14 |
114 755,07 |
0,81 |
1 147 550,70 |
114 755,07 | ||||||||||||||
46. |
ФАП д. Космозеро |
109 |
+ |
1 087 700,00 |
1,563 |
1 700 075,10 |
- |
714 031,56 |
1 |
0,42 |
119 005,26 |
59 502,63 |
0,42 |
595 026,30 |
59 502,63 | ||||||||||||||
47. |
ФАП д. Великая Нива |
106 |
+ |
1 087 700,00 |
1,563 |
1 700 075,10 |
- |
714 031,56 |
1 |
0,42 |
119 005,26 |
59 502,63 |
0,42 |
595 026,30 |
59 502,63 | ||||||||||||||
V. ГБУЗ "Кондопожская ЦРБ" |
1 826 |
|
|
|
9 877 306,30 |
|
|
1 710 092,90 |
855 046,45 |
|
8 167 213,40 |
816 721,34 | |||||||||||||||||
ФАПы, обслуживающие до 100 жителей |
|
|
|
|
|
|
|
|
|
|
|
| |||||||||||||||||
48. |
ФАП п. Эльмус |
40 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
792 933,36 |
0,5 |
1,00 |
132 155,56 |
66 077,78 |
1,00 |
660 777,80 |
66 077,78 | ||||||||||||||
49. |
ФАП д. Юркостров |
63 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
792 933,36 |
0,5 |
1,00 |
132 155,56 |
66 077,78 |
1,00 |
660 777,80 |
66 077,78 | ||||||||||||||
50. |
ФАП д. Уница |
82 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
792 933,36 |
0,5 |
1,00 |
132 155,56 |
66 077,78 |
1,00 |
660 777,80 |
66 077,78 | ||||||||||||||
51. |
ФАП п. Нелгомозеро |
71 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
792 933,36 |
0,5 |
1,00 |
132 155,56 |
66 077,78 |
1,00 |
660 777,80 |
66 077,78 | ||||||||||||||
ФАПы, обслуживающие от 100 жителей до 899 жителей |
|
|
|
|
|
|
|
|
|
|
|
| |||||||||||||||||
52. |
ФАП п. Березовка |
524 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
1 284 552,00 |
1 |
0,81 |
214 092,00 |
107 046,00 |
0,81 |
1 070 460,00 |
107 046,00 | ||||||||||||||
53. |
ФАП д. Тивдия |
139 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
1 284 552,00 |
1 |
0,81 |
214 092,00 |
107 046,00 |
0,81 |
1 070 460,00 |
107 046,00 | ||||||||||||||
54. |
ФАП п. Марциальные Воды |
227 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
901 300,90 |
1 |
0,81 |
214 092,00 |
107 046,00 |
0,52 |
687 208,90 |
68 720,89 | ||||||||||||||
55. |
ФАП п. Кедрозеро |
198 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
1 284 552,00 |
1 |
0,81 |
214 092,00 |
107 046,00 |
0,81 |
1 070 460,00 |
107 046,00 | ||||||||||||||
56. |
ФАП д. Улитина Новинка |
158 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
666 063,96 |
1 |
0,42 |
111 010,66 |
55 505,33 |
0,42 |
555 053,30 |
55 505,33 | ||||||||||||||
57. |
ФАП с. Спасская Губа |
324 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
1 284 552,00 |
1 |
0,81 |
214 092,00 |
107 046,00 |
0,81 |
1 070 460,00 |
107 046,00 | ||||||||||||||
VI. ГБУЗ "Межрайонная больница N 1" |
3 168 |
|
|
|
10 965 332,16 |
|
|
1 827 555,36 |
913 777,68 |
|
9 137 776,80 |
913 777,68 | |||||||||||||||||
ФАПы, обслуживающие от 100 жителей до 899 жителей |
|
|
|
|
|
|
|
|
|
|
|
| |||||||||||||||||
58. |
ФАП д. Вокнаволок |
392 |
+ |
1 087 700,00 |
1,843 |
2 004 631,10 |
- |
1 623 751,20 |
1 |
0,81 |
270 625,20 |
135 312,60 |
0,81 |
1 353 126,00 |
135 312,60 | ||||||||||||||
59. |
ФАП д. Заречный |
257 |
+ |
1 087 700,00 |
1,843 |
2 004 631,10 |
- |
1 623 751,20 |
1 |
0,81 |
270 625,20 |
135 312,60 |
0,81 |
1 353 126,00 |
135 312,60 | ||||||||||||||
60. |
ФАП п. Гимолы |
139 |
+ |
1 087 700,00 |
1,843 |
2 004 631,10 |
- |
1 222 824,96 |
1 |
0,61 |
203 804,16 |
101 902,08 |
0,61 |
1 019 020,80 |
101 902,08 | ||||||||||||||
61. |
ФАП п. Волома |
845 |
+ |
1 087 700,00 |
1,843 |
2 004 631,10 |
- |
1 623 751,20 |
1 |
0,81 |
270 625,20 |
135 312,60 |
0,81 |
1 353 126,00 |
135 312,60 | ||||||||||||||
62. |
ФАП п. Реболы |
701 |
+ |
1 087 700,00 |
1,843 |
2 004 631,10 |
- |
1 623 751,20 |
1 |
0,81 |
270 625,20 |
135 312,60 |
0,81 |
1 353 126,00 |
135 312,60 | ||||||||||||||
63. |
ФАП п. Пенинга |
495 |
+ |
1 087 700,00 |
1,843 |
2 004 631,10 |
- |
1 623 751,20 |
1 |
0,81 |
270 625,20 |
135 312,60 |
0,81 |
1 353 126,00 |
135 312,60 | ||||||||||||||
64. |
ФАП п. Тикша |
339 |
+ |
1 087 700,00 |
1,843 |
2 004 631,10 |
- |
1 623 751,20 |
1 |
0,81 |
270 625,20 |
135 312,60 |
0,81 |
1 353 126,00 |
135 312,60 | ||||||||||||||
VII. ГБУЗ "Суоярвская ЦРБ" |
3 338 |
|
|
|
10 450 861,32 |
|
|
1 741 810,22 |
870 905,11 |
|
8 709 051,10 |
870 905,11 | |||||||||||||||||
ФАПы, обслуживающие от 100 жителей до 899 жителей |
|
|
|
|
|
|
|
|
|
|
|
| |||||||||||||||||
65. |
ФАП п. Вешкелица |
412 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
1 284 552,00 |
1 |
0,81 |
214 092,00 |
107 046,00 |
0,81 |
1 070 460,00 |
107 046,00 | ||||||||||||||
66. |
ФАП п. Суоеки |
239 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
967 378,68 |
1 |
0,61 |
161 229,78 |
80 614,89 |
0,61 |
806 148,90 |
80 614,89 | ||||||||||||||
67. |
ФАП п. Райконкоски |
366 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
1 284 552,00 |
1 |
0,81 |
214 092,00 |
107 046,00 |
0,81 |
1 070 460,00 |
107 046,00 | ||||||||||||||
68. |
ФАП п. Лахколампи |
802 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
1 284 552,00 |
1 |
0,81 |
214 092,00 |
107 046,00 |
0,81 |
1 070 460,00 |
107 046,00 | ||||||||||||||
69. |
ФАП п. Гумарино |
137 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
1 125 965,28 |
1 |
0,71 |
187 660,88 |
93 830,44 |
0,71 |
938 304,40 |
93 830,44 | ||||||||||||||
70. |
ФАП п. Тойвола |
125 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
967 378,68 |
1 |
0,61 |
161 229,78 |
80 614,89 |
0,61 |
806 148,90 |
80 614,89 | ||||||||||||||
71. |
ФАП п. Пийтсиеки |
409 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
1 284 552,00 |
1 |
0,81 |
214 092,00 |
107 046,00 |
0,81 |
1 070 460,00 |
107 046,00 | ||||||||||||||
72. |
ФАП п. Лоймола |
429 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
967 378,68 |
1 |
0,61 |
161 229,78 |
80 614,89 |
0,61 |
806 148,90 |
80 614,89 | ||||||||||||||
73. |
ФАП п. Леппясюрья |
419 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
1 284 552,00 |
1 |
0,81 |
214 092,00 |
107 046,00 |
0,81 |
1 070 460,00 |
107 046,00 | ||||||||||||||
IIIV. ГБУЗ "Кемская ЦРБ" |
1 460 |
|
|
|
6 535 097,52 |
|
|
1 089 182,92 |
544 591,46 |
|
5 445 914,60 |
544 591,46 | |||||||||||||||||
ФАПы, обслуживающие до 100 жителей |
|
|
|
|
|
|
|
|
|
|
|
| |||||||||||||||||
74. |
ФАП п. Калгалакша |
20 |
+ |
1 087 700,00 |
1,843 |
2 004 631,10 |
- |
1 002 315,60 |
0,5 |
1,00 |
167 052,60 |
83 526,30 |
1,00 |
835 263,00 |
83 526,30 | ||||||||||||||
75. |
ФАП п. Гридино |
37 |
+ |
1 087 700,00 |
1,843 |
2 004 631,10 |
- |
1 002 315,60 |
0,5 |
1,00 |
167 052,60 |
83 526,30 |
1,00 |
835 263,00 |
83 526,30 | ||||||||||||||
ФАПы, обслуживающие от 100 жителей до 899 жителей |
|
|
|
- |
|
|
|
|
|
|
|
| |||||||||||||||||
76. |
ФАП п. Кривой Порог |
808 |
+ |
1 087 700,00 |
1,843 |
2 004 631,10 |
- |
841 945,08 |
1 |
0,42 |
140 324,18 |
70 162,09 |
0,42 |
701 620,90 |
70 162,09 | ||||||||||||||
77. |
ФАП п. Панозеро |
257 |
+ |
1 087 700,00 |
1,843 |
2 004 631,10 |
- |
1 222 824,96 |
1 |
0,61 |
203 804,16 |
101 902,08 |
0,61 |
1 019 020,80 |
101 902,08 | ||||||||||||||
78. |
ФАП п. Кузема |
210 |
+ |
1 087 700,00 |
1,843 |
2 004 631,10 |
- |
1 623 751,20 |
1 |
0,81 |
270 625,20 |
135 312,60 |
0,81 |
1 353 126,00 |
135 312,60 | ||||||||||||||
79. |
ФАП п. Авнепорог |
128 |
+ |
1 087 700,00 |
1,843 |
2 004 631,10 |
- |
841 945,08 |
1 |
0,42 |
140 324,18 |
70 162,09 |
0,42 |
701 620,90 |
70 162,09 | ||||||||||||||
IX. ГБУЗ "Калевальская ЦРБ" |
1 328 |
|
|
|
7 336 949,88 |
|
|
1 222 824,98 |
611 412,49 |
|
6 114 124,90 |
611 412,49 | |||||||||||||||||
ФАПы, обслуживающие от 100 жителей до 899 жителей |
|
|
|
|
|
|
|
|
|
|
|
| |||||||||||||||||
80. |
ФАП д. Юшкозеро |
325 |
+ |
1 087 700,00 |
1,843 |
2 004 631,10 |
- |
1 623 751,20 |
1 |
0,81 |
270 625,20 |
135 312,60 |
0,81 |
1 353 126,00 |
135 312,60 | ||||||||||||||
81. |
ФАП п. Новое Юшкозеро |
278 |
+ |
1 087 700,00 |
1,843 |
2 004 631,10 |
- |
1 623 751,20 |
1 |
0,81 |
270 625,20 |
135 312,60 |
0,81 |
1 353 126,00 |
135 312,60 | ||||||||||||||
82. |
ФАП п. Куусиниеми |
215 |
+ |
1 087 700,00 |
1,843 |
2 004 631,10 |
- |
841 945,08 |
1 |
0,42 |
140 324,18 |
70 162,09 |
0,42 |
701 620,90 |
70 162,09 | ||||||||||||||
83. |
ФАП п. Кепа |
222 |
+ |
1 087 700,00 |
1,843 |
2 004 631,10 |
- |
1 623 751,20 |
1 |
0,81 |
270 625,20 |
135 312,60 |
0,81 |
1 353 126,00 |
135 312,60 | ||||||||||||||
84. |
ФАП п. Луусалми |
288 |
+ |
1 087 700,00 |
1,843 |
2 004 631,10 |
- |
1 623 751,20 |
1 |
0,81 |
270 625,20 |
135 312,60 |
0,81 |
1 353 126,00 |
135 312,60 | ||||||||||||||
X. ГБУЗ "Сортавальская ЦРБ" |
4 742 |
|
|
|
19 569 594,72 |
|
|
3 261 599,12 |
1 630 799,56 |
|
16 307 995,60 |
1 630 799,56 | |||||||||||||||||
ФАПы, обслуживающие до 100 жителей |
|
|
|
|
|
|
|
|
|
|
|
| |||||||||||||||||
85. |
ФАП п. Маткаселькя |
48 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
792 933,36 |
0,5 |
1,00 |
132 155,56 |
66 077,78 |
1,00 |
660 777,80 |
66 077,78 | ||||||||||||||
86. |
ФАП п. Лумиваара |
65 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
792 933,36 |
0,5 |
1,00 |
132 155,56 |
66 077,78 |
1,00 |
660 777,80 |
66 077,78 | ||||||||||||||
ФАПы, обслуживающие от 100 жителей до 899 жителей |
|
|
|
|
|
|
|
|
|
|
|
| |||||||||||||||||
87. |
ФАП п. Заозерный |
422 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
1 284 552,00 |
1 |
0,81 |
214 092,00 |
107 046,00 |
0,81 |
1 070 460,00 |
107 046,00 | ||||||||||||||
88. |
ФАП п. Рускеала |
567 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
1 284 552,00 |
1 |
0,81 |
214 092,00 |
107 046,00 |
0,81 |
1 070 460,00 |
107 046,00 | ||||||||||||||
89. |
ФАП п. Партала |
367 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
1 284 552,00 |
1 |
0,81 |
214 092,00 |
107 046,00 |
0,81 |
1 070 460,00 |
107 046,00 | ||||||||||||||
90. |
ФАП п. Пуйккола |
362 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
1 284 552,00 |
1 |
0,81 |
214 092,00 |
107 046,00 |
0,81 |
1 070 460,00 |
107 046,00 | ||||||||||||||
91. |
ФАП п. Тиурула |
147 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
1 284 552,00 |
1 |
0,81 |
214 092,00 |
107 046,00 |
0,81 |
1 070 460,00 |
107 046,00 | ||||||||||||||
92. |
ФАП п. Куликово |
391 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
1 284 552,00 |
1 |
0,81 |
214 092,00 |
107 046,00 |
0,81 |
1 070 460,00 |
107 046,00 | ||||||||||||||
93. |
ФАП п. Вялимяки |
134 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
1 284 552,00 |
1 |
0,81 |
214 092,00 |
107 046,00 |
0,81 |
1 070 460,00 |
107 046,00 | ||||||||||||||
94. |
ФАП п. Элисенваара |
497 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
1 284 552,00 |
1 |
0,81 |
214 092,00 |
107 046,00 |
0,81 |
1 070 460,00 |
107 046,00 | ||||||||||||||
95. |
ФАП п. Эстерло |
211 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
1 284 552,00 |
1 |
0,81 |
214 092,00 |
107 046,00 |
0,81 |
1 070 460,00 |
107 046,00 | ||||||||||||||
96. |
ФАП п. Ихала |
569 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
1 284 552,00 |
1 |
0,81 |
214 092,00 |
107 046,00 |
0,81 |
1 070 460,00 |
107 046,00 | ||||||||||||||
97. |
ФАП п. Мийнала |
362 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
1 284 552,00 |
1 |
0,81 |
214 092,00 |
107 046,00 |
0,81 |
1 070 460,00 |
107 046,00 | ||||||||||||||
98. |
ФАП п. Терву |
116 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
1 284 552,00 |
1 |
0,81 |
214 092,00 |
107 046,00 |
0,81 |
1 070 460,00 |
107 046,00 | ||||||||||||||
99. |
ФАП п. Ласанен |
216 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
1 284 552,00 |
1 |
0,81 |
214 092,00 |
107 046,00 |
0,81 |
1 070 460,00 |
107 046,00 |
||||||||||||||
100. |
ФАП п. Тоунан |
268 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
1 284 552,00 |
1 |
0,81 |
214 092,00 |
107 046,00 |
0,81 |
1 070 460,00 |
107 046,00 |
||||||||||||||
XI. ГБУЗ "Олонецкая ЦРБ" |
5 407 |
|
|
|
11 414 950,68 |
|
|
1 902 491,78 |
951 245,89 |
|
9 512 458,90 |
951 245,89 |
|||||||||||||||||
ФАПы, обслуживающие до 100 жителей |
|
|
|
|
|
|
|
|
|
|
|
|
|||||||||||||||||
101. |
ФАП п. Речная Сельга |
97 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
792 933,36 |
0,5 |
1,00 |
132 155,56 |
66 077,78 |
1,00 |
660 777,80 |
66 077,78 |
||||||||||||||
ФАПы, обслуживающие от 100 жителей до 899 жителей |
|
|
|
|
|
|
|
|
|
|
|
|
|||||||||||||||||
102. |
ФАП д. Мегрега |
739 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
1 284 552,00 |
1 |
0,81 |
214 092,00 |
107 046,00 |
0,81 |
1 070 460,00 |
107 046,00 |
||||||||||||||
103. |
ФАП п. Ковера |
534 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
1 284 552,00 |
1 |
0,81 |
214 092,00 |
107 046,00 |
0,81 |
1 070 460,00 |
107 046,00 |
||||||||||||||
104. |
ФАП д. Рыпушкалицы |
875 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
1 284 552,00 |
1 |
0,81 |
214 092,00 |
107 046,00 |
0,81 |
1 070 460,00 |
107 046,00 |
||||||||||||||
105. |
ФАП д. Куйтежа |
638 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
1 284 552,00 |
1 |
0,81 |
214 092,00 |
107 046,00 |
0,81 |
1 070 460,00 |
107 046,00 |
||||||||||||||
106. |
ФАП с. Михайловское |
321 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
1 284 552,00 |
1 |
0,81 |
214 092,00 |
107 046,00 |
0,81 |
1 070 460,00 |
107 046,00 |
||||||||||||||
107. |
ФАП п. Верхний Олонец |
287 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
967 378,68 |
1 |
0,61 |
161 229,78 |
80 614,89 |
0,61 |
806 148,90 |
80 614,89 |
||||||||||||||
108. |
ФАП д. Коткозеро |
744 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
1 284 552,00 |
1 |
0,81 |
214 092,00 |
107 046,00 |
0,81 |
1 070 460,00 |
107 046,00 |
||||||||||||||
109. |
ФАП д. Устье Тулоксы |
181 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
666 063,96 |
1 |
0,42 |
111 010,66 |
55 505,33 |
0,42 |
555 053,30 |
55 505,33 |
||||||||||||||
ФАПы, обслуживающие от 900 жителей до 1499 жителей |
|
|
|
|
|
|
|
|
|
|
|
|
|||||||||||||||||
110. |
Туксинский ФАП |
991 |
+ |
1 723 100,00 |
1,458 |
2 512 279,80 |
- |
1 281 262,68 |
1 |
0,51 |
213 543,78 |
106 771,89 |
0,51 |
1 067 718,90 |
106 771,89 |
||||||||||||||
XII. ГБУЗ "Пряжинская ЦРБ" |
2 249 |
|
|
|
7 808 597,64 |
|
|
1 301 432,94 |
650 716,47 |
|
6 507 164,70 |
650 716,47 |
|||||||||||||||||
ФАПы, обслуживающие до 100 жителей |
|
|
|
|
|
|
|
|
|
|
|
|
|||||||||||||||||
111. |
ФАП п. Верхние Важины |
89 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
792 933,36 |
0,5 |
1,00 |
132 155,56 |
66 077,78 |
1,00 |
660 777,80 |
66 077,78 |
||||||||||||||
112. |
ФАП п. Падозеро |
51 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
792 933,36 |
0,5 |
1,00 |
132 155,56 |
66 077,78 |
1,00 |
660 777,80 |
66 077,78 |
||||||||||||||
ФАПы, обслуживающие от 100 жителей до 899 жителей |
|
|
|
|
|
|
|
|
|
|
|
|
|||||||||||||||||
113. |
ФАП п. Соддер |
171 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
666 063,96 |
1 |
0,42 |
111 010,66 |
55 505,33 |
0,42 |
555 053,30 |
55 505,33 |
||||||||||||||
114. |
ФАП п. Кинелахта |
135 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
666 063,96 |
1 |
0,42 |
111 010,66 |
55 505,33 |
0,42 |
555 053,30 |
55 505,33 |
||||||||||||||
115. |
ФАП п. Кудама |
130 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
666 063,96 |
1 |
0,42 |
111 010,66 |
55 505,33 |
0,42 |
555 053,30 |
55 505,33 |
||||||||||||||
116. |
ФАП п. Новые Пески |
151 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
666 063,96 |
1 |
0,42 |
111 010,66 |
55 505,33 |
0,42 |
555 053,30 |
55 505,33 |
||||||||||||||
117. |
ФАП п. Крошнозеро |
275 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
1 284 552,00 |
1 |
0,81 |
214 092,00 |
107 046,00 |
0,81 |
1 070 460,00 |
107 046,00 |
||||||||||||||
118. |
ФАП п. Сяпся |
309 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
666 063,96 |
1 |
0,42 |
111 010,66 |
55 505,33 |
0,42 |
555 053,30 |
55 505,33 |
||||||||||||||
ФАПы, обслуживающие от 900 жителей до 1499 жителей |
|
|
|
|
|
|
|
|
|
|
|
||||||||||||||||||
119. |
ФАП п. Матросы |
938 |
+ |
1 723 100,00 |
1,458 |
2 512 279,80 |
- |
1 607 859,12 |
1 |
0,64 |
267 976,52 |
133 988,26 |
0,64 |
1 339 882,60 |
133 988,26 |
||||||||||||||
XIII. ГБУЗ "Лоухская ЦРБ" |
2 260 |
|
|
|
12 027 786,84 |
|
|
2 004 631,14 |
1 002 315,57 |
|
10 023 155,70 |
1 002 315,57 |
|||||||||||||||||
ФАПы, обслуживающие до 100 жителей |
|
|
|
|
|
|
|
|
|
|
|
|
|||||||||||||||||
120. |
ФАП п. Хетоламбина |
35 |
+ |
1 087 700,00 |
1,843 |
2 004 631,10 |
- |
1 002 315,60 |
0,5 |
1,00 |
167 052,60 |
83 526,30 |
1,00 |
835 263,00 |
83 526,30 |
||||||||||||||
121. |
ФАП п. Чкаловский |
47 |
+ |
1 087 700,00 |
1,843 |
2 004 631,10 |
- |
1 002 315,60 |
0,5 |
1,00 |
167 052,60 |
83 526,30 |
1,00 |
835 263,00 |
83 526,30 |
||||||||||||||
122. |
ФАП п. Тэдино |
84 |
+ |
1 087 700,00 |
1,843 |
2 004 631,10 |
- |
1 002 315,60 |
0,5 |
1,00 |
167 052,60 |
83 526,30 |
1,00 |
835 263,00 |
83 526,30 |
||||||||||||||
ФАПы, обслуживающие от 100 жителей до 899 жителей |
|
|
|
|
|
|
|
|
|
|
|
|
|||||||||||||||||
123. |
ФАП п. Сосновый |
364 |
+ |
1 087 700,00 |
1,843 |
2 004 631,10 |
- |
841 945,08 |
1 |
0,42 |
140 324,18 |
70 162,09 |
0,42 |
701 620,90 |
70 162,09 |
||||||||||||||
124. |
ФАП п. Энгозеро |
425 |
+ |
1 087 700,00 |
1,843 |
2 004 631,10 |
- |
841 945,08 |
1 |
0,42 |
140 324,18 |
70 162,09 |
0,42 |
701 620,90 |
70 162,09 |
||||||||||||||
125. |
ФАП п. Тунгозеро |
343 |
+ |
1 087 700,00 |
1,843 |
2 004 631,10 |
- |
1 623 751,20 |
1 |
0,81 |
270 625,20 |
135 312,60 |
0,81 |
1 353 126,00 |
135 312,60 |
||||||||||||||
126. |
ФАП п. Софпорог |
199 |
+ |
1 087 700,00 |
1,843 |
2 004 631,10 |
- |
1 623 751,20 |
1 |
0,81 |
270 625,20 |
135 312,60 |
0,81 |
1 353 126,00 |
135 312,60 |
||||||||||||||
127. |
ФАП п. Плотина |
176 |
+ |
1 087 700,00 |
1,843 |
2 004 631,10 |
- |
841 945,08 |
1 |
0,42 |
140 324,18 |
70 162,09 |
0,42 |
701 620,90 |
70 162,09 |
||||||||||||||
128. |
ФАП п. Малиновая Варакка |
161 |
+ |
1 087 700,00 |
1,843 |
2 004 631,10 |
- |
1 623 751,20 |
1 |
0,81 |
270 625,20 |
135 312,60 |
0,81 |
1 353 126,00 |
135 312,60 |
||||||||||||||
129. |
ФАП п. Амбарный |
426 |
+ |
1 087 700,00 |
1,843 |
2 004 631,10 |
- |
1 623 751,20 |
1 |
0,81 |
270 625,20 |
135 312,60 |
0,81 |
1 353 126,00 |
135 312,60 |
||||||||||||||
XIV. ГБУЗ "Республиканская больница им. В.А. Баранова" (Прионежский филиал) |
1 626 |
|
|
|
5 090 631,96 |
|
|
848 438,66 |
424 219,33 |
|
4 242 193,30 |
424 219,33 |
|||||||||||||||||
ФАПы, обслуживающие до 100 жителей |
|
|
|
|
|
|
|
|
|
|
|
||||||||||||||||||
130. |
ФАП д. Педасельга |
90 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
792 933,36 |
0,5 |
1,00 |
132 155,56 |
66 077,78 |
1,00 |
660 777,80 |
66 077,78 |
||||||||||||||
ФАПы, обслуживающие от 100 жителей до 899 жителей |
|
|
|
|
|
|
|
|
|
|
|
|
|||||||||||||||||
131. |
ФАП ст. Шуйская |
852 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
1 427 280,00 |
1 |
0,90 |
237 880,00 |
118 940,00 |
0,90 |
1 189 400,00 |
118 940,00 |
||||||||||||||
132. |
ФАП п. Пай |
300 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
+ |
1 585 866,60 |
1 |
1,00 |
264 311,10 |
132 155,55 |
1,00 |
1 321 555,50 |
132 155,55 |
||||||||||||||
133. |
ФАП с. Рыбрека |
384 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
1 284 552,00 |
1 |
0,81 |
214 092,00 |
107 046,00 |
0,81 |
1 070 460,00 |
107 046,00 |
||||||||||||||
XV. ГБУЗ "Питкярантская ЦРБ" |
3 284 |
|
|
|
7 237 844,52 |
|
|
1 206 307,42 |
603 153,71 |
|
6 031 537,10 |
603 153,71 |
|||||||||||||||||
ФАПы, обслуживающие от 100 жителей до 899 жителей |
|
|
|
|
|
|
|
|
|
|
|
|
|||||||||||||||||
134. |
ФАП д. Ууксу |
279 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
1 125 965,28 |
1 |
0,71 |
187 660,88 |
93 830,44 |
0,71 |
938 304,40 |
93 830,44 |
||||||||||||||
135. |
ФАП д. Рауталахти |
183 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
967 378,68 |
1 |
0,61 |
161 229,78 |
80 614,89 |
0,61 |
806 148,90 |
80 614,89 |
||||||||||||||
136. |
ФАП д. Ряймяля |
482 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
1 284 552,00 |
1 |
0,81 |
214 092,00 |
107 046,00 |
0,81 |
1 070 460,00 |
107 046,00 |
||||||||||||||
137. |
ФАП п. Импилахти |
505 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
666 063,96 |
1 |
0,42 |
111 010,66 |
55 505,33 |
0,42 |
555 053,30 |
55 505,33 |
||||||||||||||
138. |
ФАП п. Харлу |
780 |
+ |
1 087 700,00 |
1,458 |
1 585 866,60 |
- |
1 284 552,00 |
1 |
0,81 |
214 092,00 |
107 046,00 |
0,81 |
1 070 460,00 |
107 046,00 |
||||||||||||||
ФАПы, обслуживающие от 900 жителей до 1499 жителей |
|
|
|
|
|
|
|
|
|
|
|
|
|||||||||||||||||
139. |
ФАП д. Хийденсельга |
1 055 |
+ |
1 723 100,00 |
1,458 |
2 512 279,80 |
- |
1 909 332,60 |
1 |
0,76 |
318 222,10 |
159 111,05 |
0,76 |
1 591 110,50 |
159 111,05 |
||||||||||||||
ВСЕГО |
42 078 |
|
243 048 906,50 |
|
162 148 805,26 |
|
|
27 209 129,76 |
13 604 564,88 |
|
134 939 675,50 |
13 493 967,55 |
|||||||||||||||||
* распределение между страховыми
медицинскими организациями:
Карельский филиал ООО "СМК РЕСО-Мед"
- 80%;
Филиал ООО "СК "Ингосстрах-М" в г.
Петрозаводске - 20%.
Приложение N 11
к Тарифному соглашению
в сфере обязательного
медицинского страхования
Республики Карелия
на 2022 год
(в ред. Дополнительного
соглашения N 3 от 31.03.2022)
ТАРИФЫ НА МЕДИЦИНСКИЕ УСЛУГИ
1. Тарифы на проведение отдельных
диагностических (лабораторных)
исследований
(рублей)
N п/п |
Наименование |
Базовый норматив финансовых затрат |
Тарифы для медицинских организаций, для которых установлены коэффициенты дифференциации | ||
|
|
|
1,458 |
1,563 |
1,843 |
Магнитно-резонансные томографические исследования |
|
средний тариф 3 624,8 | |||
1. |
МРТ-исследования области головы, позвоночника, сосудов |
1 743,00 |
2 541 |
|
|
2. |
МРТ-исследования суставов, мягких тканей, внутренних органов |
2 117,00 |
3 087 |
|
|
3. |
МРТ-исследования с контрастным усилением |
4 734,00 |
6 902 |
|
|
4. |
МРТ исследование головного мозга с контрастированием топометрическое |
5 487,00 |
8 000 |
|
|
Компьютерные томографические исследования |
|
средний тариф 3 009,2 | |||
5. |
Компьютерная томография |
1 217,00 |
1 774 |
1 902 |
2 243 |
6. |
Компьютерная томография с внутривенным контрастированием |
3 604,00 |
5 255 |
5 633 |
6 642 |
7. |
Компьютерная томография с внутривенным болюсным контрастированием |
3 604,00 |
5 255 |
5 633 |
6 642 |
Ультразвуковые исследования сердечно-сосудистой системы |
|
средний тариф 1 421,6 | |||
8. |
Эхокардиография |
1 006,00 |
1 467 |
1 572 |
1 854 |
9. |
Ультразвуковая допплерография артерий нижних конечностей |
842,00 |
1 228 |
1 316 |
1 552 |
10. |
Ультразвуковая допплерография вен нижних конечностей |
842,00 |
1 228 |
1 316 |
1 552 |
11. |
Ультразвуковая допплерография вен верхних конечностей |
842,00 |
1 228 |
1 316 |
1 552 |
12. |
Дуплексное сканирование аорты |
842,00 |
1 228 |
1 316 |
1 552 |
13. |
Дуплексное сканирование сосудов |
842,00 |
1 228 |
1 316 |
1 552 |
14. |
Триплексное сканирование вен |
842,00 |
1 228 |
1 316 |
1 552 |
Эндоскопические исследования |
|
средний тариф 1 483,0 | |||
15. |
Эзофагогастродуоденоскопия |
816,00 |
1 190 |
1 275 |
1 504 |
16. |
Бронхоскопия |
994,00 |
1 449 |
1 554 |
1 832 |
17. |
Интестиноскопия |
1 802,00 |
2 627 |
2 817 |
3 321 |
18. |
Колоноскопия |
1 802,00 |
2 627 |
2 817 |
3 321 |
19. |
Ректосигмоидоскопия |
1 226,00 |
1 788 |
1 916 |
2 260 |
20. |
Эпифарингоскопия видеоэндоскопическая |
816,00 |
1 190 |
1 275 |
1 504 |
21. |
Прочие |
816,00 |
1 190 |
1 275 |
1 504 |
Патологоанатомические исследования |
|
средний тариф 3 076,4 | |||
22. |
Патологоанатомическое исследование биопсийного (операционного) материала первой категории сложности |
974,60 |
1 421,00 |
|
|
23. |
Патологоанатомическое исследование биопсийного (операционного) материала второй категории сложности |
1 184,50 |
1 727,00 |
|
|
24. |
Патологоанатомическое исследование биопсийного (операционного) материала третьей категории сложности |
1 388,20 |
2 024,00 |
|
|
25. |
Патологоанатомическое исследование биопсийного (операционного) материала четвертой категории сложности |
1 535,70 |
2 239,00 |
|
|
26. |
Патологоанатомическое исследование биопсийного (операционного) материала пятой категории сложности |
2 519,90 |
3 674,00 |
|
|
27. |
Патологоанатомическое исследование биопсийного (операционного) материала с применением иммуногистохимических методов |
2 984,90 |
4 352,00 |
|
|
Молекулярно-генетические исследования с целью выявления онкологических заболеваний |
|
средний тариф 12 452,3 | |||
28. |
EGFR |
8 336,00 |
12 154 |
|
|
29. |
BRAF |
8 253,00 |
12 033 |
|
|
30. |
KRAS |
8 375,00 |
12 211 |
|
|
31. |
NRAS |
8 308,00 |
12 113 |
|
|
32. |
BRCA 1,2 |
10 860,00 |
15 834 |
|
|
33. |
Патологоанатомические исследования с применением молекулярно-генетических методов in situ гибридизации ISH |
10 052,00 |
14 656 |
|
|
34. |
Иные |
8 490,00 |
12 378 |
|
|
2. Ультразвуковые исследования
брюшной полости (оплата исследований в
приемном отделении по неотложным
показаниям)
N п/п |
Код услуги |
Наименование |
Базовый норматив финансовых затрат |
Тарифы для медицинских организаций, для которых установлены коэффициенты дифференциации | ||
|
|
|
|
1,458 |
1,563 |
1,843 |
1. |
A04.16.001 |
Ультразвуковое исследование органов брюшной полости (комплексное) |
321,00 |
468,00 |
502,00 |
592,00 |
3. Центры здоровья, Центры здоровья
для детей
N п/п |
Код услуги |
Наименование |
Базовый норматив финансовых затрат |
1 услуга, рублей КД 1,458 |
1. |
В03.047.002 |
Комплекс исследований в центре здоровья для оценки наиболее вероятных факторов риска, функциональных и адаптивных резервов организма с учетом возрастных особенностей |
968,00 |
1 411 |
2. |
В03.047.002 |
Комплекс исследований в центре здоровья для оценки наиболее вероятных факторов риска, функциональных и адаптивных резервов организма с учетом возрастных особенностей (для детей) |
1 127,00 |
1 643 |
4. Тарифы на оплату диализа
N п/п |
Код услуги |
Наименование |
Единица оплаты |
Коэффициент относительной затратоемкости (КЗ) |
1 услуга, рублей (с учетом КЗ) |
1. |
A18.05.002 |
Гемодиализ (базовый тариф) |
амбулаторно - услуга; стационарно, дневной стационар - по КСГ |
1 |
7 053,9 |
2. |
A18.05.002.001 |
Гемодиализ интермиттирующий высокопоточный |
амбулаторно - услуга; стационарно, дневной стационар - по КСГ |
1,05 |
7 406,6 |
3. |
A18.05.011 |
Гемодиафильтрация |
амбулаторно - услуга; стационарно, дневной стационар - по КСГ |
1,08 |
7 618,2 |
4. |
A18.05.011.002 |
Гемодиафильтрация продолжительная |
по КСГ (сутки) |
5,73 |
40 418,8 |
5. |
A18.30.001 |
Перитонеальный диализ (базовый тариф) |
амбулаторно - услуга; стационарно, дневной стационар - по КСГ (день обмена) |
1,00 |
5 572,4 |
6. |
A18.30.001.002 |
Перитонеальный диализ с использованием автоматизированных технологий |
амбулаторно - услуга; стационарно, дневной стационар - по КСГ (день обмена) |
1,24 |
6 909,8 |
5. Тарифы на оплату медицинской
помощи с применением телемедицинских
технологий
(рублей)
Форма взаимодействия |
Наименование медицинской услуги |
Код услуги |
Базовый норматив финансовых затрат |
Тариф (КД по территории оказания - 1,458; КД группы медицинских организаций - 1,25) |
1 |
2 |
3 |
4 |
5 |
Взаимодействие медицинских работников между собой |
|
| ||
дистанционная консультация в режиме реального времени |
|
|
423,21 |
771 |
дистанционная консультация в режиме отсроченной консультации |
|
|
423,21 |
771 |
дистанционный консилиум |
|
|
1 227,35 |
2 237 |
дистанционное предоставление заключения (описание, интерпретация) по данным выполненного исследования 1 группы (ультразвуковая, эндоскопическая, функциональная, патологоанатомическое исследование) |
Дистанционное описание и интерпретация гистологических микропрепаратов с использованием телемедицинских технологий |
A08.30.032 |
423,21 |
771 |
|
Дистанционное описание и интерпретация цитологических микропрепаратов с использованием телемедицинских технологий |
A08.30.033 |
|
|
|
Описание и интерпретация данных эндоскопических исследований с применением телемедицинских технологий |
A03.30.010 |
|
|
|
Расшифровка, описание и интерпретация данных электрокардиографических исследований с применением телемедицинских технологий |
A05.10.004.001 |
|
|
дистанционное предоставление заключения (описание, интерпретация) по данным выполненного исследования 2 группы (рентгенодиагностика, КТ, МРТ, ПЭТ, радионуклидная диагностика) |
Описание и интерпретация данных рентгенографических исследований с применением телемедицинских технологий |
A06.30.002.003 |
423,21 |
771 |
|
Описание и интерпретация данных рентгеноскопических исследований с применением телемедицинских технологий |
A06.30.002.004 |
|
|
|
Описание и интерпретация компьютерных томограмм с применением телемедицинских технологий |
A06.30.002.005 |
|
|
|
Описание и интерпретация магнитно-резонансных томограмм с применением телемедицинских технологий |
A06.30.002.006 |
|
|
|
Реконструкция, описание и интерпретация радионуклидных исследований с применением телемедицинских технологий |
A07.30.001.001 |
|
|
6. Оплата экстракорпорального
оплодотворения в амбулаторных
условиях
Наименование |
Базовый норматив финансовых затрат |
Тариф, рублей | |
|
|
КД 1,458 |
КД 1 |
Размораживание криоконсервированных эмбрионов с последующим переносом эмбрионов в полость матки (криоперенос) |
13 915,62 |
36 215,80 |
24 839,40 |
7. Оплата тестирования на выявление
новой коронавирусной инфекции (COVID-19)
Наименование |
Базовый норматив финансовых затрат |
Тарифы для медицинских организаций, для которых установлены коэффициенты дифференциации | ||
|
|
1,458 |
1,563 |
1,843 |
Полимеразная цепная реакция (ПЦР) на коронавирус (COVID-19) |
600,50 |
875,50 |
938,60 |
1 106,70 |
8. Оплата иммунологических
исследований на аллергены
Наименование |
Базовый норматив финансовых затрат |
Тариф, рублей (КД 1,458) |
Анализ крови на специфический иммуноглобулин E (IgE) |
593,28 |
865 |
9. Оплата обращения по заболеванию
при оказании медицинской помощи по
профилю "Медицинская реабилитация"
Наименование |
Базовый норматив финансовых затрат |
Тарифы для медицинских организаций, для которых установлены коэффициенты дифференциации | ||
|
|
1,458 |
1,563 |
1,843 |
Оплата обращения по заболеванию при оказании медицинской помощи по профилю "Медицинская реабилитация" |
18 438,40 |
26 883,19 |
28 819,22 |
33 981,97 |
10. Жидкостное цитологическое
исследование микропрепарата шейки
матки
Код услуги |
Наименование |
Базовый норматив финансовых затрат |
Тарифы для медицинских организаций, для которых установлены коэффициенты дифференциации | ||
|
|
|
1,458 |
1,563 |
1,843 |
A08.20.017.002 |
Жидкостное цитологическое исследование микропрепарата шейки матки |
658,78 |
960,50 |
1 029,70 |
1 214,10 |
11. Обследование женщин при
подготовке к ЭКО
Наименование |
Базовый норматив финансовых затрат |
Тарифы для медицинских организаций, для которых установлены коэффициенты дифференциации | ||
|
|
1,458 |
1,563 |
1,843 |
|
6 570,00 |
9 579,06 |
10 268,91 |
12 108,51 |
Приложение N 14
к Тарифному соглашению
в сфере обязательного
медицинского страхования
Республики Карелия
на 2022 год
(в ред. Дополнительного
соглашения N 3 от 31.03.2022)
ПЕРЕЧЕНЬ СЛУЧАЕВ, ДЛЯ КОТОРЫХ УСТАНОВЛЕН
КСЛП
N |
Случаи, для которых установлен КСЛП |
Значение КСЛП |
1. |
предоставление спального места и питания законному представителю несовершеннолетних (дети до 4 лет, дети старше 4 лет при наличии медицинских показаний), за исключением случаев, к которым применяется КСЛП, предусмотренный пунктом 2 настоящего перечня |
0,2 |
2. |
предоставление спального места и питания законному представителю несовершеннолетних (детей до 4 лет, детей старше 4 лет при наличии медицинских показаний), получающих медицинскую помощь по профилю "Детская онкология" и (или) "Гематология" |
0,6 |
3. |
оказание медицинской помощи пациенту в возрасте старше 75 лет в случае проведения консультации врача-гериатра и за исключением случаев госпитализации на геронтологические койки |
0,2 |
4. |
развертывание индивидуального поста |
0,2 |
5. |
наличие у пациента тяжелой сопутствующей патологии <1>, требующей оказания медицинской помощи в период госпитализации |
0,6 |
6. |
проведение сочетанных хирургических вмешательств или проведение однотипных операций на парных органах (уровень 1) <2> |
0,05 |
7. |
проведение сочетанных хирургических вмешательств или проведение однотипных операций на парных органах (уровень 2) <2> |
0,47 |
8. |
проведение сочетанных хирургических вмешательств или проведение однотипных операций на парных органах (уровень 3) <2> |
1,16 |
9. |
проведение сочетанных хирургических вмешательств или проведение однотипных операций на парных органах (уровень 4) <2> |
2,07 |
10. |
проведение сочетанных хирургических вмешательств или проведение однотипных операций на парных органах (уровень 5) <2> |
3,49 |
<1> - наличие у пациента
дополнительного диагноза (диагноза
осложнения заболевания) из перечня,
определенного приложением N 18 к ТС,
медицинская помощь в соответствии с
которым оказывалась пациенту в период
госпитализации.
<2> - перечень возможных операций,
а также критерии отнесения
соответствующих операций к уровню КСЛП
определен приложениями N 27 и 28 к ТС.
Приложение N 23
к Тарифному соглашению
в сфере обязательного
медицинского страхования
Республики Карелия
на 2022 год
(в ред. Дополнительного
соглашения N 3 от 31.03.2022)
ПЕРЕЧЕНЬ НАРУШЕНИЙ, ВЫЯВЛЕННЫХ ПО
РЕЗУЛЬТАТАМ КОНТРОЛЯ ОБЪЕМОВ, СРОКОВ,
КАЧЕСТВА И УСЛОВИЙ ПРЕДОСТАВЛЕНИЯ
МЕДИЦИНСКОЙ ПОМОЩИ, И РАЗМЕРЫ ФИНАНСОВЫХ
САНКЦИЙ В СИСТЕМЕ ОБЯЗАТЕЛЬНОГО
МЕДИЦИНСКОГО СТРАХОВАНИЯ
Код |
Основания для отказа в оплате медицинской помощи (уменьшения оплаты медицинской помощи) |
Сумма, не подлежащая оплате (уменьшения оплаты, возмещения) |
Размер штрафа |
1 |
2 |
3 |
4 |
Раздел 1. Нарушения, выявляемые при проведении медико-экономического контроля | |||
1.1. |
Нарушение условий оказания медицинской помощи, в том числе сроков ожидания медицинской помощи, несвоевременное включение в группу диспансерного наблюдения лиц, которым по результатам проведения профилактических мероприятий или оказания иной медицинской помощи впервые установлены диагнозы, при которых предусмотрено диспансерное наблюдение в соответствии с порядком проведения диспансерного наблюдения |
|
30% от размера подушевого норматива финансирования за счет средств ОМС, установленного на дату проведения КОСКУ, в зависимости от условий оказания медицинской помощи |
1.2. |
Невключение в группу диспансерного наблюдения лиц, которым по результатам проведения профилактических мероприятий или оказания иной медицинской помощи впервые установлены диагнозы, при которых предусмотрено диспансерное наблюдение в соответствии с порядком проведения диспансерного наблюдения, в случае, если установление диагноза и постановка на диспансерное наблюдение должно быть осуществлено в рамках одного случая оказания медицинской помощи |
|
100% от размера подушевого норматива финансирования за счет средств ОМС, установленного на дату проведения КОСКУ, в зависимости от условий оказания медицинской помощи |
1.3. |
Госпитализация застрахованного лица, медицинская помощь которому должна быть оказана в стационаре другого профиля (непрофильная госпитализация), кроме случаев госпитализации для оказания медицинской помощи в неотложной и экстренной форме на койки терапевтического и хирургического профилей |
100% от размера тарифа на оплату медицинской помощи, действующего на дату оказания медицинской помощи |
30% от размера подушевого норматива финансирования за счет средств ОМС, установленного на дату проведения КОСКУ, в зависимости от условий оказания медицинской помощи |
1.4. |
Нарушения, связанные с оформлением и предъявлением на оплату счетов и реестров счетов, в том числе: | ||
1.4.1. |
наличие ошибок и/или недостоверной информации в реквизитах счета |
100% от размера тарифа на оплату медицинской помощи, действующего на дату оказания медицинской помощи |
|
1.4.2. |
сумма счета не соответствует итоговой сумме предоставленной медицинской помощи по реестру счетов |
100% от размера тарифа на оплату медицинской помощи, действующего на дату оказания медицинской помощи |
|
1.4.3. |
наличие незаполненных полей реестра счетов, обязательных к заполнению, в том числе отсутствие указаний о включении в группу диспансерного наблюдения лица, которому установлен диагноз, при котором предусмотрено диспансерное наблюдение, отсутствие сведений о страховом случае с летальным исходом при наличии сведений о смерти застрахованного лица в период оказания ему медицинской помощи по данным персонифицированного учета сведений о застрахованных лицах и (или) о медицинской помощи, оказанной застрахованным лицам |
100% от размера тарифа на оплату медицинской помощи, действующего на дату оказания медицинской помощи |
|
1.4.4. |
некорректное заполнение полей реестра счетов |
100% от размера тарифа на оплату медицинской помощи, действующего на дату оказания медицинской помощи |
|
1.4.5. |
заявленная сумма по позиции реестра счетов не корректна (содержит арифметическую ошибку) |
100% от размера тарифа на оплату медицинской помощи, действующего на дату оказания медицинской помощи |
|
1.4.6. |
дата оказания медицинской помощи в реестре счетов не соответствует отчетному периоду / периоду оплаты |
100% от размера тарифа на оплату медицинской помощи, действующего на дату оказания медицинской помощи |
|
1.5. |
Введение в реестр счетов недостоверных персональных данных застрахованного лица, приводящее к невозможности его полной идентификации (включая ошибки в серии и номере полиса обязательного медицинского страхования, адресе) |
100% от размера тарифа на оплату медицинской помощи, действующего на дату оказания медицинской помощи |
|
1.6. |
Нарушения, связанные с включением в реестр счетов медицинской помощи, не входящей в программу обязательного медицинского страхования, в том числе: | ||
1.6.1. |
включение в реестр счетов видов медицинской помощи, не входящих в программу обязательного медицинского страхования |
100% от размера тарифа на оплату медицинской помощи, действующего на дату оказания медицинской помощи |
|
1.6.2. |
предъявление к оплате медицинской помощи сверх распределенного объема предоставления медицинской помощи, установленного медицинской организации в соответствии с законодательством об обязательном медицинском страховании |
100% от размера тарифа на оплату медицинской помощи, действующего на дату оказания медицинской помощи |
|
1.6.3. |
предъявление к оплате медицинской помощи сверх размера финансового обеспечения распределенного объема предоставления медицинской помощи, установленного медицинской организации в соответствии с законодательством об обязательном медицинском страховании |
100% от размера тарифа на оплату медицинской помощи, действующего на дату оказания медицинской помощи |
|
1.6.4. |
включение в реестр счетов медицинской помощи, подлежащей оплате из других источников финансирования, в том числе тяжелые несчастные случаи на производстве, оплачиваемые Фондом социального страхования, медицинских услуг, оказываемой частными медицинскими организациями в рамках пилотного проекта по вовлечению частных медицинских организаций в оказание медико-социальных услуг лицам в возрасте 65 лет и старше, являющимся гражданами Российской Федерации, в том числе проживающим в сельской местности |
100% от размера тарифа на оплату медицинской помощи, действующего на дату оказания медицинской помощи |
|
1.7. |
Нарушения, связанные с необоснованным применением тарифа на оплату медицинской помощи, в том числе: | ||
1.7.1. |
включение в реестр счетов случаев оказания медицинской помощи по тарифам на оплату медицинской помощи, неустановленным в соответствии с законодательством об обязательном медицинском страховании |
100% от размера тарифа на оплату медицинской помощи, действующего на дату оказания медицинской помощи |
|
1.7.2. |
включение в реестр счетов случаев оказания медицинской по тарифам на оплату медицинской помощи, не соответствующим установленным в соответствии с законодательством об обязательном медицинском страховании |
100% от размера тарифа на оплату медицинской помощи, действующего на дату оказания медицинской помощи |
|
1.8. |
Нарушения, связанные с включением в реестр счетов нелицензированных видов медицинской деятельности, в том числе с нарушением лицензионных требований: | ||
1.8.1. |
включение в реестр счетов страховых случаев по видам медицинской деятельности, отсутствующим в действующей лицензии медицинской организации |
100% от размера тарифа на оплату медицинской помощи, действующего на дату оказания медицинской помощи |
|
1.8.2. |
предоставление реестров счетов в случае прекращения действия лицензии медицинской организации на осуществление медицинской деятельности по случаям оказания медицинской помощи, завершившимся после прекращения действия лицензии медицинской организации |
100% от размера тарифа на оплату медицинской помощи, действующего на дату оказания медицинской помощи |
|
1.8.3. |
предоставление на оплату реестров счетов, в случае нарушения лицензионных условий и требований при оказании медицинской помощи: в том числе данные лицензии не соответствуют фактическим адресам осуществления медицинской организацией лицензируемого вида деятельности (на основании информации лицензирующих органов) |
100% от размера тарифа на оплату медицинской помощи, действующего на дату оказания медицинской помощи |
|
1.9. |
Включение в реестр счетов страховых случаев, при которых медицинская помощь оказана медицинским работником, не имеющим сертификата или свидетельства об аккредитации специалиста по профилю оказания медицинской помощи |
100% от размера тарифа на оплату медицинской помощи, действующего на дату оказания медицинской помощи |
|
1.10. |
Нарушения, связанные с повторным включением в реестр счетов случаев оказания медицинской помощи, в том числе: | ||
1.10.1. |
позиция реестра счетов оплачена ранее (повторное выставление счета на оплату случаев оказания медицинской помощи, которые были оплачены ранее) |
100% от размера тарифа на оплату медицинской помощи, действующего на дату оказания медицинской помощи |
|
1.10.2. |
дублирование случаев оказания медицинской помощи в одном реестре |
100% от размера тарифа на оплату медицинской помощи, действующего на дату оказания медицинской помощи |
|
1.10.3. |
стоимость отдельной медицинской услуги, включенной в счет, учтена в тарифе на оплату медицинской помощи другой услуги, также предъявленной к оплате медицинской организацией |
100% от размера тарифа на оплату медицинской помощи, действующего на дату оказания медицинской помощи |
|
1.10.4. |
стоимость медицинской услуги включена в норматив финансового обеспечения оплаты медицинской помощи, оказанной амбулаторно, на прикрепленное население, застрахованное по обязательному медицинскому страхованию |
100% от размера тарифа на оплату медицинской помощи, действующего на дату оказания медицинской помощи |
|
1.10.5. |
включение в реестр счетов медицинской помощи, оказанной амбулаторно, в период пребывания застрахованного лица в условиях стационара (кроме дня поступления и выписки из стационара, а также оказания медицинской помощи (консультаций) в других медицинских организациях в экстренной и неотложной форме) |
100% от размера тарифа на оплату медицинской помощи, действующего на дату оказания медицинской помощи |
|
1.10.6. |
включение в реестр счетов нескольких страховых случаев, при которых медицинская помощь оказана застрахованному лицу стационарно в один период оплаты с пересечением или совпадением сроков лечения |
100% от размера тарифа на оплату медицинской помощи, действующего на дату оказания медицинской помощи |
|
Раздел 2. Нарушения, выявляемые при проведении медико-экономической экспертизы | |||
2.1. |
Нарушение сроков ожидания медицинской помощи, установленных территориальной программой обязательного медицинского страхования |
|
30% от размера подушевого норматива финансирования за счет средств ОМС, установленного на дату проведения КОСКУ, в зависимости от условий оказания медицинской помощи |
2.2. |
Нарушение условий оказания скорой медицинской помощи, выразившееся в несоблюдении установленного программой обязательного медицинского страхования времени доезда бригады скорой медицинской помощи, при летальном исходе до приезда бригады скорой помощи |
100% от размера тарифа на оплату медицинской помощи, действующего на дату оказания медицинской помощи |
300% от размера подушевого норматива финансирования за счет средств ОМС, установленного на дату проведения КОСКУ, в зависимости от условий оказания медицинской помощи |
2.7. |
Представление в реестрах счетов повторных случаев госпитализации застрахованного лица по одному и тому же заболеванию с длительностью три дня и менее (за исключением случаев, связанных с патологией беременности и родами) в течение четырнадцати календарных дней при оказании медицинской помощи в указанный период в амбулаторных условиях (за исключением случаев, при которых стоимость отдельной медицинской услуги, включенной в счет, учтена в тарифе на оплату медицинской помощи другой услуги, также предъявленной к оплате медицинской организацией) |
100% от размера тарифа на оплату медицинской помощи, действующего на дату оказания медицинской помощи |
30% от размера подушевого норматива финансирования за счет средств ОМС, установленного на дату проведения КОСКУ, в зависимости от условий оказания медицинской помощи |
2.8. |
Необоснованное представление в реестрах счетов случаев оказания застрахованному лицу медицинской помощи, оказанной в условиях дневного стационара в период пребывания в условиях круглосуточного стационара (кроме дня поступления и выписки из стационара, а также консультаций в других медицинских организациях при экстренных и неотложных состояниях) |
100% от размера тарифа на оплату медицинской помощи, действующего на дату оказания медицинской помощи |
30% от размера подушевого норматива финансирования за счет средств ОМС, установленного на дату проведения КОСКУ, в зависимости от условий оказания медицинской помощи |
2.9. |
Взимание платы с застрахованных лиц за оказанную медицинскую помощь, входящую в базовую либо территориальную программу обязательного медицинского страхования, при оказании медицинской помощи в рамках базовой либо территориальной программы обязательного медицинского страхования |
|
100% от размера подушевого норматива финансирования за счет средств ОМС, установленного на дату проведения КОСКУ, в зависимости от условий оказания медицинской помощи |
2.10. |
Приобретение пациентом или его представителем в период оказания медицинской помощи по назначению врача лекарственных препаратов для медицинского применения, включенных в перечень жизненно необходимых и важнейших лекарственных препаратов <1>, и (или) медицинских изделий, включенных в перечень медицинских изделий, имплантируемых в организм человека <2>, на основе клинических рекомендаций, с учетом стандартов медицинской помощи |
50% от размера тарифа на оплату медицинской помощи, действующего на дату оказания медицинской помощи |
50% от размера подушевого норматива финансирования за счет средств ОМС, установленного на дату проведения КОСКУ, в зависимости от условий оказания медицинской помощи |
2.11. |
Отсутствие в реестре счетов сведений о страховом случае с летальным исходом при наличии сведений о смерти застрахованного лица в период оказания ему медицинской помощи в первичной медицинской документации и учетно-отчетной документации медицинской организации |
|
60% от размера подушевого норматива финансирования за счет средств ОМС, установленного на дату проведения КОСКУ, в зависимости от условий оказания медицинской помощи |
2.12. |
Непредставление медицинской документации, учетно-отчетной документации, подтверждающей факт оказания застрахованному лицу медицинской помощи в медицинской организации, а также результатов внутреннего и внешнего контроля медицинской организации, безопасности оказания медицинской помощи без объективных причин в течение 10 рабочих дней после получения медицинской организацией соответствующего запроса от Федерального фонда или территориального фонда или страховой медицинской организации, или специалиста-эксперта, эксперта качества медицинской помощи, действующего по их поручению |
100% от размера тарифа на оплату медицинской помощи, действующего на дату оказания медицинской помощи |
|
2.13. |
Отсутствие в документации (несоблюдение требований к оформлению) информированного добровольного согласия застрахованного лица на медицинское вмешательство или отказа застрахованного лица от медицинского вмешательства в установленных законодательством Российской Федерации случаях |
10% от размера тарифа на оплату медицинской помощи, действующего на дату оказания медицинской помощи |
|
2.14. |
Наличие признаков искажения сведений, представленных в медицинской документации (дописки, исправления, "вклейки", полное переоформление с искажением сведений о проведенных диагностических и лечебных мероприятиях, клинической картине заболевания; расхождение сведений об оказании медицинской помощи в различных разделах медицинской документации и/или учетно-отчетной документации, запрошенной на проведение экспертизы) |
50% от размера тарифа на оплату медицинской помощи, действующего на дату оказания медицинской помощи |
|
2.15. |
Дата оказания медицинской помощи, зарегистрированная в первичной медицинской документации и реестре счетов, не соответствует табелю учета рабочего времени врача (в том числе оказание медицинской помощи в период отпуска, обучения, командировок, выходных дней) |
100% от размера тарифа на оплату медицинской помощи, действующего на дату оказания медицинской помощи |
|
2.16. |
Несоответствие данных медицинской документации данным реестра счетов, в том числе: | ||
2.16.1. |
оплаченный случай оказания медицинской помощи не соответствует тарифу, установленному законодательством об обязательном медицинском страховании |
10% от размера тарифа на оплату медицинской помощи, действующего на дату оказания медицинской помощи |
30% от размера подушевого норматива финансирования за счет средств ОМС, установленного на дату проведения КОСКУ, в зависимости от условий оказания медицинской помощи |
2.16.2. |
включение в счет на оплату медицинской помощи при отсутствии в медицинской документации сведений, подтверждающих факт оказания медицинской помощи застрахованному лицу |
100% от размера тарифа на оплату медицинской помощи, действующего на дату оказания медицинской помощи |
100% от размера подушевого норматива финансирования за счет средств ОМС, установленного на дату проведения КОСКУ, в зависимости от условий оказания медицинской помощи |
2.16.3 |
некорректное (неполное) отражение в реестре счета сведений медицинской документации |
100% от размера тарифа на оплату медицинской помощи, действующего на дату оказания медицинской помощи |
|
2.17. |
Отсутствие в карте стационарного больного протокола врачебной комиссии в случаях назначения застрахованному лицу лекарственного препарата, не входящего в перечень жизненно необходимых и важнейших лекарственных препаратов |
|
30% от размера подушевого норматива финансирования за счет средств ОМС, установленного на дату проведения КОСКУ, в зависимости от условий оказания медицинской помощи |
2.18. |
Нарушение сроков ожидания медицинской помощи, установленных территориальной либо базовой программой обязательного медицинского страхования |
|
30% от размера подушевого норматива финансирования за счет средств ОМС, установленного на дату проведения КОСКУ, в зависимости от условий оказания медицинской помощи |
Раздел 3. Нарушения, выявляемые при проведении экспертизы качества медицинской помощи | |||
3.1. |
Установление неверного диагноза, связанное с невыполнением, несвоевременным или ненадлежащим выполнением необходимых пациенту диагностических и (или) лечебных мероприятий, оперативных вмешательств в соответствии с порядками оказания медицинской помощи, на основе клинических рекомендаций и с учетом стандартов медицинской помощи, в том числе и по результатам проведенного диспансерного наблюдения, с учетом рекомендаций по применению методов профилактики, диагностики, лечения и реабилитации, данных медицинскими работниками национальных медицинских центров в ходе консультаций/консилиумов с применением телемедицинских технологий: | ||
3.1.1. |
не повлиявшее на состояние здоровья застрахованного лица |
10% от размера тарифа на оплату медицинской помощи, действующего на дату оказания медицинской помощи |
|
3.1.2. |
приведшее к удлинению или укорочению сроков лечения сверх установленных (за исключением случаев отказа застрахованного лица от медицинского вмешательства в установленных законодательством Российской Федерации случаях) |
30% от размера тарифа на оплату медицинской помощи, действующего на дату оказания медицинской помощи |
|
3.1.3. |
приведшее к ухудшению состояния здоровья застрахованного лица, либо создавшее риск прогрессирования имеющегося заболевания, либо создавшее риск возникновения нового заболевания |
40% от размера тарифа на оплату медицинской помощи, действующего на дату оказания медицинской помощи |
30% от размера подушевого норматива финансирования за счет средств ОМС, установленного на дату проведения КОСКУ, в зависимости от условий оказания медицинской помощи |
3.1.4. |
приведшее к инвалидизации |
90% от размера тарифа на оплату медицинской помощи, действующего на дату оказания медицинской помощи |
100% от размера подушевого норматива финансирования за счет средств ОМС, установленного на дату проведения КОСКУ, в зависимости от условий оказания медицинской помощи |
3.1.5. |
приведшее к летальному исходу (в том числе при наличии расхождений клинического и патологоанатомического диагнозов) |
100% от размера тарифа на оплату медицинской помощи, действующего на дату оказания медицинской помощи |
300% от размера подушевого норматива финансирования за счет средств ОМС, установленного на дату проведения КОСКУ, в зависимости от условий оказания медицинской помощи |
3.2. |
Невыполнение, несвоевременное или ненадлежащее выполнение необходимых пациенту диагностических и (или) лечебных мероприятий, оперативных вмешательств в соответствии с порядками оказания медицинской помощи, на основе клинических рекомендаций и с учетом стандартов медицинской помощи, в том числе по результатам проведенного диспансерного наблюдения, рекомендаций по применению методов профилактики, диагностики, лечения и реабилитации, данных медицинскими работниками национальных медицинских исследовательских центров в ходе консультаций/консилиумов с применением телемедицинских технологий: | ||
3.2.1. |
не повлиявшее на состояние здоровья застрахованного лица |
10% от размера тарифа на оплату медицинской помощи, действующего на дату оказания медицинской помощи |
|
3.2.2. |
приведшее к ухудшению состояния здоровья застрахованного лица, либо создавшее риск прогрессирования имеющегося заболевания, либо создавшее риск возникновения нового заболевания (за исключением случаев отказа застрахованного лица от медицинского вмешательства в установленных законодательством Российской Федерации случаях) |
40% от размера тарифа на оплату медицинской помощи, действующего на дату оказания медицинской помощи |
30% от размера подушевого норматива финансирования за счет средств ОМС, установленного на дату проведения КОСКУ, в зависимости от условий оказания медицинской помощи |
3.2.3. |
приведшее к инвалидизации (за исключением случаев отказа застрахованного лица от медицинского вмешательства в установленных законодательством Российской Федерации случаях) |
90% от размера тарифа на оплату медицинской помощи, действующего на дату оказания медицинской помощи |
100% от размера подушевого норматива финансирования за счет средств ОМС, установленного на дату проведения КОСКУ, в зависимости от условий оказания медицинской помощи |
3.2.4. |
приведшее к летальному исходу (за исключением случаев отказа застрахованного лица от медицинского вмешательства в установленных законодательством Российской Федерации случаях) |
100% от размера тарифа на оплату медицинской помощи, действующего на дату оказания медицинской помощи |
300% от размера подушевого норматива финансирования за счет средств ОМС, установленного на дату проведения КОСКУ, в зависимости от условий оказания медицинской помощи |
3.2.5. |
рекомендаций медицинских работников национальных медицинских исследовательских центров по применению методов профилактики, диагностики, лечения и реабилитации, данных при проведении указанными центрами консультаций/консилиумов с применением консультаций с применением телемедицинских технологий, при необоснованном невыполнении данных рекомендаций |
90% от размера тарифа на оплату медицинской помощи, действующего на дату оказания медицинской помощи |
100% от размера подушевого норматива финансирования за счет средств ОМС, установленного на дату проведения КОСКУ, в зависимости от условий оказания медицинской помощи |
3.2.6. |
по результатам проведенного диспансерного наблюдения |
90% от размера тарифа на оплату медицинской помощи, действующего на дату оказания медицинской помощи |
100% от размера подушевого норматива финансирования за счет средств ОМС, установленного на дату проведения КОСКУ, в зависимости от условий оказания медицинской помощи |
3.3. |
Выполнение непоказанных, неоправданных с клинической точки зрения, не регламентированных порядками оказания медицинской помощи, клиническими рекомендациями, стандартами медицинской помощи мероприятий, приведшее к ухудшению состояния здоровья застрахованного лица, либо создавшее риск прогрессирования имеющегося заболевания, либо создавшее риск возникновения нового заболевания |
50% от размера тарифа на оплату медицинской помощи, действующего на дату оказания медицинской помощи |
60% от размера подушевого норматива финансирования за счет средств ОМС, установленного на дату проведения КОСКУ, в зависимости от условий оказания медицинской помощи |
3.4. |
Преждевременное с клинической точки зрения прекращение оказания медицинской помощи при отсутствии клинического эффекта (за исключением случаев отказа застрахованного лица от медицинского вмешательства в установленных законодательством Российской Федерации случаях) |
50% от размера тарифа на оплату медицинской помощи, действующего на дату оказания медицинской помощи |
30% от размера подушевого норматива финансирования за счет средств ОМС, установленного на дату проведения КОСКУ, в зависимости от условий оказания медицинской помощи |
3.5. |
Нарушения при оказании медицинской помощи (в частности, преждевременная выписка из медицинской организации), вследствие которых, при отсутствии положительной динамики в состоянии здоровья, потребовалось повторное обоснованное обращение застрахованного лица за медицинской помощью по поводу того же заболевания в течение четырнадцати дней со дня окончания оказания медицинской помощи амбулаторно, тридцати дней стационарно (повторная госпитализация) |
30% от размера тарифа на оплату медицинской помощи, действующего на дату оказания медицинской помощи |
|
3.6. |
Нарушение по вине медицинской организации преемственности в оказании медицинской помощи (в том числе несвоевременный перевод пациента в медицинскую организацию более высокого уровня), приведшее к удлинению сроков оказания медицинской помощи и (или) ухудшению состояния здоровья застрахованного лица |
80% от размера тарифа на оплату медицинской помощи, действующего на дату оказания медицинской помощи |
100% от размера подушевого норматива финансирования за счет средств ОМС, установленного на дату проведения КОСКУ, в зависимости от условий оказания медицинской помощи |
3.7. |
Госпитализация застрахованного лица в плановой или неотложной форме с нарушением требований к профильности оказанной медицинской помощи (непрофильная госпитализация), кроме случаев госпитализации в неотложной и экстренной форме с последующим переводом в течение суток в профильные медицинские организации (структурные подразделения медицинских организаций) |
100% от размера тарифа на оплату медицинской помощи, действующего на дату оказания медицинской помощи |
30% от размера подушевого норматива финансирования за счет средств ОМС, установленного на дату проведения КОСКУ, в зависимости от условий оказания медицинской помощи |
3.8. |
Госпитализация застрахованного лица без медицинских показаний (необоснованная госпитализация), медицинская помощь которому могла быть предоставлена в установленном объеме амбулаторно, в дневном стационаре, отсутствие пациента в медицинской организации на дату проверки |
100% от размера тарифа на оплату медицинской помощи, действующего на дату оказания медицинской помощи |
30% от размера подушевого норматива финансирования за счет средств ОМС, установленного на дату проведения КОСКУ, в зависимости от условий оказания медицинской помощи |
3.9. |
Необоснованное повторное посещение врача одной и той же специальности в один день при оказании медицинской помощи амбулаторно, за исключением повторного посещения для определения показаний к госпитализации, операции, консультациям в других медицинских организациях, в связи с выпиской лекарственных препаратов группам населения, при амбулаторном лечении которых лекарственные препараты отпускаются по рецептам врачей бесплатно и с 50-процентной скидкой, наблюдения беременных женщин, посещений, связанных с выдачей справок и иных медицинских документов |
100% от размера тарифа на оплату медицинской помощи, действующего на дату оказания медицинской помощи |
30% от размера подушевого норматива финансирования за счет средств ОМС, установленного на дату проведения КОСКУ, в зависимости от условий оказания медицинской помощи |
3.10. |
Наличие расхождений клинического и патологоанатомического диагнозов 2-3 категории, обусловленное непроведением необходимых диагностических исследований, за исключением оказания медицинской помощи в экстренной форме) |
90% от размера тарифа на оплату медицинской помощи, действующего на дату оказания медицинской помощи |
50% от размера подушевого норматива финансирования за счет средств ОМС, установленного на дату проведения КОСКУ, в зависимости от условий оказания медицинской помощи |
3.11. |
Отсутствие в медицинской документации результатов обследований, осмотров, консультаций специалистов, дневниковых записей, позволяющих оценить динамику состояния здоровья застрахованного лица, объем, характер, условия предоставления медицинской помощи и провести оценку качества оказанной медицинской помощи |
50% от размера тарифа на оплату медицинской помощи, действующего на дату оказания медицинской помощи |
|
3.12. |
Нарушение прав застрахованных лиц на выбор медицинской организации из медицинских организаций, участвующих в реализации территориальной программы обязательного медицинского страхования, базовой программы обязательного медицинского страхования; на выбор врача |
|
30% от размера подушевого норматива финансирования за счет средств ОМС, установленного на дату проведения КОСКУ, в зависимости от условий оказания медицинской помощи |
3.13. |
Необоснованное назначение лекарственных препаратов; одновременное назначение лекарственных препаратов со схожим фармакологическим действием; нерациональная лекарственная терапия, в том числе несоответствие дозировок, кратности и длительности приема лекарственных препаратов с учетом стандартов медицинской помощи и клинических рекомендаций, связанные с риском для здоровья пациента |
50% от размера тарифа на оплату медицинской помощи, действующего на дату оказания медицинской помощи |
60% от размера подушевого норматива финансирования за счет средств ОМС, установленного на дату проведения КОСКУ, в зависимости от условий оказания медицинской помощи |
3.14. |
Необоснованный отказ застрахованным лицам в оказании медицинской помощи в соответствии с программами обязательного медицинского страхования, в том числе: | ||
3.14.1 |
с отсутствием последующего ухудшения состояния здоровья |
|
100% от размера подушевого норматива финансирования за счет средств ОМС, установленного на дату проведения КОСКУ, в зависимости от условий оказания медицинской помощи |
3.14.2 |
с последующим ухудшением состояния здоровья |
|
200% от размера подушевого норматива финансирования за счет средств ОМС, установленного на дату проведения КОСКУ, в зависимости от условий оказания медицинской помощи |
3.14.3 |
приведший к летальному исходу |
|
300% от размера подушевого норматива финансирования за счет средств ОМС, установленного на дату проведения КОСКУ, в зависимости от условий оказания медицинской помощи |
3.15. |
Непроведение диспансерного наблюдения застрахованного лица (за исключением случаев отказа застрахованного лица, проинформированного лечащим врачом и (или) страховым представителем о возможности прохождения диспансерного наблюдения в соответствии с порядком и периодичностью проведения диспансерного наблюдения и перечнем включаемых в указанный порядок исследований), в том числе: | ||
3.15.1 |
с отсутствием последующего ухудшения состояния здоровья |
|
100% от размера подушевого норматива финансирования за счет средств ОМС, установленного на дату проведения КОСКУ, в зависимости от условий оказания медицинской помощи |
3.15.2 |
с последующим ухудшением состояния здоровья (за исключением случаев отказа застрахованного лица, проинформированного лечащим врачом и (или) страховым представителем о возможности прохождения диспансерного наблюдения, от его прохождения) |
|
200% от размера подушевого норматива финансирования за счет средств ОМС, установленного на дату проведения КОСКУ, в зависимости от условий оказания медицинской помощи |
3.15.3 |
приведший к летальному исходу, с последующим ухудшением состояния здоровья (за исключением случаев отказа застрахованного лица, проинформированного лечащим врачом и (или) страховым представителем о возможности прохождения диспансерного наблюдения, от его прохождения) |
|
300% от размера подушевого норматива финансирования за счет средств ОМС, установленного на дату проведения КОСКУ, в зависимости от условий оказания медицинской помощи |
<1> Объективной причиной
отсутствия медицинской документации
считать письменный запрос
уполномоченного органа или письменный
запрос застрахованного лица.
<2> За исключением случаев
исправлений, дописок, заверенных записью
"исправленному верить", личной подписью и
расшифровкой подписи или печатью врача.
При наличии возражений (разногласий)
медицинской организации материалы
проверки в соответствии с нормами
действующего законодательства
Российской Федерации направляются в
соответствующие правоохранительные
органы, которые уполномочены
подтвердить факт фальсификации
медицинской документации либо
установить отсутствие такого факта.
Ссылается на




