Дополнительное соглашение N 1 к Тарифному
соглашению в сфере обязательного
медицинского страхования на территории
Краснодарского края от 29 января 2024 года
от 27 февраля 2024 года N 1
Краснодар
Согласовано
Протокол заседания Комиссии
по разработке Территориальной
программы
обязательного медицинского
страхования
от 27 февраля 2024 г. N 2
Уполномоченные представители сторон: Е.Ф. Филиппов - министр здравоохранения Краснодарского края, председатель комиссии; Н.А. Губриева - директор Территориального фонда обязательного медицинского страхования Краснодарского края, заместитель председателя комиссии; Т.А. Пименова - начальник отдела ценообразования Территориального фонда обязательного медицинского страхования Краснодарского края, секретарь комиссии; А.С. Дабахьян - начальник финансово-экономического управления Территориального фонда обязательного медицинского страхования Краснодарского края; Т.А. Бочарова - начальник финансово-экономического управления министерства здравоохранения Краснодарского края; О.Д. Головенко - директор административного структурного подразделения общества с ограниченной ответственностью "Капитал МС" - Филиал в Краснодарском крае; Л.Л. Дьяченко - заместитель председателя Краснодарской краевой организации профсоюза работников здравоохранения; А.А. Клочанов - председатель Краснодарской краевой организации профессионального союза работников здравоохранения; С.А. Коровашкин - член Краснодарской краевой общественной организации медицинских работников, главный врач государственного бюджетного учреждения здравоохранения "Краевая клиническая стоматологическая поликлиника" министерства здравоохранения Краснодарского края; В.В. Курносенков - член Краснодарской краевой общественной организации медицинских работников, главный врач ГБУЗ "Городская клиническая больница N 1 города Краснодара" министерства здравоохранения Краснодарского края; Т.А. Солоненко - заместитель министра здравоохранения Краснодарского края; Е.А. Степанова - ведущий специалист отдела по вопросам социально-экономических интересов трудящихся Краснодарского краевого объединения организаций профсоюзов приняли настоящее дополнительное соглашение к Тарифному соглашению в сфере обязательного медицинского страхования на территории Краснодарского края от 29 января 2024 года (далее - Тарифное соглашение) о нижеследующем:
1. Уполномоченные представители
сторон в порядке, определенном пунктом 5.2
Тарифного соглашения, достигли
соглашения о внесении в него следующих
изменений:
Постановлением Правительства
Российской Федерации от 28 декабря 2023 г. N
2353 "О программе государственных гарантий
бесплатного оказания гражданам
медицинской помощи на 2024 год и на
плановый период 2025 и 2026 годов" (далее -
Программа) и Методическими
рекомендациями по способам оплаты
медицинской помощи за счет средств
обязательного медицинского страхования,
доведенными информационным письмом
Министерства здравоохранения
Российской Федерации от 19 февраля 2024
года N 31-2/200 и Федерального фонда
обязательного медицинского страхования
N 00-10-26-2-06/2778 (далее - Методические
рекомендации по способам оплаты),
установлены способы оплаты за оказанную
медицинскую помощь в круглосуточных
стационарах, в условиях дневных
стационаров, за оказанную медицинскую
помощь в амбулаторных условиях и скорой
медицинской помощи вне медицинской
организации.
Для приведения структуры Тарифного
соглашения в сфере обязательного
медицинского страхования на территории
Краснодарского края (далее - Тарифное
соглашение) согласно требованиям
приказа Минздрава России от 10 февраля 2023
г. N 44н "Об утверждении Требований к
структуре и содержанию тарифного
соглашения" (далее - Требования) и с
учетом заключения Федерального фонда
обязательного медицинского страхования
о соответствии тарифного соглашения
базовой программе обязательного
медицинского страхования внести
следующие изменения:
1.1. В соответствии с Федеральным
законом N 326-ФЗ в пункте 3, подпункта 3.1
Тарифного соглашения во второй абзац
после слов "услуг по содержанию
имущества", добавлены слова "включая
расходы на техническое обслуживание и
ремонт основных средств".
1.2. В абзаце 2 пункта 2.3. Тарифного
соглашения слова "за услугу диализа"
заменены на: "в том числе в сочетании с
оплатой за услугу диализа".
1.3. В приложении 8 лист 2 "Перечень
медицинских организаций (отдельных
структурных подразделений медицинских
организаций), для которых применяется
коэффициент дифференциации на
прикрепившихся к медицинской
организации лиц с учетом наличия
подразделений, расположенных в сельской
местности, отдаленных территориях,
поселках городского типа и малых городах
с численностью населения до 50 тысяч
человек, расходов на их содержание и
оплату труда персонала" установлен для
ГБУЗ "Городская больница N 8 г. Сочи"
коэффициент (КДот), равный 1,113.
1.4. В приложении N 43
"Дифференцированные подушевые нормативы
финансирования скорой медицинской
помощи вне медицинской организации на
прикрепившихся лиц" поправочный
коэффициент, равный 1, исключен, и внесены
изменения в наименования коэффициентов
согласно п. 5.3 Требований.
1.5. В приложение 14 лист 1 "Тарифы за
единицу объема медицинской помощи (за
медицинскую услугу)" добавлен пункт 3
"Описание и интерпретация данных
маммографического исследования с
использованием искусственного
интеллекта".
1.6. В соответствии с Требованиями
приложение 36 "Перечень случаев, для
которых установлен коэффициент
сложности лечения пациента (КСЛП)"
изложено в новой редакции.
1.7. Из приложения 34 лист 1 "Перечень
КСГ, по которым оплата медицинской
помощи в условиях круглосуточного
стационара осуществляется в полном
объеме при длительности госпитализации 3
дня и менее" исключены КСГ st36.020 - st36.023;
лист 2 "Перечень КСГ, по которым оплата
медицинской помощи в условиях дневного
стационара осуществляется в полном
объеме при длительности госпитализации 3
дня и менее" исключены ds19.029 и ds36.011.
1.8. В соответствии с Требованиями
приложение 1 к Тарифному соглашению
изложено в новой редакции.
1.9. С учетом соблюдения принципа
бюджетной нейтральности в условиях
дневного стационара откорректированы
коэффициенты относительной
затратоемкости для подгрупп в составе
КСГ ds04.001 "Болезни органов пищеварения,
взрослые", и внесены изменения в
приложение 42 лист 1 "Тарифы на один
законченный случай лечения заболевания
по клинико-статистическим группам в
условиях дневного стационара" по данным
подгруппам.
1.10. В соответствии с Требованиями в
приложение N 4 лист 3 "Распределение
медицинских организаций Краснодарского
края по уровням оказания стационарной
медицинской помощи" в подгруппу 2.2
добавлена медицинская организация,
оказывающая медицинскую помощь по
профилю "Онкология": ГБУЗ "Городская
больница N 1 города Новороссийска" МЗ КК
(онкогематология), с подуровнем равный "1"
с 1 января 2024 года.
1.11. Подпункт 3.4.3 пункта 3.4 и подпункт
3.5.3 пункта 3.5 Тарифного соглашения
исключены.
1.12. В подпункт 1.6.4 приложения N 44 к
Тарифному соглашению "Значения
коэффициентов для определения размера
неоплаты или неполной оплаты затрат
медицинской организации на оказание
медицинской помощи и размера штрафа за
неоказание, несвоевременное оказание
либо оказание медицинской помощи
ненадлежащего качества" после слов
"оплачиваемые Фондом социального
страхования" добавлены слова "Российской
Федерации".
1.13. Для ГБУЗ "Кавказская
центральная районная больница" МЗ КК
установлен коэффициент подуровня 0,9
(уровень 2) с внесением соответствующего
изменения в приложение N 4 лист 3
"Распределение медицинских организаций
Краснодарского края по уровням оказания
стационарной медицинской помощи" с 1
марта 2024 года;
для ГБУЗ "Городская больница
города-курорта Геленджик" МЗ КК
установлен коэффициент подуровня 1,2
(уровень 2) с внесением соответствующего
изменения в приложение N 4 лист 3
"Распределение медицинских организаций
Краснодарского края по уровням оказания
стационарной медицинской помощи" с 1
февраля 2024 года;
для ГБУЗ "Городская больница N 8
города Сочи" МЗ КК установлен
коэффициент подуровня 1,4 (уровень 3) с
внесением соответствующего изменения в
приложение N 4 лист 4 "Распределение
медицинских организаций Краснодарского
края по уровням оказания стационарной
медицинской помощи" с 1 февраля 2024 года.
Внесено изменение в приложение 7
"Перечень медицинских организаций,
оказывающих высокотехнологичную
медицинскую помощь в сфере ОМС на
территории Краснодарского края".
1.14. Расчет значений
дифференцированных подушевых
нормативов финансирования для
медицинских организаций, оказываемых
медицинскую помощь в амбулаторных
условиях на прикрепившихся лиц, приведен
в соответствии с Программой.
Членами Комиссии внесены изменения
в приложение 8 лист 1 Тарифного
соглашения "Значения дифференцированных
подушевых нормативов финансирования для
медицинских организаций, оказываемых
медицинскую помощь в амбулаторных
условиях на прикрепившихся лиц" для
применения с 1 февраля 2024 года.
1.15. Тарифное соглашение дополнено
приложением N 45 "Перечень лекарственных
препаратов для проведения
противоопухолевой лекарственной
терапии, при назначении которых
необходимо обязательное проведение
молекулярно-генетических исследований".
1.16. Приложение 8 лист 3 Тарифного
соглашения изложено в новой редакции.
1.17. В ряде структурных
подразделений медицинских организаций
(ФАП) произошли изменения - получена
лицензия на "Лечебное дело" и
укомплектована штатная численность
согласно требованиям, установленным
положением об организации оказания
первичной медико-санитарной помощи.
ФАП с. Фанагорийское ГБУЗ
"Городская больница г. Горячий Ключ" МЗ КК
получена лицензия, и принят на работу
фельдшер 9 января 2024 года. Численность
прикрепленного населения на 1 января 2024
года составляла 2 человека; на 1 февраля 234
человека. Размер финансового
обеспечения на 1 января 2024 года относился
к диапазону численности до 100 человек и
составлял 615,2 тыс. рублей; на 1 февраля - от
101 до 900 человек и составляет 1230,5 тыс.
рублей. Соответственно, имеется
необходимость корректировки в сторону
увеличения финансового обеспечения
медицинской организации (юридического
лица) в текущем периоде.
ФАП п. Первомайский ГБУЗ
"Курганинская центральная районная
больница" МЗ КК имеется лицензия, штатная
численность укомплектована. Численность
прикрепленного населения на 1 февраля 2024
года составляет 135 человек. Размер
финансового обеспечения относится к
диапазону численности от 101 до 900 человек
и составляет 1230,5 тыс. рублей.
Соответственно, имеется необходимость
корректировки в сторону увеличения
финансового обеспечения медицинской
организации (юридического лица) в
текущем периоде.
В соответствии с п. 3.3.7 приложения N 1
к Тарифному соглашению "Положение о
порядке оплаты медицинской помощи в
сфере обязательного медицинского
страхования на территории
Краснодарского края", в случае изменения
условий в течение текущего месяца,
расчет размера финансового обеспечения
рассчитывается согласно отработанному
времени:
ФАП с. Горное ГБУЗ "Лабинская
центральная районная больница" МЗ КК не
укомплектован штатной численностью с 30
января 2024 года и по настоящее время.
Размер финансового обеспечения
относится к диапазону численности от 101
до 900 человек и составляет 1230,5 тыс.
рублей. Финансовое обеспечение данного
ФАПа с 1 февраля 2024 года прекращено, в
текущем периоде произведена
корректировка в сторону уменьшения
общей суммы финансового обеспечения
медицинской организации (юридического
лица). Финансовое обеспечение за январь
2024 года рассчитано согласно
отработанному времени.
ФАП х. Западный ГБУЗ "Успенская
центральная районная больница" МЗ КК не
был укомплектован штатной численностью
с 17 января 2024 года по 18 января 2024 года
(включительно). Размер финансового
обеспечения относится к диапазону
численности от 101 до 900 человек и
составляет 1230,5 тыс. рублей. Финансовое
обеспечение данного ФАПа с 1 февраля 2024
года прекращено, в текущем периоде
произведена корректировка в сторону
уменьшения общей суммы финансового
обеспечения медицинской организации
(юридического лица). Финансовое
обеспечение за январь 2024 года рассчитано
согласно отработанному времени.
ФАП с. Скобелевская ГБУЗ
"Гулькевичская центральная районная
больница N 1" МЗ КК не укомплектован
штатной численностью с 22 декабря 2023 года
и по настоящее время. Размер финансового
обеспечения относится к диапазону
численности от 900 до 1500 человек и
составляет 1860,3 тыс. рублей. Финансовое
обеспечение данного ФАПа с 1 января 2023
года прекращено, в текущем периоде
произведена корректировка в сторону
уменьшения общей суммы финансового
обеспечения медицинской организации
(юридического лица). ФАП х. Булгаков не
укомплектован штатной численностью с 24
января 2024 года и по настоящее время.
Размер финансового обеспечения
относится к диапазону численности от 101
до 900 человек и составляет 1230,5 тыс.
рублей. Финансовое обеспечение данного
ФАПа с 1 февраля 2024 года прекращено, в
текущем периоде произведена
корректировка в сторону уменьшения
общей суммы финансового обеспечения
медицинской организации (юридического
лица). Финансовое обеспечение за январь
2024 года рассчитано согласно
отработанному времени.
В ряде структурных подразделений
медицинских организаций (ФАП) произошли
изменения. В январе и в феврале 2024 года
произведена корректировка численности
прикрепленных лиц к ФАП на основании
сведений регионального сегмента единого
регистра застрахованных лиц на первое
число месяца, следующего за отчетным,
соответственно, имеется необходимость
пересмотра диапазона численности
обслуживаемого населения и пересмотра
финансового обеспечения данных ФАПов:
ФАП с. Безымянное ГБУЗ "Городская
больница г. Горячий ключ" МЗ КК -
численность прикрепленного населения на
1 февраля 2024 года составила - 769 человек
(на 1 января 2024 года - 982 человека).
Диапазон численности ФАПа по группе от 101
до 900 человек. Финансовое обеспечение
составляет 1230,5 тыс. рублей на финансовый
год.
ФАП с. Пригородное ГБУЗ
"Туапсинская центральная районная
больница N 1" МЗ КК - численность
прикрепленного населения на 1 февраля 2024
года составила - 897 человек (на 1 января 2024
года - 902 человека). Диапазон численности
ФАПа по группе от 101 до 900 человек.
Финансовое обеспечение составляет 1230,5
тыс. рублей на финансовый год.
ФАП х. Аджановки ГБУЗ
"Приморско-Ахтарская центральная
районная больница" численность
прикрепленного населения на 1 февраля 2024
года составила - 144 человека (на 1 января
2024 года - 2 человека). Диапазон
численности ФАПа по группе от 101 до 900
человек. Финансовое обеспечение
составляет 1230,5 тыс. рублей на финансовый
год.
ФАП "Фонталовский" ГБУЗ "Темрюкская
центральная районная больница"
численность прикрепленного населения на
1 февраля 2024 года составила - 1492 человека
(на 1 января 2024 года - 1512 человек). Диапазон
численности ФАПа по группе от 901 до 1500
человек. Финансовое обеспечение
составляет 2460,9 тыс. рублей на финансовый
год.
ФАП х. Болгов ГБУЗ "Усть-Лабинская
центральная районная больница"
численность прикрепленного населения на
1 февраля 2024 года составила - 562 человека
(на 1 января 2024 года - 1075 человек). Диапазон
численности ФАПа по группе от 101 до 900
человек. Финансовое обеспечение
составляет 1230,5 тыс. рублей на финансовый
год.
ФАП с. Кепша ГБУЗ "Городская
больница N 8 г. Сочи" МЗ КК численность
прикрепленного населения на 1 января 2024
года составила - 100 человек. Диапазон
численности ФАПа по группе до 100 человек.
Финансовое обеспечение составляет 615,2
тыс. рублей на финансовый год.
Членами Комиссии внесены изменения
в приложение N 27 "Перечень
фельдшерско-акушерских пунктов с
указанием диапазона численности
обслуживаемого населения" с изложением
его в новой редакции для применения с 1
февраля 2024 года.
2. В остальной части Тарифное
соглашение остается неизменным.
3. Настоящее дополнительное
соглашение является неотъемлемой частью
Тарифного соглашения от 29 января 2024
года.
4. Дополнительное соглашение
вступает в силу с момента подписания.
Председатель комиссии,
министр здравоохранения
Краснодарского края
Е.Ф.ФИЛИППОВ
Директор Территориального фонда
обязательного медицинского
страхования
Краснодарского края,
заместитель председателя комиссии
Н.А.ГУБРИЕВА
Члены Комиссии:
Начальник отдела ценообразования
Территориального фонда обязательного
медицинского страхования
Краснодарского края,
секретарь комиссии
Т.А.ПИМЕНОВА
Начальник финансово-экономического
управления Территориального фонда
обязательного медицинского
страхования Краснодарского края
А.С.ДАБАХЬЯН
Начальник финансово-экономического
управления министерства
здравоохранения
Краснодарского края
Т.А.БОЧАРОВА
Директор административного
структурного
подразделения общества с ограниченной
ответственностью "Капитал МС" - Филиал
в Краснодарском крае
О.Д.ГОЛОВЕНКО
Заместитель председателя
Краснодарской краевой организации
профессионального союза
работников здравоохранения
Л.Л.ДЬЯЧЕНКО
Председатель Краснодарской краевой
организации профессионального союза
работников здравоохранения
А.А.КЛОЧАНОВ
Член Краснодарской краевой
общественной
организации медицинских работников,
главный врач государственного
бюджетного
учреждения здравоохранения "Краевая
клиническая стоматологическая
поликлиника"
министерства здравоохранения
Краснодарского края
С.А.КОРОВАШКИН
Член Краснодарской краевой
общественной
организации медицинских работников,
главный врач ГБУЗ "Городская
клиническая
больница N 1 города Краснодара"
министерства здравоохранения
Краснодарского края
В.В.КУРНОСЕНКОВ
Заместитель министра здравоохранения
Краснодарского края
Т.А.СОЛОНЕНКО
Ведущий специалист отдела
по вопросам социально-экономических
интересов трудящихся Краснодарского
краевого объединения
организаций профсоюзов
Е.А.СТЕПАНОВА
Приложение N 1
к дополнительному соглашению
от 27 февраля 2024 г. N 1
к Тарифному соглашению
в сфере обязательного медицинского
страхования на территории
Краснодарского края
от 29 января 2024 года
Приложение N 1
к Тарифному соглашению
в сфере обязательного медицинского
страхования на территории
Краснодарского края
от 29 января 2024 года
ПОЛОЖЕНИЕ О ПОРЯДКЕ ОПЛАТЫ МЕДИЦИНСКОЙ
ПОМОЩИ В СФЕРЕ ОБЯЗАТЕЛЬНОГО
МЕДИЦИНСКОГО СТРАХОВАНИЯ НА ТЕРРИТОРИИ
КРАСНОДАРСКОГО КРАЯ
Настоящее Положение о порядке
оплаты медицинской помощи в сфере
обязательного медицинского страхования
на территории Краснодарского края (далее
- Положение) разработано на основании:
Закона Российской Федерации от 21
ноября 2011 года N 323-ФЗ "Об основах охраны
здоровья граждан в Российской Федерации"
(в действующей редакции);
Закона Российской Федерации от 29
ноября 2010 года N 326-ФЗ "Об обязательном
медицинском страховании в Российской
Федерации" (в действующей редакции);
Постановления Правительства
Российской Федерации от 28 декабря 2023 г. N
2353 "О программе государственных гарантий
бесплатного оказания гражданам
медицинской помощи на 2024 год и на
плановый период 2025 и 2026 годов" (далее -
Программа);
Закона Краснодарского края от 19
декабря 2023 года N 5045-КЗ "О Территориальной
программе государственных гарантий
бесплатного оказания гражданам
медицинской помощи в Краснодарском крае
на 2024 год и на плановый период 2025 и 2026
годов";
Приказа Министерства
здравоохранения Российской Федерации от
28 февраля 2019 года N 108н "Об утверждении
Правил обязательного медицинского
страхования".
Методических рекомендаций по
способам оплаты медицинской помощи за
счет средств обязательного медицинского
страхования, доведенных информационным
письмом Министерства здравоохранения
Российской Федерации от 19 февраля 2024
года N 31-2/200 и Федерального фонда
обязательного медицинского страхования
N 00-10-26-2-06/2778.
В целях настоящего Положения
используются следующие основные понятия
и термины:
Случай госпитализации -
круглосуточный стационар (случай
лечения в дневном стационаре) - случай
диагностики и лечения в стационарных
условиях и (или) условиях дневного
стационара, в рамках которого
осуществляется ведение одной
медицинской карты стационарного
больного, являющийся единицей объема
медицинской помощи в рамках реализации
территориальной программы
обязательного медицинского
страхования;
Клинико-статистическая группа
заболеваний (далее также - КСГ, группа
заболеваний, состояний) - группа
заболеваний, относящихся к одному
профилю медицинской помощи и сходных по
используемым методам диагностики и
лечения пациентов и средней
ресурсоемкости (стоимость, структура
затрат и набор используемых ресурсов);
оплата медицинской помощи по КСГ -
оплата медицинской помощи по тарифу,
рассчитанному исходя из установленных:
базовой ставки, коэффициента
затратоемкости и поправочных
коэффициентов;
базовая ставка - средний объем
финансового обеспечения медицинской
помощи в расчете на одного пролеченного
пациента, определенный исходя из
нормативов финансовых затрат на единицу
объема медицинской помощи,
установленных территориальной
программой государственных гарантий
бесплатного оказания гражданам
медицинской помощи на 2023 год и на
плановый период 2024 и 2025 годов (далее -
Территориальная программа
государственных гарантий), с учетом
коэффициента приведения;
коэффициент относительной
затратоемкости - устанавливаемый на
федеральном уровне коэффициент,
отражающий отношение стоимости
конкретной клинико-статистической
группы заболеваний к среднему объему
финансового обеспечения медицинской
помощи в расчете на одного пролеченного
пациента (базовой ставке);
поправочные коэффициенты -
устанавливаемые на территориальном
уровне: коэффициент специфики,
коэффициент уровня (подуровня)
медицинской организации, коэффициент
сложности лечения пациентов;
коэффициент специфики -
устанавливаемый на территориальном
уровне коэффициент, позволяющий
корректировать тариф
клинико-статистической группы с целью
управления структурой госпитализаций и
(или) учета региональных особенностей
оказания медицинской помощи по
конкретной КСГ;
коэффициент уровня медицинской
организации - устанавливаемый на
территориальном уровне коэффициент,
позволяющий учесть различия в размерах
расходов медицинских организаций в
зависимости от уровня медицинской
организации, оказывающей медицинскую
помощь в стационарных условиях и в
условиях дневного стационара;
коэффициент подуровня медицинской
организации - устанавливаемый на
территориальном уровне коэффициент,
позволяющий учесть различия в размерах
расходов медицинских организаций одного
уровня, обусловленный объективными
причинами;
коэффициент сложности лечения
пациентов - устанавливаемый на
федеральном уровне коэффициент,
применяемый в отдельных случаях в связи
со сложностью лечения пациента и
учитывающий более высокий уровень
затрат на оказание медицинской помощи;
подгруппа в составе
клинико-статистической группы
заболеваний - группа заболеваний,
выделенная в составе КСГ с учетом
классификационных критериев, для
которой установлен коэффициент
относительной затратоемкости, отличный
от коэффициента относительной
затратоемкости по
клинико-статистической группе, с учетом
установленных правил выделения и
применения подгрупп.
Положение устанавливает общие
принципы оплаты медицинских услуг,
оказанных в рамках территориальной
программы обязательного медицинского
страхования лицам, застрахованным по
обязательному медицинскому страхованию
(далее - ОМС).
2. Способы оплаты медицинской помощи,
применяемые на территории
Краснодарского края
2.1. При оплате медицинской помощи,
оказанной в амбулаторных условиях по
страховым случаям оказания медицинской
помощи, установленным базовой
программой ОМС, оплата медицинской
помощи за единицу объема медицинской
помощи производится за:
2.1.1. Обращение по поводу
заболевания (законченный случай лечения
заболевания в амбулаторных условиях с
кратностью не менее двух посещений по
поводу одного заболевания и по основной
врачебной специальности).
При проведении диализа в
амбулаторных условиях оплата
осуществляется за медицинскую услугу -
одну услугу экстракорпорального диализа
и один день перитонеального диализа. В
целях учета объемов медицинской помощи
учитывается лечение в течение одного
месяца как одно обращение (в среднем 13
услуг экстракорпорального диализа, 12 - 14
(в зависимости от календарного месяца),
или ежедневные обмены с эффективным
объемом диализа при перитонеальном
диализе в течение месяца).
2.1.2. Посещения с профилактическими
и иными целями, в том числе лиц,
зарегистрированных в сфере ОМС
страховыми медицинскими организациями
на территории иных субъектов Российской
Федерации (далее - инокраевые),
осуществивших выбор
амбулаторно-поликлинического
учреждения на территории Краснодарского
края, включает:
2.1.2.1. Посещения с профилактической
целью:
центров здоровья: впервые
обратившихся граждан в отчетном году для
проведения комплексного обследования и
обратившихся граждан для динамического
наблюдения по рекомендациям врача
Центра здоровья;
в связи с диспансеризацией
определенных групп населения;
в связи с профилактическими
медицинскими осмотрами в соответствии с
порядками, утверждаемыми Министерством
здравоохранения Российской Федерации;
углубленная диспансеризация
граждан, перенесших новую
коронавирусную инфекцию (COVID-19);
осмотр перед проведением
профилактических прививок (кроме детей,
кратковременно пребывающих на
территории Краснодарского края);
осмотр контактных лиц
инфекционистом;
в связи с патронажем (в том числе
здоровых детей первого года жизни);
посещения беременных при
нормальной беременности и посещения
беременных с профилактической целью
иных специалистов; посещения женщин,
обратившихся за направлением на
медицинский аборт, обращение по поводу
применения противозачаточных средств,
профилактические посещения на дому;
диспансерное наблюдение граждан,
имеющих хронические неинфекционные
заболевания или высокий риск их
развития.
2.1.2.2. Посещения с иными целями:
направление на консультацию,
госпитализацию, в дневной стационар,
получение справки, санаторно-курортной
карты и других медицинских документов;
посещение пациентов в связи с
оформлением документов на
медико-социальную экспертизу;
посещение медицинскими
работниками, имеющими среднее
медицинское образование. Первичная
медико-санитарная помощь, оказанная
средним медицинским персоналом, в том
числе в школьно-дошкольных
образовательных учреждениях, подлежит
учету в случае ведения самостоятельного
приема.
2.1.3. Разовые посещения в связи с
заболеванием:
разовые посещения в связи с
заболеванием, в том числе, связанные с
диагностическим обследованием;
2.1.3.1. В случаях оказания неотложной
медицинской помощи в приемном отделении,
не требующих госпитализации, в
диагностических и лечебных отделениях
стационара больницы, при условии
наблюдения за состоянием здоровья
пациентов после проведенных
лечебно-диагностических мероприятий,
единицей объема является посещение.
Факт обращения пациента за
врачебной помощью должен быть
зафиксирован в Журнале регистрации
амбулаторных больных, в медицинской
карте пациента, получающего медицинскую
помощь в амбулаторных условиях (ф. N 025/у),
оформленной в приемном отделении.
Минимальным объемом медицинских услуг,
обосновывающим выставление счета на
оплату, является осмотр дежурного врача
стационара и выполнение не менее одного
лабораторно-диагностического
исследования.
2.1.4. Посещения по неотложной
медицинской помощи, оказанной в
амбулаторных условиях.
Медицинские организации ведут
раздельный учет посещений с
профилактической целью (посещение
центра здоровья; в связи с
диспансеризацией определенных групп
населения; диспансерным наблюдением;
профилактическим осмотром; патронажем),
посещений с иными целями, посещений в
связи с заболеваниями, посещений в
неотложной форме и обращений в связи с
заболеваниями.
Если врач при проведении
профилактического осмотра только
заподозрил заболевание, но диагноза не
поставил и направил пациента к
соответствующему специалисту для
установки диагноза, посещение у врача,
проводившего осмотр, должно быть учтено
как посещение с профилактической целью.
Посещение у консультирующего
специалиста в случае установления
диагноза должно быть учтено как
посещение по поводу заболевания.
Учет посещений и обращений
осуществляется на основе учетной формы N
025-1/у "Талон пациента, получающего
медицинскую помощь в амбулаторных
условиях", утверждаемой Минздравом
России.
2.1.5. При оплате амбулаторной
стоматологической медицинской помощи по
посещениям и обращениям рекомендуется
учитывать условные единицы трудоемкости
(далее - УЕТ), которые на протяжении
многих лет используются в стоматологии
для планирования учета оказываемых
услуг, отчетности деятельности
специалистов, оплаты их труда.
Оплата стоматологической помощи в
амбулаторных условиях по тарифам с
учетом УЕТ должна быть основана на
соблюдении принципа максимальной
санации полости рта и зубов (лечение 2, 3
зубов) за одно посещение, что является
наиболее эффективным, так как
сокращается время на вызов пациента,
подготовку рабочего места,
операционного поля, работу с документами
и т.д.
При планировании и учете объемов
гарантируемой стоматологической помощи
населению по Территориальной программе
государственных гарантий учитываются
как посещения с профилактическими и
иными целями, так и обращения по поводу
заболевания для планирования объема
финансовых средств на оплату
стоматологической помощи в амбулаторных
условиях учитывается средняя кратность
УЕТ в одном посещении, которая
составляет 4,2 (1 посещение = 4,2 УЕТ).
2.2. При оплате медицинской помощи,
оказанной в стационарных условиях (в том
числе для медицинской реабилитации в
специализированных медицинских
организациях (структурных
подразделениях) и в условиях дневного
стационара, в рамках территориальной
программы обязательного медицинского
страхования применяются способы оплаты,
установленные Программой.
Оплата за счет средств
обязательного медицинского страхования
медицинской помощи, оказанной в
стационарных условиях и в условиях
дневного стационара по КСГ,
осуществляется во всех страховых
случаях, за исключением:
заболеваний, при лечении которых
применяются виды и методы лечения по
перечню видов высокотехнологичной
медицинской помощи, включенных в базовую
программу, на которые Программой
установлены нормативы финансовых затрат
на единицу объема медицинской помощи;
заболеваний, при лечении которых
применяются виды и методы лечения по
перечню видов высокотехнологичной
медицинской помощи, не включенных в
базовую программу, для которых
Программой установлена средний норматив
финансовых затрат на единицу объема
медицинской помощи, в случае их
включения в территориальную программу
обязательного медицинского страхования
сверх базовой программы;
социально значимых заболеваний
(заболевания, передаваемые половым
путем, вызванные вирусом иммунодефицита
человека, синдром приобретенного
иммунодефицита, туберкулез, психические
расстройства и расстройства поведения),
в случае их включения в территориальную
программу обязательного медицинского
страхования сверх базовой программы;
услуг диализа, включающих
различные методы.
Формирование КСГ осуществляется на
основе совокупности следующих
параметров, определяющих относительную
затратоемкость лечения пациентов
(классификационных критериев):
a. Диагноз (код по МКБ 10);
b. Хирургическая операция и (или)
другая применяемая медицинская
технология (код в соответствии с
Номенклатурой медицинских услуг,
утвержденной приказом Министерства
здравоохранения Российской Федерации от
13 октября 2017 г. N 804н (далее - Номенклатура),
а также, при необходимости,
конкретизация медицинской услуги в
зависимости от особенностей ее
исполнения (иной классификационный
критерий);
c. Схема лекарственной терапии;
d. Международное непатентованное
наименование (далее - МНН) лекарственного
препарата;
e. Возрастная категория пациента;
f. Сопутствующий диагноз и/или
осложнения заболевания (код по
Международной статистической
классификации болезней и проблем,
связанных со здоровьем, 10 пересмотра
(далее - МКБ-10));
g. Оценка состояния пациента по
шкалам: шкала оценки органной
недостаточности у пациентов,
находящихся на интенсивной терапии
(Sequential Organ Failure Assessment, SOFA), шкала оценки
органной недостаточности у пациентов
детского возраста, находящихся на
интенсивной терапии (Pediatric Sequential Organ Failure
Assessment, pSOFA), шкала реабилитационной
маршрутизации; индекс оценки тяжести и
распространенности псориаза (Psoriasis Area
Severity Index, PASI);
h. Длительность непрерывного
проведения ресурсоемких медицинских
услуг (искусственной вентиляции легких,
видео-ЭЭГ-мониторинга);
i. Количество дней проведения
лучевой терапии (фракций);
j. Пол;
k. Длительность лечения;
l. Этап лечения, в том числе этап
проведения экстракорпорального
оплодотворения, долечивание пациентов с
новой коронавирусной инфекцией (COVID-19),
посттрансплантационный период после
пересадки костного мозга;
m. Показания к применению
лекарственного препарата;
n. Объем послеоперационных грыж
брюшной стенки;
o. Степень тяжести заболевания;
p. Сочетание нескольких
классификационных критериев в рамках
одного классификационного критерия
(например, сочетание оценки состояния
пациента по шкале реабилитационной
маршрутизации с назначением
ботулинического токсина).
2.2.1. С учетом правил кодирования
возможна ситуация, когда поводом для
госпитализации служит не основной
диагноз пациента. В таком случае для
отнесения случая лечения к КСГ в
качестве основного диагноза указывается
код по МКБ 10, являющийся основным поводом
к госпитализации. При этом в
статистических документах в целях
предоставления корректных данных о
вкладе заболевания в структуру
заболеваемости и смертности основной
диагноз пациента отражается в
соответствии с правилами
статистического учета.
2.2.2. Если пациенту оказывалось
оперативное лечение, но затратоемкость
группы, к которой данный случай был
отнесен на основании кода услуги по
Номенклатуре меньше затратоемкости
терапевтической группы, к которой его
можно было отнести в соответствии с
кодом диагноза по МКБ 10, оплата может
осуществляться по терапевтической
группе.
При наличии нескольких
хирургических операций и (или)
применяемых медицинских технологий,
являющихся классификационными
критериями, оплата осуществляется по
КСГ, которая имеет наиболее высокий
коэффициент относительной
затратоемкости.
Данный подход не применяется для
приведенных ниже комбинациях КСГ, при
наличии операции, соответствующей
приведенным ниже КСГ, отнесение случая
должно осуществляться только на
основании кода услуги Номенклатуры.
Отнесение данного случая на основании
кода диагноза МКБ 10 к терапевтической
группе исключается.
Перечень КСГ, в которых не
предусмотрена возможность выбора между
критерием диагноза и услуги
Однозначный выбор при оказании услуги, входящей в КСГ |
Однозначный выбор в отсутствие оказанной услуги | ||||
N |
Наименование КСГ, сформированной по услуге |
КЗ |
N |
Наименование КСГ, сформированной по диагнозу |
КЗ |
st02.010 |
Операции на женских половых органах (уровень 1) |
0,39 |
st02.008 |
Доброкачественные новообразования, новообразования in situ, неопределенного и неизвестного характера женских половых органов |
0,89 |
st02.011 |
Операции на женских половых органах (уровень 2) |
0,58 |
st02.008 |
Доброкачественные новообразования, новообразования in situ, неопределенного и неизвестного характера женских половых органов |
0,89 |
st02.010 |
Операции на женских половых органах (уровень 1) |
0,39 |
st02.009 |
Другие болезни, врожденные аномалии, повреждения женских половых органов |
0,46 |
st14.001 |
Операции на кишечнике и анальной области (уровень 1) |
0,84 |
st04.002 |
Воспалительные заболевания кишечника |
2,01 |
st14.002 |
Операции на кишечнике и анальной области (уровень 2) |
1,74 |
st04.002 |
Воспалительные заболевания кишечника |
2,01 |
st21.001 |
Операции на органе зрения (уровень 1) |
0.49 |
st21.007 |
Болезни глаза |
0,51 |
st34.002 |
Операции на органах полости рта (уровень 1) |
0,74 |
st34.001 |
Болезни полости рта. слюнных желез и челюстей, врожденные аномалии лица и шеи. взрослые |
0,89 |
st34.002 |
Операции на органах полости рта (уровень 1) |
0,74 |
st26.001 |
Болезни полости рта. слюнных желез и челюстей, врожденные аномалии лица и шеи. дети |
0,79 |
Перечень КСГ в дневных стационарах,
в которых не предусмотрена возможность
выбора между критерием диагноза и
услуги
Однозначный выбор при оказании услуги, входящей в КСГ |
Однозначный выбор в отсутствие оказанной услуги | ||||
N |
Наименование КСГ, сформированной по услуге |
КЗ |
N |
Наименование КСГ, сформированной по диагнозу |
КЗ |
ds02.006 |
Искусственное прерывание беременности (аборт) |
0,33 |
ds02.001 |
Осложнения беременности, родов, послеродового периода |
0,83 |
2.2.3. Все КСГ распределены по
профилям медицинской помощи. При этом
часть диагнозов, хирургических операций
и других медицинских технологий могут
использоваться в смежных профилях, а
часть являются универсальными для
применения их в нескольких профилях. При
оплате медицинской помощи в подобных
случаях отнесение КСГ к конкретному
профилю не учитывается.
Исключением являются КСГ,
включенные в профили "Медицинская
реабилитация" и "Гериатрия", лечение в
рамках которых может осуществляться
только в медицинских организациях и
структурных подразделениях медицинских
организаций, имеющих лицензию на
оказание медицинской помощи по профилю
"Медицинская реабилитация" и "Гериатрия"
соответственно.
2.2.4. Перечни КСГ (для медицинской
помощи, оказанной в стационарных
условиях и в условиях дневного
стационара) включают, в том числе, КСГ с
одинаковым наименованием, содержащим
уточнение уровня. В таких случаях
уровень означает уровень затратоемкости
группы заболеваний (чем выше уровень, тем
выше значение коэффициента
относительной затратоемкости), а не
уровень оказания медицинской помощи,
установленный для медицинской
организации.
2.2.5. Дополнительные
классификационные критерии отнесения
случаев лечения к КСГ (за исключением
схем лекарственной терапии для оплаты
медицинской помощи при
противоопухолевой лекарственной
терапии злокачественных
новообразований (кроме лимфоидной и
кроветворной тканей)) приведены в
Приложении 35.
2.3. Правила применения поправочных
коэффициентов.
2.3.1. КСГ, к которым не применяется
понижающий коэффициент специфики, - это
группы, с применением сложных
медицинских технологий, в том числе при
заболеваниях, являющихся основными
причинами смертности, а также группы с
высокой долей расходов на медикаменты и
расходные материалы.
2.3.2. КСГ, к которым не применяется
повышающий коэффициент специфики, - это
группы, лечение по которым может быть в
подавляющем случае выполнено с
применением стационарозамещающих
технологий, либо амбулаторно.
К КСГ по профилю "Онкология" и
"Детская онкология" коэффициент
специфики не применяется
(устанавливается в значении 1).
Перечень КСГ, к которым применены
вышеописанные правила, приведен в
Приложении 31.
Для КСГ в дневном стационаре не
применяются коэффициент специфики по
профилю "Детская онкология" и
"Онкология".
К КСГ, включающим оплату
медицинской помощи при заболеваниях,
лечение которых должно преимущественно
осуществляться в амбулаторных условиях
и в условиях дневного стационара,
повышающий коэффициент специфики не
применяется.
2.4. Оплата прерванных случаев
оказания медицинской помощи.
В соответствии с Программой к
прерванным случаям относятся:
1. случаи прерывания лечения по
медицинским показаниям;
2. случаи лечения при переводе
пациента из одного отделения
медицинской организации в другое;
3. случаи изменения условий
оказания медицинской помощи (перевода
пациента из стационарных условий в
условия дневного стационара и наоборот);
4. случаи перевода пациента в другую
медицинскую организацию;
5. случаи лечения при
преждевременной выписке пациента из
медицинской организации при его
письменном отказе от дальнейшего
лечения;
6. случаи лечения, закончившиеся
смертью пациента (летальным исходом);
7. случаи оказания медицинской
помощи с проведением лекарственной
терапии при злокачественных
новообразованиях, в ходе которой
медицинская помощь оказана пациенту не в
полном объеме по сравнению с выбранной
для оплаты схемой лекарственной терапии,
по объективным причинам, в том числе в
случае прерывания лечения при
возникновении абсолютных
противопоказаний к продолжению лечения,
не купируемых при проведении
симптоматического лечения;
8. законченные случаи лечения (не
являющиеся прерванными по основаниям 1 -
7) длительностью 3 дня и менее по КСГ, не
включенным в перечень КСГ, для которых
оптимальным сроком лечения является
период менее 3 дней включительно,
установленным приложением 34 лист 1;
9. случаи медицинской реабилитации
по КСГ st37.002, st37.003, st37.006, st37.007, st37.024, st37.025,
st37.026, а также случаев лечения
хронического вирусного гепатита B и C по
КСГ ds12.016 - ds12.021 с длительностью лечения
менее количества дней, определенных
Программой.
В случае, если перевод пациента из
одного отделения медицинской
организации в другое обусловлен
возникновением (наличием) нового
заболевания или состояния, относящегося
к тому же классу МКБ 10, что и диагноз
основного заболевания и (или)
являющегося следствием закономерного
прогрессирования основного заболевания,
внутрибольничной инфекции или
осложнением основного заболевания, что
не соответствует критериям оплаты
случая госпитализации/лечения по двум
КСГ, оплата производится в рамках одного
случая лечения по КСГ с наибольшим
размером оплаты, а отнесение такого
случая к прерванным по основанию
перевода пациента из одного отделения
медицинской организации в другое не
производится.
При оплате случаев лечения,
подлежащих оплате по двум КСГ по
основаниям, изложенным в подпунктах 2 - 9
пункта 2.6 Положения, случай до перевода
не может считаться прерванным по
основаниям, изложенным в подпунктах 2 - 4
пункта 2.4 данного раздела.
Приложением 34 лист 1, лист 2
определен перечень КСГ, для которых
длительность 3 дня и менее является
оптимальными сроками лечения.
Законченный случай оказания медицинской
помощи по данным КСГ не может быть
отнесен к прерванным случаям лечения по
основаниям, связанным с длительностью
лечения, и оплачивается в полном объеме
независимо от длительности лечения. При
этом в случае наличия оснований
прерванности, не связанных с
длительностью лечения, случай оказания
медицинской помощи оплачивается как
прерванный на общих основаниях.
Доля оплаты случаев оказания
медицинской помощи, являющихся
прерванными, за исключением основания,
связанного с проведением лекарственной
терапии при ЗНО не в полном объеме,
определяется в зависимости от
выполнения хирургического
вмешательства и (или) проведения
тромболитической терапии, являющихся
классификационным критерием отнесения
данного случая лечения к конкретной КСГ.
В случае, если пациенту было
выполнено хирургическое вмешательство и
(или) была проведена тромболитическая
терапия, случай оплачивается в размере:
- при длительности лечения 3 дня и
менее - 85 процентов от стоимости КСГ;
- при длительности лечения более 3
дней - 90 процентов от стоимости КСГ.
При этом тарифным соглашением
размеры оплаты установлены таким
образом, что доля оплаты случаев
оказания медицинской помощи с
длительностью более 3 дней превышает
долю оплаты случаев с длительностью 3 дня
и менее.
Приложением 37 (лист 1, лист 2) к
Тарифному соглашению определен перечень
КСГ, которые предполагают хирургическое
вмешательство или тромболитическую
терапию. Таким образом, прерванные
случаи по КСГ, не входящим в данное
приложение, не могут быть оплачены с
применением вышеуказанных диапазонов
уменьшения размеров оплаты прерванных
случаев (85 процентов и 90 процентов
соответственно).
Если хирургическое вмешательство и
(или) тромболитическая терапия не
проводились, случай оплачивается в
размере:
- при длительности лечения 3 дня и
менее - 35 процентов от стоимости КСГ;
- при длительности лечения более 3
дней - 65 процентов от стоимости КСГ.
Случаи проведения лекарственной
терапии пациентам в возрасте 18 лет и
старше, являющиеся прерванными по
основанию, изложенному в подпункте 7
пункта 2.4 данного раздела, оплачиваются
аналогично случаям лечения, когда
хирургическое вмешательство и (или)
тромболитическая терапия не
проводились.
2.5. Порядок определения полноты
выполнения схемы лекарственной терапии
2.5.1. Порядок определения полноты
выполнения схемы лекарственной терапии
при злокачественных новообразованиях
(кроме лимфоидной и кроветворной тканей)
у пациентов в возрасте 18 лет и старше
Режим введения лекарственных
препаратов в описании схем
лекарственной терапии включает в себя:
наименование лекарственных препаратов,
длительность цикла, количество дней
введения, способ введения (в случае
указания в схеме), скорость введения
(капельно, струйно, в случае указания в
схеме), разовую дозу препарата
(фиксированная величина или разовая доза
в пересчете на массу тела или площадь
поверхности тела пациента).
Если наименование лекарственных
препаратов, способ введения (в случае
указания в схеме) или скорость введения
(в случае указания в схеме) не
соответствуют описанию ни одной схемы
лекарственной терапии, представленной в
"Группировщиках", являющихся
Приложениями 6 и 7 к настоящим
рекомендациям, для оплаты однозначно
выбирается схема лекарственной терапии
sh9003 "Прочие схемы лекарственной терапии",
а случай считается законченным и
оплачивается в полном объеме, если он не
является прерванным по основаниям,
изложенным в подпунктах 1 - 6 пункта 4.1
данного раздела рекомендаций.
В случае снижения дозы
химиотерапевтических препаратов и/или
увеличения интервала между введениями
по сравнению с указанными в столбце
"Наименование и описание схемы" в
"Группировщиках" при соблюдении
следующих условий, отраженных в
первичной медицинской документации
(общее количество дней введения должно
точно соответствовать количеству дней
введения, предусмотренному в описании
схемы лекарственной терапии) схема
лекарственной терапии считается
выполненной полностью и оплачивается в
полном объеме (при отсутствии оснований
считать случай прерванным по иным
основаниям, предусмотренным пунктом 4.1
данного раздела рекомендаций):
- снижение дозы произведено
согласно инструкции по применению к
химиотерапевтическому препарату или в
соответствии с клиническими
рекомендациями, в том числе в связи
усилением токсических реакций или с
тяжестью состояния пациента;
- возможность смещения интервала
между введениями предусмотрена
клиническими рекомендациями, либо
необходимость смещения возникла в связи
с медицинскими противопоказаниями к
введению препаратов в день, указанный в
описании схемы.
Для остальных случаев (в том числе
случаев проведения лекарственной
терапии, при которых снижение дозы
химиотерапевтических препаратов и/или
увеличение интервала между введениями
произведено по другим причинам)
классификационным критерием отнесения к
КСГ служит схема sh9003 "Прочие схемы
лекарственной терапии", а случай
считается законченным и оплачивается в
полном объеме, если он не является
прерванным по основаниям, изложенным в
подпунктах 1 - 6 пункта 4.1 данного раздела
рекомендаций.
Также схема лекарственной терапии
считается выполненной полностью и
оплачивается в полном объеме (в том числе
при соблюдении количества дней введения
в тарифе, при отсутствии оснований
считать случай прерванным по иным
основаниям, предусмотренным пунктом 4.1
данного раздела рекомендаций) при
проведении лечения в полном
соответствии с одной из схем
лекарственной терапии, указанных в
"Группировщике".
Случаи, в ходе которых
лекарственная терапия проведена в
полном объеме, предусмотренном
соответствующей схемой лекарственной
терапии, оплачиваются по
соответствующей КСГ в полном объеме
независимо от наличия иных оснований
считать случай лечения прерванным.
2.5.2. Порядок определения полноты
выполнения схемы лекарственной терапии
при лечении хронических вирусных
гепатитов C и B с дельта агентом (D)
Режим введения лекарственных
препаратов в описании схем
лекарственной терапии хронических
вирусных гепатитов C и B с дельта агентом
(D) (далее - ХВГ) включает в себя:
наименование лекарственных препаратов,
лекарственную форму, режим дозирования,
количество дней введения, а также способ
введения (в случае указания в схеме).
Схема лекарственной терапии
считается выполненной полностью и
оплачивается в полном объеме (в том числе
при соблюдении количества дней введения
в тарифе, при отсутствии оснований
считать случай прерванным по иным
основаниям, предусмотренным пунктом 4.1
данного раздела рекомендаций) в случае
проведения лечения в полном
соответствии с одной из схем
лекарственной терапии, указанных в
"Группировщике".
2.5.3. Порядок определения полноты
выполнения схемы лекарственной терапии
при лечении с применением
генно-инженерных биологических
препаратов и селективных
иммунодепрессантов
Режим введения лекарственных
препаратов в описании схем
лекарственной терапии включает в себя:
наименование лекарственных препаратов,
способ введения, количество дней
введения для инъекционных форм или дней
приема для таблетированных форм, разовую
дозу препарата, форму выпуска для
препаратов, чей способ введения не
меняется в зависимости от формы выпуска,
а также слова "поддерживающая терапия"
для всех МНН, кроме тех, применение
которых не подразумевает выделения
этапов инициации и поддерживающей
терапии. Для МНН, применение которых не
предусматривает этап инициации, как
первое введение, так и последующие
оплачиваются по КСГ "Лечение с
применением генно-инженерных
биологических препаратов и селективных
иммунодепрессантов (уровень 1 - 20)".
Схема лекарственной терапии
считается выполненной полностью и
оплачивается в полном объеме, в том числе
при длительности лечения 3 дня и менее,
если она выполнена в полном соответствии
с одной из схем лекарственной терапии (в
том числе при соблюдении количества дней
введения в тарифе), а также при
отсутствии оснований считать случай
прерванным по иным основаниям,
предусмотренным пунктом 2.4.
2.6. Оплата случая лечения по двум и
более КСГ
Медицинская помощь, оказываемая
пациентам одновременно по двум и более
КСГ, осуществляется в следующих случаях:
1. Перевод пациента из одного
отделения медицинской организации в
другое в рамках круглосуточного или
дневного стационаров (в том числе в
случае перевода из круглосуточного
стационара в дневной стационар и
наоборот), если это обусловлено
возникновением (наличием) нового
заболевания или состояния, входящего в
другой класс МКБ 10 и не являющегося
следствием закономерного
прогрессирования основного заболевания,
внутрибольничной инфекции или
осложнением основного заболевания, а
также при переводе пациента из одной
медицинской организации в другую, оба
случая лечения заболевания подлежат
оплате в рамках соответствующих КСГ, при
этом случай лечения до осуществления
перевода относится к прерванным по
установленным основаниям прерванности
пункта 2.4;
2. Проведение медицинской
реабилитации пациента после завершения
лечения в той же медицинской организации
по поводу заболевания, по которому
осуществлялось лечение;
3. Оказание медицинской помощи,
связанной с установкой, заменой
порт-системы (катетера) для
лекарственной терапии злокачественных
новообразований с последующим
проведением лекарственной терапии или
после хирургического лечения в рамках
одной госпитализации;
4. Этапное хирургическое лечение
при злокачественных новообразованиях,
не предусматривающее выписку пациента
из стационара (например: удаление
первичной опухоли кишечника с
формированием колостомы (операция 1) и
закрытие ранее сформированной колостомы
(операция 2));
5. Проведение реинфузии аутокрови,
баллонной внутриаортальной
контрпульсации или экстракорпоральной
мембранной оксигенации на фоне лечения
основного заболевания;
6. Дородовая госпитализация
пациентки в отделение патологии
беременности в случае пребывания в
отделении патологии беременности в
течение 6 дней и более с последующим
родоразрешением;
Также осуществляется оплата по
двум КСГ в случае дородовой
госпитализации пациентки в отделение
патологии беременности и пребывания в
нем в течение 2 дней и более с последующим
родоразрешением при оказании
медицинской помощи по следующим МКБ 10:
- О14.1 Тяжелая преэклампсия;
- О34.2 Послеоперационный рубец
матки, требующий предоставления
медицинской помощи матери;
- О36.3 Признаки внутриутробной
гипоксии плода, требующие
предоставления медицинской помощи
матери;
- О36.4 Внутриутробная гибель плода,
требующая предоставления медицинской
помощи матери;
- О42.2 Преждевременный разрыв
плодных оболочек, задержка родов,
связанная с проводимой терапией;
7. Наличие у пациента тяжелой
сопутствующей патологии, требующей в
ходе оказания медицинской помощи в
период госпитализации имплантации в
организм пациента медицинского изделия;
8. Проведение иммунизации против
респираторно-синцитиальной вирусной
инфекции в период госпитализации по
поводу лечения нарушений, возникающих в
перинатальном периоде, являющихся
показанием к иммунизации;
9. Проведение антимикробной терапии
инфекций, вызванных полирезистентными
микроорганизмами.
Выставление случая только по КСГ
st36.013 - st36.015 "Проведение антимикробной
терапии инфекций, вызванных
полирезистентными микроорганизмами
(уровень 1 - 3)", без основной КСГ, а также
выставление случая по двум КСГ из
перечня st36.013 - st36.015 "Проведение
антимикробной терапии инфекций,
вызванных полирезистентными
микроорганизмами (уровень 1 - 3)" с
пересекающимися сроками лечения не
допускается.
2.7. Оплата высокотехнологичной
медицинской помощи.
Высокотехнологичная медицинская
помощь, являющаяся частью
специализированной медицинской помощи,
оказывается медицинскими организациями
в соответствии с перечнем видов
высокотехнологичной медицинской
помощи.
Оплата специализированной
высокотехнологичной медицинской помощи
осуществляется за законченный случай
лечения заболевания по утвержденным
тарифам на медицинскую помощь по перечню
видов высокотехнологичной медицинской
помощи, содержащему в том числе методы
лечения.
2.8. Оплата случаев лечения,
предполагающих сочетание оказания
высокотехнологичной и
специализированной медицинской помощи
пациенту.
В случае если у пациента после
оказания специализированной
медицинской помощи определяются
показания к получению медицинской
помощи с применением метода лечения,
включенного в Перечень видов ВМП
(приложение N 1 к Программе), либо после
оказания высокотехнологичной
медицинской помощи определяются
показания к оказанию специализированной
медицинской помощи, указанные случаи
оплачиваются дважды, в рамках
специализированной медицинской помощи
по соответствующей КСГ, а в рамках
высокотехнологичной медицинской помощи
по нормативу (среднему нормативу)
финансовых затрат на единицу объема
медицинской помощи. При этом
предоперационный и послеоперационный
период включается в законченный случай
лечения как для специализированной, так
и для высокотехнологичной медицинской
помощи, и не может быть представлен к
оплате по второму тарифу.
Если пациенту в момент оказания
высокотехнологичной медицинской помощи
по профилям "неонатология" или "детская
хирургия в период новорожденности"
определяются показания к проведению
иммунизации против
респираторно-синцитиальной вирусной
(РСВ) инфекции, то данный случай
оплачивается по двум (нескольким)
тарифам: в рамках высокотехнологичной
медицинской помощи по соответствующему
нормативу (среднему нормативу)
финансовых затрат на единицу объема
медицинской помощи и по соответствующей
КСГ в рамках специализированной
медицинской помощи. Кратность
применения КСГ "Проведение иммунизации
против респираторно-синцитиальной
вирусной инфекции" должна
соответствовать количеству введений
паливизумаба для проведения иммунизации
за весь период госпитализации.
Медицинская помощь в неотложной и
экстренной формах, а также медицинская
реабилитация в соответствии с порядками
оказания медицинской помощи, на основе
клинических рекомендаций и с учетом
стандартов медицинской помощи, может
быть предоставлена родителям (законным
представителям), госпитализированным по
уходу за детьми, страдающими тяжелыми
хроническими инвалидизирующими
заболеваниями, требующими
сверхдлительных сроков лечения, при
оказании детям специализированной либо
высокотехнологичной медицинской помощи
и оплачивается медицинским организациям
педиатрического профиля, имеющим
необходимые лицензии, в соответствии с
установленными способами оплаты.
Отнесение случая оказания
медицинской помощи к
высокотехнологичной медицинской помощи
осуществляется при соответствии
наименования вида высокотехнологичной
медицинской помощи, кодов МКБ-10, модели
пациента, вида и метода лечения
аналогичным параметрам, установленным
перечнем видов высокотехнологичной
медицинской помощи (Приложение N 1 к
Программе), содержащего в том числе
методы лечения и источники финансового
обеспечения высокотехнологичной
медицинской помощи (далее - Перечень ВМП).
Оплата видов высокотехнологичной
медицинской помощи, включенных в базовую
программу, осуществляется по нормативам
финансовых затрат на единицу объема
предоставления медицинской помощи,
утвержденным Программой. В случае, если
хотя бы один из вышеуказанных параметров
не соответствует Перечню ВМП, оплата
случая оказания медицинской помощи
осуществляется в рамках
специализированной медицинской помощи
по соответствующей КСГ исходя из
выполненной хирургической операции и
(или) других применяемых медицинских
технологий.
2.9. Оплата случаев лечения по
профилю "Медицинская реабилитация"
Лечение по профилю "Медицинская
реабилитация" в условиях
круглосуточного, а также дневного
стационаров производится в медицинских
организациях и структурных
подразделениях медицинских организаций,
имеющих лицензию на оказание
медицинской помощи по профилю
"Медицинская реабилитация".
Для КСГ st37.001 - st37.013, st37.021 - st37.026 в
стационарных условиях и для КСГ ds37.001 -
ds37.008, ds37.015 - ds37.016 в условиях дневного
стационара критерием для определения
индивидуальной маршрутизации пациента
служит оценка состояния по шкале
реабилитационной маршрутизации (далее -
ШРМ) в соответствии с Порядком
организации медицинской реабилитации
взрослых, утвержденным приказом
Министерства здравоохранения
Российской Федерации от 31 июля 2020 г. N 788н
(зарегистрировано в Минюсте России 25
сентября 2020 г. N 60039).
При оценке 2 балла по ШРМ пациент
получает медицинскую реабилитацию в
условиях дневного стационара. При оценке
3 балла по ШРМ медицинская реабилитация
оказывается пациенту в условиях
дневного стационара или в стационарных
условиях в зависимости от состояния
пациента и в соответствии с
маршрутизацией, установленной в
субъекте Российской Федерации. При
оценке 4 - 5 - 6 баллов по ШРМ пациенту
оказывается медицинская реабилитация в
стационарных условиях.
Критерием для определения
индивидуальной маршрутизации
реабилитации детей, перенесших
заболевания перинатального периода, с
нарушениями слуха без замены речевого
процессора системы кохлеарной
имплантации, с онкологическими,
гематологическими и иммунологическими
заболеваниями в тяжелых формах,
требующих продолжительного течения, с
поражениями центральной нервной
системы, после хирургической коррекции
врожденных пороков развития органов и
систем служит оценка степени тяжести
заболевания, определяющая сложность и
условия проведения медицинской
реабилитации. При средней и тяжелой
степени тяжести указанных заболеваний
ребенок получает медицинскую
реабилитацию в условиях круглосуточного
стационара с оплатой по соответствующей
КСГ. При средней и легкой степени тяжести
указанных заболеваний ребенок может
получать медицинскую реабилитацию в
условиях дневного стационара.
Стоимость КСГ, предусматривающих
медицинскую реабилитацию пациентов с
заболеваниями центральной нервной
системы и заболеваниями
опорно-двигательного аппарата и
периферической нервной системы,
увеличена с учетом установления
плановой длительности случая
реабилитации. Случай реабилитации по КСГ
(st37.002, st37.003, st37.006, st37.007, st37.024, st37.025, st37.026)
длительностью менее предусмотренного
соответствующим классификационным
критерием значения является прерванным
и оплачивается в соответствии с пунктом
2.4 настоящих рекомендаций.
Также, при увеличении стоимости КСГ
(st37.002, st37.003, st37.006, st37.007, st37.024, st37.025) были
учтены затраты, связанные с применением
роботизированных систем. При этом в
целях учета случаев лечения с
применением роботизированных систем
были добавлены иные классификационные
критерии "rbprob4", "rbprob5", "rbrob4dl2", "rbrob4dl4",
"rbrob5dl8", "rbrob5d20", включающие в том числе
оценку по шкале реабилитационной
маршрутизации и длительность лечения.
Также в целях учета случаев лечения
с применением ботулинического токсина
добавлены иные классификационные
критерии "rbb2" - "rbb5", соответствующие
оценке по шкале реабилитационной
маршрутизации в сочетании с применением
ботулинического токсина.
В целях учета случаев медицинской
реабилитации с применением
роботизированных систем и введение
ботулинического токсина добавлены иные
классификационные критерии "rbbprob4", "rbbprob5",
"rbbrob4dl4", "rbbrob5d20", включающие в том числе
оценку по шкале реабилитационной
маршрутизации и длительность лечения.
Применение роботизированных
систем и/или введение ботулинического
токсина для КСГ не является
обязательным.
Оплата первого этапа медицинской
реабилитации осуществляется с
использованием коэффициента сложности
лечения пациентов.
Данный коэффициент
предусматривает оплату
реабилитационных мероприятий при
проведении реабилитационных
мероприятий при нахождении пациента на
реанимационной койке и/или койке
интенсивной терапии, начавшихся не
позднее 48 часов от поступления в
отделение реанимации или на койку
интенсивной терапии с общей
длительностью реабилитационных
мероприятий не менее 5 суток, включая
период после перевода на профильные
койки по окончании реанимационных
мероприятий, при обязательной
продолжительности реабилитационных
мероприятий не менее одного часа в сутки
(при условии организации отделения
ранней медицинской реабилитации на не
менее чем 12 коек отделения, оказывающего
медицинскую помощь по профилю
"анестезиология и реанимация", и его
укомплектования в соответствии с
порядком оказания медицинской помощи по
медицинской реабилитации).
КСЛП "Проведение 1 этапа
медицинской реабилитации пациентов"
применяется один раз к случаю лечения, в
том числе в случае, если оплата случая
лечения осуществляется по двум КСГ.
2.10. Оплата случаев лечения при
оказании услуг диализа
При оказании медицинской помощи
пациентам, получающим услуги диализа,
оплата в амбулаторных условиях
осуществляется за услугу диализа, в
условиях дневного стационара - за услугу
диализа и при необходимости в сочетании
с КСГ, учитывающей основное
(сопутствующее) заболевание, или со
случаем оказания высокотехнологичной
медицинской помощи, в условиях
круглосуточного стационара - за услугу
диализа только в сочетании с основной
КСГ, являющейся поводом для
госпитализации, или со случаем оказания
высокотехнологичной медицинской
помощи.
При этом в период лечения, как в
круглосуточном, так и в дневном
стационаре, пациент должен
обеспечиваться всеми необходимыми
лекарственными препаратами, в том числе
для профилактики осложнений. В случае,
если обеспечение лекарственными
препаратами осуществляется за счет
других источников (кроме средств ОМС),
оказание медицинской помощи с
применением диализа осуществляется в
амбулаторных условиях.
Базовые тарифы на оплату
гемодиализа (код услуги А18.05.002
"Гемодиализ") и перитонеального диализа
(код услуги А18.30.001 "Перитонеальный
диализ"), рассчитаны в соответствии с
Методикой расчета тарифов и включают в
себя расходы, определенные частью 7
статьи 35 Федерального закона N 326-ФЗ.
Базовые тарифы на оплату
гемодиализа приведены в Приложении 26 к
Тарифному соглашению.
2.11. Оплата случаев лечения по
профилю "Акушерство и гинекология"
В стационарных условиях в
стоимость КСГ по профилю "Акушерство и
гинекология", предусматривающих
родоразрешение, включены расходы на
пребывание новорожденного в медицинской
организации, где произошли роды.
Пребывание здорового новорожденного в
медицинской организации в период
восстановления здоровья матери после
родов не является основанием для
предоставления оплаты по КСГ по профилю
"Неонатология".
Учитывая возможность проведения
отдельных этапов процедуры
экстракорпорального оплодотворения, а
также возможность криоконсервации и
размораживания эмбрионов, в модели КСГ
дневного стационара предусмотрены КСГ
ds02.008-ds02.011.
Хранение криоконсервированных
эмбрионов за счет средств обязательного
медицинского страхования не
осуществляется.
Оптимальная длительность случая
при проведении криопереноса составляет
один день, в связи с чем указанные случаи
могут быть оказаны как в условиях
дневного стационара, так и в
амбулаторных условиях.
2.12. Оплата случаев лечения по
профилю "Онкология"
При расчете стоимости случаев
лекарственной терапии онкологических
заболеваний учтены в том числе
нагрузочные дозы в соответствии с
инструкциями по применению
лекарственных препаратов для
медицинского применения (отдельно схемы
лекарственной терапии для нагрузочных
доз не выделяются).
Отнесение к КСГ, предусматривающим
хирургическое лечение, осуществляется
по коду МКБ-10 и коду медицинской услуги в
соответствии с Номенклатурой.
Формирование КСГ для случаев
лучевой терапии осуществляется на
основании кода МКБ-10, кода медицинской
услуги в соответствии с Номенклатурой и
для большинства групп - с учетом
количества дней проведения лучевой
терапии (фракций).
Отнесение к КСГ для случаев
проведения лучевой терапии в сочетании с
лекарственной терапией осуществляется
по коду МКБ-10, коду медицинской услуги в
соответствии с Номенклатурой,
количеству дней проведения лучевой
терапии (фракций) и МНН лекарственных
препаратов.
КСГ для случаев лекарственной
терапии взрослых со злокачественными
новообразованиями (кроме лимфоидной и
кроветворной тканей) формируются на
основании кода МКБ-10 и схемы
лекарственной терапии.
КСГ для случаев лекарственной
терапии взрослых со злокачественными
новообразованиями лимфоидной и
кроветворной тканей формируются на
основании кода МКБ-10, длительности и
дополнительного классификационного
критерия, включающего группу
лекарственного препарата или МНН
лекарственного препарата.
В целях повышения эффективности
использования средств обязательного
медицинского страхования на оказание
медицинской помощи пациентам с
онкологическими заболеваниями при
назначении схем противоопухолевой
лекарственной терапии с применением
лекарственных препаратов, указанных в
Приложении 45, для лечения отдельных
нозологий, необходимо обязательное
проведение молекулярно-генетических
исследований (с получением определенных
результатов проведенных исследований до
назначения схемы противоопухолевой
лекарственной терапии).
2.13. Особенности формирования
отдельных КСГ.
2.13.1. Особенности формирования КСГ
акушерско-гинекологического профиля
Отнесение к КСГ st02.003
"Родоразрешение" при любом основном
диагнозе класса XV. Беременность, роды и
послеродовой период (000 - 099), включенном в
данную КСГ, производится при комбинации
с любой из следующих услуг:
В01.001.006 |
Ведение патологических родов врачом-акушером-гинекологом |
В01.001.009 |
Ведение физиологических родов врачом-акушером-гинекологом |
В02.001.002 |
Ведение физиологических родов акушеркой |
А16.20.007 |
Пластика шейки матки |
А16.20.015 |
Восстановление тазового дна |
А16.20.023 |
Восстановление влагалищной стенки |
А16.20.024 |
Реконструкция влагалища |
А16.20.030 |
Восстановление вульвы и промежности |
Если при наличии диагноза класса XV.
Беременность, роды и послеродовой период
(О00 - О99) нет закодированных услуг,
соответствующих родоразрешению, случай
относится к КСГ st02.001 "Осложнения,
связанные с беременностью".
Большинство услуг, представляющих
собой акушерские манипуляции, операции,
не используется в группировке в связи с
нецелесообразностью их использования
как основного критерия отнесения к
конкретной КСГ. Это, например, следующие
услуги:
Код услуги |
Наименование услуги |
А16.20.005.001 |
Расширение шеечного канала |
А16.20.070 |
Наложение акушерских щипцов |
А16.20.071 |
Вакуум-экстракция плода |
А16.20.071.001 |
Экстракция плода за тазовый конец |
А16.20.073 |
Ручное пособие при тазовом предлежании плода (по Цовьянову) |
А16.20.073.001 |
Поворот плода за ножку |
А16.20.073.002 |
Классическое ручное пособие при тазовом предлежании плода |
А16.20.076 |
Наложение гемостатических компрессионных швов (B-lunch) |
А16.20.076.001 |
Наложение клемм по Бакшееву |
А16.20.076.002 |
Наложение клемм по Генкелю-Тиканадзе |
А16.20.077 |
Установка внутриматочного баллона |
А16.20.073.003 |
Ручное отделение плаценты и выделение последа |
Такой подход в полной мере
соответствует заранее заложенному в
основу формирования КСГ принципу. Он
означает, что их проведение уже учтено
при расчете коэффициента относительной
затратоемкости случаев в
соответствующей КСГ.
При выполнении операции кесарева
сечения (А 16.20.005 "Кесарево сечение")
случай относится к КСГ st02.004 вне
зависимости от диагноза.
С целью снижения стимулов к
искажению статистики и перевода
пациентов в более затратные категории, в
группировщике предусмотрено
однозначное отнесение к КСГ st02.003
"Родоразрешение" комбинаций диагнозов,
входящих в КСГ st02.003, и следующих услуг:
А16.20.007 "Пластика шейки матки";
А16.20.015 "Восстановление тазового
дна";
А16.20.023 "Восстановление влагалищной
стенки";
А16.20.024 "Реконструкция влагалища";
А16.20.030 "Восстановление вульвы и
промежности".
Если в ходе оказания медицинской
помощи роженице выполнялась операция,
входящая в КСГ st02.012 или st02.013 (операции на
женских половых органах уровней 3 и 4),
например, субтотальная или тотальная
гистерэктомия, отнесение случая
производится к КСГ по коду операции.
2.13.2. Оплата случаев лечения по
профилю "Патология беременных".
При дородовой госпитализации
пациентки в отделение патологии
беременности с последующим
родоразрешением оплата по двум КСГ (st02.001
"Осложнения, связанные с беременностью" и
st02.003 "Родоразрешение" или st02.001
"Осложнения, связанные с беременностью" и
st02.004 "Кесарево сечение") возможна в
случае пребывания в отделение патологии
беременности в течение 6 дней и более.
При этом оплата по двум КСГ
возможна в случае пребывания в отделении
патологии беременности не менее 2 дней
при оказании медицинской помощи по
следующим кодам МКБ 10:
О14.1 Тяжелая преэклампсия.
О34.2 Послеоперационный рубец матки,
требующий предоставления медицинской
помощи матери.
О36.3 Признаки внутриутробной
гипоксии плода, требующие
предоставления медицинской помощи
матери.
О36.4 Внутриутробная гибель плода,
требующая предоставления медицинской
помощи матери.
О42.2 Преждевременный разрыв плодных
оболочек, задержка родов, связанная с
проводимой терапией.
КСГ st01.001 "Беременность без
патологии, дородовая госпитализация в
отделение сестринского ухода" может быть
подана на оплату только медицинскими
организациями, имеющими в структуре
соответствующее отделение или
выделенные койки сестринского ухода.
2.13.3. Особенности формирования КСГ
для оплаты случаев лечения сепсиса.
Отнесение к КСГ, применяемым для
оплаты случаев лечения сепсиса (st12.005,
st12.006, st12.007) осуществляется по сочетанию
кода диагноза МКБ 10 и возрастной
категории пациента и/или иного
классификационного критерия "it1".
Необходимо учитывать, что сепсис может
являться как основным поводом для
госпитализации, так и осложнением в ходе
продолжающегося лечения основного
заболевания. Таким образом, при
кодировании случаев лечения сепсиса
соответствующий диагноз необходимо
указывать либо в столбце "Основной
диагноз", либо в столбце "Диагноз
осложнения". При этом отнесение к
указанным КСГ с учетом возрастной
категории и/или критерия "it1" сохраняется
вне зависимости от того, в каком столбце
указан код диагноза.
При возникновении септических
осложнений в ходе госпитализации по
поводу ожогов, в целях корректного
кодирования случая лечения диагноз
септического осложнения также
необходимо указывать в столбце "Диагноз
осложнения". При этом порядок
кодирования по классификационным
критериям КСГ профиля "Комбустиология"
не изменяется (см. раздел "Особенности
формирования КСГ по профилю
"Комбустиология").
2.13.4. Особенности формирования КСГ
для случаев проведения
экстракорпорального оплодотворения
(ЭКО) в дневном стационаре
В рамках проведения процедуры ЭКО в
соответствии с порядком использования
вспомогательных репродуктивных
технологий выделяются следующие этапы:
1. Стимуляция суперовуляции.
2. Получение яйцеклетки.
3. Экстракорпоральное
оплодотворение и культивирование
эмбрионов.
4. Внутриматочное введение (перенос)
эмбрионов.
5. Дополнительно в процессе
проведения процедуры ЭКО возможно
осуществление криоконсервации
полученных на III этапе эмбрионов.
Хранение криоконсервированных
эмбрионов за счет средств обязательного
медицинского страхования не
осуществляется.
Отнесение случаев проведения ЭКО к
КСГ осуществляется на основании иных
классификационных критериев "ivf1" - "ivf7",
отражающих проведение различных этапов
ЭКО. Полная расшифровка кодов ДКК
представлена в Приложении 35 "Перечень
классификационных критериев отнесения
случаев лечения к КСГ (за исключением
схем лекарственной терапии для оплаты
медицинской помощи при
противоопухолевой лекарственной
терапии злокачественных
новообразований (кроме лимфоидной и
кроветворной тканей)".
В случае если базовый цикл ЭКО был
завершен по итогам I этапа (стимуляция
суперовуляции) ("ivf2"), I - II этапов
(получение яйцеклетки) ("ivf3"), I - III этапов
(экстракорпоральное оплодотворение и
культивирование эмбрионов) без
последующей криоконсервации эмбрионов
("ivf4"), оплата случая осуществляется по
КСГ ds02.009 "Экстракорпоральное
оплодотворение (уровень 2)".
В случае проведения первых трех
этапов цикла ЭКО с последующей
криоконсервацией эмбрионов без переноса
эмбрионов ("ivf5"), а также проведении в
рамках госпитализации всех четырех
этапов ЭКО без осуществления
криоконсервации эмбрионов ("ivf6") оплата
случая осуществляется по КСГ ds02.010
"Экстракорпоральное оплодотворение
(уровень 3)".
В случае проведения в рамках одного
случая всех этапов ЭКО с последующей
криоконсервацией эмбрионов ("ivf7"), оплата
случая осуществляется по КСГ ds02.011
"Экстракорпоральное оплодотворение
(уровень 4)".
В случае проведения цикла ЭКО с
применением криоконсервированных
эмбрионов ("ivf1"), случай госпитализации
оплачивается по КСГ ds02.008
"Экстракорпоральное оплодотворение
(уровень 1)".
Средний норматив финансовых затрат
на единицу объема медицинской помощи для
оказания медицинской помощи при
экстракорпоральном оплодотворении
представляет собой усредненную
стоимость случая ЭКО с учетом проведения
у части пациентов неполных циклов и
проведения в отдельных случаях полного
цикла с криоконсервацией эмбрионов и не
эквивалентен стоимости КСГ ds02.010
"Экстракорпоральное оплодотворение
(уровень 3)".
2.13.5. Формирование КСГ по профилю
"Офтальмология".
Выполнение косметических процедур
за счет средств обязательного
медицинского страхования не
осуществляется. В связи с этим оплата по
КСГ услуги А16.26.046.001 "Эксимерлазерная
фототерапевтическая кератэктомия"
осуществляется только при лечении
эрозии, язвы роговицы, кератита,
помутнения роговицы, возникшего
вследствие воспалительного заболевания
или травмы роговицы и в случае
невозможности компенсации вызванной ими
иррегулярности роговицы с помощью
очковой или контактной коррекции; услуг
А16.26.046.002 "Эксимерлазерная
фоторефракционная кератэктомия" и А16.26.047
"Кератомилез" - при коррекции
астигматизма или иррегулярности
роговицы, возникших вследствие
воспалительного заболевания или травмы
роговицы и в случае невозможности их
компенсации с помощью очковой или
контактной коррекции. Аналогичные
принципы применяются для медицинской
услуги А16.26.046 "Кератэктомия".
Кодирование медицинского
вмешательства по коду услуги А16.26.093
"Факоэмульсификация без интраокулярной
линзы. Факофрагментация, факоаспирация"
возможно только при наличии
противопоказаний к имплантации
интраокулярной линзы, отраженных в
первичной медицинской документации.
Выявление данных случаев
необходимо осуществлять в рамках
проведения контроля объемов, сроков,
качества и условий предоставления
медицинской помощи в системе
обязательного медицинского
страхования.
Кодирование медицинского
вмешательства по КСГ st21.006 "Операции на
органе зрения (уровень 6)" по коду услуги
А16.26.089 "Витреоэктомия" не допускается при
проведении передней витреоэктомии -
данные вмешательства должны
кодироваться по КСГ st21.003 "Операции на
органе зрения (уровень 3)" по коду услуги
А16.26.089.001 "Витрэктомия передняя".
2.13.6. Формирование КСГ st17.003 "Лечение
новорожденных с тяжелой патологией с
применением аппаратных методов
поддержки или замещения витальных
функций". Классификационным критерием
группировки является возраст.
Формирование данной группы
осуществляется с применением кодов
номенклатуры:
Код услуги |
Наименование услуги |
А16.09.011.002 |
Неинвазивная искусственная вентиляция легких |
А16.09.011.003 |
Высокочастотная искусственная вентиляция легких |
А16.09.011.004 |
Синхронизированная перемежающаяся принудительная вентиляция легких |
Отнесение к данной КСГ
производится в следующих случаях:
- если новорожденный ребенок
характеризуется нормальной массой тела
при рождении, но страдает заболеванием,
требующим использования искусственной
вентиляции легких. В этом случае
критерием новорожденности является
возраст не более 28 дней;
- если ребенок имел при рождении
низкую массу тела, но госпитализируется
по поводу другого заболевания,
требующего использования искусственной
вентиляции легких. В этом случае
отнесение к данной группе может
производиться в период не более 90 дней со
дня рождения; должен быть указан
основной диагноз (являющийся поводом к
госпитализации) и сопутствующий диагноз
- недоношенность (обозначается кодами
МКБ 10 диагноза Р05.0, Р05.1, Р05.2, Р05.9, Р07.0, Р07.1,
Р07.2, Р07.3).
2.13.7. Формирование КСГ st12.012 "Грипп,
вирус гриппа идентифицированный".
Отнесение к данной КСГ
производится по комбинации кода МКБ 10 и
кодов Номенклатуры. При идентификации
вируса гриппа другими методами
(закодированными как услуги, не
являющиеся классификационными
критериями отнесения случая к КСГ st12.012) и
при неидентифицированном вирусе гриппа
случай классифицируется в КСГ st12.010
"Респираторные инфекции верхних
дыхательных путей с осложнениями,
взрослые" или КСГ st12.011 "Респираторные
инфекции верхних дыхательных путей,
дети" в зависимости от возраста
пациента.
2.13.8. Особенности формирования КСГ
для оплаты лекарственной терапии при
хронических вирусных гепатитах в
дневном стационаре.
С 2024 года оплата случаев
лекарственной терапии по поводу
хронического вирусного гепатита C (ХВГС)
и хронического вирусного гепатита B с
дельта агентом (далее - ХВГD)
осуществляется в соответствии со
схемами лекарственной терапии.
Для оплаты лекарственной терапии
ХВГС сформированы 13 схем лекарственной
терапии с установленной длительностью
одной госпитализации 28 дней, отнесенные
к одной из четырех КСГ для оплаты случаев
медицинской помощи при данном
заболевании.
Отнесение к той или иной КСГ
случаев лекарственной терапии ХВГС
осуществляется только по сочетанию кода
диагноза по МКБ-10 и иного
классификационного критерия "thc",
отражающего применение определенной
схемы лекарственной терапии в рамках
случая противовирусного лечения.
Для оплаты случаев лекарственной
терапии при ХВГD сформированы 2 схемы
лекарственной терапии с установленной
длительностью одной госпитализации 30
дней. Отнесение к КСГ случаев
лекарственной терапии ХВГД
осуществляется исключительно по
сочетанию кода диагноза по МКБ - 10 и иного
классификационного критерия "thbd",
отражающего применение одной из схем
лекарственной терапии при оказании
медицинской помощи при данном
заболевании.
Детальное описание группировки
схем лекарственной терапии ХВГС и ХВГD в
КСГ представлено на листе "ХВГ, схемы ЛТ"
в составе Группировщика.
Также с 2024 года в рамках КСГ ds12.020
осуществляется оплата случаев
лекарственной терапии хронического
вирусного гепатита B без дельта агента
(далее - ХВГВ), при назначении
противовирусной терапии лекарственными
препаратами группы нуклеоз(т)идов
(А25.14.008.002 - назначение нуклеозидов и
нуклеотидов - ингибиторов обратной
транскриптазы при хроническом вирусном
гепатите B) с установленной
длительностью одной госпитализации 30
дней.
Коэффициент относительной
затратоемкости для всех указанных КСГ
приведен в расчете на усредненные
затраты исходя из установленной
длительности лекарственной терапии в
днях.
Длительность полного курса
лекарственной терапии хронических 173
вирусных гепатитов C, D и B, определяется
соответствующими клиническими
рекомендациями и инструкцией по
медицинскому применению тех или иных
лекарственных препаратов.
Критерии оказания медицинской
помощи больным с гепатитом C в условиях
дневного стационара и стационарных
условиях в соответствии с клиническими
рекомендациями, оплата которой
осуществляется за счет средств
обязательного медицинского страхования,
утверждены приказом Министерства
здравоохранения Российской Федерации от
27.02.2023 N 70н. Принимая во внимание
длительность полного курса лечения,
предполагается, что подача счетов на
оплату медицинской помощи оказанной в
рамках случая лекарственной терапии
возможна со следующего дня после
окончания установленной длительности
одного случая госпитализации.
2.13.9. Особенности формирования КСГ
для оплаты случаев оказания медицинской
помощи при эпилепсии.
Оплата случаев лечения по поводу
эпилепсии в круглосуточном стационаре
осуществляется по четырем КСГ профиля
"Неврология", при этом КСГ st15.005
"Эпилепсия, судороги (уровень 1)"
формируется только по коду диагноза по
МКБ 10, а КСГ st15.018, st15.019 и st15.020 формируются
по сочетанию кода диагноза и иного
классификационного критерия "ер1", "ер2"
или "ер3" соответственно, с учетом объема
проведенных лечебно-диагностических
мероприятий. Детальное описание
группировки указанных КСГ представлено
в таблице.
КСГ |
Коды диагноза МКБ 10 |
Иной классификационный критерий |
Описание классификационного критерия |
st15.005 "Эпилепсия, судороги (уровень 1)" |
G40, G40.0, G40.1.G40.2, G40.3, G40.4, G40.6, G40.7, G40.8, G40.9, G41.G41.0. G4I.1,G41.2, G41.8, G41.9, R56, R56.0, R56.8 |
нет |
- |
st15.018 "Эпилепсия, судороги (уровень 2)" |
G40.0, G40.1, G40.2, G40.3, G40.4, G40.5, G40.6, G40.7, G40.8, G40.9, R56. R56.0. R56.8 |
ep1 |
Обязательное выполнение магнитно-резонансной томографии с высоким разрешением (3 Тс) по программе эпилептического протокола и проведение продолженного видео-ЭЭГ мониторинга с включением сна (не менее 4 часов) |
st15.019 "Эпилепсия (уровень 3)" |
G40.0, G40.1,G40.2, G40.3, G40.4, G40.5, G40.6, G40.7, G40.8, G40.9 |
ер2 |
Обязательное выполнение магнитно-резонансной томографии с высоким разрешением (3 Тс) по программе эпилептического протокола и проведение продолженного видео-ЭЭГ мониторинга с включением сна (не менее 4 часов) и терапевтического мониторинга противоэпилептических препаратов в крови с целью подбора противоэпилептической терапии |
st15.020 "Эпилепсия (уровень 4)" |
G40.1.G40.2, G40.3, G40.4, G40.5. G40.8, G40.9 |
ер3 |
Обязательное выполнение магнитно-резонансной томографии с высоким разрешением (3 Тс) по программе эпилептического протокола и проведение продолженного видео-ЭЭГ мониторинга с включением сна (не менее 24 часов) и терапевтического мониторинга противоэпилептических препаратов в крови с целью подбора противоэпилептической терапии и консультация врача-нейрохирурга |
2.13.10. Формирования реанимационных
КСГ. Отнесение к КСГ st36.009 "Реинфузия
аутокрови", КСГ st36.010 "Баллонная
внутриаортальная контрпульсация" и КСГ
st36.011 "Экстракорпоральная мембранная
оксигенация" осуществляется
соответственно по следующим кодам услуг
Номенклатуры:
Код услуги |
Наименование услуги |
А16.20.078 |
Реинфузия аутокрови (с использованием аппарата cell-saver) |
А16.12.030 |
Баллонная внутриаортальная контрпульсация |
А16.10.021.001 |
Экстракорпоральная мембранная оксигенация |
Оплата случаев лечения с
применением данных медицинских услуг
осуществляется по двум КСГ - по сочетанию
КСГ для оплаты лечения основного
заболевания, являющегося поводом для
госпитализации, и одной из вышеуказанных
КСГ.
Отнесение случаев лечения
пациентов с органной дисфункцией к КСГ
st04.006 "Панкреатит с синдромом органной
дисфункции", КСГ st12.007 "Сепсис с синдромом
органной дисфункции", КСГ st12.013 "Грипп и
пневмония с синдромом органной
дисфункции", КСГ st27.013 "Отравления и
другие воздействия внешних причин с
синдромом органной дисфункции", и КСГ
st33.008 "Ожоги (уровень 4,5) с синдромом
органной дисфункции" осуществляется с
учетом, в том числе, классификационного
критерия - "оценка состояния пациента" с
кодом "it1".
При этом необходимыми условиями
кодирования случаев лечения пациентов с
органной дисфункцией являются:
непрерывное проведение
искусственной вентиляции легких в
течение 72 часов и более;
оценка по шкале органной
недостаточности у пациентов,
находящихся на интенсивной терапии
(Sequential Organ Failure Assessment, SOFA) не менее 5 или
оценка по шкале оценки органной
недостаточности у пациентов детского
возраста, находящихся на интенсивной
терапии (Pediatric Sequential Organ Failure Assessment, pSOFA) не
менее 4;
Для кодирования признака "it1" должны
выполняться одновременно оба условия. За
основу берется оценка по шкале SOFA или pSOFA
(для лиц младше 18 лет) в наиболее
критическом за период госпитализации
состоянии пациента.
Оценка состояния пациента по шкале
SOFA осуществляется на основе оценки
дисфункции шести органных систем
(дыхательная, коагуляционная,
печеночная, сердечно-сосудистая,
неврологическая, почечная). Оценка
каждого параметра в 0 баллов
соответствует легкой дисфункции, оценка
в 4 балла соответствует тяжелой
недостаточности.
Градации оценок по шкале SOFA:
Оценка |
Показатель |
0 балл |
1 балл |
2 балла |
3 балла |
4 балла |
Дыхание |
PaO2/FiO2, мм рт. ст. |
>= 400 |
< 400 |
< 300 |
< 200 |
< 100 |
Сердечно-Сосудистая Система |
Среднее АД мм рт. ст. или вазопрессоры, мкг/кг/мин. |
>= 70 |
< 70 |
Дофамин < 5 или добутамин (любая доза) |
Дофамин 5 - 15 или адреналин < 0,1 норадреназин < 0,1 |
Дофамин > 15 или адреналин > 0,1 или Норадреналин > 0,1 |
Коагуляция |
Тромбоциты. 103/мкл |
>= 150 |
< 150 |
< 100 |
< 50 |
< 20 |
Печень |
Билирубин, ммоль/л, мг/дл |
< 20 < 12 |
20 - 32 12 - 1,9 |
33 - 101 2,0 - 5,9 |
102 - 201 6,0 - 11,9 |
> 204 > 12,0 |
Почки |
Креатинин, мкмоль/л, мг/дл |
< 110 < 1,2 |
110 - 170 1,2 - 1,9 |
171 - 299 2,0 - 3,4 |
300 - 440 3,5 - 4,9 |
> 440 > 4,9 |
ЦНС |
Шкала Глазго, баллы |
15 |
13 - 14 |
10 - 12 |
6 - 9 |
< 6 |
Примечания:
- Дисфункция каждого органа
оценивается отдельно в динамике.
- РаО2 в mm Hg и FIO2 в % 0.21 - 1.00.
- Адренергические препараты
назначены как минимум на 1 час в дозе мкг
на кг в минуту.
- Среднее АД в mm Hg = ((систолическое
АД в mm Hg) + (2 x (диастолическое АД в mm Hg))) / 3.
- 0 баллов - норма; 4 балла -
наибольшее отклонение от нормального
значения.
- Общий балл SOFA = Сумма баллов всех 6
параметров.
Интерпретация:
- минимальный общий балл: 0
- максимальный общий балл: 24
- чем выше балл, тем больше
дисфункция органа.
- чем больше общий балл, тем сильнее
мультиорганная дисфункция.
Шкала комы Глазго, используемая для
оценки дисфункции центральной нервной
системы:
Клинический признак |
Балл |
Открывание глаз | |
отсутствует |
1 |
в ответ на болевой стимул |
2 |
в ответ на обращенную речь |
3 |
произвольное |
4 |
Вербальный ответ | |
отсутствует |
1 |
нечленораздельные звуки |
2 |
неадекватные слова или выражения |
3 |
спутанная, дезориентированная речь |
4 |
ориентированный ответ |
5 |
Двигательный ответ | |
отсутствует |
1 |
тоническое разгибание конечности в ответ на болевой стимул (децеребрация) |
2 |
тоническое сгибание конечности в ответ на болевой стимул (декортикация) |
3 |
отдергивание конечности в ответ на болевой стимул |
4 |
целенаправленная реакция на болевой стимул |
5 |
выполнение команд |
6 |
Примечания:
15 баллов - сознание ясное;
10 - 14 баллов - умеренное и глубокое
оглушение;
9 - 10 баллов - сопор;
7 - 8 баллов - кома 1-й степени;
5 - 6 баллов - кома 2-й степени;
3 - 4 балла - кома 3-й степени.
Для оценки состояния пациентов
младше 18 лет используется
модифицированная шкала pSOFA,
представленная в приложении 38.
Оценка по шкале pSOFA производится
каждые 24 часа. За 24-часовой период
берется худшее значение каждой из
переменных для всех 6 систем органов.
Если в течение 24-периода какая-либо из
переменных не регистрировалась, то
считается, что ее значение было 0 баллов,
т.е. нормальное. Оценка по шкале pSOFA
достигается суммированием оценок по 6
системам органов (от 0 до 24 баллов). Чем
выше итоговое значение в баллах, тем хуже
прогноз.
b - РаО2 измеряется в миллиметрах
ртутного столба,
c - в расчете используется значение
SpO2 97% и ниже,
d - среднее артериальное давление
(САД, миллиметры ртутного столба) в
случаях измерения имеет балльные оценки
0 или 1; в случаях назначения
вазопрессорных медикаментов (измеряются
в микрограммах на 1 килограмм массы тела
в минуту) присваиваются балльные
значения 2 или 4. Учитывается период
назначения вазопрессоров, как минимум, в
течение 1 часа,
e - точкой отсечения является
возраст пациентов старше 18 лет (216
месяцев жизни), когда должна
использоваться оригинальная шкала SOFA,
f - расчет производился по
педиатрической модификации Шкалы Комы
Глазго.
Модификация шкалы комы Глазго,
используемой для оценки дисфункции
центральной нервной системы у детей,
представлена ниже:
|
Старше 1 года |
Младше 1 года |
Оценка | |
Открывание глаз |
Спонтанное |
Спонтанное |
4 | |
|
На вербальную команду |
На окрик |
3 | |
|
На боль |
На боль |
2 | |
|
Нет реакции |
Нет реакции |
1 | |
Двигательный ответ |
Правильно выполняет команду |
Спонтанный |
6 | |
|
Локализует боль |
Локализует боль |
5 | |
|
Сгибание-отдергивание |
Сгибание-отдергивание |
4 | |
|
Патологическое сгибание (декортикационная ригидность) |
Патологическое сгибание (декортикационная ригидность) |
3 | |
|
Разгибание (децеребрационная ригидность) |
Разгибание (децеребрационная ригидность) |
2 | |
|
Нет реакции |
Нет реакции |
1 | |
Вербальный ответ |
Старше 5 лет |
От 2 до 5 лет |
0 - 23 месяца |
|
|
Ориентирован |
Осмысленные слова и фразы |
Гулит/улыбается |
5 |
|
Дезориентирован |
Бессмысленные слова |
Плач |
4 |
|
Бессмысленные слова |
Продолжающийся плач и крик |
Продолжающийся неадекватный плач или крик |
3 |
|
Нечленораздельные звуки |
Стоны (хрюканье) |
Стоны, ажитация, беспокойство |
2 |
|
Отсутствует |
Отсутствует |
Отсутствует |
1 |
Отнесение к КСГ st36.008 "Интенсивная
терапия пациентов с нейрогенными
нарушениями жизненно важных функций,
нуждающихся в их длительном
искусственном замещении" по коду МКБ 10
(основное заболевание) и коду
классификационного критерия "it2",
означающего непрерывное проведение
искусственной вентиляции легких в
течение 480 часов и более.
2.13.11. Формирование КСГ по профилю
"Комбустиология".
Критерии отнесения: комбинация
диагнозов.
КСГ по профилю "Комбустиология"
(ожоговые группы) формируются методом
комбинации двух диагнозов, один из
которых характеризует степень ожога, а
другой площадь ожога.
N КСГ |
Наименование КСГ |
Комментарий (модель) |
Коды МКБ |
Дополнительные коды МКБ |
st33.001 |
Отморожения (уровень 1) |
Лечение пострадавших с поверхностными отморожениями |
Т33.0 - Т33.9, Т35.0 |
|
st33.002 |
Отморожения (уровень 2) |
Лечение пострадавших с отморожением, некрозом ткани |
Т34, Т34.0 - Т34.9, Т35.1 - Т35.7 |
|
st33.003 |
Ожоги (уровень 1) |
Лечение пострадавших с поверхностными ожогами 1 - 2 ст. (площадью менее 10%) |
Т20.1, Т20.2, Т20.5, Т20.6, Т21.1, Т21.2, Т21.5, Т21.6, Т22.1, Т22.2, Т22.5, Т22.6. Т23.1, Т23.2, Т23.5, Т23.6, Т24.1, Т24.2, Т24.5, Т24.6. Т25.1, Т25.2. Т25.5, Т25.6, Т29.1, Т29.2, Т29.5, Т29.6, Т30.0, Т30.1, Т30.2, Т30.4. Т30.5 |
T31.0, Т32.0 |
st33.004 |
Ожоги (уровень 2) |
Лечение пострадавших с поверхностными ожогами 1 - 2 ст. (площадью 10% и более) |
Т20.1, Т20.2, Т20.5, Т20.6, Т21.1, Т21.2, Т21.5, Т21.6, Т22.1, Т22.2, Т22.5, Т22.6 Т23.1, Т23.2, Т23.5, Т23.6, Т24.1. Т24.2, Т24.5, Т24.6, Т25.1, Т25.2, Т25.5, Т25.6, Т29.1, Т29.2, Т29.5, Т29.6, Т30.0. Т30.1, Т30.2, Т30.4, Т30.5, Т30.6 |
Т31.1 - Т31.9. Т32.1 - Т32.7 |
st33.005 |
Ожоги (уровень 3) |
Лечение пострадавших с глубокими ожогами 3 ст. (площадью менее 10%) |
Т20.0, Т20.3, Т20.4, Т20.7, Т21.0, Т21.3, Т21.4, Т21.7, Т22.0, Т22.3, Т22.4, Т22.7, Т23.0, Т23.3, Т23.4, Т23.7, Т24.0, Т24.3, Т24.4, Т24.7, Т25.0, Т25.3, Т25.4, Т25.7, Т29.0, Т29.3, Т29.4, Т29.7, Т30.3, Т30.7 |
Т31.0, Т32.0 |
st33.006 |
Ожоги (уровень 4) |
Лечение пострадавших с глубокими ожогами 3 ст. (площадью 10% - 29%) |
Т20.0, Т20.3, Т20.4, Т20.7, Т21.0, Т21.3, Т21.4, Т21.7, Т22.0, Т22.3, Т22.4, Т22.7, Т23.0, Т23.3, Т23.4, Т23.1 Т24.0, Т24.3, Т24.4, Т24.7, Т25.0, Т25.3, Т25.4, Т25.7, Т29.0, Т29.3, Т29.4, Т29.7, Т30.3, Т30.7 |
Т31.1, Т31.2, Т32.1, Т32.2 |
|
|
Термические и химические ожоги внутренних органов |
Т27.0, Т27.1, Т27.2, Т27.3 Т27.4, Т27.5, Т27.6, Т27.7 |
|
st33.007 |
Ожоги (уровень 5) |
Лечение пострадавших с глубокими ожогами 3 ст. (площадью более 30%) |
Т20.0, Т20.3, Т20.4, Т20.7, Т21.0, Т21.3, Т21.4, Т21.7, Т22.0, Т22.3, Т22.4, Т22.7. Т23.0, Т23.3, Т23.4, Т23.7, Т24.0, Т24.3, Т24.4, Т24.7, Т25.0, Т25.3, Т25.4, Т25.7, Т29.0, Т29.3, Т29.4, Т29.7, Т30.3, Т30.7 |
Т31.3, Т31.4, Т31.5, Т31.6, Т31.7, Т31.8, Т31.9, Т32.3, Т32.4, Т32.5, Т32.6, Т32.7, Т32.8, Т32.9 |
Исключением являются ожоги
дыхательной системы (коды МКБ 10), при
наличии которых случай относится к КСГ
st33.006 "Ожоги (уровень 4)" независимо от
степени и площади ожога туловища.
Ожоги других внутренних органов
относятся к КСГ иных профилей,
например:
Т28.5 |
Химический ожог рта и глотки |
st27.004 |
Другие болезни органов пищеварения, взрослые |
Т28.5 |
Химический ожог рта и глотки |
st22.002 |
Другие болезни органов пищеварения, дети |
Т28.0 |
Термический ожог рта и глотки |
st27.004 |
Другие болезни органов пищеварения, взрослые |
Т28.0 |
Термический ожог рта и глотки |
st22.002 |
Другие болезни органов пищеварения, дети |
2.13.12. Формирование отдельных КСГ,
объединяющих случаи лечения болезней
системы кровообращения.
Отнесение к большинству КСГ
кардиологического (а также
ревматологического или
терапевтического) профиля производится
путем комбинации двух классификационных
критериев: терапевтического диагноза и
услуги. Это следующие КСГ:
N КСГ |
Наименование КСГ |
Круглосуточный стационар | |
st13.002 |
Нестабильная стенокардия, инфаркт миокарда, легочная эмболия (уровень 2) |
st13.005 |
Нарушения ритма и проводимости (уровень 2) |
st13.007 |
Эндокардит, миокардит, перикардит, кардиомиопатии (уровень 2) |
st24.004 |
Ревматические болезни сердца (уровень 2) |
st27.007 |
Стенокардия (кроме нестабильной), хроническая ишемическая болезнь сердца (уровень 2) |
st27.009 |
Другие болезни сердца (уровень 2) |
Дневной стационар | |
ds13.002 |
Болезни системы кровообращения с применением инвазивных методов |
Соответственно, если
предусмотренные для отнесения к этим КСГ
услуги не оказывались, случай
классифицируется по диагнозу в
соответствии с кодом МКБ 10.
Аналогичный подход применяется при
классификации госпитализаций при
инфаркте мозга: при проведении
тромболитической терапии и/или ряда
диагностических манипуляций случай
относится к одной из двух КСГ:
N КСГ |
Наименование КСГ |
КЗ |
st15.015 |
Инфаркт мозга (уровень 2) |
3,12 |
st15.016 |
Инфаркт мозга (уровень 3) |
4,51 |
Если никаких услуг, являющихся
классификационными критериями,
пациентам не оказывалось, случай должен
относиться к КСГ st15.014 "Инфаркт мозга
(уровень 1)".
Классификационные критерии
отнесения к КСГ st15.015 и st15.016:
Код услуги |
Наименование услуги |
N КСГ |
А06.12.031.001 |
Церебральная ангиография тотальная селективная |
st15.016 |
А05.12.006 |
Магнитно-резонансная ангиография с контрастированием (одна область) |
st15.016 |
А06.12.056 |
Компьютерно-томографическая ангиография сосудов головного мозга |
st15.016 |
А25.30.036.002 |
Назначение ферментных фибринолитических лекарственных препаратов для внутривенного введения при инсульте |
st15.015 |
А06.12.031 |
Церебральная ангиография |
st15.016 |
А25.30.036.003 |
Назначение ферментных фибринолитических лекарственных препаратов для внутриартериального введения при инсульте |
st15.016 |
2.13.13. КСГ st25.004 "Диагностическое
обследование сердечно сосудистой
системы" (ds25.001 "Диагностическое
обследование сердечно-сосудистой
системы").
Данные КСГ предназначены для
оплаты краткосрочных (не более трех дней)
случаев госпитализации, целью которых
является затратоемкое диагностическое
обследование при болезнях системы
кровообращения.
Отнесение к данной КСГ
производится по комбинации критериев:
услуга, представляющая собой метод
диагностического обследования, и
терапевтический диагноз, в том числе
относящийся к диапазонам "I." и Q20 - Q28 по
МКБ 10 для болезней системы
кровообращения.
2.13.14. КСГ для случаев лечения
неврологических заболеваний с
применением ботулотоксина.
Отнесение к КСГ "Неврологические
заболевания, лечение с применением
ботулотоксина (уровень 1)" (st15.008 и ds15.002)
производится по комбинации кода МКБ 10
(диагноза), кода Номенклатуры А25.24.001.002
"Назначение ботулинического токсина при
заболеваниях периферической нервной
системы", а также иного
классификационного критерия "bt2",
соответствующего применению
ботулотоксину при других показаниях к
его применению в соответствии с
инструкцией по применению (кроме
фокальной спастичности нижней
конечности).
Отнесение к КСГ "Неврологические
заболевания, лечение с применением
ботулотоксина (уровень 2)" (st15.009 и ds15.003)
производится по комбинации:
кода МКБ 10 (диагноза), кода
Номенклатуры А25.24.001.002 "Назначение
ботулинического токсина при
заболеваниях периферической нервной
системы", а также иного
классификационного критерия "bt1",
соответствующего применению
ботулотоксина при фокальной
спастичности нижней конечности;
кода МКБ 10 (диагноза), кода возраста
"5" (от 0 дней до 18 лет), а также иного
классификационного критерия "bt3",
соответствующего ботулинического
токсина при сиалорее (только в рамках КСГ
stl5.009 в стационарных условиях).
При одновременном применении
ботулотоксина в рамках одного случая
госпитализации как при фокальной
спастичности нижней конечности, так и
при других показаниях, случай подлежит
кодированию с использованием кода "bt1".
2.13.15. Формирование КСГ,
классифицирующих случаи диагностики и
лечения злокачественных опухолей.
Лекарственная терапия
злокачественных новообразований (КСГ
st08.001 - st08.003, st19.090 - st19.102, st19.125 - st19.143, ds08.001 -
ds08.003, ds19.063 - ds19.078, ds19.097 - ds19.115)
Отнесение случаев к группам st19.125 -
st19.143 и ds19.097 - ds19.115, охватывающим случаи
лекарственного лечения злокачественных
новообразований у взрослых (кроме ЗНО
кроветворной и лимфоидной ткани),
осуществляется на основе комбинации
соответствующего кода терапевтического
диагноза класса "С" (С00 - С80, С97, D00 - D09) и
кода схемы лекарственной терапии (sh0001 -
sh9003).
При этом указание в реестре счетов
на оплату медицинской помощи услуги
А25.30.033 "Назначение лекарственных
препаратов при онкологическом
заболевании у взрослых" аналогично
другим услугам, в том числе не являющимся
тарифообразующими, возможно в
соответствии с Общими принципами
построения и функционирования
информационных систем и порядком
информационного взаимодействия в сфере
обязательного медицинского страхования,
утвержденными приказом Федерального
фонда обязательного медицинского
страхования от 07.04.2011 N 79.
За законченный случай принимается
госпитализация для осуществления одному
больному определенного числа дней
введения лекарственных препаратов,
указанному в столбце "Количество дней
введения в тарифе" листа "Онкология,
схемы ЛТ".
Количество дней введения не равно
числу введений, так как в один день
больной может получать несколько
лекарственных препаратов. Также
количество дней введения не равно
длительности госпитализации.
Пример 1: схема sh0024 - Винорелбин 25 - 30
мг/м2 в 1-й, 8-й дни; цикл 21 день
Количество дней введения в тарифе -
1.
В один законченный случай входит
один день введения винорелбина одному
больному, соответственно, за каждый
21-дневный цикл у каждого больного
предусмотрено 2 госпитализации: первая
для введения винорелбина в 1-й день,
вторая - для введения винорелбина в 8-й
день.
Схема sh0024.1 - Винорелбин 25 - 30 мг/м2 в
1-й, 8-й дни; цикл 21 день.
Количество дней введения в тарифе -
2.
В один законченный случай входит
два дня введения винорелбина одному
больному, соответственно, за каждый
21-дневный цикл у каждого больного
предусмотрена 1 госпитализация для
введения винорелбина в 1-й и в 8-й день.
Пример 2: схема sh0695 - Фторурацил 375 -
425 мг/м2 в 1 - 5-й дни + кальция фолинат 20 мг/м2
в 1 - 5-й дни; цикл 28 дней.
Количество дней введения в тарифе -
5.
В один законченный случай входит
пять последовательных дней введения
лекарственных препаратов одному
больному; соответственно, за каждый
28-дневный цикл у одного больного
предусмотрена одна госпитализация. При
применении данной схемы в каждый день
введения больной получает 2
лекарственных препарата.
Оплата случая в рамках КСГ
рассчитана исходя из определенного
количества дней введения. При этом
количество дней госпитализации может
превышать количество дней введения с
учетом периода наблюдения пациента до и
после введения лекарственных
препаратов. В случае включения в тариф 1
дня введения лекарственных препаратов
из нескольких дней, составляющих цикл,
предполагается, что между
госпитализациями с целью введения
лекарственных препаратов (в том числе в
рамках одного цикла) пациенту не
показано пребывание в условиях
круглосуточного и дневного стационара.
В случае применения
многокомпонентной схемы, в которой в
первое введение вводится несколько
препаратов, а в последующие введения
вводится один препарат, стоимость КСГ
рассчитана по принципу усреднения
затрат и распределена равномерно между
введениями в рамках цикла. В указанных
случаях для всех введений должен
использоваться одинаковый код схемы.
Например:
Пациенту проводится химиотерапия в
режиме винорелбин 25 мг/м2 в 1-й, 8-й дни +
трастузумаб 6 мг/кг (нагрузочная доза
8мг/кг) в 1-й день; цикл 21 день.
Корректная кодировка для первого и
второго введения: Схема sh0027 "Винорелбин +
трастузумаб" - подразумевает введение
винорелбина и трастузумаба в 1-й день
цикла и введение винорелбина в 8-й день
цикла.
При расчете стоимости случаев
лекарственной терапии учтены при
необходимости, в том числе нагрузочные
дозы (начальная доза больше
поддерживающей) в соответствии с
инструкциями по применению
лекарственных препаратов для
медицинского применения (отдельно схемы
лекарственной терапии для нагрузочных
доз не выделяются), а также учтена
сопутствующая терапия для коррекции
нежелательных явлений (например,
противорвотные препараты, препараты,
влияющие на структуру и минерализацию
костей и др.) и для лечения и профилактики
осложнений основного заболевания.
Нагрузочные дозы отражены в
названии и описании схемы, например:
Схема sh0218 Цетуксимаб (описание схемы -
Цетуксимаб 250 мг/м2 (нагрузочная доза 400
мг/м2) в 1-й день; цикл 7 дней) -
подразумевает нагрузочную дозу
цетуксимаба 400 мг/м2.
В расчете стоимости случаев
лекарственной терапии с применением
схем лекарственной терапии, включающих
"трастузумаб" с режимом дозирования,
учтена возможность изменения режима
дозирования на "600 мг" в соответствии с
клиническими рекомендациями и
инструкциями к лекарственным
препаратам.
Отнесение случаев лекарственного
лечения с применением схем, не
включенных в справочник в качестве
классификационного критерия,
производится по коду sh9003.
В то же время ввиду того, что в
описании схем лекарственной терапии
указываются только противоопухолевые
лекарственные препараты, при соблюдении
применения всех лекарственных
препаратов, указанных в составе схемы
лекарственной терапии, в случае
назначения дополнительных
лекарственных препаратов, применяемых в
качестве сопроводительной терапии,
случай кодируется по коду основной
схемы, а назначение дополнительных
лекарственных препаратов, не
относящихся к противоопухолевой
лекарственной терапии, не может служить
основанием для применения кода схемы sh9003
в целях кодирования случая
противоопухолевой лекарственной
терапии.
Также кодируются как sh9003 схемы с
лекарственными препаратами, не
включенными в перечень жизненно
необходимых и важнейших лекарственных
препаратов для медицинского применения.
Отнесение случаев к группам st08.001 -
st08.003 и ds08.001 - ds08.003, охватывающим случаи
лекарственного лечения злокачественных
новообразований у детей, производится на
основе комбинации соответствующего кода
терапевтического диагноза класса "C,
D45-D47", кодов Номенклатуры и возраста -
менее 18 лет. Отнесение к указанным КСГ
производится по коду Номенклатуры -
А25.30.014 Назначение лекарственных
препаратов при онкологическом
заболевании у детей.
Оплата случаев лекарственной
терапии взрослых со злокачественными
новообразованиями лимфоидной и
кроветворной тканей (КСГ st19.090 - st19.102 и
ds19.063 - ds19.078).
Отнесение к указанным КСГ
осуществляется по сочетанию кода МКБ-10
(коды С81 - С96, D45 - D47), кода длительности
госпитализации, а также, при наличии,
кода МНН или АТХ группы применяемых
лекарственных препаратов.
Длительность госпитализации
распределена на 4 интервала: "1" -
пребывание до 3 дней включительно, "2" - от 4
до 10 дней включительно, "3" - от 11 до 20 дней
включительно, "4" - от 21 до 30 дней
включительно.
Перечень кодов МНН лекарственных
препаратов, для которых предусмотрена
оплата по КСГ для случаев лекарственной
терапии взрослых со злокачественными
новообразованиями лимфоидной и
кроветворной тканей (st19.097 - st19.102 и ds19.071 -
ds19.078), с расшифровкой содержится на
вкладке "МНН ЛП" файла "Расшифровка групп"
(коды gemop1 - gemop14, gemop16 - gemop18, gemop20 - gemop26). Для
случаев применения иных лекарственных
препаратов, относящихся к АТХ группе "L"
противоопухолевые препараты и
иммуномодуляторы, - предусмотрен код "gem"
(вкладка "ДКК" файла "Расшифровка групп"),
использующийся для формирования КСГ
st19.094 - st19.096 (ЗНО лимфоидной и
кроветворной тканей, лекарственная
терапия, взрослые, уровни 1 - 3) и ds19.067 -
ds19.070 (ЗНО лимфоидной и кроветворной
тканей, лекарственная терапия, взрослые,
уровни 1 - 4).
Учитывая, что при злокачественных
новообразованиях лимфоидной и
кроветворной тканей в ряде случаев
длительность госпитализации может
значительно превышать 30 дней,
предполагается ежемесячная подача
счетов на оплату, начиная с 30 дней с даты
госпитализации. Для каждого случая,
предъявляемого к оплате, отнесение к КСГ
осуществляется на основании критериев
за период, для которого формируется
счет.
Пример:
Пациент находился в стационаре в
течение 40 дней. При этом на 25-ый день
госпитализации ему был введен
однократно даратумумаб, более никаких
препаратов из перечня (справочник gemop1 -
gemop14, gemop16 - gemop 8, gemop20 - gemop26) не вводилось,
но вводились другие лекарственные
препараты с кодом ATX "L".
Данный случай целесообразно подать
к оплате по истечении 30 дней по КСГ st 19.102
"ЗНО лимфоидной и кроветворной тканей,
лекарственная терапия с применением
отдельных препаратов (по перечню),
взрослые (уровень 6)" (код длительности -
"4", код МНН - "gemop6"), а за оставшиеся 10 дней -
по КСГ st19.094 "ЗНО лимфоидной и
кроветворной тканей, лекарственная
терапия, взрослые (уровень 1)" (код
длительности - "2", код АТХ - "gem").
В случае если между
последовательными госпитализациями
перерыв составляет 1 день и более, то к
оплате подаются 2 случая. При этом не
допускается предъявление к оплате
нескольких случаев в течение 30 дней, если
перерыв между госпитализациями
составлял менее 1 дня (дата начала
следующей госпитализации следовала
сразу за датой выписки после предыдущей
госпитализации). Также не допускается
сочетание в рамках одного случая
госпитализации и/или одного периода
лечения оплаты по КСГ и по нормативу
финансовых затрат на случай оказания
высокотехнологичной медицинской
помощи.
2.13.15.1. КСГ st19.037 "Фебрильная
нейтропения, агранулоцитоз вследствие
проведения лекарственной терапии
злокачественных новообразований"
Данная КСГ применяется в случаях,
когда фебрильная нейтропения,
агранулоцитоз являются основным поводом
для госпитализации после перенесенного
специализированного противоопухолевого
лечения. В случаях, когда фебрильная
нейтропения, агранулоцитоз развивается
у пациента в ходе госпитализации с целью
проведения специализированного
противоопухолевого лечения, оплата
производится по КСГ с наибольшим
размером оплаты.
Отнесение случаев лечения к КСГ
st19.037 осуществляется по сочетанию двух
кодов МКБ-10 (Код МКБ-10 из перечня C., D00 - D09,
D45 - D47 и код МКБ 10 D70 Агранулоцитоз).
Учитывая, что кодирование фебрильной
нейтропении, агранулоцитоза по КСГ st19.037
осуществляется в случаях госпитализации
по поводу осложнений
специализированного противоопухолевого
лечения, в столбце "Основной диагноз"
необходимо указать диагноз,
соответствующий злокачественному
заболеванию, а код D70 необходимо указать
в столбце "Диагноз осложнения". В случае
если код D70 указан в столбце "Основной
диагноз", случай лечения будет отнесен к
другой КСГ, не связанной с лечением
злокачественного новообразования.
2.13.15.2. КСГ st19.038 (ds19.028) "Установка,
замена порт-системы (катетера) для
лекарственной терапии злокачественных
новообразований"
Данная КСГ применяется в случаях,
когда установка, замена порт-системы
являются основным поводом для
госпитализации. Если пациенту в рамках
одной госпитализации устанавливают,
меняют порт-систему (катетер) для
лекарственной терапии злокачественных
новообразований с последующим
проведением лекарственной терапии или
после хирургического лечения, оплата
осуществляется по двум КСГ.
Отнесение случая к КСГ st19.038 (ds19.028)
осуществляется по кодам МКБ-10 (C., D00 - D09, D45
- D47) и коду Номенклатуры А11.12.001.002
"Имплантация подкожной венозной
порт-системы". При этом по коду данной
услуги также допустимо кодирование
установки и замены периферического
венозного катетера - ПИК-катетера (ввиду
отсутствия соответствующей услуги в
Номенклатуре).
2.13.15.3. Лучевая терапия (КСГ st19.075 -
st19.082 и ds19.050 - ds19.057)
Отнесение к соответствующей КСГ
случаев лучевой терапии осуществляется
на основании кода медицинской услуги в
соответствии с Номенклатурой, а также в
ряде случаев - количества дней
проведения лучевой терапии (числа
фракций).
Справочник диапазонов числа фракций
(столбец "Диапазон фракций" листа
"Группировщик")
Диапазон фракций |
Расшифровка |
fr01-05 |
Количество фракций от 1 до 5 включительно |
fr06-07 |
Количество фракций от 6 до 7 включительно |
fr08-10 |
Количество фракций от 8 до 10 включительно |
fr11-20 |
Количество фракций от 11 до 20 включительно |
fr21-29 |
Количество фракций от 21 до 29 включительно |
fr30-32 |
Количество фракций от 30 до 32 включительно |
fr33-99 |
Количество фракций от 33 включительно и более |
В случае отсутствия указания кода
диапазона фракций в Расшифровке групп,
отнесение случая к соответствующей КСГ
осуществляется вне зависимости от числа
фракций.
2.13.15.4. Лучевая терапия в сочетании с
лекарственной терапией (КСГ st19.084 - st19.089 и
ds19.058, ds19.060 - ds19.062)
Для оплаты случаев лучевой терапии
в сочетании с лекарственной терапией и
лекарственными препаратами
предусмотрены соответствующие КСГ.
Отнесение к группам осуществляется по
коду медицинской услуги в соответствии с
Номенклатурой с учетом количества дней
проведения лучевой терапии (числа
фракций) (при наличии), а также кода МНН
лекарственных препаратов.
В случае отсутствия указания кода
диапазона фракций в Расшифровке групп,
отнесение случая к соответствующей КСГ
осуществляется вне зависимости от числа
фракций.
Перечень кодов МНН лекарственных
препаратов, для которых предусмотрена
оплата по КСГ для случаев проведения
лучевой терапии в сочетании с
лекарственной терапией, с расшифровкой
содержится на вкладке "МНН ЛП" файла
"Расшифровка групп".
В случае применения лекарственных
препаратов, не относящихся к перечню МНН
лекарственных препаратов на вкладке "МНН
ЛП" файла "Расшифровка групп",
предусмотренных для отнесения к КСГ для
случаев проведения лучевой терапии в
сочетании с лекарственной терапией,
оплата случая осуществляется по КСГ,
определенной исходя из действующего
алгоритма группировки.
2.13.15.5. Хирургическая онкология
Отнесение к КСГ производится при
комбинации диагнозов С00 - С80, С97 и D00 - D09 и
услуг, обозначающих выполнение
оперативного вмешательства.
К таким КСГ относятся:
st19.001 |
Операции на женских половых органах при злокачественных новообразованиях (уровень 1) |
st19.002 |
Операции на женских половых органах при злокачественных новообразованиях (уровень 2) |
st19.003 |
Операции на женских половых органах при злокачественных новообразованиях (уровень 3) |
st19.004 |
Операции на кишечнике и анальной области при злокачественных новообразованиях (уровень 1) |
st19.005 |
Операции на кишечнике и анальной области при злокачественных новообразованиях (уровень 2) |
st19.006 |
Операции при злокачественных новообразованиях почки и мочевыделительной системы (уровень 1) |
st19.007 |
Операции при злокачественных новообразованиях почки и мочевыделительной системы (уровень 2) |
st19.008 |
Операции при злокачественных новообразованиях почки и мочевыделительной системы (уровень 3) |
st19.009 |
Операции при злокачественных новообразованиях кожи (уровень 1) |
st19.010 |
Операции при злокачественных новообразованиях кожи (уровень 2) |
st19.011 |
Операции при злокачественных новообразованиях кожи (уровень 3) |
st19.012 |
Операции при злокачественном новообразовании щитовидной железы (уровень 1) |
st19.013 |
Операции при злокачественном новообразовании щитовидной железы (уровень 2) |
st19.014 |
Мастэктомия, другие операции при злокачественном новообразовании молочной железы (уровень 1) |
st19.015 |
Мастэктомия, другие операции при злокачественном новообразовании молочной железы (уровень 2) |
st19.016 |
Операции при злокачественном новообразовании желчного пузыря, желчных протоков и поджелудочной железы (уровень 1) |
st19.017 |
Операции при злокачественном новообразовании желчного пузыря, желчных протоков и поджелудочной железы (уровень 2) |
st19.018 |
Операции при злокачественном новообразовании пищевода, желудка (уровень 1) |
st19.019 |
Операции при злокачественном новообразовании пищевода, желудка (уровень 2) |
st19.020 |
Операции при злокачественном новообразовании пищевода, желудка (уровень 3) |
st19.021 |
Другие операции при злокачественном новообразовании брюшной полости |
st19.022 |
Операции на органе слуха, придаточных пазухах носа и верхних дыхательных путях при злокачественных новообразованиях |
st19.023 |
Операции на нижних дыхательных путях и легочной ткани при злокачественных новообразованиях (уровень 1) |
st19.024 |
Операции на нижних дыхательных путях и легочной ткани при злокачественных новообразованиях (уровень 2) |
st19.025 |
Операции при злокачественных новообразованиях мужских половых органов (уровень 1) |
st19.026 |
Операции при злокачественных новообразованиях мужских половых органов (уровень 2) |
dsl9.016 |
Операции при злокачественных новообразованиях кожи (уровень 1) |
st19.123 |
Прочие операции при ЗНО (уровень 1) |
st19.124 |
Прочие операции при ЗНО (уровень 2) |
ds19.017 |
Операции при злокачественных новообразованиях кожи (уровень 2) |
Если больному со злокачественным
новообразованием выполнялось
оперативное вмешательство, не
являющееся классификационным критерием
для онкологических хирургических групп,
то отнесение такого случая к КСГ
производится по общим правилам, то есть к
КСГ, формируемой по коду выполненного
хирургического вмешательства.
В случае если злокачественное
новообразование выявлено в результате
госпитализации с целью оперативного
лечения по поводу неонкологического
заболевания (доброкачественное
новообразование, кишечная
непроходимость и др.) отнесение к КСГ и
оплата осуществляются в соответствии с
классификационными критериями по коду
медицинской услуги без учета кода
диагноза злокачественного
новообразования. При формировании
реестров счетов в указанных случаях
рекомендуется установление
соответствующей отметки, при этом
процесс кодирования случая
осуществляется по соответствующей КСГ.
2.13.15.6. Лечение лучевых повреждений
Для случаев лечения лучевых
повреждений выделены КСГ st19.103 и ds19.079
"Лучевые повреждения", а также st19.104
"Эвисцерация малого таза при лучевых
повреждениях". При этом эвисцерация
малого таза при лучевых повреждениях
относится в том числе к хирургической
онкологии.
Формирование КСГ "Лучевые
повреждения" осуществляется на
основании сочетания кода МКБ 10,
соответствующего лучевым повреждениям,
дополнительного кода С., а также иного
классификационного критерия "olt",
отражающего состояние после
перенесенной лучевой терапии.
Формирование КСГ "Эвисцерация
малого таза при лучевых повреждениях"
осуществляется на основании сочетания
кода МКБ 10, соответствующего лучевым
повреждениям, дополнительного кода С.,
иного классификационного критерия "olt",
отражающего состояние после
перенесенной лучевой терапии, а также
следующих кодов Номенклатуры:
А16.30.022 Эвисцерация малого таза;
А16.30.022.001 Эвисцерация малого таза с
реконструктивно-пластическим
компонентом.
2.13.15.7. КСГ ds19.033 "Госпитализация в
диагностических целях с проведением
биопсии и последующим проведением
молекулярно-генетического и/или
иммуногистохимического исследования
или иммунофенотипирования".
Отнесение к КСГ ds19.033
осуществляется в соответствии с иными
классификационными критериями "mgi" и "ftg",
применяемыми для кодирования случаев
госпитализации с обязательным
выполнением биопсии при подозрении на
злокачественное новообразование и
проведением диагностических
молекулярно-генетических и/или
иммуногистохимических исследований или
обязательное выполнение
трепанобиопсии/или забора крови (другой
биологической жидкости) с последующим
проведением иммунофенотипирования
методом проточной цитофлуориметрии.
В случае если в условиях дневного
стационара пациенту выполнена биопсия,
являющаяся классификационным критерием
КСГ с коэффициентом затратоемкости,
превышающим коэффициент затратоемкости
КСГ ds19.033, оплата такой госпитализации
осуществляется по КСГ с наибольшим
коэффициентом затратоемкости.
2.13.15.8. Формирование КСГ st36.012 и ds36.006
"Злокачественное новообразование без
специального противоопухолевого
лечения".
Отнесение к данной КСГ
производится, если диагноз относится к
классу С, при этом пациенту не
оказывалось услуг, являющихся
классификационным критерием
(химиотерапии, лучевой терапии,
хирургической операции). Данная группа
может применяться в случае
необходимости проведения
поддерживающей терапии и
симптоматического лечения.
При экспертизе качества
медицинской помощи целесообразно
обращать внимание на обоснованность
подобных госпитализаций.
В соответствии с Программой по
указанным КСГ, а также по КСГ st19.090 - st19.093 и
ds19.063 - ds19.066 "ЗНО лимфоидной и
кроветворной тканей без специального
противоопухолевого лечения" может
осуществляться оплата случаев введения
медицинской организацией лекарственных
препаратов, предоставленных пациентом
или иной организацией, действующей в
интересах пациента, из иных источников
финансирования (за исключением
лекарственных препаратов приобретенных
пациентом или его представителем за счет
личных средств).
2.13.15.9. Формирование КСГ st27.014
"Госпитализация в диагностических целях
с постановкой/подтверждением диагноза
злокачественного новообразования".
Отнесение случая к этой группе
осуществляется с применением
соответствующего кода номенклатуры из
раздела "В". Данная группа предназначена
в основном для оплаты случаев
госпитализаций в отделения/ медицинские
организации неонкологического профиля,
когда в ходе обследования выявлено
злокачественное новообразование с
последующим переводом (выпиской)
пациента для лечения в профильной
организации, так и для оплаты случаев
госпитализации в отделения
онкологического профиля с
диагностической целью, включая также
необходимость проведения биопсии.
2.13.16. Формирование КСГ st29.007 "Тяжелая
множественная и сочетанная травма
(политравма)"
Формирование КСГ "Тяжелая
множественная и сочетанная травма
(политравма)" осуществляется по коду
иного классификационного критерия "plt",
отражающего наличие травмы в двух и
более анатомических областях
(голова/шея, позвоночник, грудная клетка,
живот, таз, конечности), множественную
травму и травму в нескольких областях
тела, и коду МКБ-10 дополнительного
диагноза, характеризующего тяжесть
состояния.
Для кодирования критерия "plt"
необходимо наличие травм в 2 и более
анатомических областях (голова/шея,
позвоночник, грудная клетка, живот, таз,
конечности - минимум 2 кода МКБ-10) или
одного диагноза множественной травмы и
травмы в нескольких областях тела.
Распределение кодов МКБ-10, которые
участвуют в формировании группы st29.007
"Тяжелая множественная и сочетанная
травма (политравма)", по анатомическим
областям приведено в следующей таблице.
Для удобства восприятия каждой
анатомической области присвоен код
(столбец "Код анатомич. области").
Код анатомич. области |
Анатомическая область |
Коды МКБ-10 |
T1 |
Голова/шея |
S02.0, S02.1, S04.0, S05.7, S06.1, S06.2, S06.3, S06.4, S06.5, S06.6, S06.7, S07.0, S07.1, S07.8, S09.0, S11.0, S11.1, S11.2, S11.7, S15.0, S15.1, S15.2, S15.3, S15.7, S15.8, S15.9, S17.0, S17.8, S18 |
T2 |
Позвоночник |
S12.0, S12.9, S13.0, S13.1, S13.3, S14.0, S14.3, S22.0, S23.0, S23.1, S24.0, S32.0, S32.1, S33.0, S33.1, S33.2, S33.4, S34.0, S34.3, S34.4 |
T3 |
Грудная клетка |
S22.2, S22.4, S22.5, S25.0, S25.1, S25.2, S25.3, S25.4, S25.5, S25.7, S25.8, S25.9, S26.0, S27.0, S27.1, S27.2, S27.4, S27.5, S27.6, S27.8, S28.0, S28.1 |
T4 |
Живот |
S35.0, S35.1, S35.2, S35.3, S35.4, S35.5, S35.7, S35.8, S35.9, S36.0, S36.1, S36.2, S36.3, S36.4, S36.5, S36.8, S36.9, S37.0, S38.3 |
T5 |
Таз |
S32.3, S32.4, S32.5, S36.6, S37.1, S37.2, S37.4, S37.5, S37.6, S37.8, S38.0, S38.2 |
T6 |
Конечности |
S42.2, S42.3, S42.4, S42.8, S45.0, S45.1, S45.2, S45.7, S45.8, S47, S48.0, S48.1, S48.9, S52.7, S55.0, S55.1, S55.7, S55.8, S57.0, S57.8, S57.9, S58.0, S58.1, S58.9, S68.4, S71.7, S72.0, S72.1, S72.2, S72.3, S72.4, S72.7, S75.0, S75.1, S75.2, S75.7, S75.8, S77.0, S77.1, S77.2, S78.0, S78.1, S78.9, S79.7, S82.1, S82.2, S82.3, S82.7, S85.0, S85.1, S85.5, S85.7, S87.0, S87.8, S88.0, S88.1, S88.9, S95.7, S95.8, S95.9, S97.0, S97.8, S98.0 |
T7 |
Множественная травма и травма в нескольких областях тела |
S02.7, S12.7, S22.1, S27.7, S29.7, S31.7, S32.7, S36.7, S38.1, S39.6, S39.7, S37.7, S42.7, S49.7, T01.1, T01.8, T01.9, T02.0, T02.1, T02.2, T02.3, T02.4, T02.5, T02.6, T02.7, T02.8, T02.9, T04.0, T04.1, T04.2, T04.3, T04.4, T04.7, T04.8, T04.9, T05.0, T05.1, T05.2, T05.3, T05.4, T05.5, T05.6, T05.8, T05.9, T06.0, T06.1, T06.2, T06.3, T06.4, T06.5, T06.8, T07 |
В качестве кода дополнительного
диагноза, характеризующего тяжесть
состояния, должен быть использован как
минимум один из нижеследующих диагнозов:
J94.2, J94.8, J94.9, J93, J93.0, J93.1, J93.8, J93.9, J96.0, N 17, Т79.4,
R57.1, R57.8.
В этом алгоритме Т1 - Т7 - коды
анатомической области. Комбинация кодов,
определяющих политравму (Т1 - Т6), должна
быть из разных анатомических областей.
2.13.17. "Оплата случаев лечения
соматических заболеваний, осложненных
старческой астенией".
КСГ st38.001 "Соматические заболевания,
осложненные старческой астенией"
формируется с учетом двух
классификационных критериев - основного
диагноза пациента (из установленного
Расшифровкой групп перечня) и
сопутствующего диагноза пациента (R54
Старческая астения).
Обязательным условием для оплаты
медицинской помощи по данной КСГ также
является лечение на геронтологической
профильной койке.
2.13.18. Лекарственная терапия с
применением генно-инженерных
биологических препаратов и селективных
иммунодепрессантов
2.13.18.1. Особенности формирования КСГ
st36.028 - st36.047 и ds36.015 - ds36.034 "Лечение с
применением генно-инженерных
биологических препаратов и селективных
иммунодепрессантов (уровни 1 - 20)"
Отнесение к данным КСГ
производится по комбинации иного
классификационного критерия из
диапазона "gsh001" - "gsh154", соответствующего
МНН лекарственного препарата,
наименованию и описанию схемы,
количеству дней введения в соответствии
со справочником "ГИБП, схемы ЛТ" файла
"Расшифровка групп" и кода возраста "5" (от
0 дней до 18 лет) или "6" (старше 18 лет).
Код возраста "6" применяется в
случае, если схема лекарственной терапии
назначается только пациентам старше 18
лет, а код возраста "5" в случае, если схема
лекарственной терапии назначается
только пациентам в возрасте от 0 дней до 18
лет. Также код возраста применяется в
случае, если лекарственный препарат в
соответствии с инструкцией по
применению назначается в дозе из расчета
на кг веса (мг/кг), и данная дозировка
совпадает для пациентов в возрасте от 0
дней до 18 лет и пациентов старше 18 лет,
при этом случаи лечения с применением
данных схем могут быть отнесены к разным
КСГ в зависимости от возраста пациента.
Код возраста не указан для схем,
применение которых возможно у детей и
взрослых, при этом оплата не зависит от
возраста пациента. Периодичность подачи
счетов на оплату случаев госпитализации
при лечении одного пациента по КСГ st36.028 -
st36.047 и ds36.015 - ds36.034 определяется
инструкцией к лекарственному препарату
и клиническими рекомендациями по
соответствующей нозологии.
Выбор КСГ для оплаты случая лечения
осуществляется по общим правилам. В ряде
случаев стоимость КСГ, определенной по
коду основного заболевания, превышает
стоимость КСГ с применением
генно-инженерных биологических
препаратов и селективных
иммунодепрессантов (далее - ГИБП и СИ), и
оплата в данном случае может
осуществляться по КСГ, определенной по
коду основного заболевания, при этом
учитывается фактическая длительность
лечения и наличие у КСГ, определяемой по
коду основного заболевания, признака
прерванности, в случае длительности
госпитализации менее 3 дней.
В случае лечения пациента
лекарственными препаратами в
таблетированной форме в стационарных
условиях оплата случая осуществляется
по КСГ, определенной по коду основного
заболевания.
2.13.18.2. Особенности формирования КСГ
st36.027 и ds36.014 "Лечение с применением
генно-инженерных биологических
препаратов и селективных
иммунодепрессантов (инициация)"
Указанные КСГ применяются для
оплаты проведения инициации или замены
ГИБП и СИ для заболеваний и состояний, по
которым не предусмотрена инициация или
замена ГИПБ и СИ, либо предусмотрено
назначение только ГИБП без возможности
применения СИ, в рамках оказания ВМП.
Необходимо отметить, что
поликомпонентная лекарственная терапия
с включением (инициацией и заменой) ГИБП
и СИ предполагает возможность повторной
госпитализации, требующейся в связи с
применением насыщающих доз в
соответствии с инструкцией по
применению лекарственного препарата как
в рамках модели КСГ, так и при оказании
ВМП.
Отнесение к данным КСГ
производится по следующим комбинациям:
- кода МКБ-10, кода возраста "6" (старше
18 лет) и кода иного классификационного
критерия "in", соответствующего терапии с
инициацией или заменой генно-инженерных
биологических лекарственных препаратов
или селективных иммунодепрессантов;
- кода МКБ-10, кода возраста "6" (старше
18 лет) и кода иного классификационного
критерия "inc", соответствующего терапии с
инициацией или заменой селективных
иммунодепрессантов;
- кода МКБ-10 и кода иного
классификационного критерия "in",
соответствующего терапии с инициацией
или заменой генно-инженерных
биологических лекарственных препаратов
или селективных иммунодепрессантов.
2.13.19. Оплата медицинской помощи при
отторжении, отмирании трансплантата
органов и тканей
После операции, при дисфункции
трансплантированного органа, ведением
реципиентов трансплантата занимаются
врачи специализированных отделений
центров трансплантации в стационаре, а
врачи-специалисты наблюдают пациентов в
позднем посттрансплантационном периоде,
при поздней дисфункции трансплантата в
условиях стационара и дневного
стационара.
Учитывая особенности оказания
проводимого лечения в стационарных
условиях и дневном стационаре
необходимо к законченному случаю
относить лечение в течение всего периода
нахождения пациента (2 - 3 недели).
Отнесение случая к данным группам
осуществляется по коду МКБ. При этом в
период лечения, как в круглосуточном, так
и в дневном стационаре, пациент должен
обеспечиваться всеми необходимыми
лекарственными препаратами.
Пример в условиях стационара:
КСГ st36.006 ((Отторжение, отмирание
трансплантата органов и тканей" при этом
при расчете стоимости необходимо
учитывать поправочные коэффициенты
(коэффициент сложности лечения
пациентов (в том числе обусловленный
наличием трансплантируемого органа),
уровень оказания помощи).
Пример в условиях дневного
стационара:
КСГ ds36.005 "Отторжение, отмирание
трансплантата органов и тканей"
При этом при расчете стоимости
необходимо учитывать поправочные
коэффициенты (коэффициент сложности
лечения пациентов (в том числе
обусловленный наличием
трансплантируемого органа), уровень
оказания помощи).
При проведении экспертизы качества
медицинской помощи необходимо оценивать
обязательность проводимого лечения в
полном объеме.
2.13.20. Особенность формирования КСГ
для случаев проведения тромболитической
терапии при инфаркте миокарда и легочной
эмболии (КСГ st13.008 - st13.010)
Отнесение к КСГ случаев проведения
тромболитической терапии при инфаркте
миокарда и легочной эмболии
осуществляется на основании иных
классификационных критериев "flt1" - "flt5",
соответствующих МНН применяемых
лекарственных препаратов (см. справочник
"МНН ЛП". Детальное описание группировки
указанных КСГ представлено в таблице).
Код МНН |
МНН лекарственных препаратов |
Код КСГ |
Наименование КСГ |
flt1 |
Стрептокиназа |
st13.008 |
Инфаркт миокарда, легочная эмболия, лечение с применением тромболитической терапии (уровень 1) <*> |
flt2 |
Рекомбинантный белок, содержащий аминокислотную последовательность стафилокиназы |
st13.009 |
Инфаркт миокарда, легочная эмболия, лечение с применением тромболитической терапии (уровень 2) |
flt3 |
Проурокиназа |
|
|
flt4 |
Алтеплаза |
st13.010 |
Инфаркт миокарда, легочная эмболия, лечение с применением тромболитической терапии (уровень 3) |
flt5 |
Тенектеплаза |
|
|
* Оплата по КСГ осуществляется в
случае назначения лекарственного
препарата по решению врачебной
комиссии.
2.13.21. Особенности формирования КСГ
для случаев лечения пациентов с
коронавирусной инфекцией COVID-19 (st12.015 -
st12.019)
Формирование групп осуществляется
по коду МКБ 10 (U07.1 или U07.2) в сочетании с
кодами иного классификационного
критерия: "stt1" - "stt4", отражающими тяжесть
течения заболевания, или "stt5",
отражающими признак долечивания
пациента с коронавирусной инфекцией
COVID-19. Перечень кодов "stt1" - "stt5" с
расшифровкой содержится на вкладке "ДКК"
файла "Расшифровка групп".
Тяжесть течения заболевания
определяется в соответствии с
классификацией COVID-19 по степени тяжести,
представленной во Временных
методических рекомендациях
"Профилактика, диагностика и лечение
новой коронавирусной инфекции (COVID-19)",
утвержденных Министерством
здравоохранения Российской Федерации.
Каждой степени тяжести состояния
соответствует отдельная КСГ st12.015 - st12.018
(уровни 1 - 4).
Коэффициенты относительной
затратоемкости по КСГ st12.016 - st12.018 (уровни
2 - 4), соответствующим случаям
среднетяжелому, тяжелому и крайне
тяжелому течению заболевания, учитывают
период долечивания пациента.
Правила оплаты госпитализаций в
случае перевода пациента на
долечивание:
- в пределах одной медицинской
организации - оплата в рамках одного
случая оказания медицинской помощи (по
КСГ с наибольшей стоимостью
законченного случая лечения
заболевания);
- в другую медицинскую организацию -
оплата случая лечения до перевода
осуществляется за прерванный случай
оказания медицинской помощи по КСГ,
соответствующей тяжести течения
заболевания. Оплата законченного случая
лечения после перевода осуществляется
по КСГ st12.019 "Коронавирусная инфекция
COVID-19 (долечивание)".
Оплата прерванных случаев после
перевода осуществляется в общем
порядке.
- в амбулаторных условиях - оплата
случая лечения до перевода
осуществляется за прерванный случай
оказания медицинской помощи по КСГ,
соответствующей тяжести течения
заболевания. Оплата медицинской помощи в
амбулаторных условиях осуществляется в
общем порядке, определенным тарифным
соглашением.
2.13.22. КСГ st19.122 "Поздний
пострансплантационный период после
пересадки костного мозга".
Отнесение к КСГ st19.122
осуществляется по коду иного
классификационного критерия "rbpt",
соответствующего
посттрансплантационному периоду для
пациентов, перенесших трансплантацию
гемопоэтических стволовых клеток крови
и костного мозга (от 30 до 100 дней).
2.13.23. Особенности формирования КСГ
st36.025, st36.026 и ds36.012, ds36.013 "Проведение
иммунизации против
респираторно-синцитиальной вирусной
инфекции"
Оплата случаев иммунизации против
респираторно-синцитиальной вирусной
(РСВ) инфекции дифференцирована на две
КСГ уровень 1 и уровень 2 в зависимости от
возраста ребенка. При этом МНН
лекарственного препарата и
конкретизация возраста ребенка
закодирована в ином классификационном
критерии:
- irs1 "паливизумаб (1 введение) в
рамках проведения иммунизации против
респираторно-синцитиальной вирусной
инфекции (дети до 2 месяцев,
включительно)";
- irs2 "паливизумаб (1 введение) в
рамках проведения иммунизации против
респираторно-синцитиальной вирусной
инфекции (дети старше 2 месяцев)".
Для отнесения к КСГ st36.025, st36.026 и
ds36.012, ds36.013 случай следует кодировать по
коду МКБ-10 основного диагноза Z25.8
"Необходимость иммунизации против
другой уточненной одной вирусной
болезни", коду возраста "4" (от 0 дней до 2
лет) и коду иного классификационного
критерия "irsl", соответствующего одному
введению паливизумаба в рамках
проведения иммунизации против
РСВ-инфекции для детей до 2 месяцев
(включительно) или "irs2", соответствующего
одному введению паливизумаба в рамках
проведения иммунизации против
РСВ-инфекции для детей старше 2 месяцев.
Указанная КСГ может применяться
как самостоятельно, в случае, когда
иммунизация против РСВ является
основным поводом к госпитализации, так и
в сочетании с КСГ для случаев
госпитализации по поводу лечения
нарушений, возникающих в перинатальном
периоде, являющихся в том числе
показанием к иммунизации.
Если иммунизация против
респираторно-синцитиальной вирусной
инфекции оплачивается в сочетании с
другой КСГ, то случай следует кодировать
с указанием диагноза Z25.8 "Необходимость
иммунизации против другой уточненной
одной вирусной болезни" в качестве
дополнительного диагноза, кодом
возраста "4" (от 0 дней до 2 лет) и коду иного
классификационного критерия "irs1" или
"irs2".
Детальное описание группировки
указанных КСГ для круглосуточного и
дневного стационара представлено в
таблице.
КСГ |
Основной диагноз (Код МКБ-10) |
Дополнительный диагноз (Код МКБ-10) |
Возраст |
Иной классификационный критерий |
Описание классификационного критерия |
st36.025 или ds36.012 "Проведение иммунизации против респираторно-синцитиальной вирусной инфекции (уровень 1)" |
Z25.8 |
|
4 |
irs1 |
Паливизумаб (1 введение) в рамках проведения иммунизации против респираторно-синцитиальной вирусной инфекции (дети до 2 месяцев, включительно) |
st36.025 или ds36.012 "Проведение иммунизации против респираторно-синцитиальной вирусной инфекции (уровень 1)" |
|
Z25.8 |
4 |
irs1 |
Паливизумаб (1 введение) в рамках проведения иммунизации против респираторно-синцитиальной вирусной инфекции (дети до 2 месяцев, включительно) |
st36.026 или ds36.013 "Проведение иммунизации против респираторно-синцитиальной вирусной инфекции (уровень 2)" |
Z25.8 |
|
4 |
irs2 |
Паливизумаб (1 введение) в рамках проведения иммунизации против респираторно-синцитиальной вирусной инфекции (дети старше 2 месяцев) |
st36.026 или ds36.013 "Проведение иммунизации против респираторно-синцитиальной вирусной инфекции (уровень 2)" |
|
Z25.8 |
4 |
irs2 |
Паливизумаб (1 введение) в рамках проведения иммунизации против респираторно-синцитиальной вирусной инфекции (дети старше 2 месяцев) |
2.13.24. Особенности формирования КСГ
st36.013 - st36.015 для случаев проведения
антимикробной терапии инфекций,
вызванных полирезистентными
микроорганизмами
Отнесение к КСГ st36.013 - st36.015
"Проведение антимикробной терапии
инфекций, вызванных полирезистентными
микроорганизмами (уровни 1 - 3)"
осуществляется по коду иного
классификационного критерия из
диапазона "amt01" - "amt15", соответствующего
коду схемы лекарственной терапии в
соответствии со справочником "ДКК" файла
"Расшифровка групп".
Иные классификационные критерии
для данных КСГ включают МНН
дорогостоящего лекарственного
препарата, назначение которого является
критерием отнесения к группе, а также
обязательность наличия результатов
микробиологического исследования,
подтверждающего наличие инфекции,
вызванной полирезистентными
микроорганизмами. При этом не ограничена
возможность использования в составе
применяемой схемы других антимикробных
лекарственных препаратов: для
антибактериальных лекарственных
препаратов возможно сочетание с любыми
другими лекарственными препаратами,
предусмотренными для проведения
антимикробной терапии, в том числе
антимикотическими, и наоборот. Также
возможно использование как схем,
включающих только антибактериальные
лекарственные средства, так и терапии,
включающей только антимикотические
препараты.
Оплата случая лечения по указанным
КСГ во всех случаях осуществляется в
сочетании с КСГ, определенной по коду
основного заболевания. В случае
последовательного назначения
нескольких курсов антимикробной
терапииинфекций, вызванных
полирезистентными микроорганизмами,
осуществляется оплата по нескольким КСГ,
однако не допускается выставление
случая по двум КСГ из перечня st36.013 - st36.015
"Проведение антимикробной терапии
инфекций, вызванных полирезистентными
микроорганизмами (уровень 1 - 3)" с
пересекающимися сроками лечения.
2.13.25. Особенности формирования
реабилитационных КСГ
Отнесение к КСГ st37.001 - st37.018 и ds37.001 -
ds37.012, охватывающим случаи оказания
реабилитационной помощи, производится
по коду сложных и комплексных услуг
Номенклатуры (раздел В) в большинстве
случаев вне зависимости от диагноза. В
КСГ, используемые для оплаты медицинской
реабилитации пациентов с заболеваниями
центральной нервной системы,
дополнительно включен диагноз
"Рассеянный склероз" (код МКБ-10 G35).
Также для отнесения к группе КСГ
учитывается иной классификационный
критерий, в котором учтены следующие
параметры:
- шкала реабилитационной
маршрутизации (ШРМ), установленной
Порядком медицинской реабилитации
взрослых;
- уровень курации, установленный
порядком медицинской реабилитации для
детей;
- оптимальная длительность
реабилитации в койко-днях
(пациенто-днях);
- факт проведения медицинской
реабилитации после перенесенной
коронавирусной инфекции COVID-19;
- факт назначения ботулинического
токсина;
- факт применения роботизированных
систем;
- факт сочетания 2 медицинских
услуг: В05.069.005 "Разработка индивидуальной
программы дефектологической
реабилитации", В05.069.006 "Разработка
индивидуальной программы
логопедической реабилитации".
Перечень иных классификационных
критериев представлен с расшифровкой в
таблице.
Код ДКК |
Наименование ДКК |
rb2 |
2 балла по шкале реабилитационной маршрутизации (ШРМ) |
rb2cov |
Медицинская реабилитация после перенесенной коронавирусной инфекции COVID-19, 2 балла по шкале реабилитационной маршрутизации (ШРМ) |
rb3 |
3 балла по шкале реабилитационной маршрутизации (ШРМ) |
rb3cov |
Медицинская реабилитация после перенесенной коронавирусной инфекции COVID-19, 3 балла по шкале реабилитационной маршрутизации (ШРМ) |
rb4 |
4 балла по шкале реабилитационной маршрутизации (ШРМ) |
rb4cov |
Медицинская реабилитация после перенесенной коронавирусной инфекции COVID-19, 4 балла по шкале реабилитационной маршрутизации (ШРМ) |
rb4d12 |
4 балла по шкале реабилитационной маршрутизации (ШРМ), не менее 12 дней |
rb4d14 |
4 балла по шкале реабилитационной маршрутизации (ШРМ), не менее 14 дней |
rb5 |
5 баллов по шкале реабилитационной маршрутизации (ШРМ) |
rb5cov |
Медицинская реабилитация после перенесенной коронавирусной инфекции COVID-19, 5 баллов по шкале реабилитационной маршрутизации (ШРМ) |
rb5d18 |
5 баллов по шкале реабилитационной маршрутизации (ШРМ), не менее 18 дней |
rb5d20 |
5 баллов по шкале реабилитационной маршрутизации (ШРМ), не менее 20 дней |
rb6 |
6 баллов по шкале реабилитационной маршрутизации (ШРМ) |
rbb2 |
2 балла по шкале реабилитационной маршрутизации (ШРМ), назначение ботулинического токсина |
rbb3 |
3 балла по шкале реабилитационной маршрутизации (ШРМ), назначение ботулинического токсина |
rbb4d14 |
4 балла по шкале реабилитационной маршрутизации (ШРМ), назначение ботулинического токсина, не менее 14 дней |
rbb5d20 |
5 баллов по шкале реабилитационной маршрутизации (ШРМ), назначение ботулинического токсина, не менее 20 дней |
rbbp4 |
продолжительная медицинская реабилитация (30 дней), 4 балла по шкале реабилитационной маршрутизации (ШРМ), назначение ботулинического токсина |
rbbp5 |
продолжительная медицинская реабилитация (30 дней), 5 баллов по шкале реабилитационной маршрутизации (ШРМ), назначение ботулинического токсина |
rbbprob4 |
продолжительная медицинская реабилитация (30 дней), 4 балла по шкале реабилитационной маршрутизации (ШРМ) с применением роботизированных систем и назначение ботулинического токсина |
rbbprob5 |
продолжительная медицинская реабилитация (30 дней), 5 баллов по шкале реабилитационной маршрутизации (ШРМ) с применением роботизированных систем и назначение ботулинического токсина |
rbbrob4d14 |
4 балла по шкале реабилитационной маршрутизации (ШРМ) с применением роботизированных систем и назначение ботулинического токсина, не менее 14 дней |
rbbrob5d20 |
5 баллов по шкале реабилитационной маршрутизации (ШРМ) с применением роботизированных систем и назначение ботулинического токсина, не менее 20 дней |
rbp4 |
продолжительная медицинская реабилитация (30 дней), 4 балла по шкале реабилитационной маршрутизации (ШРМ) |
rbp5 |
продолжительная медицинская реабилитация (30 дней), 5 баллов по шкале реабилитационной маршрутизации (ШРМ) |
rbprob4 |
продолжительная медицинская реабилитация (30 дней), 4 балла по шкале реабилитационной маршрутизации (ШРМ) с применением роботизированных систем |
rbprob5 |
продолжительная медицинская реабилитация (30 дней), 5 баллов по шкале реабилитационной маршрутизации (ШРМ) с применением роботизированных систем |
rbps5 |
продолжительная медицинская реабилитация (сестринский уход) (30 дней), 5 баллов по шкале реабилитационной маршрутизации (ШРМ) |
rbpt |
Посттрансплантационный период для пациентов, перенесших трансплантацию гемопоэтических стволовых клеток крови и костного мозга (от 30 до 100 дней) |
rbrob4d12 |
4 балла по шкале реабилитационной маршрутизации (ШРМ) с применением роботизированных систем, не менее 12 дней |
rbrob4d14 |
4 балла по шкале реабилитационной маршрутизации (ШРМ) с применением роботизированных систем, не менее 14 дней |
rbrob5d18 |
5 баллов по шкале реабилитационной маршрутизации (ШРМ) с применением роботизированных систем, не менее 18 дней |
rbrob5d20 |
5 баллов по шкале реабилитационной маршрутизации (ШРМ) с применением роботизированных систем, не менее 20 дней |
rbs |
Обязательное сочетание 2 медицинских услуг: B05.069.005 "Разработка индивидуальной программы дефектологической реабилитации", B05.069.006 "Разработка индивидуальной программы логопедической реабилитации" |
ykur1 |
Уровень курации I |
ykur2 |
Уровень курации II |
ykur3d12 |
Уровень курации III, не менее 12 дней |
ykur4d18 |
Уровень курации IV, не менее 18 дней |
ykur3 |
Уровень курации III |
ykur4 |
Уровень курации IV |
Состояние пациента по ШРМ
оценивается при поступлении в
круглосуточный стационар или дневной
стационар по максимально выраженному
признаку.
При оценке 0 - 1 балла по ШРМ пациент
не нуждается в медицинской реабилитации;
при оценке 2 балла пациент получает
медицинскую реабилитацию в условиях
дневного стационара; при оценке 3 балла
медицинская реабилитация оказывается
пациенту в условиях дневного стационара
или в стационарных условиях в
зависимости от состояния пациента и в
соответствии с маршрутизацией,
установленной в субъекте Российской
Федерации; при оценке 4 - 6 баллов
медицинская реабилитация
осуществляется в стационарных условиях,
а также в рамках выездной реабилитации в
домашних условиях и консультаций в
телемедицинском режиме.
2.13.26. Медицинская реабилитация
детей с нарушениями слуха без замены
речевого процессора системы кохлеарной
имплантации
Отнесение к КСГ "Медицинская
реабилитация детей с нарушениями слуха
без замены речевого процессора системы
кохлеарной имплантации" (КСГ st37.015 и ds37.010)
осуществляется по коду медицинской
услуги В05.028.001 "Услуги по медицинской
реабилитации пациента с заболеваниями
органа слуха" или В05.046.001 "Слухо-речевая
реабилитация глухих детей с кохлеарным
имплантом" в сочетании с двумя
классификационными критериями: возраст
до 18 лет (код 5) и код классификационного
критерия "rbs". Классификационный критерий
"rbs" означает обязательное сочетание двух
медицинских услуг: В05.069.005 "Разработка
индивидуальной программы
дефектологической реабилитации" и
В05.069.006 "Разработка индивидуальной
программы логопедической реабилитации".
2.13.27. Особенности формирования КСГ
для случаев лечения дерматозов (st06.004 -
st06.007 и ds06.002 - ds06.005)
Отнесение к КСГ st06.004 и ds06.002 "Лечение
дерматозов с применением наружной
терапии" производится только по коду МКБ
10 (диагнозу).
Отнесение к КСГ st06.005 и ds06.003 "Лечение
дерматозов с применением наружной
терапии, физиотерапии, плазмафереза",
st06.006 и ds06.004 "Лечение дерматозов с
применением наружной и системной
терапии", st06.007 и ds06.005 "Лечение дерматозов
с применением наружной терапии и
фототерапии" производится по комбинации
кода МКБ 10 (диагноза) и иного
классификационного критерия из
диапазона "derm1"- "derm9", соответствующего
примененному виду терапии в
соответствии со справочником "ДКК" файла
"Расшифровка групп". Для случаев лечения
псориаза в ином классификационном
критерии также предусмотрена оценка
индекса тяжести и распространенности
псориаза (PASI).
Также в указанные КСГ добавлен код
МКБ 10 С84.0 - Грибовидный микоз. При этом
сочетание кода С84.0 с иным
классификационным критерием "derm4", или
"derm5", или "derm7", или "derm8" возможно только
при оказании медицинской помощи по
профилю "Дерматовенерология".
2.13.28. Оплата медицинской помощи с
применением методов диализа
Примеры КСГ в стационарных
условиях:
КСГ st18.002 "Формирование,
имплантация, реконструкция, удаление,
смена доступа для диализа". Группа
формируется исходя из соответствующих
кодов МКБ 10 и кодов номенклатуры,
обозначающих выполнение услуг,
обеспечивающих доступ для диализа.
КСГ stl8.001 "Почечная
недостаточность".
Группа включает острое и
устойчивое нарушение функции почек
(острая почечная недостаточность и
хронические болезни почек).
Пример в условиях дневного
стационара:
КСГ ds18.002 "Лекарственная терапия у
пациентов, получающих диализ".
Данная группа включает в себя
затраты на лекарственные препараты для
лечения и профилактики осложнений
диализа (эритропоэз стимулирующие
препараты, препараты железа, фосфат
связывающие вещества, кальцимиметики,
препараты витамина Д и др.).
КСГ ds18.003 "Формирование,
имплантация, удаление, смена доступа для
диализа"
Группа формируется исходя из
соответствующих кодов МКБ 10 и кодов
номенклатуры, обозначающих выполнение
услуг, обеспечивающих доступ для
диализа.
При этом стоимость услуги с учетом
количества фактически выполненных услуг
прибавляется в рамках одного случая
лечения по всем КСГ. Поправочные
коэффициенты: КУС, КСЛП, коэффициент
специфики распространяются только на
КСГ, установленные Программой, и
подгруппы в их составе. Применение
поправочных коэффициентов к стоимости
услуг диализа недопустимо.
2.14. Оплата скорой медицинской
помощи. В соответствии с Программой
оплата скорой медицинской помощи,
оказанной вне медицинской организации
(по месту вызова бригады скорой, в том
числе скорой специализированной,
медицинской помощи, а также в
транспортном средстве при медицинской
эвакуации), осуществляется по подушевому
нормативу финансирования в сочетании с
оплатой за вызов скорой медицинской
помощи.
По страховым случаям, видам и
условиям оказания медицинской помощи,
установленным базовой программой
обязательного медицинского страхования,
оплата скорой медицинской помощи,
оказанной вне медицинской организации
застрахованным лицам Краснодарского
края, осуществляется по подушевому
нормативу за численность застрахованных
лиц обслуживаемого населения.
Оплата оказанной скорой
медицинской помощи инокраевым
застрахованным лицам осуществляется по
утвержденному тарифу за вызов скорой
медицинской помощи.
Показаниями для вызова скорой
медицинской помощи являются состояния,
угрожающие здоровью или жизни граждан,
вызванные внезапными заболеваниями,
обострением хронических заболеваний,
несчастными случаями, травмами и
отравлениями, осложнением беременности
и при родах.
При проведении массовых
мероприятий (спортивных, культурных и
других) оплата дежурств бригад скорой
медицинской помощи осуществляется за
счет средств, предусмотренных на
организацию указанных мероприятий.
2.14.1. Оплата экстренной
консультативной скорой медицинской
помощи осуществляется за вызов бригады
отделения экстренной консультативной
скорой медицинской помощи по месту
вызова, тариф на оказание медицинской
помощи дифференцируется по месту выезда
(в пределах г. Краснодара и за пределами
г. Краснодара).
3. Размер и структура тарифов на оплату
медицинской помощи
3.1. Размер и структура тарифов на
оплату медицинской помощи определяются
в соответствии с методикой расчета
тарифов на оплату медицинской помощи по
обязательному медицинскому страхованию,
установленной разделом XII Правил
обязательного медицинского страхования,
утвержденных приказом Министерства
здравоохранения Российской Федерации от
28 февраля 2019 года N 108н "Об утверждении
Правил обязательного медицинского
страхования", на основе стандартов
медицинской помощи в соответствии с
порядками оказания медицинской помощи и
являются едиными для медицинских
организаций, независимо от
организационно-правовой формы,
оказавших медицинскую помощь при
конкретном заболевании или состоянии в
рамках территориальной программы ОМС.
Порядок формирования тарифа на
оплату медицинской помощи по
обязательному медицинскому страхованию
устанавливается в соответствии с
Федеральным законом "Об обязательном
медицинском страховании в Российской
Федерации". Структура тарифа на оплату
медицинской помощи включает в себя
расходы на заработную плату, начисления
на оплату труда, прочие выплаты,
приобретение лекарственных средств,
расходных материалов, продуктов питания,
мягкого инвентаря, медицинского
инструментария, реактивов и химикатов,
прочих материальных запасов, расходы на
оплату стоимости лабораторных и
инструментальных исследований,
проводимых в других учреждениях (при
отсутствии в медицинской организации
лаборатории и диагностического
оборудования), организации питания (при
отсутствии организованного питания в
медицинской организации), расходы на
оплату услуг связи, транспортных услуг,
коммунальных услуг, работ и услуг по
содержанию имущества, включая расходы на
техническое обслуживание и ремонт
основных средств, расходы на арендную
плату за пользование имуществом, оплату
программного обеспечения и прочих услуг,
социальное обеспечение работников
медицинских организаций, установленное
законодательством Российской Федерации,
прочие расходы, расходы на приобретение
основных средств (оборудование,
производственный и хозяйственный
инвентарь) стоимостью до четырехсот
тысяч рублей за единицу, а также
допускается приобретение основных
средств (медицинских изделий,
используемых для проведения медицинских
вмешательств, лабораторных и
инструментальных исследований)
стоимостью до 1 млн. рублей при
отсутствии у медицинской организации не
погашенной в течение 3 месяцев
кредиторской задолженности за счет
средств обязательного медицинского
страхования.".
3.2. Основные подходы к оплате
первичной медико-санитарной помощи,
оказанной в амбулаторных условиях
При оплате медицинской помощи,
оказанной в амбулаторных условиях,
применяются способы оплаты,
установленные Программой.
При этом оплата иной медицинской
помощи, оказанной в амбулаторных
условиях (за исключением отдельных
диагностических (лабораторных)
исследований: компьютерной томографии,
магнитно-резонансной томографии,
ультразвукового исследования
сердечно-сосудистой системы,
эндоскопических диагностических
исследований, а также молекулярно
генетических исследований и
патолого-анатомических исследований
биопсийного (операционного) материала с
целью диагностики онкологических
заболеваний и подбора противоопухолевой
лекарственной терапии (далее -
молекулярно-генетические исследования и
патолого-анатомические исследования
биопсийного (операционного) материала),
тестирования на выявление новой
коронавирусной инфекции (COVID-19),
профилактических медицинских осмотров и
диспансеризации, в том числе углубленной
диспансеризации и диспансеризации для
оценки репродуктивного здоровья женщин
и мужчин, а также средств на оплату
диспансерного наблюдения, включая
диспансерное наблюдение работающих
граждан, финансового обеспечения
фельдшерских здравпунктов,
фельдшерско-акушерских пунктов,
медицинской помощи, оказанной
застрахованным лицам за пределами
субъекта Российской Федерации, на
территории которого выдан полис
обязательного медицинского страхования,
а также оказанной в отдельных
медицинских организациях, не имеющих
прикрепившихся лиц), осуществляется по
подушевому нормативу финансирования на
прикрепившихся лиц.
Доабортное консультирование
беременных женщин, включая консультацию
психолога, в целях профилактики
прерывания беременности, осуществляемое
в соответствии с порядком N 1130н,
оплачивается за счет средств
обязательного медицинского страхования
как профилактическое посещение к
акушеру-гинекологу.
Медико-психологическое
консультирование медицинскими
психологами женщин в период
беременности, родов и послеродовой
период по вопросам, связанным с
имеющимся заболеванием и (или)
состоянием, включенным в базовую
программу обязательного медицинского
страхования, оплачивается за счет
средств обязательного медицинского
страхования.
Расходы на правовую,
психологическую и медико-социальную
помощь беременным женщинам не
учитываются в стоимости территориальной
программы обязательного медицинского
страхования и оплачиваются за счет
средств родовых сертификатов.
3.3. Расчет объема финансового
обеспечения первичной медико-санитарной
помощи в амбулаторных условиях
3.3.1. Расчет объема средств на оплату
медицинской помощи в амбулаторных
условиях
Средний размер финансового
обеспечения медицинской помощи,
определенный на основе нормативов
объемов медицинской помощи и финансовых
затрат на единицу объема медицинской
помощи, установленных территориальной
программой обязательного медицинского
страхования ![]() , устанавливаемый в соответствии с
Требованиями, определяется по следующей
формуле:
, устанавливаемый в соответствии с
Требованиями, определяется по следующей
формуле:
![]()
ОСАМБ - объем средств на оплату
медицинской помощи в амбулаторных
условиях для медицинских организаций,
участвующих в реализации
территориальной программы
обязательного медицинского страхования
данного субъекта Российской Федерации,
рублей;
Чз - численность застрахованного
населения субъекта Российской
Федерации, человек.
Объем средств на оплату
медицинской помощи в амбулаторных
условиях для медицинских организаций,
участвующих в реализации
территориальной программы
обязательного медицинского страхования
данного субъекта Российской Федерации,
определяется на основе нормативов
объемов медицинской помощи и финансовых
затрат на единицу объема медицинской
помощи, установленных территориальной
программой обязательного медицинского
страхования, по следующей формуле:
ОСАМБ = (НоПМО x НфзПМО + НоДИСП x НфзДИСП +
НоИЦ x НфзИЦ +
+ НоОЗ x НфзОЗ + НоНЕОТЛ x НфзНЕОТЛ + НоМР x
НфзМР + НоДН x
x НфзДН) x ЧЗ - ОСМТР,
где:
НоПМО - средний норматив объема
медицинской помощи, оказываемой в
амбулаторных условиях, для проведения
профилактических медицинских осмотров,
установленный Территориальной
программой государственных гарантий в
части базовой программы, посещений;
НоДИСТ - средний норматив объема
медицинской помощи, оказываемой в
амбулаторных условиях, для проведения
диспансеризации, установленный
Территориальной программой
государственных гарантий в части
базовой программы, посещений;
НоИЦ - средний норматив объема
медицинской помощи, оказываемой в
амбулаторных условиях, для посещений с
иными целями, установленный
Территориальной программой
государственных гарантий в части
базовой программы, посещений;
НоОЗ - средний норматив объема
медицинской помощи, оказываемой в
амбулаторных условиях в связи с
заболеваниями, установленный
Территориальной программой
государственных гарантий в части
базовой программы, обращений;
НоНЕОТ - средний норматив объема
медицинской помощи, оказываемой в
амбулаторных условиях в неотложной
форме, установленный Территориальной
программой государственных гарантий в
части базовой программы, посещений;
НоМР - средний норматив объема
медицинской помощи, оказываемой в
амбулаторных условиях, для обращения по
заболеванию при оказании медицинской
помощи по профилю "Медицинская
реабилитация", установленный
Территориальной программой
государственных гарантий в части
базовой программы, комплексных
посещений;
НоДН - средний норматив объема
медицинской помощи, оказываемой в
амбулаторных условиях, для
диспансерного наблюдения, установленный
Территориальной программой
государственных гарантий в части
базовой программы, комплексных
посещений;
НфзПМ - средний норматив финансовых
затрат на единицу объема медицинской
помощи, оказываемой в амбулаторных
условиях, для проведения
профилактических медицинских осмотров,
установленный Территориальной
программой государственных гарантий в
части базовой программы, рублей;
НфзДИ - средний норматив финансовых
затрат на единицу объема медицинской
помощи, оказываемой в амбулаторных
условиях, для проведения
диспансеризации, установленный
Территориальной программой
государственных гарантий в части
базовой программы, рублей;
НфзИЦ - средний норматив финансовых
затрат на единицу объема медицинской
помощи, оказываемой в амбулаторных
условиях, для посещений с иными целями,
установленный Территориальной
программой государственных гарантий в
части базовой программы, рублей;
НфзОЗ - средний норматив финансовых
затрат на единицу объема медицинской
помощи, оказываемой в амбулаторных
условиях в связи с заболеваниями,
установленный Территориальной
программой государственных гарантий в
части базовой программы, рублей;
НфзНЕОТЛ - средний норматив
финансовых затрат на единицу объема
медицинской помощи, оказываемой в
амбулаторных условиях в неотложной
форме, установленный Территориальной
программой государственных гарантий в
части базовой программы, рублей;
НфзМР - средний норматив финансовых
затрат на единицу объема медицинской
помощи, оказываемой в амбулаторных
условиях, для обращения по заболеванию
при оказании медицинской помощи по
профилю "Медицинская реабилитация",
установленный Территориальной
программой государственных гарантий в
части базовой программы, рублей;
НфзДН - средний норматив финансовых
затрат на единицу объема медицинской
помощи, оказываемой в амбулаторных
условиях, для диспансерного наблюдения,
установленный Территориальной
программой государственных гарантий в
части базовой программы, рублей;
ОСМТР - объем средств, направляемых
на оплату медицинской помощи,
оказываемой в амбулаторных условиях и
оплачиваемой за единицу объема
медицинской помощи застрахованным лицам
за пределами субъекта Российской
Федерации, на территории которого выдан
полис обязательного медицинского
страхования, рублей.
3.3.2. Расчет базового подушевого
норматива финансирования на
прикрепившихся лиц
В соответствии с Требованиями в
тарифном соглашении установлены:
- базовый подушевой норматив
финансирования в соответствии с
перечнем расходов на медицинскую помощь,
финансовое обеспечение которых
осуществляется по подушевому нормативу
финансирования;
- перечень расходов на оказание
медицинской помощи, финансовое
обеспечение которых осуществляется по
подушевому нормативу финансирования;
- перечень расходов на оказание
медицинской помощи, финансовое
обеспечение которых осуществляется вне
подушевого норматива финансирования.
Значение базового подушевого
норматива финансирования на
прикрепившихся лиц определяется по
следующей формуле:
ПНБАЗ = (ОСпнф - ОСрд) / (Чз x СКДот x СКДпв x
Кд)
где:
ПНбаз - Базовый (средний) подушевой
норматив финансирования на
прикрепившихся лиц, рублей;
ОСпнф - объем средств на оплату
медицинской помощи по подушевому
нормативу финансирования, рублей;
ОСрд - объем средств, направляемых
медицинским организациям в случае
достижения ими значений показателей
результативности деятельности согласно
балльной оценке, рублей;
СКДот - значение среднего
взвешенного с учетом численности
прикрепленного населения коэффициента
дифференциации на прикрепившихся к
медицинской организации лиц с учетом
наличия подразделений, расположенных в
сельской местности, отдаленных
территориях, поселках городского типа и
малых городах с численностью населения
до 50 тысяч 44 человек, и расходов на их
содержание и оплату труда персонала;
СКДпв - значение среднего
взвешенного с учетом численности
прикрепленного населения коэффициента
половозрастного состава;
КД - единый коэффициент
дифференциации субъекта Российской
Федерации, рассчитанный в соответствии с
Постановлением N 462.
Параметр СКДот используется в
целях сохранения сбалансированности
территориальных программ обязательного
медицинского страхования и
рассчитывается по следующей формуле:
![]()
КДот - значение коэффициента
дифференциации на прикрепившихся к
медицинской организации лиц с учетом
наличия подразделений, расположенных в
сельской местности, отдаленных
территориях, поселках городского типа и
малых городах с численностью населения
до 50 тысяч человек, и расходов на их
содержание и оплату труда персонала,
установленного тарифным соглашением для
i-той медицинской организации;
Чз - численность застрахованных
лиц, прикрепленных к i-той медицинской
организации, человек.
По аналогичной формуле
рассчитывается значение СКДпв.
В базовый (средний) подушевой
норматив финансирования на
прикрепившихся лиц не включаются
расходы на финансовое обеспечение
медицинской помощи при социально
значимых заболеваниях (заболевания,
передаваемые половым путем, вызванные
вирусом иммунодефицита человека,
синдром приобретенного иммунодефицита,
туберкулез, психические расстройства и
расстройства поведения) в случае их
финансирования в рамках территориальной
программы обязательного медицинского
страхования за счет бюджетных
ассигнований бюджета субъекта
Российской Федерации.
Комиссией вне зависимости от
применяемого способа оплаты установлены
единые тарифы на оплату медицинской
помощи по каждой единице объема,
применяемые при межучрежденческих
(могут осуществляться медицинскими
организациями и страховыми медицинскими
организациями в соответствии с
заключенным тарифным соглашением) и
межтерриториальных (осуществляются
территориальным фондом обязательного
медицинского страхования) расчетах, в
соответствии с Требованиями.
При формировании реестров счетов и
счетов на оплату медицинской помощи,
оказываемой в амбулаторных условиях, вне
зависимости от применяемого способа
оплаты отражаются все единицы объема с
указанием размеров установленных
тарифов.
Объем средств на оплату
медицинской помощи в амбулаторных
условиях по подушевому нормативу
финансирования, оказываемой
медицинскими организациями,
участвующими в реализации
территориальной программы
обязательного медицинского страхования
данного субъекта Российской Федерации,
рассчитывается без учета средств на
финансовое обеспечение медицинской
помощи, оплачиваемой за единицу объема, и
средств на финансовое обеспечение
фельдшерских, фельдшерско-акушерских
пунктов, определяется по следующей
формуле:
ОСПНФ = ОСАМБ - ОСФАП - ОСИССЛЕД - ОСНЕОТЛ -
- ОСЕО - ОСПО - ОСДИСП,
где:
ОСФАП - объем средств, направляемых
на финансовое обеспечение фельдшерских,
фельдшерско-акушерских пунктов в
соответствии с установленными
Территориальной программой
государственных гарантий размерами
финансового обеспечения фельдшерских,
фельдшерско-акушерских пунктов (при
необходимости - за исключением
медицинской помощи в неотложной форме),
рублей;
ОСИССЛЕД - объем средств,
направляемых на оплату проведения
отдельных диагностических
(лабораторных) исследований
(компьютерной томографии,
магнитно-резонансной томографии,
ультразвукового исследования
сердечно-сосудистой системы,
эндоскопических диагностических
исследовании, молекулярно-генетических
исследований и патолого-анатомических
исследований биопсийного
(операционного) материала, тестирования
на выявление новой коронавирусной
инфекции (COVID-19) в соответствии с
нормативами, установленными
Территориальной программой
государственных гарантий в части
базовой программы, рублей;
ОСНЕОТЛ. - объем средств,
направляемых на оплату посещений в
неотложной форме в соответствии с
нормативами, установленными
Территориальной программой
государственных гарантий в части
базовой программы, рублей (используется
в случае принятия Комиссией решения о
финансировании медицинской помощи в
неотложной форме вне подушевого
норматива);
ОСЕО - объем средств, направляемых
на оплату медицинской помощи,
оказываемой в амбулаторных условиях за
единицу объема медицинской помощи
застрахованным в данном субъекте
Российской Федерации лицам (в том числе
комплексных посещений по профилю
"Медицинская реабилитация", а также
диспансерного наблюдения), рублей;
ОСПО - объем средств, направляемых
на оплату проведения профилактических
медицинских осмотров в соответствии с
нормативами, установленными
Территориальной программой
государственных гарантий в части
базовой программы, рублей;
ОСДИСП - объем средств,
направляемых на оплату проведения
диспансеризации, включающей
профилактический медицинский осмотр и
дополнительные методы обследований (в
том числе второго этапа диспансеризации
и углубленной диспансеризации), рублей;
ОСдн - объем средств, направляемых
на оплату проведения диспансерного
наблюдения, в соответствии с
нормативами, установленными
Территориальной программой
государственных гарантий в части
базовой программы, рублей;
Объем средств, направляемый на
финансовое обеспечение медицинской
помощи, финансируемой в соответствии с
установленными Программой нормативами,
не включает в себя средства,
направляемые на оплату медицинской
помощи, оказываемой в амбулаторных
условиях застрахованным лицам за
пределами субъекта Российской
Федерации, на территории которого выдан
полис обязательного медицинского
страхования, и оплачиваемой за единицу
объема медицинской помощи.
Оплата медицинской помощи в
амбулаторных условиях по профилю
"Медицинская реабилитация"
осуществляется вне подушевого норматива
финансирования - за соответствующую
единицу объема медицинской помощи
(комплексное посещение).
3.3.3. Правила применения
коэффициента специфики оказания
медицинской помощи
Подушевые нормативы
финансирования для каждой медицинской
организации определяются
дифференцированно с учетом
коэффициентов специфики оказания
медицинской помощи согласно
Требованиям.
С учетом объективных, экономически
обоснованных критериев и расчетов,
выполненных в соответствии с Методикой
расчета тарифов, коэффициенты специфики
определены дифференцированно от уровня
медицинской организации. При этом в
соответствии с Требованиями применены
коэффициенты специфики оказания
медицинской помощи, учитывающие:
1) коэффициенты дифференциации на
прикрепившихся к медицинской
организации лиц с учетом наличия
подразделений, расположенных в сельской
местности, отдаленных территориях,
поселках городского типа и малых городах
с численностью населения до 50 тысяч
человек, и расходов на их содержание и
оплату труда персонала (далее - Кдот)
(рассчитываются в соответствии с пунктом
3.3.5 Приложения 1 к Тарифному соглашению);
2) коэффициенты половозрастного
состава (далее - КДпв) рассчитаны в
соответствии с пунктом 3.3.4 Положения;
3) коэффициенты уровня расходов
медицинских организаций (далее - КДур),
установлен равный 1;
4) коэффициенты достижения целевых
показателей уровня заработной платы
медицинских работников, установленных
"дорожными картами" развития
здравоохранения в Краснодарском крае
(далее - КДзп).
При расчете учтено плотность
расселения обслуживаемого населения,
транспортная доступность, климатические
и географические особенности территории
обслуживания населения, а также расходы,
связанные с содержанием медицинской
организации, в том числе в зависимости от
размера и площади медицинской
организации.
3.3.4. Расчет половозрастных
коэффициентов дифференциации
С целью учета различий в
потреблении медицинской помощи при
расчете значений коэффициента специфики
оказания медицинской помощи учитываются
половозрастные коэффициенты
дифференциации. Половозрастные
коэффициенты дифференциации
рассчитываются на основании данных о
затратах на оплату медицинской помощи,
оказанной застрахованным лицам за
определенный расчетный период, и
численности застрахованных лиц за
данный период. Половозрастной
коэффициент КД(j) рассчитывается для
каждой медицинской организации с учетом
структуры прикрепившегося к ней
населения и относительного коэффициента
половозрастных затрат в целом по
Краснодарскому краю.
Средневзвешенный коэффициент
дифференциации по половозрастной
структуре населения (КДпв), учитывающий
различия в затратах на оказание
медицинской помощи отдельным группам
застрахованных лиц, в зависимости от
пола и возраста, исчислены исходя из
фактических данных по принятым к оплате
счетам и распределены на следующие
половозрастные группы:
ноль - один год мужчины - 3,02;
ноль - один год женщины - 2,98;
один год - четыре года мужчины - 1,63
один год - четыре года женщины - 1,59
пять лет - семнадцать лет мужчины -
1,43;
пять лет - семнадцать лет женщины -
1,41;
восемнадцать лет - шестьдесят
четыре года мужчины - 0,64;
восемнадцать лет - шестьдесят
четыре года женщины - 0,65;
шестьдесят пять лет и старше
мужчины - 1,60;
шестьдесят пять лет и старше
женщины - 1,60.
К расчету коэффициентов
дифференциации принимается численность
застрахованных лиц на территории
Краснодарского края, определяемая на
основании сведений регионального
сегмента единого регистра
застрахованных лиц на первое число
первого месяца расчетного периода.
3.3.5. Расчет значений КДот.
КДот применяется в отношении
медицинских организаций (юридических
лиц) с учетом наличия у них
подразделений, расположенных в сельской
местности, отдаленных территориях,
поселках городского типа и малых городах
с численностью населения до 50 тысяч
человек (в том числе в отношении
участковых больниц и врачебных
амбулаторий, являющихся как отдельными
юридическими лицами, так и их
подразделениями).
К подушевому нормативу
финансирования на прикрепившихся лиц
такой медицинской организации, с учетом
расходов на ее содержание и оплату труда
персонала, исходя из расположения и
отдаленности обслуживаемых территорий
применяются следующие коэффициенты
дифференциации в размере:
для медицинских организаций и их
подразделений, обслуживающих до 20 тысяч
человек, - не менее 1,113;
для медицинских организаций и их
подразделений, обслуживающих свыше 20
тысяч человек, - не менее 1,04.
В случае если только отдельные
подразделения медицинской организации,
а не медицинская организация в целом,
соответствуют условиям применения
коэффициента дифференциации КДот, объем
направляемых финансовых средств
рассчитывается исходя из доли
обслуживаемого данными подразделениями
населения:
![]()
КДотОТi - коэффициент
дифференциации на прикрепившихся к
медицинской организации лиц с учетом
наличия подразделений, расположенных в
сельской местности, отдаленных
территориях, поселках городского типа и
малых городах с численностью населения
до 50 тысяч человек и расходов на их
содержание и оплату труда персонала,
определенный для i-той медицинской
организаций (при наличии);
Дотj - доля населения, обслуживаемая
j-ым подразделением, расположенным в
сельской местности, отдаленных
территориях, поселках городского типа и
малых городах с численностью населения
до 50 тысяч человек (значение от 0 до 1);
КДотj - коэффициент дифференциации,
применяемый к j-ому подразделению,
расположенному в сельской местности,
отдаленных территориях, поселках
городского типа и малых городах с
численностью населения до 50 тысяч
человек с учетом расходов на содержание
и оплату труда персонала.
3.3.6. Расчет дифференцированных
подушевых нормативов финансирования
Дифференцированные подушевые
нормативы финансирования для
медицинских организаций, участвующих в
реализации территориальной программы
обязательного медицинского страхования
Краснодарского края (ДПнi),
рассчитываются на основе базового
подушевого норматива финансирования
медицинской помощи, оказываемой в
амбулаторных условиях по следующей
формуле:
![]()
где:
![]() - дифференцированный подушевой
норматив для i-той медицинской
организации, рублей;
- дифференцированный подушевой
норматив для i-той медицинской
организации, рублей;
![]() - коэффициент половозрастного
состава, для i-той медицинской
организации;
- коэффициент половозрастного
состава, для i-той медицинской
организации;
![]() - коэффициент уровня расходов
медицинских организаций, для i-той
медицинской организации (при
необходимости);
- коэффициент уровня расходов
медицинских организаций, для i-той
медицинской организации (при
необходимости);
![]() - коэффициент достижения целевых
показателей уровня заработной платы
медицинских работников, установленных
"дорожными картами" развития
здравоохранения в субъекте Российской
Федерации, для i-той медицинской
организации (при необходимости);
- коэффициент достижения целевых
показателей уровня заработной платы
медицинских работников, установленных
"дорожными картами" развития
здравоохранения в субъекте Российской
Федерации, для i-той медицинской
организации (при необходимости);
![]() - коэффициент специфики оказания
медицинской помощи, учитывающий наличие
подразделений, расположенных в сельской
местности, отдаленных территориях,
поселках городского типа и малых городах
с численностью населения до 50 тысяч
человек и расходов на их содержание и
оплату труда персонала, для i-той
медицинской организации.
- коэффициент специфики оказания
медицинской помощи, учитывающий наличие
подразделений, расположенных в сельской
местности, отдаленных территориях,
поселках городского типа и малых городах
с численностью населения до 50 тысяч
человек и расходов на их содержание и
оплату труда персонала, для i-той
медицинской организации.
3.3.7. Расчет объема финансового
обеспечения фельдшерских,
фельдшерско-акушерских пунктов
Размер финансового обеспечения
фельдшерских здравпунктов и
фельдшерско-акушерских пунктов при
условии их соответствия требованиям,
установленным положением об организации
оказания первичной медико-санитарной
помощи взрослому населению,
утвержденным Министерством
здравоохранения Российской Федерации,
составляет в среднем на 2024 год:
для фельдшерского здравпункта или
фельдшерско-акушерского пункта,
обслуживающего от 101 до 900 жителей, - 1230,5
тыс. рублей;
для фельдшерского здравпункта или
фельдшерско-акушерского пункта,
обслуживающего от 901 до 1500 жителей, - 2460,9
тыс. рублей;
для фельдшерского здравпункта или
фельдшерско-акушерского пункта,
обслуживающего от 1501 до 2000 жителей, - 2907,1
тыс. рублей.
Размер финансового обеспечения
фельдшерских, фельдшерско-акушерских
пунктов, обслуживающих менее 100 жителей,
установлен с учетом понижающего
коэффициента (К = 0,506) и составляет 615,2 тыс.
рублей;
Размер финансового обеспечения
фельдшерских, фельдшерско-акушерских
пунктов, обслуживающих более 2000 жителей,
установлен с учетом коэффициента = 1 и
составляет 2907,1 тыс. рублей.
В случае оказания медицинской
помощи фельдшерскими здравпунктами и
фельдшерско-акушерскими пунктами с
численностью обслуживающего населения
от 101 до 900 человек женщинам
репродуктивного возраста, но при
отсутствии в указанных пунктах акушеров
полномочия по работе с такими женщинами
осуществляются фельдшером или
медицинской сестрой (в части проведения
санитарно-гигиенического обучения
женщин по вопросам грудного
вскармливания, предупреждения
заболеваний репродуктивной системы,
абортов и инфекций, передаваемых половым
путем). В этом случае размер финансового
обеспечения фельдшерских здравпунктов,
фельдшерско-акушерских пунктов
устанавливается с учетом отдельного
повышающего коэффициента,
рассчитываемого с учетом доли женщин
репродуктивного возраста в численности
прикрепленного населения: до 20% женщин
повышающий коэффициент равен 1,016, более
20% женщин - 1,032.
В Фапе с численностью
обслуживаемого населения более 901
человек, где укомплектованность кадрами,
соответствует требованиям,
установленными Минздравом России,
применяется коэффициент равен 1. При
отсутствии в указанных пунктах акушеров
установить понижающий коэффициент
равный - 0,8. При условии возложения
полномочий по работе с такими женщинами
на фельдшера или медицинскую сестру
установить размер финансового
обеспечения ФАП с учетом отдельного
повышающего коэффициента,
рассчитываемого с учетом доли женщин
репродуктивного возраста в численности
прикрепленного населения: до 20% женщин
повышающий коэффициент равен 1,016, более
20% женщин - 1,032.
При этом размер финансового
обеспечения фельдшерских здравпунктов и
фельдшерско-акушерских пунктов
обеспечивает сохранение достигнутого
соотношения между уровнем оплаты труда
отдельных категорий работников
бюджетной сферы, определенных Указом
Президента Российской Федерации от 7 мая
2012 г. N 597 "О мероприятиях по реализации
государственной социальной политики", и
уровнем средней заработной платы в
соответствующем регионе.
Размер финансового обеспечения
медицинской организации, в составе
которой имеются фельдшерские
здравпункты, фельдшерско-акушерские
пункты, определяется исходя из
подушевого норматива финансирования и
количества лиц, прикрепленных к ней, а
также расходов на фельдшерские
здравпункты, фельдшерско-акушерские
пункты исходя из их количества в составе
медицинской организации и среднего
размера их финансового обеспечения,
установленного в настоящем разделе.
Объем средств, направляемых на
финансовое обеспечение фельдшерских,
фельдшерско-акушерских пунктов в i-той
медицинской организации, рассчитывается
следующим образом:
![]()
ОСфап i - объем средств,
направляемых на финансовое обеспечение
фельдшерских, фельдшерско-акушерских
пунктов в i-той медицинской организации;
Чфап n - число фельдшерских,
фельдшерско-акушерских пунктов n-типа (в
зависимости от численности
обслуживаемого населения и соответствия
требованиям, установленным положением
об организации оказания первичной
медико-санитарной помощи взрослому
населению);
БНФфап n - базовый норматив
финансовых затрат на финансовое
обеспечение структурных подразделений
медицинских организаций - фельдшерских,
фельдшерско-акушерских пунктов n-го
типа;
КСбнф n - коэффициент специфики
оказания медицинской помощи,
применяемый к базовому нормативу
финансовых затрат на финансовое
обеспечение структурных подразделений
медицинской организации, учитывающий
критерий соответствия их требованиям,
установленным Приказом N 543н (для типов
фельдшерских, фельдшерско-акушерских
пунктов, для которых размер финансового
обеспечения определен Разделом VI
Программы, устанавливается значение
коэффициента, равное 1).
В случае если у фельдшерских,
фельдшерско-акушерских пунктов в
течение года меняется численность
обслуживаемого населения, а также факт
соответствия требованиям, установленным
Приказом N 543н, годовой размер
финансового обеспечения фельдшерских,
фельдшерско-акушерских пунктов
учитывает объем средств, направленных на
финансовое обеспечение фельдшерских,
фельдшерско-акушерских пунктов за
предыдущие периоды с начала года, и
рассчитывается следующим образом:
ОСфап i = ОСфап нг i + (БНФфап i x КСбнф i
x n МЕС), где:
ОСфап i - фактический размер
финансового обеспечения фельдшерского,
фельдшерско-акушерского пункта;
ОСфап нг i - объем средств,
направленный на финансовое обеспечение
фельдшерского, фельдшерско-акушерского
пункта с начала года;
n МЕС - количество месяцев,
оставшихся до конца календарного года.
В случае изменения условий в
течение текущего месяца, расчет размера
финансового обеспечения
пересчитывается согласно отработанному
времени.
Расходы на оплату транспортных
услуг не входят в размеры финансового
обеспечения фельдшерских,
фельдшерско-акушерских пунктов.
Перечень фельдшерско-акушерских
пунктов с указанием диапазона
численности обслуживаемого населения
приведены в Приложении 27.
3.3.8. Оплата профилактических
медицинских осмотров, том числе в рамках
диспансеризации, включая углубленную
диспансеризацию.
Финансовое обеспечение
профилактических медицинских осмотров,
диспансеризации и диспансерного
наблюдения осуществляется вне
подушевого норматива финансирования за
единицу объема медицинской помощи
(комплексное посещение) в соответствии с
объемом медицинских исследований,
установленным приказами Министерства
здравоохранения Российской Федерации от
27 апреля 2021 г. N 404н "Об утверждении
порядка проведения профилактического
медицинского осмотра и диспансеризации
определенных групп взрослого населения"
(зарегистрировано в Минюсте России 30
июня 2021 г. N 64042), от 10 августа 2017 г. N 514н "О
Порядке проведения профилактических
медицинских осмотров
несовершеннолетних" (зарегистрировано в
Минюсте России 18 августа 2017 г. N 47855), от 15
февраля 2013 г. N 72н "О проведении
диспансеризации пребывающих в
стационарных учреждениях детей-сирот и
детей, находящихся в трудной жизненной
ситуации" (зарегистрировано в Минюсте
России 2 апреля 2013 г. N 27964), от 21 апреля 2022
г. N 275н "Об утверждении Порядка
диспансеризации детей-сирот и детей,
оставшихся без попечения родителей, в
том числе усыновленных (удочеренных),
принятых под опеку (попечительство), в
приемную или патронатную семью"
(зарегистрировано в Минюсте России 29
апреля 2022 г. N 68366), от 15 марта 2022 г. N 168н "Об
утверждении порядка проведения
диспансерного наблюдения за взрослыми"
(зарегистрировано в Минюсте России 21
апреля 2022 г. N 68288), от 4 июня 2020 г. N 548н "Об
утверждении порядка диспансерного
наблюдения за 60 взрослыми с
онкологическими заболеваниями"
(зарегистрировано в Минюсте России 26
июня 2020 г. N 58786) и с учетом целевых
показателей охвата населения
профилактическими медицинскими
осмотрами федерального проекта
"Развитие системы оказания первичной
медико-санитарной помощи" национального
проекта "Здравоохранение").
В случае проведения мероприятий в
рамках профилактических осмотров,
включая диспансеризацию в выходные дни,
применяется повышающий коэффициент к
установленным тарифам комплексного
посещения для проведения
диспансеризации, включающей
профилактический медицинский осмотр в
размере 1,03.
В случае проведения мобильными
медицинскими бригадами полного
комплекса мероприятий в рамках
профилактических осмотров, включая
диспансеризацию, применяется повышающий
коэффициент к установленным тарифам на
оплату медицинской помощи в рамках
мероприятий по диспансеризации
отдельных категорий граждан (1 этап) в
размере 1,2.
Норматив финансовых затрат на
единицу объема медицинской помощи для
проведения профилактических
медицинских осмотров и диспансеризации
за счет средств обязательного
медицинского страхования установлен с
учетом в том числе расходов, связанных с
использованием систем поддержки
принятия врачебных решений (медицинских
изделий с применением искусственного
интеллекта, зарегистрированных в
установленном порядке) (при проведении
маммографии).
Тарифы на оплату комплексного
посещения для проведения
диспансеризации, включающей
профилактический медицинский осмотр
определенных групп взрослого населения
(1 этап) представлены в Приложении 19 лист
1.
Тарифы на оплату посещения
специалистов в рамках диспансеризации
взрослого населения в определенные
возрастные периоды второго этапа
диспансеризации представлены в
Приложении N 19, лист 2.
Тарифы на оплату комплексного
посещения для проведения
профилактического медицинского осмотра
определенных групп взрослого населения
представлены в Приложении N 19 лист 3.
Тарифы на проведение углубленной
диспансеризации представлены в
Приложении N 20.
Для женщин и мужчин
репродуктивного возраста поэтапно в
зависимости от возрастных групп
одновременно с прохождением
профилактического осмотра или
диспансеризации организуется
проведение диспансеризации,
направленной на оценку их
репродуктивного здоровья (далее
диспансеризация для оценки
репродуктивного здоровья женщин и
мужчин), включающей исследования и иные
медицинские вмешательства по перечню
согласно приложению N 6 Программы. При
невозможности проведения всех
исследований в медицинской организации,
к которой прикреплен гражданин, для
проведения указанных исследований
медицинским работником медицинской
организации, к которой прикреплен
гражданин, осуществляется забор
материала для исследования и его
направление в установленном порядке в
иную медицинскую организацию. В случае
отсутствия в медицинской организации, к
которой прикреплен гражданин, врача
акушера-гинеколога, врача-уролога
(врача-хирурга, прошедшего подготовку по
вопросам репродуктивного здоровья)
данная медицинская организация
привлекает к проведению диспансеризации
соответствующих врачей иных медицинских
организаций (в том числе на основе
выездных форм их работы) с обязательным
информированием гражданина о дате и
времени работы этих врачей не менее чем
за 3 рабочих дня до назначения даты
приема (осмотра).
Тарифы на оплату комплексного
посещения в рамках диспансеризации
взрослого населения, направленного на
оценку их репродуктивного здоровья в
определенные возрастные периоды первого
и второго этапа диспансеризации,
представлены в Приложении N 19, лист 5.
3.3.9. Диспансерное наблюдение за
гражданами
Диспансерное наблюдение
проводится в порядке, утвержденном
Министерством здравоохранения
Российской Федерации.
Оплата случаев диспансерного
наблюдения осуществляется за
комплексное посещение, включающее
стоимость посещения врача, проводящего
диспансерное наблюдение, а также
усредненную стоимость лабораторных и
диагностических исследований,
предусмотренных порядком проведения
диспансерного наблюдения, утвержденным
уполномоченным федеральным органом
исполнительной власти в сфере охраны
здоровья.
Тарифы на оплату диспансерного
наблюдения установлены
дифференцированно в зависимости от
профиля врача, проводящего диспансерное
наблюдение и в зависимости от
хронических заболеваний, функциональных
расстройств, иных состояний, при наличии
которых устанавливается диспансерное
наблюдение, а также в зависимости от
проведенных в рамках комплексного
посещения лабораторных и
диагностических исследований.
Тарифы на оплату комплексного
посещения по специальностям при
проведении диспансерного наблюдения
представлены в приложении 22.
3.3.10. Подходы к оплате медицинской
помощи за единицу объема медицинской
помощи - за медицинскую услугу, за
посещение, за обращение (законченный
случай)
При оплате медицинской помощи за
единицу объема медицинской помощи
размер финансового обеспечения
медицинской организации складывается
исходя из фактически оказанных объемов
медицинской помощи и определяется по
следующей формуле:
ФОфакт = Сумм (Омп x Т), где:
ФОфакт - фактический размер
финансового обеспечения медицинской
организации, рублей;
Омп - фактические объемы первичной
медико-санитарной помощи, оказанной в
амбулаторных условиях, оплачиваемой за
единицу объема медицинской помощи;
Т - тариф за единицу объема
первичной медико-санитарной помощи,
оказанной в амбулаторных условиях,
рублей.
При этом тариф за единицу объема
первичной медико-санитарной помощи,
оказанной в амбулаторных условиях,
является единым для всех медицинских
организаций на территории
Краснодарского края, отнесенных к одному
уровню (подуровню). Кроме того, тарифы на
оплату медицинской помощи в
амбулаторных условиях за единицу объема
могут отличаться в зависимости от
коэффициента дифференциации для
отдельных территорий Краснодарского
края, на которой расположена медицинская
организация.
Финансовое обеспечение расходов
медицинских организаций, не имеющих
прикрепившихся лиц, а также видов
расходов, не включенных в подушевой
норматив, осуществляется за единицу
объема медицинской помощи.
В Краснодарском крае Тарифным
соглашением установлены тарифы на
проведение отдельных диагностических
(лабораторных) исследований
(компьютерной томографии,
магнитно-резонансной томографии,
ультразвукового исследования
сердечно-сосудистой системы,
эндоскопических диагностических
исследований, молекулярно-генетических
исследований и патолого-анатомических
исследований биопсийного
(операционного) материала) с учетом
применения различных видов и методов
исследований систем, органов и тканей
человека, обусловленных заболеваемостью
населения.
Назначение отдельных
диагностических (лабораторных)
исследований (компьютерной томографии,
магнитно-резонансной томографии,
ультразвукового исследования
сердечно-сосудистой системы,
эндоскопических диагностических
исследований, молекулярно-генетических
исследований и патолого-анатомических
исследований биопсийного
(операционного) материала)
осуществляется врачом, оказывающим
первичную медико-санитарную помощь, в
том числе первичную специализированную
медицинскую помощь, при наличии
медицинских показаний.
Расчет тарифов одного
амбулаторно-поликлинического посещения
производится дифференцированно по
специальностям, по видам
(лечебно-диагностическое,
профилактическое, на дому).
За единицу объема медицинской
помощи - за посещение, за обращение
(законченный случай) используется при
оплате медицинской помощи, оказанной
застрахованным лицам за пределами
Краснодарского края, на территории
которого выдан полис обязательного
медицинского страхования, а также в
отдельных медицинских организациях, не
имеющих прикрепившихся лиц.
Тариф на оплату одного посещения по
специальностям, дифференцированного по
типам посещения и по типам населенного
пункта (город, село) приведен в
Приложении 11 лист 1,2.
Тариф на оплату первичной
медико-санитарной помощи за единицу
объема медицинской помощи - за обращение
(законченный случай) приведен в
Приложении 11 лист 3.
В рамках одного обращения не
допускается выставление отдельных
счетов за каждое посещение. Не
рассматривается в качестве обращения
совокупность профилактических
посещений лиц, состоящих на диспансерном
учете, и при наблюдении за нормально
протекающей беременностью.
3.3.11. Для медицинских организаций, в
составе которых на функциональной
основе созданы Центры здоровья, единицей
объема первичной медико-санитарной
помощи впервые обратившихся граждан в
отчетном году для проведения
комплексного обследования,
динамического наблюдения по
рекомендациям врача Центра здоровья,
является законченный случай лечения.
Оплата производится при условии
выполнения необходимых исследований,
входящих в перечень комплексного
обследования по согласованному тарифу.
Тарифы на медицинские услуги
Центров здоровья приведены в Приложении
N 10.
3.3.12. Тарифы на оплату медицинской
помощи, оказываемой медицинскими
организациями по отдельным медицинским
услугам (лабораторные исследования,
специализированное курсовое
амбулаторное лечение (СКАЛ), рассчитаны в
соответствии с номенклатурой
медицинских услуг, утвержденной
приказом Министерства здравоохранения
Российской Федерации от 13 октября 2017
года N 804н "Об утверждении номенклатуры
медицинских услуг".
Тарифы на лабораторные
исследования, выполняемые по
направлениям
амбулаторно-поликлинического звена
медицинских организаций Краснодарского
края приведены в Приложении N 23.
Тарифы за проведение отдельных
диагностических исследований
(компьютерной томографии,
магнитно-резонансной томографии,
ультразвукового исследования
сердечно-сосудистой системы,
эндоскопических диагностических
исследований представлены в приложении N
14 лист 1 "Тариф за единицу объема
медицинской помощи (за медицинскую
услугу)";
Тарифы на проведение
патолого-анатомических исследований в
амбулаторных условиях по категориям
сложности и молекулярно биологические
исследования представлены в приложении N
14 лист 2 "Тариф за единицу объема
медицинской помощи
(патолого-анатомические и
молекулярно-генетические
исследования)".
Тариф на медицинскую помощь
специализированного курсового
амбулаторного лечения (СКАЛ) сформирован
за единицу объема медицинской помощи за
посещение, обращение.
Поликлиника центра СКАЛ, как
альтернатива лечения в стационарных
условиях, создана в соответствии с
приказом Минздрава Российской Федерации
от 28 июля 1997 года N 223 "Об организации
специализированного курсового
амбулаторного лечения (СКАЛ) в
лечебно-профилактических учреждениях
Российской Федерации", в которой
проводится профилактика, диагностика,
лечение и медицинская реабилитация при
различных заболеваниях и травмах с
использованием системы
специализированного курсового
амбулаторного лечения.
Тарифы на оплату медицинской
помощи, оказываемой в амбулаторных
условиях
(консультативно-диагностические приемы,
специализированное курсовое
амбулаторное лечение), приведены в
Приложении N 12 лист 1.
Тариф на оплату первичной
специализированной медико-санитарной
помощи (специализированной курсовое
амбулаторное лечение) за единицу объема
медицинской помощи - за обращение
(законченный случай) приведен в
Приложении 12 лист 2.
3.3.13. Оплата медицинской
реабилитации в амбулаторных условиях
Оплата медицинской реабилитации в
амбулаторных условиях, включая
реабилитацию пациентов после
перенесенной новой коронавирусной
инфекции (COVID-19), осуществляется вне
подушевого норматива финансирования на
прикрепившихся лиц к медицинской
организации, исходя из установленных
Территориальной программой
государственных гарантий в соответствии
с Программой территориальных нормативов
объема и финансовых затрат на единицу
объема для медицинской реабилитации. При
этом комплексное посещение, как
законченный случай медицинской
реабилитации в амбулаторных условиях,
включает в среднем 10 - 12 посещений.
В случае если реабилитационная
медицинская помощь выполнена не в полном
объеме, случай оплачивается в размере:
- при длительности лечения 3 дня и
менее - 20% от стоимости комплексного
посещения;
- при длительности лечения от 4 до 6 -
50% от стоимости комплексного посещения;
- при длительности лечения от 7 до 9
дней - 80% от стоимости комплексного
посещения.
Оплата медицинской реабилитации в
амбулаторных условиях может
осуществляться дифференцированно, в том
числе в зависимости от:
- оценки состояния пациента по ШРМ (1
- 3 балла);
- заболевания (профиля заболевания),
по поводу которого проводится
медицинская реабилитация;
- медицинского персонала,
проводящего медицинскую реабилитацию
(мультидисциплинарная реабилитационная
команда).
Плановый объем случаев медицинской
реабилитации в амбулаторных условиях и
размер соответствующих тарифов
определяется в разрезе определенных
выше параметров с учетом в том числе
нормативов финансовых затрат на
соответствующую единицу объема
медицинской помощи (комплексное
посещение по профилю "Медицинская
реабилитация"), установленных
Территориальной программой
государственных гарантий.
Оплате за комплексное посещение
подлежит законченный случай медицинской
реабилитации в амбулаторных условиях.
Комплексное посещение включает набор
необходимых консультаций специалистов,
а также проведение методов реабилитации,
определенных программами реабилитации.
Объем средств, полученных i-той
медицинской организацией за оказание
медицинской помощи по профилю.
"Медицинская реабилитация", определяется
по формуле:
![]()
ОСамб мрi - объем средств,
полученных i-той медицинской
организацией за оказание медицинской
помощи по профилю "Медицинская
реабилитация" в амбулаторных условиях;
Омр - объем комплексных посещений
по профилю "Медицинская реабилитация" с
учетом в том числе заболевания (профиля
заболевания) и состояния пациента;
Тмр - тариф на оплату комплексного
посещения по профилю "Медицинская
реабилитация" для соответствующего
заболевания (профиля заболевания) и
состояния пациента.
Тарифы на оплату комплексного
посещения по профилю "Медицинская
реабилитация" представлены в Приложении
N 25 лист 1, лист 2.
Тариф комплексного посещения при
оказании медицинской помощи по
медицинской реабилитации на дому
приложение N 25 лист 4, с учетом
особенности оплаты медицинской
реабилитации на дому с применением
телемедицинских технологий.
3.3.13.1. Медицинская помощь в рамках
школ сахарного диабета.
Медицинская помощь в рамках школ
сахарного диабета осуществляется за
единицу объема - комплексное посещение,
включающее от 15 до 20 часов занятий в
рамках школы сахарного диабета, а также
проверку дневников самоконтроля.
Согласно разъяснениям
Министерства здравоохранения
Российской Федерации и Федерального
фонда обязательного медицинского
страхования по вопросу оплаты
медицинской помощи пациентам с сахарным
диабетом (Письмо Минздрава России от
28.06.2023 N 31-2/И/2-11589) в случае неустановления
в территориальной программе
государственных гарантий норматива
объема и норматива финансовых затрат на
единицу объема медицинской помощи при ее
оказании пациентам с сахарным диабетом в
части ведения школ сахарного диабета,
расходы на ведение школ для больных
сахарным диабетом осуществляются в
рамках подушевого норматива
финансирования первичной
медико-санитарной помощи в амбулаторных
условиях.
На территории Краснодарского края
ведение школ для больных сахарным
диабетом осуществляется в рамках
подушевого норматива финансирования
первичной медико-санитарной помощи в
амбулаторных условиях.
Тарифы на оплату комплексного
посещения школы сахарного диабета на 1
пациента и на 1 занятие представлены в
Приложении N 16.
3.3.14. Оплата стоматологической
помощи в амбулаторных условиях
При оплате амбулаторной
стоматологической медицинской помощи по
посещениям и обращениям учтены условные
единицы трудоемкости (далее - УЕТ),
которые на протяжении многих лет
используются в стоматологии для
планирования учета оказываемых услуг,
отчетности деятельности специалистов,
оплаты их труда.
Оплата стоматологической помощи в
амбулаторных условиях по тарифам с
учетом УЕТ должна быть основана на
соблюдении принципа максимальной
санации полости рта и зубов (лечение 2, 3
зубов) за одно посещение, что является
наиболее эффективным, так как
сокращается время на вызов пациента,
подготовку рабочего места,
операционного поля, работу с документами
и т.д.
При этом для планирования объема
финансовых средств на оплату
стоматологической помощи в амбулаторных
условиях учитывается средняя кратность
УЕТ в одном посещении, которая по
Российской Федерации составляет 4,2.
Стоматологическая помощь в амбулаторных
условиях оплачивается по тарифам с
учетом фактически выполненных количеств
условных единиц трудоемкости (УЕТ).
Среднее количество УЕТ в одной
медицинской услуге, применяемое для
обоснования объема и стоимости
посещений при оказании первичной
медико-санитарной специализированной
стоматологической помощи в амбулаторных
условиях, представлено в Приложении N 18 к
Тарифному соглашению.
Указанное приложение разработано
Федеральным государственным бюджетным
учреждением "Центральный
научно-исследовательский институт
стоматологии и челюстно-лицевой
хирургии" при участии главного
внештатного специалиста Российской
Федерации, медико-стоматологического
стоматолога Министерства
здравоохранения ректора Московского
государственного университета имени А.И.
Евдокимова О.О. Янушевича.
За одну условную единицу
трудоемкости (УЕТ) принимаются 10 минут.
При этом для учета случаев лечения
обязательно используется следующее
правило: один визит пациента является
одним посещением.
3.3.15. Особенности оплаты
медицинской помощи с применением
телемедицинских технологий
В соответствии с Программой
подушевой норматив финансирования на
прикрепившихся лиц включает в том числе
расходы на оказание медицинской помощи с
применением телемедицинских
технологий.
Оказание медицинской помощи с
применением телемедицинских технологий
в амбулаторных условиях включается в
подушевой норматив финансирования
амбулаторной медицинской помощи; также
возможно установление отдельных тарифов
на оплату медицинской помощи с
применением телемедицинских технологий
в целях проведения межучрежденческих
расчетов, в том числе для
референс-центров.
Консультация врача - специалиста с
использованием телемедицинской
консультации - процесс оказания
консультационной услуги врачом
консультационно-диагностического
центра врачу медицинской организации на
основании медицинской информации,
переданной по электронным каналам связи.
Тариф на консультацию врачей -
специалистов с использованием
телемедицинских технологий, включая
холтеровское мониторирование, рассчитан
за единицу объема посещения, за
исключением расходов по статье
"медикаменты и расходные материалы",
которые не используются в данной услуге.
Тарифы консультации (консилиума
врачей) при оказании медицинской помощи
с использованием телемедицинских
технологий приведен в Приложении N 24.
3.3.16. Тарифы на оплату гемодиализа и
перитонеального диализа сформирован за
единицу объема медицинской помощи.
всего врачей |
5.25 |
5,25 |
4.00 |
Заместительная почечная терапия
методами гемодиализа и перитонеального
диализа застрахованным лицам проводится
в рамках первичной специализированной и
специализированной медицинской помощи и
оплачивается по тарифам, утвержденным в
установленном порядке за счет средств
ОМС, в том числе в части приобретения
расходных материалов, при этом проезд
пациентов до места оказания медицинских
услуг не включен в тариф на оплату
медицинской помощи.
Базовая стоимость КСГ для оплаты
услуг гемодиализа, представляющие из
себя тарифы на оплату гемодиализа (код
услуги А 18.05.002 "Гемодиализ") и
перитонеальный диализ (код услуги А18.30.001
"Перитонеальный диализ", рассчитанные в
соответствии с Методикой расчета
тарифов, и включает в себя расходы,
определенные частью 7 статьи 35
Федерального закона от 29 ноября 2010 г. N
326-ФЗ "Об обязательном медицинском
страховании в Российской Федерации".
Базовая стоимость КСГ для оплаты
услуг диализа, представляющая из себя
тарифы на оплату гемодиализа (код услуги
А18.05.002 "Гемодиализ") и базовый тариф
перитонеального диализа (код услуги А
18.30.001 "Перитонеальный диализ"), приведена
в Приложении N 26.
3.3.17. Применение показателей
результативности деятельности
медицинской организации
Основная цель применения методики
стимулирования медицинских организаций
- это снижение показателей смертности
прикрепленного к ней населения.
При оплате медицинской помощи по
подушевому нормативу финансирования на
прикрепившихся лиц с учетом показателей
результативности деятельности
медицинской организации (включая
показатели объема медицинской помощи), в
том числе с включением расходов на
медицинскую помощь, оказываемую в иных
медицинских организациях и оплачиваемую
за единицу объема медицинской помощи в
составе средств, направляемых на
финансовое обеспечение медицинской
организации, имеющей прикрепившихся лиц,
по подушевому нормативу финансирования,
определяется доля средств от базового
подушевого норматива финансирования на
прикрепившихся лиц, направляемых на
выплаты медицинским организациям в
случае достижения ими значений
показателей результативности
деятельности с учетом балльной оценки.
При этом размер финансового
обеспечения медицинской помощи,
оказанной медицинской организацией,
имеющей прикрепившихся лиц, по
подушевому нормативу финансирования
определяется по следующей формуле:
ОСпн = ДПнi x Чзi + ОСрд
где:
ОСпн - финансовое обеспечение
медицинской помощи, оказанной
медицинской организацией, имеющей
прикрепившихся лиц, по подушевому
нормативу финансирования, рублей;
ОСрд - объем средств, направляемых
медицинским организациям в случае
достижения ими значений показателей
результативности деятельности согласно
балльной оценке (далее - объем средств с
учетом показателей результативности),
рублей, в размере 8 процентов от базового
норматива финансирования на
прикрепившихся лиц;
ДПнi - дифференцированный подушевой
норматив финансирования амбулаторной
медицинской помощи для i-той медицинской
организации, рублей.
Мониторинг достижения значений
показателей результативности
деятельности по каждой медицинской
организации и ранжирование медицинских
организаций Краснодарского края
проводится Комиссией, частота
проведения мониторинга - ежеквартально.
Осуществление выплат по
результатам оценки достижения
медицинскими организациями,
оказывающими медицинскую помощь в
амбулаторных условиях, значений
показателей результативности
деятельности производится по итогам
года.
При этом выплаты по итогам года
распределяются на основе сведений об
оказанной медицинской помощи за период
декабрь предыдущего года - ноябрь
текущего года (включительно) и
включаются в счет за декабрь.
Приложением 9 лист 1 к Тарифному
соглашению установлен перечень
показателей результативности
деятельности медицинских организаций
(далее - показатели результативности
деятельности).
Показатели результативности
деятельности, порядок их применения и
объем (доля) финансовых средств,
направляемых на осуществление выплат по
результатам оценки результативности
деятельности медицинских организаций,
установлены Тарифным соглашением в
соответствии с Требованиями и
Методическими рекомендациями. При этом
коллективными договорами, соглашениями,
локальными нормативными актами,
заключаемыми в соответствии с трудовым
законодательством и иными нормативными
правовыми актами, содержащими нормы
трудового права и регулирующими системы
оплаты труда в медицинских организациях,
в том числе системы доплат и надбавок
стимулирующего характера и системы
премирования, необходимо предусмотреть
стимулирующие выплаты медицинским
работникам за достижение аналогичных
показателей.
Рекомендуемая методика включает
разделение оценки показателей на блоки,
отражающие результативность оказания
медицинской помощи - профилактические
мероприятия и диспансерное наблюдение
разным категориям населения (взрослому
населению, детскому населению,
акушерско-гинекологической помощи) в
амбулаторных условиях.
В случае, когда показатели
результативности одного из блоков
неприменимы для конкретной медицинской
организации и (или) отчетного периода,
суммарный максимальный балл и итоговый
коэффициент для соответствующей
медицинской организации могут
рассчитываться без учета этих
показателей.
Тарифным соглашением определен
порядок применения показателей
результативности, а также перечень
медицинских организаций (групп
медицинских организаций) с указанием
показателей результативности,
применяемых для указанных медицинских
организаций (групп медицинских
организаций).
Каждый показатель, включенный в
блок (Приложение 9 лист 3 к Тарифному
соглашению), оценивается в баллах,
которые суммируются. Методикой
предусмотрена максимально возможная
сумма баллов по каждому блоку, которая
составляет:
19 баллов для показателей блока 1
(взрослое население);
7 баллов для показателей блока 2
(детское население);
6 баллов для показателей блока 3
(женское население).
В зависимости от результатов
деятельности медицинской организации по
каждому показателю определяется балл в
диапазоне от 0 до 2 баллов.
С учетом фактического выполнения
показателей, медицинские организации
распределяются на три группы: I -
выполнившие до 40 процентов показателей,
II - от 40 (включительно) до 60 процентов
показателей, III - от 60 (включительно)
процентов показателей.
Рекомендуемый порядок расчета
значений показателей результативности
деятельности медицинских организаций
представлен в Приложении 9 лист 2 к
Тарифному соглашению. Оценка достижения
значений показателей результативности
деятельности медицинских организаций
оформляется решением Комиссии, которое
доводится до сведения медицинских
организаций не позднее 25 числа месяца,
следующего за отчетным периодом.
Объем средств, направляемый в
медицинские организации по итогам
оценки достижения значений показателей
результативности деятельности,
определен Комиссией и складывается из
двух частей:
1 часть - распределение 70 процентов
от объема средств с учетом показателей
результативности за соответствующий
период.
Указанные средства распределяются
среди медицинских организаций II и III
групп с учетом численности
прикрепленного населения.
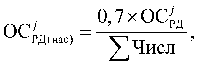
где:
![]() - объем средств, используемый при
распределении 70 процентов, от объема
средств на стимулирование медицинских
организаций за j-ый период, в расчете на 1
прикрепленное лицо, рублей;
- объем средств, используемый при
распределении 70 процентов, от объема
средств на стимулирование медицинских
организаций за j-ый период, в расчете на 1
прикрепленное лицо, рублей;
![]() - совокупный объем средств на
стимулирование медицинских организаций
за j-ый период, рублей;
- совокупный объем средств на
стимулирование медицинских организаций
за j-ый период, рублей;
![]() - численность прикрепленного
населения в j-м периоде ко всем
медицинским организациям II и III групп.
- численность прикрепленного
населения в j-м периоде ко всем
медицинским организациям II и III групп.
В качестве численности
прикрепленного населения к конкретной
медицинской организации используется
средняя численность за период. Например,
при осуществлении выплат по итогам
достижения показателей
результативности ежегодно среднюю
численность рекомендуется рассчитывать
по формуле:
Числ iJ = Чмепс1 + Чмес2 +...+ Чмес11 + Чмес12 / 12
где:
Чмес - среднегодовая численность
прикрепленного населения к i-той
медицинской организации в j-м году,
человек;
Чмес1 - численность прикрепленного
населения к i-той медицинской
организации по состоянию на 1 число
первого месяца j-го года, человек;
Чмес2 - численность прикрепленного
населения к i-той медицинской
организации по состоянию на 1 число
второго месяца года, следующего за j-тым,
человек;
Чмес11 - численность прикрепленного
населения к i-той медицинской
организации по состоянию на 1 число
одиннадцатого месяца j-го года, человек;
Чмес12 - численность прикрепленного
населения к i-той медицинской
организации по состоянию на 1 число
двенадцатого месяца j-го года, человек.
Объем средств, направляемый в i-ю
медицинскую организацию II и III групп за
j-тый период при распределении 70
процентов, от объема средств с учетом
показателей результативности ![]() , рассчитывается следующим
образом:
, рассчитывается следующим
образом:
![]()
где:
![]() - численность прикрепленного
населения в j-м периоде к i-той
медицинской организации II и III групп.
- численность прикрепленного
населения в j-м периоде к i-той
медицинской организации II и III групп.
2 часть - распределение 30 процентов
от объема средств с учетом показателей
результативности за соответствующий
период.
Указанные средства распределяются
среди медицинских организаций III группы
с учетом абсолютного количества
набранных соответствующими
медицинскими организациями баллов.
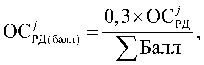
где:
![]() - объем средств, используемый при
распределении 30 процентов, от объема
средств на стимулирование медицинских
организаций за j-ый период, в расчете на 1
балл, рублей;
- объем средств, используемый при
распределении 30 процентов, от объема
средств на стимулирование медицинских
организаций за j-ый период, в расчете на 1
балл, рублей;
![]() - совокупный объем средств на
стимулирование медицинских организаций
за j-ый период, рублей;
- совокупный объем средств на
стимулирование медицинских организаций
за j-ый период, рублей;
![]() - количество баллов, набранных в j-м
периоде всеми медицинскими
организациями III группы.
- количество баллов, набранных в j-м
периоде всеми медицинскими
организациями III группы.
Объем средств, направляемый в i-ю
медицинскую организацию III группы за j-ый
период, при распределении 30 процентов от
объема средств на стимулирование
медицинских организаций ![]() , рассчитывается следующим
образом:
, рассчитывается следующим
образом:
![]()
где:
![]() - количество баллов, набранных в j-м
периоде i-той медицинской организацией III
группы.
- количество баллов, набранных в j-м
периоде i-той медицинской организацией III
группы.
Если по итогам года отсутствуют
медицинские организации, включенные в III
группу, средства, предназначенные для
осуществления стимулирующих выплат
медицинским организациям III группы,
распределяются между медицинскими
организациями II группы в соответствии с
установленной методикой (с учетом
численности прикрепленного населения).
Общий объем средств, направляемых
на оплату медицинской помощи с учетом
показателей результативности
деятельности в медицинскую организацию
III группы за j-тый период определяется
путем суммирования 1 и 2 частей, а для
медицинских организаций I группы за j-тый
период - равняется нулю.
Осуществление выплат
стимулирующего характера медицинской
организации, оказывающей медицинскую
помощь в амбулаторных условиях, по
результатам оценки ее деятельности,
следует производить в полном объеме при
условии снижения показателей смертности
прикрепленного к ней населения в
возрасте от 30 до 69 лет (за исключением
смертности от внешних причин) и (или)
смертности детей в возрасте от 0 - 17 лет
(за исключением смертности от внешних
причин) (далее - показатели смертности
прикрепленного населения (взрослого и
детского), а также фактического
выполнения не менее 90 процентов,
установленных решением Комиссии объемов
предоставления медицинской помощи с
профилактической и иными целями, а также
по поводу заболеваний (посещений и
обращений соответственно).
В случае, если не достигнуто
снижение вышеуказанных показателей
смертности прикрепленного населения
(взрослого и детского и (или) выполнения
медицинской организацией менее 90
процентов указанного объема медицинской
помощи, Комиссия вправе применять
понижающие коэффициенты к размеру
стимулирующих выплат.
Объем средств, предусмотренных на
стимулирующие выплаты, не
распределенный между медицинскими
организациями II и III группы в результате
применения вышеуказанных понижающих
коэффициентов к размеру стимулирующих
выплат, распределяется между указанными
медицинскими организациями
пропорционально размеру стимулирующих
выплат с учетом вышеуказанных
понижающих коэффициентов.
3.4. Тарифы на оплату медицинской
помощи, оказываемой в стационарных
условиях.
Расчет стоимости законченного
случая лечения по КСГ осуществляется на
основе следующих экономических
параметров:
1. Размер базовой ставки без учета
коэффициента дифференциации;
2. Коэффициент относительной
затратоемкости;
3. Коэффициент дифференциации;
4. Коэффициент специфики оказания
медицинской помощи
5. Коэффициент уровня (подуровня)
медицинской организации;
6. Коэффициент сложности лечения
пациента.
3.1.1. Стоимость одного случая
госпитализации в стационаре (ССксг) по
КСГ, за исключением КСГ, в составе
которых Программой установлены доли
заработной платы и прочих расходов,
порядок оплаты которых установлен п. 3.4.8
Положения и определяется по следующей
формуле:
ССксг = БС x КД x КЗксг x КСксг x КУСмо + БС x
КД x КСЛП,
где:
БС - базовая ставка, рублей;
КЗКСГ - коэффициент относительной
затратоемкости КСГ (подгруппы в составе
КСГ), к которой отнесен данный случай
госпитализации;
КСКСГ - коэффициент специфики КСГ, к
которой отнесен данный случай
госпитализации (используется в расчетах,
в случае если указанный коэффициент
определен в субъекте Российской
Федерации для данной КСГ);
КУСМО - коэффициент уровня
медицинской организации, в которой был
пролечен пациент;
КД - коэффициент дифференциации,
рассчитанный в соответствии с
постановлением Правительства
Российской Федерации от 05.05.2012 N 462 "О
порядке распределения, предоставления и
расходования субвенций из бюджета
Федерального фонда обязательного
медицинского страхования бюджетам
территориальных фондов обязательного
медицинского страхования на
осуществление переданных органам
государственной власти субъектов
Российской Федерации полномочий
Российской Федерации в сфере
обязательного медицинского страхования"
(далее - Постановление N 462).
На территории Краснодарского края
КД равен 1.
КСЛП - коэффициент сложности
лечения пациента (при необходимости,
сумма применяемых КСЛП).
3.4.2. Размер базовой ставки (размер
средней стоимости законченного случая
лечения, включенного в КСГ)
Размер базовой ставки определяется
исходя из следующих параметров: - объема
средств, предназначенных для
финансового обеспечения медицинской
помощи, оказываемой в стационарных
условиях и оплачиваемой по КСГ (ОС);
- общего планового количества
случаев лечения, подлежащих оплате по
КСГ (Чел);
- среднего поправочного
коэффициента оплаты по КСГ (СПК).
Размер базовой ставки
устанавливается тарифным соглашением,
принятым на территории Краснодарского
края, и рассчитан по формуле:
БС = ОС - ОСЛП ЧСЛ x СПК x КД
СПК рассчитывается по формуле:
![]()
Если для КСГ Приложением N 4 к
Программе не установлена доля
заработной платы и прочих расходов в
структуре стоимости КСГ, значение ДЗП
принимается равным 1.
При расчете базовой ставки в
качестве параметра ОСЛП учтена сумма,
характеризующая вклад коэффициента
сложности лечения пациента в совокупный
объем средств на оплату медицинской
помощи:
![]()
где: КСЛП - размер, применяемый при
оплате i-го случая оказания медицинской
помощи.
- КД не применяется для КСЛП
"проведение сопроводительной
лекарственной терапии при
злокачественных новообразованиях у
взрослых в соответствии с клиническими
рекомендациями" (равно единице).
Необходимо учитывать, что
Программой предусмотрены средние
нормативы финансовых затрат на единицу
объема медицинской помощи для
медицинской реабилитации и средние
нормативы финансовых затрат на единицу
объема медицинской помощи, за
исключением медицинской реабилитации.
При этом базовая ставка едина для всех
профилей медицинской помощи, включенных
в базовую программу обязательного
медицинского страхования (в том числе
для профиля "Медицинская реабилитация").
Ее расчет осуществляется на основании
объема средств, предназначенного для
финансового обеспечения медицинской
помощи, оказываемой в стационарных
условиях и оплачиваемой по КСГ (ОС),
общего планового количества случаев
лечения, подлежащих оплате по КСГ (Чсл),
среднего поправочного коэффициента
оплаты по КСГ (СПК) и объема средств,
запланированного для КСЛП (ОСЛП), для
всех профилей медицинской помощи,
включенных в базовую программу
обязательного медицинского страхования,
за исключением медицинской
реабилитации.
Оплата случаев лечения по профилю
"Медицинская реабилитация"
осуществляется с использованием базовой
ставки, рассчитанной в соответствии с
вышеописанным алгоритмом. Размер
базовой ставки устанавливается на год.
Корректировка базовой ставки возможна в
случае значительных отклонений
фактических значений от расчетных не
чаще одного раза в квартал.
3.4.3. Коэффициенты относительной
затратоемкости
Коэффициенты относительной
затратоемкости определены с учетом
статей затрат, предусмотренных
структурой тарифа на оплату медицинской
помощи за счет средств обязательного
медицинского страхования, установленной
Федеральным законом N 326-ФЗ, выполнения
целевых показателей уровня заработной
платы работников медицинских
организаций, предусмотренных Указом
Президента Российской Федерации от 7 мая
2012 г. N 597 "О мероприятиях по реализации
государственной социальной политики"
(далее - Указ N 597), стоимости медицинских
изделий и лекарственных препаратов,
предусмотренных клиническими
рекомендациями, традиционных продуктов
диетического лечебного питания 14 и
специализированных пищевых продуктов
диетического лечебного и
специализированных пищевых продуктов
диетического лечебного и диетического
профилактического питания - смесей
белковых композитных сухих и
витаминно-минеральных комплексов,
включенных в нормы лечебного питания,
утвержденные приказом Министерства
здравоохранения Российской Федерации от
21 июня 2013 г. N 395н "Об утверждении норм
лечебного питания".
3.4.4. Коэффициенты специфики
оказания медицинской помощи
Коэффициент специфики оказания
медицинской помощи (далее - коэффициент
специфики) устанавливается тарифным
соглашением для конкретной КСГ.
Цель установления коэффициента
специфики состоит в мотивации
медицинских организаций к регулированию
уровня госпитализации при заболеваниях
и состояниях, входящих в определенную
КСГ, или стимулировании к внедрению
конкретных современных методов лечения.
Кроме этого, коэффициент специфики может
быть применен в целях стимулирования
медицинских организаций, а также
медицинских работников (через
осуществление выплат стимулирующего
характера) к внедрению
ресурсосберегающих медицинских и
организационных технологий, в том числе
развитию дневных стационаров в
больничных учреждениях. В период
перехода на оплату медицинской помощи по
КСГ коэффициент специфики может
применяться с целью коррекции рисков
резкого изменения финансирования
случаев, отнесенных к отдельным КСГ,
пролеченных преимущественно в
монопрофильных медицинских
организациях.
Коэффициент специфики применяется
к КСГ в целом и является единым для всех
уровней (подуровней) медицинских
организаций.
К КСГ, начинающихся с символов st19 и
ds19 (профиль "Онкология"), а также st08 и ds08
(профиль "Детская онкология"),
коэффициент специфики не применяется
(устанавливается в значении 1).
3.4.5. Коэффициенты уровня оказания
медицинской помощи
При оплате медицинской помощи
учитываются уровни медицинских
организаций, установленные субъектом
Российской Федерации для каждой
медицинской организации.
Коэффициенты уровня отражают
разницу в затратах на оказание
медицинской помощи с учетом тяжести
состояния пациента, наличия у него
осложнений, проведения углубленных
исследований на различных уровнях
оказания медицинской помощи. При оплате
медицинской помощи учтены уровни
предоставления медицинской помощи в
соответствии с порядками ее оказания.
Коэффициенты подуровня оказания
стационарной медицинской помощи
установлены с учетом объективных
критериев (разница в используемых
энергоносителях, плотность населения,
обслуживаемой территории и т.д.),
основаны на экономическом обосновании и
расчетах, выполненных в соответствии с
методикой расчета тарифов на оплату
медицинской помощи по обязательному
медицинскому страхованию, утвержденной
приказом Министерства здравоохранения
Российской Федерации от 28 февраля 2019
года N 108н "Об утверждении Правил
обязательного медицинского
страхования".
Границы значений коэффициента
подуровня оказания медицинской помощи в
крае составляют:
1) для медицинских организаций 1-го
уровня - 0,8 - 0,81;
2) для медицинских организаций 2-го
уровня - от 0,9 до 1,2;
3) для медицинских организаций 3-го
уровня - от 1,1 до 1,4.
К отдельным КСГ, медицинская помощь
по которым оказывается преимущественно
на одном уровне, либо имеющие высокую
степень стандартизации медицинских
технологий и предусматривающие (в
большинстве случаев) одинаковое
применение методов диагностики и
лечения в различных уровнях оказания
помощи (например, аппендэктомия),
коэффициент уровня (подуровня) при
оплате не применяется (принимается
равным 1). Перечень КСГ, к которым не
применяется коэффициент уровня
(подуровня) в стационарных условиях,
установлен Приложением 30.
3.4.6. Коэффициент сложности лечения
пациента (КСЛП)
КСЛП устанавливается тарифным
соглашением, принятым на территории
субъекта Российской Федерации, к
отдельным случаям оказания медицинской
помощи в соответствии с Требованиями и
Приложением 3 к рекомендациям по
способам оплаты.
КСЛП учитывает более высокий
уровень затрат на оказание медицинской
помощи пациентам в отдельных случаях.
КСЛП устанавливается на основании
объективных критериев, перечень которых
приведен тарифным соглашением и в
обязательном порядке отражаются в
реестрах счетов.
В случае, если в рамках одной
госпитализации возможно применение
нескольких КСЛП, итоговое значение КСЛП
рассчитывается путем суммирования
соответствующих КСЛП.
При отсутствии оснований
применения КСЛП, предусмотренных
Приложением 3 рекомендаций, значение
параметра КСЛП при расчете стоимости
законченного случая лечения принимается
равным 0.
Случаи, в которых рекомендуется
устанавливать КСЛП, и диапазоны его
значений установлены Приложением N 36 к
Тарифному соглашению.
КСЛП применяется также при наличии
у пациентов тяжелой сопутствующей
патологии, осложнений заболеваний,
влияющих на сложность лечения пациента.
Наличие у пациентов тяжелой
сопутствующей патологии, осложнений
заболеваний, влияющих на сложность
лечения пациента:
К таким сопутствующим заболеваниям
и осложнениям заболеваний относятся:
- Сахарный диабет (Е10.0; Е11.0; Е12.0; Е13.0;
Е14.0);
Заболевания, включенные в Перечень
редких (орфанных) заболеваний,
размещенный на официальном сайте
Министерства здравоохранения
Российской Федерации.
- Рассеянный склероз (G35);
- Хронический лимфоцитарный лейкоз
(С91.1);
- Состояния после трансплантации
органов и (или) тканей (Z94.0; Z94.1; Z94.4; Z94.8);
- Детский церебральный паралич (G80);
- ВИЧ/СПИД, стадии 4Б и 4В, взрослые
(В20 - В24);
- Перинатальный контакт по
ВИЧ-инфекции, дети (Z20.6).
Перечень схем сопроводительной
лекарственной терапии
КСЛП в случае проведения
сопроводительной лекарственной терапии
при злокачественных новообразованиях у
взрослых может быть применен в случае,
если проведение сопроводительной
терапии предусмотрено соответствующими
клиническими рекомендациями:
- в рамках госпитализаций в
стационарных условиях по КСГ st19.084 - st19.089,
st19.094 - st19.102, st19.144 - st19.162;
- в условиях дневного стационара по
КСГ ds19.058 - ds19.062, ds19.067 - ds19.078, ds19.116 - ds19.134.
При использовании схем
лекарственной терапии,
предусматривающих применение
лекарственных препаратов филграстим,
деносумаб, эмпэгфилграстим, КСЛП
"Проведение сопроводительной
лекарственной терапии при
злокачественных новообразованиях у
взрослых" не применяется.
Перечень схем сопроводительной
лекарственной терапии, при применении
которых может быть применен КСЛП:
КОД схемы |
Описание схемы |
Условия применения |
supt01 |
Филграстим 4 дня введения по 300 мкг |
|
supt02 |
Деносумаб 1 день введения 120 мг |
Установленный клиренс креатинина менее 59 мл/мин. на момент принятия решения о назначении препарата Деносумаб |
supt03 |
Тоцилизумаб 1 день введения 4 мг/кг |
|
supt04 |
Филграстим 8 дней введения по 300 мкг |
|
supt05 |
Эмпэгфилграстим 1 день введения 7,5 мг |
|
supt06 |
Филграстим 10 дней введения по 300 мкг |
|
supt07 |
Микофенолата мофетил 30 дней введения по 500 мг 2 раза в день |
|
supt08 |
Такролимус 30 дней введения по 0,1 мг/кг |
|
supt09 |
Ведолизумаб 1 день введения 300 мг |
|
supt10 |
Инфликсимаб 1 день введения 800 мг |
|
supt11 |
Иммуноглобулин человека нормальный 2 дня введения по 1000 мг/кг |
|
supt12 |
Иммуноглобулин антитимоцитарный 8 - 14 дней введения 10 - 20 мг/кг |
|
Проведение тестирования на
выявление респираторных вирусных
заболеваний (гриппа, новой
коронавирусной инфекции COVID-19) в период
госпитализации
Указанный КСЛП не может
применяться при оплате случаев лечения,
оплачиваемых по КСГ st12.012 "Грипп, вирус
гриппа идентифицирован" и КСГ st12.015 - st12.019,
используемых для оплаты случаев лечения
новой коронавирусной инфекции COVID-19.
3.4.7. Оплата случаев лечения по
профилю "Онкология"
Средние коэффициенты
относительной затратоемкости КПГ
"Онкология" в стационарных условиях и в
условиях дневного стационара
установлены на основе нормативов
финансовых затрат на единицу объема
медицинской помощи, установленных
Программой государственных гарантий
бесплатного оказания гражданам
медицинской помощи на 2023 год и на
плановый период 2024 и 2025 годов, за
исключением высокотехнологичной
медицинской помощи по профилю
"Онкология" и специализированной
медицинской помощи, включенной в КПГ
"Детская онкология".
При расчете стоимости случаев
лекарственной терапии учтены в том числе
нагрузочные дозы в соответствии с
инструкциями по применению
лекарственных препаратов для
медицинского применения (отдельно схемы
лекарственной терапии для нагрузочных
доз не выделяются).
Отнесение к КСГ, предусматривающим
хирургическое лечение, осуществляется
по коду МКБ 10 и коду медицинской услуги в
соответствии с Номенклатурой.
Формирование КСГ для случаев
лучевой терапии осуществляется на
основании кода МКБ 10, кода медицинской
услуги в соответствии с Номенклатурой и
для большинства групп с учетом
количества дней проведения лучевой
терапии (фракций).
Отнесение к КСГ для случаев
проведения лучевой терапии в сочетании с
лекарственной терапией осуществляется
по коду МКБ 10, коду медицинской услуги в
соответствии с Номенклатурой,
количества дней проведения лучевой
терапии (фракций) и МНН лекарственных
препаратов.
КСГ для случаев лекарственной
терапии взрослых со злокачественными
новообразованиями (кроме лимфоидной и
кроветворной тканей) формируются на
основании кода МКБ 10 и схемы
лекарственной терапии.
Оптимальная длительность
госпитализации в диагностических целях
с постановкой/подтверждением диагноза
злокачественного новообразования с
использованием ПЭТ КТ составляет 1 день.
Решением Комиссии медицинская услуга с
использованием ПЭТ КТ на территории
Краснодарского края оказывается в
амбулаторных условиях.
КСГ для случаев лекарственной
терапии взрослых со злокачественными
новообразованиями лимфоидной и
кроветворной тканей формируются на
основании кода МКБ 10, длительности и
дополнительного классификационного
критерия, включающего группу
лекарственного препарата или МНН
лекарственного препарата.
3.4.8. Особенности оплаты случаев
лечения по КСГ, в составе которых
Программой установлена доля заработной
платы и прочих расходов
Стоимость одного случая
госпитализации по КСГ, в составе которых
Программой установлена доля заработной
платы и прочих расходов, определяется по
следующей формуле:
ССКСГ = БС x КЗКСГ x ((1 - ДЗП) + ДЗП x КСКСГ x
КУСМО x
x КД) + БС x КД x КСЛП, где:
где: БС - размер базовой ставки без
учета коэффициента дифференциации,
рублей;
КЗксг - коэффициент относительной
затратоемкости по КСГ, к которой отнесен
данный случай госпитализации;
ДЗП - доля заработной платы и прочих
расходов в структуре стоимости КСГ
(установленное Приложением N 4 к
Программе значение, к которому
применяется КД, КС и КУС);
КСксг - коэффициент специфики КСГ, к
которой отнесен данный случай
госпитализации (используется в расчетах,
в случае, если указанный коэффициент
определен в субъекте Российской
Федерации для данной КСГ);
КУСМО - коэффициент уровня
медицинской организации, в которой был
пролечен пациент;
КД - коэффициент дифференциации,
рассчитанный в соответствии 14 с
Постановлением N 462;
КСЛП - коэффициент сложности
лечения пациента (при необходимости,
сумма применяемых КСЛП).
3.4.9. Коэффициенты достижения
целевых показателей уровня заработной
платы
В целях распределения и доведения
до медицинских организаций иных
межбюджетных трансфертов бюджетам
территориальных фондов обязательного
медицинского страхования субъектов
Российской Федерации и бюджету
территориального фонда обязательного
медицинского страхования г. Байконура на
дополнительное финансовое обеспечение
медицинской помощи, оказанной лицам,
застрахованным по обязательному
медицинскому страхованию, в рамках
реализации территориальных программ
обязательного медицинского страхования
в целях сохранения целевых показателей
оплаты труда отдельных категорий
медицинских работников, определенных
Указом N 597, Комиссия вправе установить
значения коэффициентов достижения
целевых показателей уровня заработной
платы медицинских работников,
предусмотренного "дорожными картами"
развития здравоохранения в субъекте
Российской Федерации в соответствии с
Указом N 597, использование которых
предусмотрено Требованиями, для
отдельных медицинских организаций.
3.5. Специализированная
высокотехнологичная медицинская помощь
оплачивается по единым тарифам на
медицинскую помощь по методам
высокотехнологичной медицинской помощи,
Программой государственных гарантий
бесплатного оказания гражданам
медицинской помощи на 2024 год.
Доля заработной платы в структуре
затрат на оказание высокотехнологичной
медицинской помощи в составе норматива
финансовых затрат на единицу объема
медицинской помощи составляет:
1 группа - 34%; 2 группа - 39%; 3 группа - 22%;
4 группа - 31%; 5 группа - 7%; 6 группа - 50%; 7
группа - 34%; 8 группа - 49%; 9 группа - 28%; 10
группа - 25%; 11 группа - 20%; 12 группа - 18%; 13
группа - 17%; 14 группа - 38%; 15 группа - 29%; 16
группа - 22%; 17 группа - 31%; 18 группа - 27%; 19
группа - 55%; 20 группа - 37%; 21 группа - 23%; 22
группа - 38%; 23 группа - 36%; 24 группа - 35%; 25
группа - 26%; 26 группа - 20%; 27 группа - 45%; 28
группа - 35%; 29 группа - 35%; 30 группа - 25%; 31
группа - 39%; 32 группа - 23%; 33 группа - 34%; 34
группа - 22%; 35 группа - 19%; 36 группа - 36%; 37
группа - 56%; 38 группа - 50%; 39 группа - 44%; 40
группа - 54%; 41 группа - 46%; 42 группа - 34%; 43
группа - 20%; 44 группа - 17%; 45 группа - 14%; 46
группа - 10%; 47 группа - 10%; 48 группа - 9%; 49
группа - 17%; 50 группа - 15%; 51 группа - 38%; 52
группа - 17%; 53 группа - 52%; 54 группа - 18%; 55
группа - 15%; 56 группа 25%, 57 группа - 33%; 58
группа - 23%; 59 группа - 45%; 60 группа - 9%, 61
группа - 29%; 62 группа - 32%; 63 группа - 20%; 64
группа - 27%, 65 группа - 32%; 66 группа - 17%; 67
группа - 32%.
3.6. Тарифы на оплату медицинской
помощи, оказываемой в условиях дневного
стационара.
Стоимость случая госпитализации в
условиях дневных стационаров по
клинико-статистическим группам (КСГ)
определяется аналогично п. 3.4.1.
Базовая ставка финансирования по
дневным стационарам, коэффициент
приведения среднего норматива
финансовых затрат на единицу объема
приведена в Приложении N 29, лист 2.
Размер коэффициентов уровня
оказания медицинской помощи в условиях
дневного стационара составляет 1.
Перечень клинико-статистических
групп заболеваний с коэффициентами
относительной затратоемкости по КСГ, к
которой отнесен конкретный случай
лечения в условиях дневного стационара,
и коэффициенты специфики приведены в
Приложении N 28 лист 2.
3.7. Способы оплаты скорой
медицинской помощи, в том числе на основе
подушевого норматива финансирования.
При оплате скорой медицинской
помощи, оказанной вне медицинской
организации (по месту вызова бригады
скорой, в том числе скорой
специализированной, медицинской помощи,
а также в транспортном средстве при
медицинской эвакуации), применяются
способы оплаты, установленные
Программой.
3.7.1. Расчет объема средств на оплату
скорой медицинской помощи, оказанной вне
медицинской организации
Средний размер финансового
обеспечения медицинской помощи,
оказанной вне медицинской организации,
рассчитывается по следующей формуле:
![]()
где:
ОССМП - объем средств на оплату
скорой медицинской помощи, оказываемой
вне медицинской организации,
медицинскими организациями, участвующих
в реализации территориальной программы
обязательного медицинского страхования
Краснодарского края, рублей;
Ч3 - численность застрахованного
населения Краснодарского края, человек.
Общий объем средств на оплату
скорой медицинской помощи по подушевому
нормативу финансирования скорой
медицинской помощи, оказываемой вне
медицинской организации, медицинскими
организациями, участвующими в
реализации территориальной программы
обязательного медицинского страхования
Краснодарского края по следующей
формуле:
ОССМП = (НоСМП x НфзСМП) x ЧЗ - ОСмрт
где:
НоСМП - средний норматив объема
скорой медицинской помощи вне
медицинской организации, установленный
Территориальной программой
государственных гарантий в части
базовой программы, вызовов;
НфзСМП - Средний норматив
финансовых затрат на единицу объема
скорой медицинской помощи вне
медицинской организации, установленный
Территориальной программой
государственных гарантий в части
базовой программы, рублей;
ОСМТР - объем средств, направляемых
на оплату скорой медицинской помощи вне
медицинской организации, оказываемой
застрахованным лицам за пределами
Краснодарского края, на территории
которого выдан полис обязательного
медицинского страхования за вызов,
рублей;
ЧЗ - численность застрахованного
населения Краснодарского края, человек.
3.7.2. Определение базового
подушевого норматива финансирования
скорой медицинской помощи.
Базовый подушевой норматив
финансирования скорой медицинской
помощи, оказываемой вне медицинской
организации, рассчитывается исходя из
объема средств на оплату скорой
медицинской помощи, оказываемой вне
медицинской организации, медицинскими
организациями, участвующими в
реализации территориальной программы
обязательного медицинского страхования,
по следующей формуле:
ПнБАЗ = ОСсмп - ОСв / Чз x КД, где:
ПнБАЗ - базовый подушевой норматив
финансирования скорой медицинской
помощи вне медицинской организации,
рублей;
ОСв - объем средств, направляемых на
оплату скорой медицинской помощи вне
медицинской организации застрахованным
в Краснодарском крае лицам за вызов.
В реестры счетов на оплату
медицинской помощи в обязательном
порядке включаются все единицы объема
оказанной скорой медицинской помощи по
установленным тарифам.
3.7.3. Определение
дифференцированного подушевого
норматива финансирования скорой
медицинской помощи
На основе базового подушевого
норматива финансирования скорой
медицинской помощи, оказываемой вне
медицинской организации, с учетом
объективных критериев дифференциации
стоимости оказания медицинской помощи в
Краснодарском крае, рассчитывается
дифференцированный подушевой норматив
финансирования скорой медицинской
помощи для медицинских организаций по
следующей формуле:
![]()
где:
ДПнi - дифференцированный подушевой
норматив финансирования скорой
медицинской помощи для i-той медицинской
организации, рублей;
![]() - коэффициент половозрастного
состава;
- коэффициент половозрастного
состава;
![]() - коэффициент уровня расходов
медицинских организаций (особенности
плотности населения, транспортной
доступности, климатических и
географических особенностей), размер
коэффициента для медицинских
организаций равен 1;
- коэффициент уровня расходов
медицинских организаций (особенности
плотности населения, транспортной
доступности, климатических и
географических особенностей), размер
коэффициента для медицинских
организаций равен 1;
![]() - коэффициент достижения целевых
показателей уровня заработной платы
медицинских работников, установленных
"дорожными картами" развития
здравоохранения в Краснодарском крае
для медицинских организаций равен 1;
- коэффициент достижения целевых
показателей уровня заработной платы
медицинских работников, установленных
"дорожными картами" развития
здравоохранения в Краснодарском крае
для медицинских организаций равен 1;
КДi - коэффициент дифференциации
для медицинских организаций равен 1.
Исчерпывающий перечень
коэффициентов дифференциации, которые
могут использоваться при расчете
установлен Требованиями. Использование
иных коэффициентов, не предусмотренных
Требованиями, недопустимо.
При расчете каждого коэффициента
дифференциации значение, равное 1,
соответствует средневзвешенному уровню
расходов, учитываемых для расчета
коэффициента.
При осуществлении дифференциации
подушевого норматива следует учтен
основной фактор дифференциации
половозрастной состав прикрепившегося
населения.
Для расчета половозрастных
коэффициентов дифференциации
подушевого норматива финансирования
скорой медицинской помощи численность
застрахованных лиц в Краснодарском крае
распределяется на половозрастные группы
(подгруппы). Средневзвешенный
коэффициент дифференциации по
половозрастной структуре населения
(КДпв), учитывающий различия в затратах
на оказание медицинской помощи
отдельным группам застрахованных лиц в
зависимости от пола и возраста,
определяемый на основе сведений
регионального сегмента единого регистра
застрахованных лиц и исчислен исходя из
фактических данных по принятым к оплате
счетам и распределен на следующие
половозрастные группы:
ноль - один год мужчины - 0,55
ноль - один год женщины - 0,55;
один год - четыре года мужчины - 0,56;
один год - четыре года женщины - 0,56;
пять лет - семнадцать лет мужчины -
0,54;
пять лет - семнадцать лет женщины -
0,54
восемнадцать лет - шестьдесят
четыре года мужчины - 1,0;
восемнадцать лет - шестьдесят
четыре года женщины - 1,0;
шестьдесят пять лет и старше
мужчины - 1,6;
шестьдесят пять лет и старше
женщины - 1,6.
Для определения сумм
финансирования скорой медицинской
помощи вне медицинской организации при
оплате по подушевому принципу
финансирования за каждый отчетный месяц
используется численность
застрахованных лиц, на основании
сведений регионального сегмента единого
регистра застрахованных лиц на
обслуживаемой территории на первое
число месяца расчетного периода.
3.7.4. Определение размера
финансового обеспечения медицинской
организации, оказывающей скорую
медицинскую помощь вне медицинской
организации
Размер финансового обеспечения
медицинской организации, оказывающей
скорую медицинскую помощь вне
медицинской организации, определяется
исходя из значения дифференцированного
подушевого норматива, численности
обслуживаемого населения, а также
объемов медицинской помощи, оплата
которых осуществляется за вызов, по
следующей формуле:
ФОСМП = ФДПнi x ЧзПР + ОСв, где:
ФОСМП - размер финансового
обеспечения медицинской организации,
оказывающей скорую медицинскую помощь
вне медицинской организации, рублей;
ЧзПР - численность застрахованных
лиц, обслуживаемых данной медицинской
организацией, человек.
Установленные в тарифном
соглашении тарифы на оплату отдельных
случаев оказания скорой медицинской
помощи вне медицинской организации за
единицу объема медицинской помощи - за
вызов скорой медицинской помощи
(используется при оплате медицинской
помощи, оказанной застрахованным лицам
за пределами субъекта Российской
Федерации, на территории которого выдан
полис обязательного медицинского
страхования, а также оказанной в
отдельных медицинских организациях, не
имеющих прикрепившихся лиц) (в
дополнение к подушевому нормативу
финансирования) являются едиными для
всех медицинских организаций,
оказывающих скорую медицинскую помощь,
участвующих в реализации
территориальной программы
обязательного медицинского страхования
(Приложение 13 лист 2).
4. Основные подходы к использованию
коэффициентов для определения размера
неоплаты или неполной оплаты затрат
медицинской организации на оказание
медицинской помощи в рамках
территориальной программы
обязательного медицинского страхования
и размера штрафа за неоказание,
несвоевременное оказание, либо оказание
медицинской помощи ненадлежащего
качества
Значения коэффициентов для
определения размера неоплаты или
неполной оплаты затрат медицинской
организации на оказание медицинской
помощи в рамках территориальной
программы обязательного медицинского
страхования и размера штрафа за
неоказание, несвоевременное оказание
либо оказание медицинской помощи
ненадлежащего качества (далее - Перечень
оснований для применения санкций) по
результатам медико-экономического
контроля, медико-экономической
экспертизы, экспертизы качества
медицинской помощи (далее - МЭК, МЭЭ, ЭКМП)
определены приложением N 5 к Правилам
ОМС.
В соответствии с пунктом 154 Правил
ОМС размер неоплаты или неполной оплаты
затрат медицинской организации на
оказание медицинской помощи в рамках
территориальной программы
обязательного медицинского страхования
(Н) рассчитывается по формуле:
н = РТ x Кно, где:
Н - размер неоплаты или неполной
оплаты затрат медицинской организации
на оказание медицинской помощи в рамках
территориальной программы
обязательного медицинского
страхования;
РТ - размер тарифа на оплату
медицинской помощи, поданный на оплату
медицинской организацией и действующий
на дату оказания медицинской помощи;
Кно - коэффициент для определения
размера неполной оплаты медицинской
помощи по основанию для отказа в оплате
медицинской помощи либо уменьшению
оплаты медицинской помощи, действующий
на дату проведения МЭК, МЭЭ, ЭКМП.
Если стоимость случая, подлежащего
неоплате (неполной оплате) не является
тарифом, утвержденным тарифным
соглашением, или получена расчетным
путем, в том числе с использованием доли
оплаты прерванных случаев, то параметр
РТ следует понимать как сумму,
выставленную к оплате по законченному
случаю лечения.
Согласно пункту 155 Правил ОМС
размер штрафа, применяемого к
медицинской организации за неоказание,
несвоевременное оказание либо оказание
медицинской помощи ненадлежащего
качества (Сшт), рассчитывается по
формуле:
Сшт = РП x Кшт, где:
Сшт - размер штрафа за неоказание,
несвоевременное оказание либо оказание
медицинской помощи ненадлежащего
качества;
РП - установленный тарифным
соглашением субъекта Российской
Федерации на дату проведения контроля
объемов, сроков, качества и условий
предоставления медицинской помощи и
применяемый в зависимости от способа
оплаты медицинской помощи, в отношении
оказания которой проводится контроль
объемов, сроков, качества и условий
предоставления медицинской помощи,
подушевой норматив финансирования
медицинской помощи;
Кшт - коэффициент для определения
размера штрафа по основанию для
начисления штрафа за неоказание,
несвоевременное оказание либо оказание
медицинской помощи ненадлежащего
качества, действующий на дату проведения
МЭК, МЭЭ, ЭКМП.
В случае, если коэффициент
дифференциации не является единым на
территории субъекта Российской
Федерации, при расчете РП применяется
коэффициент дифференциации,
рассчитанный для территории, на которой
находится медицинская организация
(структурное подразделение медицинской
организации), в отношении которой
(которого) применяются штрафные санкции
(далее - соответствующая медицинская
организация). В таком случае параметр РП
рассчитывается путем деления подушевого
норматива, установленного
Территориальной программой
государственных гарантий на единый
коэффициент дифференциации,
рассчитанный в соответствии с
Постановлением N 462, и умножения на
коэффициент дифференциации,
используемый при оплате медицинской
помощи в соответствующей медицинской
организации в соответствующих условиях).
В остальных случаях используется единый
коэффициент дифференциации для субъекта
Российской Федерации, рассчитанный в
соответствии с Постановлением N 462.
С целью обеспечения единства
подходов к определению размера штрафов
на всей территории Российской Федерации
одновременно со сведениями о перечне
оснований для отказа в оплате
медицинской помощи либо уменьшения
оплаты медицинской помощи в
соответствии с порядком проведения
контроля объемов, сроков, качества и
условий предоставления медицинской
помощи по обязательному медицинскому
страхованию застрахованным лицам, а
также ее финансового обеспечения,
устанавливаемыми в тарифном соглашении
в соответствии с пунктом 7 Требований
рекомендуется устанавливать размеры
подушевых нормативов финансирования,
используемые при определении размера
штрафа за неоказание, несвоевременное
оказание либо оказание медицинской
помощи ненадлежащего качества в разрезе
условий оказания медицинской помощи:
1. в амбулаторных условиях -
установленный Территориальной
программой государственных гарантий
подушевой норматив финансирования за
счет средств обязательного медицинского
страхования для медицинской помощи,
предоставляемой в рамках базовой
программы застрахованным лицам в
амбулаторных условиях - 6921,57 руб.;
2. при оплате скорой медицинской
помощи вне медицинской организации -
установленный Территориальной
программой государственных гарантий
подушевой норматив финансирования за
счет средств обязательного медицинского
страхования для скорой медицинской
помощи, предоставляемой в рамках базовой
программы застрахованным лицам - 1031,59
руб.;
3. в стационарных условиях, в том
числе при оказании высокотехнологичной
медицинской помощи - установленный
Территориальной программой
государственных гарантий подушевой
норматив финансирования за счет средств
обязательного медицинского страхования
для специализированной медицинской
помощи в стационарных условиях,
предоставляемой в рамках базовой
программы застрахованным лицам - 6945,21
руб.;
4. в условиях дневного стационара, в
том числе при оказании
высокотехнологичной медицинской помощи
- установленный Территориальной
программой государственных гарантий
подушевой норматив финансирования за
счет средств обязательного медицинского
страхования для специализированной
медицинской помощи в условиях дневного
стационара, предоставляемой в рамках
базовой программы застрахованным лицам -
1756,14 рублей.
При этом, размеры подушевых
нормативов в разрезе условий оказания
медицинской помощи, применяемые для
расчета штрафных санкций в рамках
базовой программы ОМС, должны быть в
обязательном порядке установлены в
тарифном соглашении.
С целью достижения сопоставимости
размера штрафов по сопоставимым
основаниям в одинаковых условиях
оказания медицинской помощи среди
медицинских организаций, участвующих в
реализации территориальной программы
обязательного медицинского страхования,
в случае, если медицинская помощь, в
отношении которой по результатам МЭК,
МЭЭ или ЭКМП принято решение о
необходимости применения штрафа за
неоказание, несвоевременное оказание
либо оказание медицинской помощи
ненадлежащего качества, подлежит оплате
в субъекте Российской Федерации по
подушевому нормативу финансирования на
прикрепившихся лиц по всем видам и
условиям оказания медицинской помощи,
при определении размера штрафа
применяется значение вышеуказанных
подушевых нормативов финансирования в
зависимости от условий, в которых
фактически была оказана медицинская
помощь, подлежащая наложению штрафа,
независимо от применяемого способа
оплаты.
5. Порядок оплаты медицинской помощи
5.1. Оплата счетов медицинских
организаций за медицинскую помощь,
оказанную гражданам Краснодарского
края, подлежащим обязательному
медицинскому страхованию, но не имеющим
на дату начала лечения документа,
удостоверяющего факт страхования по ОМС,
осуществляется страховой медицинской
организацией, работающей в сфере ОМС на
территории Краснодарского края, которая
выдаст в период лечения, либо в течение 30
дней от даты окончания лечения
заверенную копию одного из форм
заявлений: о включении в единый регистр
застрахованных лиц, о выборе (замене) СМО,
о переоформлении полиса ОМС.
5.2. ТФОМС КК производит оплату за
медицинскую помощь, оказанную
застрахованным лицам Краснодарского
края, в медицинских организациях иных
субъектов Российской Федерации, а также
инокраевым застрахованным лицам в
медицинских организациях на территории
Краснодарского края, участвующих в
реализации территориальной программы
ОМС.
5.3. Оплата счетов медицинских
организаций за медицинскую помощь,
оказанную инокраевым застрахованным
лицам, осуществляется по документу,
удостоверяющему факт страхования по ОМС,
действующему на момент начала лечения.
При выборе в период лечения (в
условиях дневного стационара,
стационарно или амбулаторно) инокраевым
застрахованным лицом одной из страховых
медицинских организаций, осуществляющих
деятельность в сфере ОМС на территории
Краснодарского края, счет оплачивается
выбранной страховой медицинской
организацией, в том числе при превышении
сроков предъявления счета к оплате.
5.4. Оплата счетов медицинских
организаций за оказание
специализированной медицинской помощи в
плановой форме в стационарных условиях и
в условиях дневного стационара
инокраевым застрахованным лицам,
осуществляется при наличии направления
на оказание специализированной
медицинской помощи, выданного лечащим
врачом амбулаторно-поликлинического
учреждения, к которому прикреплен
пациент в рамках реализации права выбора
медицинской организации.
Бланк направления оформляется по
форме, утвержденной действующим
приказом Министерства здравоохранения
Российской Федерации.
5.5. Медицинские организации
ежемесячно в сроки, определенные
Договором на оказание и оплату
медицинской помощи по ОМС, ТФОМС КК
реестры счетов за граждан, закончивших
лечение в отчетном месяце.
5.6. Реестры счетов формируются в
медицинских организациях раздельно, по
условиям оказания медицинской помощи за
застрахованных лиц Краснодарского края
и отдельно - за инокраевых
застрахованных лиц.
5.7. При изменении тарифа на
медицинскую помощь в период лечения
застрахованного лица оплата
производится по тарифу, действующему на
дату окончания медицинской услуги.
5.8. Посещение в течение дня
застрахованного лица одного и того же
врача, или врачей одной специальности
учитывается как одно посещение (кроме
посещения онколога в специализированных
медицинских организациях и
телемедицинских консультаций).
5.9. Подушевой норматив
финансирования доводится до сведения
СМО и медицинских организаций, имеющих
прикрепленных застрахованным лиц
Краснодарского края и оказывающих
первичную врачебную медико-санитарную
помощь застрахованному населению в
текущем году и оплата в которых
осуществляется по подушевому нормативу
финансирования на прикрепившихся лиц.
5.10. В случаях одновременного
лечения пациентов в стационаре и
поликлинике, счета за
амбулаторно-поликлиническую помощь
оплате не подлежат. Исключения
составляют: консультации специалистов
других медицинских организаций (далее -
МО), позитронно-эмиссионная томография
(ПЭТ КТ), сцинтиграфия, проводимые
другими МО в период стационарного
лечения, при этом обязательным является
наличие направления с показаниями на их
проведение.
5.11. В период лечения в дневных
стационарах всех типов по тарифу
посещения оплачивается обращение
пациента к специалистам амбулаторно
поликлинического звена медицинской
организации, в случае, не имеющему
отношения к основному заболеванию, по
которому пациент проходит лечение.
5.12. Рентгенологические
исследования - компьютерная томография
или магнитно-резонансная томография,
подлежат оплате по установленному
тарифу в случае проведения его пациенту
по направлению
амбулаторно-поликлинического звена
медицинских организаций.
В случае необходимости проведения
дополнительного рентгенологического
исследования помимо указанного в
направлении из другой медицинской
организации, оплата производится по
установленному тарифу. Повторного
оформления направлений из других
медицинских организаций не требуется.
Оказание услуг при исследовании КТ
и МРТ более одной зоны у пациентов
онкологическими и угрожающими жизни
сердечно-сосудистыми заболеваниями в
течение одного дня оплачивается
единожды по тарифу "Посещение с
проведением КТ и МРТ исследования с
применением контрастных средств", а
последующие зоны как "Посещение с
проведением КТ и МРТ исследования".
5.13. С целью упорядочения оказания
медицинской помощи застрахованным лицам
Краснодарского края, страдающим
хронической почечной недостаточностью и
нуждающимся в проведении заместительной
почечной терапии, Комиссией
Краснодарского края по координации
деятельности медицинских организаций по
определению тактики ведения пациентов с
хронической почечной недостаточностью,
утвержденной приказом министерства
здравоохранения Краснодарского края от
29.10.2018 N 6148 "О совершенствовании
организации оказания диализной помощи в
Краснодарском крае", осуществляется учет
пациентов с хронической почечной
недостаточностью с формированием
регистра данных пациентов.
Оплата медицинской помощи
пациентам с нефрологическими
заболеваниями осуществляется в
соответствии с предоставленным
регистром.
Оплата медицинской помощи,
оказанной инокраевым застрахованным
лицам с нефрологическими заболеваниями,
осуществляется в порядке
межтерриториальных взаимозачетов в
соответствии с Договором на оказание и
оплату медицинской помощи по ОМС,
оказываемой застрахованным лицам вне
территории страхования (инокраевым).
5.14. При повторной госпитализации
пациента в круглосуточный стационар в
течение 30 дней по одному и тому же
заболеванию (за исключением КСГ N st36.027 -
36.047, онкологического профиля, патологии
беременных и реабилитации) оплата
производится только при наличии
медицинского обоснования.
В круглосуточном стационаре день
поступления и день выписки считается как
один день.
5.15. За счет бюджетных ассигнований
бюджетов субъектов Российской Федерации
осуществляется финансовое обеспечение
консультаций пациентов при
заболеваниях, включенных в базовую
программу обязательного медицинского
страхования, врачами-психиатрами,
врачами-фтизиатрами, наркологами и
специалистами по социальной работе.
5.16. Проведения консультирования
медицинским психологом по направлению
лечащего врача по вопросам, связанным с
имеющимся заболеванием и (или)
состоянием, включенным в базовую
программу обязательного медицинского
страхования: пациентов из числа
ветеранов боевых действий; лиц,
состоящих на диспансерном наблюдении;
женщин в период беременности, родов и
послеродовой период.
5.17. За счет средств ОМС
оплачивается доабортное
консультирование беременных женщин
медицинскими психологами (психологами, а
также оказание медицинской помощи в
стационарных условиях в отделениях
сестринского ухода женщинам в период
беременности, проживающим в районах,
отдаленных от акушерских стационаров, не
имеющих прямых показаний для
направления в отделение патологии
беременности, но нуждающимся в
медицинском наблюдении для
предотвращения развития возможных
осложнений.
5.18. За счет средств ОМС
осуществляется оплата труда работников
медицинской организации, не имеющих
медицинского образования, которые
участвуют в оказании медицинской помощи,
в том числе медицинской реабилитации, в
соответствии с порядками оказания
медицинской помощи, утвержденными
Министерством здравоохранения
Российской Федерации.
5.19. Режим работы дневного
стационара определяется руководителем
медицинской организации с учетом
мощности медицинской организации (ее
структурного подразделения) и объемов
проводимых медицинских мероприятий (в 1
или 2 смены).
Число пациенто-дней в дневном
стационаре при больничном учреждении
определяется по режиму работы
круглосуточного стационара.
При подсчете пациенто-дней в
дневном стационаре при амбулаторно
поликлиническом учреждении исключаются
выходные дни (кроме экстракорпорального
оплодотворения).
В дневном стационаре при
больничном учреждении и в дневном
стационаре при
амбулаторно-поликлиническом учреждении
день поступления и день выписки считать
за два дня.
5.20. В рамках базовой программы
обязательного медицинского страхования
осуществляется финансовое обеспечение
медицинских осмотров
несовершеннолетних, в том числе
профилактических медицинских осмотров в
связи с занятиями физической культурой и
спортом.
При этом проведение медицинского
наблюдения и контроля за состоянием
здоровья лиц, занимающихся спортом и
выступающих на соревнованиях в составе
сборных команд, оценка уровня их
физического развития, выявление
состояний и заболеваний, являющихся
противопоказаниями к занятиям спортом,
не подлежит оплате из средств ОМС.
5.21. На территории Краснодарского
края исследования в диагностических
целях с постановкой/подтверждением
диагноза злокачественного
новообразования с использованием ПЭТ КТ
осуществляется в амбулаторных условиях.
"Позитронно-эмиссионная томография
(ПЭТ/КТ) подлежат оплате по
установленному тарифу в случае
проведения его пациенту по направлению
медицинских организаций, как в период
амбулаторно-поликлинического, так и
стационарного лечения".
5.22. В случае возложения на
фельдшера (акушерки) отдельных функций
лечащего врача по непосредственному
оказанию медицинской помощи (приказ МЗ
РФ от 23.03.2012 N 252) услуга выставляется по
тарифу приема лечащего врача
(врача-терапевта участкового,
врача-педиатра участкового, врача общей
практики).
5.23. За счет средств ОМС
оплачивается проведения
патолого-анатомических вскрытий
(посмертное патолого-анатомическое
исследование внутренних органов и
тканей умершего человека, новорожденных,
а также мертворожденных и плодов) в
патолого-анатомических отделениях
медицинских организаций, имеющих
лицензии на осуществление медицинской
деятельности, предусматривающие
выполнение работ (услуг) по
патологической анатомии, в случае смерти
застрахованного лица при получении
медицинской помощи в стационарных
условиях (результат госпитализации) по
поводу заболеваний и (или) состояний,
включенных в базовую программу
обязательного медицинского страхования,
в указанных медицинских организациях.
В случае смерти гражданина в
медицинской организации, оказывающей
медицинскую помощь в амбулаторных
условиях и условиях дневного стационара,
а также вне медицинской организации,
когда обязательность проведения
патолого-анатомических вскрытий в целях
установления причины смерти установлена
законодательством Российской Федерации
осуществляется за счет бюджетных
ассигнований бюджетов субъектов
Российской Федерации.
Начальник финансово-экономического
управления министерства
здравоохранения
Краснодарского края
Т.А.БОЧАРОВА
Начальник финансово-экономического
управления Территориального фонда
обязательного медицинского
страхования Краснодарского края
А.С.ДАБАХЬЯН
Приложение N 2 лист 1
к дополнительному соглашению
от 27 февраля 2024 г. N 1
к Тарифному соглашению
в сфере обязательного медицинского
страхования на территории
Краснодарского края
от 29 января 2024 года
Приложение N 8 лист 2
к Тарифному соглашению
в сфере обязательного медицинского
страхования на территории
Краснодарского края
от 29 января 2024 года
ПЕРЕЧЕНЬ МЕДИЦИНСКИХ ОРГАНИЗАЦИЙ
(ОТДЕЛЬНЫХ СТРУКТУРНЫХ ПОДРАЗДЕЛЕНИЙ
МЕДИЦИНСКИХ ОРГАНИЗАЦИЙ), ДЛЯ КОТОРЫХ
ПРИМЕНЯЕТСЯ КОЭФФИЦИЕНТ ДИФФЕРЕНЦИАЦИИ
НА ПРИКРЕПИВШИХСЯ К МЕДИЦИНСКОЙ
ОРГАНИЗАЦИИ ЛИЦ С УЧЕТОМ НАЛИЧИЯ
ПОДРАЗДЕЛЕНИЙ, РАСПОЛОЖЕННЫХ В СЕЛЬСКОЙ
МЕСТНОСТИ, ОТДАЛЕННЫХ ТЕРРИТОРИЯХ,
ПОСЕЛКАХ ГОРОДСКОГО ТИПА И МАЛЫХ ГОРОДАХ
С ЧИСЛЕННОСТЬЮ НАСЕЛЕНИЯ ДО 50 ТЫСЯЧ
ЧЕЛОВЕК, РАСХОДОВ НА ИХ СОДЕРЖАНИЕ И
ОПЛАТУ ТРУДА ПЕРСОНАЛА С 1 ЯНВАРЯ 2024
ГОДА
N п/п |
Код юридического лица |
Наименование МО |
Численность обслуживаемого населения, тыс. человек |
Коэффициенты дифференциации на прикрепившихся к МО лиц с учетом наличия подразделений, расположенных в сельской местности, отдаленных территориях, поселках городского типа и малых городах с численностью населения до 50 тыс. чел. и расходов на их содержание и оплату труда персонала (КДот) | |||||
|
|
|
|
| |||||
1 |
01527 |
01527: ГБУЗ "Городская больница города Анапы" МЗ КК |
|
1,0447 | |||||
|
|
Поликлиника г. Анапа |
более 50,0 |
1,000 | |||||
1.1 |
|
Амбулатория ст. Анапская |
более 20,0 |
1,04 | |||||
1.2 |
|
Участковая больница п. Виноградный |
менее 20,0 |
1,113 | |||||
1.3 |
|
Участковая больница ст. Гостагаевская |
менее 20,0 |
1,113 | |||||
1.4 |
|
Участковая больница с. Юровка |
менее 20,0 |
1,113 | |||||
1.5 |
|
Амбулатория с. Варваровка |
менее 20,0 |
1,113 | |||||
1.6 |
|
Амбулатория с. Гай-Кодзор |
менее 20,0 |
1,113 | |||||
1.7 |
|
Амбулатория п. Цибанобалка |
менее 20,0 |
1,113 | |||||
1.8 |
|
Амбулатория с. Супсех |
менее 20,0 |
1,113 | |||||
1.9 |
|
Амбулатория с. Витязево |
менее 20,0 |
1,113 | |||||
2 |
02503 |
02503: ГБУЗ "Городская больница г. Армавира" МЗ КК |
|
1,0032 | |||||
|
|
Поликлиника г. Армавир |
более 50,0 |
1,000 | |||||
2.1 |
|
Амбулатория п. Заветный |
менее 20,0 |
1,113 | |||||
2.2 |
|
Амбулатория п. Центральная Усадьба с-з Восток |
менее 20,0 |
1,113 | |||||
2.3 |
|
Амбулатория ст. Старая Станица |
менее 20,0 |
1,113 | |||||
2.4 |
|
Амбулатория х. Красная поляна |
менее 20,0 |
1,113 | |||||
3 |
03025 |
03025: ГБУЗ "Белореченская центральная районная больница" МЗ КК |
|
1,0282 | |||||
|
|
Поликлиника г. Белореченск |
более 50,0 |
| |||||
3.1 |
|
Пшехская амбулатория |
менее 20,0 |
1,113 | |||||
3.2 |
|
Великовечненская амбулатория |
менее 20,0 |
1,113 | |||||
3.3 |
|
Молодежненская амбулатория врача общей практики |
менее 20,0 |
1,113 | |||||
3.4 |
|
Рязанская участковая больница |
менее 20,0 |
1,113 | |||||
3.5 |
|
Бжедуховская участковая больница |
менее 20,0 |
1,113 | |||||
3.6 |
|
Первомайская амбулатория |
менее 20,0 |
1,113 | |||||
3.7 |
|
Новоалексеевская амбулатория |
менее 20,0 |
1,113 | |||||
3.8 |
|
Амбулатория врача общей практики х. Кубанский |
менее 20,0 |
1,113 | |||||
3.9 |
|
Врачебная амбулатория ст. Черниговская |
менее 20,0 |
1,113 | |||||
3.10 |
|
Врачебная амбулатория п. Родники |
менее 20,0 |
1,113 | |||||
4 |
04001 |
04001: ГБУЗ "Городская больница города-курорта Геленджик" МЗ КК |
|
1,0326 | |||||
|
|
Поликлиника г. Геленджик |
более 50,0 |
1,000 | |||||
4.1 |
|
Архипо-Осиповский филиал ГБУЗ "Городская больница города-курорта Геленджик" МЗ КК (поликлиника) |
менее 20,0 |
1,113 | |||||
5 |
04007 |
04007: ГБУЗ "Городская поликлиника города-курорта Геленджик" МЗ КК |
|
1,0210 | |||||
|
|
Поликлиника г. Геленджик |
более 50,0 |
| |||||
5.1 |
|
Врачебная амбулатория N 2 с. Пшада. г. Геленджик |
менее 20,0 |
1,113 | |||||
5.2 |
|
Врачебная амбулатория с. Дивноморское |
менее 20,0 |
1,113 | |||||
5.3 |
|
Врачебная амбулатория с. Кабардинка, г. Геленджик |
менее 20,0 |
1,113 | |||||
5.4 |
|
Амбулатория х. Бетта, г. Геленджик |
менее 20,0 |
1,113 | |||||
6 |
05001 |
05001: ГБУЗ "Городская больница г. Горячий Ключ" МЗ КК |
|
1,0541 | |||||
6.1 |
|
Поликлиника г. Горячий Ключ |
более 20,0 |
1,04 | |||||
6.2 |
|
Амбулатория п. Кутаис |
менее 20,0 |
1,113 | |||||
6.3 |
|
Амбулатория ст. Саратовской |
менее 20,0 |
1,113 | |||||
6.4 |
|
Амбулатория ст. Суздальской |
менее 20,0 |
1,113 | |||||
6.5 |
|
Амбулатория ст. Бакинской |
менее 20,0 |
1,113 | |||||
6.6 |
|
Амбулатория пос. Первомайского |
менее 20,0 |
1,113 | |||||
6.7 |
|
Амбулатория ст. Пятигорской |
менее 20,0 |
1,113 | |||||
6.8 |
|
Амбулатория ст. Имеретинской |
менее 20,0 |
1,113 | |||||
6.9 |
|
Амбулатория г. Горячий Ключ |
менее 20,0 |
1,113 | |||||
7 |
06008 |
06008: ГБУЗ "Ейская центральная районная больница" МЗ КК |
|
1,0293 | |||||
|
|
Поликлиника г. Горячий Ключ |
более 50,0 |
1,000 | |||||
7.1 |
|
Амбулатория врача общей практики п. Комсомолец |
менее 20,0 |
1,113 | |||||
7.2 |
|
Амбулатория с. Александровка |
менее 20,0 |
1,113 | |||||
7.3 |
|
Амбулатория врача общей практики с. Воронцовка |
менее 20,0 |
1,113 | |||||
7.4 |
|
Участковая больница п. Октябрьский |
менее 20,0 |
1,113 | |||||
7.5 |
|
Участковая больница ст. Копайская |
менее 20,0 |
1,113 | |||||
7.6 |
|
Участковая больница ст. Ясенская |
менее 20,0 |
1,113 | |||||
1.1 |
|
Амбулатория врача общей практики и. Советский |
менее 20,0 |
1,113 | |||||
7.8 |
|
Амбулатория врача общей практики п. Степной |
менее 20,0 |
1,113 | |||||
7.9 |
|
Амбулатория врача общей практики с. Кухаривка |
менее 20,0 |
1,113 | |||||
7.10 |
|
Амбулатория врача общей практики п. Моревка |
менее 20,0 |
1,113 | |||||
7.11 |
|
Амбулатория врача общей практики п. Садовый |
менее 20,0 |
1,113 | |||||
7.12 |
|
Амбулатория врача общей практики п. Ясенская переправа |
менее 20,0 |
1,113 | |||||
7.13 |
|
Участковая больница ст. Камышеватская |
менее 20,0 |
1,113 | |||||
7.14 |
|
Участковая больница ст. Должанская |
менее 20,0 |
1,113 | |||||
7.15 |
|
Офис ВОП п. Широчанка |
менее 20,0 |
1,113 | |||||
7.16 |
|
Амбулатория ст. Камышеватская |
менее 20,0 |
1,113 | |||||
8 |
09054 |
09054: ГБУЗ "Крымская ЦРБ" МЗ КК |
|
1,0468 | |||||
|
|
Поликлиника г. Крымск |
более 50,0 |
1,000 | |||||
8.1 |
|
Амбулатория поселка Саук-Дере |
менее 20,0 |
1,113 | |||||
8.2 |
|
Киевская амбулатория |
менее 20,0 |
1,113 | |||||
8.3 |
|
Мерчанская амбулатория |
менее 20,0 |
1,113 | |||||
8.4 |
|
Молдаванская амбулатория |
менее 20,0 |
1,113 | |||||
8.5 |
|
Новоукраинская амбулатория |
менее 20,0 |
1,113 | |||||
8.6 |
|
Троицкая амбулатория |
менее 20,0 |
1,113 | |||||
8.7 |
|
Южная амбулатория |
менее 20,0 |
1,113 | |||||
8.8 |
|
Врачебная амбулатория хутора Павловского |
менее 20,0 |
1,113 | |||||
8.9 |
|
Нижнебаканская амбулатория |
менее 20,0 |
1,113 | |||||
8.10 |
|
Амбулатория хутора Адагум |
менее 20,0 |
1,113 | |||||
8.11 |
|
Врачебная амбулатория станицы Неберджаевской |
менее 20,0 |
1,113 | |||||
8.12 |
|
Варениковская больница (поликлиника) |
менее 20,0 |
1,113 | |||||
9 |
10022 |
10022: ГБУЗ "Лабинская центральная районная больница" МЗ КК |
|
1,0327 | |||||
|
|
Поликлиника г. Лабинск |
более 50,0 |
1,000 | |||||
9.1 |
|
Вознесенская участковая больница (поликлиника) |
менее 20,0 |
1,113 | |||||
9.2 |
|
Владимировская участковая больница (поликлиника) |
менее 20,0 |
1,113 | |||||
9.3 |
|
Зассовская участковая больница (поликлиника) |
менее 20,0 |
1,113 | |||||
9.4 |
|
Амбулатория N 4 станицы Упорной |
менее 20,0 |
1,113 | |||||
9.5 |
|
Каладжинская участковая больница (поликлиника) |
менее 20,0 |
1,113 | |||||
9.6 |
|
Ахметовская врачебная амбулатория |
менее 20,0 |
1,113 | |||||
9.7 |
|
Чамлыкская врачебная амбулатория |
менее 20,0 |
1,113 | |||||
9.8 |
|
Врачебная амбулатория Первая Синюха |
менее 20,0 |
1,113 | |||||
9.9 |
|
Врачебная амбулатория поселок Сладкий |
менее 20,0 |
1,113 | |||||
10 |
11007 |
11007: ГБУЗ "ГП А" 5 г. Новороссийска" МЗ КК |
|
1,0169 | |||||
|
|
Поликлиника г. Новороссийск |
более 50,0 |
1,000 | |||||
10.1 |
|
Государственное бюджетное учреждение здравоохранения "Городская поликлиника N 5 города Новороссийска" министерства здравоохранения Краснодарского края (отделение с. Мысхако) |
менее 20,0 |
1,113 | |||||
11 |
11010 |
11010: ГБУЗ "Амбулатория N 1 г. Новороссийска" МЗ КК |
более 20,0 |
1,0400 | |||||
12 |
11011 |
11011: ГБУЗ "ГП N 6 г. Новороссийска" МЗ КК (пгт Гайдук) |
менее 20,0 |
1,1130 | |||||
13 |
11012 |
11012: ГБУЗ "ГП N 8 г. Новороссийска" МЗ КК (ст. Натухаевская) |
менее 20,0 |
1,1130 | |||||
14 |
11016 |
11016: ГБУЗ "ГБ N 4 г. Новороссийска" МЗ КК (ст. Раевская) |
менее 20,0 |
1,1130 | |||||
15 |
11017 |
11017: ГБУЗ "ГП N 7 г. Новороссийска" МЗ КК (пгт Верхнебаканский) |
менее 20,0 |
1,1130 | |||||
16 |
11041 |
11041: ГБУЗ "Больница N 2 г. Новороссийска" МЗ КК (пгт Абрау-Дюрсо) |
менее 20,0 |
1,1130 | |||||
17 |
12003 |
12003: ГБУЗ "Славянская центральная районная больница" МЗ КК |
|
1,0425 | |||||
|
|
Поликлиника г. Славянск |
более 50,0 |
1,000 | |||||
17.1 |
|
Петровская участковая больница |
менее 20,0 |
1,113 | |||||
17.2 |
|
Анастасиевская участковая больница |
менее 20,0 |
1,113 | |||||
17.3 |
|
Отделение врача общей практики х. Прикубанский |
менее 20,0 |
1,113 | |||||
17.4 |
|
Бараниковская врачебная амбулатория |
менее 20,0 |
1,113 | |||||
17.5 |
|
Забойская врачебная амбулатория |
менее 20,0 |
1,113 | |||||
17.6 |
|
Черноерковская врачебная амбулатория |
менее 20,0 |
1,113 | |||||
17.7 |
|
Сладковское отделение врача общей практики |
менее 20,0 |
1,113 | |||||
17.8 |
|
Отделение врача общей практики поселка Голубая Нива |
менее 20,0 |
1,113 | |||||
17.9 |
|
Славянская врачебная амбулатория |
менее 20,0 |
1,113 | |||||
17.10 |
|
Ордынская врачебная амбулатория |
менее 20,0 |
1,113 | |||||
17.11 |
|
Галицынская врачебная амбулатория |
менее 20,0 |
1,113 | |||||
17.12 |
|
Отделение врача общей практики и. Совхозный |
менее 20,0 |
1,113 | |||||
17.13 |
|
Отделение врача общей практики х. Ханьков |
менее 20,0 |
1,113 | |||||
18 |
13008 |
13008: ГБУЗ "Городская больница N 1 г. Сочи" |
|
1,0052 | |||||
|
|
Поликлиника г. Сочи |
более 50,0 |
1,000 | |||||
18.1 |
|
ГБУЗ "Городская больница N 1 г. Сочи" (поликлиника) |
менее 20,0 |
1,113 | |||||
19 |
13021 |
13021: ГБУЗ "Городская больница N 8 г. Сочи" (п. Красная Поляна) |
менее 20,0 |
1,1130 | |||||
20 |
13039 |
13039: ГБУЗ "Городская поликлиника N 2 г. Сочи" |
более 50,0 |
1,0000 | |||||
20.1 |
|
Амбулатория с. Высокое ГБУЗ "Городская поликлиника N 2 города Сочи" |
менее 20,0 |
1,113 | |||||
21 |
13041 |
13041: ГБУЗ "Участковая больница N 3 г. Сочи" (с. Илларионовка) |
|
1,1130 | |||||
22 |
14028 |
14028: ГБУЗ "Тихорецкая центральная районная больница" МЗ КК |
|
1,0455 | |||||
|
|
Поликлиника г. Тихорецк |
более 50,0 |
1,000 | |||||
22.1 |
|
Архангельская районная больница N 1 (поликлиника) |
менее 20,0 |
1,113 | |||||
22.2 |
|
Фастовецкая районная больница N 2 |
менее 20,0 |
1,113 | |||||
22.3 |
|
Терновская участковая больница |
менее 20,0 |
1,113 |
|||||
22.4 |
|
Малороссийская участковая больница |
менее 20,0 |
1,113 |
|||||
22.5 |
|
Новорождественская амбулатория |
менее 20,0 |
1,113 |
|||||
22.6 |
|
Амбулатория пос. Братский. Тихорецкий р-он |
менее 20,0 |
1,113 |
|||||
22.7 |
|
Амбулатория пос. Парковый |
менее 20,0 |
1,113 |
|||||
22.8 |
|
Хоперская амбулатория |
менее 20,0 |
1,113 |
|||||
22.9 |
|
Отрадненская амбулатория |
менее 20,0 |
1,113 |
|||||
22.10 |
|
Еремизино-Борисовская амбулатория |
менее 20,0 |
1,113 |
|||||
22.11 |
|
Юго-Северная амбулатория |
менее 20,0 |
1,113 |
|||||
22.12 |
|
Врачебная амбулатория ст. Алексеевская |
менее 20,0 |
1,113 |
|||||
22.13 |
|
Врачебная амбулатория ст. Архангельской |
менее 20,0 |
1,113 |
|||||
23 |
15001 |
15001: ГБУЗ "Туапсинская центральная районная больница N 1" МЗ КК |
|
1,0192 |
|||||
|
|
Поликлиника г. Туапсе |
более 50,0 |
1,000 |
|||||
23.1 |
|
Небугская врачебная амбулатория |
менее 20,0 |
1,113 |
|||||
23.2 |
|
Агуй-Шапсугская врачебная амбулатория |
менее 20,0 |
1,113 |
|||||
23.3 |
|
Врачебная амбулатория с. Цыпка |
менее 20,0 |
1,113 |
|||||
23.4 |
|
Шепсинская врачебная амбулатория |
менее 20,0 |
1,113 |
|||||
23.5 |
|
Тюменская врачебная амбулатория |
менее 20,0 |
1,113 |
|||||
23.6 |
|
Кабинет врача-педиатра п. Тюменский |
менее 20,0 |
1,113 |
|||||
23.7 |
|
Агойская врачебная амбулатория |
менее 20,0 |
1,113 |
|||||
24 |
15005 |
15005: ГБУЗ "Туапсинская центральная районная больница N 2" МЗ КК пос. Новомихайловский |
|
1,0544 |
|||||
24.1 |
|
Поликлиника пос. Новомихайловский |
более 20,0 |
1,04 |
|||||
24.2 |
|
Дефановская врачебная амбулатория |
менее 20,0 |
1,113 |
|||||
24.3 |
|
Амбулатория врача общей практики с. Тенгинка |
менее 20,0 |
1,113 |
|||||
24.4 |
|
Врачебная амбулатория с. Ольгинка |
менее 20,0 |
1,113 |
|||||
25 |
15007 |
15007: ГБУЗ "Туапсинская центральная районная больница N 4" МЗ КК с. Шаумян |
|
1,1130 |
|||||
25.1 |
|
Поликлиника с. Шаумян |
менее 20,0 |
1,113 |
|||||
25.2 |
|
Амбулатория села Георгиевское |
менее 20,0 |
1,113 |
|||||
25.3 |
|
Амбулатория поселка Октябрьский |
менее 20,0 |
1,113 |
|||||
25.4 |
|
Амбулатория села Кривенковское |
менее 20,0 |
1,113 |
|||||
26 |
16005 |
16005: ГБУЗ "Абинская ЦРБ" МЗ КК |
|
1,0747 |
|||||
26.1 |
|
Поликлиника г. Абинск |
более 20,0 |
1,04 |
|||||
26.2 |
|
Федоровская участковая больница |
менее 20,0 |
1,113 |
|||||
26.3 |
|
Ольгинская амбулатория врача общей практики |
менее 20,0 |
1,113 |
|||||
26.4 |
|
Ахтырская поликлиника |
менее 20,0 |
1,113 |
|||||
26.5 |
|
Холмская поликлиника |
менее 20,0 |
1,113 |
|||||
26.6 |
|
Мингрельская участковая больница (поликлиника) |
менее 20,0 |
1,113 |
|||||
27 |
17020 |
17020: ГБУЗ "Центральная районная больница Апшеронского района" МЗ КК |
|
1,0718 |
|||||
27.1 |
|
Поликлиника г. Апшеронск |
более 20,0 |
1,04 |
|||||
27.2 |
|
Поликлиника г. Хадыженск |
менее 20,0 |
1,113 |
|||||
27.3 |
|
Участковая больница пгт Нефтегорск |
менее 20,0 |
1,113 |
|||||
27.4 |
|
Амбулатория ст. Кубанской |
менее 20,0 |
1,113 |
|||||
27.5 |
|
Амбулатория ст. Тверская |
менее 20,0 |
1,113 |
|||||
27.6 |
|
Амбулатория п. Мезмай |
менее 20,0 |
1,113 |
|||||
27.7 |
|
Участковая больница с. Черниговское |
менее 20,0 |
1,113 |
|||||
27.8 |
|
Амбулатория х. Николаенко |
менее 20,0 |
1,113 |
|||||
27.9 |
|
Амбулатория п. Новые поляны |
менее 20,0 |
1,113 |
|||||
27.10 |
|
Амбулатория ст. Нефтяная |
менее 20,0 |
1,113 |
|||||
27.11 |
|
Амбулатория с. Вперед |
менее 20,0 |
1,113 |
|||||
27.12 |
|
Амбулатория ст. Куринская |
менее 20,0 |
1,113 |
|||||
27.13 |
|
Амбулатория ст. Кабардинская |
менее 20,0 |
1,113 |
|||||
28 |
18001 |
18001: ГБУЗ "Белоглинская центральная районная больница" МЗ КК |
|
1,1130 |
|||||
28.1 |
|
Поликлиника ст. Белоглинская |
менее 20,0 |
1,113 |
|||||
28.2 |
|
Новопавловская участковая больница |
менее 20,0 |
1,113 |
|||||
28.3 |
|
Кулешовская участковая больница |
менее 20,0 |
1,113 |
|||||
28.4 |
|
Успенская участковая больница |
менее 20,0 |
1,113 |
|||||
29 |
19032 |
19032: ГБУЗ "Брюховецкая центральная районная больница" МЗ КК |
|
1,0775 |
|||||
29.1 |
|
Поликлиника ст. Брюховецкая |
более 20,0 |
1,04 |
|||||
29.2 |
|
Батуринская участковая больница |
менее 20,0 |
1,113 |
|||||
29.3 |
|
Переясловская амбулатория |
менее 20,0 |
1,113 |
|||||
29.4 |
|
Новосельская амбулатория |
менее 20,0 |
1,113 |
|||||
29.5 |
|
Свободненская амбулатория |
менее 20,0 |
1,113 |
|||||
29.6 |
|
Большебейсугская амбулатория |
менее 20,0 |
1,113 |
|||||
29.7 |
|
Ново-Джерелиевская участковая больница |
менее 20,0 |
1,113 |
|||||
29.8 |
|
Чепигинская амбулатория |
менее 20,0 |
1,113 |
|||||
29.9 |
|
Амбулатория х. Красная Нива |
менее 20,0 |
1,113 |
|||||
29.10 |
|
Амбулатория. Промышленная зона |
менее 20,0 |
1,113 |
|||||
30 |
20011 |
20011: ГБУЗ "Выселковская центральная районная больница имени заслуженного врача РФ В.Ф. Долгополова" МЗ КК |
|
1,0846 |
|||||
30.1 |
|
Поликлиника ст. Выселковская |
более 20,0 |
1,040 |
|||||
30.2 |
|
Крупская амбулатория |
менее 20,0 |
1,113 |
|||||
30.3 |
|
Газырская амбулатория |
менее 20,0 |
1,113 |
|||||
30.4 |
|
Новобейсугская амбулатория |
менее 20,0 |
1,113 |
|||||
30.5 |
|
Ирклиевская амбулатория N 1 |
менее 20,0 |
1,113 |
|||||
30.6 |
|
Ирклиевская амбулатория N 2 |
менее 20,0 |
1,113 |
|||||
30.7 |
|
Бейсужекская амбулатория |
менее 20,0 |
1,113 |
|||||
30.8 |
|
Балковская амбулатория |
менее 20,0 |
1,113 |
|||||
30.9 |
|
Березанская участковая больница |
менее 20,0 |
1,113 |
|||||
30.10 |
|
Бейсугская участковая больница |
менее 20,0 |
1,113 |
|||||
30.11 |
|
Новомалороссийская участковая больница |
менее 20,0 |
1,113 |
|||||
30.12 |
|
Гражданская амбулатория |
менее 20,0 |
1,113 |
|||||
30.13 |
|
Бузиновская амбулатория |
менее 20,0 |
1,113 |
|||||
30.14 |
|
Новодонецкая врачебная амбулатория |
менее 20,0 |
1,113 |
|||||
30.15 |
|
Выселковская амбулатория N 1 |
менее 20,0 |
1,113 |
|||||
30.16 |
|
Выселковская амбулатория N 2 |
менее 20,0 |
1,113 |
|||||
30.17 |
|
Новомалороссийская амбулатория N 1 |
менее 20,0 |
1,113 |
|||||
30.18 |
|
Выселковская амбулатория N 3 |
менее 20,0 |
1,113 |
|||||
30.19 |
|
Березанская амбулатория |
менее 20,0 |
1,113 |
|||||
30.20 |
|
Новогражданская амбулатория |
менее 20,0 |
1,113 |
|||||
31 |
21014 |
21014: ГБУЗ "Гулькевичская центральная районная больница" МЗ КК |
|
1,0785 |
|||||
31.1 |
|
Поликлиника г. Гулькевичи |
более 20,0 |
1,04 |
|||||
31.2 |
|
Гирейская районная больница |
менее 20,0 |
1,113 |
|||||
31.3 |
|
Врачебная амбулатория с. Новоукраинского |
менее 20,0 |
1,113 |
|||||
31.4 |
|
Амбулатория п. Кубань |
менее 20,0 |
1,113 |
|||||
31.5 |
|
Врачебная амбулатория с. Отрадо-Ольгинского |
менее 20,0 |
1,113 |
|||||
31.6 |
|
Отрадо-Кубанская участковая больница |
менее 20,0 |
1,113 |
|||||
31.7 |
|
Врачебная амбулатория Венцы-Заря |
менее 20,0 |
1,113 |
|||||
31.8 |
|
Соколовская амбулатория |
менее 20,0 |
1,113 |
|||||
31.9 |
|
Николенская амбулатория |
менее 20,0 |
1,113 |
|||||
31.10 |
|
Тысячная амбулатория |
менее 20,0 |
1,113 |
|||||
31.11 |
|
Пушкинская амбулатория |
менее 20,0 |
1,113 |
|||||
31.12 |
|
Майкопская амбулатория |
менее 20,0 |
1,113 |
|||||
31.13 |
|
Чаплыгинская амбулатория |
менее 20,0 |
1,113 |
|||||
31.14 |
|
Красносельская поликлиника |
менее 20,0 |
1,113 |
|||||
32 |
22001 |
22001: ГБУЗ "Динская центральная районная больница" МЗ КК |
|
1,0729 |
|||||
32.1 |
|
Поликлиника ст. Динская |
более 20,0 |
1,04 |
|||||
32.2 |
|
Новотитаровская районная больница N 1 |
более 20,0 |
1,04 |
|||||
32.3 |
|
Врачебная амбулатория "Агроном" |
менее 20,0 |
1,113 |
|||||
32.4 |
|
Пластуновская участковая больница (стационар) |
менее 20,0 |
1,113 |
|||||
32.5 |
|
Васюринская участковая больница |
менее 20,0 |
1,113 |
|||||
32.6 |
|
Нововеличковская участковая больница |
менее 20,0 |
1,113 |
|||||
32.7 |
|
Старомышастовская участковая больница |
менее 20,0 |
1,113 |
|||||
32.8 |
|
Пластуновская участковая больница (поликлиника) |
менее 20,0 |
1,113 |
|||||
32.9 |
|
Врачебная амбулатория п. Украинский |
менее 20,0 |
1,113 |
|||||
32.10 |
|
Врачебная амбулатория с. Первореченское |
менее 20,0 |
1,113 |
|||||
32.11 |
|
Врачебная амбулатория с. Красносельское |
менее 20,0 |
1,113 |
|||||
32.12 |
|
Амбулатория ст. Воронцовская |
менее 20,0 |
1,113 |
|||||
33 |
23001 |
23001: ГБУЗ "Кавказская центральная районная больница" МЗ КК |
|
1,1130 |
|||||
33.1 |
|
Поликлиника ст. Кавказская |
менее 20,0 |
1,113 |
|||||
33.2 |
|
Участковая больница N 1 ст. Казанская |
менее 20,0 |
1,113 |
|||||
33.3 |
|
Участковая больница N 2 ст. Темижбекская |
менее 20,0 |
1,113 |
|||||
33.4 |
|
Участковая больница N 3 п. Мирской |
менее 20,0 |
1,113 |
|||||
33.5 |
|
Амбулатория N 2 поселок им. М. Горького |
менее 20,0 |
1,113 |
|||||
33.6 |
|
Амбулатория N 1 х. Лосево |
менее 20,0 |
1,113 |
|||||
33.7 |
|
Амбулатория N 3 ст. Дмитриевская |
менее 20,0 |
1,113 |
|||||
33.8 |
|
Амбулатория х. Привольный |
менее 20,0 |
1,113 |
|||||
34 |
24009 |
24009: ГБУЗ "Калининская центральная районная больница" МЗ КК |
|
1,1130 |
|||||
34.1 |
|
Поликлиника ст. Калининская |
менее 20,0 |
1,113 |
|||||
34.2 |
|
Гривенская участковая больница |
менее 20,0 |
1,113 |
|||||
34.3 |
|
Новониколаевская участковая больница |
менее 20,0 |
1,113 |
|||||
34.4 |
|
Гречанобалковская участковая больница |
менее 20,0 |
1,113 |
|||||
34.5 |
|
Врачебная амбулатория ст. Андреевская |
менее 20,0 |
1,113 |
|||||
34.6 |
|
Врачебная амбулатория ст. Бойко-Панурская |
менее 20,0 |
1,113 |
|||||
34.7 |
|
Врачебная амбулатория ст. Гришковская |
менее 20,0 |
1,113 |
|||||
34.8 |
|
Джумайловская врачебная амбулатория |
менее 20,0 |
1,113 |
|||||
34.9 |
|
Старовеличковская участковая больница |
менее 20,0 |
1,113 |
|||||
35 |
25034 |
25034: ГБУЗ "Каневская центральная районная больница" МЗ КК |
|
1,0745 |
|||||
35.1 |
|
Поликлиника ст. Каневская |
более 20,0 |
1,04 |
|||||
35.2 |
|
Придорожная амбулатория |
менее 20,0 |
1,113 |
|||||
35.3 |
|
Сладколиманская амбулатория |
менее 20,0 |
1,113 |
|||||
35.4 |
|
Красногвардейская амбулатория |
менее 20,0 |
1,113 |
|||||
35.5 |
|
Стародеревянковская амбулатория |
менее 20,0 |
1,113 |
|||||
35.6 |
|
Кубанскостепная амбулатория |
менее 20,0 |
1,113 |
|||||
35.7 |
|
Новодеревянковская участковая больница |
менее 20,0 |
1,113 |
|||||
35.8 |
|
Новоминская участковая больница |
менее 20,0 |
1,113 |
|||||
35.9 |
|
Челбасская участковая больница |
менее 20,0 |
1,113 |
|||||
35.10 |
|
Привольненская участковая больница |
менее 20,0 |
1,113 |
|||||
35.11 |
|
Стародеревянковская амбулатория |
менее 20,0 |
1,113 |
|||||
36 |
26001 |
26001: ГБУЗ "Кореновская центральная районная больница" МЗ КК |
|
1,0743 |
|||||
36.1 |
|
Поликлиника г. Кореновск |
более 20,0 |
1,04 |
|||||
36.2 |
|
Платнировская участковая больница |
менее 20,0 |
1,113 |
|||||
36.3 |
|
Дядьковская участковая больница |
менее 20,0 |
1,113 |
|||||
36.4 |
|
Амбулатория ст. Раздольная |
менее 20,0 |
1,113 |
|||||
36.5 |
|
Амбулатория ст. Журавская. Кореновский р-он |
менее 20,0 |
1,113 |
|||||
36.6 |
|
Амбулатория п. Комсомольский |
менее 20,0 |
1,113 |
|||||
36.7 |
|
Новоберезанская участковая больница |
менее 20,0 |
1,113 |
|||||
36.8 |
|
Амбулатория х. Журавский |
менее 20,0 |
1,113 |
|||||
36.9 |
|
Амбулатория ст. Сергиевская |
менее 20,0 |
1,113 |
|||||
36.10 |
|
Амбулатория х. Бураковского |
менее 20,0 |
1,113 |
|||||
36.11 |
|
Амбулатория г. Кореновск |
менее 20,0 |
1,113 |
|||||
37 |
27035 |
27035: ГБУЗ "Красноармейская центральная районная больница" МЗ КК |
|
1,0847 |
|||||
37.1 |
|
Поликлиника ст. Красноармейская |
более 20,0 |
1,04 |
|||||
37.2 |
|
Трудобеликовская участковая больница |
менее 20,0 |
1,113 |
|||||
37.3 |
|
Марьянская врачебная амбулатория |
менее 20,0 |
1,113 |
|||||
37.4 |
|
Новомышастовская участковая больница |
менее 20,0 |
1,113 |
|||||
37.5 |
|
Староджерелиевский офис врача общей практики |
менее 20,0 |
1,113 |
|||||
37.6 |
|
Октябрьская участковая больница |
менее 20,0 |
1,113 |
|||||
37.7 |
|
Ивановская врачебная амбулатория |
менее 20,0 |
1,113 |
|||||
37.8 |
|
Старонижестеблиевская участковая больница |
менее 20,0 |
1,113 |
|||||
37.9 |
|
Чебургольский офис врача общей практики |
менее 20,0 |
1,113 |
|||||
37.10 |
|
Протичкинская амбулатория врача общей практики |
менее 20,0 |
1,113 |
|||||
38 |
28009 |
28009: ГБУЗ "Крыловская центральная районная больница" МЗ КК |
|
1,1130 |
|||||
38.1 |
|
Поликлиника ст. Крыловская |
менее 20,0 |
1,113 |
|||||
38.2 |
|
Октябрьская участковая больница |
менее 20,0 |
1,113 |
|||||
38.3 |
|
Кугоейская участковая больница |
менее 20,0 |
1,113 |
|||||
38.4 |
|
Врачебная амбулатория Шевченковская |
менее 20,0 |
1,113 |
|||||
38.5 |
|
Врачебная амбулатория Октябрьская |
менее 20,0 |
1,113 |
|||||
38.6 |
|
Врачебная амбулатория Новопашковская |
менее 20,0 |
1,113 |
|||||
38.7 |
|
Филиал N 1 Новосергиевской участковой больницы в ст. Новосергиевской |
менее 20,0 |
1,113 |
|||||
39 |
29001 |
29001: ГБУЗ "Курганинская центральная районная больница" МЗ КК |
|
1,0476 |
|||||
|
|
Поликлиника ст. Курганинская |
|
|
|||||
39.1 |
|
Родниковская участковая больница |
менее 20,0 |
1,113 |
|||||
39.2 |
|
Темиргоевская участковая больница |
менее 20,0 |
1,113 |
|||||
39.3 |
|
Амбулатория ст. Михайловской |
менее 20,0 |
1,113 |
|||||
39.4 |
|
Амбулатория п. Октябрьский |
менее 20,0 |
1,113 |
|||||
39.5 |
|
Амбулатория п. Степной |
менее 20,0 |
1,113 |
|||||
39.6 |
|
Амбулатория ст. Воздвиженская |
менее 20,0 |
1,113 |
|||||
39.7 |
|
Константиновская сельская амбулатория |
менее 20,0 |
1,113 |
|||||
39.8 |
|
Амбулатория ст. Новоалексеевской |
менее 20,0 |
1,113 |
|||||
39.9 |
|
Петропавловская участковая больница |
менее 20,0 |
1,113 |
|||||
40 |
30009 |
30009: ГБУЗ "Кущевская центральная районная больница" МЗ КК |
|
1,0625 |
|||||
40.1 |
|
Поликлиника ст. Кущевская |
более 20,0 |
1,04 |
|||||
40.2 |
|
Полтавченская врачебная амбулатория |
менее 20,0 |
1,113 |
|||||
40.3 |
|
Новомихайловская врачебная амбулатория |
менее 20,0 |
1,113 |
|||||
40.4 |
|
Шкуринская участковая больница |
менее 20,0 |
1,113 |
|||||
40.5 |
|
Красносельская участковая больница |
менее 20,0 |
1,113 |
|||||
40.6 |
|
Кисляковская участковая больница |
менее 20,0 |
1,113 |
|||||
40.7 |
|
Глебовская врачебная амбулатория |
менее 20,0 |
1,113 |
|||||
40.8 |
|
Первомайская участковая больница |
менее 20,0 |
1,113 |
|||||
40.9 |
|
Раздольненская врачебная амбулатория |
менее 20,0 |
1,113 |
|||||
41 |
31004 |
31004: ГБУЗ "Ленинградская центральная районная больница" МЗ КК |
|
1,0650 |
|||||
41.1 |
|
Поликлиника ст. Ленинградская |
более 20,0 |
1,04 |
|||||
41.2 |
|
Крыловская участковая больница |
менее 20,0 |
1,113 |
|||||
41.3 |
|
Новоплатнировская участковая больница |
менее 20,0 |
1,113 |
|||||
41.4 |
|
Врачебная амбулатория х. Куликовский |
менее 20,0 |
1,113 |
|||||
41.5 |
|
Врачебная амбулатория х. Коржи |
менее 20,0 |
1,113 |
|||||
41.6 |
|
Врачебная амбулатория пос. Уманский |
менее 20,0 |
1,113 |
|||||
41.7 |
|
Врачебная амбулатория пос. Октябрьский |
менее 20,0 |
1,113 |
|||||
41.8 |
|
Врачебная амбулатория пос. Образцовый |
менее 20,0 |
1,113 |
|||||
41.9 |
|
Врачебная амбулатория пос. Первомайский |
менее 20,0 |
1,113 |
|||||
41.10 |
|
Врачебная амбулатория хутора Белый |
менее 20,0 |
1,113 |
|||||
41.11 |
|
Врачебная амбулатория пос. Бичевой |
менее 20,0 |
1,113 |
|||||
42 |
32007 |
32007: ГБУЗ "Мостовская центральная районная больница" МЗ КК |
|
1,0808 |
|||||
42.1 |
|
Поликлиника ст. Мостовской |
более 20,0 |
1,04 |
|||||
42.2 |
|
Врачебная амбулатория Переправненская |
менее 20,0 |
1,113 |
|||||
42.3 |
|
Псебайская участковая больница (поликлиника) |
менее 20,0 |
1,113 |
|||||
42.4 |
|
Ярославская участковая больница (поликлиника) |
менее 20,0 |
1,113 |
|||||
42.5 |
|
Костромская амбулатория ВОП |
менее 20,0 |
1,113 |
|||||
42.6 |
|
Губская амбулатория |
менее 20,0 |
1,113 |
|||||
42.7 |
|
Узловская участковая больница |
менее 20,0 |
1,113 |
|||||
42.8 |
|
Гипсовская участковая больница |
менее 20,0 |
1,113 |
|||||
42.9 |
|
Врачебная амбулатория Бесленевская |
менее 20,0 |
1,113 |
|||||
42.10 |
|
Врачебная амбулатория Беноковская |
менее 20,0 |
1,113 |
|||||
42.11 |
|
Унароковская амбулатория врача общей практики |
менее 20,0 |
1,113 |
|||||
42.12 |
|
Врачебная амбулатория Шедокская |
менее 20,0 |
1,113 |
|||||
42.13 |
|
Врачебная амбулатория Восточная |
менее 20,0 |
1,113 |
|||||
42.14 |
|
Врачебная амбулатория ст. Андрюки |
менее 20,0 |
1,113 |
|||||
42.15 |
|
Соленовская амбулатория (ВОП) |
менее 20,0 |
1,113 |
|||||
42.16 |
|
Первомайская амбулатория |
менее 20,0 |
1,113 |
|||||
42.17 |
|
Врачебная амбулатория ст. Баговская |
менее 20,0 |
1,113 |
|||||
43 |
33016 |
ГБУЗ "Новокубанская центральная районная больница" МЗ КК |
|
1,0731 |
|||||
43.1 |
|
Поликлиника г. Новокубанск |
более 20,0 |
1,04 |
|||||
43.2 |
|
Врачебная амбулатория Глубокинская |
менее 20,0 |
1,113 |
|||||
43.3 |
|
Амбулатория х. Кирова |
менее 20,0 |
1,113 |
|||||
43.4 |
|
Амбулатория с. Ковалевское |
менее 20,0 |
1,113 |
|||||
43.5 |
|
Амбулатория п. Восход |
менее 20,0 |
1,113 |
|||||
43.6 |
|
Врачебная амбулатория Прикубанская |
менее 20,0 |
1,113 |
|||||
43.7 |
|
Врачебная амбулатория х. Ляпино |
менее 20,0 |
1,113 |
|||||
43.8 |
|
УБ ст. Советская |
менее 20,0 |
1,113 |
|||||
43.9 |
|
УБ ст. Бесскорбная |
менее 20,0 |
1,113 |
|||||
43.10 |
|
УБ ст. Прочноокопская |
менее 20,0 |
1,113 |
|||||
43.11 |
|
УБ п. Прогресс |
менее 20,0 |
1,113 |
|||||
44 |
34001 |
34001: ГБУЗ "Новопокровская центральная районная больница" МЗ КК |
|
1,1130 |
|||||
44.1 |
|
Поликлиника ст. Новопокровская |
менее 20,0 |
1,113 |
|||||
44.2 |
|
Амбулатория пос. Новопокровский |
менее 20,0 |
1,113 |
|||||
44.3 |
|
Амбулатория ст. Ильинская |
менее 20,0 |
1,113 |
|||||
44.4 |
|
Амбулатория пос. Незамаевский |
менее 20,0 |
1,113 |
|||||
44.5 |
|
Амбулатория ст. Новоивановской |
менее 20,0 |
1,113 |
|||||
44.6 |
|
Амбулатория пос. Кубанский |
менее 20,0 |
1,113 |
|||||
44.7 |
|
Участковая больница с. Горькая-Балка |
менее 20,0 |
1,113 |
|||||
44.8 |
|
Участковая больница ст. Калниболотская |
менее 20,0 |
1,113 |
|||||
44.9 |
|
Кабинет врача общей практики ст. Новопокровская |
менее 20,0 |
1,113 |
|||||
45 |
35008 |
35008: ГБУЗ "Отрадненская центральная районная больница" МЗ КК |
|
1,0749 |
|||||
45.1 |
|
Поликлиника ст. Отрадная |
более 20,0 |
1,04 |
|||||
45.2 |
|
Передовская участковая больница |
менее 20,0 |
1,113 |
|||||
45.3 |
|
Попутненская участковая больница |
менее 20,0 |
1,113 |
|||||
45.4 |
|
Удобненская участковая больница |
менее 20,0 |
1,113 |
|||||
45.5 |
|
Спокойненская участковая больница |
менее 20,0 |
1,113 |
|||||
45.6 |
|
Подгорненская врачебная амбулатория |
менее 20,0 |
1,113 |
|||||
45.7 |
|
Сельская врачебная амбулатория п. Урупский |
менее 20,0 |
1,113 |
|||||
45.8 |
|
Благодарненская врачебная амбулатория |
менее 20,0 |
1,113 |
|||||
45.9 |
|
Надежненская врачебная амбулатория |
менее 20,0 |
1,113 |
|||||
45.10 |
|
Мало-Тенгинская врачебная амбулатория |
менее 20,0 |
1,113 |
|||||
45.11 |
|
Амбулатория врача общей практики с. Гусаровское |
менее 20,0 |
1,113 |
|||||
46 |
36011 |
36011: ГБУЗ "Павловская центральная районная больница" МЗ КК |
|
1,0691 |
|||||
46.1 |
|
Поликлиника ст. Павловской |
более 20,0 |
1,04 |
|||||
46.2 |
|
Атаманская амбулатория |
менее 20,0 |
1,113 |
|||||
46.3 |
|
Амбулатория ст. Незамаевской |
менее 20,0 |
1,113 |
|||||
46.4 |
|
Новолеушковская участковая больница |
менее 20,0 |
1,113 |
|||||
46.5 |
|
Новопластуновская амбулатория |
менее 20,0 |
1,113 |
|||||
46.6 |
|
Октябрьская врачебная амбулатория |
менее 20,0 |
1,113 |
|||||
46.7 |
|
Старолеушковская участковая больница |
менее 20,0 |
1,113 |
|||||
46.8 |
|
Новопетровская амбулатория |
менее 20,0 |
1,113 |
|||||
46.9 |
|
Веселовская врачебная амбулатория |
менее 20,0 |
1,113 |
|||||
47 |
37019 |
37019: ГБУЗ "Приморско-Ахтарская центральная районная больница имени Кравченко Н.Г." МЗ КК |
|
1,0578 |
|||||
47.1 |
|
Поликлиника г. Приморско-Ахтарск |
более 20,0 |
1,04 |
|||||
47.2 |
|
Бриньковская участковая больница |
менее 20,0 |
1,113 |
|||||
47.3 |
|
Ольгинская участковая больница |
менее 20,0 |
1,113 |
|||||
47.4 |
|
Врачебная амбулатория ст. Приазовская |
менее 20,0 |
1,113 |
|||||
47.5 |
|
Врачебная амбулатория ст. Степная |
менее 20,0 |
1,113 |
|||||
47.6 |
|
Врачебная амбулатория х. Свободный |
менее 20,0 |
1,113 |
|||||
47.7 |
|
Врачебная амбулатория п. Ахтарский |
менее 20,0 |
1,113 |
|||||
47.8 |
|
Офис врача общей практики ст. Ольгинская |
менее 20,0 |
1,113 |
|||||
48 |
38006 |
38006: ГБУЗ "Северская центральная районная больница" МЗ КК |
|
1,0603 |
|||||
48.1 |
|
Поликлиника ст. Северская |
более 20,0 |
1,04 |
|||||
48.2 |
|
Ильская поликлиника |
более 20,0 |
1,04 |
|||||
48.3 |
|
Афипская поликлиника |
более 20,0 |
1,04 |
|||||
48.4 |
|
Смоленская амбулатория |
менее 20,0 |
1,113 |
|||||
48.5 |
|
Новодмитриевская амбулатория |
менее 20,0 |
1,113 |
|||||
48.6 |
|
Львовская амбулатория |
менее 20,0 |
1,113 |
|||||
48.7 |
|
Черноморская поликлиника |
менее 20,0 |
1,113 |
|||||
48.8 |
|
Михайловская амбулатория |
менее 20,0 |
1,113 |
|||||
48.9 |
|
Азовская амбулатория |
менее 20,0 |
1,113 |
|||||
49 |
39010 |
39010: ГБУЗ "Староминская центральная районная больница" МЗ КК |
|
1,0496 |
|||||
49.1 |
|
Поликлиника ст. Староминская |
более 20,0 |
1,04 |
|||||
49.2 |
|
Амбулатория х. Восточный Сосык |
менее 20,0 |
1,113 |
|||||
49.3 |
|
Участковая больница ст. Канеловской |
менее 20,0 |
1,113 |
|||||
49.4 |
|
Амбулатория пос. Рассвет |
менее 20,0 |
1,113 |
|||||
50 |
40005 |
40005: ГБУЗ "Тбилисская центральная районная больница" МЗ КК |
|
1,0670 |
|||||
50.1 |
|
Поликлиника ст. Тбилисская |
более 20,0 |
1,04 |
|||||
50.2 |
|
Геймановская участковая больница |
менее 20,0 |
1,113 |
|||||
50.3 |
|
Ванновская участковая больница |
менее 20,0 |
1,113 |
|||||
50.4 |
|
Ловлинская участковая больница |
менее 20,0 |
1,113 |
|||||
50.5 |
|
Нововладимировская участковая больница (амбулатория) |
менее 20,0 |
1,113 |
|||||
50.6 |
|
Амбулатория врача общей практики х. Северин |
менее 20,0 |
1,113 |
|||||
50.7 |
|
Марьинская врачебная амбулатория |
менее 20,0 |
1,113 |
|||||
50.8 |
|
Октябрьская врачебная амбулатория |
менее 20,0 |
1,113 |
|||||
50.9 |
|
Алексее-Тенгинская врачебная амбулатория |
менее 20,0 |
1,113 |
|||||
50.10 |
|
Песчаная врачебная амбулатория врача общей практики |
менее 20,0 |
1,113 |
|||||
51 |
41005 |
41005: ГБУЗ "Темрюкская центральная районная больница" МЗ КК |
|
1,0812 |
|||||
|
|
Поликлиника |
более 20,0 |
1,040 |
|||||
51.1 |
|
Курчанская амбулатория |
менее 20,0 |
1,113 |
|||||
51.2 |
|
Таманская участковая больница |
менее 20,0 |
1,113 |
|||||
51.3 |
|
Старотитаровская участковая больница |
менее 20,0 |
1,113 |
|||||
51.4 |
|
Запорожская амбулатория |
менее 20,0 |
1,113 |
|||||
51.5 |
|
Краснострельская амбулатория |
менее 20,0 |
1,113 |
|||||
51.6 |
|
Голубицкая амбулатория |
менее 20,0 |
1,113 |
|||||
51.7 |
|
Сенновская амбулатория |
менее 20,0 |
1,113 |
|||||
51.8 |
|
Вышестеблиевская амбулатория |
менее 20,0 |
1,113 |
|||||
51.9 |
|
Амбулатория врача общей практики п. Веселовка |
менее 20,0 |
1,113 |
|||||
51.10 |
|
Амбулатория врача общей практики п. Ильич |
менее 20,0 |
1,113 |
|||||
51.11 |
|
Амбулатория врача общей практики п. Таманский |
менее 20,0 |
1,113 |
|||||
51.12 |
|
Амбулатория врача общей практики п. За Родину |
менее 20,0 |
1,113 |
|||||
51.13 |
|
Амбулатория врача общей практики п. Виноградный |
менее 20,0 |
1,113 |
|||||
51.14 |
|
Амбулатория врача общей практики "Приморский" |
менее 20,0 |
1,113 |
|||||
51.15 |
|
Амбулатория врача общей практики "Красный Октябрь" |
менее 20,0 |
1,113 |
|||||
51.16 |
|
Амбулатория врача общей практики "Правобережный" |
менее 20,0 |
1,113 |
|||||
52 |
42003 |
42003: ГБУЗ "Тимашевская центральная районная больница" МЗ КК |
|
1,0465 |
|||||
|
|
Поликлиника |
более 50,0 |
1,000 |
|||||
52.1 |
|
Медведовская участковая больница |
менее 20,0 |
1,113 |
|||||
52.2 |
|
Новокорсунская участковая больница |
менее 20,0 |
1,113 |
|||||
52.3 |
|
Красносельская участковая больница |
менее 20,0 |
1,113 |
|||||
52.4 |
|
Роговская участковая больница |
менее 20,0 |
1,113 |
|||||
52.5 |
|
Врачебная амбулатория х. Ленинский |
менее 20,0 |
1,113 |
|||||
52.6 |
|
Врачебная амбулатория х. Незаймановский |
менее 20,0 |
1,113 |
|||||
52.7 |
|
Врачебная амбулатория х. Беднягина |
менее 20,0 |
1,113 |
|||||
52.8 |
|
Врачебная амбулатория х. Танцура-Крамаренко |
менее 20,0 |
1,113 |
|||||
52.9 |
|
Врачебная амбулатория ст. Днепровская |
менее 20,0 |
1,113 |
|||||
53 |
45014 |
45014: ГБУЗ "Усть-Лабинская центральная районная больница" МЗ КК |
|
1,0780 |
|||||
53.1 |
|
Поликлиника г. Усть-Лабинск |
более 20,0 |
1,04 |
|||||
53.2 |
|
Александровская амбулатория |
менее 20,0 |
1,113 |
|||||
53.3 |
|
Братская амбулатория |
менее 20,0 |
1,113 |
|||||
53.4 |
|
Ново-Лабинская амбулатория |
менее 20,0 |
1,113 |
|||||
53.5 |
|
Кирпильская амбулатория |
менее 20,0 |
1,113 |
|||||
53.6 |
|
Восточная амбулатория |
менее 20,0 |
1,113 |
|||||
53.7 |
|
Воронежская амбулатория |
менее 20,0 |
1,113 |
|||||
53.8 |
|
Некрасовская амбулатория |
менее 20,0 |
1,113 |
|||||
53.9 |
|
Офис врача общей практики п. Вимовец |
менее 20,0 |
1,113 |
|||||
53.10 |
|
Амбулатория х. Железного |
менее 20,0 |
1,113 |
|||||
53.11 |
|
Амбулатория х. Безлесного |
менее 20,0 |
1,113 |
|||||
53.12 |
|
Тенгинская амбулатория |
менее 20,0 |
1,113 |
|||||
53.13 |
|
Суворовская участковая больница |
менее 20,0 |
1,113 |
|||||
53.14 |
|
Ладожская районная больница |
менее 20,0 |
1,113 |
|||||
53.15 |
|
Врачебная амбулатория п. Двубратский |
менее 20,0 |
1,113 |
|||||
54 |
46010 |
46010: ГБУЗ "Успенская центральная районная больница" МЗ КК |
|
1,1130 |
|||||
54.1 |
|
Поликлиника ст. Успенская |
менее 20,0 |
1,113 |
|||||
54.2 |
|
Врачебная амбулатория с. Марьино |
менее 20,0 |
1,113 |
|||||
54.3 |
|
Врачебная амбулатория с. Коноково |
менее 20,0 |
1,113 |
|||||
54.4 |
|
Врачебная амбулатория Вольненская |
менее 20,0 |
1,113 |
|||||
54.5 |
|
Врачебная амбулатория с. Маламино |
менее 20,0 |
1,113 |
|||||
54.6 |
|
Амбулатория общей практики с. Коноково |
менее 20,0 |
1,113 |
|||||
54.7 |
|
Амбулатория врача общей практики ст. Николаевская |
менее 20,0 |
1,113 |
|||||
54.8 |
|
Амбулатория врача общей практики ст. Убеженская |
менее 20,0 |
1,113 |
|||||
55 |
47003 |
47003: ГБУЗ "Щербиновская центральная районная больница" МЗ КК |
|
1,0686 |
|||||
55.1 |
|
Поликлиника ст. Щербиновская |
более 20,0 |
1,04 |
|||||
55.2 |
|
Офис ВОП п. Екатериновка |
менее 20,0 |
1,113 |
|||||
55.3 |
|
Врачебная амбулатория с. Шабельское |
менее 20,0 |
1,113 |
|||||
55.4 |
|
Участковая больница с врачебной амбулаторией с. Ейское Укрепление |
менее 20,0 |
1,113 |
|||||
55.5 |
|
Врачебная амбулатория ст. Новощербиновской |
менее 20,0 |
1,113 |
|||||
55.6 |
|
Офис ВОП п. Щербиновский |
менее 20,0 |
1,113 |
|||||
Начальник финансово-экономического
управления министерства
здравоохранения
Краснодарского края
Т.А.БОЧАРОВА
Начальник финансово-экономического
управления Территориального фонда
обязательного медицинского
страхования Краснодарского края
А.С.ДАБАХЬЯН
Приложение N 3
к дополнительному соглашению
от 27 февраля 2024 г. N 1
к Тарифному соглашению
в сфере обязательного медицинского
страхования на территории
Краснодарского края
от 29 января 2024 года
Приложение N 14 лист 1
к Тарифному соглашению
в сфере обязательного медицинского
страхования на территории
Краснодарского края
от 29 января 2024 года
ТАРИФЫ ЗА ЕДИНИЦУ ОБЪЕМА МЕДИЦИНСКОЙ
ПОМОЩИ (ЗА МЕДИЦИНСКУЮ УСЛУГУ) С 1 ФЕВРАЛЯ
2024 ГОДА
N п/п |
Наименования исследования |
Тариф, руб. |
1 |
Компьютерная томография |
|
1.1 |
Исследование с проведением компьютерной томографии |
1876,12 |
1.2 |
Исследование с проведением компьютерной томографии с применением контрастных средств |
6773,29 |
2 |
Магнитно-резонансная томография |
|
2.1 |
Исследование с проведением магнитно-резонансной томографии |
2300,30 |
22 |
Исследование с проведением магнитно-резонансной томографии с применением контрастных средств |
8304,69 |
3 |
Описание и интерпретация данных маммографического исследования с использованием искусственного интеллекта |
119,38 |
4 |
Ультразвуковое исследование сердечно-сосудистой системы |
590,40 |
5 |
Эндоскопическое диагностическое исследование |
|
5.1 |
Эзофагогастроскопия |
1028,74 |
5.2 |
Кольпоскопия |
797,46 |
5.3 |
Цистоскопия |
1399,90 |
5.4 |
Колоноскопия |
2222,97 |
55 |
Ректороманоскопия |
1425,21 |
6 |
Исследование с проведением сцинтиграфии |
4269,10 |
7 |
Исследование с подтверждением диагноза злокачественного новообразования с использованием ПЭТ КТ |
33537,64 |
8 |
Тестирование на выявление новой коронавирусной инфекции |
434,00 |
9 |
Тарифы на исследования наличия вирусов респираторных инфекций, включая вирус гриппа: |
|
9.1 |
Определение РНК вируса гриппа A и B в соскобе слизистой носа методом полимеразной цепной реакции |
436,57 |
92 |
Определение РНК вируса гриппа A (H1 swine) в соскобе слизистой носа методом полимеразной цепной реакции |
436,57 |
9.3 |
Определение РНК/ДНК возбудителей ОРВИ в клиническом материале методом ПЦР |
436,57 |
Начальник финансово-экономического
управления министерства
здравоохранения
Краснодарского края
Т.А.БОЧАРОВА
Начальник финансово-экономического
управления Территориального фонда
обязательного медицинского
страхования Краснодарского края
А.С.ДАБАХЬЯН
Ссылается на
- Об обязательном медицинском страховании в Российской Федерации (с изменениями на 28 ноября 2025 года)
- Об основах охраны здоровья граждан в Российской Федерации (с изменениями на 23 июля 2025 года) (редакция, действующая с 1 сентября 2025 года)
- О мероприятиях по реализации государственной социальной политики




