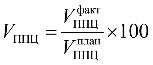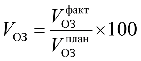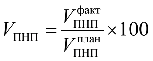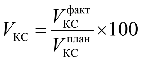Дополнительное соглашение N 1 к тарифному
соглашению в системе обязательного
медицинского страхования
Ханты-Мансийского автономного округа -
Югры на 2024 год
(Ханты-Мансийск, 1 февраля 2024 года)
Дополнительное соглашение к
тарифному соглашению в системе
обязательного медицинского страхования
Ханты-Мансийского автономного округа -
Югры на 2024 год (далее соответственно -
Дополнительное соглашение, Тарифное
соглашение) заключено, в соответствии с
частью 2 статьи 30 Федерального закона от
29.11.2010 N 326-ФЗ "Об обязательном медицинском
страховании в Российской Федерации",
между:
Департаментом здравоохранения
Ханты-Мансийского автономного округа -
Югры (далее - Депздрав Югры) в лице
директора - Добровольского Алексея
Альбертовича;
Территориальным фондом
обязательного медицинского страхования
Ханты-Мансийского автономного округа -
Югры (далее - ТФОМС Югры) в лице директора
- Фучежи Александра Петровича;
страховыми медицинскими
организациями в лице директора
Ханты-Мансийского филиала ООО
"АльфаСтрахование-ОМС" - Томина Олега
Александровича, директора АСП ООО
"Капитал МС" - Филиал в ХМАО - Югре -
Кузнецовой Иннесы Юрьевны;
медицинскими профессиональными
некоммерческими организациями в лице
председателя Ассоциации работников
здравоохранения Ханты-Мансийского
автономного округа - Югры - Гильванова
Вадима Анатольевича;
профессиональными союзами
медицинских работников или их
объединений (ассоциаций) в лице
председателя Региональной организации
Профсоюза работников здравоохранения
Российской Федерации Ханты-Мансийского
автономного округа - Югры - Меньшиковой
Оксаны Геннадьевны;
включенными в состав комиссии по
разработке территориальной программы
обязательного медицинского страхования,
далее совместно именуемые стороны.
Стороны заключили настоящее
Дополнительное соглашение о
нижеследующем:
1. Внести в Тарифное соглашение
следующие изменения и дополнения:
1.1. Абзац 21 п. 1 раздела I изложить в
новой редакции:
"- Приказом Министерства
здравоохранения Российской Федерации
10.02.2023 N 44н "Об утверждении Требований к
структуре и содержанию тарифного
соглашения";".
1.2. Абзац 27 п. 1 раздела I исключить.
1.3. Наименование раздела II изложить
в новой редакции:
"Способы оплаты медицинской помощи,
применяемые в ХМАО - Югре".
1.4. Абзац 3 раздела II изложить в
новой редакции:
"- по подушевому нормативу
финансирования на прикрепившихся лиц (за
исключением расходов на проведение
компьютерной томографии,
магнитно-резонансной томографии,
ультразвукового исследования
сердечно-сосудистой системы,
эндоскопических диагностических
исследований, молекулярно-генетических
исследований и патологоанатомических
исследований биопсийного
(операционного) материала с целью
диагностики онкологических заболеваний
и подбора противоопухолевой
лекарственной терапии (далее -
молекулярно-генетические исследования и
патологоанатомические исследования
биопсийного (операционного) материала),
на проведение тестирования на выявление
новой коронавирусной инфекции (COVID-19),
профилактических медицинских осмотров и
диспансеризации, в том числе углубленной
диспансеризации и диспансеризации для
оценки репродуктивного здоровья женщин
и мужчин, а также средств на оплату
диспансерного наблюдения, включая
диспансерное наблюдение работающих
граждан, и финансовое обеспечение
фельдшерских здравпунктов,
фельдшерско-акушерских пунктов) с учетом
показателей результативности
деятельности медицинской организации
(включая показатели объема медицинской
помощи), перечень которых
устанавливается Министерством
здравоохранения Российской Федерации, в
том числе с включением расходов на
медицинскую помощь, оказываемую в иных
медицинских организациях и оплачиваемую
за единицу объема медицинской помощи;".
1.5. Раздел II после абзаца 14
дополнить абзацем следующего
содержания:
"Проведение маммографии с
применением искусственного интеллекта
на территории ХМАО - Югры не
осуществляется, в связи с отсутствием
медицинских изделий, использующих
системы поддержки принятия врачебных
решений (искусственный интеллект).".
1.6. Абзац 19 раздела II изложить в
новой редакции:
"- за прерванный случай
госпитализации в случаях прерывания
лечения по медицинским показаниям,
перевода пациента из одного отделения
медицинской организации в другое,
изменения условий оказания медицинской
помощи пациенту с круглосуточного
стационара на дневной стационар,
оказания медицинской помощи с
проведением лекарственной терапии при
злокачественных новообразованиях, в
ходе которой медицинская помощь по
объективным причинам оказана пациенту
не в полном объеме по сравнению с
выбранной для оплаты схемой
лекарственной терапии, в том числе в
случае прерывания лечения при
возникновении абсолютных
противопоказаний к продолжению лечения,
не купируемых при проведении
симптоматического лечения, перевода
пациента в другую медицинскую
организацию, преждевременной выписки
пациента из медицинской организации в
случае его письменного отказа от
дальнейшего лечения, смерти пациента,
выписки пациента до истечения 3 дней
(включительно) со дня госпитализации
(начала лечения), за исключением случаев
оказания медицинской помощи по группам
заболеваний, состояний, приведенных в
приложении 14 к ТПГГ на 2024 - 2026 гг. ХМАО -
Югры, в том числе в сочетании с оплатой за
услугу диализа;".
1.7. Абзац 23 раздела II изложить в
новой редакции:
"- за прерванный случай оказания
медицинской помощи в случаях прерывания
лечения по медицинским показаниям,
перевода пациента из одного отделения
медицинской организации в другое,
изменения условий оказания медицинской
помощи пациенту с дневного стационара на
круглосуточный стационар, оказания
медицинской помощи с проведением
лекарственной терапии при
злокачественных новообразованиях, в
ходе которой медицинская помощь по
объективным причинам оказана пациенту
не в полном объеме по сравнению с
выбранной для оплаты схемой
лекарственной терапии, в том числе в
случае прерывания лечения при
возникновении абсолютных
противопоказаний к продолжению лечения,
не купируемых при проведении
симптоматического лечения, перевода
пациента в другую медицинскую
организацию, преждевременной выписки
пациента из медицинской организации в
случае его письменного отказа от
дальнейшего лечения, смерти пациента,
выписки пациента до истечения 3 дней
(включительно) со дня госпитализации
(начала лечения), за исключением случаев
оказания медицинской помощи по группам
заболеваний, состояний, предусмотренных
приложением 14 к ТПГГ на 2024 - 2026 гг. ХМАО -
Югры, в том числе в сочетании с оплатой за
услугу диализа (в том числе в сочетании с
оплатой по клинико-статистической
группе заболеваний, группе
высокотехнологичной медицинской
помощи);".
1.8. Абзац 31 раздела II изложить в
новой редакции:
"- по подушевому нормативу
финансирования на прикрепившихся к
такой медицинской организации лиц,
включая оплату медицинской помощи по
всем видам и условиям предоставляемой
медицинской организацией медицинской
помощи, с учетом показателей
результативности деятельности
медицинской организации, в том числе
показателей объема медицинской помощи.
При этом из расходов на финансовое
обеспечение медицинской помощи в
амбулаторных условиях исключаются
расходы на проведение компьютерной
томографии, магнитно-резонансной
томографии, ультразвукового
исследования сердечно-сосудистой
системы, эндоскопических
диагностических исследований,
молекулярно-генетических исследований и
патологоанатомических исследований
биопсийного (операционного) материала,
тестирования на выявление новой
коронавирусной инфекции (COVID-19),
профилактических медицинских осмотров и
диспансеризации, в том числе углубленной
диспансеризации и диспансеризации для
оценки репродуктивного здоровья женщин
и мужчин, а также расходы на оплату
диспансерного наблюдения, включая
диспансерное наблюдение работающих
граждан и (или) обучающихся в
образовательных организациях, и расходы
на финансовое обеспечение фельдшерских
здравпунктов и фельдшерско-акушерских
пунктов;".
1.9. Абзац 35 раздела II изложить в
новой редакции:
"В соответствии с Методическими
рекомендациями при необходимости
выполнения диагностических медицинских
услуг другой медицинской организацией
по направлению с учетом выстроенной
маршрутизации возможно применение
способа оплаты медицинской помощи -
через страховую медицинскую организацию
(по тарифам для проведения
межучрежденческих, в том числе
межтерриториальных, расчетов,
установленным тарифным соглашением)
(далее - МУР). Порядок оплаты медицинской
помощи при межучрежденческих расчетах
(МУР) на территории ХМАО - Югры приведен в
приложении 51 к настоящему Тарифному
соглашению.".
1.10. Раздел II после абзаца 35
дополнить абзацем следующего
содержания:
"Проведение патологоанатомических
вскрытий (посмертное
патологоанатомическое исследование
внутренних органов и тканей умершего
человека, новорожденных, а также
мертворожденных и плодов) в
патологоанатомических отделениях
медицинских организаций, имеющих
лицензии на осуществление медицинской
деятельности, предусматривающие
выполнение работ (услуг) по
патологической анатомии, в случае смерти
застрахованного лица при получении
медицинской помощи в стационарных
условиях (результат госпитализации) по
поводу заболеваний и (или) состояний,
включенных в базовую программу
обязательного медицинского страхования,
в указанных медицинских организациях
осуществляется за счет средств
обязательного медицинского
страхования.".
1.11. Пункт 3 части 1 раздела III
изложить в новой редакции:
"Тарифы на оплату медицинской
помощи формируются по видам и условиям
оказания медицинской помощи,
определенным ТП ОМС и рассчитываются в
соответствии с методикой расчета
тарифов на оплату медицинской помощи по
обязательному медицинскому страхованию,
установленной Правилами ОМС, с учетом
порядков оказания медицинской помощи,
стандартов медицинской помощи и на
основе клинических рекомендаций и
включают в себя статьи затрат,
установленные ТП ОМС.".
1.12. Абзацы 17, 18 и 19 пункта 1 части 2
раздела III изложить в новой редакции:
"Средний размер финансового
обеспечения медицинской помощи,
определенный на основе нормативов
объемов медицинской помощи и финансовых
затрат на единицу объема медицинской
помощи, установленных территориальной
программой обязательного медицинского
страхования, в амбулаторных условиях
составляет 15 900,00 руб.
Базовый подушевой норматив
финансирования медицинской помощи,
оказываемой в амбулаторных условиях,
составляет 426,32 рублей в месяц (5 115,84
рублей в год).
Стоимость 1 УЕТ в стоматологии
составляет 246,09 рублей.".
1.13. Абзац 1 пункта 1 части 3 раздела III
изложить в новой редакции:
"Средний размер финансового
обеспечения медицинской помощи,
оказываемой медицинскими организациями,
участвующими в реализации
территориальной программы
обязательного медицинского страхования,
в расчете на одно застрахованное лицо,
определенный на основе нормативов
объемов медицинской помощи и финансовых
затрат на единицу объема медицинской
помощи, установленных территориальной
программой обязательного медицинского
страхования:".
1.14. Абзац 1 пункта 1 части 4 раздела III
изложить в новой редакции:
"Средний размер финансового
обеспечения скорой медицинской помощи,
определенный на основе нормативов
объемов медицинской помощи и финансовых
затрат на единицу объема медицинской
помощи, установленных территориальной
программой обязательного медицинского
страхования, составляет 2 213,70 руб. (в
год).".
1.15. Абзац 2 пункта 1 части 5 раздела III
изложить в новой редакции:
"Базовый подушевой норматив
финансирования медицинской помощи по
всем видам и условиям ее предоставления
составляет 1 066,50 рублей в месяц (12 798,00
рублей в год).".
1.16. Наименование раздела IV изложить
в новой редакции:
"Размер неоплаты или неполной
оплаты затрат медицинской организации
на оказание медицинской помощи, а также
уплаты медицинской организацией штрафов
за неоказание, несвоевременное оказание
либо оказание медицинской помощи
ненадлежащего качества".
1.17. Приложение 1 "Порядок применения
способов оплаты первичной
медико-санитарной помощи (в том числе
первичной специализированной
медико-санитарной помощи), оказываемой в
амбулаторных условиях, с особенностями
формирования реестров счетов на оплату
медицинской помощи" изложить в новой
редакции согласно приложению 1 к
настоящему дополнительному соглашению.
1.18. Приложение 2 "Порядок применения
способов оплаты специализированной
медицинской помощи, оказанной в условиях
дневного стационара с особенностями
формирования реестров счетов на оплату
медицинской помощи" изложить в новой
редакции согласно приложению 2 к
настоящему дополнительному соглашению.
1.19. Приложение 3 "Порядок применения
способов оплаты специализированной
медицинской помощи, оказанной в условиях
стационара с особенностями формирования
реестров счетов на оплату медицинской
помощи" изложить в новой редакции
согласно приложению 3 к настоящему
дополнительному соглашению.
1.20. Приложение 5 "Порядок применения
способов оплаты медицинской помощи по
всем видам и условиям ее предоставления
с особенностями формирования реестров
счетов на оплату медицинской помощи"
изложить в новой редакции согласно
приложению 4 к настоящему
дополнительному соглашению.
1.21. Приложение 7 "Методика расчета
размера подушевого норматива
финансирования при оплате медицинской
помощи, оказанной в амбулаторных
условиях" изложить в новой редакции
согласно приложению 5 к настоящему
дополнительному соглашению.
1.22. Приложение 8 "Методика расчета
размера подушевого норматива
финансирования при оплате медицинской
помощи, оказанной вне медицинской
организации (скорая медицинская помощь)"
изложить в новой редакции согласно
приложению 6 к настоящему
дополнительному соглашению.
1.23. Приложение 9 "Методика расчета
размера подушевого норматива
финансирования при оплате медицинской
помощи, оказанной по всем видам и
условиям ее предоставления" изложить в
новой редакции согласно приложению 7 к
настоящему дополнительному соглашению.
1.24. Приложение 11 "Размеры неоплаты
или неполной оплаты затрат медицинской
организации на оказание медицинской
помощи и размеры штрафа за неоказание,
несвоевременное оказание либо оказание
медицинской помощи ненадлежащего
качества с перечнем оснований для отказа
в оплате медицинской помощи (уменьшения
оплаты медицинской помощи)" изложить в
новой редакции согласно приложению 8 к
настоящему дополнительному соглашению.
1.25. Приложение 12 "Перечень
медицинских организаций, осуществляющих
деятельность в сфере обязательного
медицинского страхования
Ханты-Мансийского автономного округа -
Югры по условиям и уровням оказания
медицинской помощи, имеющих и не имеющих
прикрепившихся лиц" изложить в новой
редакции согласно приложению 9 к
настоящему дополнительному соглашению.
1.26. Приложение 13 "Перечень
медицинских организаций, оказывающих
медицинскую помощь в условиях дневного и
круглосуточного стационаров, в разрезе
уровней структурных подразделений
медицинских организаций" изложить в
новой редакции согласно приложению 10 к
настоящему дополнительному соглашению.
1.27. Приложение 15 "Перечень
фельдшерских и фельдшерско-акушерских
пунктов, дифференцированных по
численности обслуживаемого населения, и
расходы на их содержание" изложить в
новой редакции согласно приложению 11 к
настоящему дополнительному соглашению.
1.28. Приложение 16 "Тарифы оплаты
медицинской помощи при ее оказании в
амбулаторных условиях" изложить в новой
редакции согласно приложению 12 к
настоящему дополнительному соглашению.
1.29. Приложение 17 "Тарифы проведения
профилактических медицинских осмотров и
диспансеризации определенных групп
взрослого населения, I этап" изложить в
новой редакции согласно приложению 13 к
настоящему дополнительному соглашению.
1.30. Приложение 23 "Таблица
соответствия групп диагностических
услуг (ГДУ) по лабораторным методам
диагностики и медицинских услуг"
изложить в новой редакции согласно
приложению 14 к настоящему
дополнительному соглашению.
1.31. Приложение 25 "Перечень
клинико-статистических групп
заболеваний, коэффициентов
относительной затратоемкости,
коэффициентов специфики, размера оплаты
прерванных случаев оказания медицинской
помощи и доли заработной платы и прочих
расходов в структуре стоимости КСГ в
условиях круглосуточного стационара"
изложить в новой редакции согласно
приложению 15 к настоящему
дополнительному соглашению.
1.32. Приложение 26 "Установленные
коэффициенты уровня структурного
подразделения медицинской организации,
в которой был пролечен пациент, а также
коэффициенты достижения целевых
показателей уровня заработной платы
медицинских работников,
предусмотренного "дорожными картами"
развития здравоохранения в ХМАО - Югре в
условиях дневного стационара" изложить в
новой редакции согласно приложению 16 к
настоящему дополнительному соглашению.
1.33. Приложение 27 "Установленные
коэффициенты уровня структурного
подразделения медицинской организации,
в которой был пролечен пациент, а также
коэффициенты достижения целевых
показателей уровня заработной платы
медицинских работников,
предусмотренного "дорожными картами"
развития здравоохранения в ХМАО - Югре в
условиях круглосуточного стационара"
изложить в новой редакции согласно
приложению 17 к настоящему
дополнительному соглашению.
1.34. Приложение 28 "Перечень случаев
оказания медицинской помощи в
стационарных условиях и в условиях
дневного стационара, для которых
установлен коэффициент сложности
лечения пациента (КСЛП)" изложить в новой
редакции согласно приложению 18 к
настоящему дополнительному соглашению.
1.35. Приложение 29 "Тарифы по видам и
методам высокотехнологичной
медицинской помощи, финансовое
обеспечение которых осуществляется в
рамках территориальной программы ОМС"
изложить в новой редакции согласно
приложению 19 к настоящему
дополнительному соглашению.
1.36. Приложение 30 "Тарифы КСГ для
оплаты услуг диализа" изложить в новой
редакции согласно приложению 20 к
настоящему дополнительному соглашению.
1.37. Приложение 37 "Коэффициенты
подушевого финансирования медицинской
помощи, оказанной в амбулаторных
условиях" изложить в новой редакции
согласно приложению 21 к настоящему
дополнительному соглашению.
1.38. Приложение 38 "Коэффициенты
подушевого финансирования скорой
медицинской помощи" изложить в новой
редакции согласно приложению 22 к
настоящему дополнительному соглашению.
1.39. Приложение 39 "Коэффициенты
подушевого финансирования медицинской
помощи, оказанной по всем видам и
условиям ее предоставления" изложить в
новой редакции согласно приложению 23 к
настоящему дополнительному соглашению.
1.40. Приложение 40 "Распределение
объемов предоставления и финансового
обеспечения медицинской помощи,
установленных в соответствии с
территориальной программой
обязательного медицинского страхования"
изложить в новой редакции согласно
приложению 24 к настоящему
дополнительному соглашению.
1.41. Приложение 44 "Порядок оплаты
случаев лечения по профилю "Медицинская
реабилитация" с особенностями
формирования реестров счетов на оплату
медицинской помощи" изложить в новой
редакции согласно приложению 25 к
настоящему дополнительному соглашению.
1.42. Приложение 46 "Таблица
соответствия групп диспансерного
наблюдения диагнозам по МКБ-10 при
оказании медицинской помощи взрослому
населению" изложить в новой редакции
согласно приложению 26 к настоящему
дополнительному соглашению.
1.43. Приложение 47 "Расчет размера
подушевого норматива финансирования при
оплате медицинской помощи, оказанной вне
медицинской организации (скорая
медицинская помощь)" изложить в новой
редакции согласно приложению 27 к
настоящему дополнительному соглашению.
1.44. Приложение 48 "Расчет размера
подушевого норматива финансирования при
оплате медицинской помощи, оказанной в
амбулаторных условиях" изложить в новой
редакции согласно приложению 28 к
настоящему дополнительному соглашению.
1.45 Приложение 49 "Расчет размера
подушевого норматива финансирования при
оплате медицинской помощи, оказанной по
всем видам и условиям ее предоставления"
изложить в новой редакции согласно
приложению 29 к настоящему
дополнительному соглашению.
1.46. Приложение 51 "Порядок оплаты
медицинской помощи по видам, включенным
в систему межучрежденческих расчетов
(МУР) на территории ХМАО - Югры" изложить в
новой редакции согласно приложению 30 к
настоящему дополнительному соглашению.
1.47. Дополнить тарифное соглашение
приложением 52 "Тарифы медицинских услуг,
применяемых при проведении I-го этапа
диспансеризации взрослого населения
репродуктивного возраста по оценке
репродуктивного здоровья" согласно
приложению 31 к настоящему
дополнительному соглашению.
2. Остальные условия Тарифного
соглашения остаются неизменными.
3. Дополнительное соглашение
является неотъемлемой частью Тарифного
соглашения.
4. Дополнительное соглашение
вступает в действие с момента подписания
и распространяет свое действие на
правоотношения, возникшие с 1 января 2024
года, и применяется при расчетах за
случаи оказания медицинской помощи,
завершенные после 1 января 2024 года.
5. Дополнительное соглашение и
приложения к нему составлены в одном
экземпляре, который хранится в ТФОМС
Югры.
6. ТФОМС Югры доводит
Дополнительное соглашение до сведения
всех участников обязательного
медицинского страхования
Ханты-Мансийского автономного округа -
Югры и членов комиссии по разработке
территориальной программы
обязательного медицинского страхования
путем размещения официальном сайте
ТФОМС Югры в
информационно-телекоммуникационной
сети "Интернет".
Подписи сторон:
Директор
Департамента здравоохранения
Ханты-Мансийского автономного округа -
Югры
А.А.ДОБРОВОЛЬСКИЙ
Директор
Территориального фонда
обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры
А.П.ФУЧЕЖИ
Директор
Ханты-Мансийского филиала
ООО "АльфаСтрахование-ОМС"
О.А.ТОМИН
Директор АСП
ООО "Капитал МС" - Филиал в ХМАО - Югре
И.Ю.КУЗНЕЦОВА
Председатель
Ассоциации работников
здравоохранения Ханты-Мансийского
автономного округа - Югры
В.А.ГИЛЬВАНОВ
Председатель
Региональной организации Профсоюза
работников
здравоохранения Российской Федерации
Ханты-Мансийского автономного округа -
Югры
О.Г.МЕНЬШИКОВА
Приложение 1
к Дополнительному соглашению 1
от 01.02.2024
Приложение 1
к Тарифному соглашению
в системе обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры на 2024 год
от 29.12.2023
ПОРЯДОК ПРИМЕНЕНИЯ СПОСОБОВ ОПЛАТЫ
ПЕРВИЧНОЙ МЕДИКО-САНИТАРНОЙ ПОМОЩИ (В
ТОМ ЧИСЛЕ ПЕРВИЧНОЙ СПЕЦИАЛИЗИРОВАННОЙ
МЕДИКО-САНИТАРНОЙ ПОМОЩИ), ОКАЗЫВАЕМОЙ В
АМБУЛАТОРНЫХ УСЛОВИЯХ, С ОСОБЕННОСТЯМИ
ФОРМИРОВАНИЯ РЕЕСТРОВ СЧЕТОВ НА ОПЛАТУ
МЕДИЦИНСКОЙ ПОМОЩИ
1. Оплата первичной медико-санитарной
помощи (в том числе первичной
специализированной медико-санитарной
помощи)
1.1. Оплата первичной
медико-санитарной помощи (в том числе
первичной специализированной
медико-санитарной помощи)
осуществляется:
По подушевому нормативу
финансирования на прикрепившихся лиц.
Подушевой норматив финансирования
включает затраты на оказание первичной
доврачебной, первичной врачебной и
первичной специализированной
медико-санитарной помощи.
В подушевой норматив
финансирования на прикрепившихся лиц не
включаются расходы:
- на стоматологическую медицинскую
помощь;
- на оплату медицинской помощи,
оказываемой в амбулаторных условиях
застрахованным лицам ХМАО - Югры за
пределами территории страхования;
- на оплату неотложной медицинской
помощи, оказываемой в амбулаторных
условиях застрахованным лицам ХМАО -
Югры;
- на оплату отдельных
диагностических (лабораторных)
исследований: компьютерной томографии,
магнитно-резонансной томографии,
ультразвукового исследования
сердечно-сосудистой системы,
эндоскопических диагностических
исследований, молекулярно-генетических
исследований и патологоанатомических
исследований биопсийного
(операционного) материала с целью
диагностики онкологических заболеваний
и подбора противоопухолевой
лекарственной терапии, тестирования на
выявление новой коронавирусной инфекции
(COVID-19);
- на оплату позитронно-эмиссионной
томографии, совмещенной с компьютерной
томографией в амбулаторных условиях;
- на оплату медицинской помощи,
оказанной в амбулаторных условиях по
профилю "Медицинская реабилитация";
- на оплату углубленной
диспансеризации;
- на оплату профилактических
медицинских осмотров;
- на оплату профилактических
осмотров несовершеннолетних;
- на оплату диспансеризации
определенных групп взрослого населения
и диспансеризации для оценки
репродуктивного здоровья женщин и
мужчин;
- на оплату диспансеризации
пребывающих в стационарных учреждениях
детей-сирот и детей, находящихся в
трудной жизненной ситуации;
- на оплату диспансеризации
детей-сирот и детей, оставшихся без
попечения родителей, в том числе
усыновленных (удочеренных), принятых под
опеку (попечительство) в приемную или
патронатную семью;
- на оплату диспансерного
наблюдения отдельных категорий граждан
из числа взрослого населения;
- на финансовое обеспечение
фельдшерских и фельдшерско-акушерских
пунктов;
- на медицинскую помощь, оказанную
неприкрепленному населению;
- на оплату проведения
терапевтического обучения в кабинете
"Школа для пациентов с сахарным
диабетом";
- на оплату анестезиологического
пособия (включая раннее
послеоперационное ведение) детям при
проведении компьютерной томографии,
магнитно-резонансной томографии,
взрослым при проведения эндоскопических
исследований
(эзофагогастродуоденоскопия и
колоноскопия).
Методика расчета размера
подушевого норматива финансирования при
оплате медицинской помощи, оказанной в
амбулаторных условиях (Приложение 7 к
Тарифному соглашению).
Перечень медицинских организаций,
участвующих в подушевом финансировании
(Приложение 12 к Тарифному соглашению).
За единицу объема медицинской
помощи - за медицинскую услугу, за
посещение, за обращение (законченный
случай) (используется при оплате
медицинской помощи, не включенной в
подушевой норматив финансирования на
прикрепленное население, а также
медицинской помощи, оказанной
застрахованным лицам за пределами
субъекта Российской Федерации, на
территории которого выдан полис
обязательного медицинского страхования,
и в отдельных медицинских организациях,
не имеющих прикрепившихся лиц).
На территории ХМАО - Югры
применяются следующие виды тарифов за
единицу объема медицинской помощи,
оказанной в амбулаторных условиях:
- по тарифам посещений с
профилактической целью при оказании
медицинской помощи в амбулаторных
условиях (Приложение 16 к Тарифному
соглашению);
- по тарифам посещений при оказании
неотложной помощи в амбулаторных
условиях (Приложение 16 к Тарифному
соглашению);
- по тарифам обращений/посещений по
поводу заболевания при оказании
медицинской помощи в амбулаторных
условиях; (Приложение 16 к Тарифному
соглашению)
- по тарифам групп диагностических
медицинских услуг (ГДУ) при оказании
медицинской помощи в амбулаторных
условиях (Приложение 16 к Тарифному
соглашению);
- по тарифам медицинских услуг по
медицинской
реабилитации/восстановительной
медицине при оказании медицинской
помощи в амбулаторных условиях
(Приложение 16 к Тарифному соглашению);
- по тарифам комплексных посещений
по профилю "Медицинская реабилитация"
(Приложение 16 к Тарифному соглашению);
- по тарифам медицинских услуг в
стоматологии (Приложения 32, 35 к Тарифному
соглашению);
- по тарифам углубленной
диспансеризации граждан, переболевших
новой коронавирусной инфекцией (COVID-19)
(Приложение 21);
- по тарифам профилактических
медицинских осмотров (Приложение 17 к
Тарифному соглашению);
- по тарифам профилактических
осмотров несовершеннолетних (Приложение
18 к Тарифному соглашению);
- по тарифам диспансеризации
определенных групп взрослого населения
(Приложение 17 к Тарифному соглашению);
- по тарифам диспансеризации
пребывающих в стационарных учреждениях
детей-сирот и детей, находящихся в
трудной жизненной ситуации (Приложение 19
к Тарифному соглашению);
- по тарифам диспансеризации
детей-сирот и детей, оставшихся без
попечения родителей, в том числе
усыновленных (удочеренных), принятых под
опеку (попечительство) в приемную или
патронатную семью (Приложение 20 к
Тарифному соглашению);
- по тарифам групп диспансерного
наблюдения (ГДН) отдельных категорий
граждан из числа взрослого населения
(Приложение 16 к Тарифному соглашению);
- по тарифам комплексного посещения
школы сахарного диабета (Приложение 16 к
Тарифному соглашению);
- по тарифу анестезиологического
пособия (включая раннее
послеоперационное ведение) при оказании
медицинской помощи в амбулаторных
условиях (Приложение 16 к Тарифному
соглашению).
За единицу объема медицинской
помощи - за медицинскую услугу по тарифам
групп отдельных диагностических
(лабораторных) исследований:
компьютерной томографии,
магнитно-резонансной томографии,
ультразвукового исследования
сердечно-сосудистой системы,
эндоскопических диагностических
исследований, молекулярно-генетических
исследований и патологоанатомических
исследований биопсийного
(операционного) материала с целью
диагностики онкологических заболеваний
и подбора противоопухолевой
лекарственной терапии, тестирования на
выявление новой коронавирусной инфекции
(COVID-19) (Приложение 16 к Тарифному
соглашению).
Финансирование фельдшерских и
фельдшерско-акушерских пунктов при
условии их соответствия требованиям,
установленным положением об организации
оказания первичной медико-санитарной
помощи взрослому населению,
осуществляется по нормативу
финансирования структурного
подразделения медицинской организации
утвержденному постановлением
Правительства Российской Федерации "О
программе государственных гарантий
бесплатного оказания гражданам
медицинской помощи на 2023 год и плановый
период 2024 и 2025 годов" с учетом
коэффициента дифференциации,
рассчитанным в соответствии с
постановлением Правительства
Российской Федерации от 5 мая 2012 г. N 462 "О
порядке распределения, предоставления и
расходования субвенций из бюджета
Федерального фонда обязательного
медицинского страхования бюджетам
территориальных фондов обязательного
медицинского страхования на
осуществление переданных органам
государственной власти субъектов
Российской Федерации в сфере
обязательного медицинского
страхования".
Перечень медицинских организаций
имеющие
фельдшерские/фельдшерско-акушерские
пункты (Приложение 15 к Тарифному
соглашению)
1.2. Медицинские организации
ежемесячно представляют реестр счетов
на оплату медицинской помощи,
сформированный из случаев оказания
медицинской помощи застрахованным
лицам, включающих оказанные медицинские
услуги по одному поводу обращения за
медицинской помощью, по утвержденным в
установленном порядке тарифам.
1.3. Законченный случай оказания
медицинской помощи в амбулаторных
условиях в реестре счетов состоит из
случая, содержащего оказанные услуги
застрахованному лицу: посещений врачей
и/или средних медицинских работников
(ведущих самостоятельный амбулаторный
прием), оказывающих медицинскую помощь в
рамках ТП ОМС, и/или лечебных и
диагностических услуг по тарифам ГДУ,
и/или услуг по профилактике заболеваний,
включая проведение вакцинации,
углубленной диспансеризации,
профилактических медицинских осмотров,
профилактических осмотров
несовершеннолетних, диспансеризации
определенных групп взрослого населения,
диспансеризации пребывающих в
стационарных учреждениях детей-сирот и
детей, находящихся в трудной жизненной
ситуации, диспансеризации детей-сирот и
детей, оставшихся без попечения
родителей, в том числе усыновленных
(удочеренных), принятых под опеку
(попечительство) в приемную или
патронатную семью, диспансерного
наблюдения в соответствии с порядками,
утверждаемыми Министерством
здравоохранения Российской Федерации.
Услуги компьютерной томографии,
магнитно-резонансной томографии,
ультразвукового исследования
сердечно-сосудистой системы,
эндоскопических диагностических
исследований, молекулярно-генетических
исследований и патологоанатомических
исследований биопсийного
(операционного) материала с целью
диагностики онкологических заболеваний
и подбора противоопухолевой
лекарственной терапии, тестирования на
выявление новой коронавирусной инфекции
(COVID-19), в рамках законченного случая в
реестре счетов формируются отдельным
случаем (записью), содержащим оказанные
услуги застрахованному лицу.
При оказании анестезиологического
пособия (включая раннее
послеоперационное ведение) детям при
проведении компьютерной томографии,
магнитно-резонансной томографии,
взрослым при проведения эндоскопических
исследований
(эзофагогастродуоденоскопия и
колоноскопия) в случай включается услуга
B01.003.004 "Анестезиологическое пособие
(включая раннее послеоперационное
ведение)". При одновременном проведении
эзофагогастродуоденоскопии и
колоноскопии, в случай реестра
включается 1 услуга B01.003.004
"Анестезиологическое пособие (включая
раннее послеоперационное ведение)"
(Приложение 16 к Тарифному соглашению).
1.4. Не допускается формирование
отдельных случаев и их включение в
реестр счетов на оплату медицинской
помощи по одному поводу обращения за
медицинской помощью, в том числе при
одном заболевании и его осложнении, в
одной медицинской организации за
отчетный период:
- консультативных приемов
врачей-специалистов как обращения по
заболеванию и/или посещений с
профилактической целью, если данная
консультация назначена в рамках
выполнения стандарта оказания помощи по
заболеванию, явившемуся причиной
обращения за медицинской помощью;
- в случае хронического заболевания
требующего длительного наблюдения, в
течение одного отчетного периода
(календарный месяц).
1.5. При оплате медицинской помощи за
единицу объема медицинской помощи
стоимость медицинской помощи
складывается исходя из фактически
оказанных объемов услуг. При этом тариф
за единицу объема первичной
медико-санитарной помощи, оказанной в
амбулаторных условиях, является единым
для всех медицинских организаций ХМАО -
Югры, включенных в один уровень оказания
медицинской помощи.
1.6. Услуги посещения врача
(медицинского работника, имеющего
среднее медицинское образование,
ведущего самостоятельный прием), в том
числе консультативные посещения
врачей-специалистов, предъявляются на
оплату по тарифам посещений,
соответствующих цели обращения за
медицинской помощью (с профилактической
целью, по неотложной помощи, по
заболеванию).
1.7. За единицу объема медицинской
помощи - за медицинскую услугу по
тарифам, в реестр счетов медицинской
организации также включается
медицинская помощь в следующих случаях:
- посещение пациента на дому;
- осмотр пациента заведующим
отделением и (или) заместителем главного
врача по медицинской части если он
проводит самостоятельный врачебный
прием с последующей его записью в карте
амбулаторного пациента (назначение
лечения, записи динамического
наблюдения, постановка диагноза и другие
записи);
- обращение с целью подбора и
назначения способа контрацепции;
- динамическое наблюдение за
контактными лицами в эпидемиологическом
очаге (источник инфекции);
- врачебные осмотры при проведении
второго этапа профилактических
медицинских осмотров
несовершеннолетних;
- врачебные осмотры при проведении
второго этапа диспансеризации
определенных категорий граждан;
- врачебные осмотры при проведении
диспансерного наблюдения лиц с
хроническими заболеваниями;
- проведение обязательных
диагностических исследований и оказание
медицинской помощи проводимой в МО
гражданам, при постановке на воинский
учет, призыве или поступлении на военную
службу или приравненную к ней службу по
контракту, поступлении в военные
профессиональные организации или
военные образовательные организации
высшего образования, призыве на военные
сборы, а также при направлении на
альтернативную гражданскую службу по
видам медицинской помощи, включенным в
ТП ОМС, за исключением медицинского
освидетельствования в целях определения
годности граждан к военной или
приравненной к ней службе.
1.7.1. Проведение услуг по
углубленной диспансеризации граждан,
переболевших новой коронавирусной
инфекцией (COVID-19), по стоимости тарифа при
проведении I и II этапов углубленной
диспансеризации.
1.7.2. Проведение услуг по
профилактическим медицинским осмотрам.
1.7.3. Проведение услуг по
профилактическим осмотрам
несовершеннолетних.
1.7.4. Проведение услуг по
диспансеризации определенных групп
взрослого населения.
1.7.5. Проведение услуг по
диспансеризации пребывающих в
стационарных учреждениях детей-сирот и
детей, находящихся в трудной жизненной
ситуации.
1.7.6. Проведение услуг
диспансеризации детей-сирот и детей,
оставшихся без попечения родителей, в
том числе усыновленных (удочеренных),
принятых под опеку (попечительство) в
приемную или патронатную семью.
1.7.7. Проведение услуг по
диспансерному наблюдению отдельных
категорий граждан из числа взрослого
населения.
1.8. Посещение с профилактической
целью в реестре медицинской помощи,
формируется как один случай, содержащий
не менее одного посещения врача
(медицинского работника, имеющего
среднее медицинское образование,
ведущего самостоятельный прием), в том
числе консультативные посещения
врачей-специалистов, по тарифам
посещений с профилактической целью, а
также фактически выполненные
диагностические услуги/исследования (за
исключением услуг компьютерной
томографии, магнитно-резонансной
томографии, ультразвукового
исследования сердечно-сосудистой
системы, эндоскопических
диагностических исследований,
молекулярно-генетических исследований и
патологоанатомических исследований
биопсийного (операционного) материала с
целью диагностики онкологических
заболеваний и подбора противоопухолевой
лекарственной терапии, тестирования на
выявление новой коронавирусной инфекции
(COVID-19)).
1.9. Посещение при оказании
неотложной помощи формируется в реестре
медицинской помощи, как случай,
содержащий посещение одного или
нескольких врачей разных специальностей
(медицинских работников, имеющих среднее
медицинское образование, ведущих
самостоятельный прием) в неотложной
форме и все необходимые диагностические
исследования в день обращения в приемном
отделении и/или в амбулаторных условиях
медицинской организации, по тарифам
посещений неотложной помощи.
1.9.1. В случае повторного посещения
врача терапевта участкового, врача
педиатра участкового, врача общей
практики (медицинских работников,
имеющих среднее медицинское
образование, ведущих самостоятельный
прием) в неотложной форме, в период
открытого случая обращения по поводу
одного заболевания в одной медицинской
организации, данное посещение
формируется в реестре медицинской
помощи в рамках случая обращения по
поводу заболевания.
1.9.2. Включение в реестр медицинской
помощи случаев оказания медицинской
помощи пациентам в приемных отделениях
стационаров, не завершившихся
госпитализацией, осуществляется по
тарифам посещения специалиста
соответствующего профиля в неотложной
форме.
1.10. Обращение по поводу заболевания
в реестре медицинской помощи - это случай
лечения заболевания в амбулаторных
условиях, с кратностью не менее двух
посещений врача (медицинского работника,
имеющего среднее медицинское
образование, ведущего самостоятельный
прием соответствующего профиля) по
поводу одного заболевания и выполненные
медицинские, диагностические
услуги/исследования (за исключением
услуг компьютерной томографии,
магнитно-резонансной томографии,
ультразвукового исследования
сердечно-сосудистой системы,
эндоскопических диагностических
исследований, молекулярно-генетических
исследований и патологоанатомических
исследований биопсийного
(операционного) материала с целью
диагностики онкологических заболеваний
и подбора противоопухолевой
лекарственной терапии, тестирования на
выявление новой коронавирусной инфекции
(COVID-19)). Стоимость обращения по поводу
заболевания, посещения по заболеванию
складывается из тарифов обращений
(законченный случай) по заболеванию,
тарифов посещений по заболеванию
(консультативные посещения врачей
специалистов), тарифов групп
диагностических услуг (лабораторных,
инструментальных), стоимости
дистанционных консультаций при
инфекционном заболевании, которые
оплачиваются по тарифам посещений по
заболеванию. Возможно закрытие случая
обращения по поводу заболевания при
одном посещении и одной или нескольких
дистанционных консультаций при
инфекционном заболевании. Услуга (тариф)
дистанционной консультации при
инфекционном заболевании применяется в
соответствии с порядком, утвержденным
Депздравом Югры.
1.10.1. Посещения по заболеванию в
реестре медицинской помощи - это случай
лечения заболевания в амбулаторных
условиях, содержащий одно посещение
врача (медицинского работника, имеющего
среднее медицинское образование,
ведущего самостоятельный прием) или
дистанционную консультацию при
инфекционном заболевании, а также
выполненные диагностические
услуги/исследования (за исключением
услуг компьютерной томографии,
магнитно-резонансной томографии,
ультразвукового исследования
сердечно-сосудистой системы,
эндоскопических диагностических
исследований, молекулярно-генетических
исследований и патологоанатомических
исследований биопсийного
(операционного) материала с целью
диагностики онкологических заболеваний
и подбора противоопухолевой
лекарственной терапии, тестирования на
выявление новой коронавирусной инфекции
(COVID-19)), который оплачивается по тарифам
посещений по заболеванию.
1.11. Диагностические исследования,
выполненные по направлению из другой МО,
подлежат оплате при условии наличия в
реестре направляющей МО посещения по
заболеванию, обращения (законченный
случай) по заболеванию, посещения с
профилактической целью.
1.12. Оплата прижизненных
патологоанатомических исследований
биопсийного (операционного) материала
(за исключением патологоанатомических
исследований биопсийного
(операционного) материала с целью
диагностики онкологических заболеваний
и подбора противоопухолевой
лекарственной терапии) осуществляется
по тарифам групп прижизненных
патологоанатомических исследований
биопсийного (операционного) материала.
При отнесении случая выполнения
прижизненных патологоанатомических
исследований биопсийного
(операционного) материала к определенной
группе необходимо руководствоваться
Правилами проведения
патологоанатомических исследования,
утвержденные Приказом МЗ РФ от 24.03.2016 N
179-н.
1.13. Назначение отдельных
диагностических (лабораторных)
исследований (компьютерной томографии,
магнитно-резонансной томографии,
ультразвукового исследования
сердечно-сосудистой системы,
эндоскопических диагностических
исследований, молекулярно-генетических
исследований и патологоанатомических
исследований биопсийного
(операционного) материала с целью
диагностики онкологических заболеваний
и подбора противоопухолевой
лекарственной терапии) осуществляется
врачом, оказывающим первичную
медико-санитарную помощь, в том числе
первичную специализированную, при
наличии медицинских показаний, в
соответствии с утвержденным порядком
маршрутизации пациентов для направления
на указанные диагностические
исследования.
1.13.1. Тариф "Компьютерная томография
без контрастирования" - исследование
одной анатомической зоны (органы грудной
полости; органы брюшной полости;
костно-суставной системы, один сегмент и
т.д.), не требующее контрастирования, или
с внутриполостным введением
контрастного препарата (per os, per rectum), в
плановом порядке при оказании первичной
медико-санитарной помощи. При
необходимости обследования иной
системы, входящей в зону сканирования,
дополнительная услуга не подается в
реестр медицинской помощи. Например; при
обследовании органов грудной клетки и
необходимости обследования грудного
отдела позвоночника и/или ребер, и/или
грудины услуга на оплату подается
следующим образом: один тариф
"Компьютерная томография без
контрастирования".
1.13.2. Тариф "Компьютерная томография
с контрастированием одной анатомической
зоны" - исследование одной анатомической
зоны (органы грудной полости; органы
брюшной полости; костно-суставной
системы, один сегмент), требующее
контрастирование, в плановом порядке при
оказании первичной медико-санитарной
помощи. В стоимость тарифа включено
сканирование без контрастирования
(нативное исследование) и сканированием
с внутривенным введением контрастного
препарата. При необходимости
обследования иной системы, входящей в
зону сканирования, дополнительный тариф
оплате не подлежит. Например: при
обследовании органов грудной клетки с
контрастированием и необходимости
обследования грудного отдела
позвоночника и/или ребер, и/или грудины
услуга на оплату подается следующим
образом: один тариф "Компьютерная
томография с контрастированием одной
анатомической зоны".
1.13.3. Тариф "Компьютерная томография
с контрастированием двух и более
анатомических зон" - исследование двух и
более анатомических зон (органы грудной
полости и органы брюшной полости; органы
брюшной полости и забрюшинного
пространства; сосуды шеи и сосуды
головного мозга и т.д.), требующее
контрастирование, в плановом порядке при
оказании первичной медико-санитарной
помощи. В стоимость тарифа включено
сканирование без контрастирования двух
и более анатомических зон (нативное
исследование) и сканирование с
внутривенным введением контрастного
препарата двух и более анатомических
зон. При обследовании двух и более
анатомических зон с контрастированием и
необходимости обследования иной
системы, входящей в зону сканирования,
дополнительный тариф оплате не подлежит.
Например: при обследовании органов
грудной клетки, органов брюшной полости,
органов забрюшинного пространства с
контрастированием и необходимости
обследования грудного отдела
позвоночника и/или поясничного отдела
позвоночника, и/или ребер, и/или грудины
услуга подается следующим образом: один
тариф "Компьютерная томография с
контрастированием двух и более
анатомических зон".
1.14. Подушевой норматив
финансирования на прикрепившихся лиц
включает, в том числе расходы на оказание
медицинской помощи с применением
телемедицинских технологий. Порядок
возмещения затрат консультирующих
медицинских организаций и (или)
структурных подразделений медицинских
организаций, оказывающих медицинскую
помощь в стационарных условиях, на
проведение консультаций (консилиумов
врачей) с применением телемедицинских
технологий установлен в Приложении 3 к
Тарифному соглашению.
1.15. В случае лечения в стационаре и
необходимости выполнения в этот период
медицинских услуг в других МО, и в
референс-центрах, оплата осуществляется
в рамках договоров между МО, направившей
на исследование и МО, выполнившей
исследование.
1.16. Услуги по вакцинопрофилактике
включаются в реестр медицинской помощи
по тарифу "Вакцинация". Проведение
осмотра врачом-специалистом перед
вакцинацией не включено в стоимость
тарифа "Вакцинация" и подлежит включению
в реестр медицинской помощи по тарифу
посещения врача соответствующей
специальности с профилактической целью.
1.16.1. Услуги вакцинации формируются
в реестре медицинской помощи как случай,
содержащий фактически выполненный объем
медицинских, диагностических услуг
(исследований) по соответствующим
тарифам.
1.17. Обследование на кишечные
инфекции перед плановой госпитализацией
в стационар одного из родителей, иного
члена семьи или иного законного
представителя для осуществления ухода:
за больным ребенком-инвалидом
независимо от наличия медицинских
показаний, больным ребенком до
достижения им возраста 4 лет независимо
от наличия медицинских показаний,
больным ребенком старше 4 лет при наличии
медицинских показаний, включается
отдельным случаем в реестр медицинской
помощи по тарифу соответствующей
диагностической услуги, в том числе без
услуги посещения врача.
1.18. Посещения с целью патронажа,
наблюдения женщины по беременности
(неосложненное течение) в отчетном
периоде (календарном месяце) формируются
в реестре медицинской помощи как один
случай посещения с иной целью. В случае
наблюдения женщины при осложненном
течении беременности в отчетном периоде
(календарном месяце) формируются в
реестре медицинской помощи как
обращение по заболеванию.
1.19. При несостоявшейся повторной
явке пациента на прием, назначенный
врачом, в медицинской документации
производится соответствующая запись, и
завершение (окончание, закрытие) случая
оказания медицинской помощи оформляется
в реестре медицинской помощи:
- датой несостоявшейся явки;
- датой окончания оказания
последней медицинской услуги в составе
случая.
Поле "RSLT" - "Результат обращения/
госпитализации" заполняется значением
"302" - "Лечение прервано по инициативе
пациента".
Если в медицинской документации
отсутствует информация о назначении
повторной явки на прием на определенную
дату, то случай оказания медицинской
помощи может быть завершен:
- датой окончания оказания
последней медицинской услуги в составе
случая.
1.20. Оплата исследований на ВИЧ
производится только в том случае, если в
реестр подана медицинская услуга
А26.06.049.001 "Исследование уровня антител
классов M, G (IgM, IgG) к вирусу иммунодефицита
человека ВИЧ-1/2 и антигена р24 (Human
immunodeficiency virus HIV 1/2 + Agp24) в крови" с
обязательным заполнением поля атрибута
"комментарий к услуге": код 109 (Беременные,
роженицы и родильницы), 114 (Больные с
клиническими проявлениями ВИЧ-инфекции,
СПИД-индикаторных заболеваний), 116
(Обследованные на ВИЧ в соответствии со
стандартами оказания медицинской
помощи, клиническими рекомендациями
(кроме больных гепатитом B, C), 117 (Лица с
подозрением или подтвержденным
диагнозом гепатита B и гепатита C).
1.21. МО - исполнитель, не имеющая
прикрепленного населения, либо при
оказании медицинских услуг пациенту,
прикрепленному к иной медицинской
организации, включает объем оказанной
помощи в реестр медицинской помощи, при
наличии направления от МО, к которой
прикреплен пациент (за исключением
скорой медицинской помощи, медицинской
помощи оказанной в экстренной и
неотложной форме, медицинской помощи,
оказанной в диспансерах, центрах
здоровья, региональных центрах в
соответствии с маршрутизацией,
установленной Департаментом
здравоохранения Ханты-Мансийского
автономного округа - Югры.
При этом во всех случаях
направления в плановой форме из любых
условий оказания медицинской помощи,
МО-заказчик публикует (размещает)
направление в электронном виде в
"Региональном реестре направлений в
системе ОМС" на информационном ресурсе
ТФОМС Югры, а МО-исполнитель указывает
данные направления в реестре счетов на
оказанную медицинскую помощь.
2. Оплата стоматологической помощи
2.1. Затраты медицинских организаций
на оказание стоматологической помощи в
амбулаторных условиях не включены в
подушевой норматив финансирования на
прикрепившихся лиц.
2.2. Оплата стоматологической помощи
осуществляется за законченный случай по
тарифам услуг КСГ (приложение 32 к
Тарифному соглашению), разработанными в
соответствии с Классификатором основных
медицинских услуг по оказанию первичной
медико-санитарной специализированной
стоматологической помощи, оказанной в
амбулаторных условиях, выраженной в УЕТ
(приложение 33 к Тарифному соглашению), а
также тарифам простых медицинских услуг
(ПМУ) и сложных медицинских услуг (СМУ), не
входящих в состав КСГ (приложение 35 к
Тарифному соглашению).
2.3. Тарифы КСГ и тарифы ПМУ и СМУ
определены в УЕТ.
2.4. Перечень и наполнение (услугами)
КСГ при оказании стоматологической
помощи взрослому и детскому населению
Ханты-Мансийского автономного округа -
Югры в системе ОМС определен Приложением
34 к Тарифному соглашению.
2.5. Стоимость 1 УЕТ утверждена
настоящим Тарифным соглашением (пункт 1
часть 2 Раздел III). В расчете используются
следующие данные:
Формула расчета 1 УЕТ:
1УЕТ = ОС / ((VКСГ + VУСЛУГ) * СПК), где:
- Объем оказанной
стоматологической помощи, в
соответствии с кодами диагнозов по МКБ 10
и основными лечебными и
диагностическими медицинскими услугами,
сопоставленными с
Клинико-статистическими группами
заболеваний в стоматологии, выраженными
в УЕТ (VКСГ);
- Объем ПМУ И СМУ выраженные в УЕТ
(VУСЛУГ);
- Финансовое обеспечение на
оказание стоматологической помощи
медицинских организаций (ОС).
- Средний поправочный коэффициент
(СПК) установлен в размере 1,1 с целью
учета прогнозируемого роста средней
затратоемкости случая в УЕТ как признак
соблюдения принципа максимальной
санации полости рта и зубов (лечение 2-х,
3-х зубов) за одно посещение.
2.6. Для расчета стоимости 1 УЕТ
использовались объемы медицинской
помощи за прошедший отчетный период в
медицинских организациях, оказывающих
стоматологическую помощь.
2.7. При формировании реестра счетов
по законченным случаям оказания
медицинской помощи применяется
стоимость УЕТ, действующая на момент
окончания лечения.
2.8. Особенности формирования
реестров за оказанную стоматологическую
помощь:
2.8.1. Объем оказания первичной
медико-санитарной специализированной и
доврачебной стоматологической помощи,
оказанной пациентам в амбулаторных
условиях, в реестрах счетов формируется
на основании действующих КСГ (Приложение
32 к настоящему Тарифному соглашению), ПМУ
и СМУ, не входящих в состав КСГ
(Приложение 35 к настоящему Тарифному
соглашению) и выраженных в УЕТ.
2.8.2. С целью персонифицированного
учета стоматологической помощи реестры
представляются в электронном виде, по
утвержденному формату.
2.8.3. При формировании реестра
необходимо указывать:
- вид посещения (с профилактической
и иными целями, по неотложной помощи,
обращение по заболеванию);
- диагноз по международной
классификации болезней X пересмотра;
- сегмент, номер зуба и локализацию
при КСГ: 4, 5, 6, 12.1, 12.2, 13.1, 13.2, 14.1, 14.2;
- сегмент и номер зуба при КСГ STM02
(при диагнозе K04.0, K04.1, K04.2, K04.3, K04.9, K04.4, K04.5,
K04.6, K04.7, K00.63, K04.8, K04.9, S03.2, S02.5, K08.3, K10.3, K05.2,
К05.22, К05.32, К10.2), STM03, STM11, STM17, STM18, STM19, STM26, STM27
(при диагнозе: K10.2, K10.3, K05.22, K05.32), STM31;
- код КСГ;
- код ПМУ и/или СМУ, подаваемых вне
КСГ;
- УЕТ соответствующие к примененным
КСГ, ПМУ, СМУ;
- исход;
- дополнительный исход.
Законченный случай оказания
медицинской помощи оформляется в
реестре медицинской помощи без КСГ, если
пациент здоров или ранее санирован
(исход "Выздоровление") и ему проводится
только стоматологический осмотр.
2.8.4. Формирование реестра
проводится по случаям, закончившимся в
отчетный период с исходами
"Выздоровление", "Улучшение", "Ремиссия",
"Без перемен", "Лечение прервано по
инициативе пациента", независимо от даты
открытия случая. В состав случая входят
все оказанные ПМУ, СМУ, КСГ за время
лечения пациента до вышеуказанных
исходов.
2.8.5. Особенности формирования
реестра при различных видах посещений:
- посещение с профилактической и
иными целями должно содержать не более
одного приема, одну или несколько КСГ
(или без КСГ), простые и сложные
медицинские услуги, не входящие в состав
КСГ,
- посещение по неотложной помощи
должно содержать не более одного приема,
КСГ N 2, простые и сложные медицинские
услуги, не входящие в состав КСГ,
- обращение по заболеванию должно
содержать более одного приема, одну или
несколько КСГ, простые и сложные
медицинские услуги, не входящие в состав
КСГ.
2.8.6. Врач-специалист
стоматологического профиля, совмещающий
в одной медицинской организации свою
работу по нескольким стоматологическим
специальностям, ведет учет своей
деятельности по основной ставке и ставке
совместительства под разными кодами
специальностей.
2.8.7. Сложные медицинские услуги
(класс "В") "Прием...(наименование вида
специальности стоматологического
профиля)...первичный" направляются на
оплату один раз в календарном году, при
первичном обращении пациента за
стоматологической помощью к
соответствующему специалисту
стоматологического профиля в одной
медицинской организации.
2.8.8. При повторных (последующих)
посещениях пациентами специалистов
стоматологического профиля в
календарном году в одной медицинской
организации в реестр включаются сложные
медицинские услуги "Прием...(наименование
вида специальности стоматологического
профиля)...повторный".
2.8.9. В случае явки на прием пациента,
состоящего на динамическом диспансерном
наблюдении у врачей-специалистов
стоматологического профиля, в реестр
включаются сложные медицинские услуги
"Диспансерный прием....." вместе с услугами
STM33 или STM09 и простые и сложные
медицинские услуги, не входящие в состав
КСГ (при необходимости).
2.8.10. Сложные медицинские услуги, в
названии которых имеется
"Профилактический прием...(наименование
вида специальности стоматологического
профиля)", применяются только для оплаты
стоматологической помощи в рамках
договоров на оказание услуг по
проведению стоматологических осмотров:
- в связи с диспансеризацией
определенных групп населения;
- в связи с профилактическими
медицинскими осмотрами в соответствии с
порядками, утверждаемыми Министерством
здравоохранения Российской Федерации.
2.8.11. Сложные медицинские услуги
стоматологического профиля (первичные,
повторные и диспансерные приемы)
применяются не более одного раза при
каждом посещении пациента, независимо от
объема оказанной стоматологической
медицинской помощи.
2.8.12. Сложные медицинские услуги
стоматологического профиля (первичные,
повторные и диспансерные приемы) могут
быть включены в реестр за оказанные
медицинские услуги два и более раза в
день только в случае оказания
стоматологической помощи разными
специалистами, имеющими разные
сертификаты специалистов.
2.8.13. В реестре медицинской помощи
оформляется не более 2 одноименных и/или
разноименных услуг КСГ при лечении
одного зуба.
2.8.14. Услуги STM01 "Профилактическая
помощь взрослому и детскому населению" и
STM31 "Герметизация фиссур с
профилактической целью для детского
населения" могут входить как в случай
посещения с профилактической и иными
целями, так и в случай обращения по
заболеваниям. Не подлежат к включению в
случай и оплате при посещениях по
неотложной форме.
Услуга STM01 распространяется на всю
полость рта, а не на 1 зуб. В течение
календарного года STM01 для взрослого
населения (старше 18 лет) подлежат оплате
не чаще 1 раза в 6 месяцев, для детского
населения подлежат оплате не чаще 1 раза
в 4 месяца. При проведении герметизации
фиссур у детского населения допустимо за
один прием проведение 2 и более услуги
STM31.
2.8.15. Услуги B01.065.005 "Прием (осмотр,
консультация) гигиениста
стоматологического первичный" или B01.065.006
"Прием (осмотр, консультация) гигиениста
стоматологического повторный" могут
включаться вместе с STM01, STM07, STM08, STM10, STM15,
STM16.
2.8.16. При оказании
стоматологической медицинской помощи в
неотложной форме случай оформляется из
услуг "Прием... (наименование вида
специальности стоматологического
профиля)", STM02 "Неотложная помощь
взрослому и детскому населению" и
простых и сложных медицинских услуг, не
входящих в состав КСГ (при
необходимости). Независимо от объема
оказанной медицинской помощи в
неотложной форме оплате подлежит одна
услуга STM02.
При оказании неотложной помощи в
ночное время, выходные и праздничные дни,
вне зависимости первичный прием у
пациента или повторный, в реестр
включается B01.065.008 "Прием (осмотр,
консультация) врача-стоматолога
повторный" или B01.065.004 "Прием (осмотр,
консультация) зубного врача повторный".
При этом при последующем плановом
лечении в реестр включается вид приема
(первичный или повторный), которому
пациент фактически соответствует на
момент приема в отчетном календарном
году (первичный или повторный).
2.8.17. Услуга STM08 предъявляется к
оплате в случае, если клинический
диагноз подтвержден данными
рентгенологического обследования, и для
достижения клинического результата
лечения количество посещений и ПМУ
А11.07.022 "Аппликация лекарственного
препарата на слизистую оболочку полости
рта" составляет не менее 5. После оказания
медицинской помощи по STM08 пациент
обязательно берется на динамическое
наблюдение с кратностью явок в
зависимости от диагноза и степени
тяжести заболевания.
2.8.18. Услуги STM19.1, STM19.2 предъявляется
к оплате только при сложном удалении
зуба с выпиливанием кортикальной
пластинки или с разделением корней и
других оперативных вмешательствах,
указанных в данной КСГ с применением
остеотропного материала и наложением
швов. При этом количество посещений для
динамического наблюдения должно быть не
менее 2.
2.8.19. Медицинская помощь по КСГ STM19.1,
STM19.2, STM20, STM21 оказывается либо в малой
операционной стоматологического
отделения, либо в хирургическом кабинете
врачом-стоматологом-хирургом с ведением
журнала операций. Данные КСГ могут
сопровождаться выдачей листков
нетрудоспособности.
2.8.20. При проведении пациенту
ортодонтической коррекции в реестр
включается STM32. Допускается применение
STM32 в течение 12 - 18 месяцев по завершении
этапа ортодонтического лечения.
Кратность применения STM32 определяется
лечащим врачом в зависимости от степени
тяжести заболевания. СМУ В.01.063.002 "Прием
(осмотр, консультация) врача-ортодонта
повторный" в реестр не включается, если
STM32 входит в состав посещения с
профилактической целью. В случае, если
STM32 входит в состав обращения по
заболеванию, в реестр вместе с STM32
подается СМУ В.01.063.002 "Прием (осмотр,
консультация) врача-ортодонта
повторный".
2.8.21. STM34 "Проведение
консультативной медицинской помощи
взрослому и детскому населению при
стоматологических заболеваниях с ПМУ и
СМУ, не входящих в состав КСГ, к оплате
предоставляется в следующих случаях:
- завершение обращения за
стоматологической помощью направлением
пациента на консультацию и/или лечение в
другую медицинскую организацию;
- пациент проведена консультация
врача-ортодонта без дальнейшего
лечения;
- при незаконченном лечении одного
заболевания по причине неявки пациента.
2.8.22. При оказании пациенту
медицинской помощи по заболеванию,
требующей обязательного проведения Rg
контроля (однократно, многократно),
медицинская организация, не имеющая в
своем составе соответствующего
подразделения, обязана организовать
оказание данной услуги за счет
собственных средств. Взаиморасчеты
между медицинскими организациями за
оказанные диагностические услуги
осуществляются по утвержденным в
установленном порядке тарифам ОМС. По
завершении случая лечения в реестр
включаются все услуги, оказанные
пациенту, в том числе услуги, оказанные
сторонними медицинскими организациями
(из списка услуг, оплачиваемых
дополнительно с КСГ), с обязательным
внесением в поле "CODE_MD" кода лечащего
врача-специалиста стоматологического
профиля. Оплата соответствующего
реестра осуществляется в полном объеме,
с обязательным контролем страховыми
медицинскими организациями на наличие
подтверждающих документов в первичной
медицинской документации.
2.8.23. При завершении лечения
заболеваний твердых тканей зубов в
реестр включается соответствующая КСГ, а
оплата за пломбировочный материал, не
входящий в Перечень материалов,
инструментов, предметов разового
использования, применяемых при оказании
стоматологической помощи Программы
государственных гарантий оказания
гражданам бесплатной медицинской
помощи, осуществляется за счет средств
граждан по действующим в медицинской
организации тарифам на платные
медицинские услуги.
2.8.24. В случае, если пациент,
находясь на лечении в условиях дневного
стационара по какой-либо нозологии,
обращается за получением
стоматологической помощи в рамках
амбулаторно-поликлинического приема,
медицинская помощь оплачивается в
полном объеме в обоих случаях в
соответствии с порядком, утвержденным
Тарифным соглашением.
3. Оплата диспансеризации и медицинских
осмотров отдельных групп населения
3.1. Финансовое обеспечение
углубленной диспансеризации,
профилактических медицинских осмотров,
профилактических осмотров
несовершеннолетних, диспансеризации
определенных групп взрослого населения,
диспансеризации пребывающих в
стационарных учреждениях детей-сирот и
детей, находящихся в трудной жизненной
ситуации, диспансеризации детей-сирот и
детей, оставшихся без попечения
родителей, в том числе усыновленных
(удочеренных), принятых под опеку
(попечительство) в приемную или
патронатную семью осуществляется по
тарифам за единицу объема медицинской
помощи.
3.2. При этом Тарифным соглашением
установлены тарифы на оплату
профилактических медицинских осмотров,
в том числе в рамках диспансеризации,
рассчитанные в соответствии с Методикой
расчета тарифов, применяемые при
межтерриториальных расчетах, в том числе
дифференцированные в зависимости от
работы медицинской организации в
выходные дни (Приложения 17 - 21).
3.3. Порядок проведения
профилактических мероприятий на
территории Ханты-Мансийского
автономного округа - Югры,
регламентируется действующими, на
момент проведения указанных
мероприятий, нормативными документами.
3.4. Случаи проведения
профилактических медицинских осмотров,
диспансеризации определенных групп
взрослого населения, предъявляются к
оплате после завершения осмотров,
исследований и иных мероприятий,
выполненных в рамках проведения
профилактических медицинских осмотров и
(или) соответствующего этапа
диспансеризации, включая осмотры и
исследования, выполненные ранее и
отраженные в первичной медицинской
документации. Окончанием проведения
профилактических мероприятий, где это
регламентировано, является определение
группы состояния здоровья. В случае
отсутствия в реестре медицинской помощи
(первый и/или второй этапы),
предъявляемого к оплате, группы
состояния здоровья (исключением
является состояние, кроме группы
здоровья, указываемое при окончании
прохождения первого этапа - "направлен на
второй этап"), диспансеризация считается
незавершенной и оплате не подлежит.
3.5. Годом прохождения
профилактических медицинских осмотров и
(или) диспансеризации определенных групп
взрослого населения считается
календарный год, в котором гражданин
достигает соответствующего возраста.
3.6. Результаты осмотров
(консультаций), исследований или
сведений об иных медицинских
мероприятиях, входящих в объем
профилактических медицинских осмотров и
(или) диспансеризации, которые
выполнялись в течение 12 месяцев,
предшествующих месяцу проведения
профилактических медицинских осмотров и
(или) диспансеризации, либо исследования,
в соответствии с требованиями
нормативной документации, выполняемые 1
раз в 2 года, могут быть учтены при
проведении профилактических
медицинских осмотров и (или)
диспансеризации.
3.7. Осмотры и исследования,
выполненные ранее и учитываемые при
проведении профилактического
мероприятия, должны быть приложены, в
качестве дубликатов, к первичной
медицинской документации, касающейся
проводимого профилактического
мероприятия.
3.8. Профилактический медицинский
осмотр и первый этап диспансеризации
считаются завершенными в случае
выполнения в течение календарного года
не менее 85% от объема профилактического
медицинского осмотра и первого этапа
диспансеризации, при этом обязательным
для всех граждан является проведение
анкетирования и прием (осмотр) врачом по
медицинской профилактике отделения
(кабинета) медицинской профилактики или
центра здоровья или фельдшером, а также
проведение маммографии, исследование
кала на скрытую кровь иммунохимическим
качественным или количественным
методом, осмотр фельдшером (акушеркой)
или врачом акушером-гинекологом, взятие
мазка с шейки матки, цитологическое
исследование мазка с шейки матки,
определение простат-специфического
антигена в крови, которые проводятся в
соответствии с Приказом МЗ РФ от 27.04.2021 N
404н.
3.9. В дополнение к профилактическим
медицинским осмотрам и диспансеризации
граждане, переболевшие новой
коронавирусной инфекцией (COVID-19),
проходят углубленную диспансеризацию,
включающую исследования и иные
медицинские вмешательства в
соответствии с перечнем исследований и
иных медицинских вмешательств,
проводимых в рамках углубленной
диспансеризации.
Оплата услуг по углубленной
диспансеризации осуществляется по
тарифам, установленным Приложением 21 к
Тарифному соглашению:
В рамках I этапа углубленной
диспансеризации:
- за комплексное посещение,
включающее исследования и медицинские
вмешательства: измерение насыщения
крови кислородом (сатурация) в покое,
проведение спирометрии или спирографии,
общий (клинический) анализ крови
развернутый, биохимический анализ крови
(включая исследование уровня
холестерина, уровня липопротеинов
низкой плотности, С-реактивного белка,
определение активности
аланинаминотрансферазы в крови,
определение активности
аспартатаминотрансферазы в крови,
определение активности
лактатдегидрогеназы в крови,
исследование уровня креатинина в крови;
тест с 6-минутной ходьбой - за
единицу объема оказания медицинской
помощи;
определение концентрации Д-димера
в крови - за единицу объема оказания
медицинской помощи.
В рамках II этапа углубленной
диспансеризации:
проведение эхокардиографии - за
единицу объема оказания медицинской
помощи;
проведение компьютерной
томографии легких - за единицу объема
оказания медицинской помощи;
дуплексное сканирование вен нижних
конечностей - за единицу объема оказания
медицинской помощи.
Углубленная диспансеризация
проводится только в случае прохождения
гражданином ранее (или одновременно с
углубленной диспансеризацией)
профилактического медицинского осмотра
или диспансеризации.
В предоставляемом к оплате
медицинской организацией реестре
счетов, по одному гражданину, в один день
(в случае прохождения в один день
профосмотра (диспансеризации) и
углубленной диспансеризации) может
указываться два типа счета -
соответствующего профосмотру
(диспансеризации) и углубленной
диспансеризации.
При подозрении у гражданина
наличия заболевания (состояния), диагноз
которого не может быть установлен при
проведении исследований и иных
медицинских вмешательств, включенных в I
этап, углубленная диспансеризация
является завершенной в случае
проведения исследований и иных
медицинских вмешательств, включенных во
II этап углубленной диспансеризации.
Результатом оказания углубленной
диспансеризации застрахованных лиц
является количество оплаченных
медицинской организации завершенных
случаев. Стоимость случая углубленной
диспансеризации включает:
I этап тариф комплексного посещения
- "TDU 1.1", который включает в себя "TDU 1.1.1", "TDU
1.1.2", "TDU 1.1.3", "TDU 1.1.4" и при необходимости
тарифы за единицу объема оказания
медицинской помощи - "TDU 1.2", "TDU 1.3";
II этап тарифы "TDU 2.1", "TDU 2.2", "TDU 2.3".
3.10. Случаи проведения первого этапа
диспансеризации пребывающих в
стационарных учреждениях детей-сирот и
детей, находящихся в трудной жизненной
ситуации, детей-сирот и детей, оставшихся
без попечения родителей, в том числе
усыновленных (удочеренных), принятых под
опеку (попечительство), в приемную или
патронатную семью, в соответствии с
Порядками, утвержденными уполномоченным
федеральным органом исполнительной
власти, предъявляются к оплате после
полного завершения всех осмотров
врачами-специалистами и выполнения
предусмотренных перечнем исследований
(с учетом осмотров врачами-специалистами
и исследований, выполненных ранее вне
рамок диспансеризации, давность которых
не превышает 3 месяцев с даты осмотра
(исследования), а у детей до 2 лет не
превышает 1 месяц с даты осмотра
(исследования). При этом осмотры
(исследования), выполненные ранее и
учитываемые при проведении
диспансеризации, должны быть приложены к
первичной медицинской документации
(дубликаты).
3.11. Второй этап диспансеризации
считается завершенным после полного
выполнения всех исследований, осмотров,
назначенных врачом, ответственным за
проведение диспансеризации, по
результатам диспансеризации I этапа, и
вынесения соответствующего заключения.
Случаи проведения второго этапа
диспансеризации включается в реестр
медицинской помощи по тарифам посещений
специалистов и набора выполненных
диагностических услуг. При этом в
реестре медицинской помощи указывается
диагноз (Z00.0 - Z02.9) или установленный
диагноз по заболеванию, выявленному в
результате прохождения диспансеризации,
а также данные врача, оформляющего
медицинское заключение.
В случае отсутствия в реестре
группы состояния здоровья граждан,
диспансеризация считается
незавершенной и оплате не подлежит.
3.12. Случай проведения первого этапа
профилактического медицинского осмотра
несовершеннолетнего в соответствии с
Порядком, утвержденным уполномоченным
федеральным органом исполнительной
власти, включается в реестр медицинской
помощи после завершения осмотров и
исследований, выполненных в рамках
проведения профилактического
медицинского осмотра
несовершеннолетнего, включая осмотры и
исследования, выполненные ранее и
отраженные в первичной медицинской
документации, по тарифу
профилактического медицинского осмотра
несовершеннолетнего (законченный случай
1 этапа профилактического медицинского
осмотра несовершеннолетнего) для
соответствующей возрастной категории
несовершеннолетних граждан. Годом
прохождения профилактического
медицинского осмотра считается
календарный год, в котором
несовершеннолетний гражданин достигает
соответствующего возраста. В случае
отсутствия в реестрах, за проведение 1
этапа профилактических медицинских
осмотров несовершеннолетних, группы
состояния здоровья, медицинский осмотр
считается незавершенным и оплате не
подлежит.
3.13. Случаи проведения второго этапа
профилактических медицинских осмотров
несовершеннолетних, включаются в реестр
медицинской помощи после полного
завершения осмотров, обследований и
вынесения соответствующего заключения,
по тарифам посещений специалистов и
набора выполненных диагностических
услуг. При этом в реестре медицинской
помощи указывается диагноз (Z00.0 - Z02.9) или
установленный диагноз по заболеванию,
выявленному в результате прохождения
медицинского осмотра, а также данные
врача, оформляющего медицинское
заключение. В случае отсутствия в
реестрах за проведение 2 этапа
профилактических медицинских осмотров
несовершеннолетних группы состояния
здоровья, медицинский осмотр считается
незавершенным и оплате не подлежит.
3.14. В случае отсутствия у
медицинской организации, осуществляющей
профилактические медицинские осмотры,
диспансеризацию, в том числе углубленную
диспансеризацию, лицензии на
осуществление медицинской деятельности
по отдельным видам работ (услуг),
необходимым для проведения
диспансеризации или медицинских
осмотров в полном объеме, либо при
отсутствии возможности проведения
диспансеризации или медицинских
осмотров в полном объеме по другой
объективной причине (отсутствие
специалиста, ответственного за
проведение диспансеризации или
медицинских осмотров и т.п.), медицинская
организация, ответственная за
организацию диспансеризации или
медицинских осмотров, заключает договор
с иной медицинской организацией, имеющей
лицензию на требуемые виды работ (услуг),
о привлечении соответствующих
медицинских работников к проведению
диспансеризации или медицинских
осмотров.
3.15. Оплата фактически выполненных
по договору объемов медицинской помощи,
оказанной медицинской организацией,
которая была привлечена к проведению
отдельных осмотров, обследований при
проведении профилактических
мероприятий, включая углубленную
диспансеризацию, профилактические
медицинские осмотры, профилактические
осмотры несовершеннолетних,
диспансеризацию определенных групп
взрослого населения, диспансеризацию
пребывающих в стационарных учреждениях
детей-сирот и детей, находящихся в
трудной жизненной ситуации,
диспансеризацию детей-сирот и детей,
оставшихся без попечения родителей, в
том числе усыновленных (удочеренных),
принятых под опеку (попечительство) в
приемную или патронатную семью,
производится медицинской организацией,
ответственной за организацию
профилактических мероприятий, по
тарифам посещений и тарифам
диагностических услуг соответствующего
уровня оказания медицинской помощи,
установленного для медицинской
организации направившей пациента, в том
числе включенным в состав тарифа
комплексного посещения.
3.16. Повторное предъявление к оплате
комплексных посещений по проведению
гражданину профилактических
мероприятий, указанных в п. 3.15, одной и
той же медицинской организацией в
течение года не допускается. К оплате
принимаются только комплексные
посещения гражданина, осуществленные им,
впервые в текущем году и только в
соответствии с регламентированными
половозрастными характеристиками
гражданина.
3.17. Если гражданин в течение года
сменил медицинскую организацию в
соответствии с его правом выбора
медицинской организации, то оплате
подлежит комплексное посещение по
профилактическому осмотру или
диспансеризации, предъявленное к оплате
раньше.
4. Оплата диспансерного наблюдения
Оплата диспансерного наблюдения
производится за комплексное посещение
по тарифам групп диспансерного
наблюдения (ГДН). Комплексное посещение
при диспансерном наблюдении - это
медицинские мероприятия, включающие в
себя посещение (или несколько посещений)
врача и диагностические исследования
(лабораторные и инструментальные, при
необходимости) в соответствии с
приказами Министерства здравоохранения
Российской Федерации и клиническими
рекомендациями.
Комплексные тарифы при
диспансерном наблюдении включают
расходы на посещение врачей и
диагностические исследования, кроме
диагностических (лабораторных)
исследований: компьютерной томографии,
магнитно-резонансной томографии,
ультразвукового исследования
сердечно-сосудистой системы,
эндоскопических диагностических
исследований, молекулярно-генетических
исследований и патологоанатомических
исследований биопсийного
(операционного) материала с целью
диагностики онкологических заболеваний
и подбора противоопухолевой
лекарственной терапии, которые
оплачиваются и учитываются отдельно.
В рамках одного комплексного
посещения проводится наблюдение
пациента по одной нозологии. У пациента с
несколькими заболеваниями
сердечно-сосудистой системы может быть
несколько комплексных посещений в один
день.
Результаты исследований
(лабораторных, инструментальных),
необходимых для диспансерного
наблюдения, могут быть учтены при их
выполнении ранее, возможность их
использования определяет лечащий врач в
зависимости от заболевания с учетом
клинических рекомендаций.
Исследования, выполненные ранее и
учитываемые при проведении
диспансерного наблюдения, должны быть
приложены в качестве дубликатов к
первичной медицинской документации или
отражены в электронном медицинском
документе.
Тарифы групп диспансерного
наблюдения (ГДН) утверждены в Приложении
16 к Тарифному соглашению. Таблица
соответствия групп диспансерного
наблюдения (ГДН) диагнозам по МКБ-10 при
оказании медицинской помощи взрослому
населению утверждена в Приложении 46 к
Тарифному соглашению.
5. Оплата проведения школы сахарного
диабета
Оплата посещений школы сахарного
диабета осуществляется за единицу
объема медицинской помощи вне по
подушевому нормативу финансирования
Медицинская помощь в рамках школ
сахарного диабета оплачивается за
единицу объема - за комплексное
посещение, включающее от 15 до 20 часов
занятий в рамках школы сахарного
диабета, а также проверку дневников
самоконтроля.
Школа сахарного диабета может
проводиться в группе до 10 пациентов.
Обучение в школе сахарного диабета
проводится врачом-эндокринологом,
врачом детским эндокринологом,
медицинской сестрой, прошедшей
соответствующее обучение, в
соответствии с клиническими
рекомендациями оказания медицинской
помощи пациентам с сахарным диабетом,
методическими руководствами,
утвержденными Министерством
здравоохранения Российской Федерации.
Комплексное посещение в рамках школы
сахарного диабета
Группа пациентов (в среднем 10 пациентов в группе) |
Количество и продолжительность занятий |
Взрослые с сахарным диабетом 1 типа |
5 занятий продолжительностью 4 часа, а также проверка дневников самоконтроля |
Взрослые с сахарным диабетом 2 типа |
5 занятий продолжительностью 3 часа, а также проверка дневников самоконтроля |
Дети и подростки с сахарным диабетом |
10 занятий продолжительностью 2 часа, а также проверка дневников самоконтроля |
6. Оценка показателей результативности
деятельности медицинских организаций,
оказывающих медицинскую помощь по
подушевому нормативу финансирования, на
прикрепившихся к медицинской
организации лиц в амбулаторных условиях
Основная цель применения методики
стимулирования медицинских организаций
- это снижение показателей смертности
населения, прикрепленного к медицинским
организациям.
При оплате медицинской помощи по
подушевому нормативу финансирования на
прикрепившихся лиц с учетом показателей
результативности деятельности
медицинской организации (включая
показатели объема медицинской помощи), в
том числе с включением расходов на
медицинскую помощь, оказываемую в иных
медицинских организациях и оплачиваемую
за единицу объема медицинской помощи
финансовое обеспечение стимулирования
медицинских организаций, имеющих
прикрепленное население для оказания
медицинской помощи в амбулаторных
условиях, за достижение показателей
результативности их деятельности,
определяется доля средств, направляемых
на выплаты медицинским организациям в
случае достижения ими значений
показателей результативности
деятельности согласно балльной оценке в
размере 1 процента от базового
подушевого норматива финансирования на
прикрепившихся лиц.
При этом размер финансового
обеспечения медицинской помощи,
оказанной медицинской организацией,
имеющей прикрепившихся лиц, по
подушевому нормативу финансирования
определяется по следующей формуле:
![]() , где:
, где:
ОСПН |
финансовое обеспечение медицинской помощи, оказанной медицинской организацией, имеющей прикрепившихся лиц, по подушевому нормативу финансирования, рублей; |
ФДПiн |
фактический дифференцированный подушевой норматив финансирования амбулаторной медицинской помощи для i-той медицинской организации, рублей; |
ОСРД |
объем средств, направляемых медицинским организациям в случае достижения ими значений показателей результативности деятельности согласно балльной оценке (далее - объем средств с учетом показателей результативности), рублей. |
Мониторинг достижения значений
показателей результативности
деятельности по каждой медицинской
организации и ранжирование медицинских
организаций проводится Комиссией
ежеквартально.
Осуществление выплат по
результатам оценки достижения
медицинскими организациями,
оказывающими медицинскую помощь в
амбулаторных условиях, значений
показателей результативности
деятельности производится по итогам
года.
Выплаты по итогам года
распределяются на основе сведений об
оказанной медицинской помощи за период
декабрь предыдущего года - ноябрь
текущего года и включаются в счет за
декабрь.
Показатели результативности
деятельности, порядок их применения
установлены в Таблице 1.
Перечень медицинских организаций и
установленные для них показатели
результативности представлен в Таблице
3.
Методика включает разделение
оценки показателей на блоки, отражающие
результативность оказания медицинской
помощи - профилактические мероприятия и
диспансерное наблюдение разным
категориям населения (взрослому
населению, детскому населению,
акушерско-гинекологической помощи) в
амбулаторных условиях.
Каждый показатель, включенный в
блок, оценивается в баллах, которые
суммируются. Методикой предусмотрена
максимально возможная сумма баллов по
каждому блоку, которая составляет:
- 19 баллов для показателей блока 1
(взрослое население);
- 7 баллов для показателей блока 2
(детское население);
- 6 баллов для показателей блока 3
(акушерско-гинекологическая помощь).
В зависимости от результатов
деятельности медицинской организации по
каждому показателю определяется балл в
диапазоне от 0 до 2 баллов.
С учетом фактического выполнения
показателей, медицинские организации
распределяются на три группы: I -
выполнившие до 40 процентов показателей,
II - от 40 (включительно) до 60 процентов
показателей, III - от 60 (включительно)
процентов показателей.
Порядок расчета значений
показателей результативности
деятельности медицинских организаций
представлен в Таблице 2.
Объем средств, направляемый в
медицинские организации по итогам
оценки достижения значений показателей
результативности деятельности,
складывается из двух частей:
1 часть - распределение 70 процентов
от объема средств с учетом показателей
результативности за соответствующий
период.
Указанные средства распределяются
среди медицинских организаций II и III
групп с учетом численности
прикрепленного населения.
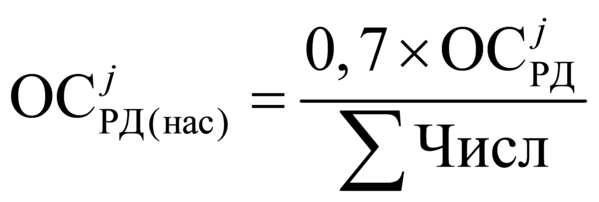 , где:
, где:
ОСjРД(нас) |
объем средств, используемый при распределении 70 процентов от объема средств на стимулирование медицинских организаций за j-й период, в расчете на 1 прикрепленное лицо, рублей; |
ОСjРД |
совокупный объем средств на стимулирование медицинских организаций за j-й период, рублей; |
|
численность прикрепленного населения в j-м периоде ко всем медицинским организациям II и III групп. |
Объем средств, направляемый в i-ю
медицинскую организацию II и III групп за
j-тый период при распределении 70
процентов от объема средств с учетом
показателей результативности ![]() , рассчитывается следующим
образом:
, рассчитывается следующим
образом:
![]() , где:
, где:
Числji |
численность прикрепленного населения в j-м периоде к i-той медицинской организации II и III групп. |
2 часть - распределение 30 процентов
от объема средств с учетом показателей
результативности за соответствующий
период.
Указанные средства распределяются
среди медицинских организаций III группы
с учетом абсолютного количества
набранных соответствующими
медицинскими организациями баллов.
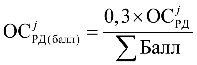 , где:
, где:
ОСjРД(балл) |
объем средств, используемый при распределении 30 процентов от объема средств на стимулирование медицинских организаций за j-й период, в расчете на 1 балл, рублей; |
ОСjРД |
совокупный объем средств на стимулирование медицинских организаций за j-й период, рублей; |
|
количество баллов, набранных в j-м периоде всеми медицинскими организациями III группы. |
Объем средств, направляемый в i-ю
медицинскую организацию III группы за
j-тый период, при распределении 30
процентов от объема средств на
стимулирование медицинских организаций
![]() , рассчитывается следующим
образом:
, рассчитывается следующим
образом:
![]() , где:
, где:
Баллji |
количество баллов, набранных в j-м периоде i-той медицинской организацией III группы. |
Если по итогам года отсутствуют
медицинские организации, включенные в III
группу, средства, предназначенные для
осуществления стимулирующих выплат
медицинским организациям III группы,
распределяются между медицинскими
организациями II группы в соответствии с
установленной методикой (с учетом
численности прикрепленного населения).
Общий объем средств, направляемых
на оплату медицинской помощи с учетом
показателей результативности
деятельности в медицинскую организацию
III группы за j-тый период определяется
путем суммирования 1 и 2 частей, а для
медицинских организаций I группы за j-тый
период - равняется нулю.
Осуществление выплат
стимулирующего характера в полном
объеме медицинской организации,
оказывающей медицинскую помощь в
амбулаторных условиях, по результатам
оценки ее деятельности, производится при
условии снижения показателей смертности
прикрепленного к ней населения в
возрасте от 30 до 69 лет (за исключением
смертности от внешних причин) и (или)
смертности детей в возрасте от 0 - 17 лет
(за исключением смертности от внешних
причин) (далее - показатели смертности
прикрепленного населения (взрослого и
детского), а также фактического
выполнения не менее 90 процентов,
установленных решением Комиссии объемов
предоставления медицинской помощи с
профилактической и иными целями, а также
по поводу заболеваний (посещений и
обращений соответственно).
В случае, если медицинской
организацией не достигнуто снижение
вышеуказанных показателей смертности
прикрепленного населения (взрослого и
детского) применяется понижающий
коэффициент в размере 2% к размеру
стимулирующих выплат, и (или) при
выполнении медицинской организацией
менее 90 процентов указанного объема
медицинской помощи.
При условии выполнения медицинской
организацией менее 90 процентов
указанного объема медицинской помощи,
применяются понижающие коэффициенты к
размеру стимулирующих выплат в
зависимости от процента выполнения
объемов медицинской помощи. Итоговый
понижающий коэффициент (Кпон)
рассчитывается следующим образом:
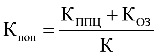 , где:
, где:
КППЦ |
понижающий коэффициент, применяемый в зависимости от процента выполнения посещений с профилактической целью; |
КОЗ |
понижающий коэффициент, применяемый в зависимости от процента выполнения обращений в связи с заболеваниями; |
К |
общее количество понижающих коэффициентов (для АП - 2) (Таблица 1.1). |
Таблица 1
Показатели результативности
деятельности в амбулаторных условиях
(АП)
N |
Наименование показателя |
Предположительный результат |
Индикаторы выполнения показателя <***> |
Макс. балл <**> |
Взрослое население (в возрасте 18 лет и старше) |
19 | |||
Оценка эффективности профилактических мероприятий | ||||
1 |
Доля врачебных посещений с профилактической целью за период, от общего числа посещений за период (включая посещения на дому). |
Прирост показателя за период по отношению к показателю за предыдущий период |
Прирост < 3% - 0 баллов; Прирост >= 3% - 0,5 балла; Прирост >= 7% - 1 балл; Значение показателя в текущем периоде выше среднего значения по ХМАО - Югре <****> в текущем периоде (далее - выше среднего) - 0,5 балла; В текущем периоде достигнуто максимально возможное значение показателя (далее - максимально возможное значение) - 1 балл |
1 |
2 |
Доля взрослых с болезнями системы кровообращения, выявленными впервые при профилактических медицинских осмотрах и диспансеризации за период, от общего числа взрослых пациентов с болезнями системы кровообращения с впервые в жизни установленным диагнозом за период. |
Прирост показателя за период по отношению к показателю за предыдущий период |
Прирост < 5% - 0 баллов; Прирост >= 5% - 1 балл; Прирост >= 10% - 2 балла; Выше среднего - 1 балл; Максимально возможное значение - 2 балла |
2 |
3 |
Доля взрослых с установленным диагнозом злокачественное новообразование, выявленным впервые при профилактических медицинских осмотрах и диспансеризации за период, от общего числа взрослых пациентов с впервые в жизни установленным диагнозом злокачественное новообразование за период. |
Прирост показателя за период по отношению к показателю за предыдущий период |
Прирост < 5% - 0 баллов; Прирост >= 5% - 0,5 балла; Прирост >= 10% - 1 балл; Выше среднего - 0,5 балла; Максимально возможное значение - 1 балл |
1 |
4 |
Доля взрослых с установленным диагнозом хроническая обструктивная болезнь легких, выявленным впервые при профилактических медицинских осмотрах и диспансеризации за период, от общего числа взрослых пациентов с впервые в жизни установленным диагнозом хроническая обструктивная легочная болезнь за период. |
Прирост показателя за период по отношению к показателю за предыдущий период |
Прирост < 5% - 0 баллов; Прирост >= 5% - 0,5 балла; Прирост >= 10% - 1 балл; Выше среднего - 0,5 балла; Максимально возможное значение - 1 балл |
1 |
5 |
Доля взрослых с установленным диагнозом сахарный диабет, выявленным впервые при профилактических медицинских осмотрах и диспансеризации за период, от общего числа взрослых пациентов с впервые в жизни установленным диагнозом сахарный диабет за период. |
Прирост показателя за период по отношению к показателю за предыдущий период |
Прирост < 5% - 0 баллов; Прирост >= 5% - 0,5 балла; Прирост >= 10% - 1 балл; Выше среднего - 0,5 балла; Максимально возможное значение - 1 балл |
1 |
6 |
Выполнение плана вакцинации взрослых граждан по эпидемиологическим показаниям за период (коронавирусная инфекция COVID-19). |
Достижение планового показателя |
100% плана или более - 2 балла; Выше среднего - 1 балл |
2 |
Оценка эффективности диспансерного наблюдения | ||||
7 |
Доля взрослых с болезнями системы кровообращения <*>, имеющих высокий риск преждевременной смерти, состоящих под диспансерным наблюдением, от общего числа взрослых пациентов с болезнями системы кровообращения <*>, имеющих высокий риск преждевременной смерти, за период. |
Прирост показателя за период по отношению к показателю за предыдущий период |
Прирост < 3% - 0 баллов; Прирост >= 3% - 1 балл; Прирост >= 7% - 2 балла; Выше среднего - 1 балл; Максимально возможное значение - 2 балла |
2 |
8 |
Число взрослых с болезнями системы кровообращения <*>, имеющих высокий риск преждевременной смерти, которым за период оказана медицинская помощь в экстренной и неотложной форме, от общего числа взрослых пациентов с болезнями системы кровообращения <*>, имеющих высокий риск преждевременной смерти, за период. |
Уменьшение показателя за период по отношению к показателю в предыдущем периоде |
Уменьшение < 5% - 0 баллов; Уменьшение >= 5% - 0,5 балла; Уменьшение >= 10% - 1 балл; Значение показателя в текущем периоде ниже среднего значения по ХМАО - Югре <****> в текущем периоде (далее - ниже среднего) - 0,5 балла; В текущем периоде достигнуто минимально возможное значение показателя (далее - минимально возможное значение) - 1 балл |
1 |
9 |
Доля взрослых с болезнями системы кровообращения, в отношении которых установлено диспансерное наблюдение за период, от общего числа взрослых пациентов с впервые в жизни установленным диагнозом болезни системы кровообращения за период. |
Достижение планового показателя |
100% плана или более - 1 балл; Выше среднего - 0,5 балла |
1 |
10 |
Доля взрослых с установленным диагнозом хроническая обструктивная болезнь легких, в отношении которых установлено диспансерное наблюдение за период, от общего числа взрослых пациентов с впервые в жизни установленным диагнозом хроническая обструктивная болезнь легких за период. |
Достижение планового показателя |
100% плана или более - 1 балл; Выше среднего - 0,5 балла |
1 |
11 |
Доля взрослых с установленным диагнозом сахарный диабет, в отношении которых установлено диспансерное наблюдение за период, от общего числа взрослых пациентов с впервые в жизни установленным диагнозом сахарный диабет за период. |
Достижение планового показателя |
100% плана или более - 2 балла; Выше среднего - 1 балл |
2 |
12 |
Доля взрослых, госпитализированных за период по экстренным показаниям в связи с обострением (декомпенсацией) состояний, по поводу которых пациент находится под диспансерным наблюдением, от общего числа взрослых пациентов, находящихся под диспансерным наблюдением за период. |
Уменьшение показателя за период по отношению к показателю в предыдущем периоде |
Уменьшение < 5% - 0 баллов; Уменьшение >= 5% - 0,5 балла; Уменьшение >= 10% - 1 балл; Ниже среднего - 0,5 балла; Минимально возможное значение - 1 балл |
1 |
13 |
Доля взрослых, повторно госпитализированных за период по причине заболеваний сердечно-сосудистой системы или их осложнений в течение года с момента предыдущей госпитализации, от общего числа взрослых пациентов, госпитализированных за период по причине заболеваний сердечно-сосудистой системы или их осложнений. |
Уменьшение показателя за период по отношению к показателю в предыдущем периоде |
Уменьшение < 3% - 0 баллов; Уменьшение >= 3% - 1 балл; Уменьшение >= 7% - 2 балла; Ниже среднего - 1 балл; Минимально возможное значение - 2 балла |
2 |
14 |
Доля взрослых, находящихся под диспансерным наблюдением по поводу сахарного диабета, у которых впервые зарегистрированы осложнения за период (диабетическая ретинопатия, диабетическая стопа), от общего числа, находящихся под диспансерным наблюдением по поводу сахарного диабета за период. |
Уменьшение показателя за период по отношению к показателю в предыдущем периоде |
Уменьшение < 5% - 0 баллов; Уменьшение >= 5% - 0,5 балла; Уменьшение >= 10% - 1 балл; Ниже среднего - 0,5 балла; Минимально возможное значение - 1 балл |
1 |
Детское население (от 0 до 17 лет включительно) |
7 | |||
Оценка эффективности профилактических мероприятий и диспансерного наблюдения | ||||
15 |
Охват вакцинацией детей в рамках Национального календаря прививок. |
Достижение планового показателя |
100% плана или более 1 балл; Выше среднего - 0,5 балла |
1 |
16 |
Доля детей, в отношении которых установлено диспансерное наблюдение по поводу болезней костно-мышечной системы и соединительной ткани за период, от общего числа детей с впервые в жизни установленными диагнозами болезней костно-мышечной системы и соединительной ткани за период. |
Достижение планового показателя |
100% от числа подлежащих диспансерному наблюдению - 1 балл; Выше среднего - 0,5 балла |
1 |
17 |
Доля детей, в отношении которых установлено диспансерное наблюдение по поводу болезней глаза и его придаточного аппарата за период, от общего числа детей с впервые в жизни установленными диагнозами болезней глаза и его придаточного аппарата за период. |
Достижение планового показателя |
100% от числа подлежащих диспансерному наблюдению - 1 балл; Выше среднего - 0,5 балла |
1 |
18 |
Доля детей, в отношении которых установлено диспансерное наблюдение по поводу болезней органов пищеварения за период, от общего числа детей с впервые в жизни установленными диагнозами болезней органов пищеварения за период. |
Достижение планового показателя |
100% от числа подлежащих диспансерному наблюдению - 1 балл; Выше среднего - 0,5 балла |
1 |
19 |
Доля детей, в отношении которых установлено диспансерное наблюдение по поводу болезней системы кровообращения за период от общего числа детей с впервые в жизни установленными диагнозами болезней системы кровообращения за период. |
Достижение планового показателя |
100% от числа подлежащих диспансерному наблюдению - 2 балла; Выше среднего - 1 балл |
2 |
20 |
Доля детей, в отношении которых установлено диспансерное наблюдение по поводу болезней эндокринной системы, расстройства питания и нарушения обмена веществ за период, от общего числа детей с впервые в жизни установленными диагнозами болезней эндокринной системы, расстройства питания и нарушения обмена веществ за период. |
Достижение планового показателя |
100% от числа подлежащих диспансерному наблюдению - 1 балл; Выше среднего - 0,5 балла |
1 |
Оказание акушерско-гинекологической помощи |
6 | |||
Оценка эффективности профилактических мероприятий | ||||
21 |
Доля женщин, отказавшихся от искусственного прерывания беременности, от числа женщин, прошедших доабортное консультирование за период. |
Прирост показателя за период по отношению к показателю за предыдущий период |
Прирост < 5% - 0 баллов; Прирост >= 5% - 0,5 балла; Прирост >= 10% - 1 балл; Выше среднего - 0,5 балла; Максимально возможное значение - 1 балл |
1 |
22 |
Доля беременных женщин, вакцинированных от новой коронавирусной инфекции (COVID-19), за период, от числа женщин, состоящих на учете по беременности и родам на начало периода. |
Достижение планового показателя |
100% плана или более - 1 балл; Выше среднего - 0,5 балла |
1 |
23 |
Доля женщин с установленным диагнозом злокачественное новообразование шейки матки, выявленным впервые при диспансеризации, от общего числа женщин с установленным диагнозом злокачественное новообразование шейки матки за период. |
Прирост показателя за период по отношению к показателю за предыдущий период |
Прирост < 5% - 0 баллов; Прирост >= 5% - 0,5 балла; Прирост >= 10% - 1 балл; Выше среднего - 0,5 балла; Максимально возможное значение - 1 балл |
1 |
24 |
Доля женщин с установленным диагнозом злокачественное новообразование молочной железы, выявленным впервые при диспансеризации, от общего числа женщин с установленным диагнозом злокачественное новообразование молочной железы за период. |
Прирост показателя за период по отношению к показателю за предыдущий период |
Прирост < 5% - 0 баллов; Прирост >= 5% - 0,5 балла; Прирост >= 10% - 1 балл; Выше среднего - 0,5 балла; Максимально возможное значение - 1 балл |
1 |
25 |
Доля беременных женщин, прошедших скрининг в части оценки антенатального развития плода за период, от общего числа женщин, состоявших на учете по поводу беременности и родов за период. |
Достижение планового показателя |
100% плана или более - 2 балла; Выше среднего - 1 балл |
2 |
Общие показатели (понижающий
коэффициент к размеру стимулирующих
выплат - Кпон)
Таблица 1.1
Оценка выполнения объемов медицинской помощи | ||||
N |
Наименование показателя |
Предположительный результат |
Индикаторы выполнения показателя |
% выплат |
1.1 |
Выполнение количества посещений с профилактической целью, подлежащих оплате в рамках подушевого финансирования |
Достижение планового показателя |
Выполнение < 90% плана - КППЦ в зависимости от процента выполнения плана; Выполнение >= 90% плана - 1,00 |
100 |
1.2 |
Выполнение количества обращений в связи с заболеваниями, подлежащих оплате в рамках подушевого финансирования |
Достижение планового показателя |
Выполнение < 90% плана - КОЗ в зависимости от процента выполнения плана; Выполнение >= 90% плана - 1,00 |
100 |
* По набору кодов Международной
статистической классификацией болезней
и проблем, связанных со здоровьем,
десятого пересмотра (МКБ-10).
** По решению Комиссии
рекомендуемые значения максимальных
баллов и их количество могут быть
пересмотрены для учреждений, которые
оказывают помощь женщинам и детскому
населению (отдельные юридические лица).
*** Выполненным считается
показатель со значением 0,5 и более
баллов. В случае, если медицинская
организация удовлетворяет нескольким
критериям для начисления баллов -
присваивается максимальный из возможных
для начисления балл. В случае, если
значение, указанное в знаменателе
соответствующих формул, приведенных в
таблице 2, равняется нулю, баллы по
показателю не начисляются, а указанный
показатель может исключаться из числа
применяемых показателей при расчете
доли достигнутых показателей
результативности для медицинской
организации за период.
**** Среднее значение в ХМАО - Югре по
показателям рекомендуется рассчитывать
на основании сведений об оказании
медицинской помощи медицинскими
организациями, имеющими прикрепленное
население, оплата медицинской помощи в
которых осуществляется по подушевому
нормативу финансирования, путем деления
суммы значений, указанных в числителе
соответствующих формул, приведенных в
таблице 2, на сумму значений, указанных в
знаменателе соответствующих формул,
приведенных в таблице 2. Полученное
значение умножается на 100 по аналогии с
алгоритмом, описанным в таблице 2.
Таблица 2
Порядок расчета значений показателей
результативности деятельности
медицинских организаций в амбулаторных
условиях (АП)
N |
Наименование показателя |
Формула расчета <**> |
Единицы измерения |
Источник |
Взрослое население (в возрасте 18 лет и старше) | ||||
Оценка эффективности профилактических мероприятий | ||||
1. |
Доля врачебных посещений с профилактической целью за период, от общего числа посещений за период (включая посещения на дому). |
|
Процент |
Источником информации являются реестры, оказанной медицинской помощи застрахованным лицам за исключением посещений стоматологического профиля. Отбор информации для расчета показателей осуществляется по полям реестра: - дата окончания лечения; - цель посещения. |
|
|
где: Dprof - доля врачебных посещений с профилактической целью за период, от общего числа посещений за период (включая посещения на дому), выраженное в процентах; Pprof - число врачебных посещений с профилактической целью за период; Pvs - посещений за период (включая посещения на дому); Oz - общее число обращений за отчетный период; k - коэффициент перевода обращений в посещения. |
|
|
2. |
Доля взрослых с болезнями системы кровообращения, выявленными впервые при профилактических медицинских осмотрах и диспансеризации за период, от общего числа взрослых пациентов с болезнями системы кровообращения с впервые в жизни установленным диагнозом за период. |
|
Процент |
Источником информации являются реестры, оказанной медицинской помощи застрахованным лицам. Отбор информации для расчета показателей осуществляется по полям реестра: - дата окончания лечения; - диагноз основной; - впервые выявлено (основной); - характер заболевания - цель посещения; - дата рождения. |
|
|
где: Dбск - доля взрослых пациентов с болезнями системы кровообращения, выявленными впервые при профилактических медицинских осмотрах и диспансеризации за период, от общего числа взрослых пациентов с болезнями системы кровообращения с впервые в жизни установленным диагнозом за период; BSKдисп - число взрослых пациентов с болезнями системы кровообращения, выявленными впервые при профилактических медицинских осмотрах и диспансеризации за период; BSKвп - общее число взрослых пациентов с болезнями системы кровообращения с впервые в жизни установленным диагнозом за период. |
|
|
3. |
Доля взрослых с установленным диагнозом злокачественное новообразование, выявленным впервые при профилактических медицинских осмотрах и диспансеризации за период, от общего числа взрослых пациентов с впервые в жизни установленным диагнозом злокачественное новообразование за период. |
|
Процент |
Расчет показателя осуществляется путем отбора информации по полям реестра формата Д3 "Файл со сведениями об оказанной медицинской помощи при диспансеризации" предусматривает поле реестра "признак подозрения на злокачественное новообразование". Движение пациента отслеживается по формату реестра Д4 "Файл со сведениями при осуществлении персонифицированного учета оказанной медицинской помощи при подозрении на злокачественное новообразование или установленном диагнозе злокачественного новообразования": - диагноз основной, - характер основного заболевания. |
|
|
где: Dзно - доля взрослых пациентов с установленным диагнозом злокачественное новообразование, выявленным впервые при профилактических медицинских осмотрах и диспансеризации за период, от общего числа взрослых пациентов с впервые в жизни установленным диагнозом злокачественное новообразование за период; ZNOдисп - число взрослых пациентов с установленным диагнозом злокачественное новообразование, выявленным впервые при профилактических медицинских осмотрах и диспансеризации за период; ZNOвп - общее число взрослых пациентов с впервые в жизни установленным диагнозом злокачественное новообразование за период. |
|
|
4. |
Доля взрослых с установленным диагнозом хроническая обструктивная болезнь легких, выявленным впервые при профилактических медицинских осмотрах и диспансеризации за период, от общего числа взрослых пациентов с впервые в жизни установленным диагнозом хроническая обструктивная легочная болезнь за период. |
|
Процент |
Источником информации являются реестры, оказанной медицинской помощи застрахованным лицам. Отбор информации для расчета показателей осуществляется по полям реестра: - дата окончания лечения; - диагноз основной; - впервые выявлено (основной); - характер заболевания; - цель посещения; - дата рождения. |
|
|
где: Dхобл - доля взрослых пациентов с установленным диагнозом хроническая обструктивная болезнь легких, выявленным впервые при профилактических медицинских осмотрах и диспансеризации за период, от общего числа взрослых пациентов с впервые в жизни установленным диагнозом хроническая обструктивная легочная болезнь за период; Hдисп - число взрослых пациентов с установленным диагнозом хроническая обструктивная болезнь легких, выявленным впервые при профилактических медицинских осмотрах и диспансеризации за период; Hвп - общее число взрослых пациентов с впервые в жизни установленным диагнозом хроническая обструктивная легочная болезнь за период. |
|
|
5. |
Доля взрослых с установленным диагнозом сахарный диабет, выявленным впервые при профилактических медицинских осмотрах и диспансеризации за период, от общего числа взрослых пациентов с впервые в жизни установленным диагнозом сахарный диабет за период. |
|
Процент |
Источником информации являются реестры, оказанной медицинской помощи застрахованным лицам. Отбор информации для расчета показателей осуществляется по полям реестра: - дата окончания лечения; - диагноз основной; - впервые выявлено (основной); - характер заболевания; - цель посещения; - дата рождения. |
|
|
где: Dсд - доля взрослых пациентов с установленным диагнозом сахарный диабет, выявленным впервые при профилактических медицинских осмотрах и диспансеризации за период, от общего числа взрослых пациентов с впервые в жизни установленным диагнозом сахарный диабет за период; SDдисп - число взрослых пациентов с установленным диагнозом сахарный диабет, выявленным впервые при профилактических медицинских осмотрах и диспансеризации за период; SDвп - общее число взрослых пациентов с впервые в жизни установленным диагнозом сахарный диабет за период. |
|
|
6. |
Выполнение плана вакцинации взрослых граждан по эпидемиологическим показаниям за период (коронавирусная инфекция COVID-19). |
|
Процент |
Источником информации являются сведения органов государственной власти субъектов Российской Федерации в сфере охраны здоровья, соотносимые с данными федерального регистра вакцинированных. |
|
|
где: Vvэпид - процент выполнения плана вакцинации взрослых граждан по эпидемиологическим показаниям за период (коронавирусная инфекция COVID-19); Fvэпид - фактическое число взрослых граждан, вакцинированных от коронавирусной инфекции COVID-19 в отчетном периоде; Pvэпид - число граждан, подлежащих. вакцинации по эпидемиологическим показаниям за период (коронавирусная инфекция COVID-19) |
|
|
Оценка эффективности диспансерного наблюдения | ||||
7. |
Доля взрослых с болезнями системы кровообращения <*>, имеющих высокий риск преждевременной смерти, состоящих под диспансерным наблюдением, от общего числа взрослых пациентов с болезнями системы кровообращения <*>, имеющих высокий риск преждевременной смерти, за период. |
|
На 100 пациентов |
Расчет показателя осуществляется путем отбора информации по полям реестра в формате Д1 "Файл со сведениями об оказанной медицинской помощи за период, кроме ВМП, диспансеризации, профилактических медицинских осмотров, медицинской помощи при подозрении на ЗНО": - дата окончания лечения; - результат обращения; - диагноз основной; - диагноз сопутствующего заболевания; - диагноз осложнения заболевания; - диспансерное наблюдение. |
|
|
где: DNриск - доля взрослых пациентов с болезнями системы кровообращения <*>, имеющих высокий риск преждевременной смерти, состоящих под диспансерным наблюдением, от общего числа взрослых пациентов с болезнями системы кровообращения <*>, имеющих высокий риск преждевременной смерти, за период; Rдн - число взрослых пациентов с болезнями системы кровообращения <*>, имеющих высокий риск преждевременной смерти, состоящих под диспансерным наблюдением; Rвп - общее число взрослых пациентов с болезнями системы кровообращения <*>, имеющих высокий риск преждевременной смерти, обратившихся за медицинской помощью за период. |
|
|
8. |
Число взрослых с болезнями системы кровообращения <*>, имеющих высокий риск преждевременной смерти, которым за период оказана медицинская помощь в экстренной и неотложной форме, от общего числа взрослых пациентов с болезнями системы кровообращения <*>, имеющих высокий риск преждевременной смерти, за период. |
|
На 100 пациентов |
Расчет показателя осуществляется путем отбора информации по полям реестра в формате Д1 "Файл со сведениями об оказанной медицинской помощи, кроме ВМП, диспансеризации, профилактических медицинских осмотров, медицинской помощи при подозрении на ЗНО": - дата окончания лечения; - результат обращения; - диагноз основной; - диагноз сопутствующего заболевания; - диагноз осложнения заболевания; - диспансерное наблюдение; - условия оказания медицинской помощи; - форма оказания медицинской помощи. |
|
|
где: Sриск - число взрослых пациентов с болезнями системы кровообращения <*>, имеющих высокий риск преждевременной смерти, которым за период оказана медицинская помощь в неотложной форме и (или) скорая медицинская помощь, от общего числа взрослых пациентов с болезнями системы кровообращения <*>, имеющих высокий риск преждевременной смерти, за период; Vриск - число взрослых пациентов с болезнями системы кровообращения <*>, имеющих высокий риск преждевременной смерти, которым за период оказана медицинская помощь в неотложной форме и (или) скорая медицинская помощь по поводу болезней системы кровообращения <*>, приводящих к высокому риску преждевременной смертности; Dриск - общее число взрослых пациентов с болезнями системы кровообращения <*>, имеющих высокий риск преждевременной смерти, обратившихся за медицинской помощью за период. |
|
|
9. |
Доля взрослых с болезнями системы кровообращения, в отношении которых установлено диспансерное наблюдение за период, от общего числа взрослых пациентов с впервые в жизни установленным диагнозом болезни системы кровообращения за период. |
|
Процент |
Источником информации являются реестры, оказанной медицинской помощи застрахованным лицам. Отбор информации для расчета показателей осуществляется по полям реестра: - дата постановки на диспансерный учет; - диагноз основной; - возраст пациента; - характер заболевания; - впервые выявлено (основной); - дата рождения. Источником информации является информационный ресурс территориального фонда в части сведений о лицах, состоящих под диспансерным наблюдением (гл. 15 Приказ 108н МЗ РФ) |
|
|
где: DNбск - доля взрослых пациентов с болезнями системы кровообращения, в отношении которых установлено диспансерное наблюдение за период, от общего числа взрослых пациентов с впервые в жизни установленным диагнозом болезни системы кровообращения за период; BSKдн - число взрослых пациентов с болезнями системы кровообращения, в отношении которых установлено диспансерное наблюдение за период; BSKвп - общее число взрослых пациентов с впервые в жизни установленным диагнозом болезни системы кровообращения за период. |
|
|
10. |
Доля взрослых с установленным диагнозом хроническая обструктивная болезнь легких, в отношении которых установлено диспансерное наблюдение за период, от общего числа взрослых пациентов с впервые в жизни установленным диагнозом хроническая обструктивная болезнь легких за период. |
|
Процент |
Источником информации являются реестры, оказанной медицинской помощи застрахованным лицам. Отбор информации для расчета показателей осуществляется по полям реестра: - дата постановки на диспансерный учет; - диагноз основной; - возраст пациента; - характер заболевания; - впервые выявлено (основной); - дата рождения. Источником информации является информационный ресурс территориального фонда в части сведений о лицах, состоящих под диспансерным наблюдением (гл. 15 Приказ 108н МЗ РФ) |
|
|
где: DNхобл - доля взрослых пациентов с установленным диагнозом хроническая обструктивная болезнь легких, в отношении которых установлено диспансерное наблюдение за период, от общего числа взрослых пациентов с впервые в жизни установленным диагнозом хроническая обструктивная болезнь легких за период; Hдн - число взрослых пациентов с установленным диагнозом хроническая обструктивная болезнь легких, в отношении которых установлено диспансерное наблюдение за период; Hвп - общее число взрослых пациентов с впервые в жизни установленным диагнозом хроническая обструктивная болезнь легких за период. |
|
|
11. |
Доля взрослых с установленным диагнозом сахарный диабет, в отношении которых установлено диспансерное наблюдение за период, от общего числа взрослых пациентов с впервые в жизни установленным диагнозом сахарный диабет за период. |
|
Процент |
Источником информации являются реестры, оказанной медицинской помощи застрахованным лицам. Отбор информации для расчета показателей осуществляется по полям реестра: - дата постановки на диспансерный учет; - диагноз основной; - возраст пациента; - характер заболевания; - впервые выявлено (основной); - дата рождения. Источником информации является информационный ресурс территориального фонда в части сведений о лицах, состоящих под диспансерным наблюдением (гл. 15 Приказ 108н МЗ РФ) |
|
|
где: DNсд - доля взрослых пациентов с установленным диагнозом сахарный диабет, в отношении которых установлено диспансерное наблюдение за период, от общего числа взрослых пациентов с впервые в жизни установленным диагнозом сахарный диабет за период; SDдн - число взрослых пациентов с установленным диагнозом сахарный диабет, в отношении которых установлено диспансерное наблюдение за период; SDвп - общее число взрослых пациентов с впервые в жизни установленным диагнозом сахарный диабет за период. |
|
|
12. |
Доля взрослых, госпитализированных за период по экстренным показаниям в связи с обострением (декомпенсацией) состояний, по поводу которых пациент находится под диспансерным наблюдением, от общего числа взрослых пациентов, находящихся под диспансерным наблюдением за период. |
|
Процент |
Источником информации является информационный ресурс территориального фонда в части сведений о лицах, состоящих под диспансерным наблюдением (гл. 15 Приказ 108н МЗ РФ) Источником информации являются реестры (стационар), оказанной медицинской помощи застрахованным лицам. Отбор информации для расчета показателей осуществляется по полям реестра: - дата окончания лечения; - диагноз основной; - диагноз сопутствующий; - диагноз осложнений - характер заболевания; - форма оказания медицинской помощи. |
|
|
где: Hвсего - доля взрослых пациентов, госпитализированных за период по экстренным показаниям в связи с обострением (декомпенсацией) состояний, по поводу которых пациент находится под диспансерным наблюдением, от общего числа взрослых пациентов, находящихся под диспансерным наблюдением за период; Oвсего - число взрослых пациентов, госпитализированных за период по экстренным показаниям в связи с обострением (декомпенсацией) состояний, по поводу которых пациент находится под диспансерным наблюдением; Dnвсего - общее число взрослых пациентов, находящихся под диспансерным наблюдением за период. |
|
|
13. |
Доля взрослых, повторно госпитализированных за период по причине заболеваний сердечно-сосудистой системы или их осложнений в течение года с момента предыдущей госпитализации, от общего числа взрослых пациентов, госпитализированных за период по причине заболеваний сердечно-сосудистой системы или их осложнений. |
|
Процент |
Источником информации являются реестры (стационар), оказанной медицинской помощи застрахованным лицам. Отбор информации для расчета показателей осуществляется по полям реестра: - дата начала лечения; - диагноз основной; - диагноз сопутствующий; - диагноз осложнений - характер заболевания; - форма оказания медицинской помощи |
|
|
где: Pбск - доля взрослых пациентов, повторно госпитализированных за период по причине заболеваний сердечно-сосудистой системы или их осложнений в течение года с момента предыдущей госпитализации, от общего числа взрослых пациентов, госпитализированных за период по причине заболеваний сердечно-сосудистой системы или их осложнений; PHбск - число взрослых пациентов, повторно госпитализированных за период по причине заболеваний сердечно-сосудистой системы или их осложнений в течение года с момента предыдущей госпитализации; Hбск - общее число взрослых пациентов, госпитализированных за период по причине заболеваний сердечно-сосудистой системы или их осложнений. |
|
|
14. |
Доля взрослых, находящихся под диспансерным наблюдением по поводу сахарного диабета, у которых впервые зарегистрированы осложнения за период (диабетическая ретинопатия, диабетическая стопа), от общего числа, находящихся под диспансерным наблюдением по поводу сахарного диабета за период. |
|
Процент |
Источником информации является информационный ресурс территориального фонда в части сведений о лицах, состоящих под диспансерным наблюдением (гл. 15 Приказ 108н МЗ РФ) Источником информации являются реестры, оказанной медицинской помощи застрахованным лицам. Отбор информации для расчета показателей осуществляется по полям реестра: - дата окончания лечения; - диагноз основной; - диагноз сопутствующий - впервые выявлено (основной); - характер заболевания; - цель посещения. |
|
|
где: SD - доля взрослых пациентов, находящихся под диспансерным наблюдением по поводу сахарного диабета, у которых впервые зарегистрированы осложнения за период (диабетическая ретинопатия, диабетическая стопа), от общего числа взрослых пациентов, находящихся под диспансерным наблюдением по поводу сахарного диабета за период; Osl - число взрослых пациентов, находящихся под диспансерным наблюдением по поводу сахарного диабета, у которых впервые зарегистрированы осложнения за период (диабетическая ретинопатия, диабетическая стопа); SD - общее число взрослых пациентов, находящихся под диспансерным наблюдением по поводу сахарного диабета за период. |
|
|
Детское население (от 0 до 17 лет включительно) | ||||
Оценка эффективности профилактических мероприятий и диспансерного наблюдения | ||||
15. |
Охват вакцинацией детей в рамках Национального календаря прививок. |
|
Процент |
Источником информации являются данные органов государственной власти субъектов Российской Федерации в сфере охраны здоровья, предоставляемые на бумажных носителях. |
|
|
где: Vdнац - процент охвата вакцинацией детей в рамках Национального календаря прививок в отчетном периоде; Fdнац - фактическое число вакцинированных детей в рамках Национального календаря прививок в отчетном периоде; Pdнац - число детей соответствующего возраста (согласно Национальному календарю прививок) на начало отчетного периода. |
|
|
16. |
Доля детей, в отношении которых установлено диспансерное наблюдение по поводу болезней костно-мышечной системы и соединительной ткани за период, от общего числа детей с впервые в жизни установленными диагнозами болезней костно-мышечной системы и соединительной ткани за период. |
|
Процент |
Источником информации являются реестры, оказанной медицинской помощи застрахованным лицам. Отбор информации для расчета показателей осуществляется по полям реестра: - дата рождения; - дата окончания лечения; - диагноз основной; - впервые выявлено (основной); - характер заболевания; - цель посещения. |
|
|
где: Ddkms - доля детей, в отношении которых установлено диспансерное наблюдение по поводу болезней костно-мышечной системы и соединительной ткани за период, от общего числа детей с впервые в жизни установленными диагнозами болезней костно-мышечной системы и соединительной ткани за период; Cdkms - число детей, в отношении которых установлено диспансерное наблюдение по поводу болезней костно-мышечной системы и соединительной ткани за период; Cpkms - общее число детей с впервые в жизни установленными диагнозами болезней костно-мышечной системы и соединительной ткани за период. |
|
|
17. |
Доля детей, в отношении которых установлено диспансерное наблюдение по поводу болезней глаза и его придаточного аппарата за период, от общего числа детей с впервые в жизни установленными диагнозами болезней глаза и его придаточного аппарата за период. |
|
Процент |
Источником информации являются реестры, оказанной медицинской помощи застрахованным лицам. Отбор информации для расчета показателей осуществляется по полям реестра: - дата рождения; - дата окончания лечения; - диагноз основной; - впервые выявлено (основной); - характер заболевания; - цель посещения. |
|
|
где: Ddgl - доля детей, в отношении которых установлено диспансерное наблюдение по поводу болезней глаза и его придаточного аппарата за период, от общего числа детей с впервые в жизни установленными диагнозами болезней глаза и его придаточного аппарата за период; Cdgl - число детей, в отношении которых установлено диспансерное наблюдение по поводу болезней глаза и его придаточного аппарата за период; Cpgl - общее число детей с впервые в жизни установленными диагнозами болезней глаза и его придаточного аппарата за период. |
|
|
18. |
Доля детей, в отношении которых установлено диспансерное наблюдение по поводу болезней органов пищеварения за период, от общего числа детей с впервые в жизни установленными диагнозами болезней органов пищеварения за период. |
|
Процент |
Источником информации являются реестры, оказанной медицинской помощи застрахованным лицам. Отбор информации для расчета показателей осуществляется по полям реестра: - дата рождения; - дата окончания лечения; - диагноз основной; - впервые выявлено (основной); - характер заболевания; - цель посещения. |
|
|
где: Dbop - доля детей, в отношении которых установлено диспансерное наблюдение по поводу болезней органов пищеварения за период, от общего числа детей с впервые в жизни установленными диагнозами болезней органов пищеварения за период; Cdbop - число детей, в отношении которых установлено диспансерное наблюдение по поводу болезней органов пищеварения за период; Cpbop - общее число детей с впервые в жизни установленными диагнозами болезней органов пищеварения за период. |
|
|
19. |
Доля детей, в отношении которых установлено диспансерное наблюдение по поводу болезней системы кровообращения за период от общего числа детей с впервые в жизни установленными диагнозами болезней системы кровообращения за период. |
|
Процент |
Источником информации являются реестры, оказанной медицинской помощи застрахованным лицам. Отбор информации для расчета показателей осуществляется по полям реестра: - дата рождения; - дата окончания лечения; - диагноз основной; - впервые выявлено (основной); - характер заболевания; - цель посещения. |
|
|
где: Ddbsk - доля детей, в отношении которых установлено диспансерное наблюдение по поводу болезней системы кровообращения за период от общего числа детей с впервые в жизни установленными диагнозами болезней системы кровообращения за период; Cdbsk - число детей, в отношении которых установлено диспансерное наблюдение по поводу болезней системы кровообращения за период Cpbsk - общее число детей с впервые в жизни установленными диагнозами болезней системы кровообращения за период. |
|
|
20. |
Доля детей, в отношении которых установлено диспансерное наблюдение по поводу болезней эндокринной системы, расстройства питания и нарушения обмена веществ за период, от общего числа детей с впервые в жизни установленными диагнозами болезней эндокринной системы, расстройства питания и нарушения обмена веществ за период. |
|
Процент |
Источником информации являются реестры, оказанной медицинской помощи застрахованным лицам. Отбор информации для расчета показателей осуществляется по полям реестра: - дата рождения; - дата окончания лечения; - диагноз основной; - впервые выявлено (основной); - характер заболевания; - цель посещения. |
|
|
где: Ddbes - доля детей, в отношении которых установлено диспансерное наблюдение по поводу болезней эндокринной системы, расстройства питания и нарушения обмена веществ за период, от общего числа детей с впервые в жизни установленными диагнозами болезней эндокринной системы, расстройства питания и нарушения обмена веществ за период; Cdbes - число детей, в отношении которых установлено диспансерное наблюдение по поводу болезней эндокринной системы, расстройства питания и нарушения обмена веществ за период; Cpbes - общее число детей с впервые в жизни установленными диагнозами болезней эндокринной системы, расстройства питания и нарушения обмена веществ за период. |
|
|
Оказание акушерско-гинекологической помощи | ||||
Оценка эффективности профилактических мероприятий | ||||
21. |
Доля женщин, отказавшихся от искусственного прерывания беременности, от числа женщин, прошедших доабортное консультирование за период. |
|
Процент |
Источником информации являются данные органов государственной власти субъектов Российской Федерации в сфере охраны здоровья, предоставляемые на бумажных носителях. |
|
|
где: W - доля женщин, отказавшихся от искусственного прерывания беременности, от числа женщин, прошедших доабортное консультирование за период; Kотк - число женщин, отказавшихся от искусственного прерывания беременности; K - общее число женщин, прошедших доабортное консультирование за период. |
|
|
22. |
Доля беременных женщин, вакцинированных от коронавирусной инфекции COVID-19, за период, от числа женщин, состоящих на учете по беременности и родам на начало периода. |
|
Процент |
Источником информации являются данные органов государственной власти субъектов Российской Федерации в сфере охраны здоровья, предоставляемые на бумажных носителях (Pbcovid) и данные федерального регистра вакцинированных (Fbcovid). |
|
|
где: Vbcovid - доля беременных женщин, вакцинированных от коронавирусной инфекции COVID-19, за период, от числа женщин, состоящих на учете по беременности и родам на начало периода; Fbcovid - фактическое число беременных женщин, вакцинированных от коронавирусной инфекции COVID-19, за период; Pbcovid - число женщин, состоящих на учете по беременности и родам на начало периода. |
|
|
23. |
Доля женщин с установленным диагнозом злокачественное новообразование шейки матки, выявленным впервые при диспансеризации, от общего числа женщин с установленным диагнозом злокачественное новообразование шейки матки за период. |
|
Процент |
Расчет показателя производится путем отбора информации по полям реестра формата Д3 "Файл со сведениями об оказанной медицинской помощи при диспансеризации" предусматривает поле реестра: - признак подозрения на злокачественное новообразование. В дальнейшем движение пациента возможно отследить по формату Д4. Файл со сведениями при осуществлении персонифицированного учета оказанной медицинской помощи при подозрении на злокачественное новообразование или установленном диагнозе злокачественного новообразования - диагноз основной, - характер основного заболевания |
|
|
где: Zшм - доля женщин с установленным диагнозом злокачественное новообразование шейки матки, выявленным впервые при диспансеризации, от общего числа женщин с установленным диагнозом злокачественное новообразование шейки матки за период; Aшм - число женщин с установленным диагнозом злокачественное новообразование шейки матки, выявленным впервые при диспансеризации; Vшм - общее число женщин с установленным диагнозом злокачественное новообразование шейки матки за период. |
|
|
24. |
Доля женщин с установленным диагнозом злокачественное новообразование молочной железы, выявленным впервые при диспансеризации, от общего числа женщин с установленным диагнозом злокачественное новообразование молочной железы за период. |
|
Процент |
Расчет осуществляется путем отбора информации по полям реестра формата Д3 "Файл со сведениями об оказанной медицинской помощи при диспансеризации" предусматривает поле реестра: - признак подозрения на злокачественное новообразование. В дальнейшем движение пациента возможно отследить по формату Д4. Файл со сведениями при осуществлении персонифицированного учета оказанной медицинской помощи при подозрении на злокачественное новообразование или установленном диагнозе злокачественного новообразования - диагноз основной, - характер основного заболевания. |
|
|
где: Zмж - доля женщин с установленным диагнозом злокачественное новообразование молочной железы, выявленным впервые при диспансеризации, от общего числа женщин с установленным диагнозом злокачественное новообразование молочной железы за период; Aмж - число женщин с установленным диагнозом злокачественное новообразование молочной железы, выявленным впервые при диспансеризации; Vмж - общее число женщин с установленным диагнозом злокачественное новообразование молочной железы за период. |
|
|
25. |
Доля беременных женщин, прошедших скрининг в части оценки антенатального развития плода за период, от общего числа женщин, состоявших на учете по поводу беременности и родов за период. |
|
Процент |
Источником информации являются данные органов государственной власти субъектов Российской Федерации в сфере охраны здоровья, предоставляемые на бумажных носителях. |
|
|
где: B - доля беременных женщин, прошедших скрининг в части оценки антенатального развития плода за период, от общего числа женщин, состоявших на учете по поводу беременности и родов за период; S - число беременных женщин, прошедших скрининг в части оценки антенатального развития плода при сроке беременности 11 - 14 недель (УЗИ и определение материнских сывороточных маркеров) и 19 - 21 неделя (УЗИ), с родоразрешением за период; U - общее число женщин, состоявших на учете по поводу беременности и родов за период, с родоразрешением за период. |
|
|
Общие показатели | ||||
Оценка выполнения объемов медицинской помощи | ||||
1.1 |
Выполнение количества посещений с профилактической целью, подлежащих оплате в рамках подушевого финансирования |
|
Процент |
Источником информации являются реестры, оказанной медицинской помощи застрахованным лицам. |
|
|
где: VППЦ - процент выполнения плана оказания посещений с профилактической целью;
|
|
|
1.2 |
Выполнение количества обращений в связи с заболеваниями, подлежащих оплате в рамках подушевого финансирования |
|
Процент |
Источником информации являются реестры, оказанной медицинской помощи застрахованным лицам. |
|
|
где: VОЗ - процент выполнения плана оказания обращений в связи с заболеваниями;
|
|
|
* По набору кодов Международной
статистической классификацией болезней
и проблем, связанных со здоровьем,
десятого пересмотра (МКБ-10).
** В условиях распространения новой
коронавирусной инфекции (COVID-19) методика
расчета показателя может быть
скорректирована на предмет исключения
из расчета периода, когда деятельность
медицинской организации (в части
соответствующего направления
деятельности) была приостановлена
приказом руководителя медицинской
организации за отчетный и предыдущий год
соответственно путем пересчета к
годовому значению.
Таблица 3
Применение показателей
результативности деятельности в
медицинских организациях ХМАО - Югры,
оказывающих медицинскую помощь по
подушевому нормативу финансирования, на
прикрепившихся к медицинской
организации лиц в амбулаторных
условиях
Перечень медицинских организаций |
Взрослое население (в возрасте 18 лет и старше) |
макс. кол-во баллов по ВзрН |
Детское население (от 0 до 17 лет включительно) |
макс. кол-во баллов по ДетН |
Оказание акушерско-гинекологической помощи |
макс. кол-во баллов по АГП |
Итого макс. кол-во баллов | ||||||||||||||||||||||
|
1 |
2 |
3 |
4 |
5 |
6 |
7 |
8 |
9 |
10 |
11 |
12 |
13 |
14 |
|
15 |
16 |
17 |
18 |
19 |
20 |
|
21 |
22 |
23 |
24 |
25 |
|
|
АУ "Югорский центр профессиональной патологии" |
|
|
x |
x |
x |
|
x |
|
|
x |
x |
|
|
|
11.0 |
x |
x |
x |
x |
x |
x |
0.0 |
x |
x |
x |
x |
x |
0.0 |
11.0 |
ЧУЗ "Клиническая больница "РЖД-Медицина" города Сургут |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
19.0 |
x |
x |
x |
x |
x |
x |
0.0 |
x |
x |
x |
x |
x |
0.0 |
19.0 |
БУ "Няганская городская поликлиника" |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
19.0 |
|
|
|
|
|
|
7.0 |
x |
|
|
|
|
5.0 |
31.0 |
БУ "Нижневартовская городская поликлиника" |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
19.0 |
x |
x |
x |
x |
x |
x |
0.0 |
|
|
|
|
|
6.0 |
25.0 |
БУ "Когалымская городская больница" |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
19.0 |
|
|
|
|
|
|
7.0 |
|
|
|
|
|
6.0 |
32.0 |
БУ "Пыть-Яхская окружная клиническая больница" |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
19.0 |
|
|
|
|
|
|
7.0 |
|
|
|
|
|
6.0 |
32.0 |
БУ "Сургутская районная поликлиника" |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
19.0 |
|
|
|
|
|
|
7.0 |
|
|
|
|
|
6.0 |
32.0 |
БУ "Мегионская городская больница" |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
19.0 |
|
|
|
|
|
|
7.0 |
|
|
|
|
|
6.0 |
32.0 |
БУ "Сургутская городская клиническая поликлиника N 4" |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
19.0 |
|
|
|
|
|
|
7.0 |
|
|
|
|
|
6.0 |
32.0 |
БУ "Сургутская городская клиническая поликлиника N 1" |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
19.0 |
|
|
|
|
|
|
7.0 |
|
|
|
|
|
6.0 |
32.0 |
БУ "Нефтеюганская окружная клиническая больница им. В.И. Яцкив" |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
19.0 |
|
|
|
|
|
|
7.0 |
|
|
|
|
|
6.0 |
32.0 |
БУ "Сургутская городская клиническая поликлиника N 2" |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
19.0 |
|
|
|
|
|
|
7.0 |
|
|
|
|
|
6.0 |
32.0 |
БУ "Сургутская городская клиническая поликлиника N 3" |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
19.0 |
|
|
|
|
|
|
7.0 |
|
|
|
|
|
6.0 |
32.0 |
БУ "Центр общей врачебной практики" |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
19.0 |
|
|
|
|
|
|
7.0 |
|
|
|
|
|
6.0 |
32.0 |
БУ "Окружная клиническая больница" |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
19.0 |
|
|
|
|
|
|
7.0 |
|
|
|
|
|
6.0 |
32.0 |
БУ "Нижневартовская городская детская поликлиника" |
x |
x |
x |
x |
x |
x |
x |
x |
x |
x |
x |
x |
x |
x |
0 |
|
|
|
|
|
|
7.0 |
x |
x |
x |
x |
x |
0.0 |
7.0 |
БУ "Няганская городская детская поликлиника" |
x |
x |
x |
x |
x |
x |
x |
x |
x |
x |
x |
x |
x |
x |
0 |
|
|
|
|
|
|
7.0 |
x |
x |
x |
x |
x |
0.0 |
7.0 |
БУ "Сургутская городская клиническая поликлиника N 5" |
x |
x |
x |
x |
x |
x |
x |
x |
x |
x |
x |
x |
x |
x |
0 |
|
|
|
|
|
|
7.0 |
x |
x |
x |
x |
x |
0.0 |
7.0 |
![]() - показатель применяется в
медицинской организации
- показатель применяется в
медицинской организации
x - показатель не применяется в
медицинской организации
Подписи сторон:
Директор
Департамента здравоохранения
Ханты-Мансийского автономного округа -
Югры
А.А.ДОБРОВОЛЬСКИЙ
Директор
Территориального фонда
обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры
А.П.ФУЧЕЖИ
Директор АСП ООО "Капитал МС" - Филиал
в ХМАО - Югре
И.Ю.КУЗНЕЦОВА
Директор
Ханты-Мансийского филиала
ООО "АльфаСтрахование-ОМС"
О.А.ТОМИН
Председатель
Ассоциации работников
здравоохранения Ханты-Мансийского
автономного округа - Югры
В.А.ГИЛЬВАНОВ
Председатель
Региональной организации Профсоюза
работников
здравоохранения Российской Федерации
Ханты-Мансийского автономного округа -
Югры
О.Г.МЕНЬШИКОВА
Приложение 2
к Дополнительному соглашению 1
от 01.02.2024
Приложение 2
к Тарифному соглашению
в системе обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры на 2024 год
от 29.12.2023
ПОРЯДОК ПРИМЕНЕНИЯ СПОСОБОВ ОПЛАТЫ
СПЕЦИАЛИЗИРОВАННОЙ МЕДИЦИНСКОЙ ПОМОЩИ,
ОКАЗАННОЙ В УСЛОВИЯХ ДНЕВНОГО
СТАЦИОНАРА С ОСОБЕННОСТЯМИ ФОРМИРОВАНИЯ
РЕЕСТРОВ СЧЕТОВ НА ОПЛАТУ МЕДИЦИНСКОЙ
ПОМОЩИ
1. Медицинские организации, оказывающие
медицинскую помощь в условиях дневного
стационара, и порядок определения
уровней структурных подразделений
медицинских организаций
В целях установления размера и
структуры тарифа на оплату медицинской
помощи дифференцированно с учетом
коэффициента уровня медицинской
организации для групп медицинских
организаций и (или) структурных
подразделений медицинских организаций,
распределение медицинских организаций,
участвующих в реализации ТП ОМС,
осуществляется по следующим уровням:
1.1. к первому уровню медицинской
организации относятся медицинские
организации и (или) структурные
подразделения медицинских организаций,
оказывающие медицинскую помощь (за
исключением высокотехнологичной)
населению в пределах муниципального
образования (внутригородского округа);
1.2. ко второму уровню медицинской
организации относятся медицинские
организации и (или) структурные
подразделения медицинских организаций,
имеющие в своей структуре отделения и
(или) центры, оказывающие медицинскую
помощь (за исключением
высокотехнологичной) населению
нескольких муниципальных образований,
медицинские организации (структурные
подразделения медицинских организаций),
расположенные на территории закрытых
административных территориальных
образований, а также специализированные
больницы, центры, диспансеры;
1.3. к третьему уровню медицинской
организации относятся медицинские
организации и (или) структурные
подразделения медицинских организаций,
оказывающие населению
высокотехнологичную медицинскую
помощь;
1.4. Перечень и уровень структурных
подразделений медицинских организаций,
оказывающих медицинскую помощь в
условиях дневных стационаров всех типов,
содержится в приложении 13 к настоящему
Тарифному соглашению.
2. Основные подходы к группировке случаев
при оплате медицинской помощи по КСГ
2.1. Отнесение случаев лечения к
группе КСГ осуществляется на основе
совокупности следующих параметров,
определяющих относительную
затратоемкость лечения пациентов
(классификационных критериев):
a. Диагноз (код по МКБ 10);
b. Хирургическая операция и (или)
другая применяемая медицинская
технология (код в соответствии с
Номенклатурой медицинских услуг,
утвержденной приказом Министерства
здравоохранения Российской Федерации от
13.10.2017 N 804н), а также при необходимости,
конкретизация медицинской услуги в
зависимости от особенностей ее
исполнения (иной классификационный
критерий), при наличии;
c. Схема лекарственного лечения;
d. МНН лекарственного препарата;
e. Возрастная категория пациента;
f. Сопутствующий диагноз и/или
осложнения заболевания (код по МКБ 10);
g. Оценка состояния пациента по
шкале реабилитационной маршрутизации;
h. Количество дней проведения
лучевой терапии (фракций);
i. Пол;
j. Этап проведения
экстракорпорального оплодотворения;
k. Показания к применению
лекарственного препарата;
l. Степень тяжести заболевания
m. Длительность лечения.
2.2. При отнесении случая оказания
медицинской помощи в условиях дневного
стационара к определенной КСГ
необходимо руководствоваться:
- Письмом Федерального фонда
обязательного медицинского страхования
"О направлении инструкции по группировке
случаев, в том числе правила учета
классификационных критериев, и подходам
к оплате медицинской помощи в
амбулаторных условиях по подушевому
нормативу финансирования" (далее -
Инструкция по группировке случаев);
- Расшифровкой групп для
медицинской помощи, оказанной в условиях
дневного стационара (Приложение к
Инструкции по группировке случаев - файл
"2024_Расшифровка групп ДС" в формате MS Excel).
3. Расчет стоимости законченного случая
лечения
Расчет стоимости законченного
случая лечения по КСГ осуществляется на
основе следующих экономических
параметров:
1. Размер базовой ставки без учета
коэффициента дифференциации;
2. Коэффициент относительной
затратоемкости;
3. Коэффициент дифференциации (при
наличии);
4. Коэффициент специфики оказания
медицинской помощи;
5. Коэффициент уровня (подуровня)
медицинской организации;
6. Коэффициент сложности лечения
пациента;
7. Коэффициент достижения целевых
показателей уровня заработной платы
медицинских работников,
предусмотренного "дорожными картами"
развития здравоохранения в ХМАО - Югре.
Стоимость законченного случая
лечения заболевания, включенного в
соответствующую КСГ (ССдс), определяется
по следующей формуле:
ССдс = БСдс x КД x КЗдс x КСдс x КУСдс x КЗПдс
+ БСдс x КД* x КСЛПдс, где
БСдс - базовая ставка
финансирования медицинской помощи в
условиях дневного стационара,
оплачиваемой по системе КСГ в рамках
территориальной программы ОМС (средняя
стоимость законченного случая лечения),
рублей, приведена в пункте 1 Части 3
Раздела III Тарифного соглашения без
учета КД, который является единым для
всей территории Ханты-Мансийского
автономного округа - Югры (КД -
коэффициент дифференциации,
рассчитанный в соответствии с
постановлением Правительства
Российской Федерации от 5 мая 2012 г. N 462 "О
порядке распределения, предоставления и
расходования субвенций из бюджета
Федерального фонда обязательного
медицинского страхования бюджетам
территориальных фондов обязательного
медицинского страхования на
осуществление переданных органам
государственной власти субъектов
Российской Федерации в сфере
обязательного медицинского
страхования"). Значение КД на 2024 год - 1,767.
КЗдс - коэффициент относительной
затратоемкости по КСГ, к которой отнесен
данный случай лечения, отражает
отношение уровня затрат случая к базовой
ставке в условиях дневного стационара
(коэффициент, устанавливаемый на
федеральном уровне), перечень
коэффициентов приведен в приложении 24 к
настоящему Тарифному соглашению.
КСдс - коэффициент специфики КСГ, к
которой отнесен данный случай
госпитализации, перечень КСдс приведен в
приложении 24 к настоящему Тарифному
соглашению.
КУСдс - коэффициент уровня
структурного подразделения медицинской
организации, в которой был пролечен
пациент в условиях дневного стационара,
установлен приложением 26 к настоящему
Тарифному соглашению.
Перечень КСГ, для которых не
применяется коэффициент уровня
структурного подразделения медицинской
организации, приведен в приложении 24 к
настоящему Тарифному соглашению.
КЗПдс - коэффициент достижения
целевых показателей уровня заработной
платы медицинских работников,
предусмотренных "дорожными картами"
развития здравоохранения в ХМАО - Югре,
установлен приложением 26 к настоящему
Тарифному соглашению.
КСЛПдс - коэффициент сложности
лечения пациента (при необходимости,
сумма применяемых КСЛП) (* - КД не
применяется для КСЛП "проведение
сопроводительной лекарственной терапии
при злокачественных новообразованиях у
взрослых в соответствии с клиническими
рекомендациями" (равно единице)),
установлен для случаев и в размере
согласно приложению 28 к настоящему
Тарифному соглашению.
Стоимость одного случая
госпитализации по КСГ, в составе которых
Программой установлена доля заработной
платы и прочих расходов, определяется по
следующей формуле:
ССдс = БСдс x КЗдс x ((1 - ДЗП) + ДЗП x КСдс x
КУСдс x КД) x КЗПдс + БСдс x КД* x КСЛПдс, где:
Дзп - доля заработной платы и прочих
расходов в структуре стоимости КСГ
(устанавливаемое на федеральном уровне
значение, к которому применяется КД),
значения доли приведены в приложении 24 к
настоящему Тарифному соглашению.
Размер базовой ставки (БСдс)
рассчитывается по формуле:
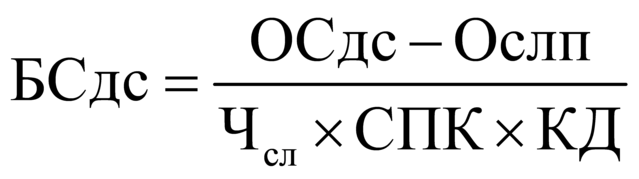 , где
, где
ОСдс - объем средств,
предназначенных для финансового
обеспечения медицинской помощи,
оказываемой в условиях дневного
стационара и оплачиваемой по КСГ;
Чсл - общее плановое количество
случаев лечения, подлежащих оплате по
КСГ;
СПК - средний поправочный
коэффициент оплаты по КСГ;
Ослп - сумма, характеризующая вклад
коэффициента сложности лечения пациента
в стоимость законченного (прерванного)
случая лечения заболевания.
СПК рассчитывается по формуле:
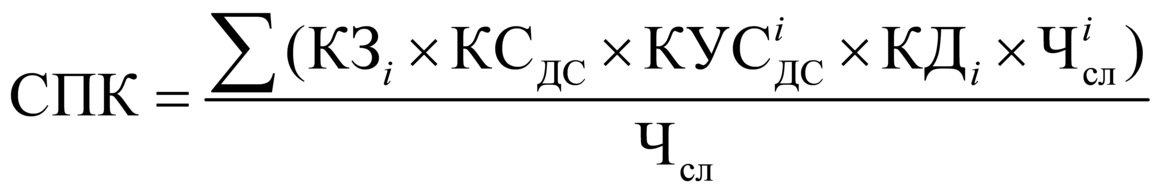 .
.
При расчете базовой ставки в
качестве параметра Ослп используется
сумма, характеризующая вклад
коэффициента сложности лечения пациента
в совокупный объем средств на оплату
медицинской помощи:
![]() , где:
, где:
КСЛПдсi - размер КСЛП, применяемый
при оплате i-го случая оказания
медицинской помощи в 2023 году.
* - КД не применяется для КСЛП
"проведение сопроводительной
лекарственной терапии при
злокачественных новообразованиях у
взрослых в соответствии с клиническими
рекомендациями" (равно единице).
Размер базовой ставки
устанавливается на год. Корректировка
базовой ставки возможна в случае
значительных отклонений фактических
значений от расчетных не чаще одного
раза в квартал.
При этом недопустимо установление
базовой ставки без учета коэффициента
дифференциации таким образом, чтобы
размер базовой ставки с учетом единого
коэффициента дифференциации ХМАО - Югры
в условиях дневного стационара
составлял ниже 60% от норматива
финансовых затрат на 1 случай лечения,
установленного для специализированной,
в том числе высокотехнологичной,
медицинской помощи в соответствующих
условиях оказания медицинской помощи (за
исключением медицинской реабилитации) в
рамках ТП ОМС в части базовой программы.
4. Оплата прерванных случаев оказания
медицинской помощи в условиях дневного
стационара
В соответствии с Программой к
прерванным случаям оказания медицинской
помощи (далее - прерванный случай)
относятся:
1. случаи прерывания лечения по
медицинским показаниям;
2. случаи прерывания лечения при
переводе пациента из одного отделения
медицинской организации в другое;
3. случаи изменения условий
оказания медицинской помощи (перевода
пациента из стационарных условий в
условия дневного стационара и наоборот);
4. случаи перевода пациента в другую
медицинскую организацию;
5. случаи прерывания лечения
вследствие преждевременной выписки
пациента из медицинской организации,
обусловленной его письменным отказом от
дальнейшего лечения;
6. случаи лечения, закончившиеся
смертью пациента;
7. случаи оказания медицинской
помощи с проведением лекарственной
терапии при злокачественных
новообразованиях, в ходе которой
медицинская помощь по объективным
причинам оказана пациенту не в полном
объеме по сравнению с выбранной для
оплаты схемой лекарственной терапии, в
том числе в случае прерывания лечения
при возникновении абсолютных
противопоказаний к продолжению лечения,
не купируемых при проведении
симптоматического лечения;
8. законченные случаи лечения (не
являющиеся прерванными по основаниям,
изложенным в подпунктах 1 - 7 настоящего
раздела) длительностью 3 дня и менее по
КСГ, не включенным в перечень КСГ, для
которых оптимальным сроком лечения
является период менее 3 дней
включительно.
В случае, если перевод пациента из
одного отделения медицинской
организации в другое обусловлен
возникновением (наличием) нового
заболевания или состояния, относящегося
к тому же классу МКБ-10, что и диагноз
основного заболевания, и (или)
являющегося следствием закономерного
прогрессирования основного заболевания,
внутрибольничной инфекции или
осложнением основного заболевания, что
не соответствует критериям оплаты
случая госпитализации/лечения по двум
КСГ, оплата производится в рамках одного
случая лечения по КСГ с наибольшим
размером оплаты, а отнесение такого
случая к прерванным по основанию
перевода пациента из одного отделения
медицинской организации в другое не
производится.
При оплате случаев лечения,
подлежащих оплате по двум КСГ по
основаниям, изложенным в подпунктах 2 - 9
раздела 5 настоящего приложения, случай
до перевода не может считаться
прерванным по основаниям, изложенным в
подпунктах 2 - 4 настоящего раздела.
Законченный случай оказания
медицинской помощи по данным КСГ не
может быть отнесен к прерванным случаям
по основаниям, связанным с длительностью
лечения, и оплачивается в полном объеме
независимо от длительности лечения. При
этом в случае наличия оснований
прерванности, не связанных с
длительностью лечения, случай оказания
медицинской помощи оплачивается как
прерванный на общих основаниях.
Доля оплаты случаев оказания
медицинской помощи, являющихся
прерванными, за исключением основания,
связанного с проведением лекарственной
терапии при ЗНО не в полном объеме,
определяется в зависимости от
выполнения хирургического
вмешательства и (или) проведения
тромболитической терапии, являющихся
классификационным критерием отнесения
данного случая лечения к конкретной КСГ.
В случае, если пациенту было
выполнено хирургическое вмешательство и
(или) была проведена тромболитическая
терапия, случай оплачивается в размере:
- при длительности лечения 3 дня и
менее - от 80 до 90 процентов от стоимости
КСГ;
- при длительности лечения более 3-х
дней - от 80 до 100 процентов от стоимости
КСГ.
Приложением 24 к Тарифному
соглашению определен перечень КСГ,
которые предполагают хирургическое
вмешательство или тромболитическую
терапию. Таким образом, прерванные
случаи по КСГ, не входящим в данные
приложения, не могут быть оплачены с
применением вышеуказанных диапазонов
уменьшения размеров оплаты прерванных
случаев (80 - 90 процентов и 80 - 100 процентов
соответственно).
Если хирургическое вмешательство и
(или) тромболитическая терапия не
проводились, случай оплачивается в
размере:
- при длительности лечения 3 дня и
менее - от 20 до 50 процентов от стоимости
КСГ;
- при длительности лечения более 3-х
дней - от 50 до 80 процентов от стоимости
КСГ.
Конкретная доля оплаты данных
случаев установлена в тарифном
соглашении.
Случаи проведения лекарственной
терапии пациентам в возрасте 18 лет и
старше, являющиеся прерванными по
основаниям, изложенным в подпункте 7
данного раздела, оплачиваются
аналогично случаям лечения, когда
хирургическое вмешательство и (или)
тромболитическая терапия не
проводились.
5. Оплата по двум и более КСГ в рамках
одного пролеченного случая
Медицинская помощь, оказываемая
пациентам одновременно по двум и более
КСГ, осуществляется в следующих случаях:
1. Перевод пациента из одного
отделения медицинской организации в
другое в рамках круглосуточного или
дневного стационаров (в том числе в
случае перевода из круглосуточного
стационара в дневной стационар и
наоборот), если это обусловлено
возникновением (наличием) нового
заболевания или состояния, входящего в
другой класс МКБ-10 и не являющегося
следствием закономерного
прогрессирования основного заболевания,
внутрибольничной инфекции или
осложнением основного заболевания, а
также при переводе пациента из одной
медицинской организации в другую; оба
случая лечения заболевания подлежат
оплате в рамках соответствующих КСГ, при
этом случай лечения до осуществления
перевода относится к прерванным по
установленным разделом 4 настоящего
приложения основаниям;
2. Проведение медицинской
реабилитации пациента после завершения
лечения в той же медицинской организации
по поводу заболевания, по которому
осуществлялось лечение;
3. Оказание медицинской помощи,
связанной с установкой, заменой
порт-системы (катетера) для
лекарственной терапии злокачественных
новообразований с последующим
проведением лекарственной терапии или
после хирургического лечения в рамках
одной госпитализации;
4. Этапное хирургическое лечение
при злокачественных новообразованиях,
не предусматривающее выписку пациента
из стационара (например: удаление
первичной опухоли кишечника с
формированием колостомы (операция 1) и
закрытие ранее сформированной колостомы
(операция 2));
5. Проведение реинфузии аутокрови,
баллонной внутриаортальной
контрпульсации или экстракорпоральной
мембранной оксигенации на фоне лечения
основного заболевания;
6. Дородовая госпитализация
пациентки в отделение патологии
беременности в случае пребывания в
отделении патологии беременности в
течение 6 дней и более с последующим
родоразрешением.
Также осуществляется оплата по
двум КСГ в случае дородовой
госпитализации пациентки в отделение
патологии беременности и пребывания в
нем в течение 2 дней и более с последующим
родоразрешением при оказании
медицинской помощи по следующим МКБ 10:
- O14.1 Тяжелая преэклампсия;
- O34.2 Послеоперационный рубец матки,
требующий предоставления медицинской
помощи матери;
- O36.3 Признаки внутриутробной
гипоксии плода, требующие
предоставления медицинской помощи
матери;
- O36.4 Внутриутробная гибель плода,
требующая предоставления медицинской
помощи матери;
- O42.2 Преждевременный разрыв
плодных оболочек, задержка родов,
связанная с проводимой терапией;
7. Наличие у пациента тяжелой
сопутствующей патологии, требующей в
ходе оказания медицинской помощи в
период госпитализации имплантации в
организм пациента медицинского изделия;
8. Проведение иммунизации против
респираторно-синцитиальной вирусной
инфекции в период госпитализации по
поводу лечения нарушений, возникающих в
перинатальном периоде, являющихся
показанием к иммунизации;
9. Проведение антимикробной терапии
инфекций, вызванных полирезистентными
микроорганизмами.
6. Особенности формирования и оплаты
случаев медицинской помощи по КСГ
6.1. В дневных стационарах, учет
фактического количества пациенто-дней
осуществляется в следующем порядке:
- день поступления и день выписки
считаются за два дня лечения, за
исключением пребывания больного в
дневном стационаре в течение одного
календарного дня;
- при переводе больного из одного
отделения дневного стационара в другое
отделение дневного стационара, дата
окончания лечения в одном отделении не
должна соответствовать дате начала
лечения в другом отделении;
- при переводе больного из
круглосуточного стационара в дневной
стационар дата госпитализации в дневной
стационар не должна соответствовать
дате выписки из круглосуточного
стационара.
6.2. При проведении процедуры
экстракорпорального оплодотворения
(ЭКО) стоимость случая лечения
определяется в зависимости от этапа,
которым завершена процедура в
соответствии с порядком использования
вспомогательных репродуктивных
технологий. Отнесение случаев
проведения ЭКО к КСГ "Экстракорпоральное
оплодотворение (уровень 1 - 4)" (ds02.008 - ds02.011)
осуществляется на основании иных
классификационных критериев "ivf1" - "ivf7",
отражающих проведение различных этапов
ЭКО. Описание группировки случаев
проведения процедуры ЭКО в зависимости
от этапа приведено в Инструкции по
группировке случаев.
6.3. Формирование КСГ для случаев
лучевой терапии осуществляется на
основании кода МКБ 10, кода медицинской
услуги в соответствии с Номенклатурой и
для большинства групп с учетом
количества дней проведения лучевой
терапии (фракций).
6.3.1. Отнесение к КСГ для случаев
проведения лучевой терапии в сочетании с
лекарственной терапией осуществляется
по коду МКБ 10, коду медицинской услуги в
соответствии с Номенклатурой,
количества дней проведения лучевой
терапии (фракций) и МНН лекарственных
препаратов.
6.3.2. КСГ для случаев лекарственной
терапии в онкологии формируются на
основании кода МКБ 10 и схемы
лекарственной терапии. В расчете
стоимости КСГ случаев лекарственной
терапии учтены в том числе нагрузочные
дозы в соответствии с инструкциями по
применению лекарственных препаратов для
медицинского применения (отдельно схемы
лекарственной терапии для нагрузочных
доз не выделены), а также учтена
сопутствующая терапия для коррекции
нежелательных явлений (например,
противорвотные препараты, препараты,
влияющие на структуру и минерализацию
костей и др.) и для лечения и профилактики
осложнений основного заболевания.
6.3.3. При снижении дозы
химиотерапевтических препаратов и/или
изменении дней введения (увеличение
интервала между введениями) по сравнению
с указанными в справочнике "Схемы
лекарственной терапии" кодируется схема,
указанная в группировщике, при
соблюдении следующих условий,
отраженных в первичной медицинской
документации:
- снижение дозы произведено в
соответствии с инструкцией к
химиотерапевтическому препарату в связи
усилением токсических реакций или с
тяжестью состояния пациента;
- изменение дней введения
(увеличение интервала между введениями)
произведено в связи с медицинскими
противопоказаниями к введению
препаратов в день, указанный в описании
схемы.
При соблюдении вышеуказанных
условий снижение дозы и/или увеличение
интервала между введениями оплачивается
по коду основной схемы лекарственной
терапии.
6.3.4. Отнесение случаев к группам
ds08.001 - ds08.003, охватывающим случаи
лекарственного лечения злокачественных
новообразований у детей, производится на
основе комбинации соответствующего кода
терапевтического диагноза класса "С,
D45-D47", кодов Номенклатуры и возраста -
менее 18 лет. Отнесение к указанным КСГ
производится по коду Номенклатуры -
A25.30.014 Назначение лекарственных
препаратов при онкологическом
заболевании у детей.
6.3.5. При оплате случаев
лекарственной терапии взрослых со
злокачественными новообразованиями
лимфоидной и кроветворной тканей
применяются КСГ ds19.063 - ds19.078, критериями
отнесения к которым являются сочетания
кода МКБ 10 (коды C81 - C96, D45 - D47), кода
длительности госпитализации, а также при
наличии, кода МНН или АТХ группы
применяемых лекарственных препаратов.
Длительность госпитализации
распределена на 4 интервала: "1" -
пребывание до 3 дней включительно, "2" - от 4
до 10 дней включительно, "3" - от 11 до 20 дней
включительно, "4" - от 21 до 30 дней
включительно.
Перечень кодов МНН лекарственных
препаратов, для которых предусмотрена
оплата по КСГ для случаев лекарственной
терапии взрослых со злокачественными
новообразованиями лимфоидной и
кроветворной тканей (ds19.071 - ds19.078), с
расшифровкой содержится на вкладке "МНН
ЛП" файла "Расшифровка групп" (коды gemop1 -
gemop14, gemop16 - gemop18, gemop20 - gemop26). Для случаев
применения иных лекарственных
препаратов, относящихся к АТХ группе "L" -
противоопухолевые препараты и
иммуномодуляторы, - предусмотрен код "gem"
(вкладка "ДКК" файла "Расшифровка групп"),
использующийся для формирования КСГ
ds19.067 - ds19.070 (ЗНО лимфоидной и
кроветворной тканей, лекарственная
терапия, взрослые, уровни 1 - 4).
6.3.6. Учитывая, что при
злокачественных новообразованиях
лимфоидной и кроветворной тканей в ряде
случаев длительность лечения в условиях
дневного стационара может значительно
превышать 30 дней, предполагается
ежемесячная подача счетов на оплату,
начиная с 30 дней с даты госпитализации.
Для каждого случая, предъявляемого к
оплате, отнесение к КСГ осуществляется
на основании критериев за период, для
которого формируется счет.
Если между последовательными
случаями лечения перерыв составляет 1
день и более, то к оплате подаются 2
случая. При этом не допускается
предъявление к оплате нескольких
случаев в течение 30 дней, если перерыв
между госпитализациями составлял менее 1
дня (дата начала следующей
госпитализации следовала сразу за датой
выписки после предыдущей
госпитализации). Также не допускается
сочетание в рамках одного случая
госпитализации и/или одного периода
лечения оплаты по КСГ и по нормативу
финансовых затрат на случай оказания
высокотехнологичной медицинской
помощи.
6.3.7. Для случаев лечения лучевых
повреждений в условиях дневного
стационара применяется КСГ ds19.079 "Лучевые
повреждения", которая формируется на
основании сочетания кода МКБ 10,
соответствующего лучевым повреждениям,
дополнительного кода C., а также иного
классификационного критерия "olt",
отражающего состояние после
перенесенной лучевой терапии.
Формирование КСГ "Эвисцерация
малого таза при лучевых повреждениях"
осуществляется на основании сочетания
кода МКБ-10, соответствующего лучевым
повреждениям, дополнительного кода C.,
иного классификационного критерия "olt",
отражающего состояние после
перенесенной лучевой терапии, а также
следующих кодов Номенклатуры:
A16.30.022 Эвисцерация малого таза;
A16.30.022.001 Эвисцерация малого таза с
реконструктивно-пластическим
компонентом.
6.3.8. Отнесение к КСГ ds19.033
"Госпитализация в диагностических целях
с проведением биопсии и последующим
проведением молекулярно-генетического
и/или иммуногистохимического
исследования" осуществляется в
соответствии с иным классификационными
критериями "mgi" и "ftg", применяемым для
кодирования случаев госпитализации с
обязательным выполнением биопсии при
подозрении на злокачественное
новообразование и проведением
диагностических
молекулярно-генетических и/или
иммуногистохимических исследований или
обязательное выполнение
трепанобиопсии/или забора крови (другой
биологической жидкости) с последующим
проведением иммунофенотипирования
методом проточной цитофлуориметрии.
6.3.9. Отнесение к КСГ ds36.006
"Злокачественное новообразование без
специального противоопухолевого
лечения" производится, если диагноз
относится к классу С, при этом больному
не оказывалось услуг, являющихся
классификационным критерием
(химиотерапии, лучевой терапии,
хирургическое вмешательство). Данная
группа может применяться в случае
необходимости проведения
поддерживающей терапии и
симптоматического лечения.
6.4. Отнесение к КСГ ds36.015 - ds36.034
"Лечение с применением генно-инженерных
биологических препаратов и селективных
иммунодепрессантов (уровень 1 - 20)"
производится по комбинации иного
классификационного критерия из
диапазона "gsh001" - "gsh121", соответствующего
МНН лекарственного препарата,
наименованию и описанию схемы,
количеству дней введения в соответствии
со справочником "ГИБП, схемы ЛТ" в
группировщике и кода возраста "5" (от 0
дней до 18 лет) или "6" (старше 18 лет). Код
возраста применяется в случае, если
лекарственный препарат в соответствии с
инструкцией по применению назначается в
дозе из расчета на кг веса (мг/кг), и
данная дозировка совпадает для
пациентов в возрасте от 0 дней до 18 лет и
пациентов старше 18 лет.
6.5. КСГ ds18.002.01 - ds18.002.10 "Лекарственная
терапия у пациентов, получающих диализ
уровень (1 - 10)" включают в себя затраты на
лекарственные препараты для лечения и
профилактики осложнений диализа
(эритропоэз стимулирующие препараты,
препараты железа, фосфат связывающие
вещества, кальцимиметики, препараты
витамина Д и др.) и предъявляется к оплате
за календарный месяц. Отнесение к КСГ
ds18.002.01 - ds18.002.10 осуществляется по коду МКБ
10, коду медицинской услуги в
соответствии с Номенклатурой и коду
лекарственной терапии при диализе,
учитывающий примененные лекарственные
препараты в соответствии с МНН.
Стоимость услуг диализа, с учетом
количества фактически выполненных
услуг, прибавляется в рамках одного
случая лечения, по тарифам услуг,
установленных в приложении 30 к
настоящему Тарифному соглашению.
6.5.1. К тарифам на услуги диализа не
применяются поправочные коэффициенты.
6.5.2. Учитывая постоянный характер
проводимого лечения, осуществляется
ведение одной истории болезни
стационарного больного в течение
календарного года (в том числе и в случае
ведения электронной истории болезни),
несмотря на количество случаев лечения
по данной нозологии у конкретного
пациента (с момента начала проведения
диализа в текущем году до 31 декабря
текущего года). За один отчетный месяц к
оплате предъявляется не более одного
случая лечения по тарифам КСГ ds18.002.01 -
ds18.002.10.
6.5.3. В один срок лечения к оплате
предъявляется не более одного случая
клинико-статистической группы
заболеваний, за исключением КСГ ds18.002.01 -
ds18.002.10 "Лекарственная терапия у
пациентов, получающих диализ уровень (1 -
10)".
6.5.4. Пересечения сроков лечения в
круглосуточном стационаре с периодом
лечения в дневном стационаре по КСГ
ds18.002.01 - ds18.002.10, допускается. В случае
нахождения пациента в круглосуточном
стационаре в период лечения в дневном
стационаре по КСГ ds18.002.01 - ds18.002.10, случай
КСГ "Лекарственная терапия у пациентов,
получающих диализ уровень (1 - 10)" должен
быть завершен датой оказания последней
услуги диализа в отчетном месяце. При
этом предъявление к оплате законченного
случая по КСГ ds18.002.01 - ds18.002.10 и услуг
диализа осуществляется в соответствии с
изложенными в настоящем пункте
правилами.
6.6. Учитывая длительное лечение
противовирусным препаратом-ингибиторов
проникновения HBV и HDV в клетку (48 недель)
при хроническом вирусном гепатите B с
дельта-агентом, осуществляется ведение
одной истории болезни стационарного
больного (с момента начала введения
препарата до последнего введения). За
единицу объема в условиях дневного
стационара принимается один месяц
лечения. За один отчетный месяц к оплате
предъявляется не более одного случая
лечения по тарифу КСГ ds12.021 Вирусный
гепатит B хронический с дельта агентом,
лекарственная терапия.
7. Оплата случаев лечения, предполагающих
сочетание оказания высокотехнологичной
и специализированной медицинской помощи
пациенту в условиях дневного стационара
7.1. При направлении в медицинскую
организацию с целью комплексного
обследования и (или) предоперационной
подготовки пациентов, которым в
последующем необходимо проведение
хирургического лечения, в том числе в
целях дальнейшего оказания
высокотехнологичной медицинской помощи,
указанные случаи оплачиваются в рамках
специализированной медицинской помощи
по КСГ, формируемой по коду МКБ 10 либо по
коду Номенклатуры, являющемуся
классификационным критерием в случае
выполнения диагностического
исследования.
7.2. После оказания в медицинской
организации высокотехнологичной
медицинской помощи, при наличии
показаний, пациент может продолжить
лечение в той же организации в рамках
оказания специализированной
медицинской помощи. Указанные случаи
оказания специализированной
медицинской помощи оплачиваются по
соответствующей КСГ.
8. Условия получения плановой
медицинской помощи по направлениям в
медицинские организации на территории
ХМАО - Югры и за пределами ХМАО - Югры
Включение случая оказания
медицинской помощи в реестр медицинской
помощи производится по завершении
оказания медицинской помощи пациенту в
соответствии с законодательными и иными
нормативными правовыми актами
Российской Федерации, в том числе
порядками оказания медицинской помощи и
стандартами медицинской помощи, по
тарифам соответствующего уровня
оказания медицинской помощи,
предусмотренного настоящим Тарифным
соглашением. МО - исполнитель, не имеющая
прикрепленного населения, либо при
оказании медицинских услуг пациенту,
прикрепленному к иной медицинской
организации, включает объем оказанной
помощи в реестр медицинской помощи, при
наличии направления от лечащего врача
МО, к которой прикреплен пациент и в
настоящее время проходит диагностику и
лечение в рамках оказания первичной
медико-санитарной помощи или
специализированной медицинской помощи в
рамках территориальной программы
обязательного медицинского страхования
и в рамках Программы в соответствии с
медицинскими показаниями или
стандартами (за исключением скорой
медицинской помощи, медицинской помощи
оказанной в экстренной и неотложной
форме, медицинской помощи, оказанной в
диспансерах, региональных центрах в
соответствии с зонами обслуживания,
утвержденными приказом Департамента
здравоохранения Ханты-Мансийского
автономного округа - Югры).
При этом во всех случаях
направления на госпитализацию в любой
форме из любых условий оказания
медицинской помощи, МО публикует
(размещает) направление в электронном
виде в "Региональном реестре направлений
в системе ОМС" на информационном ресурсе
ТФОМС Югры, а МО осуществляющая
госпитализацию указывает данные
направления в реестре счетов на
оказанную медицинскую помощь.
Подписи сторон:
Директор
Департамента здравоохранения
Ханты-Мансийского автономного округа -
Югры
А.А.ДОБРОВОЛЬСКИЙ
Директор
Территориального фонда
обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры
А.П.ФУЧЕЖИ
Директор АСП ООО "Капитал МС" - Филиал
в ХМАО - Югре
И.Ю.КУЗНЕЦОВА
Директор
Ханты-Мансийского филиала
ООО "АльфаСтрахование-ОМС"
О.А.ТОМИН
Председатель
Ассоциации работников здравоохранения
Ханты-Мансийского автономного округа -
Югры
В.А.ГИЛЬВАНОВ
Председатель
Региональной организации Профсоюза
работников
здравоохранения Российской Федерации
Ханты-Мансийского автономного округа -
Югры
О.Г.МЕНЬШИКОВА
Приложение 3
к Дополнительному соглашению 1
от 01.02.2024
Приложение 3
к Тарифному соглашению
в системе обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры на 202 год
от 29.12.2023
ПОРЯДОК ПРИМЕНЕНИЯ СПОСОБОВ ОПЛАТЫ
СПЕЦИАЛИЗИРОВАННОЙ МЕДИЦИНСКОЙ ПОМОЩИ,
ОКАЗАННОЙ В УСЛОВИЯХ СТАЦИОНАРА С
ОСОБЕННОСТЯМИ ФОРМИРОВАНИЯ РЕЕСТРОВ
СЧЕТОВ НА ОПЛАТУ МЕДИЦИНСКОЙ ПОМОЩИ
1. Медицинские организации, оказывающие
медицинскую помощь в условиях
круглосуточного стационара, и порядок
определения уровней структурных
подразделений медицинских организаций
В целях установления размера и
структуры тарифа на оплату медицинской
помощи дифференцированно с учетом
коэффициента уровня медицинской
организации для групп медицинских
организаций и (или) структурных
подразделений медицинских организаций,
распределение медицинских организаций,
участвующих в реализации ТП ОМС,
осуществляется по следующим уровням:
1.1. к первому уровню медицинской
организации относятся медицинские
организации и (или) структурные
подразделения медицинских организаций,
оказывающие медицинскую помощь (за
исключением высокотехнологичной)
населению в пределах муниципального
образования (внутригородского округа);
1.2. ко второму уровню медицинской
организации относятся медицинские
организации и (или) структурные
подразделения медицинских организаций,
имеющие в своей структуре отделения и
(или) центры, оказывающие медицинскую
помощь (за исключением
высокотехнологичной) населению
нескольких муниципальных образований,
медицинские организации (структурные
подразделения медицинских организаций),
расположенные на территории закрытых
административных территориальных
образований, а также специализированные
больницы, центры, диспансеры;
1.3. к третьему уровню медицинской
организации относятся медицинские
организации и (или) структурные
подразделения медицинских организаций,
оказывающие населению
высокотехнологичную медицинскую
помощь.
1.4. Перечень и уровень структурных
подразделений медицинских организаций,
оказывающих медицинскую помощь в
условиях круглосуточного стационара,
содержится в приложении 13 к настоящему
Тарифному соглашению.
2. Условия получения плановой
медицинской помощи по направлениям в
медицинские организации на территории
ХМАО - Югры и за пределами ХМАО - Югры
Включение случая оказания
медицинской помощи в реестр медицинской
помощи производится по завершении
оказания медицинской помощи пациенту в
соответствии с законодательными и иными
нормативными правовыми актами
Российской Федерации, в том числе
порядками оказания медицинской помощи и
стандартами медицинской помощи, по
тарифам соответствующего уровня
оказания медицинской помощи,
предусмотренного настоящим Тарифным
соглашением. МО - исполнитель, не имеющая
прикрепленного населения, либо при
оказании медицинских услуг пациенту,
прикрепленному к иной медицинской
организации, включает объем оказанной
помощи в реестр медицинской помощи, при
наличии направления от лечащего врача
МО, к которой прикреплен пациент и в
настоящее время проходит диагностику и
лечение в рамках оказания первичной
медико-санитарной помощи или
специализированной медицинской помощи в
рамках территориальной программы
обязательного медицинского страхования
и в рамках Программы в соответствии с
медицинскими показаниями или
стандартами (за исключением скорой
медицинской помощи, медицинской помощи
оказанной в экстренной и неотложной
форме, медицинской помощи, оказанной в
диспансерах, региональных центрах в
соответствии с зонами обслуживания,
утвержденными приказом Департамента
здравоохранения Ханты-Мансийского
автономного округа - Югры).
При этом во всех случаях
направления на госпитализацию в
плановой форме из любых условий оказания
медицинской помощи, МО публикует
(размещает) направление в электронном
виде в "Региональном реестре направлений
в системе ОМС" на информационном ресурсе
ТФОМС Югры, а МО осуществляющая
госпитализацию указывает данные
направления в реестре счетов на
оказанную медицинскую помощь.
3. Основные подходы к группировке случаев
при оплате медицинской помощи по КСГ
3.1. Отнесение случаев лечения к
группе КСГ осуществляется на основе
совокупности следующих параметров,
определяющих относительную
затратоемкость лечения пациентов
(классификационных критериев):
a. Диагноз (код по МКБ 10);
b. Хирургическая операция и (или)
другая применяемая медицинская
технология (код в соответствии с
Номенклатурой медицинских услуг,
утвержденной приказом Министерства
здравоохранения Российской Федерации от
13.10.2017 N 804н), а также при необходимости,
конкретизация медицинской услуги в
зависимости от особенностей ее
исполнения (иной классификационный
критерий), при наличии;
c. Схема лекарственного лечения;
d. МНН лекарственного препарата;
e. Возрастная категория пациента;
f. Сопутствующий диагноз и/или
осложнения заболевания (код по МКБ 10);
g. Оценка состояния пациента по
шкалам: шкала оценки органной
недостаточности у пациентов,
находящихся на интенсивной терапии
(Sequential Organ Failure Assessment, SOFA), шкала оценки
органной недостаточности у пациентов
детского возраста, находящихся на
интенсивной терапии (Pediatric Sequential Organ Failure
Assessment, pSOFA), шкала реабилитационной
маршрутизации;
h. Длительность непрерывного
проведения ресурсоемких медицинских
услуг (искусственной вентиляции легких,
видео-ЭЭГ-мониторинга);
i. Количество дней проведения
лучевой терапии (фракций);
j. Пол;
k. Показания к применению
лекарственного препарата;
l. Длительность лечения;
m. Объем послеоперационных грыж
брюшной стенки;
l. Степень тяжести заболевания.
3.2. При отнесении случая оказания
медицинской помощи в условиях
круглосуточного стационара к
определенной КСГ необходимо
руководствоваться:
- Инструкцией по группировке
случаев;
- Расшифровкой групп для
медицинской помощи, оказанной в условиях
круглосуточного стационара (Приложение
к Инструкции по группировке случаев -
файл "2024_Расшифровка групп КС" в формате MS
Excel).
4. Расчет стоимости законченного случая
лечения
Расчет стоимости законченного
случая лечения по КСГ осуществляется на
основе следующих экономических
параметров:
1. Размер базовой ставки без учета
коэффициента дифференциации;
2. Коэффициент относительной
затратоемкости;
3. Коэффициент дифференциации (при
наличии);
4. Коэффициент специфики оказания
медицинской помощи;
5. Коэффициент уровня (подуровня)
медицинской организации;
6. Коэффициент сложности лечения
пациента;
7. Коэффициент достижения целевых
показателей уровня заработной платы
медицинских работников,
предусмотренного "дорожными картами"
развития здравоохранения в ХМАО - Югре.
Стоимость законченного случая
лечения заболевания, включенного в
соответствующую КСГ (ССкс), определяется
по следующей формуле:
ССкс = БСкс x КД x КЗкс x КСкс x КУСкс x КЗПкс
+ БСкс x КД* x КСЛПкс, где
БСкс - базовая ставка
финансирования медицинской помощи в
условиях круглосуточного стационара,
оплачиваемой по системе КСГ в рамках
территориальной программы ОМС (средняя
стоимость законченного случая лечения),
рублей, приведена в пункте 1 Части 3
Раздела III Тарифного соглашения без
учета КД, который является единым для
всей территории Ханты-Мансийского
автономного округа - Югры (КД -
коэффициент дифференциации,
рассчитанный в соответствии с
постановлением Правительства
Российской Федерации от 5 мая 2012 г. N 462 "О
порядке распределения, предоставления и
расходования субвенций из бюджета
Федерального фонда обязательного
медицинского страхования бюджетам
территориальных фондов обязательного
медицинского страхования на
осуществление переданных органам
государственной власти субъектов
Российской Федерации в сфере
обязательного медицинского
страхования"). Значение КД на 2024 год - 1,767.
КЗкс - коэффициент относительной
затратоемкости по КСГ, к которой отнесен
данный случай лечения, отражает
отношение уровня затрат случая к базовой
ставке в условиях круглосуточного
стационара (коэффициент,
устанавливаемый на федеральном уровне),
перечень коэффициентов приведен в
приложении 25 к настоящему Тарифному
соглашению.
КСкс - коэффициент специфики КСГ, к
которой отнесен данный случай
госпитализации, перечень КСдс приведен в
приложении 25 к настоящему Тарифному
соглашению.
КУСкс - коэффициент уровня
структурного подразделения медицинской
организации, в которой был пролечен
пациент в условиях круглосуточного
стационара, установлен приложением 27 к
настоящему Тарифному соглашению.
Коэффициент уровня структурного
подразделения медицинской организации
отражает разницу в затратах на оказание
медицинской помощи с учетом тяжести
состояния пациента, наличия у него
осложнений, проведения углубленных
исследований на различных уровнях, а
также учитывает оказание медицинских
услуг с применением телемедицинских
технологий. Структурным подразделениям
медицинских организаций, оказывающих
медицинскую помощь с применением
телемедицинских технологий, установлен
подуровень с более высоким
коэффициентом КУСкс.
Перечень КСГ, для которых не
применяется коэффициент уровня
структурного подразделения медицинской
организации, приведен в приложении 24 к
настоящему Тарифному соглашению.
КЗПкс - коэффициент достижения
целевых показателей уровня заработной
платы медицинских работников,
предусмотренных "дорожными картами"
развития здравоохранения в ХМАО - Югре,
установлен приложением 27 к настоящему
Тарифному соглашению.
КСЛПкс - коэффициент сложности
лечения пациента (при необходимости,
сумма применяемых КСЛП) (* - КД не
применяется для КСЛП "проведение
сопроводительной лекарственной терапии
при злокачественных новообразованиях у
взрослых в соответствии с клиническими
рекомендациями" (равно единице)),
установлен для случаев и в размере
согласно приложению 28 к настоящему
Тарифному соглашению.
Стоимость одного случая
госпитализации по КСГ, в составе которых
Программой установлена доля заработной
платы и прочих расходов, определяется по
следующей формуле:
Скс = БСкс x КЗкс x ((1 - ДЗП) + ДЗП x КСкс x
КУСкс x КД) x КЗПкс + БСкс x КД* x КСЛПкс, где:
Дзп - доля заработной платы и прочих
расходов в структуре стоимости КСГ
(устанавливаемое на федеральном уровне
значение, к которому применяется КД),
значения доли приведены в приложении 25 к
настоящему Тарифному соглашению.
В случае, если в рамках одной
госпитализации возможно применение
нескольких КСЛПкс, итоговое значение
КСЛПкс рассчитывается путем
суммирования соответствующих КСЛПкс.
При отсутствии оснований
применения КСЛПкс значение параметра
КСЛПкс при расчете стоимости
законченного случая лечения принимается
равным 0.
Размер базовой ставки (БСкс)
рассчитывается по формуле:
 , где
, где
ОСкс - объем средств,
предназначенных для финансового
обеспечения медицинской помощи,
оказываемой в условиях круглосуточного
стационара и оплачиваемой по КСГ;
Чсл - общее плановое количество
случаев госпитализации, подлежащих
оплате по КСГ;
СПК - средний поправочный
коэффициент оплаты по КСГ;
Ослп - сумма, характеризующая вклад
коэффициента сложности лечения пациента
в стоимость законченного (прерванного)
случая лечения заболевания.
СПК рассчитывается по формуле:
 .
.
При расчете базовой ставки в
качестве параметра Ослп используется
сумма, характеризующая вклад
коэффициента сложности лечения пациента
в совокупный объем средств на оплату
медицинской помощи:
![]() , где:
, где:
КСЛПксi - размер КСЛП, применяемый
при оплате i-го случая оказания
медицинской помощи в 2023 году.
* - КД не применяется для КСЛП
"проведение сопроводительной
лекарственной терапии при
злокачественных новообразованиях у
взрослых в соответствии с клиническими
рекомендациями" (равно единице).
Размер базовой ставки
устанавливается на год. Корректировка
базовой ставки возможна в случае
значительных отклонений фактических
значений от расчетных не чаще одного
раза в квартал.
При этом недопустимо установление
базовой ставки без учета коэффициента
дифференциации таким образом, чтобы
размер базовой ставки с учетом единого
коэффициента дифференциации ХМАО - Югры
в условиях круглосуточного стационара
составлял ниже 65% от норматива
финансовых затрат на 1 случай
госпитализации, установленного для
специализированной, в том числе
высокотехнологичной, медицинской помощи
в соответствующих условиях оказания
медицинской помощи (за исключением
медицинской реабилитации) в рамках ТП
ОМС в части базовой программы.
5. Оплата прерванных случаев оказания
медицинской помощи в условиях
круглосуточного стационара
В соответствии с Программой к
прерванным случаям оказания медицинской
помощи (далее - прерванный случай)
относятся:
1. случаи прерывания лечения по
медицинским показаниям;
2. случаи прерывания лечения при
переводе пациента из одного отделения
медицинской организации в другое;
3. случаи изменения условий
оказания медицинской помощи (перевода
пациента из стационарных условий в
условия дневного стационара и наоборот);
4. случаи перевода пациента в другую
медицинскую организацию;
5. случаи прерывания лечения
вследствие преждевременной выписки
пациента из медицинской организации,
обусловленной его письменным отказом от
дальнейшего лечения;
6. случаи лечения, закончившиеся
смертью пациента;
7. случаи оказания медицинской
помощи с проведением лекарственной
терапии при злокачественных
новообразованиях, в ходе которой
медицинская помощь по объективным
причинам оказана пациенту не в полном
объеме по сравнению с выбранной для
оплаты схемой лекарственной терапии, в
том числе в случае прерывания лечения
при возникновении абсолютных
противопоказаний к продолжению лечения,
не купируемых при проведении
симптоматического лечения;
8. законченные случаи лечения (не
являющиеся прерванными по основаниям,
изложенным в подпунктах 1 - 7 настоящего
раздела) длительностью 3 дня и менее по
КСГ, не включенным в перечень КСГ, для
которых оптимальным сроком лечения
является период менее 3 дней
включительно;
9. случаи медицинской реабилитации
по КСГ st37.002, st37.003, st37.006, st37.007, st37.024, st37.025,
st37.026 с длительностью лечения менее
количества дней, определенных
Программой и Группировщиком.
В случае, если перевод пациента из
одного отделения медицинской
организации в другое обусловлен
возникновением (наличием) нового
заболевания или состояния, относящегося
к тому же классу МКБ-10, что и диагноз
основного заболевания, и (или)
являющегося следствием закономерного
прогрессирования основного заболевания,
внутрибольничной инфекции или
осложнением основного заболевания, что
не соответствует критериям оплаты
случая госпитализации/лечения по двум
КСГ, оплата производится в рамках одного
случая лечения по КСГ с наибольшим
размером оплаты, а отнесение такого
случая к прерванным по основанию
перевода пациента из одного отделения
медицинской организации в другое не
производится.
При оплате случаев лечения,
подлежащих оплате по двум КСГ по
основаниям, изложенным в подпунктах 2 - 9
раздела 6 настоящего приложения, случай
до перевода не может считаться
прерванным по основаниям, изложенным в
подпунктах 2 - 4 настоящего раздела.
Законченный случай оказания
медицинской помощи по данным КСГ не
может быть отнесен к прерванным случаям
по основаниям, связанным с длительностью
лечения, и оплачивается в полном объеме
независимо от длительности лечения. При
этом в случае наличия оснований
прерванности, не связанных с
длительностью лечения, случай оказания
медицинской помощи оплачивается как
прерванный на общих основаниях.
Доля оплаты случаев оказания
медицинской помощи, являющихся
прерванными, за исключением основания,
связанного с проведением лекарственной
терапии при ЗНО не в полном объеме,
определяется в зависимости от
выполнения хирургического
вмешательства и (или) проведения
тромболитической терапии, являющихся
классификационным критерием отнесения
данного случая лечения к конкретной КСГ.
В случае, если пациенту было
выполнено хирургическое вмешательство и
(или) была проведена тромболитическая
терапия, случай оплачивается в размере:
- при длительности лечения 3 дня и
менее - от 80 до 90 процентов от стоимости
КСГ;
- при длительности лечения более 3-х
дней - от 80 до 100 процентов от стоимости
КСГ.
Приложением 25 к Тарифному
соглашению определен перечень КСГ,
которые предполагают хирургическое
вмешательство или тромболитическую
терапию. Таким образом, прерванные
случаи по КСГ, не входящим в данные
приложения, не могут быть оплачены с
применением вышеуказанных диапазонов
уменьшения размеров оплаты прерванных
случаев (80 - 90 процентов и 80 - 100 процентов
соответственно).
Если хирургическое вмешательство и
(или) тромболитическая терапия не
проводились, случай оплачивается в
размере:
- при длительности лечения 3 дня и
менее - от 20 до 50 процентов от стоимости
КСГ;
- при длительности лечения более 3-х
дней - от 50 до 80 процентов от стоимости
КСГ.
Конкретная доля оплаты данных
случаев установлена в тарифном
соглашении.
Случаи проведения лекарственной
терапии пациентам в возрасте 18 лет и
старше и случаи медицинской
реабилитации, являющиеся прерванными по
основаниям, изложенным в подпунктах 7 и 9
данного раздела, оплачиваются
аналогично случаям лечения, когда
хирургическое вмешательство и (или)
тромболитическая терапия не
проводились.
6. Оплата по двум и более КСГ в рамках
одного пролеченного случая
Медицинская помощь, оказываемая
пациентам одновременно по двум и более
КСГ, осуществляется в следующих случаях:
1. Перевод пациента из одного
отделения медицинской организации в
другое в рамках круглосуточного или
дневного стационаров (в том числе в
случае перевода из круглосуточного
стационара в дневной стационар и
наоборот), если это обусловлено
возникновением (наличием) нового
заболевания или состояния, входящего в
другой класс МКБ-10 и не являющегося
следствием закономерного
прогрессирования основного заболевания,
внутрибольничной инфекции или
осложнением основного заболевания, а
также при переводе пациента из одной
медицинской организации в другую; оба
случая лечения заболевания подлежат
оплате в рамках соответствующих КСГ, при
этом случай лечения до осуществления
перевода относится к прерванным по
установленным разделом 5 настоящего
приложения основаниям;
2. Проведение медицинской
реабилитации пациента после завершения
лечения в той же медицинской организации
по поводу заболевания, по которому
осуществлялось лечение;
3. Оказание медицинской помощи,
связанной с установкой, заменой
порт-системы (катетера) для
лекарственной терапии злокачественных
новообразований с последующим
проведением лекарственной терапии или
после хирургического лечения в рамках
одной госпитализации;
4. Этапное хирургическое лечение
при злокачественных новообразованиях,
не предусматривающее выписку пациента
из стационара (например: удаление
первичной опухоли кишечника с
формированием колостомы (операция 1) и
закрытие ранее сформированной колостомы
(операция 2));
5. Проведение реинфузии аутокрови,
баллонной внутриаортальной
контрпульсации или экстракорпоральной
мембранной оксигенации на фоне лечения
основного заболевания;
6. Дородовая госпитализация
пациентки в отделение патологии
беременности в случае пребывания в
отделении патологии беременности в
течение 6 дней и более с последующим
родоразрешением.
Также осуществляется оплата по
двум КСГ в случае дородовой
госпитализации пациентки в отделение
патологии беременности и пребывания в
нем в течение 2 дней и более с последующим
родоразрешением при оказании
медицинской помощи по следующим МКБ 10:
- O14.1 Тяжелая преэклампсия;
- O34.2 Послеоперационный рубец матки,
требующий предоставления медицинской
помощи матери;
- O36.3 Признаки внутриутробной
гипоксии плода, требующие
предоставления медицинской помощи
матери;
- O36.4 Внутриутробная гибель плода,
требующая предоставления медицинской
помощи матери;
- O42.2 Преждевременный разрыв
плодных оболочек, задержка родов,
связанная с проводимой терапией;
7. Наличие у пациента тяжелой
сопутствующей патологии, требующей в
ходе оказания медицинской помощи в
период госпитализации имплантации в
организм пациента медицинского изделия;
8. Проведение иммунизации против
респираторно-синцитиальной вирусной
инфекции в период госпитализации по
поводу лечения нарушений, возникающих в
перинатальном периоде, являющихся
показанием к иммунизации;
9. Проведение антимикробной терапии
инфекций, вызванных полирезистентными
микроорганизмами.
Выставление случая только по КСГ
st36.013 - st36.015 "Проведение антимикробной
терапии инфекций, вызванных
полирезистентными микроорганизмами
(уровень 1 - 3)", без основной КСГ, а также
выставление случая по двум КСГ из
перечня st36.013 - st36.015 "Проведение
антимикробной терапии инфекций,
вызванных полирезистентными
микроорганизмами (уровень 1 - 3)" с
пересекающимися сроками лечения не
допускается.
7. Оплата случаев лечения при оказании
услуг диализа в рамках круглосуточного
стационара
7.1. При оказании пациенту
медицинской помощи в условиях
стационара с одновременным проведением
услуг диализа, оплата медицинской помощи
осуществляется по тарифу
соответствующей КСГ в рамках одного
случая лечения и дополнительно за
фактически выполненные услуги диализа
по тарифам, приложение 30 к настоящему
Тарифному соглашению.
7.2. К тарифам на услуги диализа не
применяются поправочные коэффициенты.
8. Особенности формирования и оплаты
случаев медицинской помощи по КСГ
8.1. При расчете фактической
длительности госпитализации в
стационарных условиях день поступления
в стационар и день выписки из стационара
считаются одним днем. Период лечения в
отделении реанимации и интенсивной
терапии входит в фактическую
длительность госпитализации.
8.1.1. В случае лечения в стационаре и
необходимости выполнения в этот период
медицинских услуг в других МО и в
референс-центрах, оплата осуществляется
в рамках договоров между МО, направившей
на исследование и МО, выполнившей
исследование.
8.1.2. В случае лечения, начавшегося и
закончившегося в один и тот же день,
фактическая длительность
госпитализации учитывается как 1 день.
8.1.3. Оплата случаев оказания
медицинской помощи пациентам, в приемных
отделениях стационаров, не
завершившихся госпитализацией,
осуществляется по тарифам посещения
специалиста соответствующего профиля в
неотложной форме и включает среднюю
расчетную стоимость осмотра
(консультации) врачом-специалистом или
осмотра фельдшером (акушером), врачебных
манипуляций (операций), медицинских
услуг, оказанных средним медицинским
работником, в том числе в процедурных и
перевязочных кабинетах, выполнение
всего комплекса диагностических
исследований.
8.2. В стационарных условиях в
стоимость КСГ по профилю "Акушерство и
гинекология", предусматривающих
родоразрешение, включены расходы на
пребывание новорожденного в медицинской
организации, где произошли роды.
Пребывание здорового новорожденного в
медицинской организации в период
восстановления здоровья матери после
родов не является основанием для
предоставления оплаты по КСГ по профилю
"Неонатология". Если в ходе оказания
медицинской помощи роженице выполнялась
операция, входящая в st02.012 или st02.013
(операции на женских половых органах
уровней 3 и 4), например, субтотальная или
тотальная гистерэктомия, отнесение
случая производится к КСГ по коду
операции.
8.3. Формирование КСГ для случаев
лучевой терапии осуществляется на
основании кода МКБ 10, кода медицинской
услуги в соответствии с Номенклатурой и
для большинства групп с учетом
количества дней проведения лучевой
терапии (фракций).
8.3.1. Отнесение к КСГ для случаев
проведения лучевой терапии в сочетании с
лекарственной терапией осуществляется
по коду МКБ 10, коду медицинской услуги в
соответствии с Номенклатурой,
количества дней проведения лучевой
терапии (фракций) и МНН лекарственных
препаратов.
8.3.2. КСГ для случаев лекарственной
терапии в онкологии формируются на
основании кода МКБ 10 и схемы
лекарственной терапии. В расчете
стоимости КСГ случаев лекарственной
терапии учтены в том числе нагрузочные
дозы в соответствии с инструкциями по
применению лекарственных препаратов для
медицинского применения (отдельно схемы
лекарственной терапии для нагрузочных
доз не выделены), а также учтена
сопутствующая терапия для коррекции
нежелательных явлений (например,
противорвотные препараты, препараты,
влияющие на структуру и минерализацию
костей и др.) и для лечения и профилактики
осложнений основного заболевания.
8.3.3. При снижении дозы
химиотерапевтических препаратов и/или
изменении дней введения (увеличение
интервала между введениями) по сравнению
с указанными в справочнике "Схемы
лекарственной терапии" кодируется схема,
указанная в группировщике, при
соблюдении следующих условий,
отраженных в первичной медицинской
документации:
- снижение дозы произведено в
соответствии с инструкцией к
химиотерапевтическому препарату в связи
усилением токсических реакций или с
тяжестью состояния пациента;
- изменение дней введения
(увеличение интервала между введениями)
произведено в связи с медицинскими
противопоказаниями к введению
препаратов в день, указанный в описании
схемы.
При соблюдении вышеуказанных
условий снижение дозы и/или увеличение
интервала между введениями оплачивается
по коду основной схемы лекарственной
терапии.
8.3.4. Отнесение случаев к КСГ st08.001 -
st08.003, охватывающим случаи
лекарственного лечения злокачественных
новообразований у детей, производится на
основе комбинации соответствующего кода
терапевтического диагноза класса "С", D45 -
D47" кодов Номенклатуры и возраста - менее
18 лет. Отнесение к указанным КСГ
производится по коду Номенклатуры -
A25.30.014 Назначение лекарственных
препаратов при онкологическом
заболевании у детей.
8.3.5. При оплате случаев
лекарственной терапии взрослых со
злокачественными новообразованиями
лимфоидной и кроветворной тканей
применяются КСГ st19.090 - st19.102, критериями
отнесения к которым являются сочетания
кода МКБ 10 (коды C81 - C96, D45 - D47), кода
длительности госпитализации, а также при
наличии, кода МНН или АТХ группы
применяемых лекарственных препаратов.
При оплате случаев лекарственной
терапии взрослых со злокачественными
новообразованиями лимфоидной и
кроветворной тканей отнесение к КСГ st19.090
- st19.102 осуществляется по сочетанию кода
МКБ-10 (коды C81 - C96, D45 - D47), кода
длительности госпитализации, а также при
наличии, кода МНН или АТХ группы
применяемых лекарственных препаратов.
Длительность госпитализации
распределена на 4 интервала: "1" -
пребывание до 3 дней включительно, "2" - от 4
до 10 дней включительно, "3" - от 11 до 20 дней
включительно, "4" - от 21 до 30 дней
включительно.
Перечень кодов МНН лекарственных
препаратов, для которых предусмотрена
оплата по КСГ для случаев лекарственной
терапии взрослых со злокачественными
новообразованиями лимфоидной и
кроветворной тканей (st19.097 - st19.102), с
расшифровкой содержится на вкладке "МНН
ЛП" файла "Расшифровка групп" (коды gemop1 -
gemop14, gemop16 - gemop18, gemop20 - gemop26). Для случаев
применения иных лекарственных
препаратов, относящихся к АТХ группе "L" -
противоопухолевые препараты и
иммуномодуляторы, - предусмотрен код "gem"
(вкладка "ДКК" файла "Расшифровка групп"),
использующийся для формирования КСГ
st19.094 - st19.096 (ЗНО лимфоидной и
кроветворной тканей, лекарственная
терапия, взрослые, уровни 1 - 3).
8.3.6. Учитывая, что при
злокачественных новообразованиях
лимфоидной и кроветворной тканей в ряде
случаев длительность госпитализации
может значительно превышать 30 дней,
предполагается ежемесячная подача
счетов на оплату, начиная с 30 дней с даты
госпитализации. Для каждого случая,
предъявляемого к оплате, отнесение к КСГ
осуществляется на основании критериев
за период, для которого формируется
счет.
Если между последовательными
госпитализациями перерыв составляет 1
день и более, то к оплате подаются 2
случая. При этом не допускается
предъявление к оплате нескольких
случаев в течение 30 дней, если перерыв
между госпитализациями составлял менее 1
дня (дата начала следующей
госпитализации следовала сразу за датой
выписки после предыдущей
госпитализации). Также не допускается
сочетание в рамках одного случая
госпитализации и/или одного периода
лечения оплаты по КСГ и по нормативу
финансовых затрат на случай оказания
высокотехнологичной медицинской
помощи.
8.3.7. Для случаев лечения лучевых
повреждений в условиях круглосуточного
стационара применяется КСГ st19.103 "Лучевые
повреждения", которая формируется на
основании сочетания кода МКБ 10,
соответствующего лучевым повреждениям,
дополнительного кода C., а также иного
классификационного критерия "olt",
отражающего состояние после
перенесенной лучевой терапии.
Формирование КСГ "Эвисцерация
малого таза при лучевых повреждениях"
осуществляется на основании сочетания
кода МКБ-10, соответствующего лучевым
повреждениям, дополнительного кода C.,
иного классификационного критерия "olt",
отражающего состояние после
перенесенной лучевой терапии, а также
следующих кодов Номенклатуры:
A16.30.022 Эвисцерация малого таза;
A16.30.022.001 Эвисцерация малого таза с
реконструктивно-пластическим
компонентом.
8.3.8. В случае если злокачественное
новообразование выявлено в результате
госпитализации с целью оперативного
лечения по поводу неонкологического
заболевания (доброкачественное
новообразование, кишечная
непроходимость и др.) отнесение к КСГ и
оплата осуществляются в соответствии с
классификационными критериями по коду
медицинской услуги без учета кода
диагноза злокачественного
новообразования.
8.3.9. Отнесение к КСГ st36.012
"Злокачественное новообразование без
специального противоопухолевого
лечения" производится, если диагноз
относится к классу С, при этом больному
не оказывалось услуг, являющихся
классификационным критерием
(химиотерапии, лучевой терапии,
хирургического вмешательства). Данная
группа может применяться в случае
необходимости проведения
поддерживающей терапии и
симптоматического лечения.
8.3.10. КСГ st19.037 "Фебрильная
нейтропения, агранулоцитоз вследствие
проведения лекарственной терапии
злокачественных новообразований (кроме
лимфоидной и кроветворной тканей)"
применяется в случаях, когда фебрильная
нейтропения, агранулоцитоз является
основным поводом для госпитализации
после перенесенного
специализированного противоопухолевого
лечения. В случаях, когда фебрильная
нейтропения, агранулоцитоз развивается
у больного, госпитализированного с целью
проведения специального
противоопухолевого лечения, оплата
производится по КСГ с наибольшим
размером оплаты.
Отнесение случаев лечения к КСГ
st19.037 осуществляется по сочетанию двух
кодов МКБ-10 (С. и D70 Агранулоцитоз).
Учитывая, что кодирование фебрильной
нейтропении, агранулоцитоза по КСГ st19.037
осуществляется в случаях госпитализации
по поводу осложнений
специализированного противоопухолевого
лечения, в столбце "Основной диагноз"
необходимо указать диагноз,
соответствующий злокачественному
заболеванию, а код D70 необходимо указать
в столбце "Диагноз осложнения". В случае
если код D70 указан в столбце "Основной
диагноз", случай лечения будет отнесен к
другой КСГ, не связанной с лечением
злокачественного новообразования.
8.3.11. Применение услуги А07.23.001
"Дистанционная лучевая терапия при
поражении центральной нервной системы и
головного мозга" на установке
стереотаксической радиохирургии
"Гамма-нож" с учетом, что один сеанс на
установке "Гамма-нож" соответствует семи
фракциям дистанционной гамма-терапии".
8.4. КСГ st29.007 "Тяжелая множественная
и сочетанная травма (политравма)"
формируется по коду иного
классификационного критерия "plt",
отражающего наличие травмы в двух и
более анатомических областях
(голова/шея, позвоночник, грудная клетка,
живот, таз, конечности), множественную
травму и травму в нескольких областях
тела, и коду МКБ 10 дополнительного
диагноза, характеризующего тяжесть
состояния. Подробное описание
группировки случаев лечения тяжелой
множественной и сочетанной травмы
(политравмы) приведено в Инструкции по
группировке случаев.
8.5. Отнесение к КСГ, применяемым для
оплаты случаев лечения сепсиса (st12.005,
st12.006, st12.007) осуществляется по сочетанию
кода диагноза МКБ 10 и возрастной
категории пациента и/или иного
классификационного критерия "it1". При
кодировании случаев лечения сепсиса
соответствующий диагноз необходимо
указывать либо в поле "Основной диагноз",
либо в поле "Диагноз осложнения". При этом
отнесение к указанным КСГ с учетом
возрастной категории и/или критерия "it1"
сохраняется вне зависимости от того, в
каком поле указан код диагноза.
Отнесение случаев лечения
пациентов с органной дисфункцией к КСГ
st04.006 "Панкреатит с синдромом органной
дисфункции", КСГ st12.013 "Грипп и пневмония с
синдромом органной дисфункции", КСГ st27.013
"Отравления и другие воздействия внешних
причин с синдромом органной дисфункции"
и КСГ st33.008 "Ожоги (уровень 4,5) с синдромом
органной дисфункции" осуществляется с
учетом в том числе дополнительного
классификационного критерия - "оценка
состояния пациента" с кодом "it1". При этом
необходимыми условиями кодирования
случаев лечения пациентов с органной
дисфункцией являются:
1. Непрерывное проведение
искусственной вентиляции легких в
течение 72 часов и более;
2. Оценка по Шкале органной
недостаточности у пациентов,
находящихся на интенсивной терапии
(Sequential Organ Failure Assessment, SOFA), - не менее 5 или
оценка по шкале оценки органной
недостаточности у пациентов детского
возраста, находящихся на интенсивной
терапии (Pediatric Sequential Organ Failure Assessment, pSOFA) не
менее 4.
8.5.1. Для кодирования признака "it1"
должны выполняться одновременно оба
условия. За основу берется оценка по
шкале SOFA или pSOFA (для лиц младше 18 лет) в
наиболее критическом за период
госпитализации состоянии пациента.
Оценка состояния пациента по шкале SOFA
осуществляется на основе оценки
дисфункции шести органных систем
(дыхательная, коагуляционная,
печеночная, сердечно-сосудистая,
неврологическая, почечная). Оценка
каждого параметра в 0 баллов
соответствует легкой дисфункции, оценка
в 4 балла соответствует тяжелой
недостаточности. Градации оценок по
шкале SOFA приведена в Инструкции по
группировке случаев.
8.6. Отнесение к КСГ st36.008
"Интенсивная терапия пациентов с
нейрогенными нарушениями жизненно
важных функций, нуждающихся в их
длительном искусственном замещении" по
коду МКБ-10 (основное заболевание) и коду
дополнительного классификационного
критерия "it2", означающего непрерывное
проведение искусственной вентиляции
легких в течение 480 часов и более.
8.7. Отнесение к КСГ st36.028 - st36.047
"Лечение с применением генно-инженерных
биологических препаратов и селективных
иммунодепрессантов (уровень 1 - 20)"
осуществляется по коду медицинской
услуги в соответствии с Номенклатурой и
МНН лекарственных препаратов.
8.8. Оплата случаев лечения по поводу
эпилепсии в круглосуточном стационаре
осуществляется по четырем КСГ профиля
"Неврология", при этом КСГ st15.005.1
"Эпилепсия, судороги (уровень 1.1)"
формируется только по коду диагноза по
МКБ 10, а КСГ st15.005.2, st15.018, st15.019 и st15.020
формируются по сочетанию кода диагноза и
иного классификационного критерия "ep0",
"ep1", "ep2" или "ep3" соответственно, с учетом
объема проведенных
лечебно-диагностических мероприятий.
8.9. В медицинских организациях 1-го
уровня, оказывающих первичную
медико-санитарную и/или
специализированную (за исключением
высокотехнологичной) помощь населению в
пределах муниципального образования
(внутригородского округа),
осуществляется оказание медицинской
помощи по профилю "акушерство и
гинекология" за исключением проведения
плановых случаев лечения по КСГ st02.004
"Кесарево сечение".
8.9.1. Пациентки с плановыми случаями
лечения по КСГ st02.004 "Кесарево сечение"
направляются в медицинские организации
2-го и 3-го уровня оказания перинатальной
медицинской помощи в соответствии с
приказами Минздрава России и Депздрава
Югры.
8.9.2. В стоимость тарифа КСГ профиля
"Акушерство и гинекология", применяемых
при оплате случаев родоразрешения,
включены расходы на тестирование для
установления COVID-статуса всех
новорожденных, рожденных от матерей с
подозреваемым/подтвержденным
инфицированием COVID-19. Забор материала для
выполнения ПЦР производится из
зева/ротоглотки (все новорожденные). У
интубированных новорожденных для ПЦР
производится дополнительный забор
аспирата из трахеи и бронхов. Тесты
проводятся двукратно, в первые часы
после рождения и на третьи сутки жизни.
8.10. Оплата случаев лечения
пациентов с COVID-19 в круглосуточном
стационаре осуществляется в зависимости
от тяжести заболевания, определяемого в
соответствии с Приказом Министерства
здравоохранения Министерства
здравоохранения Российской Федерации от
19.03.2020 N 198н "Временный порядок
организации работы медицинских
организаций в целях реализации мер по
профилактике и снижению рисков
распространения новой коронавирусной
инфекции COVID-19".
8.10.1. Оплата лечения пациентов с
COVID-19 в случае перевода пациента на
долечивание осуществляется:
- в пределах одной медицинской
организации - оплата в рамках одного
случая оказания медицинской помощи (по
КСГ с наибольшей стоимостью
законченного случая лечения
заболевания);
- в другую медицинскую организацию -
оплата случая лечения до перевода
осуществляется за прерванный случай
оказания медицинской помощи по КСГ,
соответствующей тяжести течения
заболевания. Оплата законченного случая
лечения после перевода осуществляется
по КСГ st12.019 "Коронавирусная инфекция
COVID-19 (долечивание)". Оплата прерванных
случаев после перевода осуществляется в
общем порядке.
- в амбулаторных условиях - оплата
случая лечения до перевода
осуществляется за прерванный случай
оказания медицинской помощи по КСГ,
соответствующей тяжести течения
заболевания. Оплата медицинской помощи в
амбулаторных условиях осуществляется в
соответствии с порядком, определенным
тарифным соглашением.
9. Оплата случаев лечения, предполагающих
сочетание оказания высокотехнологичной
и специализированной медицинской помощи
пациенту
9.1. При направлении в медицинскую
организацию с целью комплексного
обследования и (или) предоперационной
подготовки пациентов, которым в
последующем необходимо проведение
хирургического лечения, в том числе в
целях дальнейшего оказания
высокотехнологичной медицинской помощи,
указанные случаи оплачиваются в рамках
специализированной медицинской помощи
по КСГ, формируемой по коду МКБ 10 либо по
коду Номенклатуры, являющемуся
классификационным критерием в случае
выполнения диагностического
исследования.
9.2. После оказания в медицинской
организации высокотехнологичной
медицинской помощи, при наличии
показаний, пациент может продолжить
лечение в той же организации в рамках
оказания специализированной
медицинской помощи. Указанные случаи
оказания специализированной
медицинской помощи оплачиваются по
соответствующей КСГ.
9.3. Отнесение случая оказания
медицинской помощи к
высокотехнологичной медицинской помощи
осуществляется при соответствии кодов
МКБ-10, модели пациента, вида лечения и
метода лечения аналогичным параметрам,
установленным в Программе в рамках
перечня видов высокотехнологичной
медицинской помощи, содержащего, в том
числе методы лечения и источники
финансового обеспечения
высокотехнологичной медицинской помощи
(далее - Перечень). В случае если хотя бы
один из вышеуказанных параметров не
соответствует Перечню, оплата случая
оказания медицинской помощи
осуществляется в рамках
специализированной медицинской помощи
по соответствующей КСГ исходя из
выполненной хирургической операции и
(или) других применяемых медицинских
технологий.
9.4. Указанные случаи применения
двух и более тарифов (КСГ, ВМП) в период
одной госпитализации подлежат
обязательной медико-экономической
экспертизе и, при необходимости,
экспертизе качества медицинской помощи.
Подписи сторон:
Директор
Департамента здравоохранения
Ханты-Мансийского автономного округа -
Югры
А.А.ДОБРОВОЛЬСКИЙ
Директор
Территориального фонда
обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры
А.П.ФУЧЕЖИ
Директор АСП ООО "Капитал МС" - Филиал
в ХМАО - Югре
И.Ю.КУЗНЕЦОВА
Директор
Ханты-Мансийского филиала
ООО "АльфаСтрахование-ОМС"
О.А.ТОМИН
Председатель
Ассоциации работников здравоохранения
Ханты-Мансийского автономного округа -
Югры
В.А.ГИЛЬВАНОВ
Председатель
Региональной организации Профсоюза
работников
здравоохранения Российской Федерации
Ханты-Мансийского автономного округа -
Югры
О.Г.МЕНЬШИКОВА
Приложение 4
к Дополнительному соглашению 1
от 01.02.2024
Приложение 5
к Тарифному соглашению
в системе обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры на 2024 год
от 29.12.2023
ПОРЯДОК ПРИМЕНЕНИЯ СПОСОБОВ ОПЛАТЫ
МЕДИЦИНСКОЙ ПОМОЩИ ПО ВСЕМ ВИДАМ И
УСЛОВИЯМ ЕЕ ПРЕДОСТАВЛЕНИЯ С
ОСОБЕННОСТЯМИ ФОРМИРОВАНИЯ РЕЕСТРОВ
СЧЕТОВ НА ОПЛАТУ МЕДИЦИНСКОЙ ПОМОЩИ
Оплата медицинской помощи (в том числе
первичной специализированной
медико-санитарной помощи) по подушевому
нормативу финансирования на
прикрепившихся к медицинской
организации лиц, включая оплату
медицинской помощи по всем видам и
условиям ее предоставления с учетом
показателей результативности
деятельности медицинской организации,
включая показатели объема медицинской
помощи
1. Оплата медицинской помощи (в том
числе первичной специализированной
медико-санитарной помощи) по всем видам и
условиям ее предоставления
осуществляется:
1.1. По подушевому нормативу
финансирования в соответствии с
перечнем Медицинских организаций,
участвующих в подушевом финансировании
по всем видам и условиям оказания
медицинской помощи (Приложение 12 к
Тарифному соглашению).
- Подушевой норматив
финансирования включает затраты на
оказание первичной доврачебной,
первичной врачебной, первичной
специализированной медико-санитарной
помощи, неотложной медицинской помощи и
специализированной медицинской помощи в
условиях круглосуточного и дневного
стационаров, в том числе оказание
медицинской помощи с применением
телемедицинских технологий.
В подушевой норматив
финансирования на прикрепившихся лиц не
включаются расходы:
- на стоматологическую медицинскую
помощь;
- на оплату медицинской помощи,
оказываемой застрахованным лицам ХМАО -
Югры за пределами территории
страхования;
- на оплату отдельных
диагностических (лабораторных)
исследований: компьютерной томографии,
магнитно-резонансной томографии,
ультразвукового исследования
сердечно-сосудистой системы,
эндоскопических диагностических
исследований, молекулярно-генетических
исследований и патологоанатомических
исследований биопсийного
(операционного) материала с целью
диагностики онкологических заболеваний
и подбора противоопухолевой
лекарственной терапии, тестирования на
выявление новой коронавирусной инфекции
(COVID-19);
- на оплату позитронно-эмиссионной
томографии, совмещенной с компьютерной
томографией в амбулаторных условиях;
- на оплату медицинской помощи,
оказанной в амбулаторных, а также в
условиях круглосуточного и дневного
стационаров по профилю "Медицинская
реабилитация";
- на оплату медицинской помощи в
условиях круглосуточного и дневного
стационаров по профилям "Онкология" и
"Детская онкология";
- на оплату услуг диализа, а также
лекарственной терапии у пациентов,
получающих диализ в условиях дневного
стационара;
- на оплату лечения хронического
вирусного гепатита C в условиях
круглосуточного и дневного стационара;
- на оплату медицинской помощи в
условиях круглосуточного стационара при
ее оказании пациентам с новой
коронавирусной инфекцией (COVID-19);
- на оплату углубленной
диспансеризации;
- на оплату профилактических
медицинских осмотров;
- на оплату профилактических
осмотров несовершеннолетних;
- на оплату диспансеризации
определенных групп взрослого населения
и диспансеризации для оценки
репродуктивного здоровья женщин и
мужчин;
- на оплату диспансеризации
пребывающих в стационарных учреждениях
детей-сирот и детей, находящихся в
трудной жизненной ситуации;
- на оплату диспансеризации
детей-сирот и детей, оставшихся без
попечения родителей, в том числе
усыновленных (удочеренных), принятых под
опеку (попечительство) в приемную или
патронатную семью;
- на оплату диспансерного
наблюдения отдельных категорий граждан
из числа взрослого населения;
- на финансовое обеспечение
фельдшерских и фельдшерско-акушерских
пунктов;
- на медицинскую помощь, оказанную
неприкрепленному населению;
- на оплату проведения
терапевтического обучения в кабинете
"Школа для пациентов с сахарным
диабетом";
- на оплату анестезиологического
пособия (включая раннее
послеоперационное ведение) детям при
проведении компьютерной томографии,
магнитно-резонансной томографии,
взрослым при проведения эндоскопических
исследований
(эзофагогастродуоденоскопия и
колоноскопия);
Расходы, не включенные в подушевой
норматив финансирования на
прикрепленное население, оплачиваются
по тарифам за единицу объема медицинской
помощи (в соответствии с Приложением 1 к
Тарифному соглашению).
1.2. Критериями применения
подушевого финансирования по всем видам
и условиям оказания медицинской помощи
для медицинских организаций являются:
- расположение в сельской местности
и (или) районах Крайнего Севера и
местностях, приравненных к районам
Крайнего Севера.
- наличие в структуре медицинской
организации подразделений, оказывающих
медицинскую помощь в стационарных
условиях и в условиях дневного
стационара.
- участковые больницы, в качестве
самостоятельных юридических лиц.
1.3. При оплате медицинской помощи по
подушевому нормативу финансирования на
прикрепившихся лиц с учетом показателей
результативности деятельности
медицинской организации (включая
показатели объема медицинской помощи), в
том числе с включением расходов на
медицинскую помощь, оказываемую в иных
медицинских организациях и оплачиваемую
за единицу объема медицинской помощи
финансовое обеспечение стимулирования
медицинских организаций, имеющих
прикрепленное население для оказания
медицинской помощи в амбулаторных
условиях, за достижение показателей
результативности их деятельности,
определяется доля средств, направляемых
на выплаты медицинским организациям в
случае достижения ими значений
показателей результативности
деятельности согласно балльной оценке в
размере 1 процента от базового
подушевого норматива финансирования на
прикрепившихся лиц.
При этом размер финансового
обеспечения медицинской помощи,
оказанной медицинской организацией,
имеющей прикрепившихся лиц, по
подушевому нормативу финансирования
определяется по следующей формуле:
![]() , где:
, где:
ОСПН |
финансовое обеспечение медицинской помощи, оказанной медицинской организацией, имеющей прикрепившихся лиц, по подушевому нормативу финансирования, рублей; |
ФДПiн |
фактический дифференцированный подушевой норматив финансирования амбулаторной медицинской помощи для i-той медицинской организации, рублей; |
ОСРД |
объем средств, направляемых медицинским организациям в случае достижения ими значений показателей результативности деятельности согласно балльной оценке (далее - объем средств с учетом показателей результативности), рублей. |
Мониторинг достижения значений
показателей результативности
деятельности по каждой медицинской
организации и ранжирование медицинских
организаций проводится Комиссией
ежеквартально.
Осуществление выплат по
результатам оценки достижения
медицинскими организациями,
оказывающими медицинскую помощь в
амбулаторных условиях, значений
показателей результативности
деятельности производится по итогам
года.
Выплаты по итогам года
распределяются на основе сведений об
оказанной медицинской помощи за период
декабрь предыдущего года - ноябрь
текущего года и включаются в счет за
декабрь.
Показатели результативности
деятельности, порядок их применения
установлены в Таблице 1.
Перечень медицинских организаций и
установленные для них показатели
результативности представлен в Таблице
3.
Методика включает разделение
оценки показателей на блоки, отражающие
результативность оказания медицинской
помощи - профилактические мероприятия и
диспансерное наблюдение разным
категориям населения (взрослому
населению, детскому населению,
акушерско-гинекологической помощи) в
амбулаторных условиях.
Каждый показатель, включенный в
блок, оценивается в баллах, которые
суммируются. Методикой предусмотрена
максимально возможная сумма баллов по
каждому блоку, которая составляет:
- 19 баллов для показателей блока 1
(взрослое население);
- 7 баллов для показателей блока 2
(детское население);
- 6 баллов для показателей блока 3
(акушерско-гинекологическая помощь).
В зависимости от результатов
деятельности медицинской организации по
каждому показателю определяется балл в
диапазоне от 0 до 2 баллов.
С учетом фактического выполнения
показателей, медицинские организации
распределяются на три группы: I -
выполнившие до 40 процентов показателей,
II - от 40 (включительно) до 60 процентов
показателей, III - от 60 (включительно)
процентов показателей.
Порядок расчета значений
показателей результативности
деятельности медицинских организаций
представлен в Таблице 2.
Объем средств, направляемый в
медицинские организации по итогам
оценки достижения значений показателей
результативности деятельности,
складывается из двух частей:
1 часть - распределение 70 процентов
от объема средств с учетом показателей
результативности за соответствующий
период.
Указанные средства распределяются
среди медицинских организаций II и III
групп с учетом численности
прикрепленного населения.
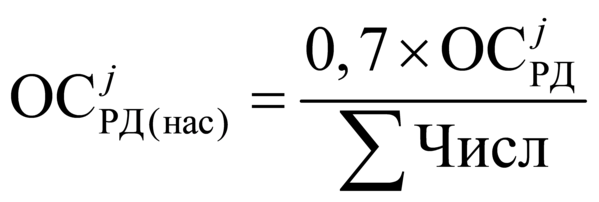 , где:
, где:
ОСjРД(нас) |
объем средств, используемый при распределении 70 процентов от объема средств на стимулирование медицинских организаций за j-й период, в расчете на 1 прикрепленное лицо, рублей; |
ОСjРД |
совокупный объем средств на стимулирование медицинских организаций за j-й период, рублей; |
|
численность прикрепленного населения в j-м периоде ко всем медицинским организациям II и III групп. |
Объем средств, направляемый в i-ю
медицинскую организацию II и III групп за
j-тый период при распределении 70
процентов от объема средств с учетом
показателей результативности ![]() , рассчитывается следующим
образом:
, рассчитывается следующим
образом:
![]() , где:
, где:
Числji |
численность прикрепленного населения в j-м периоде к i-той медицинской организации II и III групп. |
2 часть - распределение 30 процентов
от объема средств с учетом показателей
результативности за соответствующий
период.
Указанные средства распределяются
среди медицинских организаций III группы
с учетом абсолютного количества
набранных соответствующими
медицинскими организациями баллов.
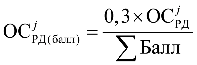 , где:
, где:
ОСjРД(балл) |
объем средств, используемый при распределении 30 процентов от объема средств на стимулирование медицинских организаций за j-й период, в расчете на 1 балл, рублей; |
ОСjРД |
совокупный объем средств на стимулирование медицинских организаций за j-й период, рублей; |
|
количество баллов, набранных в j-м периоде всеми медицинскими организациями III группы. |
Объем средств, направляемый в i-ю
медицинскую организацию III группы за
j-тый период, при распределении 30
процентов от объема средств на
стимулирование медицинских организаций
![]() , рассчитывается следующим
образом:
, рассчитывается следующим
образом:
![]() , где:
, где:
Баллji |
количество баллов, набранных в j-м периоде i-той медицинской организацией III группы. |
Если по итогам года отсутствуют
медицинские организации, включенные в III
группу, средства, предназначенные для
осуществления стимулирующих выплат
медицинским организациям III группы,
распределяются между медицинскими
организациями II группы в соответствии с
установленной методикой (с учетом
численности прикрепленного населения).
Общий объем средств, направляемых
на оплату медицинской помощи с учетом
показателей результативности
деятельности в медицинскую организацию
III группы за j-тый период определяется
путем суммирования 1 и 2 частей, а для
медицинских организаций I группы за j-тый
период - равняется нулю.
Осуществление выплат
стимулирующего характера в полном
объеме медицинской организации,
оказывающей медицинскую помощь по всем
видам и условиям, по результатам оценки
ее деятельности, производится при
условии снижения показателей смертности
прикрепленного к ней населения в
возрасте от 30 до 69 лет (за исключением
смертности от внешних причин) и (или)
смертности детей в возрасте от 0 - 17 лет
(за исключением смертности от внешних
причин) (далее - показатели смертности
прикрепленного населения (взрослого и
детского), а также фактического
выполнения не менее 90 процентов,
установленных решением Комиссии объемов
предоставления медицинской помощи в
амбулаторных условиях с
профилактической и иными целями, по
поводу заболеваний (посещений и
обращений соответственно), а также в
условиях круглосуточного и дневного
стационаров (Таблица 1.1).
В случае, если медицинской
организацией не достигнуто снижение
вышеуказанных показателей смертности
прикрепленного населения (взрослого и
детского) применяется понижающий
коэффициент в размере 2% к размеру
стимулирующих выплат, и (или) при
выполнении медицинской организацией
менее 90 процентов указанного объема
медицинской помощи.
В амбулаторных условиях при
условии выполнения медицинской
организацией менее 90 процентов
указанного объема медицинской помощи,
применяются понижающие коэффициенты к
размеру стимулирующих выплат в
зависимости от процента выполнения
объемов медицинской помощи. Понижающий
коэффициент (Кпонап) рассчитывается
следующим образом:
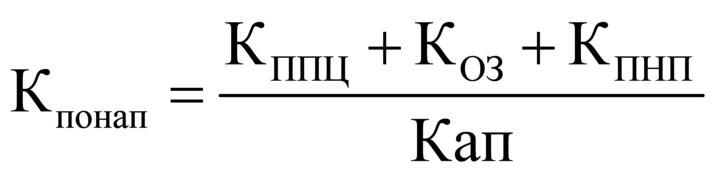 , где:
, где:
КППЦ |
понижающий коэффициент, применяемый в зависимости от процента выполнения посещений с профилактической целью; |
КОЗ |
понижающий коэффициент, применяемый в зависимости от процента выполнения обращений в связи с заболеваниями; |
КПНП |
понижающий коэффициент, применяемый в зависимости от процента выполнения посещений в неотложной форме; |
Кап |
общее количество понижающих коэффициентов (для поликлиники - 3). |
Стимулирующие выплаты,
предназначенные для оплаты медицинской
помощи в условиях круглосуточного и
дневного стационаров, оцениваются
только в части выполнения утвержденных
объемов медицинской помощи. При условии
выполнения медицинской организацией
менее 90 процентов указанного объема
медицинской помощи, также применяются
понижающие коэффициенты к размеру
стимулирующих выплат в зависимости от
процента выполнения объемов медицинской
помощи. Понижающий коэффициент (Кпонс)
рассчитывается следующим образом:
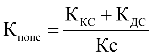 , где:
, где:
ККС |
понижающий коэффициент, применяемый в зависимости от процента выполнения случаев госпитализации в условиях круглосуточного стационара; |
КДС |
понижающий коэффициент, применяемый в зависимости от процента выполнения случаев лечения в условиях дневного стационара; |
Кс |
общее количество понижающих коэффициентов (для стационаров - 2). |
Таблица 1
Показатели результативности
деятельности во всех условиях (ПП)
N |
Наименование показателя |
Предположительный результат |
Индикаторы выполнения показателя <***> |
Макс. балл <**> |
Взрослое население (в возрасте 18 лет и старше) |
19 | |||
Оценка эффективности профилактических мероприятий | ||||
1 |
Доля врачебных посещений с профилактической целью за период, от общего числа посещений за период (включая посещения на дому). |
Прирост показателя за период по отношению к показателю за предыдущий период |
Прирост < 3% - 0 баллов; Прирост >= 3% - 0,5 балла; Прирост >= 7% - 1 балл; Значение показателя в текущем периоде выше среднего значения по ХМАО - Югре <****> в текущем периоде (далее - выше среднего) - 0,5 балла; В текущем периоде достигнуто максимально возможное значение показателя (далее - максимально возможное значение) - 1 балл |
1 |
2 |
Доля взрослых с болезнями системы кровообращения, выявленными впервые при профилактических медицинских осмотрах и диспансеризации за период, от общего числа взрослых пациентов с болезнями системы кровообращения с впервые в жизни установленным диагнозом за период. |
Прирост показателя за период по отношению к показателю за предыдущий период |
Прирост < 5% - 0 баллов; Прирост >= 5% - 1 балл; Прирост >= 10% - 2 балла; Выше среднего - 1 балл; Максимально возможное значение - 2 балла |
2 |
3 |
Доля взрослых с установленным диагнозом злокачественное новообразование, выявленным впервые при профилактических медицинских осмотрах и диспансеризации за период, от общего числа взрослых пациентов с впервые в жизни установленным диагнозом злокачественное новообразование за период. |
Прирост показателя за период по отношению к показателю за предыдущий период |
Прирост < 5% - 0 баллов; Прирост >= 5% - 0,5 балла; Прирост >= 10% - 1 балл; Выше среднего - 0,5 балла; Максимально возможное значение - 1 балл |
1 |
4 |
Доля взрослых с установленным диагнозом хроническая обструктивная болезнь легких, выявленным впервые при профилактических медицинских осмотрах и диспансеризации за период, от общего числа взрослых пациентов с впервые в жизни установленным диагнозом хроническая обструктивная легочная болезнь за период. |
Прирост показателя за период по отношению к показателю за предыдущий период |
Прирост < 5% - 0 баллов; Прирост >= 5% - 0,5 балла; Прирост >= 10% - 1 балл; Выше среднего - 0,5 балла; Максимально возможное значение - 1 балл |
1 |
5 |
Доля взрослых с установленным диагнозом сахарный диабет, выявленным впервые при профилактических медицинских осмотрах и диспансеризации за период, от общего числа взрослых пациентов с впервые в жизни установленным диагнозом сахарный диабет за период. |
Прирост показателя за период по отношению к показателю за предыдущий период |
Прирост < 5% - 0 баллов; Прирост >= 5% - 0,5 балла; Прирост >= 10% - 1 балл; Выше среднего - 0,5 балла; Максимально возможное значение - 1 балл |
1 |
6 |
Выполнение плана вакцинации взрослых граждан по эпидемиологическим показаниям за период (коронавирусная инфекция COVID-19). |
Достижение планового показателя |
100% плана или более - 2 балла; Выше среднего - 1 балл |
2 |
Оценка эффективности диспансерного наблюдения | ||||
7 |
Доля взрослых с болезнями системы кровообращения <*>, имеющих высокий риск преждевременной смерти, состоящих под диспансерным наблюдением, от общего числа взрослых пациентов с болезнями системы кровообращения <*>, имеющих высокий риск преждевременной смерти, за период. |
Прирост показателя за период по отношению к показателю за предыдущий период |
Прирост < 3% - 0 баллов; Прирост >= 3% - 1 балл; Прирост >= 7% - 2 балла; Выше среднего - 1 балл; Максимально возможное значение - 2 балла |
2 |
8 |
Число взрослых с болезнями системы кровообращения <*>, имеющих высокий риск преждевременной смерти, которым за период оказана медицинская помощь в экстренной и неотложной форме, от общего числа взрослых пациентов с болезнями системы кровообращения <*>, имеющих высокий риск преждевременной смерти, за период. |
Уменьшение показателя за период по отношению к показателю в предыдущем периоде |
Уменьшение < 5% - 0 баллов; Уменьшение >= 5% - 0,5 балла; Уменьшение >= 10% - 1 балл; Значение показателя в текущем периоде ниже среднего значения по ХМАО - Югре <****> в текущем периоде (далее - ниже среднего) - 0,5 балла; В текущем периоде достигнуто минимально возможное значение показателя (далее - минимально возможное значение) - 1 балл |
1 |
9 |
Доля взрослых с болезнями системы кровообращения, в отношении которых установлено диспансерное наблюдение за период, от общего числа взрослых пациентов с впервые в жизни установленным диагнозом болезни системы кровообращения за период. |
Достижение планового показателя |
100% плана или более - 1 балл; Выше среднего - 0,5 балла |
1 |
10 |
Доля взрослых с установленным диагнозом хроническая обструктивная болезнь легких, в отношении которых установлено диспансерное наблюдение за период, от общего числа взрослых пациентов с впервые в жизни установленным диагнозом хроническая обструктивная болезнь легких за период. |
Достижение планового показателя |
100% плана или более - 1 балл; Выше среднего - 0,5 балла |
1 |
11 |
Доля взрослых с установленным диагнозом сахарный диабет, в отношении которых установлено диспансерное наблюдение за период, от общего числа взрослых пациентов с впервые в жизни установленным диагнозом сахарный диабет за период. |
Достижение планового показателя |
100% плана или более - 2 балла; Выше среднего - 1 балл |
2 |
12 |
Доля взрослых, госпитализированных за период по экстренным показаниям в связи с обострением (декомпенсацией) состояний, по поводу которых пациент находится под диспансерным наблюдением, от общего числа взрослых пациентов, находящихся под диспансерным наблюдением за период. |
Уменьшение показателя за период по отношению к показателю в предыдущем периоде |
Уменьшение < 5% - 0 баллов; Уменьшение >= 5% - 0,5 балла; Уменьшение >= 10% - 1 балл; Ниже среднего - 0,5 балла; Минимально возможное значение - 1 балл |
1 |
13 |
Доля взрослых, повторно госпитализированных за период по причине заболеваний сердечно-сосудистой системы или их осложнений в течение года с момента предыдущей госпитализации, от общего числа взрослых пациентов, госпитализированных за период по причине заболеваний сердечно-сосудистой системы или их осложнений. |
Уменьшение показателя за период по отношению к показателю в предыдущем периоде |
Уменьшение < 3% - 0 баллов; Уменьшение >= 3% - 1 балл; Уменьшение >= 7% - 2 балла; Ниже среднего - 1 балл; Минимально возможное значение - 2 балла |
2 |
14 |
Доля взрослых, находящихся под диспансерным наблюдением по поводу сахарного диабета, у которых впервые зарегистрированы осложнения за период (диабетическая ретинопатия, диабетическая стопа), от общего числа, находящихся под диспансерным наблюдением по поводу сахарного диабета за период. |
Уменьшение показателя за период по отношению к показателю в предыдущем периоде |
Уменьшение < 5% - 0 баллов; Уменьшение >= 5% - 0,5 балла; Уменьшение >= 10% - 1 балл; Ниже среднего - 0,5 балла; Минимально возможное значение - 1 балл |
1 |
Детское население (от 0 до 17 лет включительно) |
7 | |||
Оценка эффективности профилактических мероприятий и диспансерного наблюдения | ||||
15 |
Охват вакцинацией детей в рамках Национального календаря прививок. |
Достижение планового показателя |
100% плана или более 1 балл; Выше среднего - 0,5 балла |
1 |
16 |
Доля детей, в отношении которых установлено диспансерное наблюдение по поводу болезней костно-мышечной системы и соединительной ткани за период, от общего числа детей с впервые в жизни установленными диагнозами болезней костно-мышечной системы и соединительной ткани за период. |
Достижение планового показателя |
100% от числа подлежащих диспансерному наблюдению - 1 балл; Выше среднего - 0,5 балла |
1 |
17 |
Доля детей, в отношении которых установлено диспансерное наблюдение по поводу болезней глаза и его придаточного аппарата за период, от общего числа детей с впервые в жизни установленными диагнозами болезней глаза и его придаточного аппарата за период. |
Достижение планового показателя |
100% от числа подлежащих диспансерному наблюдению - 1 балл; Выше среднего - 0,5 балла |
1 |
18 |
Доля детей, в отношении которых установлено диспансерное наблюдение по поводу болезней органов пищеварения за период, от общего числа детей с впервые в жизни установленными диагнозами болезней органов пищеварения за период. |
Достижение планового показателя |
100% от числа подлежащих диспансерному наблюдению - 1 балл; Выше среднего - 0,5 балла |
1 |
19 |
Доля детей, в отношении которых установлено диспансерное наблюдение по поводу болезней системы кровообращения за период от общего числа детей с впервые в жизни установленными диагнозами болезней системы кровообращения за период. |
Достижение планового показателя |
100% от числа подлежащих диспансерному наблюдению - 2 балла; Выше среднего - 1 балл |
2 |
20 |
Доля детей, в отношении которых установлено диспансерное наблюдение по поводу болезней эндокринной системы, расстройства питания и нарушения обмена веществ за период, от общего числа детей с впервые в жизни установленными диагнозами болезней эндокринной системы, расстройства питания и нарушения обмена веществ за период. |
Достижение планового показателя |
100% от числа подлежащих диспансерному наблюдению - 1 балл; Выше среднего - 0,5 балла |
1 |
Оказание акушерско-гинекологической помощи |
6 | |||
Оценка эффективности профилактических мероприятий | ||||
21 |
Доля женщин, отказавшихся от искусственного прерывания беременности, от числа женщин, прошедших доабортное консультирование за период. |
Прирост показателя за период по отношению к показателю за предыдущий период |
Прирост < 5% - 0 баллов; Прирост >= 5% - 0,5 балла; Прирост >= 10% - 1 балл; Выше среднего - 0,5 балла; Максимально возможное значение - 1 балл |
1 |
22 |
Доля беременных женщин, вакцинированных от новой коронавирусной инфекции (COVID-19), за период, от числа женщин, состоящих на учете по беременности и родам на начало периода. |
Достижение планового показателя |
100% плана или более - 1 балл; Выше среднего - 0,5 балла |
1 |
23 |
Доля женщин с установленным диагнозом злокачественное новообразование шейки матки, выявленным впервые при диспансеризации, от общего числа женщин с установленным диагнозом злокачественное новообразование шейки матки за период. |
Прирост показателя за период по отношению к показателю за предыдущий период |
Прирост < 5% - 0 баллов; Прирост >= 5% - 0,5 балла; Прирост >= 10% - 1 балл; Выше среднего - 0,5 балла; Максимально возможное значение - 1 балл |
1 |
24 |
Доля женщин с установленным диагнозом злокачественное новообразование молочной железы, выявленным впервые при диспансеризации, от общего числа женщин с установленным диагнозом злокачественное новообразование молочной железы за период. |
Прирост показателя за период по отношению к показателю за предыдущий период |
Прирост < 5% - 0 баллов; Прирост >= 5% - 0,5 балла; Прирост >= 10% - 1 балл; Выше среднего - 0,5 балла; Максимально возможное значение - 1 балл |
1 |
25 |
Доля беременных женщин, прошедших скрининг в части оценки антенатального развития плода за период, от общего числа женщин, состоявших на учете по поводу беременности и родов за период. |
Достижение планового показателя |
100% плана или более - 2 балла; Выше среднего - 1 балл |
2 |
Общие показатели (понижающий
коэффициент к размеру стимулирующих
выплат)
Таблица 1.1
N |
Наименование показателя |
Предположительный результат |
Индикаторы выполнения показателя |
% выплат |
Оценка выполнения объемов медицинской помощи в амбулаторных условиях (Кпонап) | ||||
1.1 |
Выполнение количества посещений с профилактической целью, подлежащих оплате в рамках подушевого финансирования |
Достижение планового показателя |
Выполнение < 90% плана - КППЦ в зависимости от процента выполнения плана; Выполнение >= 90% плана - 1,00 |
100 |
1.2 |
Выполнение количества обращений в связи с заболеваниями, подлежащих оплате в рамках подушевого финансирования |
Достижение планового показателя |
Выполнение < 90% плана - КОЗ в зависимости от процента выполнения плана; Выполнение >= 90% плана - 1,00 |
100 |
1.3 |
Выполнение количества посещений в неотложной форме, подлежащих оплате в рамках подушевого финансирования |
Достижение планового показателя |
Выполнение < 90% плана - КПНП в зависимости от процента выполнения плана; Выполнение >= 90% плана - 1,00 |
100 |
Оценка выполнения объемов медицинской помощи в условиях круглосуточного и дневного стационаров (Кпонс) | ||||
1.4 |
Выполнение количества случаев госпитализации в условиях круглосуточного стационара, подлежащих оплате в рамках подушевого финансирования |
Достижение планового показателя |
Выполнение < 90% плана - ККС в зависимости от процента выполнения плана; Выполнение >= 90% плана - 1,00 |
100 |
1.5 |
Выполнение количества случаев лечения в условиях дневного стационара, подлежащих оплате в рамках подушевого финансирования |
Достижение планового показателя |
Выполнение < 90% плана - КДС в зависимости от процента выполнения плана; Выполнение >= 90% плана - 1,00 |
100 |
* По набору кодов Международной
статистической классификацией болезней
и проблем, связанных со здоровьем,
десятого пересмотра (МКБ-10).
** По решению Комиссии
рекомендуемые значения максимальных
баллов и их количество могут быть
пересмотрены для учреждений, которые
оказывают помощь женщинам и детскому
населению (отдельные юридические лица).
*** Выполненным считается
показатель со значением 0,5 и более
баллов. В случае, если медицинская
организация удовлетворяет нескольким
критериям для начисления баллов -
присваивается максимальный из возможных
для начисления балл. В случае, если
значение, указанное в знаменателе
соответствующих формул, приведенных в
таблице 2, равняется нулю, баллы по
показателю не начисляются, а указанный
показатель может исключаться из числа
применяемых показателей при расчете
доли достигнутых показателей
результативности для медицинской
организации за период.
**** Среднее значение в ХМАО - Югре по
показателям рекомендуется рассчитывать
на основании сведений об оказании
медицинской помощи медицинскими
организациями, имеющими прикрепленное
население, оплата медицинской помощи в
которых осуществляется по подушевому
нормативу финансирования, путем деления
суммы значений, указанных в числителе
соответствующих формул, приведенных в
таблице 2, на сумму значений, указанных в
знаменателе соответствующих формул,
приведенных в таблице 2. Полученное
значение умножается на 100 по аналогии с
алгоритмом, описанным в таблице 2.
Таблица 2
Порядок расчета значений показателей
результативности деятельности
медицинских организаций во всех
условиях (ПП)
N |
Наименование показателя |
Формула расчета <**> |
Единицы измерения |
Источник |
Взрослое население (в возрасте 18 лет и старше) | ||||
Оценка эффективности профилактических мероприятий | ||||
1. |
Доля врачебных посещений с профилактической целью за период, от общего числа посещений за период (включая посещения на дому). |
|
Процент |
Источником информации являются реестры, оказанной медицинской помощи застрахованным лицам за исключением посещений стоматологического профиля. Отбор информации для расчета показателей осуществляется по полям реестра: - дата окончания лечения; - цель посещения. |
|
|
где: Dprof - доля врачебных посещений с профилактической целью за период, от общего числа посещений за период (включая посещения на дому), выраженное в процентах; Pprof - число врачебных посещений с профилактической целью за период; Pvs - посещений за период (включая посещения на дому); Oz - общее число обращений за отчетный период; k - коэффициент перевода обращений в посещения. |
|
|
2. |
Доля взрослых с болезнями системы кровообращения, выявленными впервые при профилактических медицинских осмотрах и диспансеризации за период, от общего числа взрослых пациентов с болезнями системы кровообращения с впервые в жизни установленным диагнозом за период. |
|
Процент |
Источником информации являются реестры, оказанной медицинской помощи застрахованным лицам. Отбор информации для расчета показателей осуществляется по полям реестра: - дата окончания лечения; - диагноз основной; - впервые выявлено (основной); - характер заболевания - цель посещения; - дата рождения. |
|
|
где: Dбск - доля взрослых пациентов с болезнями системы кровообращения, выявленными впервые при профилактических медицинских осмотрах и диспансеризации за период, от общего числа взрослых пациентов с болезнями системы кровообращения с впервые в жизни установленным диагнозом за период; BSKдисп - число взрослых пациентов с болезнями системы кровообращения, выявленными впервые при профилактических медицинских осмотрах и диспансеризации за период; BSKвп - общее число взрослых пациентов с болезнями системы кровообращения с впервые в жизни установленным диагнозом за период. |
|
|
3. |
Доля взрослых с установленным диагнозом злокачественное новообразование, выявленным впервые при профилактических медицинских осмотрах и диспансеризации за период, от общего числа взрослых пациентов с впервые в жизни установленным диагнозом злокачественное новообразование за период. |
|
Процент |
Расчет показателя осуществляется путем отбора информации по полям реестра формата Д3 "Файл со сведениями об оказанной медицинской помощи при диспансеризации" предусматривает поле реестра "признак подозрения на злокачественное новообразование". Движение пациента отслеживается по формату реестра Д4 "Файл со сведениями при осуществлении персонифицированного учета оказанной медицинской помощи при подозрении на злокачественное новообразование или установленном диагнозе злокачественного новообразования": - диагноз основной, - характер основного заболевания. |
|
|
где: Dзно - доля взрослых пациентов с установленным диагнозом злокачественное новообразование, выявленным впервые при профилактических медицинских осмотрах и диспансеризации за период, от общего числа взрослых пациентов с впервые в жизни установленным диагнозом злокачественное новообразование за период; ZNOдисп - число взрослых пациентов с установленным диагнозом злокачественное новообразование, выявленным впервые при профилактических медицинских осмотрах и диспансеризации за период; ZNOвп - общее число взрослых пациентов с впервые в жизни установленным диагнозом злокачественное новообразование за период. |
|
|
4. |
Доля взрослых с установленным диагнозом хроническая обструктивная болезнь легких, выявленным впервые при профилактических медицинских осмотрах и диспансеризации за период, от общего числа взрослых пациентов с впервые в жизни установленным диагнозом хроническая обструктивная легочная болезнь за период. |
|
Процент |
Источником информации являются реестры, оказанной медицинской помощи застрахованным лицам. Отбор информации для расчета показателей осуществляется по полям реестра: - дата окончания лечения; - диагноз основной; - впервые выявлено (основной); - характер заболевания; - цель посещения; - дата рождения. |
|
|
где: Dхобл - доля взрослых пациентов с установленным диагнозом хроническая обструктивная болезнь легких, выявленным впервые при профилактических медицинских осмотрах и диспансеризации за период, от общего числа взрослых пациентов с впервые в жизни установленным диагнозом хроническая обструктивная легочная болезнь за период; Hдисп - число взрослых пациентов с установленным диагнозом хроническая обструктивная болезнь легких, выявленным впервые при профилактических медицинских осмотрах и диспансеризации за период; Hвп - общее число взрослых пациентов с впервые в жизни установленным диагнозом хроническая обструктивная легочная болезнь за период. |
|
|
5. |
Доля взрослых с установленным диагнозом сахарный диабет, выявленным впервые при профилактических медицинских осмотрах и диспансеризации за период, от общего числа взрослых пациентов с впервые в жизни установленным диагнозом сахарный диабет за период. |
|
Процент |
Источником информации являются реестры, оказанной медицинской помощи застрахованным лицам. Отбор информации для расчета показателей осуществляется по полям реестра: - дата окончания лечения; - диагноз основной; - впервые выявлено (основной); - характер заболевания; - цель посещения; - дата рождения. |
|
|
где: Dсд - доля взрослых пациентов с установленным диагнозом сахарный диабет, выявленным впервые при профилактических медицинских осмотрах и диспансеризации за период, от общего числа взрослых пациентов с впервые в жизни установленным диагнозом сахарный диабет за период; SDдисп - число взрослых пациентов с установленным диагнозом сахарный диабет, выявленным впервые при профилактических медицинских осмотрах и диспансеризации за период; SDвп - общее число взрослых пациентов с впервые в жизни установленным диагнозом сахарный диабет за период. |
|
|
6. |
Выполнение плана вакцинации взрослых граждан по эпидемиологическим показаниям за период (коронавирусная инфекция COVID-19). |
|
Процент |
Источником информации являются сведения органов государственной власти субъектов Российской Федерации в сфере охраны здоровья, соотносимые с данными федерального регистра вакцинированных. |
|
|
где: Vvэпид - процент выполнения плана вакцинации взрослых граждан по эпидемиологическим показаниям за период (коронавирусная инфекция COVID-19); Fvэпид - фактическое число взрослых граждан, вакцинированных от коронавирусной инфекции COVID-19 в отчетном периоде; Pvэпид - число граждан, подлежащих. вакцинации по эпидемиологическим показаниям за период (коронавирусная инфекция COVID-19) |
|
|
Оценка эффективности диспансерного наблюдения | ||||
7. |
Доля взрослых с болезнями системы кровообращения <*>, имеющих высокий риск преждевременной смерти, состоящих под диспансерным наблюдением, от общего числа взрослых пациентов с болезнями системы кровообращения <*>, имеющих высокий риск преждевременной смерти, за период. |
|
На 100 пациентов |
Расчет показателя осуществляется путем отбора информации по полям реестра в формате Д1 "Файл со сведениями об оказанной медицинской помощи за период, кроме ВМП, диспансеризации, профилактических медицинских осмотров, медицинской помощи при подозрении на ЗНО": - дата окончания лечения; - результат обращения; - диагноз основной; - диагноз сопутствующего заболевания; - диагноз осложнения заболевания; - диспансерное наблюдение. |
|
|
где: DNриск - доля взрослых пациентов с болезнями системы кровообращения <*>, имеющих высокий риск преждевременной смерти, состоящих под диспансерным наблюдением, от общего числа взрослых пациентов с болезнями системы кровообращения <*>, имеющих высокий риск преждевременной смерти, за период; Rдн - число взрослых пациентов с болезнями системы кровообращения <*>, имеющих высокий риск преждевременной смерти, состоящих под диспансерным наблюдением; Rвп - общее число взрослых пациентов с болезнями системы кровообращения <*>, имеющих высокий риск преждевременной смерти, обратившихся за медицинской помощью за период. |
|
|
8. |
Число взрослых с болезнями системы кровообращения <*>, имеющих высокий риск преждевременной смерти, которым за период оказана медицинская помощь в экстренной и неотложной форме, от общего числа взрослых пациентов с болезнями системы кровообращения <*>, имеющих высокий риск преждевременной смерти, за период. |
|
На 100 пациентов |
Расчет показателя осуществляется путем отбора информации по полям реестра в формате Д1 "Файл со сведениями об оказанной медицинской помощи, кроме ВМП, диспансеризации, профилактических медицинских осмотров, медицинской помощи при подозрении на ЗНО": - дата окончания лечения; - результат обращения; - диагноз основной; - диагноз сопутствующего заболевания; - диагноз осложнения заболевания; - диспансерное наблюдение; - условия оказания медицинской помощи; - форма оказания медицинской помощи. |
|
|
где: Sриск - число взрослых пациентов с болезнями системы кровообращения <*>, имеющих высокий риск преждевременной смерти, которым за период оказана медицинская помощь в неотложной форме и (или) скорая медицинская помощь, от общего числа взрослых пациентов с болезнями системы кровообращения <*>, имеющих высокий риск преждевременной смерти, за период; Vриск - число взрослых пациентов с болезнями системы кровообращения <*>, имеющих высокий риск преждевременной смерти, которым за период оказана медицинская помощь в неотложной форме и (или) скорая медицинская помощь по поводу болезней системы кровообращения <*>, приводящих к высокому риску преждевременной смертности; Dриск - общее число взрослых пациентов с болезнями системы кровообращения <*>, имеющих высокий риск преждевременной смерти, обратившихся за медицинской помощью за период. |
|
|
9. |
Доля взрослых с болезнями системы кровообращения, в отношении которых установлено диспансерное наблюдение за период, от общего числа взрослых пациентов с впервые в жизни установленным диагнозом болезни системы кровообращения за период. |
|
Процент |
Источником информации являются реестры, оказанной медицинской помощи застрахованным лицам. Отбор информации для расчета показателей осуществляется по полям реестра: - дата постановки на диспансерный учет; - диагноз основной; - возраст пациента; - характер заболевания; - впервые выявлено (основной); - дата рождения. Источником информации является информационный ресурс территориального фонда в части сведений о лицах, состоящих под диспансерным наблюдением (гл. 15 Приказ 108н МЗ РФ) |
|
|
где: DNбск - доля взрослых пациентов с болезнями системы кровообращения, в отношении которых установлено диспансерное наблюдение за период, от общего числа взрослых пациентов с впервые в жизни установленным диагнозом болезни системы кровообращения за период; BSKдн - число взрослых пациентов с болезнями системы кровообращения, в отношении которых установлено диспансерное наблюдение за период; BSKвп - общее число взрослых пациентов с впервые в жизни установленным диагнозом болезни системы кровообращения за период. |
|
|
10. |
Доля взрослых с установленным диагнозом хроническая обструктивная болезнь легких, в отношении которых установлено диспансерное наблюдение за период, от общего числа взрослых пациентов с впервые в жизни установленным диагнозом хроническая обструктивная болезнь легких за период. |
|
Процент |
Источником информации являются реестры, оказанной медицинской помощи застрахованным лицам. Отбор информации для расчета показателей осуществляется по полям реестра: - дата постановки на диспансерный учет; - диагноз основной; - возраст пациента; - характер заболевания; - впервые выявлено (основной); - дата рождения. Источником информации является информационный ресурс территориального фонда в части сведений о лицах, состоящих под диспансерным наблюдением (гл. 15 Приказ 108н МЗ РФ) |
|
|
где: DNхобл - доля взрослых пациентов с установленным диагнозом хроническая обструктивная болезнь легких, в отношении которых установлено диспансерное наблюдение за период, от общего числа взрослых пациентов с впервые в жизни установленным диагнозом хроническая обструктивная болезнь легких за период; Hдн - число взрослых пациентов с установленным диагнозом хроническая обструктивная болезнь легких, в отношении которых установлено диспансерное наблюдение за период; Hвп - общее число взрослых пациентов с впервые в жизни установленным диагнозом хроническая обструктивная болезнь легких за период. |
|
|
11. |
Доля взрослых с установленным диагнозом сахарный диабет, в отношении которых установлено диспансерное наблюдение за период, от общего числа взрослых пациентов с впервые в жизни установленным диагнозом сахарный диабет за период. |
|
Процент |
Источником информации являются реестры, оказанной медицинской помощи застрахованным лицам. Отбор информации для расчета показателей осуществляется по полям реестра: - дата постановки на диспансерный учет; - диагноз основной; - возраст пациента; - характер заболевания; - впервые выявлено (основной); - дата рождения. Источником информации является информационный ресурс территориального фонда в части сведений о лицах, состоящих под диспансерным наблюдением (гл. 15 Приказ 108н МЗ РФ) |
|
|
где: DNсд - доля взрослых пациентов с установленным диагнозом сахарный диабет, в отношении которых установлено диспансерное наблюдение за период, от общего числа взрослых пациентов с впервые в жизни установленным диагнозом сахарный диабет за период; SDдн - число взрослых пациентов с установленным диагнозом сахарный диабет, в отношении которых установлено диспансерное наблюдение за период; SDвп - общее число взрослых пациентов с впервые в жизни установленным диагнозом сахарный диабет за период. |
|
|
12. |
Доля взрослых, госпитализированных за период по экстренным показаниям в связи с обострением (декомпенсацией) состояний, по поводу которых пациент находится под диспансерным наблюдением, от общего числа взрослых пациентов, находящихся под диспансерным наблюдением за период. |
|
Процент |
Источником информации является информационный ресурс территориального фонда в части сведений о лицах, состоящих под диспансерным наблюдением (гл. 15 Приказ 108н МЗ РФ) Источником информации являются реестры (стационар), оказанной медицинской помощи застрахованным лицам. Отбор информации для расчета показателей осуществляется по полям реестра: - дата окончания лечения; - диагноз основной; - диагноз сопутствующий; - диагноз осложнений - характер заболевания; - форма оказания медицинской помощи. |
|
|
где: Hвсего - доля взрослых пациентов, госпитализированных за период по экстренным показаниям в связи с обострением (декомпенсацией) состояний, по поводу которых пациент находится под диспансерным наблюдением, от общего числа взрослых пациентов, находящихся под диспансерным наблюдением за период; Oвсего - число взрослых пациентов, госпитализированных за период по экстренным показаниям в связи с обострением (декомпенсацией) состояний, по поводу которых пациент находится под диспансерным наблюдением; Dnвсего - общее число взрослых пациентов, находящихся под диспансерным наблюдением за период. |
|
|
13. |
Доля взрослых, повторно госпитализированных за период по причине заболеваний сердечно-сосудистой системы или их осложнений в течение года с момента предыдущей госпитализации, от общего числа взрослых пациентов, госпитализированных за период по причине заболеваний сердечно-сосудистой системы или их осложнений. |
|
Процент |
Источником информации являются реестры (стационар), оказанной медицинской помощи застрахованным лицам. Отбор информации для расчета показателей осуществляется по полям реестра: - дата начала лечения; - диагноз основной; - диагноз сопутствующий; - диагноз осложнений - характер заболевания; - форма оказания медицинской помощи |
|
|
где: Pбск - доля взрослых пациентов, повторно госпитализированных за период по причине заболеваний сердечно-сосудистой системы или их осложнений в течение года с момента предыдущей госпитализации, от общего числа взрослых пациентов, госпитализированных за период по причине заболеваний сердечно-сосудистой системы или их осложнений; PHбск - число взрослых пациентов, повторно госпитализированных за период по причине заболеваний сердечно-сосудистой системы или их осложнений в течение года с момента предыдущей госпитализации; Hбск - общее число взрослых пациентов, госпитализированных за период по причине заболеваний сердечно-сосудистой системы или их осложнений. |
|
|
14. |
Доля взрослых, находящихся под диспансерным наблюдением по поводу сахарного диабета, у которых впервые зарегистрированы осложнения за период (диабетическая ретинопатия, диабетическая стопа), от общего числа, находящихся под диспансерным наблюдением по поводу сахарного диабета за период. |
|
Процент |
Источником информации является информационный ресурс территориального фонда в части сведений о лицах, состоящих под диспансерным наблюдением (гл. 15 Приказ 108н МЗ РФ) Источником информации являются реестры, оказанной медицинской помощи застрахованным лицам. Отбор информации для расчета показателей осуществляется по полям реестра: - дата окончания лечения; - диагноз основной; - диагноз сопутствующий - впервые выявлено (основной); - характер заболевания; - цель посещения. |
|
|
где: SD - доля взрослых пациентов, находящихся под диспансерным наблюдением по поводу сахарного диабета, у которых впервые зарегистрированы осложнения за период (диабетическая ретинопатия, диабетическая стопа), от общего числа взрослых пациентов, находящихся под диспансерным наблюдением по поводу сахарного диабета за период; Osl - число взрослых пациентов, находящихся под диспансерным наблюдением по поводу сахарного диабета, у которых впервые зарегистрированы осложнения за период (диабетическая ретинопатия, диабетическая стопа); SD - общее число взрослых пациентов, находящихся под диспансерным наблюдением по поводу сахарного диабета за период. |
|
|
Детское население (от 0 до 17 лет включительно) | ||||
Оценка эффективности профилактических мероприятий и диспансерного наблюдения | ||||
15. |
Охват вакцинацией детей в рамках Национального календаря прививок. |
|
Процент |
Источником информации являются данные органов государственной власти субъектов Российской Федерации в сфере охраны здоровья, предоставляемые на бумажных носителях. |
|
|
где: Vdнац - процент охвата вакцинацией детей в рамках Национального календаря прививок в отчетном периоде; Fdнац - фактическое число вакцинированных детей в рамках Национального календаря прививок в отчетном периоде; Pdнац - число детей соответствующего возраста (согласно Национальному календарю прививок) на начало отчетного периода. |
|
|
16. |
Доля детей, в отношении которых установлено диспансерное наблюдение по поводу болезней костно-мышечной системы и соединительной ткани за период, от общего числа детей с впервые в жизни установленными диагнозами болезней костно-мышечной системы и соединительной ткани за период. |
|
Процент |
Источником информации являются реестры, оказанной медицинской помощи застрахованным лицам. Отбор информации для расчета показателей осуществляется по полям реестра: - дата рождения; - дата окончания лечения; - диагноз основной; - впервые выявлено (основной); - характер заболевания; - цель посещения. |
|
|
где: Ddkms - доля детей, в отношении которых установлено диспансерное наблюдение по поводу болезней костно-мышечной системы и соединительной ткани за период, от общего числа детей с впервые в жизни установленными диагнозами болезней костно-мышечной системы и соединительной ткани за период; Cdkms - число детей, в отношении которых установлено диспансерное наблюдение по поводу болезней костно-мышечной системы и соединительной ткани за период; Cpkms - общее число детей с впервые в жизни установленными диагнозами болезней костно-мышечной системы и соединительной ткани за период. |
|
|
17. |
Доля детей, в отношении которых установлено диспансерное наблюдение по поводу болезней глаза и его придаточного аппарата за период, от общего числа детей с впервые в жизни установленными диагнозами болезней глаза и его придаточного аппарата за период. |
|
Процент |
Источником информации являются реестры, оказанной медицинской помощи застрахованным лицам. Отбор информации для расчета показателей осуществляется по полям реестра: - дата рождения; - дата окончания лечения; - диагноз основной; - впервые выявлено (основной); - характер заболевания; - цель посещения. |
|
|
где: Ddgl - доля детей, в отношении которых установлено диспансерное наблюдение по поводу болезней глаза и его придаточного аппарата за период, от общего числа детей с впервые в жизни установленными диагнозами болезней глаза и его придаточного аппарата за период; Cdgl - число детей, в отношении которых установлено диспансерное наблюдение по поводу болезней глаза и его придаточного аппарата за период; Cpgl - общее число детей с впервые в жизни установленными диагнозами болезней глаза и его придаточного аппарата за период. |
|
|
18. |
Доля детей, в отношении которых установлено диспансерное наблюдение по поводу болезней органов пищеварения за период, от общего числа детей с впервые в жизни установленными диагнозами болезней органов пищеварения за период. |
|
Процент |
Источником информации являются реестры, оказанной медицинской помощи застрахованным лицам. Отбор информации для расчета показателей осуществляется по полям реестра: - дата рождения; - дата окончания лечения; - диагноз основной; - впервые выявлено (основной); - характер заболевания; - цель посещения. |
|
|
где: Dbop - доля детей, в отношении которых установлено диспансерное наблюдение по поводу болезней органов пищеварения за период, от общего числа детей с впервые в жизни установленными диагнозами болезней органов пищеварения за период; Cdbop - число детей, в отношении которых установлено диспансерное наблюдение по поводу болезней органов пищеварения за период; Cpbop - общее число детей с впервые в жизни установленными диагнозами болезней органов пищеварения за период. |
|
|
19. |
Доля детей, в отношении которых установлено диспансерное наблюдение по поводу болезней системы кровообращения за период от общего числа детей с впервые в жизни установленными диагнозами болезней системы кровообращения за период. |
|
Процент |
Источником информации являются реестры, оказанной медицинской помощи застрахованным лицам. Отбор информации для расчета показателей осуществляется по полям реестра: - дата рождения; - дата окончания лечения; - диагноз основной; - впервые выявлено (основной); - характер заболевания; - цель посещения. |
|
|
где: Ddbsk - доля детей, в отношении которых установлено диспансерное наблюдение по поводу болезней системы кровообращения за период от общего числа детей с впервые в жизни установленными диагнозами болезней системы кровообращения за период; Cdbsk - число детей, в отношении которых установлено диспансерное наблюдение по поводу болезней системы кровообращения за период Cpbsk - общее число детей с впервые в жизни установленными диагнозами болезней системы кровообращения за период. |
|
|
20. |
Доля детей, в отношении которых установлено диспансерное наблюдение по поводу болезней эндокринной системы, расстройства питания и нарушения обмена веществ за период, от общего числа детей с впервые в жизни установленными диагнозами болезней эндокринной системы, расстройства питания и нарушения обмена веществ за период. |
|
Процент |
Источником информации являются реестры, оказанной медицинской помощи застрахованным лицам. Отбор информации для расчета показателей осуществляется по полям реестра: - дата рождения; - дата окончания лечения; - диагноз основной; - впервые выявлено (основной); - характер заболевания; - цель посещения. |
|
|
где: Ddbes - доля детей, в отношении которых установлено диспансерное наблюдение по поводу болезней эндокринной системы, расстройства питания и нарушения обмена веществ за период, от общего числа детей с впервые в жизни установленными диагнозами болезней эндокринной системы, расстройства питания и нарушения обмена веществ за период; Cdbes - число детей, в отношении которых установлено диспансерное наблюдение по поводу болезней эндокринной системы, расстройства питания и нарушения обмена веществ за период; Cpbes - общее число детей с впервые в жизни установленными диагнозами болезней эндокринной системы, расстройства питания и нарушения обмена веществ за период. |
|
|
Оказание акушерско-гинекологической помощи | ||||
Оценка эффективности профилактических мероприятий | ||||
21. |
Доля женщин, отказавшихся от искусственного прерывания беременности, от числа женщин, прошедших доабортное консультирование за период. |
|
Процент |
Источником информации являются данные органов государственной власти субъектов Российской Федерации в сфере охраны здоровья, предоставляемые на бумажных носителях. |
|
|
где: W - доля женщин, отказавшихся от искусственного прерывания беременности, от числа женщин, прошедших доабортное консультирование за период; Kотк - число женщин, отказавшихся от искусственного прерывания беременности; K - общее число женщин, прошедших доабортное консультирование за период. |
|
|
22. |
Доля беременных женщин, вакцинированных от коронавирусной инфекции COVID-19, за период, от числа женщин, состоящих на учете по беременности и родам на начало периода. |
|
Процент |
Источником информации являются данные органов государственной власти субъектов Российской Федерации в сфере охраны здоровья, предоставляемые на бумажных носителях (Pbcovid) и данные федерального регистра вакцинированных (Fbcovid). |
|
|
где: Vbcovid - доля беременных женщин, вакцинированных от коронавирусной инфекции COVID-19, за период, от числа женщин, состоящих на учете по беременности и родам на начало периода; Fbcovid - фактическое число беременных женщин, вакцинированных от коронавирусной инфекции COVID-19, за период; Pbcovid - число женщин, состоящих на учете по беременности и родам на начало периода. |
|
|
23. |
Доля женщин с установленным диагнозом злокачественное новообразование шейки матки, выявленным впервые при диспансеризации, от общего числа женщин с установленным диагнозом злокачественное новообразование шейки матки за период. |
|
Процент |
Расчет показателя производится путем отбора информации по полям реестра формата Д3 "Файл со сведениями об оказанной медицинской помощи при диспансеризации" предусматривает поле реестра: - признак подозрения на злокачественное новообразование. В дальнейшем движение пациента возможно отследить по формату Д4. Файл со сведениями при осуществлении персонифицированного учета оказанной медицинской помощи при подозрении на злокачественное новообразование или установленном диагнозе злокачественного новообразования - диагноз основной, - характер основного заболевания |
|
|
где: Zшм - доля женщин с установленным диагнозом злокачественное новообразование шейки матки, выявленным впервые при диспансеризации, от общего числа женщин с установленным диагнозом злокачественное новообразование шейки матки за период; Aшм - число женщин с установленным диагнозом злокачественное новообразование шейки матки, выявленным впервые при диспансеризации; Vшм - общее число женщин с установленным диагнозом злокачественное новообразование шейки матки за период. |
|
|
24. |
Доля женщин с установленным диагнозом злокачественное новообразование молочной железы, выявленным впервые при диспансеризации, от общего числа женщин с установленным диагнозом злокачественное новообразование молочной железы за период. |
|
Процент |
Расчет осуществляется путем отбора информации по полям реестра формата Д3 "Файл со сведениями об оказанной медицинской помощи при диспансеризации" предусматривает поле реестра: - признак подозрения на злокачественное новообразование. В дальнейшем движение пациента возможно отследить по формату Д4. Файл со сведениями при осуществлении персонифицированного учета оказанной медицинской помощи при подозрении на злокачественное новообразование или установленном диагнозе злокачественного новообразования - диагноз основной, - характер основного заболевания. |
|
|
где: Zмж - доля женщин с установленным диагнозом злокачественное новообразование молочной железы, выявленным впервые при диспансеризации, от общего числа женщин с установленным диагнозом злокачественное новообразование молочной железы за период; Aмж - число женщин с установленным диагнозом злокачественное новообразование молочной железы, выявленным впервые при диспансеризации; Vмж - общее число женщин с установленным диагнозом злокачественное новообразование молочной железы за период. |
|
|
25. |
Доля беременных женщин, прошедших скрининг в части оценки антенатального развития плода за период, от общего числа женщин, состоявших на учете по поводу беременности и родов за период. |
|
Процент |
Источником информации являются данные органов государственной власти субъектов Российской Федерации в сфере охраны здоровья, предоставляемые на бумажных носителях. |
|
|
где: B - доля беременных женщин, прошедших скрининг в части оценки антенатального развития плода за период, от общего числа женщин, состоявших на учете по поводу беременности и родов за период; S - число беременных женщин, прошедших скрининг в части оценки антенатального развития плода при сроке беременности 11 - 14 недель (УЗИ и определение материнских сывороточных маркеров) и 19 - 21 неделя (УЗИ), с родоразрешением за период; U - общее число женщин, состоявших на учете по поводу беременности и родов за период, с родоразрешением за период. |
|
|
Общие показатели | ||||
Оценка выполнения объемов медицинской помощи | ||||
1.1 |
Выполнение количества посещений с профилактической целью, подлежащих оплате в рамках подушевого финансирования |
|
Процент |
Источником информации являются реестры, оказанной медицинской помощи застрахованным лицам. |
|
|
где: VППЦ - процент выполнения плана оказания посещений с профилактической целью;
|
|
|
1.2 |
Выполнение количества обращений в связи с заболеваниями, подлежащих оплате в рамках подушевого финансирования |
|
Процент |
Источником информации являются реестры, оказанной медицинской помощи застрахованным лицам. |
|
|
где: VОЗ - процент выполнения плана оказания обращений в связи с заболеваниями;
|
|
|
1.3 |
Выполнение количества посещений в неотложной форме, подлежащих оплате в рамках подушевого финансирования |
|
Процент |
Источником информации являются реестры, оказанной медицинской помощи застрахованным лицам. |
|
|
где: VПНП - процент выполнения плана оказания посещений в неотложной форме;
|
|
|
1.4 |
Выполнение количества случаев госпитализации в условиях круглосуточного стационара, подлежащих оплате в рамках подушевого финансирования |
|
Процент |
Источником информации являются реестры, оказанной медицинской помощи застрахованным лицам. |
|
|
где: VКС - процент выполнения плана оказания случаев госпитализации;
|
|
|
1.5 |
Выполнение количества случаев лечения в условиях дневного стационара, подлежащих оплате в рамках подушевого финансирования |
|
Процент |
Источником информации являются реестры, оказанной медицинской помощи застрахованным лицам. |
|
|
где: VДС - процент выполнения плана оказания случаев лечения;
|
|
|
* По набору кодов Международной
статистической классификацией болезней
и проблем, связанных со здоровьем,
десятого пересмотра (МКБ-10).
** В условиях распространения новой
коронавирусной инфекции (COVID-19) методика
расчета показателя может быть
скорректирована на предмет исключения
из расчета периода, когда деятельность
медицинской организации (в части
соответствующего направления
деятельности) была приостановлена
приказом руководителя медицинской
организации за отчетный и предыдущий год
соответственно путем пересчета к
годовому значению.
Таблица 3
Применение показателей
результативности деятельности в
медицинских организациях ХМАО - Югры,
оказывающих медицинскую помощь по
подушевому нормативу финансирования, на
прикрепившихся к медицинской
организации лиц в амбулаторных
условиях
Перечень медицинских организаций |
Взрослое население (в возрасте 18 лет и старше) |
макс. кол-во баллов по ВзрН |
Детское население (от 0 до 17 лет включительно) |
макс. кол-во баллов по ДетН |
Оказание акушерско-гинекологической помощи |
макс. кол-во баллов по АГП |
Итого макс. кол-во баллов | ||||||||||||||||||||||
|
1 |
2 |
3 |
4 |
5 |
6 |
7 |
8 |
9 |
10 |
11 |
12 |
13 |
14 |
|
15 |
16 |
17 |
18 |
19 |
20 |
|
21 |
22 |
23 |
24 |
25 |
|
|
БУ "Нижневартовская районная больница" |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
19.0 |
|
|
|
|
|
|
7.0 |
|
|
|
|
|
6.0 |
32.0 |
БУ "Нижнесортымская участковая больница" |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
19.0 |
|
|
|
|
|
|
7.0 |
|
|
|
|
|
6.0 |
32.0 |
БУ "Федоровская городская больница" |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
19.0 |
|
|
|
|
|
|
7.0 |
|
|
|
|
|
6.0 |
32.0 |
БУ "Лянторская городская больница" |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
19.0 |
|
|
|
|
|
|
7.0 |
|
|
|
|
|
6.0 |
32.0 |
БУ "Нефтеюганская районная больница" |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
19.0 |
|
|
|
|
|
|
7.0 |
|
|
|
|
|
6.0 |
32.0 |
БУ "Угутская участковая больница" |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
19.0 |
|
|
|
|
|
|
7.0 |
|
x |
x |
x |
x |
1.0 |
27.0 |
БУ "Радужнинская городская больница" |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
19.0 |
|
|
|
|
|
|
7.0 |
|
|
|
|
|
6.0 |
32.0 |
БУ "Новоаганская районная больница" |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
19.0 |
|
|
|
|
|
|
7.0 |
|
|
|
|
|
6.0 |
32.0 |
БУ "Покачевская городская больница" |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
19.0 |
|
|
|
|
|
|
7.0 |
|
|
|
|
|
6.0 |
32.0 |
БУ "Урайская городская клиническая больница" |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
19.0 |
|
|
|
|
|
|
7.0 |
|
|
|
|
|
6.0 |
32.0 |
БУ "Октябрьская районная больница" |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
19.0 |
|
|
|
|
|
|
7.0 |
|
|
|
|
|
6.0 |
32.0 |
БУ "Ханты-Мансийская районная больница" |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
19.0 |
|
|
|
|
|
|
7.0 |
|
|
|
|
|
6.0 |
32.0 |
БУ "Югорская городская больница" |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
19.0 |
|
|
|
|
|
|
7.0 |
|
|
|
|
|
6.0 |
32.0 |
АУ "Советская районная больница" |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
19.0 |
|
|
|
|
|
|
7.0 |
|
|
|
|
|
6.0 |
32.0 |
БУ "Кондинская районная больница" |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
19.0 |
|
|
|
|
|
|
7.0 |
|
|
|
|
|
6.0 |
32.0 |
БУ "Пионерская районная больница" |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
19.0 |
|
|
|
|
|
|
7.0 |
|
|
|
|
|
6.0 |
32.0 |
БУ "Белоярская районная больница" |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
19.0 |
|
|
|
|
|
|
7.0 |
|
|
|
|
|
6.0 |
32.0 |
БУ "Березовская районная больница" |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
19.0 |
|
|
|
|
|
|
7.0 |
|
|
|
|
|
6.0 |
32.0 |
БУ "Игримская районная больница" |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
19.0 |
|
|
|
|
|
|
7.0 |
|
|
|
|
|
6.0 |
32.0 |
БУ "Лангепасская городская больница" |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
19.0 |
|
|
|
|
|
|
7.0 |
|
|
|
|
|
6.0 |
32.0 |
![]() - показатель применяется в
медицинской организации
- показатель применяется в
медицинской организации
x - показатель не применяется в
медицинской организации
Подписи сторон:
Директор
Департамента здравоохранения
Ханты-Мансийского автономного округа -
Югры
А.А.ДОБРОВОЛЬСКИЙ
Директор
Территориального фонда
обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры
А.П.ФУЧЕЖИ
Директор АСП ООО "Капитал МС" - Филиал
в ХМАО - Югре
И.Ю.КУЗНЕЦОВА
Директор
Ханты-Мансийского филиала
ООО "АльфаСтрахование-ОМС"
А.О.ТОМИН
Председатель
Ассоциации работников
здравоохранения Ханты-Мансийского
автономного округа - Югры
В.А.ГИЛЬВАНОВ
Председатель
Региональной организации Профсоюза
работников
здравоохранения Российской Федерации
Ханты-Мансийского автономного округа -
Югры
О.Г.МЕНЬШИКОВА
Приложение 5
к Дополнительному соглашению 1
от 01.02.2024
Приложение 7
к Тарифному соглашению в системе
обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры на 2024 год
от 29.12.2023
МЕТОДИКА РАСЧЕТА РАЗМЕРА ПОДУШЕВОГО
НОРМАТИВА ФИНАНСИРОВАНИЯ ПРИ ОПЛАТЕ
МЕДИЦИНСКОЙ ПОМОЩИ, ОКАЗАННОЙ В
АМБУЛАТОРНЫХ УСЛОВИЯХ
1. Основные подходы к оплате первичной
медико-санитарной помощи, оказанной в
амбулаторных условиях
При оплате медицинской помощи,
оказанной в амбулаторных условиях,
Программой установлены следующие
способы оплаты:
- по подушевому нормативу
финансирования на прикрепившихся лиц (за
исключением расходов на проведение
компьютерной томографии,
магнитно-резонансной томографии,
ультразвукового исследования
сердечно-сосудистой системы,
эндоскопических диагностических
исследований, молекулярно-генетических
исследований и патологоанатомических
исследований биопсийного
(операционного) материала с целью
диагностики онкологических заболеваний
и подбора противоопухолевой
лекарственной терапии (далее -
молекулярно-генетические исследования и
патологоанатомические исследования
биопсийного (операционного) материала),
на проведение тестирования на выявление
новой коронавирусной инфекции (COVID-19),
профилактических медицинских осмотров и
диспансеризации, в том числе углубленной
диспансеризации и диспансеризации для
оценки репродуктивного здоровья женщин
и мужчин, а также средств на оплату
диспансерного наблюдения, включая
диспансерное наблюдение работающих
граждан, и финансовое обеспечение
фельдшерских здравпунктов,
фельдшерско-акушерских пунктов) с учетом
показателей результативности
деятельности медицинской организации
(включая показатели объема медицинской
помощи), перечень которых
устанавливается Министерством
здравоохранения Российской Федерации, в
том числе с включением расходов на
медицинскую помощь, оказываемую в иных
медицинских организациях и оплачиваемую
за единицу объема медицинской помощи.
- за единицу объема медицинской
помощи - за медицинскую услугу,
посещение, обращение (законченный
случай) при оплате:
медицинской помощи, оказанной
застрахованным лицам за пределами
субъекта Российской Федерации, на
территории которого выдан полис
обязательного медицинского
страхования;
медицинской помощи, оказанной в
медицинских организациях, не имеющих
прикрепившихся лиц;
медицинской помощи, оказанной
медицинской организацией (в том числе по
направлениям, выданным иной медицинской
организацией), источником финансового
обеспечения которой являются средства
подушевого норматива финансирования на
прикрепившихся лиц, получаемые иной
медицинской организацией;
отдельных диагностических
(лабораторных) исследований -
компьютерной томографии,
магнитно-резонансной томографии,
ультразвукового исследования
сердечно-сосудистой системы,
эндоскопических диагностических
исследований, молекулярно-генетических
исследований и патологоанатомических
исследований биопсийного
(операционного) материала, тестирования
на выявление новой коронавирусной
инфекции (COVID-19);
профилактических медицинских
осмотров и диспансеризации, в том числе
углубленной диспансеризации и
диспансеризации для оценки
репродуктивного здоровья женщин и
мужчин;
диспансерного наблюдения
отдельных категорий граждан из числа
взрослого населения, включая
диспансерное наблюдение работающих
граждан и (или) обучающихся в
образовательных организациях;
медицинской помощи по медицинской
реабилитации (комплексное посещение).
2. Расчет объема финансового обеспечения
первичной медико-санитарной помощи в
амбулаторных условиях
2.1. Расчет объема средств на оплату
медицинской помощи в амбулаторных
условиях
Средний подушевой норматив
финансирования в амбулаторных условиях
![]() , устанавливаемый в соответствии с
Требованиями к структуре и содержанию
тарифного соглашения, определяется по
следующей формуле:
, устанавливаемый в соответствии с
Требованиями к структуре и содержанию
тарифного соглашения, определяется по
следующей формуле:
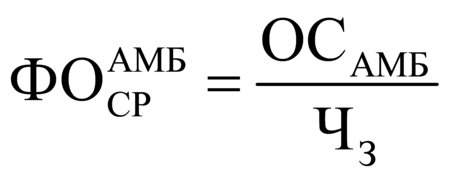 , где:
, где:
ОСАМБ |
объем средств на оплату медицинской помощи в амбулаторных условиях для медицинских организаций, участвующих в реализации территориальной программы обязательного медицинского страхования ХМАО - Югры; |
Чз |
численность застрахованного населения ХМАО - Югры, человек. |
Общий объем средств на оплату
медицинской помощи в амбулаторных
условиях для медицинских организаций,
участвующих в реализации
территориальной программы
обязательного медицинского страхования
данного субъекта Российской Федерации,
определяется на основе нормативов
объемов медицинской помощи и финансовых
затрат на единицу объема медицинской
помощи, установленных территориальной
программой обязательного медицинского
страхования, по следующей формуле:
ОСАМБ = (НоПМО x НфзПМО + НоДИСП x НфзДИСП +
НоИЦ x
x НфзИЦ + НоОЗ x НфзОЗ + НоНЕОТЛ x НфзНЕОТЛ +
НоМР x НфзМР +
+ НоДН x НфзДН) x ЧЗ - ОСМТР, где:
НоПМО |
средний норматив объема медицинской помощи, оказываемой в амбулаторных условиях, для проведения профилактических медицинских осмотров, установленный Территориальной программой государственных гарантий в части базовой программы, посещений; |
НоДИСП |
средний норматив объема медицинской помощи, оказываемой в амбулаторных условиях, для проведения диспансеризации, установленный Территориальной программой государственных гарантий в части базовой программы, посещений; |
НоИЦ |
средний норматив объема медицинской помощи, оказываемой в амбулаторных условиях, для посещений с иными целями, установленный Территориальной программой государственных гарантий в части базовой программы, посещений; |
НоОЗ |
средний норматив объема медицинской помощи, оказываемой в амбулаторных условиях в связи с заболеваниями, установленный Территориальной программой государственных гарантий в части базовой программы, обращений; |
НоНЕОТЛ |
средний норматив объема медицинской помощи, оказываемой в амбулаторных условиях в неотложной форме, установленный Территориальной программой государственных гарантий в части базовой программы, посещений; |
НоМР |
средний норматив объема медицинской помощи, оказываемой в амбулаторных условиях, для обращения по заболеванию при оказании медицинской помощи по профилю "Медицинская реабилитация", установленный Территориальной программой государственных гарантий в части базовой программы, комплексных посещений; |
НоДН |
средний норматив объема медицинской помощи, оказываемой в амбулаторных условиях, для диспансерного наблюдения, установленный Территориальной программой государственных гарантий в части базовой программы, комплексных посещений; |
НфзПМО |
средний норматив финансовых затрат на единицу объема медицинской помощи, оказываемой в амбулаторных условиях, для проведения профилактических медицинских осмотров, установленный Территориальной программой государственных гарантий в части базовой программы, рублей; |
НфзДИСП |
средний норматив финансовых затрат на единицу объема медицинской помощи, оказываемой в амбулаторных условиях, для проведения диспансеризации, установленный Территориальной программой государственных гарантий в части базовой программы, рублей; |
НфзИЦ |
средний норматив финансовых затрат на единицу объема медицинской помощи, оказываемой в амбулаторных условиях, для посещений с иными целями, установленный Территориальной программой государственных гарантий в части базовой программы, рублей; |
НфзОЗ |
средний норматив финансовых затрат на единицу объема медицинской помощи, оказываемой в амбулаторных условиях в связи с заболеваниями, установленный Территориальной программой государственных гарантий в части базовой программы, рублей; |
НфзНЕОТЛ |
средний норматив финансовых затрат на единицу объема медицинской помощи, оказываемой в амбулаторных условиях в неотложной форме, установленный Территориальной программой государственных гарантий в части базовой программы, рублей; |
НфзМР |
средний норматив финансовых затрат на единицу объема медицинской помощи, оказываемой в амбулаторных условиях, для обращения по заболеванию при оказании медицинской помощи по профилю "Медицинская реабилитация", установленный Территориальной программой государственных гарантий в части базовой программы, рублей; |
НфзДН |
средний норматив финансовых затрат на единицу объема медицинской помощи, оказываемой в амбулаторных условиях, для диспансерного наблюдения, установленный Территориальной программой государственных гарантий в части базовой программы, рублей; |
ОСМТР |
объем средств, направляемых на оплату медицинской помощи, оказываемой в амбулаторных условиях и оплачиваемой за единицу объема медицинской помощи застрахованным лицам за пределами ХМАО - Югры, на территории которого выдан полис обязательного медицинского страхования, рублей; |
2.2. Расчет базового подушевого норматива
финансирования на прикрепившихся лиц
Значение базового подушевого
норматива финансирования на
прикрепившихся лиц, исключающего
влияние применяемых коэффициентов
специфики оказания медицинской помощи,
уровня медицинской организации,
коэффициента дифференциации по
территориям оказания медицинской
помощи, стоимости медицинской помощи,
оплачиваемой за единицу объема ее
оказания, стоимости медицинской помощи,
оказываемой в фельдшерских,
фельдшерско-акушерских пунктах,
стоимости проведения профилактического
медицинского осмотра, диспансеризации
застрахованных лиц, диспансерного
наблюдения застрахованных лиц из числа
взрослого населения, а также выплаты
медицинским организациям за достижение
показателей результативности
деятельности (в размере 1 процента от
базового норматива финансирования на
прикрепившихся лиц) (далее - базовый
подушевой норматив финансирования
медицинской помощи) определяется по
следующей формуле:
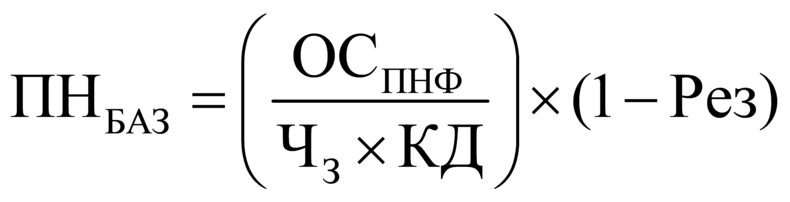 , где:
, где:
ПНБА3 |
базовый подушевой норматив финансирования медицинской помощи, рублей; |
ОСПНФ |
объем средств на оплату медицинской помощи по подушевому нормативу финансирования; |
КД |
единый коэффициент дифференциации ХМАО - Югры, рассчитанный в соответствии с Постановлением N 462 (на 2024 год - 1,767); |
Рез |
доля средств, направляемая на выплаты медицинским организациям за достижение показателей результативности деятельности (на 2024 год - 1%). |
Объем средств на оплату
медицинской помощи в амбулаторных
условиях по подушевому нормативу
финансирования, оказываемой
медицинскими организациями,
участвующими в реализации
территориальной программы
обязательного медицинского страхования
ХМАО - Югры (ОСПНФ), рассчитывается без
учета средств на финансовое обеспечение
медицинской помощи, оплачиваемой за
единицу объема и средств на финансовое
обеспечение фельдшерских,
фельдшерско-акушерских пунктов, по
следующей формуле:
ОСПНФ = ОСАМБ - ОСФАП - ОСИССЛЕД - ОСНЕОТЛ -
ОСЕО - ОСПО - ОСДИСП, где:
ОСФАП |
объем средств, направляемых на финансовое обеспечение фельдшерских, фельдшерско-акушерских пунктов в соответствии с установленными Территориальной программой государственных гарантий размерами финансового обеспечения фельдшерских, фельдшерско-акушерских пунктов (при необходимости - за исключением медицинской помощи в неотложной форме), рублей; |
ОСИССЛЕД |
объем средств, направляемых на оплату проведения отдельных диагностических (лабораторных) исследований (компьютерной томографии, магнитно-резонансной томографии, ультразвукового исследования сердечно-сосудистой системы, эндоскопических диагностических исследований, молекулярно-генетических исследований и патологоанатомических исследований биопсийного (операционного) материала, тестирования на выявление новой коронавирусной инфекции (COVID-19) в соответствии с нормативами, установленными Территориальной программой государственных гарантий в части базовой программы, рублей; |
ОСНЕОТЛ |
объем средств, направляемых на оплату посещений в неотложной форме в соответствии с нормативами, установленными Территориальной программой государственных гарантий в части базовой программы, рублей (используется в случае принятия Комиссией решения о финансировании медицинской помощи в неотложной форме вне подушевого норматива); |
ОСЕО |
объем средств, направляемых на оплату медицинской помощи, оказываемой в амбулаторных условиях за единицу объема медицинской помощи застрахованным в данном субъекте Российской Федерации лицам (в том числе комплексных посещений по профилю "Медицинская реабилитация", а также диспансерного наблюдения отдельных категорий граждан из числа взрослого населения), рублей; |
ОСПО |
объем средств, направляемых на оплату проведения профилактических медицинских осмотров в соответствии с нормативами, установленными Территориальной программой государственных гарантий в части базовой программы, рублей |
ОСДИСП |
объем средств, направляемых на оплату проведения диспансеризации, включающей профилактический медицинский осмотр и дополнительные методы обследований (в том числе второго этапа диспансеризации и углубленной диспансеризации), рублей |
Объем средств, направляемых на
финансовое обеспечение фельдшерских,
фельдшерско-акушерских пунктов (ОСФАП),
рассчитывается в соответствии с пунктом
2.8 данного приложения.
Объем средств, направляемых на
оплату проведения отдельных
диагностических (лабораторных)
исследований, рассчитывается по
следующей формуле:
![]() , где:
, где:
Ноj |
средний норматив объема медицинской помощи для проведения j-го исследования (компьютерной томографии, магнитно-резонансной томографии, ультразвукового исследования сердечно-сосудистой системы, эндоскопических диагностических исследований, молекулярно-генетических исследований и патологоанатомических исследований биопсийного (операционного) материала, тестирования на выявление новой коронавирусной инфекции (COVID-19)), установленный Территориальной программой государственных гарантий в части базовой программы, исследований; |
Нфзj |
средний норматив финансовых затрат на единицу объема медицинской помощи для проведения j-го исследования (компьютерной томографии, магнитно-резонансной томографии, ультразвукового исследования сердечно-сосудистой системы, эндоскопических диагностических исследований, молекулярно-генетических исследований и патологоанатомических исследований биопсийного (операционного) материала, тестирования на выявление новой коронавирусной инфекции (COVID-19)), установленный Территориальной программой государственных гарантий в части базовой программы, рублей; |
Чз |
численность застрахованного населения ХМАО - Югры, человек. |
Объем средств, направляемых на
оплату медицинской помощи в неотложной
форме, рассчитывается по следующей
формуле:
ОСНЕОТЛ = НоНЕОТЛ x НфзНЕОТЛ x ЧЗ.
2.3. Расчет половозрастных коэффициентов
дифференциации
С целью учета различий в
потреблении медицинской помощи в ХМАО -
Югре при расчете значений коэффициента
специфики оказания медицинской помощи
учитываются половозрастные
коэффициенты дифференциации.
Половозрастные коэффициенты
дифференциации рассчитываются на
основании данных о затратах на оплату
медицинской помощи, оказанной
застрахованным лицам за определенный
расчетный период и о численности
застрахованных лиц за данный период.
Для расчета дифференцированных
подушевых нормативов численность
застрахованных лиц в ХМАО - Югре
распределяется на следующие
половозрастные группы:
1) до года мужчины/женщины;
2) год - четыре года мужчины/женщины;
3) пять - семнадцать лет
мужчины/женщины;
4) восемнадцать - шестьдесят четыре
года мужчины/женщины;
5) шестьдесят пять лет и старше
мужчины/женщины.
Определяются затраты на оплату
медицинской помощи, оказанной
застрахованным лицам - на основании
реестров счетов (с учетом видов и условий
оказания медицинской помощи) за
расчетный период в разрезе
половозрастной структуры
застрахованных лиц на территории ХМАО -
Югры.
Определяется размер затрат на одно
застрахованное лицо (P) в ХМАО - Югре (без
учета возраста и пола) по формуле:
P = З / М / Ч, где:
З |
затраты на оплату медицинской помощи всем застрахованным лицам за расчетный период; |
М |
количество месяцев в расчетном периоде; |
Ч |
численность застрахованных лиц на территории ХМАО - Югры. |
Определяются размеры затрат на
одно застрахованное лицо, попадающее в
j-тый половозрастной интервал (Pj), по
формуле:
Pj = Зj / М / Чj, где:
Зj |
затраты на оплату медицинской помощи всем застрахованным лицам, попадающим в j-тый половозрастной интервал за расчетный период; |
Чj |
численность застрахованных лиц ХМАО - Югры, попадающего в j-тый половозрастной интервал. |
Рассчитываются коэффициенты
дифференциации КДj для каждой
половозрастной группы по формуле:
КДj = Pj / P
При этом для групп мужчин и женщин в
возрасте 65 лет и старше устанавливается
значение половозрастного коэффициента в
размере не менее 1,6 (в случае, если
расчетное значение коэффициента
потребления медицинской помощи по
группам мужчин и женщин 65 лет и старше
составляет менее 1,6, значение
коэффициента принимается равным 1,6).
В случае, если структура
прикрепленного к медицинской
организации населения отличается от
структуры населения в целом по субъекту
Российской Федерации, то значения
половозрастных коэффициентов
дифференциации для медицинских
организаций рассчитываются по следующей
формуле:
![]() , где:
, где:
|
половозрастной коэффициент дифференциации, определенный для i-той медицинской организации; |
|
половозрастной коэффициент дифференциации, определенный для j-той половозрастной группы (подгруппы); |
|
численность застрахованных лиц, прикрепленных к i-той медицинской организации, в j-той половозрастной группе (подгруппе), человек; |
|
численность застрахованных лиц, прикрепленных к i-той медицинской организации, человек. |
2.4. Расчет коэффициента дифференциации
на прикрепившихся к медицинской
организации лиц с учетом наличия
подразделений, расположенных в сельской
местности, отдаленных территориях,
поселках городского типа и малых городах
с численностью населения до 50 тысяч
человек, и расходов на их содержание и
оплату труда персонала
Указанный коэффициент
дифференциации к подушевому нормативу
финансирования на прикрепившихся лиц
(КДОТ) применяется в отношении
медицинских организаций (юридических
лиц) с учетом наличия у них
подразделений, расположенных в сельской
местности, отдаленных территориях,
поселках городского типа и малых городах
с численностью населения до 50 тысяч
человек (в том числе в отношении
участковых больниц и врачебных
амбулаторий, являющихся как отдельными
юридическими лицами, так и их
подразделениями).
При этом критерии отдаленности
устанавливаются комиссией по разработке
территориальной программы
обязательного медицинского
страхования.
К подушевому нормативу
финансирования на прикрепившихся лиц
таких медицинских организаций с учетом
расходов на содержание медицинской
организации и оплату труда персонала
исходя из расположения и отдаленности
обслуживаемых территорий применяются
следующие коэффициенты специфики в
размере:
для медицинских организаций и их
подразделений, обслуживающих до 20 тысяч
человек, не менее 1,113,
для медицинских организаций и их
подразделений, обслуживающих свыше 20
тысяч человек, - не менее 1,04.
При этом допустимо установление
дифференцированных значений
коэффициентов для разных медицинских
организаций или их подразделений в
зависимости от комплектности участков,
обслуживаемого радиуса и др.
В случае если только отдельные
подразделения медицинской организации,
а не медицинская организация в целом,
соответствуют условиям применения
коэффициента дифференциации КДОТ, объем
направляемых финансовых средств
рассчитывается исходя из доли
обслуживаемого данными подразделениями
населения:
![]() , где
, где
|
коэффициент дифференциации на прикрепившихся к медицинской организации лиц с учетом наличия подразделений, расположенных в сельской местности, отдаленных территориях, поселках городского типа и малых городах с численностью населения до 50 тысяч человек и расходов на их содержание и оплату труда персонала, определенный для i-той медицинской организации (при наличии); |
ДОТj |
доля населения, обслуживаемая j-м подразделением, расположенным в сельской местности, отдаленных территориях, поселках городского типа и малых городах с численностью населения до 50 тысяч человек (значение от 0 до 1); |
КДОТj |
коэффициент дифференциации, применяемый к j-му подразделению, расположенному в сельской местности, отдаленных территориях, поселках городского типа и малых городах с численностью населения до 50 тысяч человек с учетом расходов на содержание и оплату труда персонала. |
2.5. Расчет коэффициента уровня расходов
медицинских организаций
Дифференцированные подушевые
нормативы финансирования медицинской
организации определяются также с учетом
коэффициентов уровня расходов
медицинских организаций, применяемых к
базовому подушевому нормативу
финансирования на прикрепившихся лиц
(далее - КДУР), установленных в тарифном
соглашении для групп медицинских
организаций.
При расчете КДУР могут учитываться
плотность расселения обслуживаемого
населения, транспортная доступность,
климатические и географические
особенности территории обслуживания
населения, а также расходы, связанные с
содержанием медицинской организации, в
том числе в зависимости от размера и
площади медицинской организации.
2.6. Расчет дифференцированных подушевых
нормативов финансирования
Дифференцированные подушевые
нормативы финансирования для
медицинских организаций, участвующих в
реализации территориальной программы
обязательного медицинского страхования
ХМАО - Югры ![]() , рассчитываются на основе
базового подушевого норматива
финансирования медицинской помощи,
оказываемой в амбулаторных условиях по
следующей формуле:
, рассчитываются на основе
базового подушевого норматива
финансирования медицинской помощи,
оказываемой в амбулаторных условиях по
следующей формуле:
![]() , где
, где
![]() дифференцированный подушевой
норматив для i-той медицинской
организации, рублей;
дифференцированный подушевой
норматив для i-той медицинской
организации, рублей;
![]() коэффициент половозрастного
состава, для i-той медицинской
организации;
коэффициент половозрастного
состава, для i-той медицинской
организации;
![]() коэффициент уровня расходов
медицинских организаций, для i-той
медицинской организации;
коэффициент уровня расходов
медицинских организаций, для i-той
медицинской организации;
![]() коэффициент дифференциации
оказания медицинской помощи,
учитывающий наличие подразделений,
расположенных в сельской местности,
отдаленных территориях, поселках
городского типа и малых городах с
численностью населения до 50 тысяч
человек и расходов на их содержание и
оплату труда персонала, для i-той
медицинской организации;
коэффициент дифференциации
оказания медицинской помощи,
учитывающий наличие подразделений,
расположенных в сельской местности,
отдаленных территориях, поселках
городского типа и малых городах с
численностью населения до 50 тысяч
человек и расходов на их содержание и
оплату труда персонала, для i-той
медицинской организации;
![]() коэффициент достижения целевых
показателей уровня заработной платы
медицинских работников,
предусмотренного "дорожными картами"
развития здравоохранения в ХМАО - Югре;
коэффициент достижения целевых
показателей уровня заработной платы
медицинских работников,
предусмотренного "дорожными картами"
развития здравоохранения в ХМАО - Югре;
КДi коэффициент дифференциации
i-той медицинской организации.
В целях приведения в соответствие
объема средств, рассчитанного по
дифференцированным подушевым
нормативам финансирования медицинской
помощи в амбулаторных условиях, к объему
средств на оплату медицинской помощи в
амбулаторных условиях по подушевому
нормативу финансирования (за
исключением средств на выплаты по итогам
оценки результативности деятельности
медицинских организаций),
рассчитывается поправочный коэффициент
(ПК) по формуле:
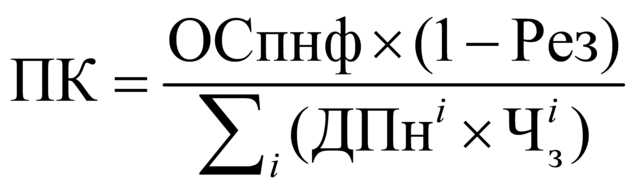 , где
, где
![]() - численность застрахованных лиц,
прикрепленных к i-той группе (подгруппе)
медицинских организаций, человек.
- численность застрахованных лиц,
прикрепленных к i-той группе (подгруппе)
медицинских организаций, человек.
2.7. Расчет фактических
дифференцированных подушевых
нормативов финансирования
При оплате медицинской помощи по
подушевому нормативу финансирования
применяются фактические
дифференцированные подушевые нормативы
финансирования амбулаторной
медицинской помощи для медицинской
организации, имеющей прикрепленное
население, которые рассчитываются по
формуле:
ФДПнi = ДПнi x ПК, где:
ФДПнi - фактический
дифференцированный подушевой норматив
финансирования для i-той группы
(подгруппы) медицинских организаций,
рублей.
Распределение застрахованных лиц
по медицинским организациям, имеющим
прикрепившихся лиц, устанавливается на
начало соответствующего года и может
корректироваться на основании данных
регионального сегмента Единого регистра
застрахованных лиц.
2.8. Расчет объема финансового
обеспечения фельдшерских,
фельдшерско-акушерских пунктов
Размер финансового обеспечения
фельдшерских и фельдшерско-акушерских
пунктов при условии их соответствия
требованиям, установленным положением
об организации оказания первичной
медико-санитарной помощи взрослому
населению, утвержденным Министерством
здравоохранения Российской Федерации,
составляет в среднем на 2024 год:
фельдшерский,
фельдшерско-акушерский пункт,
обслуживающий
от 101 до 900 жителей, - 1 230,5 тыс.
рублей,
фельдшерский,
фельдшерско-акушерский пункт,
обслуживающий
от 901 до 1500 жителей, - 2 460,9 тыс.
рублей,
фельдшерский,
фельдшерско-акушерский пункт,
обслуживающий
от 1501 до 2000 жителей, - 2 907,1 тыс.
рублей.
При расчете размеров финансового
обеспечения фельдшерских,
фельдшерско-акушерских пунктов
применяется коэффициент дифференциации,
рассчитанный в соответствии с
Постановлением N 462. Значение КД на 2024 год
- 1,767.
В случае оказания медицинской
помощи указанными пунктами женщинам
репродуктивного возраста, но при
отсутствии в указанных пунктах акушеров,
полномочия по работе с такими женщинами
осуществляются фельдшером или
медицинской сестрой (в части проведения
санитарно-гигиенического обучения
женщин по вопросам грудного
вскармливания, предупреждения
заболеваний репродуктивной системы,
абортов и инфекций, передаваемых половым
путем). В этом случае размер финансового
обеспечения фельдшерских здравпунктов,
фельдшерско-акушерских пунктов
устанавливается с учетом отдельного
повышающего коэффициента,
рассчитывающегося с учетом доли женщин
репродуктивного возраста в численности
прикрепленного населения.
Размер средств, направляемых на
финансовое обеспечение фельдшерских,
фельдшерско-акушерских пунктов в i-той
медицинской организации, рассчитывается
следующим образом:
![]() , где:
, где:
|
размер средств, направляемых на финансовое обеспечение фельдшерских, фельдшерско-акушерских пунктов в i-той медицинской организации; |
|
число фельдшерских, фельдшерско-акушерских пунктов n-типа (в зависимости от численности обслуживаемого населения и соответствия требованиям, установленным положением об организации оказания первичной медико-санитарной помощи взрослому населению); |
|
базовый норматив финансовых затрат на финансовое обеспечение структурных подразделений медицинских организаций - фельдшерских, фельдшерско-акушерских пунктов n-го типа; |
|
коэффициент специфики оказания медицинской помощи, применяемый к базовому нормативу финансовых затрат на финансовое обеспечение структурных подразделений медицинской организации, учитывающий наличие или отсутствие акушеров, а также критерий соответствия их требованиям, установленным положением об организации оказания первичной медико-санитарной помощи взрослому населению, утвержденным Министерством здравоохранения Российской Федерации (для типов фельдшерских, фельдшерско-акушерских пунктов, для которых размер финансового обеспечения фельдшерских, фельдшерско-акушерских пунктов определен Программой, устанавливается значение коэффициента равное 1). |
В случае если у фельдшерских,
фельдшерско-акушерских пунктов в
течение года меняется численность
обслуживаемого населения, а также факт
соответствия требованиям, установленным
Приказом N 543н, годовой размер
финансового обеспечения фельдшерских,
фельдшерско-акушерских пунктов
учитывает объем средств, направленных на
финансовое обеспечение фельдшерских,
фельдшерско-акушерских пунктов за
предыдущие периоды с начала года и
рассчитывается следующим образом:
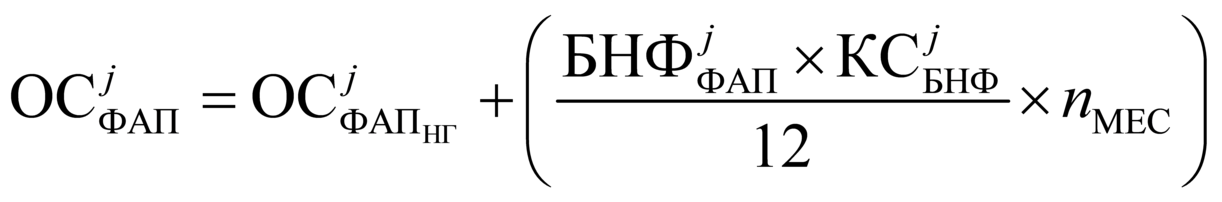 , где:
, где:
|
фактический размер финансового обеспечения фельдшерского, фельдшерско-акушерского пункта; |
|
размер средств, направленный на финансовое обеспечение фельдшерского, фельдшерско-акушерского пункта с начала года; |
|
размер финансового обеспечения фельдшерского, фельдшерско-акушерского пункта, рассчитанный на основании размеров финансового обеспечения и поправочных коэффициентов (на год); |
nМЕС |
количество месяцев, оставшихся до конца календарного года. |
Расходы на оплату транспортных
услуг не входят в размеры финансового
обеспечения фельдшерских,
фельдшерско-акушерских пунктов.
3. Порядок применения коэффициента
субъекта (Кксуб)
Основной целью применения Кксуб
(корректирующего коэффициента субъекта)
является определение финансовых рисков
для амбулаторной медицинской помощи при
выработке механизмов оплаты в целях их
минимизации.
В основе расчета Кксуб принимается
сравнение объемов финансового
обеспечения, которое получили МО по
факту финансирования за исследуемый
период времени с плановым финансовым
обеспечением амбулаторной помощи.
Коэффициент (Кксуб) применяется к
доле средств, получаемых из бюджета
автономного округа, на оплату
амбулаторной медицинской помощи при
расчете подушевого финансирования на
прикрепившихся лиц.
Финансовое обеспечение
амбулаторной медицинской помощи на 2024
год осуществляется за счет:
- субвенции из бюджета Федерального
фонда обязательного медицинского
страхования оказываемой в рамках
базовой программы ОМС в размере 47,14%;
- средств межбюджетного трансферта
из бюджета Ханты-Мансийского
автономного округа - Югры бюджету ТФОМС
Югры на дополнительное финансовое
обеспечение медицинской помощи,
оказываемой в рамках базовой программы
ОМС в размере 52,86%.
Расчет Кксуб производится за счет
средств межбюджетного трансферта,
получаемого из бюджета автономного
округа на дополнительное финансовое
обеспечение реализации ТП ОМС в пределах
базовой программы обязательного
медицинского страхования. Таким образом,
средства субвенции из бюджета
Федерального фонда обязательного
медицинского страхования бюджету ТФОМС
Югры в рамках базовой программы ОМС,
рассчитанные на основании
среднедушевого норматива
финансирования, в части оплаты
медицинской помощи, оказываемой в
амбулаторных условиях, доводятся до МО в
соответствии с Методическими
рекомендациями. Коэффициент Кксуб
применяется к фактическому базовому
дифференцированному подушевому
нормативу финансирования МО,
рассчитанному в соответствии с
Методическими рекомендациями.
ФДНнi = ДПi / ПК * Кксуб, где:
ФДПнi - фактический
дифференцированный подушевой норматив
финансирования для i-той медицинской
организации, рублей.
4. Порядок применения дифференцированных
подушевых нормативов для расчета
финансирования медицинских организаций
Месячный предельный объем
финансирования МО по
дифференцированному подушевому
нормативу рассчитывается ТФОМС в
разрезе МО по формуле:
ФОпред(мо) = ФДНнi * Чмо(моi), где
ФОпред(мо) - расчетный предельный
месячный объем финансирования МО по
дифференцированному подушевому
нормативу, рассчитывается и
утверждается комиссией по разработке ТП
ОМС.
Чмо - численность застрахованных
лиц, прикрепленных к МО на первое число
месяца следующего за расчетным по данным
"Актов сверки численности
застрахованных лиц, прикрепленных по
медицинским организациям для получения
первичной медико-санитарной помощи в
рамках территориальной программы ОМС
ХМАО - Югры" в разрезе СМО.
Учет финансового обеспечения
медицинской помощи, оказанной в
амбулаторных условиях (посещения с
профилактической целью, обращения по
заболеванию, неотложная помощь)
осуществляется путем процентного
соотношения предельного финансирования
по медицинским организациям к объему
финансового обеспечения по единицам
учета указанной медицинской помощи,
установленному комиссией по разработке
территориальной программы
обязательного медицинского страхования
в разрезе страховых медицинских
организаций.
Подписи сторон:
Директор
Департамента здравоохранения
Ханты-Мансийского автономного округа -
Югры
А.А.ДОБРОВОЛЬСКИЙ
Директор
Территориального фонда
обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры
А.П.ФУЧЕЖИ
Директор
АСП ООО "Капитал МС" - Филиал
в ХМАО - Югре
И.Ю.КУЗНЕЦОВА
Директор
Ханты-Мансийского филиала
ООО "АльфаСтрахование-ОМС"
О.А.ТОМИН
Председатель
Ассоциации работников
здравоохранения Ханты-Мансийского
автономного округа - Югры
В.А.ГИЛЬВАНОВ
Председатель
Региональной организации Профсоюза
работников
здравоохранения Российской Федерации
Ханты-Мансийского автономного округа -
Югры
О.Г.МЕНЬШИКОВА
Приложение 6
к Дополнительному соглашению 1
от 01.02.2024
Приложение 8
к Тарифному соглашению в системе
обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры на 2024 год
от 29.12.2023
МЕТОДИКА РАСЧЕТА РАЗМЕРА ПОДУШЕВОГО
НОРМАТИВА ФИНАНСИРОВАНИЯ ПРИ ОПЛАТЕ
МЕДИЦИНСКОЙ ПОМОЩИ, ОКАЗАННОЙ ВНЕ
МЕДИЦИНСКОЙ ОРГАНИЗАЦИИ (СКОРАЯ
МЕДИЦИНСКАЯ ПОМОЩЬ)
1. Основные подходы к оплате скорой
медицинской помощи
В соответствии с Программой оплата
скорой медицинской помощи, оказанной вне
медицинской организации (по месту вызова
бригады скорой, в том числе скорой
специализированной, медицинской помощи,
а также в транспортном средстве при
медицинской эвакуации) (далее - СМП),
осуществляется:
- по подушевому нормативу
финансирования;
- за единицу объема медицинской
помощи - за вызов скорой медицинской
помощи (используется при оплате
медицинской помощи, оказанной
застрахованным лицам за пределами
субъекта Российской Федерации, на
территории которого выдан полис
обязательного медицинского страхования,
а также оказанной в отдельных
медицинских организациях, не имеющих
прикрепившихся лиц).
2. Основные параметры оплаты скорой
медицинской помощи
В соответствии с Требованиями, на
основе нормативов объемов медицинской
помощи и финансовых затрат на единицу
объема медицинской помощи,
установленных территориальной
программой обязательного медицинского
страхования, определяется размер
среднего подушевого норматива
финансирования скорой медицинской
помощи ![]() , оказываемой вне медицинской
организации (далее - МО), медицинскими
организациями, участвующими в
реализации территориальной программы
обязательного медицинского страхования
ХМАО - Югры, в расчете на одно
застрахованное лицо по следующей
формуле:
, оказываемой вне медицинской
организации (далее - МО), медицинскими
организациями, участвующими в
реализации территориальной программы
обязательного медицинского страхования
ХМАО - Югры, в расчете на одно
застрахованное лицо по следующей
формуле:
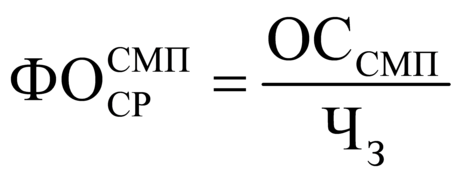 , где
, где
ОССМП - объем средств на оплату
скорой медицинской помощи, оказываемой
вне медицинской организации,
медицинскими организациями,
участвующими в реализации
территориальной программы
обязательного медицинского страхования
ХМАО - Югры, рублей;
Чз - численность застрахованного
населения ХМАО - Югры, человек.
ОССМП = (НоСМП x НфзСМП) x ЧЗ - ОСМТР, где
НоСМП - средний норматив объема
скорой медицинской помощи вне
медицинской организации, установленный
территориальной программой
государственных гарантий бесплатного
оказания гражданам медицинской помощи в
части базовой программы обязательного
медицинского страхования, вызовов;
НфзСМП - средний норматив
финансовых затрат на единицу объема
скорой медицинской помощи вне
медицинской организации, установленный
территориальной программой
государственных гарантий бесплатного
оказания гражданам медицинской помощи в
части базовой программы обязательного
медицинского страхования, рублей;
ОСМТР - размер средств,
направляемых на оплату скорой
медицинской помощи вне медицинской
организации, оказываемой застрахованным
лицам за пределами ХМАО - Югры, на
территории которого выдан полис
обязательного медицинского страхования
за вызов, рублей.
2.1. Определение базового подушевого
норматива финансирования скорой
медицинской помощи
Базовый подушевой норматив
финансирования скорой медицинской
помощи, оказываемой вне медицинской
организации, рассчитывается исходя из
объема средств на оплату скорой
медицинской помощи, оказываемой вне
медицинской организации, медицинскими
организациями, участвующими в
реализации территориальной программы
обязательного медицинского страхования
данного субъекта Российской Федерации,
по следующей формуле:
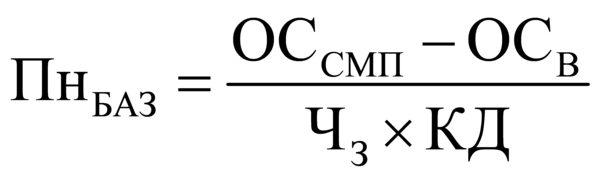
ПНБА3 |
базовый подушевой норматив финансирования скорой медицинской помощи вне медицинской организации, рублей; |
ОСВ |
объем средств, направляемых на оплату скорой медицинской помощи вне медицинской организации застрахованным в ХМАО - Югре лицам за вызов, рублей; |
КД |
единый коэффициент дифференциации ХМАО - Югры, рассчитанный в соответствии с Постановлением N 462 (на 2024 год - 1,767). |
2.2. Определение дифференцированного
подушевого норматива финансирования
скорой медицинской помощи
На основе базового подушевого
норматива финансирования скорой
медицинской помощи, оказываемой вне
медицинской организации, с учетом
объективных критериев дифференциации
стоимости оказания медицинской помощи в
ХМАО - Югре рассчитывается
дифференцированный подушевой норматив
финансирования скорой медицинской
помощи для медицинских организаций по
следующей формуле:
![]() , где
, где
ДПнi - дифференцированный подушевой
норматив финансирования скорой
медицинской помощи для i-той медицинской
организации, рублей;
![]() - коэффициент половозрастного
состава, рассчитанный для
соответствующей медицинской
организации;
- коэффициент половозрастного
состава, рассчитанный для
соответствующей медицинской
организации;
![]() - коэффициент уровня расходов
медицинских организаций (особенности
плотности населения, транспортной
доступности, климатических и
географических особенностей, размер
медицинской организации) для i-той
медицинской организации;
- коэффициент уровня расходов
медицинских организаций (особенности
плотности населения, транспортной
доступности, климатических и
географических особенностей, размер
медицинской организации) для i-той
медицинской организации;
![]() - коэффициент достижения целевых
показателей уровня заработной платы
медицинских работников, установленных
"дорожными картами" развития
здравоохранения в ХМАО - Югре, для i-той
медицинской организации;
- коэффициент достижения целевых
показателей уровня заработной платы
медицинских работников, установленных
"дорожными картами" развития
здравоохранения в ХМАО - Югре, для i-той
медицинской организации;
КДi - коэффициент дифференциации
i-той медицинской организации.
При расчете каждого коэффициента
дифференциации значение, равное 1,
соответствует средневзвешенному уровню
расходов, учитываемых для расчета
коэффициента.
КДПВ - коэффициент половозрастного
состава
Для расчета коэффициентов
половозрастного состава подушевого
норматива финансирования скорой
медицинской помощи численность
застрахованных лиц в субъекте
Российской Федерации распределяется на
половозрастные группы (подгруппы) в
соответствии с Требованиями к структуре
и содержанию тарифного соглашения.
КДпв = (Кпвзо x Ч1 + Кпвзо x Ч2 + ... +
+ Кпвзо x Чn) / Чсмо, где
Ч1, Ч2,... Чn - численность
застрахованного обслуживаемого
населения по каждой половозрастной
группе;
Чсмо - общая численность
застрахованных лиц, обслуживаемых МО;
Кпвзо - относительный коэффициент
половозрастных затрат при оказании
скорой медицинской помощи,
рассчитывается ТФОМС Югры по каждой
половозрастной группе как отношение
суммы, предъявленной на оплату за
медицинскую помощь, оказанную
застрахованным в ХМАО - Югре в
предшествующем периоде (по видам,
финансовое обеспечение которых
осуществляется по подушевому нормативу),
в расчете на 1 застрахованное лицо, к
средней величине затрат на оплату скорой
медицинской помощи на 1 застрахованное в
ХМАО - Югре лицо, без учета пола и
возраста. Численность застрахованных
лиц учитывается как средняя величина за
предшествующий период. Относительные
коэффициенты половозрастных затрат
утверждаются Тарифным соглашением один
раз в год.
КДЗП - коэффициент достижения
целевых показателей уровня заработной
платы медицинских работников,
установленных "дорожными картами"
развития здравоохранения в ХМАО - Югре,
для i-той медицинской организации
В целях приведения в соответствие
объема средств, рассчитанного по
дифференцированным подушевым
нормативам финансирования скорой
медицинской помощи вне медицинской
организации, к общему объему средств на
финансирование медицинских организаций
рассчитывается поправочный коэффициент
(ПК) по формуле:
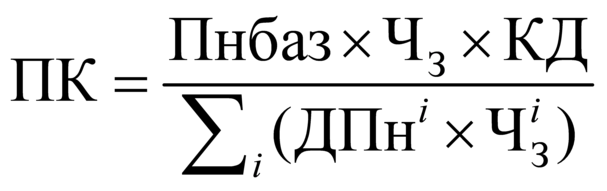
![]() - численность застрахованных лиц,
прикрепленных к i-той медицинской
организации, человек;
- численность застрахованных лиц,
прикрепленных к i-той медицинской
организации, человек;
Фактический дифференцированный
подушевой норматив финансирования
скорой медицинской помощи вне
медицинской организации для медицинских
организаций (ФДПн) рассчитывается по
формуле:
ФДПнi = ДПнi x ПК, где:
ФДПнi - фактический
дифференцированный подушевой норматив
финансирования скорой медицинской
помощи для i-той медицинской организации,
рублей.
Финансовое обеспечение скорой
медицинской помощи на 2024 год
осуществляется за счет:
- субвенции из бюджета Федерального
фонда обязательного медицинского
страхования оказываемой в рамках
базовой программы ОМС в размере 83,72%;
- средств межбюджетного трансферта
из бюджета Ханты-Мансийского
автономного округа - Югры бюджету ТФОМС
Югры на дополнительное финансовое
обеспечение медицинской помощи,
оказываемой в рамках базовой программы
ОМС в размере 16,28%.
В этой связи, расчет базового
подушевого норматива финансирования
Пнбаз произведен по предложенным
методическим рекомендациям МЗ РФ и ФФОМС
с учетом выделения доли субвенции из
бюджета ФФОМС от общего размера средств
территориальной программы
обязательного медицинского страхования
ХМАО - Югры.
Корректирующий коэффициент
субъекта (Кксуб), учитывающий
корректировку финансового обеспечения в
пределах установленного финансового
обеспечения скорой медицинской помощи
на 2024 год, рассчитывается за счет средств
межбюджетного трансферта из бюджета
Ханты-Мансийского автономного округа -
Югры бюджету ТФОМС Югры на
дополнительное финансовое обеспечение
медицинской помощи в рамках базовой
программы ОМС.
Размер финансового обеспечения
медицинской организации, оказывающей
скорую медицинскую помощь вне
медицинской организации, определяется
исходя из значения, дифференцированного
подушевого норматива, численности
обслуживаемого населения, а также
объемов медицинской помощи, оплата
которых осуществляется за вызов по
следующей формуле:
ФОСМП = (ФДПнi x ЧЗПР) x Кксуб + ОСВ, где
ФОСМП - размер финансового
обеспечения медицинской организации,
оказывающей скорую медицинскую помощь
вне медицинской организации, рублей;
ЧЗПР - численность застрахованных
лиц, обслуживаемых данной медицинской
организацией, человек.
Подписи сторон:
Директор
Департамента здравоохранения
Ханты-Мансийского автономного округа -
Югры
А.А.ДОБРОВОЛЬСКИЙ
Директор
Территориального фонда
обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры
А.П.ФУЧЕЖИ
Директор
АСП ООО "Капитал МС" - Филиал
в ХМАО - Югре
И.Ю.КУЗНЕЦОВА
Директор
Ханты-Мансийского филиала
ООО "АльфаСтрахование-ОМС"
О.А.ТОМИН
Председатель
Ассоциации работников здравоохранения
Ханты-Мансийского автономного округа -
Югры
В.А.ГИЛЬВАНОВ
Председатель
Региональной организации Профсоюза
работников
здравоохранения Российской Федерации
Ханты-Мансийского автономного округа -
Югры
О.Г.МЕНЬШИКОВА
Приложение 7
к Дополнительному соглашению 1
от 01.02.2024
Приложение 9
к Тарифному соглашению
в системе обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры на 2024 год
от 29.12.2023
МЕТОДИКА РАСЧЕТА РАЗМЕРА ПОДУШЕВОГО
НОРМАТИВА ФИНАНСИРОВАНИЯ ПРИ ОПЛАТЕ
МЕДИЦИНСКОЙ ПОМОЩИ, ОКАЗАННОЙ ПО ВСЕМ
ВИДАМ И УСЛОВИЯМ ЕЕ ПРЕДОСТАВЛЕНИЯ
1. Основные подходы к оплате медицинской
помощи, оказанной по всем видам и
условиям ее предоставления
При оплате медицинской помощи,
оказанной по всем видам и условиям ее
предоставления, Программой установлены
следующие способы оплаты:
- по подушевому нормативу
финансирования на прикрепившихся к
такой медицинской организации лиц,
включая оплату медицинской помощи по
всем видам и условиям предоставляемой
медицинской организацией медицинской
помощи, с учетом показателей
результативности деятельности
медицинской организации, в том числе
показателей объема медицинской помощи.
При этом из расходов на финансовое
обеспечение медицинской помощи в
амбулаторных условиях исключаются
расходы на проведение компьютерной
томографии, магнитно-резонансной
томографии, ультразвукового
исследования сердечно-сосудистой
системы, эндоскопических
диагностических исследований,
молекулярно-генетических исследований и
патологоанатомических исследований
биопсийного (операционного) материала,
тестирования на выявление новой
коронавирусной инфекции (COVID-19),
профилактических медицинских осмотров и
диспансеризации, в том числе углубленной
диспансеризации и диспансеризации для
оценки репродуктивного здоровья женщин
и мужчин, а также средств на оплату
диспансерного наблюдения, включая
диспансерное наблюдение работающих
граждан и (или) обучающихся в
образовательных организациях, и расходы
на финансовое обеспечение фельдшерских
здравпунктов и фельдшерско-акушерских
пунктов.
- за единицу объема медицинской
помощи - за медицинскую услугу,
посещение, обращение (законченный
случай) при оплате:
медицинской помощи, оказанной
застрахованным лицам за пределами
субъекта Российской Федерации, на
территории которого выдан полис
обязательного медицинского
страхования;
медицинской помощи, оказанной в
медицинских организациях, не имеющих
прикрепившихся лиц;
медицинской помощи, оказанной
медицинской организацией (в том числе по
направлениям, выданным иной медицинской
организацией), источником финансового
обеспечения которой являются средства
подушевого норматива финансирования на
прикрепившихся лиц, получаемые иной
медицинской организацией;
отдельных диагностических
(лабораторных) исследований -
компьютерной томографии,
магнитно-резонансной томографии,
ультразвукового исследования
сердечно-сосудистой системы,
эндоскопических диагностических
исследований, молекулярно-генетических
исследований и патологоанатомических
исследований биопсийного
(операционного) материала, тестирования
на выявление новой коронавирусной
инфекции (COVID-19);
профилактических медицинских
осмотров и диспансеризации, в том числе
углубленной диспансеризации и
диспансеризации для оценки
репродуктивного здоровья женщин и
мужчин;
диспансерного наблюдения
отдельных категорий граждан из числа
взрослого населения, включая
диспансерное наблюдение работающих
граждан и (или) обучающихся в
образовательных организациях;
медицинской помощи по медицинской
реабилитации (комплексное посещение).
2. Расчет объема финансового обеспечения
первичной медико-санитарной помощи в
амбулаторных условиях
2.1. Расчет объема средств на оплату
медицинской помощи в амбулаторных
условиях
Средний размер финансового
обеспечения медицинской помощи ![]() , определенный на основе
нормативов объемов медицинской помощи и
финансовых затрат на единицу объема
медицинской помощи, установленных
территориальной программой
обязательного медицинского
страхования:
, определенный на основе
нормативов объемов медицинской помощи и
финансовых затрат на единицу объема
медицинской помощи, установленных
территориальной программой
обязательного медицинского
страхования:
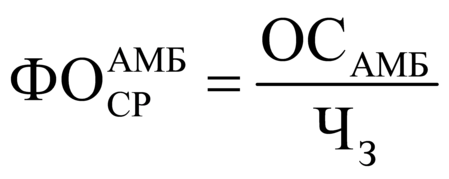 , где:
, где:
ОСАМБ |
объем средств на оплату медицинской помощи в амбулаторных условиях для медицинских организаций, участвующих в реализации территориальной программы обязательного медицинского страхования ХМАО - Югры; |
Чз |
численность застрахованного населения ХМАО - Югры, человек. |
Общий объем средств на оплату
медицинской помощи в амбулаторных
условиях для медицинских организаций,
участвующих в реализации
территориальной программы
обязательного медицинского страхования
данного субъекта Российской Федерации,
определяется на основе нормативов
объемов медицинской помощи и финансовых
затрат на единицу объема медицинской
помощи, установленных территориальной
программой обязательного медицинского
страхования, по следующей формуле:
ОСАМБ = (НоПМО x НфзПМО + НоДИСП x НфзДИСП +
НоИЦ x
x НфзИЦ + НоОЗ x НфзОЗ + НоНЕОТЛ x НфзНЕОТЛ +
НоМР x НфзМР +
+ НоДН x НфзДН) x ЧЗ - ОСМТР, где:
НоПМО |
средний норматив объема медицинской помощи, оказываемой в амбулаторных условиях, для проведения профилактических медицинских осмотров, установленный Территориальной программой государственных гарантий в части базовой программы, посещений; |
НоДИСП |
средний норматив объема медицинской помощи, оказываемой в амбулаторных условиях, для проведения диспансеризации, установленный Территориальной программой государственных гарантий в части базовой программы, посещений; |
НоИЦ |
средний норматив объема медицинской помощи, оказываемой в амбулаторных условиях, для посещений с иными целями, установленный Территориальной программой государственных гарантий в части базовой программы, посещений; |
НоОЗ |
средний норматив объема медицинской помощи, оказываемой в амбулаторных условиях в связи с заболеваниями, установленный Территориальной программой государственных гарантий в части базовой программы, обращений; |
НоНЕОТЛ |
средний норматив объема медицинской помощи, оказываемой в амбулаторных условиях в неотложной форме, установленный Территориальной программой государственных гарантий в части базовой программы, посещений; |
НоМР |
средний норматив объема медицинской помощи, оказываемой в амбулаторных условиях, для обращения по заболеванию при оказании медицинской помощи по профилю "Медицинская реабилитация", установленный Территориальной программой государственных гарантий в части базовой программы, комплексных посещений; |
НоДН |
средний норматив объема медицинской помощи, оказываемой в амбулаторных условиях, для диспансерного наблюдения, установленный Территориальной программой государственных гарантий в части базовой программы, комплексных посещений; |
НфзПМО |
средний норматив финансовых затрат на единицу объема медицинской помощи, оказываемой в амбулаторных условиях, для проведения профилактических медицинских осмотров, установленный Территориальной программой государственных гарантий в части базовой программы, рублей; |
НфзДИСП |
средний норматив финансовых затрат на единицу объема медицинской помощи, оказываемой в амбулаторных условиях, для проведения диспансеризации, установленный Территориальной программой государственных гарантий в части базовой программы, рублей; |
НфзИЦ |
средний норматив финансовых затрат на единицу объема медицинской помощи, оказываемой в амбулаторных условиях, для посещений с иными целями, установленный Территориальной программой государственных гарантий в части базовой программы, рублей; |
НфзОЗ |
средний норматив финансовых затрат на единицу объема медицинской помощи, оказываемой в амбулаторных условиях в связи с заболеваниями, установленный Территориальной программой государственных гарантий в части базовой программы, рублей; |
НфзНЕОТЛ |
средний норматив финансовых затрат на единицу объема медицинской помощи, оказываемой в амбулаторных условиях в неотложной форме, установленный Территориальной программой государственных гарантий в части базовой программы, рублей; |
НфзМР |
средний норматив финансовых затрат на единицу объема медицинской помощи, оказываемой в амбулаторных условиях, для обращения по заболеванию при оказании медицинской помощи по профилю "Медицинская реабилитация", установленный Территориальной программой государственных гарантий в части базовой программы, рублей; |
НфзДН |
средний норматив финансовых затрат на единицу объема медицинской помощи, оказываемой в амбулаторных условиях, для диспансерного наблюдения, установленный Территориальной программой государственных гарантий в части базовой программы, рублей; |
ОСМТР |
объем средств, направляемых на оплату медицинской помощи, оказываемой в амбулаторных условиях и оплачиваемой за единицу объема медицинской помощи застрахованным лицам за пределами ХМАО - Югры, на территории которого выдан полис обязательного медицинского страхования, рублей; |
2.2. Расчет базового подушевого норматива
финансирования на прикрепившихся лиц
Значение базового подушевого
норматива финансирования медицинской
помощи по всем видам и условиям ее
оказания на прикрепившихся лиц,
исключающего влияние применяемых
коэффициентов специфики оказания
медицинской помощи, уровня медицинской
организации, коэффициента
дифференциации по территориям оказания
медицинской помощи, стоимости
медицинской помощи, оплачиваемой за
единицу объема ее оказания, стоимости
медицинской помощи, оказываемой в
фельдшерских, фельдшерско-акушерских
пунктах, стоимости проведения
профилактического медицинского осмотра
и диспансеризации застрахованных лиц,
диспансерного наблюдения
застрахованных лиц из числа взрослого
населения, а также выплаты медицинским
организациям за достижение показателей
результативности деятельности (в
размере 1 процента от базового норматива
финансирования на прикрепившихся лиц)
определяется по следующей формуле:
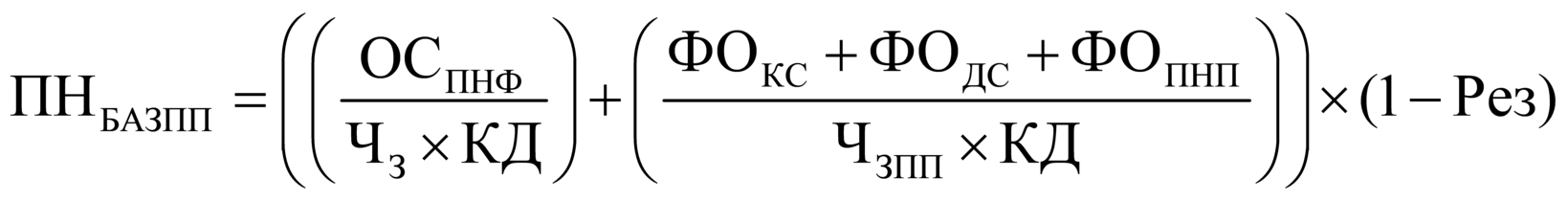 , где:
, где:
ПНБА3ПП |
базовый подушевой норматив финансирования медицинской помощи по всем видам и условиям ее предоставления, рублей; |
ОСПНФ |
объем средств на оплату медицинской помощи по подушевому нормативу финансирования; |
ФОкс |
размер средств запланированных по клинико-статистическим группам на возмещение затрат при оказании медицинской помощи в условиях круглосуточного стационара медицинскими организациями, финансовое обеспечение которых осуществляется по подушевому нормативу финансирования по всем видам и условиям оказания медицинской помощи, рублей; |
ФОдс |
размер средств запланированных по клинико-статистическим группам на возмещение затрат при оказании медицинской помощи в условиях дневного стационара медицинскими организациями, финансовое обеспечение которых осуществляется по подушевому нормативу финансирования по всем видам и условиям оказания медицинской помощи, рублей; |
ФОпнп |
размер средств запланированных на возмещение затрат при оказании неотложной медицинской помощи в амбулаторных условиях медицинскими организациями, финансовое обеспечение которых осуществляется по подушевому нормативу финансирования по всем видам и условиям оказания медицинской помощи, рублей; |
ЧзПП |
численность застрахованного прикрепленного населения к медицинским организациям, финансовое обеспечение которых осуществляется по подушевому нормативу финансирования по всем видам и условиям оказания медицинской помощи, человек; |
КД |
единый коэффициент дифференциации ХМАО - Югры, рассчитанный в соответствии с Постановлением N 462 (на 2024 год - 1,767); |
Рез |
доля средств, направляемая на выплаты медицинским организациям за достижение показателей результативности деятельности (на 2024 год - 1%). |
Объем средств на оплату
медицинской помощи в амбулаторных
условиях по подушевому нормативу
финансирования, оказываемой
медицинскими организациями,
участвующими в реализации
территориальной программы
обязательного медицинского страхования
ХМАО - Югры (ОСПНФ), рассчитывается без
учета средств на финансовое обеспечение
медицинской помощи, оплачиваемой за
единицу объема и средств на финансовое
обеспечение фельдшерских,
фельдшерско-акушерских пунктов, по
следующей формуле:
ОСПНФ = ОСАМБ - ОСФАП - ОСИССЛЕД - ОСНЕОТЛ -
ОСЕО - ОСПО - ОСДИСП, где:
ОСФАП |
объем средств, направляемых на финансовое обеспечение фельдшерских, фельдшерско-акушерских пунктов в соответствии с установленными Территориальной программой государственных гарантий размерами финансового обеспечения фельдшерских, фельдшерско-акушерских пунктов (при необходимости - за исключением медицинской помощи в неотложной форме), рублей; |
ОСИССЛЕД |
объем средств, направляемых на оплату проведения отдельных диагностических (лабораторных) исследований (компьютерной томографии, магнитно-резонансной томографии, ультразвукового исследования сердечно-сосудистой системы, эндоскопических диагностических исследований, молекулярно-генетических исследований и патологоанатомических исследований биопсийного (операционного) материала, тестирования на выявление новой коронавирусной инфекции (COVID-19) в соответствии с нормативами, установленными Территориальной программой государственных гарантий в части базовой программы, рублей; |
ОСНЕОТЛ |
объем средств, направляемых на оплату посещений в неотложной форме в соответствии с нормативами, установленными Территориальной программой государственных гарантий в части базовой программы, рублей (используется в случае принятия Комиссией решения о финансировании медицинской помощи в неотложной форме вне подушевого норматива); |
ОСЕО |
объем средств, направляемых на оплату медицинской помощи, оказываемой в амбулаторных условиях за единицу объема медицинской помощи застрахованным в данном субъекте Российской Федерации лицам (в том числе комплексных посещений по профилю "Медицинская реабилитация", а также диспансерного наблюдения отдельных категорий граждан из числа взрослого населения), рублей; |
ОСПО |
объем средств, направляемых на оплату проведения профилактических медицинских осмотров в соответствии с нормативами, установленными Территориальной программой государственных гарантий в части базовой программы, рублей |
ОСДИСП |
объем средств, направляемых на оплату проведения диспансеризации, включающей профилактический медицинский осмотр и дополнительные методы обследований (в том числе второго этапа диспансеризации и углубленной диспансеризации), рублей |
Объем средств, направляемых на
финансовое обеспечение фельдшерских,
фельдшерско-акушерских пунктов (ОСФАП),
рассчитывается в соответствии с пунктом
2.8 данного приложения.
Объем средств, направляемых на
оплату проведения отдельных
диагностических (лабораторных)
исследований, рассчитывается по
следующей формуле:
![]() , где:
, где:
Ноj |
средний норматив объема медицинской помощи для проведения j-го исследования (компьютерной томографии, магнитно-резонансной томографии, ультразвукового исследования сердечно-сосудистой системы, эндоскопических диагностических исследований, молекулярно-генетических исследований и патологоанатомических исследований биопсийного (операционного) материала, тестирования на выявление новой коронавирусной инфекции (COVID-19)), установленный Территориальной программой государственных гарантий в части базовой программы, исследований; |
Нфзj |
средний норматив финансовых затрат на единицу объема медицинской помощи для проведения j-го исследования (компьютерной томографии, магнитно-резонансной томографии, ультразвукового исследования сердечно-сосудистой системы, эндоскопических диагностических исследований, молекулярно-генетических исследований и патологоанатомических исследований биопсийного (операционного) материала, тестирования на выявление новой коронавирусной инфекции (COVID-19)), установленный Территориальной программой государственных гарантий в части базовой программы, рублей; |
Чз |
численность застрахованного населения ХМАО - Югры, человек. |
Объем средств, направляемых на
оплату медицинской помощи в неотложной
форме, рассчитывается по следующей
формуле:
ОСНЕОТЛ = НоНЕОТЛ x НфзНЕОТЛ x ЧЗ.
2.3. Расчет половозрастных коэффициентов
дифференциации
С целью учета различий в
потреблении медицинской помощи в ХМАО -
Югре при расчете значений коэффициента
специфики оказания медицинской помощи
учитываются половозрастные
коэффициенты дифференциации.
Половозрастные коэффициенты
дифференциации рассчитываются на
основании данных о затратах на оплату
медицинской помощи, оказанной
застрахованным лицам за определенный
расчетный период и о численности
застрахованных лиц за данный период.
Для расчета дифференцированных
подушевых нормативов численность
застрахованных лиц в ХМАО - Югре
распределяется на следующие
половозрастные группы:
1) до года мужчины/женщины;
2) год - четыре года мужчины/женщины;
3) пять - семнадцать лет
мужчины/женщины;
4) восемнадцать - шестьдесят четыре
года мужчины/женщины;
5) шестьдесят пять лет и старше
мужчины/женщины.
Определяются затраты на оплату
медицинской помощи, оказанной
застрахованным лицам - на основании
реестров счетов (с учетом видов и условий
оказания медицинской помощи) за
расчетный период в разрезе
половозрастной структуры
застрахованных лиц на территории ХМАО -
Югры.
Определяется размер затрат на одно
застрахованное лицо (P) в ХМАО - Югре (без
учета возраста и пола) по формуле:
P = З / М / Ч, где:
З |
затраты на оплату медицинской помощи всем застрахованным лицам за расчетный период; |
М |
количество месяцев в расчетном периоде; |
Ч |
численность застрахованных лиц на территории ХМАО - Югры. |
Определяются размеры затрат на
одно застрахованное лицо, попадающее в
j-тый половозрастной интервал (Pj), по
формуле:
Pj = Зj / М / Чj, где:
Зj |
затраты на оплату медицинской помощи всем застрахованным лицам, попадающим в j-тый половозрастной интервал за расчетный период; |
Чj |
численность застрахованных лиц ХМАО - Югры, попадающего в j-тый половозрастной интервал. |
Рассчитываются коэффициенты
дифференциации КДj для каждой
половозрастной группы по формуле:
КДj = Pj / P.
При этом для групп мужчин и женщин в
возрасте 65 лет и старше устанавливается
значение половозрастного коэффициента в
размере не менее 1,6 (в случае, если
расчетное значение коэффициента
потребления медицинской помощи по
группам мужчин и женщин 65 лет и старше
составляет менее 1,6, значение
коэффициента принимается равным 1,6).
В случае, если структура
прикрепленного к медицинской
организации населения отличается от
структуры населения в целом по субъекту
Российской Федерации, то значения
половозрастных коэффициентов
дифференциации для медицинских
организаций рассчитываются по следующей
формуле:
![]() , где:
, где:
|
половозрастной коэффициент дифференциации, определенный для i-той медицинской организации; |
|
половозрастной коэффициент дифференциации, определенный для j-той половозрастной группы (подгруппы); |
|
численность застрахованных лиц, прикрепленных к i-той медицинской организации, в j-той половозрастной группе (подгруппе), человек; |
|
численность застрахованных лиц, прикрепленных к i-той медицинской организации, человек. |
2.4. Расчет коэффициента дифференциации
на прикрепившихся к медицинской
организации лиц с учетом наличия
подразделений, расположенных в сельской
местности, отдаленных территориях,
поселках городского типа и малых городах
с численностью населения до 50 тысяч
человек, и расходов на их содержание и
оплату труда персонала
Указанный коэффициент
дифференциации к подушевому нормативу
финансирования на прикрепившихся лиц
(КДОТ) применяется в отношении
медицинских организаций (юридических
лиц) с учетом наличия у них
подразделений, расположенных в сельской
местности, отдаленных территориях,
поселках городского типа и малых городах
с численностью населения до 50 тысяч
человек (в том числе в отношении
участковых больниц и врачебных
амбулаторий, являющихся как отдельными
юридическими лицами, так и их
подразделениями).
При этом критерии отдаленности
устанавливаются комиссией по разработке
территориальной программы
обязательного медицинского
страхования.
К подушевому нормативу
финансирования на прикрепившихся лиц
таких медицинских организаций с учетом
расходов на содержание медицинской
организации и оплату труда персонала
исходя из расположения и отдаленности
обслуживаемых территорий применяются
следующие коэффициенты специфики в
размере:
для медицинских организаций и их
подразделений, обслуживающих до 20 тысяч
человек, не менее 1,113,
для медицинских организаций и их
подразделений, обслуживающих свыше 20
тысяч человек, - не менее 1,04.
При этом допустимо установление
дифференцированных значений
коэффициентов для разных медицинских
организаций или их подразделений в
зависимости от комплектности участков,
обслуживаемого радиуса и др.
В случае если только отдельные
подразделения медицинской организации,
а не медицинская организация в целом,
соответствуют условиям применения
коэффициента дифференциации КДОТ, объем
направляемых финансовых средств
рассчитывается исходя из доли
обслуживаемого данными подразделениями
населения:
![]() , где
, где
|
коэффициент дифференциации на прикрепившихся к медицинской организации лиц с учетом наличия подразделений, расположенных в сельской местности, отдаленных территориях, поселках городского типа и малых городах с численностью населения до 50 тысяч человек и расходов на их содержание и оплату труда персонала, определенный для i-той медицинской организации (при наличии); |
ДОТj |
доля населения, обслуживаемая j-м подразделением, расположенным в сельской местности, отдаленных территориях, поселках городского типа и малых городах с численностью населения до 50 тысяч человек (значение от 0 до 1); |
КДОТj |
коэффициент дифференциации, применяемый к j-му подразделению, расположенному в сельской местности, отдаленных территориях, поселках городского типа и малых городах с численностью населения до 50 тысяч человек с учетом расходов на содержание и оплату труда персонала. |
2.5. Расчет коэффициента уровня расходов
медицинских организаций
Дифференцированные подушевые
нормативы финансирования медицинской
организации определяются также с учетом
коэффициентов уровня расходов
медицинских организаций, применяемых к
базовому подушевому нормативу
финансирования на прикрепившихся лиц
(далее - КДУР), установленных в тарифном
соглашении для групп медицинских
организаций.
При расчете КДУР могут учитываться
плотность расселения обслуживаемого
населения, транспортная доступность,
климатические и географические
особенности территории обслуживания
населения, а также расходы, связанные с
содержанием медицинской организации, в
том числе в зависимости от размера и
площади медицинской организации.
2.6. Расчет дифференцированных подушевых
нормативов финансирования
Дифференцированные подушевые
нормативы финансирования для
медицинских организаций, участвующих в
реализации территориальной программы
обязательного медицинского страхования
ХМАО - Югры ![]() , рассчитываются на основе
базового подушевого норматива
финансирования медицинской помощи,
оказываемой в амбулаторных условиях по
следующей формуле:
, рассчитываются на основе
базового подушевого норматива
финансирования медицинской помощи,
оказываемой в амбулаторных условиях по
следующей формуле:
![]() , где
, где
![]() дифференцированный подушевой
норматив для i-той медицинской
организации, рублей;
дифференцированный подушевой
норматив для i-той медицинской
организации, рублей;
![]() коэффициент половозрастного
состава, для i-той медицинской
организации;
коэффициент половозрастного
состава, для i-той медицинской
организации;
![]() коэффициент уровня расходов
медицинских организаций, для i-той
медицинской организации;
коэффициент уровня расходов
медицинских организаций, для i-той
медицинской организации;
![]() коэффициент дифференциации
оказания медицинской помощи,
учитывающий наличие подразделений,
расположенных в сельской местности,
отдаленных территориях, поселках
городского типа и малых городах с
численностью населения до 50 тысяч
человек и расходов на их содержание и
оплату труда персонала, для i-той
медицинской организации;
коэффициент дифференциации
оказания медицинской помощи,
учитывающий наличие подразделений,
расположенных в сельской местности,
отдаленных территориях, поселках
городского типа и малых городах с
численностью населения до 50 тысяч
человек и расходов на их содержание и
оплату труда персонала, для i-той
медицинской организации;
![]() коэффициент достижения целевых
показателей уровня заработной платы
медицинских работников,
предусмотренного "дорожными картами"
развития здравоохранения в ХМАО - Югре.
коэффициент достижения целевых
показателей уровня заработной платы
медицинских работников,
предусмотренного "дорожными картами"
развития здравоохранения в ХМАО - Югре.
КДi коэффициент дифференциации
i-той медицинской организации.
В целях приведения в соответствие
объема средств, рассчитанного по
дифференцированным подушевым
нормативам финансирования медицинской
помощи в амбулаторных условиях, к объему
средств на оплату медицинской помощи в
амбулаторных условиях по подушевому
нормативу финансирования (за
исключением средств на выплаты по итогам
оценки результативности деятельности
медицинских организаций),
рассчитывается поправочный коэффициент
(ПК) по формуле:
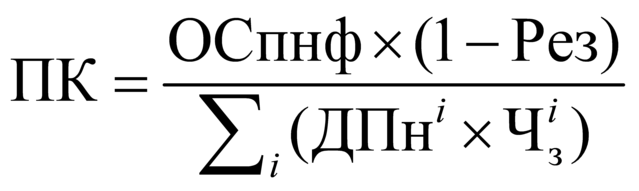 , где
, где
![]() - численность застрахованных лиц,
прикрепленных к i-той группе (подгруппе)
медицинских организаций, человек.
- численность застрахованных лиц,
прикрепленных к i-той группе (подгруппе)
медицинских организаций, человек.
2.7. Расчет фактических
дифференцированных подушевых
нормативов финансирования
При оплате медицинской помощи по
подушевому нормативу финансирования
применяются фактические
дифференцированные подушевые нормативы
финансирования амбулаторной
медицинской помощи для медицинской
организации, имеющей прикрепленное
население, которые рассчитываются по
формуле:
ФДПнi = ДПнi x ПК, где:
ФДПнi - фактический
дифференцированный подушевой норматив
финансирования для i-той группы
(подгруппы) медицинских организаций,
рублей.
Распределение застрахованных лиц
по медицинским организациям, имеющим
прикрепившихся лиц, устанавливается на
начало соответствующего года и может
корректироваться на основании данных
регионального сегмента Единого регистра
застрахованных лиц.
2.8. Расчет объема финансового
обеспечения фельдшерских,
фельдшерско-акушерских пунктов
Размер финансового обеспечения
фельдшерских и фельдшерско-акушерских
пунктов при условии их соответствия
требованиям, установленным положением
об организации оказания первичной
медико-санитарной помощи взрослому
населению, утвержденным Министерством
здравоохранения Российской Федерации,
составляет в среднем на 2024 год:
фельдшерский,
фельдшерско-акушерский пункт,
обслуживающий
от 101 до 900 жителей, - 1 230,5 тыс.
рублей,
фельдшерский,
фельдшерско-акушерский пункт,
обслуживающий
от 901 до 1500 жителей, - 2 460,9 тыс.
рублей,
фельдшерский,
фельдшерско-акушерский пункт,
обслуживающий
от 1501 до 2000 жителей, - 2 907,1 тыс.
рублей.
При расчете размеров финансового
обеспечения фельдшерских,
фельдшерско-акушерских пунктов
применяется коэффициент дифференциации,
рассчитанный в соответствии с
Постановлением N 462. Значение КД на 2024 год
- 1,767.
В случае оказания медицинской
помощи указанными пунктами женщинам
репродуктивного возраста, но при
отсутствии в указанных пунктах акушеров,
полномочия по работе с такими женщинами
осуществляются фельдшером или
медицинской сестрой (в части проведения
санитарно-гигиенического обучения
женщин по вопросам грудного
вскармливания, предупреждения
заболеваний репродуктивной системы,
абортов и инфекций, передаваемых половым
путем). В этом случае размер финансового
обеспечения фельдшерских здравпунктов,
фельдшерско-акушерских пунктов
устанавливается с учетом отдельного
повышающего коэффициента,
рассчитывающегося с учетом доли женщин
репродуктивного возраста в численности
прикрепленного населения.
Размер средств, направляемых на
финансовое обеспечение фельдшерских,
фельдшерско-акушерских пунктов в i-той
медицинской организации, рассчитывается
следующим образом:
![]() , где:
, где:
|
размер средств, направляемых на финансовое обеспечение фельдшерских, фельдшерско-акушерских пунктов в i-той медицинской организации; |
|
число фельдшерских, фельдшерско-акушерских пунктов n-типа (в зависимости от численности обслуживаемого населения и соответствия требованиям, установленным положением об организации оказания первичной медико-санитарной помощи взрослому населению); |
|
базовый норматив финансовых затрат на финансовое обеспечение структурных подразделений медицинских организаций - фельдшерских, фельдшерско-акушерских пунктов n-го типа; |
|
коэффициент специфики оказания медицинской помощи, применяемый к базовому нормативу финансовых затрат на финансовое обеспечение структурных подразделений медицинской организации, учитывающий критерий соответствия их требованиям, установленным положением об организации оказания первичной медико-санитарной помощи взрослому населению, утвержденным Министерством здравоохранения Российской Федерации (для типов фельдшерских, фельдшерско-акушерских пунктов, для которых размер финансового обеспечения фельдшерских, фельдшерско-акушерских пунктов определен Программой, устанавливается значение коэффициента равное 1). |
В случае если у фельдшерских,
фельдшерско-акушерских пунктов в
течение года меняется численность
обслуживаемого населения, а также факт
соответствия требованиям, установленным
Приказом N 543н, годовой размер
финансового обеспечения фельдшерских,
фельдшерско-акушерских пунктов
учитывает объем средств, направленных на
финансовое обеспечение фельдшерских,
фельдшерско-акушерских пунктов за
предыдущие периоды с начала года и
рассчитывается следующим образом:
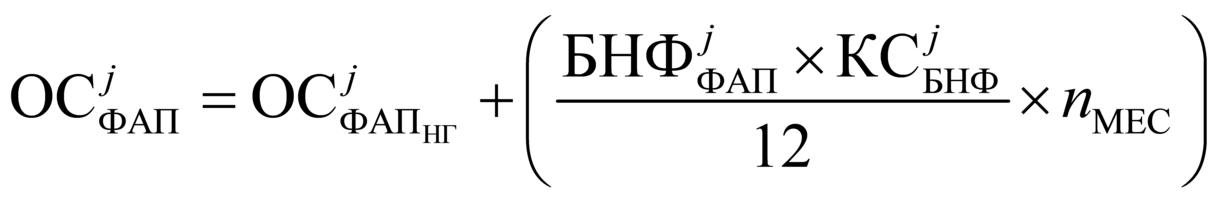 , где:
, где:
|
фактический размер финансового обеспечения фельдшерского, фельдшерско-акушерского пункта; |
|
размер средств, направленный на финансовое обеспечение фельдшерского, фельдшерско-акушерского пункта с начала года; |
|
размер финансового обеспечения фельдшерского, фельдшерско-акушерского пункта, рассчитанный на основании размеров финансового обеспечения и поправочных коэффициентов (на год); |
nМЕС |
количество месяцев, оставшихся до конца календарного года. |
Расходы на оплату транспортных
услуг не входят в размеры финансового
обеспечения фельдшерских,
фельдшерско-акушерских пунктов.
3. Порядок применения коэффициента
субъекта (Кксуб)
Основной целью применения Кксуб
(корректирующего коэффициента субъекта)
является определение финансовых рисков
для амбулаторной медицинской помощи при
выработке механизмов оплаты в целях их
минимизации.
В основе расчета Кксуб принимается
сравнение объемов финансового
обеспечения, которое получили МО по
факту финансирования за исследуемый
период времени с плановым финансовым
обеспечением медицинской помощи.
Коэффициент (Кксуб) применяется к
доле средств, получаемых из бюджета
автономного округа, на оплату
амбулаторной медицинской помощи при
расчете подушевого финансирования на
прикрепившихся лиц.
Финансовое обеспечение
амбулаторной медицинской помощи на 2024
год осуществляется за счет:
- субвенции из бюджета Федерального
фонда обязательного медицинского
страхования оказываемой в рамках
базовой программы ОМС в размере 47,14%;
- средств межбюджетного трансферта
из бюджета Ханты-Мансийского
автономного округа - Югры бюджету ТФОМС
Югры на дополнительное финансовое
обеспечение медицинской помощи,
оказываемой в рамках базовой программы
ОМС в размере 52,86%.
Расчет Кксуб производится за счет
средств межбюджетного трансферта,
получаемого из бюджета автономного
округа на дополнительное финансовое
обеспечение реализации ТП ОМС в пределах
базовой программы обязательного
медицинского страхования. Таким образом,
средства субвенции из бюджета
Федерального фонда обязательного
медицинского страхования бюджету ТФОМС
Югры в рамках базовой программы ОМС,
рассчитанные на основании
среднедушевого норматива
финансирования, в части оплаты
медицинской помощи, оказываемой в
амбулаторных условиях, доводятся до МО в
соответствии с Методическими
рекомендациями. Коэффициент Кксуб
применяется к фактическому базовому
дифференцированному подушевому
нормативу финансирования МО,
рассчитанному в соответствии с
Методическими рекомендациями.
ФДНнi = ДПi / ПК * Кксуб, где:
ФДПнi - фактический
дифференцированный подушевой норматив
финансирования для i-той медицинской
организации, рублей.
4. Порядок применения дифференцированных
подушевых нормативов для расчета
финансирования медицинских организаций
Месячный предельный объем
финансирования МО по
дифференцированному подушевому
нормативу рассчитывается ТФОМС в
разрезе МО по формуле:
ФОпред(мо) = ФДНнi * Чмо(моi), где
ФОпред(мо) - расчетный предельный
месячный объем финансирования МО по
дифференцированному подушевому
нормативу, рассчитывается и
утверждается комиссией по разработке ТП
ОМС.
Чмо - численность застрахованных
лиц, прикрепленных к МО на первое число
месяца следующего за расчетным по данным
"Актов сверки численности
застрахованных лиц, прикрепленных по
медицинским организациям для получения
первичной медико-санитарной помощи в
рамках территориальной программы ОМС
ХМАО - Югры" в разрезе СМО.
Учет финансового обеспечения
медицинской помощи, оказанной в
амбулаторных условиях (посещения с
профилактической целью, обращения по
заболеванию, неотложная помощь)
осуществляется путем процентного
соотношения предельного финансирования
по медицинским организациям к объему
финансового обеспечения по единицам
учета указанной медицинской помощи,
установленному комиссией по разработке
территориальной программы
обязательного медицинского страхования
в разрезе страховых медицинских
организаций.
Подписи сторон:
Директор
Департамента здравоохранения
Ханты-Мансийского автономного округа -
Югры
А.А.ДОБРОВОЛЬСКИЙ
Директор
Территориального фонда
обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры
А.П.ФУЧЕЖИ
Директор
АСП ООО "Капитал МС" - Филиал
в ХМАО - Югре
И.Ю.КУЗНЕЦОВА
Директор
Ханты-Мансийского филиала
ООО "АльфаСтрахование-ОМС"
О.А.ТОМИН
Председатель
Ассоциации работников здравоохранения
Ханты-Мансийского автономного округа -
Югры
В.А.ГИЛЬВАНОВ
Председатель
Региональной организации Профсоюза
работников
здравоохранения Российской Федерации
Ханты-Мансийского автономного округа -
Югры
О.Г.МЕНЬШИКОВА
Приложение 8
к Дополнительному соглашению 1
от 01.02.2024
Приложение 11
к Тарифному соглашению
в системе обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры на 2024 год
от 29.12.2026
РАЗМЕР НЕОПЛАТЫ ИЛИ НЕПОЛНОЙ ОПЛАТЫ
ЗАТРАТ МЕДИЦИНСКОЙ ОРГАНИЗАЦИИ НА
ОКАЗАНИЕ МЕДИЦИНСКОЙ ПОМОЩИ, А ТАКЖЕ
УПЛАТЫ МЕДИЦИНСКОЙ ОРГАНИЗАЦИЕЙ ШТРАФОВ
ЗА НЕОКАЗАНИЕ, НЕСВОЕВРЕМЕННОЕ ОКАЗАНИЕ
ЛИБО ОКАЗАНИЕ МЕДИЦИНСКОЙ ПОМОЩИ
НЕНАДЛЕЖАЩЕГО КАЧЕСТВА
Код дефекта в соответствии с Классификатором причин отказа в оплате медицинской помощи F014 |
Основание отказа (Код нарушения/ дефекта) |
Перечень оснований |
Значение коэффициента для определения размера неоплаты или неполной оплаты затрат медицинской организации на оказание медицинской помощи |
Значение коэффициента для определения размера штрафа за неоказание, несвоевременное оказание либо оказание медицинской помощи ненадлежащего качества |
1 |
2 |
3 |
4 |
5 |
|
Раздел 1. НАРУШЕНИЯ, ВЫЯВЛЯЕМЫЕ ПРИ ПРОВЕДЕНИИ МЕДИКО-ЭКОНОМИЧЕСКОГО КОНТРОЛЯ | |||
201 |
1.1. |
Нарушение условий оказания медицинской помощи, в том числе сроков ожидания медицинской помощи, несвоевременное включение в группу диспансерного наблюдения лиц, которым по результатам проведения профилактических мероприятий или оказания иной медицинской помощи впервые установлены диагнозы, при которых предусмотрено диспансерное наблюдение в соответствии с порядком проведения диспансерного наблюдения. |
0 |
0,3 |
272 |
1.2. |
Невключение в группу диспансерного наблюдения лиц, которым по результатам проведения профилактических мероприятий или оказания иной медицинской помощи впервые установлены диагнозы, при которых предусмотрено диспансерное наблюдение в соответствии с порядком проведения диспансерного наблюдения (в случае, если установление диагноза и постановка на диспансерное наблюдение должно быть осуществлено в рамках одного случая оказания медицинской помощи). |
0 |
1 |
203 |
1.3. |
Госпитализация застрахованного лица, медицинская помощь которому должна быть оказана в стационаре другого профиля (непрофильная госпитализация), кроме случаев госпитализации для оказания медицинской помощи в неотложной и экстренной форме на койки терапевтического и хирургического профилей. |
1 |
0,3 |
|
1.4. |
Нарушения, связанные с оформлением и предъявлением на оплату счетов и реестров счетов, в том числе: | ||
204 |
1.4.1. |
наличие ошибок и/или недостоверной информации в реквизитах счета; |
1 |
0 |
205 |
1.4.2. |
сумма счета не соответствует итоговой сумме предоставленной медицинской помощи по реестру счетов; |
1 |
0 |
206 |
1.4.3. |
наличие незаполненных полей реестра счетов, обязательных к заполнению, в том числе отсутствие указаний о включении в группу диспансерного наблюдения лица, которому установлен диагноз, при котором предусмотрено диспансерное наблюдение, отсутствие сведений о страховом случае с летальным исходом при наличии сведений о смерти застрахованного лица в период оказания ему медицинской помощи по данным персонифицированного учета сведений о застрахованных лицах и (или) о медицинской помощи, оказанной застрахованным лицам; |
1 |
0 |
207 |
1.4.4. |
некорректное заполнение полей реестра счетов; |
1 |
0 |
208 |
1.4.5. |
заявленная сумма по позиции реестра счетов не корректна (содержит арифметическую ошибку); |
1 |
0 |
209 |
1.4.6. |
дата оказания медицинской помощи в реестре счетов не соответствует отчетному периоду/периоду оплаты; |
1 |
0 |
210 |
1.5. |
Введение в реестр счетов недостоверных персональных данных застрахованного лица, приводящее к невозможности его полной идентификации (включая ошибки в серии и номере полиса обязательного медицинского страхования, адресе); |
1 |
0 |
|
1.6. |
Нарушения, связанные с включением в реестр счетов медицинской помощи, не входящей в программу обязательного медицинского страхования, в том числе: | ||
211 |
1.6.1. |
включение в реестр счетов видов медицинской помощи, не входящих в программу обязательного медицинского страхования; |
1 |
0 |
273 |
1.6.2. |
предъявление к оплате медицинской помощи сверх распределенного объема предоставления медицинской помощи, установленного медицинской организации в соответствии с законодательством об обязательном медицинском страховании; |
1 |
0 |
274 |
1.6.3. |
предъявление к оплате медицинской помощи сверх размера финансового обеспечения распределенного объема предоставления медицинской помощи, установленного медицинской организации в соответствии с законодательством об обязательном медицинском страховании; |
1 |
0 |
214 |
1.6.4. |
включение в реестр счетов медицинской помощи, подлежащей оплате из других источников финансирования, в том числе тяжелые несчастные случаи на производстве, оплачиваемые Фондом пенсионного и социального страхования Российской Федерации, медицинских услуг, оказываемой частными медицинскими организациями в рамках пилотного проекта по вовлечению частных медицинских организаций в оказание медико-социальных услуг лицам в возрасте 65 лет и старше, являющимся гражданами Российской Федерации, в том числе проживающим в сельской местности. |
1 |
0 |
|
1.7. |
Нарушения, связанные с необоснованным применением тарифа на оплату медицинской помощи, в том числе: | ||
275 |
1.7.1. |
включение в реестр счетов случаев оказания медицинской помощи по тарифам на оплату медицинской помощи, неустановленным в соответствии с законодательством об обязательном медицинском страховании; |
1 |
0 |
276 |
1.7.2. |
включение в реестр счетов случаев оказания медицинской по тарифам на оплату медицинской помощи, не соответствующим установленным в соответствии с законодательством об обязательном медицинском страховании. |
1 |
0 |
|
1.8. |
Нарушения, связанные с включением в реестр счетов нелицензированных видов медицинской деятельности, в том числе с нарушением лицензионных требований: | ||
217 |
1.8.1. |
включение в реестр счетов страховых случаев по видам медицинской деятельности, отсутствующим в действующей лицензии медицинской организации; |
1 |
0 |
277 |
1.8.2. |
предоставление реестров счетов в случае прекращения действия лицензии медицинской организации на осуществление медицинской деятельности по случаям оказания медицинской помощи, завершившимся после прекращения действия лицензии медицинской организации; |
1 |
0 |
219 |
1.8.3. |
предоставление на оплату реестров счетов, в случае нарушения лицензионных условий и требований при оказании медицинской помощи: в том числе, данные лицензии не соответствуют фактическим адресам осуществления медицинской организацией лицензируемого вида деятельности (на основании информации лицензирующих органов). |
1 |
0 |
220 |
1.9. |
Включение в реестр счетов страховых случаев, при которых медицинская помощь оказана медицинским работником, не имеющим сертификата или свидетельства об аккредитации специалиста по профилю оказания медицинской помощи. |
1 |
0 |
|
1.10. |
Нарушения, связанные с повторным включением в реестр счетов случаев оказания медицинской помощи, в том числе: | ||
221 |
1.10.1. |
позиция реестра счетов оплачена ранее (повторное выставление счета на оплату случаев оказания медицинской помощи, которые были оплачены ранее); |
1 |
0 |
222 |
1.10.2. |
дублирование случаев оказания медицинской помощи в одном реестре; |
1 |
0 |
223 |
1.10.3. |
стоимость отдельной медицинской услуги, включенной в счет, учтена в тарифе на оплату медицинской помощи другой услуги, также предъявленной к оплате медицинской организацией; |
1 |
0 |
224 |
1.10.4. |
стоимость медицинской услуги включена в норматив финансового обеспечения оплаты медицинской помощи, оказанной амбулаторно, на прикрепленное население, застрахованное по обязательному медицинскому страхованию. |
1 |
0 |
225 |
1.10.5. |
включение в реестр счетов медицинской помощи, оказанной амбулаторно, в период пребывания застрахованного лица в условиях стационара (кроме дня поступления и выписки из стационара, а также оказания медицинской помощи (консультаций) в других медицинских организациях в экстренной и неотложной форме); |
1 |
0 |
226 |
1.10.6. |
включение в реестр счетов нескольких страховых случаев, при которых медицинская помощь оказана застрахованному лицу стационарно в один период оплаты с пересечением или совпадением сроков лечения. |
1 |
0 |
|
Раздел 2. НАРУШЕНИЯ, ВЫЯВЛЯЕМЫЕ ПРИ ПРОВЕДЕНИИ МЕДИКО-ЭКОНОМИЧЕСКОЙ ЭКСПЕРТИЗЫ | |||
227 |
2.1. |
Нарушение сроков ожидания медицинской помощи, установленных территориальной программой обязательного медицинского страхования. |
0 |
0,3 |
228 |
2.2. |
Нарушение условий оказания скорой медицинской помощи, выразившееся в несоблюдении установленного программой обязательного медицинского страхования времени доезда бригады скорой медицинской помощи, при летальном исходе до приезда бригады скорой помощи. |
1 |
3 |
278 |
2.7. |
Представление в реестрах счетов повторных случаев госпитализации застрахованного лица по одному и тому же заболеванию с длительностью три дня и менее (за исключением случаев, связанных с патологией беременности и родами) в течение четырнадцати календарных дней при оказании медицинской помощи в указанный период в амбулаторных условиях (за исключением случаев, при которых стоимость отдельной медицинской услуги, включенной в счет, учтена в тарифе на оплату медицинской помощи другой услуги, также предъявленной к оплате медицинской организацией). |
1 |
0,3 |
238 |
2.8. |
Необоснованное представление в реестрах счетов случаев оказания застрахованному лицу медицинской помощи, оказанной в условиях дневного стационара в период пребывания в условиях круглосуточного стационара (кроме дня поступления и выписки из стационара, а также консультаций в других медицинских организациях при экстренных и неотложных состояниях). |
1 |
0,3 |
239 |
2.9. |
Взимание платы с застрахованных лиц за оказанную медицинскую помощь, входящую в базовую либо территориальную программу обязательного медицинского страхования, при оказании медицинской помощи в рамках базовой либо территориальной программы обязательного медицинского страхования. |
0 |
1 |
240 |
2.10. |
Приобретение пациентом или его представителем в период оказания медицинской помощи по назначению врача лекарственных препаратов для медицинского применения, включенных в перечень жизненно необходимых и важнейших лекарственных препаратов <1>, и (или) медицинских изделий, включенных в перечень медицинских изделий, имплантируемых в организм человека <2>, на основе клинических рекомендаций, с учетом стандартов медицинской помощи. |
0,5 |
0,5 |
241 |
2.11. |
Отсутствие в реестре счетов сведений о страховом случае с летальным исходом при наличии сведений о смерти застрахованного лица в период оказания ему медицинской помощи в первичной медицинской документации и учетно-отчетной документации медицинской организации. |
0 |
0,6 |
279 |
2.12. |
Непредставление медицинской документации, учетно-отчетной документации, подтверждающей факт оказания застрахованному лицу медицинской помощи в медицинской организации, а также результатов внутреннего и внешнего контроля медицинской организации, безопасности оказания медицинской помощи без объективных причин в течение 10 рабочих дней после получения медицинской организацией соответствующего запроса от Федерального фонда обязательного медицинского страхования или территориального фонда обязательного медицинского страхования, или страховой медицинской организации, или специалиста-эксперта, эксперта качества медицинской помощи, действующего по их поручению. |
1 |
0 |
243 |
2.13. |
Отсутствие в документации (несоблюдение требований к оформлению) информированного добровольного согласия застрахованного лица на медицинское вмешательство или отказа застрахованного лица от медицинского вмешательства в установленных законодательством Российской Федерации случаях <3>. |
0,1 |
0 |
244 |
2.14. |
Наличие признаков искажения сведений, представленных в медицинской документации (дописки, исправления, "вклейки", полное переоформление с искажением сведений о проведенных диагностических и лечебных мероприятиях, клинической картине заболевания; расхождение сведений об оказании медицинской помощи в различных разделах медицинской документации и/или учетно-отчетной документации, запрошенной на проведение экспертизы). |
0,5 |
0 |
245 |
2.15. |
Дата оказания медицинской помощи, зарегистрированная в первичной медицинской документации и реестре счетов, не соответствует табелю учета рабочего времени врача (в том числе, оказание медицинской помощи в период отпуска, обучения, командировок, выходных дней). |
1 |
0 |
|
2.16. |
Несоответствие данных медицинской документации данным реестра счетов, в том числе: | ||
280 |
2.16.1. |
оплаченный случай оказания медицинской помощи не соответствует тарифу, установленному законодательством об обязательном медицинском страховании; |
0,1. <*> |
0,3 <**> |
247 |
2.16.2. |
включение в счет на оплату медицинской помощи при отсутствии в медицинской документации сведений, подтверждающих факт оказания медицинской помощи застрахованному лицу; |
1 |
1 |
281 |
2.16.3 |
некорректное (неполное) отражение в реестре счета сведений медицинской документации. |
1 |
0 |
248 |
2.17. |
Отсутствие в карте стационарного больного протокола врачебной комиссии в случаях назначения застрахованному лицу лекарственного препарата, не входящего в перечень жизненно необходимых и важнейших лекарственных препаратов. |
0 |
0,3 |
249 |
2.18. |
Нарушение сроков ожидания медицинской помощи, установленных территориальной либо базовой программой обязательного медицинского страхования. |
0 |
0,3 |
|
Раздел 3. НАРУШЕНИЯ, ВЫЯВЛЯЕМЫЕ ПРИ ПРОВЕДЕНИИ ЭКСПЕРТИЗЫ КАЧЕСТВА МЕДИЦИНСКОЙ ПОМОЩИ | |||
|
3.1. |
Установление неверного диагноза, связанное с невыполнением, несвоевременным или ненадлежащим выполнением необходимых пациенту диагностических и (или) лечебных мероприятий, оперативных вмешательств в соответствии с порядками оказания медицинской помощи, на основе клинических рекомендаций и с учетом стандартов медицинской помощи, в том числе по результатам проведенного диспансерного наблюдения, с учетом рекомендаций по применению методов профилактики, диагностики, лечения и реабилитации, данных медицинскими работниками национальных медицинских центров в ходе консультаций/консилиумов с применением телемедицинских технологий: | ||
250 |
3.1.1. |
не повлиявшее на состояние здоровья застрахованного лица; |
0,1 |
0 |
251 |
3.1.2. |
приведшее к удлинению или укорочению сроков лечения сверх установленных (за исключением случаев отказа застрахованного лица от медицинского вмешательства в установленных законодательством Российской Федерации случаях; |
0,3 |
0 |
252 |
3.1.3. |
приведшее к ухудшению состояния здоровья застрахованного лица, либо создавшее риск прогрессирования имеющегося заболевания, либо создавшее риск возникновения нового заболевания; |
0,4 |
0,3 |
253 |
3.1.4. |
приведшее к инвалидизации; |
0,9 |
1 |
254 |
3.1.5. |
приведшее к летальному исходу (в том числе при наличии расхождений клинического и патологоанатомического диагнозов); |
1 |
3 |
|
3.2. |
Невыполнение, несвоевременное или ненадлежащее выполнение необходимых пациенту диагностических и (или) лечебных мероприятий, оперативных вмешательств в соответствии с порядками оказания медицинской помощи, на основе клинических рекомендаций и с учетом стандартов медицинской помощи, в том числе по результатам проведенного диспансерного наблюдения, рекомендаций по применению методов профилактики, диагностики, лечения и реабилитации, данных медицинскими работниками национальных медицинских исследовательских центров в ходе консультаций/консилиумов с применением телемедицинских технологий: | ||
255 |
3.2.1. |
не повлиявшее на состояние здоровья застрахованного лица; |
0,1 |
0 |
256 |
3.2.2. |
приведшее к ухудшению состояния здоровья застрахованного лица, либо создавшее риск прогрессирования имеющегося заболевания, либо создавшее риск возникновения нового заболевания (за исключением случаев отказа застрахованного лица от медицинского вмешательства в установленных законодательством Российской Федерации случаях); |
0,4 |
0,3 |
257 |
3.2.3. |
приведшее к инвалидизации (за исключением случаев отказа застрахованного лица от медицинского вмешательства в установленных законодательством Российской Федерации случаях); |
0,9 |
1 |
258 |
3.2.4. |
приведшее к летальному исходу (за исключением случаев отказа застрахованного лица от медицинского вмешательства в установленных законодательством Российской Федерации случаях); |
1 |
3 |
259 |
3.2.5. |
рекомендаций медицинских работников национальных медицинских исследовательских центров по применению методов профилактики, диагностики, лечения и реабилитации, данных при проведении указанными центрами консультаций/консилиумов с применением консультаций с применением телемедицинских технологий, при необоснованном невыполнении данных рекомендаций; |
0,9 |
1 |
260 |
3.2.6. |
по результатам проведенного диспансерного наблюдения |
0,9 |
1 |
261 |
3.3. |
Выполнение непоказанных, неоправданных с клинической точки зрения, не регламентированных порядками оказания медицинской помощи, клиническими рекомендациями, стандартами медицинской помощи мероприятий, приведшее к ухудшению состояния здоровья застрахованного лица, либо создавшее риск прогрессирования имеющегося заболевания, либо создавшее риск возникновения нового заболевания. |
0,5 |
0,6 |
262 |
3.4. |
Преждевременное с клинической точки зрения прекращение оказания медицинской помощи при отсутствии клинического эффекта (за исключением случаев отказа застрахованного лица от медицинского вмешательства в установленных законодательством Российской Федерации случаях). |
0,5 |
0,3 |
263 |
3.5. |
Нарушения при оказании медицинской помощи (в частности, преждевременная выписка из медицинской организации), вследствие которых, при отсутствии положительной динамики в состоянии здоровья, потребовалось повторное обоснованное обращение застрахованного лица за медицинской помощью по поводу того же заболевания в течение четырнадцати дней со дня окончания оказания медицинской помощи амбулаторно, тридцати дней стационарно (повторная госпитализация). |
0,3 |
0 |
264 |
3.6. |
Нарушение по вине медицинской организации преемственности в оказании медицинской помощи (в том числе несвоевременный перевод пациента в медицинскую организацию более высокого уровня), приведшее к удлинению сроков оказания медицинской помощи и (или) ухудшению состояния здоровья застрахованного лица. |
0,8 |
1 |
265 |
3.7. |
Госпитализация застрахованного лица в плановой или неотложной форме с нарушением требований к профильности оказанной медицинской помощи (непрофильная госпитализация), кроме случаев госпитализации в неотложной и экстренной форме с последующим переводом в течение суток в профильные медицинские организации (структурные подразделения медицинских организаций). |
1 |
0,3 |
266 |
3.8. |
Госпитализация застрахованного лица без медицинских показаний (необоснованная госпитализация), медицинская помощь которому могла быть предоставлена в установленном объеме амбулаторно, в дневном стационаре, отсутствие пациента в медицинской организации на дату проверки. |
1 |
0,3 |
267 |
3.9. |
Необоснованное повторное посещение врача одной и той же специальности в один день при оказании медицинской помощи амбулаторно, за исключением повторного посещения для определения показаний к госпитализации, операции, консультациям в других медицинских организациях, в связи с выпиской лекарственных препаратов группам населения, при амбулаторном лечении которых лекарственные препараты отпускаются по рецептам врачей бесплатно и с 50-процентной скидкой, наблюдения беременных женщин, посещений, связанных с выдачей справок и иных медицинских документов. |
1 |
0,3 |
282 |
3.10. |
Наличие расхождений клинического и патологоанатомического диагнозов 2 - 3 категории, обусловленное непроведением необходимых диагностических исследований (за исключением оказания медицинской помощи в экстренной форме). |
0,9 |
0,5 |
269 |
3.11. |
Отсутствие в медицинской документации результатов обследований, осмотров, консультаций специалистов, дневниковых записей, позволяющих оценить динамику состояния здоровья застрахованного лица, объем, характер, условия предоставления медицинской помощи и провести оценку качества оказанной медицинской помощи. |
0,5 |
0 |
270 |
3.12. |
Нарушение прав застрахованных лиц на выбор медицинской организации из медицинских организаций, участвующих в реализации территориальной программы обязательного медицинского страхования, базовой программы обязательного медицинского страхования; на выбор врача. |
0 |
0,3 |
283 |
3.13. |
Необоснованное назначение лекарственных препаратов; одновременное назначение лекарственных препаратов со схожим фармакологическим действием; нерациональная лекарственная терапия, в том числе несоответствие дозировок, кратности и длительности приема лекарственных препаратов с учетом стандартов медицинской помощи и клинических рекомендаций, связанные с риском для здоровья пациента. |
0,5 |
0,6 |
|
3.14. |
Необоснованный отказ застрахованным лицам в оказании медицинской помощи в соответствии с программами обязательного медицинского страхования, в том числе: | ||
284 |
3.14.1. |
с отсутствием последующего ухудшения состояния здоровья; |
0 |
1 |
285 |
3.14.2. |
с последующим ухудшением состояния здоровья; |
0 |
2 |
286 |
3.14.3. |
приведший к летальному исходу. |
0 |
3 |
|
3.15. |
Непроведение диспансерного наблюдения застрахованного лица (за исключением случаев отказа застрахованного лица, проинформированного лечащим врачом и (или) страховым представителем о возможности прохождения диспансерного наблюдения, от его прохождения), включенного в группу диспансерного наблюдения, в соответствии с порядком и периодичностью проведения диспансерного наблюдения и перечнем включаемых в них исследований, в том числе: | ||
287 |
3.15.1. |
с отсутствием последующего ухудшения состояния здоровья; |
0 |
1 |
288 |
3.15.2. |
с последующим ухудшением состояния здоровья (за исключением случаев отказа застрахованного лица, проинформированного лечащим врачом и (или) страховым представителем о возможности прохождения диспансерного наблюдения, от его прохождения); |
0 |
2 |
289 |
3.15.3. |
приведший к летальному исходу (за исключением случаев отказа застрахованного лица, проинформированного лечащим врачом и/или страховым представителем о возможности прохождения диспансерного наблюдения, от его прохождения). |
0 |
3 |
<1> Распоряжение Правительства
Российской Федерации от 12.10.2019 N 2406-р
<2> Распоряжение Правительства
Российской Федерации от 31.12.2018 N 3053-р
<3> В соответствии со ст. 20
Федерального закона от 21.11.2011 N 323-ФЗ "Об
основах охраны здоровья граждан в
Российской Федерации"
* В соответствии с п. 154 Правил ОМС,
утв. Приказом Минздравсоцразвития
России от 28.02.2019 N 108н п. (в ред. Приказа
Минздрава России от 13.12.2022 N 789н) в случаях
применения кода нарушения/дефекта 2.16.1,
размер неоплаты или неполной оплаты
затрат медицинской организации на
оказание медицинской помощи (Н)
рассчитывается по формуле:
Н = (РТ1 - РТ2) + РТ2 x Кно, где:
Н - размер неоплаты или неполной
оплаты затрат медицинской организации
на оказание медицинской помощи;
РТ1 - размер тарифа на оплату
медицинской помощи, поданный на оплату
медицинской организацией и действующий
на дату оказания медицинской помощи;
РТ2 - размер тарифа на оплату
медицинской помощи, который следует
применить за фактически предоставленную
застрахованному лицу медицинскую помощь
(в соответствии с данными медицинской и
иной документации застрахованного лица,
представленной на экспертизу);
Кно - коэффициент для определения
размера неполной оплаты медицинской
помощи по основанию для отказа в оплате
медицинской помощи либо уменьшению
оплаты медицинской помощи в
соответствии с Приложением N 5 к Правил
ОМС.
** В соответствии с п. 155 Правил ОМС,
утв. Приказом Минздравсоцразвития
России от 28.02.2019 N 108н п. (в ред. Приказа
Минздрава России от 13.12.2022 N 789н) в случаях
применения кода нарушения/дефекта 2.16.1,
размер штрафа, применяемого к
медицинской организации за неоказание,
несвоевременное оказание либо оказание
медицинской помощи ненадлежащего
качества (Сшт), рассчитывается по
формуле:
Сшт = РП x Кшт, где:
Сшт - размер штрафа за неоказание,
несвоевременное оказание либо оказание
медицинской помощи ненадлежащего
качества;
РП - размер предъявленной к оплате
стоимости оказанной медицинской
помощи);
Кшт - коэффициент для определения
размера штрафа по основанию для
начисления штрафа за неоказание,
несвоевременное оказание либо оказание
медицинской помощи ненадлежащего
качества.
Примечания:
2) размер неоплаты или неполной
оплаты затрат медицинской организации
на оказание медицинской помощи
рассчитывается от размера тарифа на
оплату медицинской помощи, действующего
на дату оказания медицинской помощи;
3) размер штрафа, применяемого к
медицинской организации за неоказание,
несвоевременное оказание либо оказание
медицинской помощи ненадлежащего
качества, рассчитывается:
1) при оказании медицинской помощи в
амбулаторных условиях - подушевой
норматив финансирования медицинской
помощи, оказанной в амбулаторных
условиях, установленный Тарифным
соглашением субъекта Российской
Федерации на год.
2) при оказании скорой медицинской
помощи вне медицинской организации -
подушевой норматив финансирования
скорой медицинской помощи, оказанной вне
медицинской организации, установленный
Тарифным соглашением субъекта
Российской Федерации на год.
3) при оказании медицинской помощи в
условиях стационара и в условиях
дневного стационара - подушевой норматив
финансирования медицинской помощи в
условиях дневного и круглосуточного
стационаров, установленный
территориальной программой на год.
4) при оплате медицинской помощи по
подушевому нормативу финансирования
медицинской помощи по всем видам и
условиям ее оказания - подушевой
норматив финансирования медицинской
помощи по всем видам и условиям ее
оказания за счет средств обязательного
медицинского страхования, установленный
Тарифным соглашением субъекта
Российской Федерации на год.
Подписи сторон:
Директор
Департамента здравоохранения
Ханты-Мансийского автономного округа -
Югры
А.А.ДОБРОВОЛЬСКИЙ
Директор
Территориального фонда
обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры
А.П.ФУЧЕЖИ
Директор
АСП ООО "Капитал МС" - Филиал
в ХМАО - Югре
И.Ю.КУЗНЕЦОВА
Директор
Ханты-Мансийского филиала
ООО "АльфаСтрахование-ОМС"
О.А.ТОМИН
Председатель
Ассоциации работников здравоохранения
Ханты-Мансийского автономного округа -
Югры
В.А.ГИЛЬВАНОВ
Председатель
Региональной организации Профсоюза
работников
здравоохранения Российской Федерации
Ханты-Мансийского автономного округа -
Югры
О.Г.МЕНЬШИКОВА
Приложение 9
к Дополнительному соглашению 1
от 01.02.2024
Приложение 12
к тарифному соглашению
в системе обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры на 2024 год
от 29 декабря 2023 года
ПЕРЕЧЕНЬ МЕДИЦИНСКИХ ОРГАНИЗАЦИЙ,
ОСУЩЕСТВЛЯЮЩИХ ДЕЯТЕЛЬНОСТЬ В СФЕРЕ
ОБЯЗАТЕЛЬНОГО МЕДИЦИНСКОГО СТРАХОВАНИЯ
ХАНТЫ-МАНСИЙСКОГО АВТОНОМНОГО ОКРУГА -
ЮГРЫ ПО УРОВНЯМ МЕДИЦИНСКИХ ОРГАНИЗАЦИЙ,
УСЛОВИЯМ ОКАЗАНИЯ И СПОСОБАМ ОПЛАТЫ
МЕДИЦИНСКОЙ ПОМОЩИ
Код МО |
Наименование медицинской организации |
Уровень медицинской организации |
Условие оказания медицинской помощи |
Способ оплаты медицинской помощи |
Медицинские организации, на базе которых граждане могут пройти профосмотры, в т.ч. в рамках диспансеризации | ||||||||||||||||||||
|
|
|
в амбулаторных условиях (АУ) |
в условиях круглосуточного стационара (КС) |
в условиях дневного стационара (ДС) |
вне медицинской организации - скорая медицинская помощь (СМП) |
за единицу объема медицинской помощи |
по подушевому нормативу финансирования (ПНФ) |
| ||||||||||||||||
|
|
|
|
|
|
|
|
по ПНФ в амбулаторных условиях (АУ) |
по ПНФ вне медицинской организации (СМП) |
по ПНФ по всем видам и условиям МП |
ВСЕГО |
из них, работающие в выходной день | |||||||||||||
|
Белоярский район |
|
|
|
|
|
|
|
|
|
|
| |||||||||||||
810001 |
БУ "Белоярская районная больница" |
II уровень |
+ |
+ |
+ |
+ |
- |
- |
+ |
+ |
+ |
+ | |||||||||||||
|
Березовский район |
|
|
|
|
|
|
|
|
|
|
| |||||||||||||
810008 |
БУ "Березовская районная больница" |
II уровень |
+ |
+ |
+ |
+ |
- |
- |
+ |
+ |
+ |
+ | |||||||||||||
810009 |
БУ "Игримская районная больница" |
I уровень |
+ |
+ |
+ |
+ |
- |
- |
+ |
+ |
+ |
+ | |||||||||||||
|
Кондинский район |
|
|
|
|
|
|
|
|
|
|
| |||||||||||||
810017 |
БУ "Кондинская районная больница" |
II уровень |
+ |
+ |
+ |
+ |
- |
- |
+ |
+ |
+ |
+ | |||||||||||||
810206 |
БУ "Центр общей врачебной практики" |
I уровень |
+ |
- |
+ |
- |
- |
+ |
- |
- |
+ |
+ | |||||||||||||
|
Нефтеюганский район |
|
|
|
|
|
|
|
|
|
|
| |||||||||||||
810032 |
БУ "Нефтеюганская районная больница" |
II уровень |
+ |
+ |
+ |
+ |
- |
- |
+ |
+ |
+ |
+ | |||||||||||||
|
Нижневартовский район |
|
|
|
|
|
|
|
|
|
|
| |||||||||||||
810039 |
БУ "Нижневартовская районная больница" |
II уровень |
+ |
+ |
+ |
+ |
- |
- |
+ |
+ |
+ |
+ | |||||||||||||
810040 |
БУ "Новоаганская районная больница" |
I уровень |
+ |
+ |
+ |
+ |
- |
- |
+ |
+ |
+ |
+ | |||||||||||||
|
Октябрьский район |
|
|
|
|
|
|
|
|
|
|
| |||||||||||||
810058 |
БУ "Октябрьская районная больница" |
II уровень |
+ |
+ |
+ |
+ |
- |
- |
+ |
+ |
+ |
- | |||||||||||||
|
Советский район |
|
|
|
|
|
|
|
|
|
|
| |||||||||||||
810059 |
АУ "Советская районная больница" |
II уровень |
+ |
+ |
+ |
+ |
- |
- |
+ |
+ |
+ |
+ | |||||||||||||
810062 |
БУ "Пионерская районная больница" |
I уровень |
+ |
+ |
+ |
+ |
- |
- |
+ |
+ |
+ |
+ | |||||||||||||
810051 |
ООО "Альтаир" |
I уровень |
+ |
- |
- |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
|
Сургутский район |
|
|
|
|
|
|
|
|
|
|
| |||||||||||||
810064 |
БУ "Сургутская районная поликлиника" |
I уровень |
+ |
- |
+ |
+ |
- |
+ |
+ |
- |
+ |
+ | |||||||||||||
810073 |
БУ "Нижнесортымская участковая больница" |
I уровень |
+ |
+ |
+ |
+ |
- |
- |
+ |
+ |
+ |
+ | |||||||||||||
810074 |
БУ "Федоровская городская больница" |
I уровень |
+ |
+ |
+ |
+ |
- |
- |
+ |
+ |
+ |
+ | |||||||||||||
810076 |
БУ "Лянторская городская больница" |
I уровень |
+ |
+ |
+ |
+ |
- |
- |
+ |
+ |
+ |
+ | |||||||||||||
810068 |
БУ "Угутская участковая больница" |
I уровень |
+ |
+ |
+ |
- |
- |
- |
- |
+ |
+ |
+ | |||||||||||||
|
Ханты-Мансийский район |
|
|
|
|
|
|
|
|
|
|
| |||||||||||||
810157 |
БУ "Ханты-Мансийская районная больница" |
I уровень |
+ |
+ |
+ |
+ |
- |
- |
+ |
+ |
+ |
+ | |||||||||||||
|
г. Ханты-Мансийск |
|
|
|
|
|
|
|
|
|
|
| |||||||||||||
810126 |
БУ "Окружная клиническая больница" |
III уровень |
+ |
+ |
+ |
- |
- |
+ |
- |
- |
+ |
+ | |||||||||||||
810127 |
БУ "Ханты-Мансийский клинический кожно-венерологический диспансер" |
III уровень |
+ |
+ |
+ |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
810130 |
БУ "Ханты-Мансийская клиническая стоматологическая поликлиника" |
I уровень |
+ |
- |
- |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
810154 |
БУ "Окружной клинический лечебно-реабилитационный центр" |
II уровень |
+ |
+ |
+ |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
810197 |
БУ "Ханты-Мансийская городская клиническая станция скорой медицинской помощи" |
I уровень |
- |
- |
- |
+ |
- |
- |
+ |
- |
- |
- | |||||||||||||
810225 |
АУ "Югорский центр профессиональной патологии" |
I уровень |
+ |
- |
- |
- |
- |
+ |
- |
- |
+ |
- | |||||||||||||
810235 |
ФБУЗ "ЦГИЭ в ХМАО - Югре" |
I уровень |
+ |
- |
- |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
810348 |
БУ "Клинический врачебно-физкультурный диспансер" |
I уровень |
+ |
- |
- |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
|
г. Когалым |
|
|
|
|
|
|
|
|
|
|
| |||||||||||||
810088 |
БУ "Когалымская городская больница" |
II уровень |
+ |
+ |
+ |
+ |
- |
+ |
+ |
- |
+ |
+ | |||||||||||||
810047 |
Центр развития гражданских инициатив Югры "ВЕЧЕ" |
I уровень |
+ |
- |
- |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
810456 |
ООО "Медис" |
I уровень |
+ |
- |
- |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
|
г. Лангепас |
|
|
|
|
|
|
|
|
|
|
| |||||||||||||
810089 |
БУ "Лангепасская городская больница" |
II уровень |
+ |
+ |
+ |
+ |
- |
- |
+ |
+ |
+ |
+ | |||||||||||||
810133 |
БУ "Лангепасская городская стоматологическая поликлиника" |
I уровень |
+ |
- |
- |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
810161 |
ООО "Медсервис" |
I уровень |
+ |
- |
- |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
810182 |
ООО "Дентал" |
I уровень |
+ |
- |
- |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
|
г. Мегион |
|
|
|
|
|
|
|
|
|
|
| |||||||||||||
810090 |
БУ "Мегионская городская больница" |
II уровень |
+ |
+ |
+ |
+ |
- |
+ |
+ |
- |
+ |
+ | |||||||||||||
810092 |
АУ "Мегионская городская стоматологическая поликлиника" |
I уровень |
+ |
- |
- |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
810325 |
ООО "Центр диагностики и реабилитации" |
I уровень |
+ |
- |
- |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
|
г. Нефтеюганск |
|
|
|
|
|
|
|
|
|
|
| |||||||||||||
810094 |
БУ "Нефтеюганская окружная клиническая больница им. В.И. Яцкив" |
III уровень |
+ |
+ |
+ |
- |
- |
+ |
- |
- |
+ |
+ | |||||||||||||
810095 |
БУ "Нефтеюганская городская стоматологическая поликлиника" |
I уровень |
+ |
- |
- |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
810184 |
БУ "Нефтеюганская городская станция скорой медицинской помощи" |
I уровень |
- |
- |
- |
+ |
- |
- |
+ |
- |
- |
- | |||||||||||||
810189 |
ООО "ВИРА-Центр" |
I уровень |
+ |
- |
- |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
810244 |
Нефросовет |
II уровень |
+ |
- |
+ |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
810311 |
ООО "Стоматология Смайл" |
I уровень |
+ |
- |
- |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
|
г. Нижневартовск |
|
|
|
|
|
|
|
|
|
|
| |||||||||||||
810097 |
БУ "Нижневартовская городская детская поликлиника" |
II уровень |
+ |
- |
+ |
- |
- |
+ |
- |
- |
+ |
- | |||||||||||||
810098 |
БУ "Нижневартовская городская стоматологическая поликлиника" |
I уровень |
+ |
- |
- |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
810099 |
БУ "Нижневартовская городская поликлиника" |
II уровень |
+ |
- |
+ |
- |
- |
+ |
- |
- |
+ |
+ | |||||||||||||
810100 |
БУ "Нижневартовская городская детская стоматологическая поликлиника" |
I уровень |
+ |
- |
- |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
810101 |
БУ "Нижневартовский онкологический диспансер" |
III уровень |
+ |
+ |
+ |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
810103 |
БУ "Нижневартовский кожно-венерологический диспансер" |
III уровень |
+ |
+ |
+ |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
810104 |
БУ "Нижневартовская окружная клиническая больница" |
III уровень |
+ |
+ |
+ |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
810106 |
БУ "Нижневартовский окружной клинический перинатальный центр" |
III уровень |
+ |
+ |
+ |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
810144 |
БУ "Нижневартовская окружная клиническая детская больница" |
III уровень |
+ |
+ |
+ |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
810196 |
БУ "Нижневартовская городская станция скорой медицинской помощи" |
I уровень |
- |
- |
- |
+ |
- |
- |
+ |
- |
- |
- | |||||||||||||
810060 |
ООО "Генезис" |
I уровень |
+ |
- |
- |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
810010 |
ООО "НефроМед" |
II уровень |
- |
- |
+ |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
810173 |
ООО "Катарсис" |
I уровень |
+ |
- |
- |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
810177 |
ЛПЧУ "Здоровье" |
I уровень |
+ |
- |
- |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
810187 |
ООО "Денталсервис" |
I уровень |
+ |
- |
- |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
810301 |
ООО "ЛДЦ МИБС-Нижневартовск" |
I уровень |
+ |
- |
- |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
810302 |
ООО ЦР "Нефтяник Самотлора" |
I уровень |
- |
- |
+ |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
810320 |
ООО "Арум Вита" |
I уровень |
+ |
- |
- |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
810323 |
ООО "Диалам+" |
II уровень |
- |
- |
+ |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
810330 |
МНГООВБД "Красная звезда" |
I уровень |
- |
- |
+ |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
810340 |
ООО "Контанго" |
I уровень |
+ |
- |
- |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
|
г. Нягань |
|
|
|
|
|
|
|
|
|
|
| |||||||||||||
810002 |
БУ "Няганская городская стоматологическая поликлиника" |
I уровень |
+ |
- |
- |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
810003 |
БУ "Няганская городская поликлиника" |
II уровень |
+ |
- |
+ |
- |
- |
+ |
- |
- |
+ |
+ | |||||||||||||
810107 |
БУ "Няганская окружная больница" |
III уровень |
+ |
+ |
+ |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
810108 |
БУ "Няганская городская детская поликлиника" |
II уровень |
+ |
- |
+ |
- |
- |
+ |
- |
- |
+ |
- | |||||||||||||
810194 |
БУ "Няганская городская станция скорой медицинской помощи" |
I уровень |
- |
- |
- |
+ |
- |
- |
+ |
- |
- |
- | |||||||||||||
810050 |
ЛПЧУ "Клиника Лиива" |
I уровень |
+ |
- |
- |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
810203 |
ООО "Здоровье +" |
I уровень |
+ |
- |
- |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
|
г. Покачи |
|
|
|
|
|
|
|
|
|
|
| |||||||||||||
810111 |
БУ "Покачевская городская больница" |
I уровень |
+ |
+ |
+ |
+ |
- |
- |
+ |
+ |
+ |
+ | |||||||||||||
|
г. Пыть-Ях |
|
|
|
|
|
|
|
|
|
|
| |||||||||||||
810005 |
БУ "Пыть-Яхская окружная клиническая больница" |
III уровень |
+ |
+ |
+ |
+ |
- |
+ |
+ |
- |
+ |
+ | |||||||||||||
810146 |
АУ "Пыть-Яхская городская стоматологическая поликлиника" |
I уровень |
+ |
- |
- |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
|
г. Радужный |
|
|
|
|
|
|
|
|
|
|
| |||||||||||||
810113 |
БУ "Радужнинская городская больница" |
II уровень |
+ |
+ |
+ |
+ |
- |
- |
+ |
+ |
+ |
+ | |||||||||||||
810114 |
БУ "Радужнинская городская стоматологическая поликлиника" |
I уровень |
+ |
- |
- |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
|
г. Сургут |
|
|
|
|
|
|
|
|
|
|
| |||||||||||||
810077 |
БУ "Сургутская окружная клиническая больница" |
III уровень |
+ |
+ |
+ |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
810116 |
БУ "Сургутская городская стоматологическая поликлиника N 2 имени А.И. Бородина" |
I уровень |
+ |
- |
- |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
810117 |
БУ "Сургутская городская клиническая стоматологическая поликлиника N 1" |
I уровень |
+ |
- |
- |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
810119 |
БУ "Сургутская городская клиническая больница" |
III уровень |
+ |
+ |
+ |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
810120 |
БУ "Сургутский окружной клинический центр охраны материнства и детства" |
III уровень |
+ |
+ |
+ |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
810121 |
БУ "Сургутский клинический кожно-венерологический диспансер" |
III уровень |
+ |
+ |
+ |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
810122 |
БУ "Сургутская городская клиническая поликлиника N 1" |
I уровень |
+ |
- |
+ |
- |
- |
+ |
- |
- |
+ |
+ | |||||||||||||
810123 |
БУ "Сургутская городская клиническая поликлиника N 2" |
I уровень |
+ |
- |
+ |
- |
- |
+ |
- |
- |
+ |
+ | |||||||||||||
810124 |
БУ "Сургутская клиническая травматологическая больница" |
III уровень |
+ |
+ |
+ |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
810125 |
БУ "Сургутская городская клиническая поликлиника N 3" |
I уровень |
+ |
- |
+ |
- |
- |
+ |
- |
- |
+ |
+ | |||||||||||||
810147 |
БУ "Окружной кардиологический диспансер "Центр диагностики и сердечно-сосудистой хирургии" |
III уровень |
+ |
+ |
+ |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
810148 |
ЧУЗ "КБ "РЖД-Медицина" г. Сургут" |
II уровень |
+ |
+ |
- |
- |
- |
+ |
- |
- |
+ |
+ | |||||||||||||
810399 |
ФГБУЗ ЗСМЦ ФМБА России |
I уровень |
+ |
- |
- |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
810159 |
БУ "Сургутская городская клиническая поликлиника N 4" |
I уровень |
+ |
- |
+ |
- |
- |
+ |
- |
- |
+ |
+ | |||||||||||||
810160 |
БУ "Сургутская городская клиническая поликлиника N 5" |
I уровень |
+ |
- |
+ |
- |
- |
+ |
- |
- |
+ |
- | |||||||||||||
810185 |
БУ "Сургутская городская клиническая станция скорой медицинской помощи" |
I уровень |
- |
- |
- |
+ |
- |
- |
+ |
- |
- |
- | |||||||||||||
810013 |
ООО УЗ МЦ "Юграмед" |
I уровень |
+ |
- |
- |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
810015 |
ООО "ППМО" |
I уровень |
+ |
- |
- |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
810048 |
ООО "Полимедика" |
I уровень |
+ |
- |
- |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
810052 |
ООО "Альфа Стом" |
I уровень |
+ |
- |
- |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
810061 |
АНО "МЦ "Белая Роза - Сибирь" |
I уровень |
+ |
- |
- |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
810188 |
ООО "Югория-Дент" |
I уровень |
+ |
- |
- |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
810190 |
ООО "Дента Плюс" |
I уровень |
+ |
- |
- |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
810198 |
ООО "Дента-М" |
I уровень |
+ |
- |
- |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
810231 |
ООО "СК "Дентал-С" |
I уровень |
+ |
- |
- |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
810249 |
ООО "Гарант" |
I уровень |
+ |
- |
- |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
810258 |
ООО "МРТ-Эксперт Сургут" |
I уровень |
+ |
- |
- |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
810315 |
ООО МЦ "Наджа-Мед" |
I уровень |
+ |
- |
+ |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
810319 |
ООО УЗ ДЦ "Авиценна Инк" |
I уровень |
+ |
- |
- |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
810328 |
ООО "Медицинский миграционный центр "Наджа" |
I уровень |
+ |
- |
- |
- |
+ |
- |
- |
- |
- |
- | |||||||||||||
810332 |
ООО "Профидент" |
I уровень |
+ |
- |
- |
- |
+ |
- |
- |
- |
- |
- |
|||||||||||||
810337 |
ООО "ЛДЦ МИБС-Сургут" |
I уровень |
+ |
- |
- |
- |
+ |
- |
- |
- |
- |
- |
|||||||||||||
810342 |
ООО "Ринал-Сервис" |
I уровень |
+ |
- |
+ |
- |
+ |
- |
- |
- |
- |
- |
|||||||||||||
810344 |
ООО МЦ "Биологическая медицина" |
I уровень |
+ |
- |
- |
- |
+ |
- |
- |
- |
- |
- |
|||||||||||||
|
г. Урай |
|
|
|
|
|
|
|
|
|
|
|
|||||||||||||
810006 |
БУ "Урайская городская клиническая больница" |
II уровень |
+ |
+ |
+ |
+ |
- |
- |
+ |
+ |
+ |
+ |
|||||||||||||
810151 |
АУ "Урайская городская стоматологическая поликлиника" |
I уровень |
+ |
- |
- |
- |
+ |
- |
- |
- |
- |
- |
|||||||||||||
810152 |
БУ "Урайская окружная больница медицинской реабилитации" |
II уровень |
- |
+ |
+ |
- |
+ |
- |
- |
- |
- |
- |
|||||||||||||
|
г. Югорск |
|
|
|
|
|
|
|
|
|
|
|
|||||||||||||
810131 |
БУ "Югорская городская больница" |
II уровень |
+ |
+ |
+ |
+ |
- |
- |
+ |
+ |
+ |
+ |
|||||||||||||
|
Частные МО, имеющие в своем составе СП/ОСП на тер-и нескольких муниц. образ-й |
|
|
|
|
|
|
|
|
|
|
|
|||||||||||||
810327 |
ООО "Нефроцентр" (г. Мегион, г. Белоярский, г. Радужный) |
II уровень |
+ |
- |
+ |
- |
+ |
- |
- |
- |
- |
- |
|||||||||||||
810411 |
ООО МЦ "Медсервис" (г. Когалым, г. Урай) |
I уровень |
+ |
- |
- |
- |
+ |
- |
- |
- |
- |
- |
|||||||||||||
810163 |
ООО "Стоматологическая компания "Дентал" (г. Сургут, г. Нефтеюганск) |
I уровень |
+ |
- |
- |
- |
+ |
- |
- |
- |
- |
- |
|||||||||||||
810226 |
АО "Екатеринбургский центр МНТК "МГ" (г. Нижневартовск, г. Сургут) |
I уровень |
+ |
- |
+ |
- |
+ |
- |
- |
- |
- |
- |
|||||||||||||
810247 |
ООО "Витацентр" (гг. Ханты-Мансийск, Нефтеюганск, Нижневартовск, Сургут, Мегион) |
II уровень |
+ |
- |
+ |
- |
+ |
- |
- |
- |
- |
- |
|||||||||||||
810338 |
ООО "ДМК" (г. Ханты-Мансийск, г. Сургут) |
II уровень |
- |
- |
+ |
- |
+ |
- |
- |
- |
- |
- |
|||||||||||||
Подписи сторон:
Директор
Департамента здравоохранения
Ханты-Мансийского автономного округа -
Югры
А.А.ДОБРОВОЛЬСКИЙ
Директор
Территориального фонда
обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры
А.П.ФУЧЕЖИ
Директор
Ханты-Мансийского филиала
ООО "АльфаСтрахование-ОМС"
О.А.ТОМИН
Директор
АСП ООО "Капитал МС" - Филиал
в ХМАО - Югре
И.Ю.КУЗНЕЦОВА
Председатель
Ассоциации работников здравоохранения
Ханты-Мансийского автономного округа -
Югры
В.А.ГИЛЬВАНОВ
Председатель
Региональной организации Профсоюза
работников
здравоохранения Российской Федерации
Ханты-Мансийского автономного округа -
Югры
О.Г.МЕНЬШИКОВА
Приложение 10
к Дополнительному соглашению 1
от 01.02.2024
Приложение 13
к Тарифному соглашению
в системе обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры на 2024 год
от 29.12.2023
ПЕРЕЧЕНЬ МЕДИЦИНСКИХ ОРГАНИЗАЦИЙ,
ОКАЗЫВАЮЩИХ МЕДИЦИНСКУЮ ПОМОЩЬ В
УСЛОВИЯХ ДНЕВНОГО И КРУГЛОСУТОЧНОГО
СТАЦИОНАРОВ, В РАЗРЕЗЕ УРОВНЕЙ
СТРУКТУРНЫХ ПОДРАЗДЕЛЕНИЙ МЕДИЦИНСКИХ
ОРГАНИЗАЦИЙ
N п/п |
Код МО |
Наименование МО |
Код структурного подразделения МО |
Структурное подразделение МО |
Уровень стр. подразд. МО |
Подуровень стр. подразд. МО |
КУС | |||||||||||||
|
|
Медицинские организации, оказывающие медицинскую помощь в стационарных условиях |
|
|
| |||||||||||||||
1 |
810001 |
БУ "БЕЛОЯРСКАЯ РАЙОННАЯ БОЛЬНИЦА" |
10 |
Педиатрическое отделение |
2 |
1 |
0,90 | |||||||||||||
|
|
|
4 |
Хирургическое отделение |
2 |
1 |
0,90 | |||||||||||||
|
|
|
5 |
Терапевтическое отделение |
2 |
1 |
0,90 | |||||||||||||
|
|
|
53 |
Стационар Полноватской УБ |
2 |
1 |
0,90 | |||||||||||||
|
|
|
54 |
Стационар Казымской УБ |
2 |
1 |
0,90 | |||||||||||||
|
|
|
6 |
Травматологическое отделение |
2 |
1 |
0,90 | |||||||||||||
|
|
|
7 |
Родильное отделение |
2 |
1 |
0,90 | |||||||||||||
|
|
|
8 |
Гинекологическое отделение |
2 |
1 |
0,90 | |||||||||||||
|
|
|
9 |
Инфекционное отделение |
2 |
1 |
0,90 | |||||||||||||
2 |
810005 |
БУ "ПЫТЬ-ЯХСКАЯ ОКРУЖНАЯ КЛИНИЧЕСКАЯ БОЛЬНИЦА" |
128948 |
Терапевтическое отделение |
2 |
4 |
1,14 | |||||||||||||
|
|
|
128950 |
Хирургическое отделение |
3 |
3 |
1,24 | |||||||||||||
|
|
|
130037 |
Ожоговое отделение |
3 |
3 |
1,24 | |||||||||||||
|
|
|
130278 |
Педиатрическое отделение |
2 |
4 |
1,14 | |||||||||||||
|
|
|
130289 |
Родильное отделение |
2 |
4 |
1,14 | |||||||||||||
|
|
|
130300 |
Кардиологическое отделение |
2 |
4 |
1,14 | |||||||||||||
|
|
|
130321 |
Гинекологическое отделение |
2 |
4 |
1,14 | |||||||||||||
|
|
|
130332 |
Травматологическое отделение |
3 |
3 |
1,24 | |||||||||||||
|
|
|
130356 |
ОАР |
2 |
4 |
1,14 | |||||||||||||
|
|
|
130379 |
Отделение новорожденных |
2 |
4 |
1,14 | |||||||||||||
|
|
|
131343 |
Неврологическое отделение |
2 |
4 |
1,14 | |||||||||||||
3 |
810006 |
БУ "УРАЙСКАЯ ГОРОДСКАЯ КЛИНИЧЕСКАЯ БОЛЬНИЦА" |
2 |
Терапевтическое |
2 |
2 |
1,02 | |||||||||||||
|
|
|
3 |
Инфекционное |
2 |
2 |
1,02 | |||||||||||||
|
|
|
37 |
Акушерское отделение |
2 |
2 |
1,02 | |||||||||||||
|
|
|
38 |
Гинекологическое отделение |
2 |
2 |
1,02 | |||||||||||||
|
|
|
4 |
Хирургическое |
2 |
2 |
1,02 | |||||||||||||
|
|
|
48 |
Педиатрическое отделение |
2 |
2 |
1,02 | |||||||||||||
|
|
|
67 |
Отделение новорожденных |
2 |
2 |
1,02 | |||||||||||||
4 |
810008 |
БУ "БЕРЕЗОВСКАЯ РАЙОННАЯ БОЛЬНИЦА" |
1 |
ИНФЕКЦИОННОЕ |
2 |
1 |
0,90 | |||||||||||||
|
|
|
2 |
ТЕРАПЕВТИЧЕСКОЕ |
2 |
1 |
0,90 | |||||||||||||
|
|
|
3 |
ХИРУРГИЧЕСКОЕ |
2 |
1 |
0,90 | |||||||||||||
|
|
|
32 |
ГИНЕКОЛОГИЧЕСКОЕ |
2 |
1 |
0,90 | |||||||||||||
|
|
|
4 |
РОДИЛЬНОЕ |
2 |
1 |
0,90 | |||||||||||||
|
|
|
47 |
ПАЛАТА ИНТЕНСИВНОЙ ТЕРАПИИ |
2 |
1 |
0,90 | |||||||||||||
|
|
|
5 |
ДЕТСКОЕ |
2 |
1 |
0,90 | |||||||||||||
|
|
|
81 |
СТАЦИОНАР ОТД |
2 |
1 |
0,90 | |||||||||||||
|
|
|
98 |
Стационар Отд Саранпауль |
2 |
1 |
0,90 | |||||||||||||
|
|
|
99 |
Стационар Саранпауль |
2 |
1 |
0,90 | |||||||||||||
5 |
810009 |
БУ "ИГРИМСКАЯ РАЙОННАЯ БОЛЬНИЦА" |
1 |
Палата интенсивной терапии |
1 |
1 |
0,80 | |||||||||||||
|
|
|
10 |
Абортное отделение |
1 |
1 |
0,80 | |||||||||||||
|
|
|
11 |
Родильное отделение |
1 |
1 |
0,80 | |||||||||||||
|
|
|
12 |
Инфекционное отделение |
1 |
1 |
0,80 | |||||||||||||
|
|
|
4 |
Хирургическое отделение |
1 |
1 |
0,80 | |||||||||||||
|
|
|
6 |
Терапевтическое отделение |
1 |
1 |
0,80 | |||||||||||||
|
|
|
7 |
Гинекологическое отделение |
1 |
1 |
0,80 | |||||||||||||
|
|
|
8 |
Педиатрическое отделение |
1 |
1 |
0,80 | |||||||||||||
6 |
810017 |
БУ "КОНДИНСКАЯ РАЙОННАЯ БОЛЬНИЦА" |
17 |
Хирургическое отделение |
2 |
1 |
0,90 | |||||||||||||
|
|
|
18 |
Отделение анестезиологии и реанимации |
2 |
1 |
0,90 | |||||||||||||
|
|
|
19 |
Терапевтическое отделение |
2 |
1 |
0,90 | |||||||||||||
|
|
|
20 |
Гинекологическое отделение |
2 |
1 |
0,90 | |||||||||||||
|
|
|
21 |
Родильное отделение |
2 |
1 |
0,90 | |||||||||||||
|
|
|
22 |
Педиатрическое отделение |
2 |
1 |
0,90 | |||||||||||||
|
|
|
23 |
Инфекционное отделение |
2 |
1 |
0,90 | |||||||||||||
|
|
|
35 |
Терапевтическое отделение п. Куминский |
2 |
1 |
0,90 | |||||||||||||
|
|
|
36 |
Терапевтическое отделение п. Луговой |
2 |
1 |
0,90 | |||||||||||||
|
|
|
54 |
Педиатрическое отделение п. Луговой |
2 |
1 |
0,90 | |||||||||||||
|
|
|
62 |
Педиатрическое отделение п. Кондинское |
2 |
1 |
0,90 | |||||||||||||
|
|
|
63 |
Терапевтическое отделение п. Кондинское |
2 |
1 |
0,90 | |||||||||||||
|
|
|
69 |
Педиатрическое отделение с. Болчары |
2 |
1 |
0,90 | |||||||||||||
|
|
|
70 |
Терапевтическое отделение с. Болчары |
2 |
1 |
0,90 | |||||||||||||
|
|
|
73 |
Операционный блок |
2 |
1 |
0,90 | |||||||||||||
|
|
|
74 |
Терапевтическое отделение с. Леуши |
2 |
1 |
0,90 | |||||||||||||
|
|
|
75 |
Педиатрическое отделение с. Леуши |
2 |
1 |
0,90 | |||||||||||||
|
|
|
76 |
Педиатрическое отделение пгт. Куминский |
2 |
1 |
0,90 | |||||||||||||
|
|
|
77 |
Терапевтическое отделение пгт. Мортка |
2 |
1 |
0,90 | |||||||||||||
|
|
|
78 |
Педиатрическое отделение пгт. Мортка |
2 |
1 |
0,90 | |||||||||||||
7 |
810032 |
БУ "НЕФТЕЮГАНСКАЯ РАЙОННАЯ БОЛЬНИЦА" |
10 |
НЕВРОЛОГИЧЕСКОЕ ОТДЕЛЕНИЕ |
2 |
1 |
0,90 | |||||||||||||
|
|
|
11 |
ТЕРАПЕВТИЧЕСКОЕ ОТДЕЛЕНИЕ |
2 |
1 |
0,90 | |||||||||||||
|
|
|
16 |
РЕАНИМАЦИЯ |
2 |
1 |
0,90 | |||||||||||||
|
|
|
50 |
САЛЫМСКАЯ БОЛЬНИЦА |
2 |
1 |
0,90 | |||||||||||||
|
|
|
7 |
ГИНЕКОЛОГИЧЕСКОЕ ОТДЕЛЕНИЕ |
2 |
1 |
0,90 | |||||||||||||
|
|
|
8 |
ПЕДИАТРИЧЕСКОЕ ОТДЕЛЕНИЕ |
2 |
1 |
0,90 | |||||||||||||
|
|
|
9 |
ХИРУРГИЧЕСКОЕ ОТДЕЛЕНИЕ |
2 |
1 |
0,90 | |||||||||||||
8 |
810039 |
БУ "НИЖНЕВАРТОВСКАЯ РАЙОННАЯ БОЛЬНИЦА" |
10 |
Акушерско-гинекологическое отделение (Изл стац) |
2 |
1 |
0,90 | |||||||||||||
|
|
|
11 |
Педиатрическое отделение (Изл стац) |
2 |
1 |
0,90 | |||||||||||||
|
|
|
19 |
Круглосуточный стационар (Ларьяк) |
2 |
1 |
0,90 | |||||||||||||
|
|
|
28 |
Круглосуточный стационар (Покур) |
2 |
1 |
0,90 | |||||||||||||
|
|
|
46 |
Круглосуточный стационар (Корлики) |
2 |
1 |
0,90 | |||||||||||||
|
|
|
8 |
Терапевтическое отделение (Изл стац) |
2 |
1 |
0,90 | |||||||||||||
|
|
|
9 |
Неврологическое отделение (Изл стац) |
2 |
1 |
0,90 | |||||||||||||
9 |
810040 |
БУ "НОВОАГАНСКАЯ РАЙОННАЯ БОЛЬНИЦА" |
10 |
Хирургическое отделение |
1 |
1 |
0,80 | |||||||||||||
|
|
|
11 |
Неврологическое отделение |
1 |
1 |
0,80 | |||||||||||||
|
|
|
13 |
Инфекция (детская) отделение |
1 |
1 |
0,80 | |||||||||||||
|
|
|
14 |
Гинекологическое отделение |
1 |
1 |
0,80 | |||||||||||||
|
|
|
20 |
Паллиативное хирургия отделение |
1 |
1 |
0,80 | |||||||||||||
|
|
|
21 |
Паллиативное терапия отделение |
1 |
1 |
0,80 | |||||||||||||
|
|
|
6 |
Терапевтическое отделение |
1 |
1 |
0,80 | |||||||||||||
|
|
|
7 |
Детское отделение |
1 |
1 |
0,80 | |||||||||||||
|
|
|
9 |
Инфекция (взрослая) отделение |
1 |
1 |
0,80 | |||||||||||||
10 |
810058 |
БУ "ОКТЯБРЬСКАЯ РАЙОННАЯ БОЛЬНИЦА" |
10 |
Октябрьское Инфекционное отделение |
2 |
1 |
0,90 | |||||||||||||
|
|
|
22 |
Шеркалы Терапевтическое отделение |
2 |
1 |
0,90 | |||||||||||||
|
|
|
3 |
Хирургическое отделение с койками гинекологии и ургентным родильным залом |
2 |
1 |
0,90 | |||||||||||||
|
|
|
30 |
Шеркалы Детское отделение |
2 |
1 |
0,90 | |||||||||||||
|
|
|
38 |
Перегребное Детское отделение |
2 |
1 |
0,90 | |||||||||||||
|
|
|
39 |
Гинекологическое отделение |
2 |
1 |
0,90 | |||||||||||||
|
|
|
40 |
Перегребное Терапевтическое отделение |
2 |
1 |
0,90 | |||||||||||||
|
|
|
500 |
Стационар () |
2 |
1 |
0,90 | |||||||||||||
|
|
|
503 |
Шеркалы стационар |
2 |
1 |
0,90 | |||||||||||||
|
|
|
509 |
Перегребное стационар |
2 |
1 |
0,90 | |||||||||||||
|
|
|
51 |
Унъюган Детское отделение |
2 |
1 |
0,90 | |||||||||||||
|
|
|
519 |
Унъюган стационар |
2 |
1 |
0,90 | |||||||||||||
|
|
|
523 |
Приобье стационар |
2 |
1 |
0,90 | |||||||||||||
|
|
|
527 |
Малый-Атлым стационар |
2 |
1 |
0,90 | |||||||||||||
|
|
|
53 |
Унъюган Терапевтическое отделение |
2 |
1 |
0,90 | |||||||||||||
|
|
|
530 |
Карымкары стационар |
2 |
1 |
0,90 | |||||||||||||
|
|
|
54 |
Родильное отделение |
2 |
1 |
0,90 | |||||||||||||
|
|
|
59 |
Унъюган Детское отделение |
2 |
1 |
0,90 | |||||||||||||
|
|
|
6 |
Октябрьское Детское отделение |
2 |
1 |
0,90 | |||||||||||||
|
|
|
60 |
Приобье Хирургическое отделение |
2 |
1 |
0,90 | |||||||||||||
|
|
|
61 |
Приобье Гинекологическое отделение |
2 |
1 |
0,90 | |||||||||||||
|
|
|
62 |
Приобье Терапевтическое отделение |
2 |
1 |
0,90 | |||||||||||||
|
|
|
67 |
Малый-Атлым Терапевтическое отделение |
2 |
1 |
0,90 | |||||||||||||
|
|
|
68 |
Малый-Атлым Детское отделение |
2 |
1 |
0,90 | |||||||||||||
|
|
|
7 |
Октябрьское Терапевтическое отделение |
2 |
1 |
0,90 | |||||||||||||
|
|
|
71 |
Карымкары Детское отделение |
2 |
1 |
0,90 | |||||||||||||
|
|
|
73 |
Карымкары Терапевтическое отделение |
2 |
1 |
0,90 | |||||||||||||
|
|
|
8 |
Октябрьское Родильное отделение |
2 |
1 |
0,90 | |||||||||||||
|
|
|
9 |
Октябрьское Гинекологическое отделение |
2 |
1 |
0,90 | |||||||||||||
11 |
810059 |
АУ "СОВЕТСКАЯ РАЙОННАЯ БОЛЬНИЦА" |
228 |
Акушерское отделение |
2 |
3 |
1,05 | |||||||||||||
|
|
|
229 |
Гинекологическое отделение |
2 |
3 |
1,05 | |||||||||||||
|
|
|
231 |
Неврологическое отделение |
2 |
3 |
1,05 | |||||||||||||
|
|
|
232 |
Педиатрическое отделение |
2 |
3 |
1,05 | |||||||||||||
|
|
|
234 |
Отделение анестезиологии и реанимации |
2 |
3 |
1,05 | |||||||||||||
|
|
|
235 |
Отделение новорожденных |
2 |
3 |
1,05 | |||||||||||||
|
|
|
237 |
Терапевтическое отделение |
2 |
3 |
1,05 | |||||||||||||
|
|
|
238 |
Хирургическое отделение |
2 |
3 |
1,05 | |||||||||||||
|
|
|
286 |
Патология беременности |
2 |
3 |
1,05 | |||||||||||||
|
|
|
1061 |
Кардиологическое отделение |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
1071 |
Урологическое отделение |
2 |
3 |
1,05 |
|||||||||||||
12 |
810062 |
БУ "ПИОНЕРСКАЯ РАЙОННАЯ БОЛЬНИЦА" |
1 |
Терапевтическое отделение стационара |
1 |
1 |
0,80 |
|||||||||||||
|
|
|
5 |
Хирургическое отделение стационара |
1 |
1 |
0,80 |
|||||||||||||
|
|
|
7 |
Детское отделение |
1 |
1 |
0,80 |
|||||||||||||
|
|
|
9 |
Реанимационное отделение |
1 |
1 |
0,80 |
|||||||||||||
|
|
|
11 |
Инфекционное отделение |
1 |
1 |
0,80 |
|||||||||||||
|
|
|
16 |
Геронтологическое отделение |
1 |
1 |
0,80 |
|||||||||||||
13 |
810068 |
БУ "УГУТСКАЯ УЧАСТКОВАЯ БОЛЬНИЦА" |
1 |
педиатрическое отделение |
1 |
1 |
0,80 |
|||||||||||||
|
|
|
2 |
терапевтическое отделение |
1 |
1 |
0,80 |
|||||||||||||
14 |
810073 |
БУ "НИЖНЕСОРТЫМСКАЯ УЧАСТКОВАЯ БОЛЬНИЦА" |
6 |
хирургия |
1 |
1 |
0,80 |
|||||||||||||
|
|
|
7 |
педиатрия |
1 |
1 |
0,80 |
|||||||||||||
|
|
|
21 |
Инфекционное отделение |
1 |
1 |
0,80 |
|||||||||||||
|
|
|
8 |
гинекология |
1 |
1 |
0,80 |
|||||||||||||
|
|
|
9 |
терапия |
1 |
1 |
0,80 |
|||||||||||||
15 |
810074 |
БУ "ФЕДОРОВСКАЯ ГОРОДСКАЯ БОЛЬНИЦА" |
2 |
Терапевтическое отделение |
1 |
1 |
0,80 |
|||||||||||||
|
|
|
4 |
Хирургическое отделение |
1 |
1 |
0,80 |
|||||||||||||
|
|
|
45 |
Отделение анестезиологии и реаниматологии |
1 |
1 |
0,80 |
|||||||||||||
|
|
|
5 |
Педиатрическое отделение (стац) |
1 |
1 |
0,80 |
|||||||||||||
16 |
810076 |
БУ "ЛЯНТОРСКАЯ ГОРОДСКАЯ БОЛЬНИЦА" |
1 |
Терапевтическое отделение |
1 |
2 |
1,00 |
|||||||||||||
|
|
|
3 |
Хирургическое отделение |
1 |
2 |
1,00 |
|||||||||||||
|
|
|
4 |
Гинекологическое отделение |
1 |
2 |
1,00 |
|||||||||||||
|
|
|
5 |
Педиатрическое отделение |
1 |
2 |
1,00 |
|||||||||||||
|
|
|
6 |
Инфекционное отделение |
1 |
2 |
1,00 |
|||||||||||||
|
|
|
7 |
Отделение анестезиологии-реанимации |
1 |
2 |
1,00 |
|||||||||||||
17 |
810077 |
БУ "СУРГУТСКАЯ ОКРУЖНАЯ КЛИНИЧЕСКАЯ БОЛЬНИЦА" |
1220 |
Инфекционное отделение N 1 |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
260909 |
Колопроктологическое отделение |
3 |
2 |
1,15 |
|||||||||||||
|
|
|
151885 |
Гастроэнтерологическое отделение |
3 |
2 |
1,15 |
|||||||||||||
|
|
|
151886 |
Центр медицинский эндокринологический |
3 |
2 |
1,15 |
|||||||||||||
|
|
|
152237 |
Пульмонологическое отделение |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
152419 |
Нефрологическое отделение |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
153633 |
Центр медицинский гематологический |
3 |
5 |
1,40 |
|||||||||||||
|
|
|
155093 |
Центр медицинский ревматологический |
3 |
2 |
1,15 |
|||||||||||||
|
|
|
155464 |
Неврологическое отделение для больных с нарушением мозгового кровообращения |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
157427 |
Онкологическое отделение противоопухолевой лекарственной терапии N 1 |
3 |
5 |
1,40 |
|||||||||||||
|
|
|
450 |
Онкологическое отделение противоопухолевой лекарственной терапии N 2 |
3 |
5 |
1,40 |
|||||||||||||
|
|
|
158387 |
Инфекционное отделение N 2 |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
158388 |
РАО N 3 |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
167193 |
Отделение челюстно-лицевой хирургии |
3 |
2 |
1,15 |
|||||||||||||
|
|
|
167493 |
РАО N 2 |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
169946 |
Инфекционное отделение N 3 |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
181450 |
Отделение скорой медицинской помощи |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
21282 |
РАО N 1 |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
400 |
Неврологическое отделение |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
441 |
Отоларингологическое отделение |
3 |
2 |
1,15 |
|||||||||||||
|
|
|
515 |
Урологическое отделение |
3 |
2 |
1,15 |
|||||||||||||
|
|
|
523 |
Кардиологическое отделение |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
603 |
Офтальмологическое отделение |
3 |
2 |
1,15 |
|||||||||||||
|
|
|
810 |
Гинекологическое отделение |
3 |
2 |
1,15 |
|||||||||||||
|
|
|
278571 |
Инфекционное отделение N 4 |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
281269 |
Отделение медицинской реабилитации взрослых для пациентов с соматическими заболеваниями |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
281270 |
Геронтологическое Отделение |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
396 |
Отделение сосудистой хирургии |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
148 |
Хирургическое отделение N 1 |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
434 |
Хирургическое отделение N 2 |
3 |
2 |
1,15 |
|||||||||||||
|
|
|
444 |
Онкологическое отделение абдоминальной и торакальной онкологии |
3 |
5 |
1,40 |
|||||||||||||
|
|
|
445 |
Онкологическое отделение онкогинекологии и опухолей молочной железы |
3 |
5 |
1,40 |
|||||||||||||
|
|
|
489 |
Инфекционное отделение N 5 |
2 |
3 |
1,05 |
|||||||||||||
18 |
810088 |
БУ "КОГАЛЫМСКАЯ ГОРОДСКАЯ БОЛЬНИЦА" |
224 |
Акушерское отделение - Патология беременности |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
227 |
Отделение анестезиологии-реанимации |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
231 |
Гинекологическое отделение |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
233 |
Инфекционное отделение |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
235 |
Педиатрическое (детское) отделение |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
237 |
Терапевтическое отделение |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
239 |
Неврологическое отделение |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
241 |
Травматологическое отделение |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
244 |
Хирургическое отделение |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
250 |
Эндоскопическое отделение |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
252 |
Отделение восстановительного лечения |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
253 |
Отделение функциональной диагностики |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
254 |
Патологоанатомическое отделение |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
268 |
Неонатологический профиль |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
281 |
Акушерское отделение - Родильницы |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
741 |
Урологическое отделение |
2 |
2 |
1,02 |
|||||||||||||
19 |
810089 |
БУ "ЛАНГЕПАССКАЯ ГОРОДСКАЯ БОЛЬНИЦА" |
12 |
Хирургическое отделение |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
14 |
Акушерское отделение |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
15 |
Гинекологическое отделение |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
16 |
Терапевтическое отделение |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
18 |
Инфекционное отделение |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
19 |
Детское отделение |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
22 |
Неврологическое отделение |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
45 |
Терапия в Локосово |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
51 |
Отделение медицинской реабилитации |
2 |
2 |
1,02 |
|||||||||||||
20 |
810090 |
БУ "МЕГИОНСКАЯ ГОРОДСКАЯ БОЛЬНИЦА" |
2 |
Терапевтическое отделение |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
35 |
Кардиологическое отделение |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
36 |
Неврологическое отделение |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
37 |
Инфекционное отделение |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
39 |
Хирургическое отделение |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
40 |
Травматологическое отделение |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
41 |
Гинекологическое отделение |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
49 |
Родильное отделение |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
60 |
Отделение патологии беременных |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
80 |
Отделение анестезиологии-реанимации |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
84 |
Операционный блок |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
92 |
Отделение реанимации N 1 |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
93 |
Отделение реанимации N 2 |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
97 |
Гериатрическое отделение |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
113 |
Педиатрическое отделение (стац) |
2 |
2 |
1,02 |
|||||||||||||
21 |
810094 |
БУ "НЕФТЕЮГАНСКАЯ ОКРУЖНАЯ КЛИНИЧЕСКАЯ БОЛЬНИЦА ИМЕНИ В.И. ЯЦКИВ" |
10 |
Отоларингологическое отделение |
2 |
4 |
1,14 |
|||||||||||||
|
|
|
12 |
Гинекологическое отделение |
2 |
4 |
1,14 |
|||||||||||||
|
|
|
13 |
Родильное отделение |
2 |
4 |
1,14 |
|||||||||||||
|
|
|
14 |
Отделение для новорожденных |
2 |
4 |
1,14 |
|||||||||||||
|
|
|
15 |
Инфекционное отделение |
2 |
4 |
1,14 |
|||||||||||||
|
|
|
16 |
Неврологическое отделение |
2 |
4 |
1,14 |
|||||||||||||
|
|
|
17 |
Педиатрическое отделение N 1 |
2 |
4 |
1,14 |
|||||||||||||
|
|
|
18 |
Педиатрическое отделение N 2 |
2 |
4 |
1,14 |
|||||||||||||
|
|
|
19 |
Терапевтическое отделение |
2 |
4 |
1,14 |
|||||||||||||
|
|
|
20 |
Пульмонологическое отделение |
2 |
4 |
1,14 |
|||||||||||||
|
|
|
21 |
Гастроэнтерологическое отделение |
2 |
4 |
1,14 |
|||||||||||||
|
|
|
6 |
Хирургическое отделение |
2 |
4 |
1,14 |
|||||||||||||
|
|
|
7 |
Отделение гнойной хирургии |
2 |
4 |
1,14 |
|||||||||||||
|
|
|
76 |
Кардиологическое отделение |
2 |
4 |
1,14 |
|||||||||||||
|
|
|
8 |
Травматологическое отделение |
3 |
3 |
1,24 |
|||||||||||||
|
|
|
9 |
Отделение анестезиологии и реаниматологии |
2 |
4 |
1,14 |
|||||||||||||
22 |
810101 |
БУ "НИЖНЕВАРТОВСКИЙ ОНКОЛОГИЧЕСКИЙ ДИСПАНСЕР" |
10 |
Отделение противоопухолевой лекарственной терапии |
2 |
5 |
1,20 |
|||||||||||||
|
|
|
11 |
Операционный блок |
2 |
5 |
1,20 |
|||||||||||||
|
|
|
12 |
Отделение анестезиологии и реанимации |
2 |
5 |
1,20 |
|||||||||||||
|
|
|
8 |
Отделение абдоминальной и торакальной онкологии |
3 |
5 |
1,40 |
|||||||||||||
|
|
|
9 |
Отделение онкогинекологии и опухолей молочной железы |
3 |
5 |
1,40 |
|||||||||||||
23 |
810103 |
БУ "НИЖНЕВАРТОВСКИЙ КОЖНО-ВЕНЕРОЛОГИЧЕСКИЙ ДИСПАНСЕР" |
4 |
Круглосуточный стационар |
3 |
2 |
1,24 |
|||||||||||||
24 |
810104 |
БУ "НИЖНЕВАРТОВСКАЯ ОКРУЖНАЯ КЛИНИЧЕСКАЯ БОЛЬНИЦА" |
1 |
Хирургическое отделение N 1 |
3 |
2 |
1,15 |
|||||||||||||
|
|
|
14 |
Хирургическое отделение N 2 |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
16 |
Урологическое отделение |
3 |
2 |
1,15 |
|||||||||||||
|
|
|
17 |
Офтальмологическое отделение |
3 |
2 |
1,15 |
|||||||||||||
|
|
|
20 |
Отделение медицинской реабилитации |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
3 |
Травматолого-ортопедическое отделение |
3 |
2 |
1,15 |
|||||||||||||
|
|
|
37 |
Кардиологическое отделение (первичное сосудистое отделение) |
3 |
2 |
1,15 |
|||||||||||||
|
|
|
4 |
Нейрохирургическое отделение |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
5 |
Хирургическое отделение N 3 |
3 |
2 |
1,15 |
|||||||||||||
|
|
|
41 |
Отделение для пациентов с Covid-19 |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
6 |
Отделение анестезиологии-реанимации N 1 |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
56 |
Гинекологическое отделение |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
50 |
Оториноларингологическое отделение |
3 |
2 |
1,15 |
|||||||||||||
|
|
|
43 |
Отделение анестезиологии-реанимации для пациентов с Covid-19 |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
48 |
Отделение анестезиологии-реанимации N 2 |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
53 |
Ревматологическое отделение |
3 |
2 |
1,15 |
|||||||||||||
|
|
|
45 |
Гастроэнтерологическое отделение |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
54 |
Эндокринологическое отделение |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
52 |
Пульмонологическое отделение |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
55 |
Инфекционное отделение |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
47 |
Неврологическое отделение |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
46 |
Кардиологическое отделение |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
62 |
Отделение медицинской реабилитации пациентов с нарушениями функции ПНС и КМС |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
61 |
Отделение медицинской реабилитации пациентов с нарушениями функции ЦНС |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
63 |
Отделение медицинской реабилитации пациентов с соматическими заболеваниями |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
65 |
Неврологическое отделения для больных с острыми нарушениями мозгового кровообращения первичное сосудистое отделение |
2 |
3 |
1,05 |
|||||||||||||
25 |
810106 |
БУ "НИЖНЕВАРТОВСКИЙ ОКРУЖНОЙ КЛИНИЧЕСКИЙ ПЕРИНАТАЛЬНЫЙ ЦЕНТР" |
14 |
Акушерский стационар |
2 |
4 |
1,14 |
|||||||||||||
|
|
|
15 |
Гинекологическое отделение |
3 |
4 |
1,33 |
|||||||||||||
|
|
|
2 |
Отделение патологии беременных |
2 |
4 |
1,14 |
|||||||||||||
|
|
|
22 |
Отделение анестезиологии и реанимации |
2 |
4 |
1,14 |
|||||||||||||
|
|
|
29 |
Родовое отделение акушерского стационара |
2 |
4 |
1,14 |
|||||||||||||
|
|
|
30 |
Физиологическое отделение (I) |
2 |
4 |
1,14 |
|||||||||||||
|
|
|
31 |
Физиологическое отделение (II) |
2 |
4 |
1,14 |
|||||||||||||
|
|
|
32 |
Обсервационное отделение |
2 |
4 |
1,14 |
|||||||||||||
|
|
|
33 |
Операционный блок акушерского стационара |
2 |
4 |
1,14 |
|||||||||||||
|
|
|
4 |
Родильное отделение |
2 |
4 |
1,14 |
|||||||||||||
|
|
|
5 |
Отделение патологии новорожденных |
3 |
4 |
1,33 |
|||||||||||||
|
|
|
6 |
Отделение реанимации и интенсивной терапии |
2 |
4 |
1,14 |
|||||||||||||
|
|
|
8 |
Отделение новорожденных |
2 |
4 |
1,14 |
|||||||||||||
|
|
|
9 |
Физиотерапевтическое отделение |
2 |
4 |
1,14 |
|||||||||||||
|
|
|
36 |
Отделение медицинской реабилитации для детей |
2 |
4 |
1,14 |
|||||||||||||
26 |
810107 |
БУ "НЯГАНСКАЯ ОКРУЖНАЯ БОЛЬНИЦА" |
208 |
Отделение рентгенохирургических методов диагностики и лечения |
2 |
4 |
1,14 |
|||||||||||||
|
|
|
210 |
Операционный блок |
2 |
4 |
1,14 |
|||||||||||||
|
|
|
245 |
Гинекологическое отделение |
3 |
2 |
1,15 |
|||||||||||||
|
|
|
246 |
Кардиологическое отделение |
3 |
2 |
1,15 |
|||||||||||||
|
|
|
251 |
Неврологическое отделение |
2 |
4 |
1,14 |
|||||||||||||
|
|
|
253 |
Офтальмологическое отделение |
3 |
2 |
1,15 |
|||||||||||||
|
|
|
254 |
Детское отделение |
2 |
4 |
1,14 |
|||||||||||||
|
|
|
255 |
Отделение анестезиологии-реанимации |
2 |
4 |
1,14 |
|||||||||||||
|
|
|
256 |
Отделение реанимации и интенсивной терапии |
2 |
4 |
1,14 |
|||||||||||||
|
|
|
257 |
Отделение новорожденных |
2 |
4 |
1,14 |
|||||||||||||
|
|
|
260 |
Родильное отделение - патология беременных |
2 |
4 |
1,14 |
|||||||||||||
|
|
|
262 |
Инфекционное отделение |
2 |
4 |
1,14 |
|||||||||||||
|
|
|
263 |
Терапевтическое отделение |
2 |
4 |
1,14 |
|||||||||||||
|
|
|
264 |
Эндокринологическое отделение |
2 |
4 |
1,14 |
|||||||||||||
|
|
|
265 |
Травматологическое отделение |
3 |
2 |
1,15 |
|||||||||||||
|
|
|
267 |
Отделение гнойной хирургии |
2 |
4 |
1,14 |
|||||||||||||
|
|
|
269 |
Отделение сердечно-сосудистой хирургии |
3 |
2 |
1,15 |
|||||||||||||
|
|
|
270 |
Отоларингологическое отделение |
3 |
2 |
1,15 |
|||||||||||||
|
|
|
271 |
Хирургическое отделение |
3 |
2 |
1,15 |
|||||||||||||
|
|
|
298 |
Родильное отделение-родильницы |
2 |
4 |
1,14 |
|||||||||||||
|
|
|
360 |
Терапевтическое отделение (г.п. Талинка) |
2 |
4 |
1,14 |
|||||||||||||
27 |
810111 |
БУ "ПОКАЧЕВСКАЯ ГОРОДСКАЯ БОЛЬНИЦА" |
10 |
Хирургическое отделение |
1 |
2 |
1,00 |
|||||||||||||
|
|
|
11 |
Родильное отделение |
1 |
2 |
1,00 |
|||||||||||||
|
|
|
12 |
Педиатрическое отделение |
1 |
2 |
1,00 |
|||||||||||||
|
|
|
14 |
Отделение реанимации и интенсивной терапии |
1 |
2 |
1,00 |
|||||||||||||
|
|
|
23 |
Участок N 1 |
1 |
2 |
1,00 |
|||||||||||||
|
|
|
24 |
Участок N 2 |
1 |
2 |
1,00 |
|||||||||||||
|
|
|
3 |
Подразделение Стационар |
1 |
2 |
1,00 |
|||||||||||||
|
|
|
35 |
Женская консультация |
1 |
2 |
1,00 |
|||||||||||||
|
|
|
38 |
Оперблок |
1 |
2 |
1,00 |
|||||||||||||
|
|
|
9 |
Терапевтическое отделение |
1 |
2 |
1,00 |
|||||||||||||
28 |
810113 |
БУ "РАДУЖНИНСКАЯ ГОРОДСКАЯ БОЛЬНИЦА" |
10 |
Акушерское отделение (ОПБ) |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
11 |
Акушерское отделение (койки новорожденных) |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
13 |
Детское отделение |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
15 |
Инфекционное отделение (взрослая инфекция) |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
16 |
Инфекционное отделение (детская инфекция) |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
20 |
Гинекологическое отделение |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
35 |
Кардиологическое отделение |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
36 |
Терапевтическое отделение (общие койки) |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
37 |
Терапевтическое отделение (неврологические койки) |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
48 |
Хирургическое отделение (гастроэнтерология) |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
6 |
Хирургическое отделение |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
7 |
Хирургическое отделение (урология) |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
9 |
Акушерское отделение (родильное) |
2 |
2 |
1,02 |
|||||||||||||
29 |
810119 |
БУ "СУРГУТСКАЯ ГОРОДСКАЯ КЛИНИЧЕСКАЯ БОЛЬНИЦА" |
1 |
Детское хирургическое отделение N 1 |
3 |
2 |
1,15 |
|||||||||||||
|
|
|
105 |
Отделение анестезиологии и реанимации |
2 |
4 |
1,14 |
|||||||||||||
|
|
|
2 |
Ожоговое отделение |
3 |
2 |
1,15 |
|||||||||||||
|
|
|
215 |
Детское инфекционное отделение |
2 |
4 |
1,14 |
|||||||||||||
|
|
|
59 |
Гинекологическое отделение |
3 |
2 |
1,15 |
|||||||||||||
|
|
|
68 |
Хирургическое отделение N 1 |
3 |
2 |
1,15 |
|||||||||||||
|
|
|
72 |
Педиатрическое отд. N 1 |
2 |
4 |
1,14 |
|||||||||||||
|
|
|
74 |
Терапевтическое отделение |
2 |
4 |
1,14 |
|||||||||||||
|
|
|
99 |
Педиатрическое отд. N 2 |
2 |
4 |
1,14 |
|||||||||||||
|
|
|
223 |
Хирургическое отделение N 2 |
2 |
4 |
1,14 |
|||||||||||||
|
|
|
224 |
Детское хирургическое отделение N 2 |
2 |
4 |
1,14 |
|||||||||||||
30 |
810120 |
БУ "СУРГУТСКИЙ ОКРУЖНОЙ КЛИНИЧЕСКИЙ ЦЕНТР ОХРАНЫ МАТЕРИНСТВА И ДЕТСТВА" |
1001 |
ОТДЕЛЕНИЕ ПАТОЛОГИИ НОВОРОЖДЕННЫХ И НЕДОНОШЕННЫХ ДЕТЕЙ |
3 |
4 |
1,33 |
|||||||||||||
|
|
|
1381 |
ОТДЕЛЕНИЕ НОВОРОЖДЕННЫХ ДЕТЕЙ |
2 |
4 |
1,14 |
|||||||||||||
|
|
|
1438 |
Отделение анестезиологии - реанимации для детей N 2 |
3 |
4 |
1,33 |
|||||||||||||
|
|
|
1475 |
АКУШЕРСКОЕ ОТДЕЛЕНИЕ ПАТОЛОГИИ БЕРЕМЕННОСТИ N 2 |
2 |
4 |
1,14 |
|||||||||||||
|
|
|
1675 |
АКУШЕРСКОЕ ОТДЕЛЕНИЕ ПАТОЛОГИИ БЕРЕМЕННОСТИ N 1 |
2 |
4 |
1,14 |
|||||||||||||
|
|
|
2003 |
АКУШЕРСКОЕ РОДИЛЬНОЕ ОТДЕЛЕНИЕ |
2 |
4 |
1,14 |
|||||||||||||
|
|
|
2005 |
АКУШЕРСКОЕ ФИЗИОЛОГИЧЕСКОЕ ОТДЕЛЕНИЕ |
2 |
4 |
1,14 |
|||||||||||||
|
|
|
2007 |
ГИНЕКОЛОГИЧЕСКОЕ ОТДЕЛЕНИЕ |
3 |
4 |
1,33 |
|||||||||||||
|
|
|
1180 |
Детское хирургическое отделение |
3 |
4 |
1,33 |
|||||||||||||
|
|
|
1200 |
Отделение анестезиологии - реанимации для детей N 1 (с дистанционным консультативным центром с выездными анестезиолого-реанимационными неонатальными бригадами) |
2 |
4 |
1,14 |
|||||||||||||
|
|
|
1582 |
Отделение медицинской реабилитации для детей |
2 |
4 |
1,14 |
|||||||||||||
|
|
|
1585 |
Педиатрическое отделение N 3 |
2 |
4 |
1,14 |
|||||||||||||
|
|
|
1601 |
Педиатрическое отделение 1 |
3 |
4 |
1,33 |
|||||||||||||
|
|
|
1602 |
Педиатрическое отделение 2 |
3 |
4 |
1,33 |
|||||||||||||
31 |
810121 |
БУ "СУРГУТСКИЙ КЛИНИЧЕСКИЙ КОЖНО-ВЕНЕРОЛОГИЧЕСКИЙ ДИСПАНСЕР" |
2 |
Стационарное отделение |
3 |
1 |
1,11 |
|||||||||||||
32 |
810124 |
БУ "СУРГУТСКАЯ КЛИНИЧЕСКАЯ ТРАВМАТОЛОГИЧЕСКАЯ БОЛЬНИЦА" |
1 |
Отделение анестезиологии и реаниматологии N 1 |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
13 |
Отделение травматологии и ортопедии N 3 |
3 |
3 |
1,24 |
|||||||||||||
|
|
|
19 |
Нейрохирургическое отделение N 2 |
3 |
3 |
1,24 |
|||||||||||||
|
|
|
2 |
Нейрохирургическое отделение N 1 |
3 |
3 |
1,24 |
|||||||||||||
|
|
|
20 |
Отделение травматологии и ортопедии N 4 |
3 |
3 |
1,24 |
|||||||||||||
|
|
|
21 |
Отделение нейрореабилитации |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
22 |
Отделение анестезиологии и реаниматологии N 2 |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
23 |
Нейрохирургическое отделение N 4 |
3 |
3 |
1,24 |
|||||||||||||
|
|
|
27 |
Отделение анестезиологии и реаниматологии N 5 |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
28 |
Отделение анестезиологии и реаниматологии N 4 |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
223 |
Неврологическое отделение для больных с ОНМК (первичное сосудистое отделение) |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
29 |
Нейрохирургическое отделение N 3 |
3 |
3 |
1,24 |
|||||||||||||
|
|
|
3 |
Отделение травматологии и ортопедии N 2 |
3 |
3 |
1,24 |
|||||||||||||
|
|
|
31 |
Отделение анестезиологии и реаниматологии N 3 |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
33 |
Отделение анестезиологии и реаниматологии N 6 |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
37 |
Отделение травматологии и ортопедии N 5 |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
4 |
Отделение травматологии и ортопедии N 1 |
3 |
3 |
1,24 |
|||||||||||||
|
|
|
5 |
Хирургическое отделение |
3 |
3 |
1,24 |
|||||||||||||
33 |
810126 |
БУ "ОКРУЖНАЯ КЛИНИЧЕСКАЯ БОЛЬНИЦА" |
1220 |
Взрослое инфекционное отделение |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
148 |
Хирургическое отделение N 1 |
3 |
2 |
1,15 |
|||||||||||||
|
|
|
174604 |
Нефрологическое отделение |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
206045 |
Отделение противоопухолевой лекарственной терапии стационара |
3 |
5 |
1,40 |
|||||||||||||
|
|
|
227675 |
Отделение радиотерапии |
3 |
5 |
1,40 |
|||||||||||||
|
|
|
23050 |
Родильное отделение |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
230635 |
Отделение абдоминальной и торакальной онкологии стационара |
3 |
5 |
1,40 |
|||||||||||||
|
|
|
255195 |
Отделение опухолей молочной железы и онкогинекологии стационара |
3 |
5 |
1,40 |
|||||||||||||
|
|
|
264237 |
Нейрохирургическое отделение |
3 |
2 |
1,15 |
|||||||||||||
|
|
|
26634 |
Детское инфекционное отделение |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
329969 |
Хирургическое отделение N 3 |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
362 |
Кардиохирургическое отделение |
3 |
2 |
1,15 |
|||||||||||||
|
|
|
39047 |
ОПН |
3 |
5 |
1,40 |
|||||||||||||
|
|
|
39048 |
ОР и ИТ |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
39049 |
Отделение новорожденных |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
400 |
Неврологическое отделение |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
405 |
Терапевтическое отделение |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
440 |
Травматолого-ортопедическое отделение |
3 |
2 |
1,15 |
|||||||||||||
|
|
|
441 |
Отоларингологическое отделение |
3 |
2 |
1,15 |
|||||||||||||
|
|
|
500 |
Хирургическое отделение N 2 |
3 |
2 |
1,15 |
|||||||||||||
|
|
|
515 |
Урологическое отделение |
3 |
5 |
1,40 |
|||||||||||||
|
|
|
523 |
Кардиологическое отделение |
3 |
2 |
1,15 |
|||||||||||||
|
|
|
603 |
Офтальмологическое отделение |
3 |
2 |
1,15 |
|||||||||||||
|
|
|
718 |
Педиатрическое отделение |
3 |
2 |
1,15 |
|||||||||||||
|
|
|
810 |
Гинекологическое отделение |
3 |
5 |
1,40 |
|||||||||||||
|
|
|
900 |
Отделение патологии беременных |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
90183 |
Окружной центр вирусных гепатитов |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
423986 |
Онкоурологическое отделение стационара |
3 |
5 |
1,40 |
|||||||||||||
34 |
810127 |
БУ "ХАНТЫ-МАНСИЙСКИЙ КОЖНО-ВЕНЕРОЛОГИЧЕСКИЙ ДИСПАНСЕР" |
1 |
Дерматовенерологическое стц. |
3 |
1 |
1,11 |
|||||||||||||
35 |
810131 |
БУ "ЮГОРСКАЯ ГОРОДСКАЯ БОЛЬНИЦА" |
296 |
Акушерско-физиологическое отделение - Патология |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
297 |
Гинекологическое отделение |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
298 |
Инфекционное отделение |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
300 |
Неврологическое отделение |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
301 |
Отделение анестезиологии и реанимации |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
302 |
Отделение новорожденных |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
303 |
Отделение патологии новорожденных |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
304 |
Педиатрическое отделение |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
305 |
Терапевтическое отделение |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
306 |
Травматологическое отделение |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
307 |
Хирургическое отделение |
2 |
2 |
1,02 |
|||||||||||||
|
|
|
337 |
Акушерско-физиологическое отделение - Родильное |
2 |
2 |
1,02 |
|||||||||||||
36 |
810144 |
БУ "НИЖНЕВАРТОВСКАЯ ОКРУЖНАЯ КЛИНИЧЕСКАЯ ДЕТСКАЯ БОЛЬНИЦА" |
1220 |
Инфекционное отделение N 1 |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
148 |
Хирургическое отделение |
3 |
2 |
1,15 |
|||||||||||||
|
|
|
21282 |
Отделение анестезиологии и реанимации |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
400 |
Неврологическое отделение |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
405 |
Пульмонологическое отделение |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
440 |
Травматолого-ортопедическое отделение |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
441 |
Отоларингологическое отделение |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
515 |
Детское уроандрологическое отделение |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
58410 |
Кардиоревматологическое отделение |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
58613 |
Детское онкологическое отделение |
2 |
5 |
1,20 |
|||||||||||||
|
|
|
603 |
Офтальмологическое отделение |
3 |
2 |
1,15 |
|||||||||||||
|
|
|
86195 |
Инфекционное отделение N 2 |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
2019 |
Инфекционное отделение |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
2020 |
Детское инфекционное отделение |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
2022 |
Отделение медицинской реабилитации для детей с соматическими заболеваниями (детское соматическое реабилитационное отделение) |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
23031 |
Педиатрическое отделение |
3 |
2 |
1,15 |
|||||||||||||
37 |
810147 |
БУ "ОКРУЖНОЙ КАРДИОЛОГИЧЕСКИЙ ДИСПАНСЕР "ЦЕНТР ДИАГНОСТИКИ И СЕРДЕЧНО-СОСУДИСТОЙ ХИРУРГИИ" Г. СУРГУТ |
119063 |
Кардиологическое отделение с ПРИТ для ОКС (ПСО) N 1 |
3 |
3 |
1,24 |
|||||||||||||
|
|
|
135015 |
Отделение анестезиологии-реанимации с палатами реанимации и интенсивной терапии N 2 |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
21282 |
Отделение анестезиологии-реанимации с палатами реанимации и интенсивной терапии N 1 |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
428272 |
Кардиологическое отделение с ПРИТ для ОКС (ПСО) N 2 |
3 |
3 |
1,24 |
|||||||||||||
|
|
|
465336 |
Кардиологическое отделение N 3 |
3 |
3 |
1,24 |
|||||||||||||
|
|
|
453606 |
Отделение анестезиологии-реанимации с палатами реанимации и интенсивной терапии N 3 |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
459432 |
Отделение хирургического лечения сложных нарушений ритма сердца и электрокардиостимуляций |
3 |
3 |
1,24 |
|||||||||||||
|
|
|
487944 |
Стационарное отделение медицинской реабилитации взрослых для пациентов с соматическими заболеваниями |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
499025 |
Кардиохирургическое отделение |
3 |
3 |
1,24 |
|||||||||||||
38 |
810148 |
ЧУЗ "ОТДЕЛЕНЧЕСКАЯ КЛИНИЧЕСКАЯ БОЛЬНИЦА НА СТАНЦИИ СУРГУТ ОАО "РЖД" |
514 |
Отделение гнойной хирургии |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
513 |
Терапевтическое отделение N 2 |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
515 |
Терапевтическое отделение N 1 |
2 |
3 |
1,05 |
|||||||||||||
39 |
810152 |
БУ "УРАЙСКАЯ ОКРУЖНАЯ БОЛЬНИЦА МЕДИЦИНСКОЙ РЕАБИЛИТАЦИИ" |
1 |
Отделение медицинской реабилитации |
2 |
3 |
1,05 |
|||||||||||||
40 |
810154 |
БУ "ОКРУЖНОЙ КЛИНИЧЕСКИЙ ЛЕЧЕБНО-РЕАБИЛИТАЦИОННЫЙ ЦЕНТР" |
114 |
Стационарное отделение медицинской реабилитации взрослых с нарушением функции периферической нервной системы и костно-мышечной ткани |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
115 |
Стационарное отделение медицинской реабилитации взрослых для пациентов с соматическими заболеваниями |
2 |
3 |
1,05 |
|||||||||||||
|
|
|
177 |
Отделение нейрореабилитации |
2 |
3 |
1,05 |
|||||||||||||
41 |
810157 |
БУ "ХАНТЫ-МАНСИЙСКАЯ РАЙОННАЯ БОЛЬНИЦА" |
163 |
Стационар () |
1 |
1 |
0,80 |
|||||||||||||
|
|
|
169 |
Луговской Терапия КС |
1 |
1 |
0,80 |
|||||||||||||
|
|
|
172 |
Кедровый Терапия КС |
1 |
1 |
0,80 |
|||||||||||||
|
|
|
175 |
Луговской Педиатрия КС |
1 |
1 |
0,80 |
|||||||||||||
|
|
|
80 |
Горноправдинск Хирургия КС |
1 |
1 |
0,80 |
|||||||||||||
|
|
|
81 |
Горноправдинск Терапия КС |
1 |
1 |
0,80 |
|||||||||||||
|
|
|
82 |
Горноправдинск Гинекология КС |
1 |
1 |
0,80 |
|||||||||||||
|
|
|
84 |
Горноправдинск Неврология КС |
1 |
1 |
0,80 |
|||||||||||||
|
|
|
86 |
родильное отделение |
1 |
1 |
0,80 |
|||||||||||||
|
|
|
87 |
Горноправдинск Патолог. беремен. КС |
1 |
1 |
0,80 |
|||||||||||||
|
|
|
89 |
Горноправдинск Дети КС |
1 |
1 |
0,80 |
|||||||||||||
|
|
Медицинские организации, оказывающие медицинскую помощь в условиях дневных стационаров |
|
|
|
|||||||||||||||
1 |
810001 |
БУ "БЕЛОЯРСКАЯ РАЙОННАЯ БОЛЬНИЦА" |
13 |
Дневной стационар поликлиники |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
44 |
Дневной стационар терапевтического отделения |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
51 |
Дневной стационар педиатрического отделения |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
56 |
Дневной стационар Сорумской амбулатории |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
57 |
Дневной стационар Сосновской амбулатории |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
58 |
Дневной стационар Верхнеказымской амбулатории |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
59 |
Дневной стационар Лыхминской амбулатории |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
60 |
Дневной стационар Полноватской УБ |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
85 |
Дневной стационар детской поликлиники |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
61 |
Дневной стационар Казымской УБ |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
114 |
Дневной стационар при женской консультации |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
124 |
Дневной стационар инфекционного отделения |
2 |
1 |
0,90 |
|||||||||||||
2 |
810003 |
БУ "НЯГАНСКАЯ ГОРОДСКАЯ ПОЛИКЛИНИКА" |
194 |
Дневной стационар () |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
281 |
Дневной стационар (Талинская врачебная амбулатория) |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
282 |
Центр амбулаторной онкологической помощи |
2 |
3 |
1,20 |
|||||||||||||
3 |
810005 |
БУ "ПЫТЬ-ЯХСКАЯ ОКРУЖНАЯ КЛИНИЧЕСКАЯ БОЛЬНИЦА" |
149267 |
Дневной стационар |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
179859 |
Дневной стационар при ЖК |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
173770 |
Дневной стационар педиатрического отделения |
2 |
1 |
0,90 |
|||||||||||||
4 |
810006 |
БУ "УРАЙСКАЯ ГОРОДСКАЯ КЛИНИЧЕСКАЯ БОЛЬНИЦА" |
110 |
Дневной стационар ДГП |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
111 |
Дневной стационар ЖК |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
25 |
Дневной стационар (детская поликлиника) |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
58 |
Дневной стационар женской консультации |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
6 |
Многопрофильный дневной стационар (взр. пол.) |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
426 |
Дневной стационар инфекционного отделения |
2 |
1 |
0,90 |
|||||||||||||
5 |
810008 |
БУ "БЕРЕЗОВСКАЯ РАЙОННАЯ БОЛЬНИЦА" |
101 |
Дневной стационар Саранпауль |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
104 |
Дневной стационар Хулимсунт |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
74 |
ДН. СТАЦИОНАР_СОСЬВА |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
75 |
ДН. СТАЦИОНАР_НЯКСИМВОЛЬ |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
82 |
ИНФЕКЦИЯ_ДС |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
83 |
ТЕРАПИЯ_ДС |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
84 |
ХИРУРГИЯ_ДС |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
85 |
ДЕТСКОЕ_ДС |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
86 |
ГИНЕКОЛОГИЯ_ДС |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
87 |
РОДИЛЬНОЕ_ДС |
2 |
1 |
0,90 |
|||||||||||||
6 |
810009 |
БУ "ИГРИМСКАЯ РАЙОННАЯ БОЛЬНИЦА" |
15 |
Терапевтическое отделение дневной стационар |
1 |
1 |
0,80 |
|||||||||||||
|
|
|
24 |
Амбулаторно-поликлиническое отделение п. Светлый дневной стационар |
1 |
1 |
0,80 |
|||||||||||||
|
|
|
25 |
Амбулаторно-поликлиническое отделение п. Приполярный дневной стационар |
1 |
1 |
0,80 |
|||||||||||||
|
|
|
28 |
Хирургическое отделение дневной стационар |
1 |
1 |
0,80 |
|||||||||||||
|
|
|
29 |
Педиатрическое отделение дневной стационар |
1 |
1 |
0,80 |
|||||||||||||
|
|
|
30 |
Родильное отделение дневной стационар |
1 |
1 |
0,80 |
|||||||||||||
|
|
|
31 |
Гинекологическое отделение дневной стационар |
1 |
1 |
0,80 |
|||||||||||||
7 |
810017 |
БУ "КОНДИНСКАЯ РАЙОННАЯ БОЛЬНИЦА" |
44 |
Дневной стационар () |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
45 |
Дневной стационар п. Мортка |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
46 |
Дневной стационар п. Куминский |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
47 |
Дневной стационар п. Луговой |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
48 |
Дневной стационар п. Леуши |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
65 |
Дневной стационар п. Кондинское |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
68 |
Дневной стационар с. Болчары |
2 |
1 |
0,90 |
|||||||||||||
8 |
810032 |
БУ "НЕФТЕЮГАНСКАЯ РАЙОННАЯ БОЛЬНИЦА" |
34 |
ДНЕВНОЙ СТАЦИОНАР ВП |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
36 |
амб. п. Каркатеевы |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
42 |
ПЕДИАТРИЧЕСКОЕ ДНЕВНОЕ ОТДЕЛЕНИЕ |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
45 |
ДНЕВНОЙ СТАЦИОНАР ЖК |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
51 |
ДН/СТАЦИОНАР ВЗРОСЛЫЙ САЛЫМ |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
52 |
ДН/СТАЦИОНАР ДЕТСКИЙ САЛЫМ |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
63 |
ТЕРАПЕВТИЧЕСКОЕ ДН/ОТДЕЛЕНИЕ |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
66 |
АМБУЛАТОРИЯ П. СЕНТЯБРЬСКИЙ ДН/СТАЦИОНАР |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
67 |
АМБУЛАТОРИЯ КУТЬ-ЯХ ДН/СТАЦИОНАР |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
68 |
АМБУЛАТОРИЯ П. КАРКАТЕЕВЫ ДН/СТ |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
69 |
АМБУЛАТОРИЯ П. СИНГАПАЙ ДН/СТ |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
70 |
АМБУЛАТОРИЯ П. ЧЕУСКИНО ДН/СТ |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
71 |
ДН/СТАЦИОНАР ВЗРОСЛЫЙ САЛЫМ |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
72 |
ХИРУРГИЧЕСКОЕ ДН. ОТДЕЛЕНИЕ |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
73 |
ГИНЕКОЛОГИЧЕСКОЕ ДН. ОТДЕЛЕНИЕ |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
74 |
Дневной стационар при амбулаторно-поликлиническом отделении детской поликлиники |
2 |
1 |
0,90 |
|||||||||||||
9 |
810039 |
БУ "НИЖНЕВАРТОВСКАЯ РАЙОННАЯ БОЛЬНИЦА" |
16 |
Дневной стационар поликлиники |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
33 |
Дневной стационар стационара (Покур) |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
39 |
Дневной стационар стационара (ДС Излучинск) |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
48 |
Дневной стационар (Аганский) |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
59 |
Дневной стационар стационара (Ларьяк) |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
71 |
Дневной стационар (Ваховский) |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
72 |
Дневной стационар (Зайцева речка) |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
73 |
Дневной стационар (Излучинский) |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
77 |
Хирургическое отделение (ДС Излучинск) |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
78 |
Акушерско-гинекологическое отделение (ДС Излучинск) |
2 |
1 |
0,90 |
|||||||||||||
10 |
810040 |
БУ "НОВОАГАНСКАЯ РАЙОННАЯ БОЛЬНИЦА" |
210 |
Хирургическое отделение |
1 |
1 |
0,80 |
|||||||||||||
|
|
|
211 |
Неврологическое отделение |
1 |
1 |
0,80 |
|||||||||||||
|
|
|
214 |
Гинекологическое отделение |
1 |
1 |
0,80 |
|||||||||||||
|
|
|
26 |
Терапевтическое отделение |
1 |
1 |
0,80 |
|||||||||||||
|
|
|
27 |
Детское отделение |
1 |
1 |
0,80 |
|||||||||||||
|
|
|
23 |
Дневной стационар при поликлинике |
1 |
1 |
0,80 |
|||||||||||||
11 |
810058 |
БУ "ОКТЯБРЬСКАЯ РАЙОННАЯ БОЛЬНИЦА" |
16 |
Октябрьское Дневной стационар поликлиники |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
28 |
Дневной стационар гинекологии |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
32 |
Шеркалы Дневной стационар |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
50 |
Унъюган Дневной стационар |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
72 |
Карымкары дневной стационар |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
79 |
Андра Дневной стационар |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
91 |
Малый Алтым дневной стационар |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
93 |
Приобье дневной стационар |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
96 |
Перегребное дневной стационар |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
97 |
Уньюган дневной стационар |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
105 |
Дневной стационар (Перегребное) |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
115 |
Дневной стационар (Приобье) |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
113 |
Дневной стационар (Шеркалы) |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
116 |
Дневной стационар (М-Атлым) |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
108 |
Дневной стационар (Карымкары) |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
94 |
Дневной стационар хирургии (Приобье) |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
26 |
Дневной стационар терапии |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
27 |
Дневной стационар хирургии |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
126 |
Дневной стационар гинекологии (Приобье) |
2 |
1 |
0,90 |
|||||||||||||
12 |
810059 |
АУ "СОВЕТСКАЯ РАЙОННАЯ БОЛЬНИЦА" |
212 |
Дневной стационар АПУ |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
322 |
Дневной стационар (п. Агириш) |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
331 |
Дневной стационар (п. Зеленоборск) |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
441 |
Центр амбулаторного диализа |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
681 |
Дневной стационар (п. Коммунистический) |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
891 |
Центр амбулаторной онкологической помощи |
2 |
3 |
1,20 |
|||||||||||||
13 |
810062 |
БУ "ПИОНЕРСКАЯ РАЙОННАЯ БОЛЬНИЦА" |
33 |
Дневной стационар при поликлинике |
1 |
1 |
0,80 |
|||||||||||||
|
|
|
50 |
Дневной стационар Малиновская амб. |
1 |
1 |
0,80 |
|||||||||||||
|
|
|
55 |
Дневной стационар Алябьевская амб. |
1 |
1 |
0,80 |
|||||||||||||
|
|
|
56 |
Дневной стационар Таежная амб. |
1 |
1 |
0,80 |
|||||||||||||
14 |
810064 |
БУ "СУРГУТСКАЯ РАЙОННАЯ ПОЛИКЛИНИКА" |
110 |
Дневной стационар Белый Яр |
1 |
3 |
0,90 |
|||||||||||||
|
|
|
140 |
Дневной стационар Солнечный |
1 |
3 |
0,90 |
|||||||||||||
|
|
|
156 |
Дневной стационар Сайгатина |
1 |
3 |
0,90 |
|||||||||||||
|
|
|
47 |
Дневной стационар Барсово |
1 |
3 |
0,90 |
|||||||||||||
15 |
810068 |
БУ "УГУТСКАЯ УЧАСТКОВАЯ БОЛЬНИЦА" |
3 |
Педиатрическое отделение |
1 |
1 |
0,80 |
|||||||||||||
|
|
|
4 |
Терапевтическое отделение |
1 |
1 |
0,80 |
|||||||||||||
16 |
810073 |
БУ "НИЖНЕСОРТЫМСКАЯ УЧАСТКОВАЯ БОЛЬНИЦА" |
14 |
Педиатрия дн. стационар |
1 |
1 |
0,80 |
|||||||||||||
|
|
|
15 |
Терапия дн. стационар |
1 |
1 |
0,80 |
|||||||||||||
17 |
810074 |
БУ "ФЕДОРОВСКАЯ ГОРОДСКАЯ БОЛЬНИЦА" |
49 |
Терапевтическое отделение |
1 |
1 |
0,80 |
|||||||||||||
|
|
|
50 |
Хирургическое отделение |
1 |
1 |
0,80 |
|||||||||||||
|
|
|
53 |
Педиатрическое отделение (стац) |
1 |
1 |
0,80 |
|||||||||||||
|
|
|
6 |
Стационар на дому |
1 |
1 |
0,80 |
|||||||||||||
18 |
810076 |
БУ "ЛЯНТОРСКАЯ ГОРОДСКАЯ БОЛЬНИЦА" |
37 |
Отделение дневного стационара |
1 |
1 |
0,80 |
|||||||||||||
|
|
|
47 |
Отделение дневного стационара |
1 |
1 |
0,80 |
|||||||||||||
19 |
810077 |
БУ "СУРГУТСКАЯ ОКРУЖНАЯ КЛИНИЧЕСКАЯ БОЛЬНИЦА" |
191113 |
Центр диализа |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
204193 |
Окружной центр колопроктологии ДС |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
211473 |
ДС хирургических методов лечения и противоопухолевой лекарственной терапии |
2 |
3 |
1,20 |
|||||||||||||
|
|
|
225293 |
Отделение по оказанию специализированной помощи ДС |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
232053 |
Сурдологический Центр ДС |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
232913 |
Инфекционное отделение для лечения вирусных гепатитов |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
236969 |
Гастроэнтерологическое отделение ДС |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
161145 |
Центр медицинский гематологический ДС |
2 |
3 |
1,20 |
|||||||||||||
|
|
|
258742 |
Гинекологическое отделение ДС |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
259281 |
Онкологическое отделение (маммология) ДС |
2 |
3 |
1,20 |
|||||||||||||
|
|
|
259134 |
Офтальмологическое отделение ДС |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
258651 |
Оториноларингологическое отделение ДС |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
258922 |
Урологическое отделение ДС |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
272571 |
Центр медицинский эндокринологический ДС |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
272584 |
Центр медицинский ревматологический ДС |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
281271 |
Центр амбулаторной онкологической помощи ДС |
2 |
3 |
1,20 |
|||||||||||||
|
|
|
435 |
Многопрофильный хирургический дневной стационар КДП |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
443 |
Дневной стационар центра аллергологии и иммунологии ОСП |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
447 |
ДС отделения специализированной помощи N 1 |
2 |
1 |
0,90 |
|||||||||||||
20 |
810088 |
БУ "КОГАЛЫМСКАЯ ГОРОДСКАЯ БОЛЬНИЦА" |
212 |
ДС (для обслуживание лиц по ДМС) |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
248 |
Отделение диализа и экстракорпоральных методов лечения |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
269 |
Дневной стационар акушерское отделение |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
272 |
ДС на дому |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
273 |
Терапевтический ДС при АПУ |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
274 |
Хирургический ДС при АПУ |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
276 |
Терапевтический дневной стационар |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
277 |
Дневной стационар женская консультация |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
278 |
Дневной стационар при педиатрическом отделении |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
971 |
дневной стационар инфекционное отделение |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
1021 |
дневной стационар ЦАОП (Центр амбулаторной онкологической помощи) |
2 |
3 |
1,20 |
|||||||||||||
21 |
810089 |
БУ "ЛАНГЕПАССКАЯ ГОРОДСКАЯ БОЛЬНИЦА" |
25 |
Дневной стационар ДП |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
32 |
Дневной стационар ЖК |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
44 |
Дневной стационар в Локосово |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
7 |
Дневной стационар ВП |
2 |
1 |
0,90 |
|||||||||||||
22 |
810090 |
БУ "МЕГИОНСКАЯ ГОРОДСКАЯ БОЛЬНИЦА" |
18 |
Дневной стационар взрослой поликлиники |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
19 |
Дневной стационар ЦАХ |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
46 |
Дневной стационар женской консультации |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
78 |
Дневной стационар гинекологического отделения |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
94 |
Дневной стационар хирургии |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
96 |
Дневной стационар инфекционного отделения |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
108 |
Дневной стационар детской г. Мегион |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
98 |
Дневной стационар пгт. Высокий |
2 |
1 |
0,90 |
|||||||||||||
23 |
810094 |
БУ "НЕФТЕЮГАНСКАЯ ОКРУЖНАЯ КЛИНИЧЕСКАЯ БОЛЬНИЦА ИМЕНИ В.И. ЯЦКИВ" |
118 |
Дневной стационар ДП2 |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
3 |
Дневной стационар ЖК |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
79 |
Дневной стационар () |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
11 |
Дневной стационар ЦАОП |
2 |
3 |
1,20 |
|||||||||||||
24 |
810097 |
БУ "НИЖНЕВАРТОВСКАЯ ГОРОДСКАЯ ДЕТСКАЯ ПОЛИКЛИНИКА" |
10 |
Клинико-диагностический центр 5 |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
11 |
Отделение медицинской реабилитации 5 |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
16 |
Дневной стационар 4 |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
19 |
Дневной стационар 3 |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
25 |
Дневной стационар 2 |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
32 |
Дневной стационар 1 |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
48 |
Дневной стационар 1 |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
49 |
Отделение медицинской реабилитации 5 |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
50 |
Дневной стационар 2 |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
52 |
Дневной стационар 4 |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
53 |
Хирургическое отделение 5 |
2 |
1 |
0,90 |
|||||||||||||
25 |
810099 |
БУ "НИЖНЕВАРТОВСКАЯ ГОРОДСКАЯ ПОЛИКЛИНИКА" |
22 |
Взрослая поликлиника N 1 Дневной стационар, хирургический профиль мест |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
46 |
Взрослая поликлиника N 3 Дневной стационар, терапевтический профиль мест |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
7 |
Взрослая поликлиника N 1 Дневной стационар, терапевтический профиль мест |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
71 |
Взрослая поликлиника N 2 Дневной стационар, терапевтический профиль мест |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
74 |
Взрослая поликлиника N 3 Дневной стационар, офтальмологический профиль мест |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
106 |
Женская консультация, Дневной стационар, Гинекологический профиль коек |
2 |
1 |
0,90 |
|||||||||||||
26 |
810101 |
БУ "НИЖНЕВАРТОВСКИЙ ОНКОЛОГИЧЕСКИЙ ДИСПАНСЕР" |
16 |
Дневной стационар |
2 |
3 |
1,20 |
|||||||||||||
27 |
810103 |
БУ "НИЖНЕВАРТОВСКИЙ КОЖНО-ВЕНЕРОЛОГИЧЕСКИЙ ДИСПАНСЕР" |
17 |
Дневной стационар () |
2 |
1 |
0,90 |
|||||||||||||
28 |
810104 |
БУ "НИЖНЕВАРТОВСКАЯ ОКРУЖНАЯ КЛИНИЧЕСКАЯ БОЛЬНИЦА" |
38 |
Отделение медицинской реабилитации ДС |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
57 |
Гинекологическое отделение ДС |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
58 |
Ревматологическое отделение ДС |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
60 |
Инфекционное отделение ДС |
2 |
1 |
0,90 |
|||||||||||||
29 |
810106 |
БУ "НИЖНЕВАРТОВСКИЙ ОКРУЖНОЙ КЛИНИЧЕСКИЙ ПЕРИНАТАЛЬНЫЙ ЦЕНТР" |
1 |
Дневной стационар |
2 |
3 |
1,20 |
|||||||||||||
30 |
810107 |
БУ "НЯГАНСКАЯ ОКРУЖНАЯ БОЛЬНИЦА" |
145 |
Гинекологическое отделение (ДС) |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
173 |
Отоларингологическое отделение (ДС) |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
197 |
Дневной стационар при женской консультации |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
198 |
Дневной стационар при женской консультации (прерывание беременности) |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
220 |
Центр амбулаторного диализа |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
248 |
Дневной стационар () |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
272 |
Эндокринологическое отделение ДС |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
168 |
Травматологическое отделение ДС |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
356 |
Хирургическое отделение ДС |
2 |
1 |
0,90 |
|||||||||||||
31 |
810108 |
БУ "НЯГАНСКАЯ ГОРОДСКАЯ ДЕТСКАЯ ПОЛИКЛИНИКА" |
109 |
ДНЕВНОЙ СТАЦИОНАР |
2 |
1 |
0,90 |
|||||||||||||
32 |
810111 |
БУ "ПОКАЧЕВСКАЯ ГОРОДСКАЯ БОЛЬНИЦА" |
27 |
ПДО |
1 |
1 |
0,80 |
|||||||||||||
|
|
|
42 |
Дневной стационар () |
1 |
1 |
0,80 |
|||||||||||||
|
|
|
44 |
Дневной стационар () |
1 |
1 |
0,80 |
|||||||||||||
|
|
|
48 |
Поликлиника взрослая (Дневной стационар) |
1 |
1 |
0,80 |
|||||||||||||
|
|
|
49 |
Поликлиника детская (Дневной стационар) |
1 |
1 |
0,80 |
|||||||||||||
|
|
|
51 |
Женская консультация (Дневной стационар) |
1 |
1 |
0,80 |
|||||||||||||
33 |
810113 |
БУ "РАДУЖНИНСКАЯ ГОРОДСКАЯ БОЛЬНИЦА" |
24 |
Дневной стационар при детской поликлинике |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
25 |
Дневной стационар при женской консультации |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
27 |
Дневной стационар при поликлинике |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
28 |
Дневной стационар при детском отделении |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
3 |
Дневной стационар при терапевтическом отделении |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
100 |
Дневной стационар при инфекционном отделении |
2 |
1 |
0,90 |
|||||||||||||
34 |
810119 |
БУ "СУРГУТСКАЯ ГОРОДСКАЯ КЛИНИЧЕСКАЯ БОЛЬНИЦА" |
197 |
ДНЕВНОЙ СТАЦИОНАР Гинекологического отделения |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
198 |
ДНЕВНОЙ СТАЦИОНАР Отделения сосудистой хирургии |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
216 |
ДНЕВНОЙ СТАЦИОНАР Педиатрическое отделение N 1 |
2 |
1 |
0,90 |
|||||||||||||
35 |
810120 |
БУ "СУРГУТСКИЙ ОКРУЖНОЙ КЛИНИЧЕСКИЙ ЦЕНТР ОХРАНЫ МАТЕРИНСТВА И ДЕТСТВА" |
1410 |
СТАЦИОНАР ОДНОГО ДНЯ |
2 |
3 |
1,20 |
|||||||||||||
|
|
|
1026 |
Отделение для детей раннего возраста, нуждающихся в динамическом наблюдении и реабилитации Стационар дневного пребывания |
2 |
3 |
1,20 |
|||||||||||||
36 |
810121 |
БУ "СУРГУТСКИЙ КЛИНИЧЕСКИЙ КОЖНО-ВЕНЕРОЛОГИЧЕСКИЙ ДИСПАНСЕР" |
3 |
Дневной стационар () |
2 |
1 |
0,90 |
|||||||||||||
37 |
810122 |
БУ "СУРГУТСКАЯ ГОРОДСКАЯ КЛИНИЧЕСКАЯ ПОЛИКЛИНИКА N 1" |
13 |
ЦЕНТР АМБУЛАТОРНОЙ ХИРУРГИИ |
1 |
2 |
0,81 |
|||||||||||||
|
|
|
14 |
ДНЕВНОЙ ТЕРАПЕВТИЧЕСКИЙ СТАЦИОНАР |
1 |
2 |
0,81 |
|||||||||||||
|
|
|
2 |
ДНЕВНОЙ СТАЦИОНАР ОТДЕЛЕНИЯ МЕДИЦИНСКОЙ РЕАБИЛИТАЦИИ |
1 |
2 |
0,81 |
|||||||||||||
|
|
|
8 |
ДНЕВНОЙ СТАЦИОНАР ЖЕНСКОЙ КОНСУЛЬТАЦИИ |
1 |
2 |
0,81 |
|||||||||||||
38 |
810123 |
БУ "СУРГУТСКАЯ ГОРОДСКАЯ КЛИНИЧЕСКАЯ ПОЛИКЛИНИКА N 2" |
25 |
ДНЕВНОЙ ТЕРАПЕВТИЧЕСКИЙ СТАЦИОНАР |
1 |
2 |
0,81 |
|||||||||||||
|
|
|
9 |
ДНЕВНОЙ ПЕДИАТРИЧЕСКИЙ СТАЦИОНАР |
1 |
2 |
0,81 |
|||||||||||||
|
|
|
90 |
МНОГОПРОФИЛЬНЫЙ ДНЕВНОЙ СТАЦИОНАР |
1 |
2 |
0,81 |
|||||||||||||
39 |
810124 |
БУ "СУРГУТСКАЯ КЛИНИЧЕСКАЯ ТРАВМАТОЛОГИЧЕСКАЯ БОЛЬНИЦА" |
38 |
Отделение дневного стационара |
2 |
1 |
0,90 |
|||||||||||||
40 |
810125 |
БУ "СУРГУТСКАЯ ГОРОДСКАЯ КЛИНИЧЕСКАЯ ПОЛИКЛИНИКА N 3" |
10 |
ДНЕВНОЙ СТАЦИОНАР ЖК - ГИНЕКОЛОГИЯ |
1 |
2 |
0,81 |
|||||||||||||
|
|
|
11 |
ДНЕВНОЙ СТАЦИОНАР ЖК - ПАТОЛОГИЯ БЕРЕМЕННОСТИ |
1 |
2 |
0,81 |
|||||||||||||
|
|
|
6 |
ДНЕВНОЙ СТАЦИОНАР ВЗРОСЛОЙ ПОЛИКЛИНИКИ |
1 |
2 |
0,81 |
|||||||||||||
|
|
|
33 |
Дневной стационар детской поликлиники |
1 |
2 |
0,81 |
|||||||||||||
41 |
810126 |
БУ "ОКРУЖНАЯ КЛИНИЧЕСКАЯ БОЛЬНИЦА" |
119064 |
Офтальмологическое отделение ДС |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
119065 |
Отоларингологическое отделение ДС |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
119066 |
Урологическое отделение ДС |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
119067 |
Травматолого-ортопедическое отделение ДС |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
119083 |
Хирургическое отделение N 1 ДС |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
119084 |
Хирургическое отделение N 2 ДС |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
125203 |
Гинекологическое отделение ДС |
2 |
2 |
1,00 |
|||||||||||||
|
|
|
127943 |
Отделение патологии беременных ДС |
2 |
2 |
1,00 |
|||||||||||||
|
|
|
242176 |
Отделение радиотерапии ДС |
2 |
3 |
1,20 |
|||||||||||||
|
|
|
246775 |
Отделение химиотерапии и онкогематологии ДС |
2 |
3 |
1,20 |
|||||||||||||
|
|
|
264877 |
Дневной стационар ОФЦ |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
266417 |
Нейрохирургическое отделение ДС |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
268397 |
Детское инфекционное отделение ДС |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
317659 |
Дневной стационар ЖК (Медикаментозный аборт) |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
326611 |
Травматологический пункт ДС |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
33617 |
Дневной стационар терапевтического профиля |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
33618 |
Дневной стационар ДП |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
33619 |
Дневной стационар ЖК |
2 |
2 |
1,00 |
|||||||||||||
|
|
|
341379 |
Окружной центр вирусных гепатитов ДС |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
341877 |
Дневной стационар Консультативное отделение N 2 |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
35060 |
Центр амбулаторной хирургии ДС |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
457 |
Центр диализа с палатой реанимации и интенсивной терапии ДС |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
49448 |
ОВРТ |
2 |
3 |
1,20 |
|||||||||||||
|
|
|
51328 |
Педиатрическое отделение ДС |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
65923 |
Дневной стационар ЖК (Прерывание беременности) |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
90463 |
Дневной стационар КДП. Терапия на дому |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
91323 |
Терапевтическое отделение ДС |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
91343 |
Неврологическое отделение ДС |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
91363 |
Кардиологическое отделение ДС |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
379940 |
Центр амбулаторной онкологической помощи ДС |
2 |
3 |
1,20 |
|||||||||||||
|
|
|
384598 |
Дневной стационар ТГИБП |
2 |
1 |
0,90 |
|||||||||||||
42 |
810127 |
БУ "ХАНТЫ-МАНСИЙСКИЙ КОЖНО-ВЕНЕРОЛОГИЧЕСКИЙ ДИСПАНСЕР" |
11 |
Дерматовенерологическое дневной стц. |
2 |
1 |
0,90 |
|||||||||||||
43 |
810131 |
БУ "ЮГОРСКАЯ ГОРОДСКАЯ БОЛЬНИЦА" |
324 |
Дневной стационар () |
2 |
1 |
0,90 |
|||||||||||||
44 |
810144 |
БУ "НИЖНЕВАРТОВСКАЯ ОКРУЖНАЯ КЛИНИЧЕСКАЯ ДЕТСКАЯ БОЛЬНИЦА" |
457 |
Центр амбулаторного гемодиализа |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
64902 |
Офтальмологическое отделение ДС |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
64907 |
Травматолого-ортопедическое отделение ДС |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
80355 |
Кардиоревматологическое отделение ДС |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
58650 |
Детское онкологическое отделение ДС |
2 |
3 |
1,20 |
|||||||||||||
|
|
|
202122 |
Отделение медицинской реабилитации для детей с соматическими заболеваниями (детское соматическое реабилитационное отделение) |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
23032 |
Педиатрическое отделение ДС |
2 |
1 |
0,90 |
|||||||||||||
45 |
810147 |
БУ "ОКРУЖНОЙ КАРДИОЛОГИЧЕСКИЙ ДИСПАНСЕР "ЦЕНТР ДИАГНОСТИКИ И СЕРДЕЧНО-СОСУДИСТОЙ ХИРУРГИИ" Г. СУРГУТ |
434252 |
Кардиологический дневной стационар |
2 |
1 |
0,90 |
|||||||||||||
46 |
810152 |
БУ "УРАЙСКАЯ ОКРУЖНАЯ БОЛЬНИЦА МЕДИЦИНСКОЙ РЕАБИЛИТАЦИИ" |
3 |
Дневной стационар при стационаре |
2 |
1 |
0,90 |
|||||||||||||
47 |
810154 |
БУ "ОКРУЖНОЙ КЛИНИЧЕСКИЙ ЛЕЧЕБНО-РЕАБИЛИТАЦИОННЫЙ ЦЕНТР" |
100 |
Дневной стационар медицинской реабилитации |
2 |
1 |
0,90 |
|||||||||||||
48 |
810157 |
БУ "ХАНТЫ-МАНСИЙСКАЯ РАЙОННАЯ БОЛЬНИЦА" |
120 |
дневной стационар () |
1 |
1 |
0,80 |
|||||||||||||
|
|
|
148 |
Горноправдинск ДС |
1 |
1 |
0,80 |
|||||||||||||
|
|
|
184 |
Кышик ДС |
1 |
1 |
0,80 |
|||||||||||||
|
|
|
189 |
Луговской Педиатрия ДС |
1 |
1 |
0,80 |
|||||||||||||
|
|
|
190 |
Луговской Терапия ДС |
1 |
1 |
0,80 |
|||||||||||||
|
|
|
192 |
Кедровый Терапия ДС |
1 |
1 |
0,80 |
|||||||||||||
|
|
|
203 |
Красноленинск ДС |
1 |
1 |
0,80 |
|||||||||||||
|
|
|
204 |
Сибирский ДС |
1 |
1 |
0,80 |
|||||||||||||
|
|
|
83 |
Дневной стационар Горноправдинск |
1 |
1 |
0,80 |
|||||||||||||
49 |
810159 |
БУ "СУРГУТСКАЯ ГОРОДСКАЯ КЛИНИЧЕСКАЯ ПОЛИКЛИНИКА N 4" |
221 |
Жен. кон. Отделение спец помощи с дн. стационаром |
1 |
2 |
0,81 |
|||||||||||||
|
|
|
45 |
Юность Терапевтическое отделение |
1 |
2 |
0,81 |
|||||||||||||
|
|
|
48 |
Юность Отд. специализированной помощи |
1 |
2 |
0,81 |
|||||||||||||
|
|
|
74 |
Нефт. Отд. восстановительного лечения |
1 |
2 |
0,81 |
|||||||||||||
|
|
|
84 |
Дет. п-ка Отд. мед. реабилитации, в том числе ДС |
1 |
2 |
0,81 |
|||||||||||||
|
|
|
87 |
Дет. п-ка Дневной стационар хирург. профиля |
1 |
2 |
0,81 |
|||||||||||||
50 |
810160 |
БУ "СУРГУТСКАЯ ГОРОДСКАЯ КЛИНИЧЕСКАЯ ПОЛИКЛИНИКА N 5" |
95 |
Отделение медицинской реабилитации |
1 |
2 |
0,81 |
|||||||||||||
51 |
810206 |
БУ "ЦЕНТР ОБЩЕЙ ВРАЧЕБНОЙ ПРАКТИКИ" |
3 |
Дневной стационар п. Мулымья |
1 |
3 |
0,90 |
|||||||||||||
|
|
|
5 |
Дневной стационар п. Половинка |
1 |
3 |
0,90 |
|||||||||||||
52 |
810226 |
АО "ЕКАТЕРИНБУРГСКИЙ ЦЕНТР МНТК "МИКРОХИРУРГИЯ ГЛАЗА" (Г. СУРГУТ, Г. НИЖНЕВАРТОВСК) |
1 |
Дневной стационар Сургутского филиала |
1 |
2 |
0,81 |
|||||||||||||
|
|
|
2 |
Дневной стационар Нижневартовского филиала |
1 |
2 |
0,81 |
|||||||||||||
53 |
810244 |
"НЕФРОСОВЕТ" |
1 |
Отделение нефрологии и гемодиализа |
2 |
1 |
0,90 |
|||||||||||||
54 |
810302 |
ООО ЦЕНТР РЕАБИЛИТАЦИИ "НЕФТЯНИК САМОТЛОРА" |
1 |
Отделение медицинской реабилитации |
1 |
2 |
0,81 |
|||||||||||||
|
|
|
3 |
Дневной стационар |
1 |
2 |
0,81 |
|||||||||||||
55 |
810315 |
ООО МЦ "НАДЖА-МЕД" |
21 |
Дневной стационар |
1 |
2 |
0,81 |
|||||||||||||
56 |
810323 |
ООО "ДИАЛАМ+" |
1 |
ЦАГ |
2 |
1 |
0,90 |
|||||||||||||
57 |
810327 |
ООО "НЕФРОЦЕНТР" |
2 |
отделение гемодиализа г. Мегион |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
3 |
отделение гемодиализа г. Белоярский |
2 |
2 |
1,00 |
|||||||||||||
|
|
|
4 |
отделение гемодиализа г. Радужный |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
5 |
отделение гемодиализа г. Лангепас |
2 |
1 |
0,90 |
|||||||||||||
58 |
810330 |
МНГООВБД "КРАСНАЯ ЗВЕЗДА" |
2 |
Дневной стационар |
1 |
2 |
0,81 |
|||||||||||||
59 |
810338 |
ООО "ДАЛЬНЕВОСТОЧНАЯ МЕДИЦИНСКАЯ КОМПАНИЯ" |
1 |
Дневной стационар |
2 |
1 |
0,90 |
|||||||||||||
|
|
|
2 |
Дневной стационар 2 |
2 |
1 |
0,90 |
|||||||||||||
60 |
810342 |
ООО "РИНАЛ-СЕРВИС" |
1 |
Дневной стационар |
1 |
3 |
0,90 |
|||||||||||||
61 |
810010 |
ООО "НЕФРОМЕД" |
1 |
Дневной стационар |
2 |
1 |
0,90 |
|||||||||||||
62 |
810247 |
ООО "ВИТАЦЕНТР" |
1 |
Дневной стационар |
2 |
2 |
1,00 |
|||||||||||||
Подписи сторон:
Директор
Департамента здравоохранения
Ханты-Мансийского автономного округа -
Югры
А.А.ДОБРОВОЛЬСКИЙ
Директор
Территориального фонда
обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры
А.П.ФУЧЕЖИ
Директор
АСП ООО "Капитал МС" - Филиал
в ХМАО - Югре
И.Ю.КУЗНЕЦОВА
Директор
Ханты-Мансийского филиала
ООО "АльфаСтрахование-ОМС"
О.А.ТОМИН
Председатель
Ассоциации работников здравоохранения
Ханты-Мансийского автономного округа -
Югры
В.А.ГИЛЬВАНОВ
Председатель
Региональной организации Профсоюза
работников
здравоохранения Российской Федерации
Ханты-Мансийского автономного округа -
Югры
О.Г.МЕНЬШИКОВА
Приложение 11
к Дополнительному соглашению 1
от 01.02.2024
Приложение 15
к Тарифному соглашению
в системе обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры на 2024 год
от 29.12.2023
ПЕРЕЧЕНЬ ФЕЛЬДШЕРСКИХ ЗДРАВПУНКТОВ И
ФЕЛЬДШЕРСКО-АКУШЕРСКИХ ПУНКТОВ,
ДИФФЕРЕНЦИРОВАННЫХ ПО ЧИСЛЕННОСТИ
ОБСЛУЖИВАЕМОГО НАСЕЛЕНИЯ, И РАСХОДЫ НА
ИХ СОДЕРЖАНИЕ
Код МО (код с.п.) |
Наименование медицинской организации (фельдшерского здравпункта/фельдшерско-акушерского пункта) |
Обслуживаемое население, чел. |
Соответствие требованиям Положения об организации оказания первичной медико-санитарной помощи (+) соответствует (-) не соответствует |
Наличие акушера в ФЗП/ФАП (+) присутствует (-) отсутствует |
Нормативный размер финансового обеспечения ФЗП/ФАПов в соответствии с БП ОМС, руб. |
Коэффициент дифференциации ХМАО - Югры (КД) |
Коэффициент специфики (КС) <*> |
в том числе повышающий коэффициент (отдельные полномочия на фельдшера) <**> |
Финансовое обеспечение ФЗП/ФАПов, руб. | |||||
|
|
Всего |
в том числе женщин репродуктивного возраста |
|
|
|
|
|
|
за счет средств субвенции ФОМС, в год |
за счет средств субвенции ФОМС, в месяц |
за счет средств межбюджетного трансферта бюджета ХМАО - Югры, в год |
за счет всех источников, в год |
за счет всех источников, в месяц |
1 |
2 |
3 |
4 |
5 |
6 |
7 |
8 |
9 |
10 |
11 = 7 * 8 * 9 |
12 = 11 / 12 мес. |
13 |
14 = 11 + 13 |
15 = 14 / 12 мес. |
810001 |
БУ "Белоярская районная больница" |
675 |
147 |
|
|
|
|
|
|
10538800,59 |
878233,38 |
6770303,41 |
17309104,00 |
1442425,34 |
79 |
ФАП Ванзеватский |
264 |
82 |
+ |
- |
1230500,00 |
1,767 |
1,026 |
1,026 |
2230825,13 |
185902,09 |
2988892,87 |
5219718,00 |
434976,50 |
80 |
ФАП Нумтовский |
177 |
12 |
+ |
- |
1230500,00 |
1,767 |
1,004 |
1,004 |
2182990,67 |
181915,89 |
1012596,33 |
3195587,00 |
266298,92 |
81 |
ФАП Юильский |
107 |
25 |
+ |
- |
1230500,00 |
1,767 |
1,008 |
1,008 |
2191687,85 |
182640,65 |
738544,15 |
2930232,00 |
244186,00 |
82 |
ФАП Пашторский |
70 |
12 |
+ |
- |
1230500,00 |
1,767 |
0,904 |
1,004 |
1965561,32 |
163796,78 |
943072,68 |
2908634,00 |
242386,17 |
83 |
ФАП Тугиянский |
57 |
16 |
+ |
- |
1230500,00 |
1,767 |
0,905 |
1,005 |
1967735,62 |
163977,97 |
1087197,38 |
3054933,00 |
254577,75 |
810003 |
БУ "Няганская городская поликлиника" |
827 |
94 |
|
|
|
|
|
|
4413815,81 |
367817,98 |
2701982,19 |
7115798,00 |
592983,16 |
215 |
ФАП п. Пальяново |
327 |
43 |
+ |
- |
1230500,00 |
1,767 |
1,014 |
1,014 |
2204733,61 |
183727,80 |
2514699,39 |
4719433,00 |
393286,08 |
301 |
ФАП с. Каменное |
500 |
51 |
+ |
- |
1230500,00 |
1,767 |
1,016 |
1,016 |
2209082,20 |
184090,18 |
187282,80 |
2396365,00 |
199697,08 |
810008 |
БУ "Березовская районная больница" |
664 |
151 |
|
|
|
|
|
|
8581936,44 |
715161,37 |
7437969,56 |
16019906,00 |
1334992,17 |
66 |
ФАП с. Теги |
330 |
92 |
+ |
- |
1230500,00 |
1,767 |
1,029 |
1,029 |
2237348,01 |
186445,67 |
2467359,99 |
4704708,00 |
392059,00 |
69 |
ФАП д. Ломбовож |
133 |
26 |
+ |
- |
1230500,00 |
1,767 |
1,008 |
1,008 |
2191687,85 |
182640,65 |
1696860,15 |
3888548,00 |
324045,67 |
70 |
ФАП д. Шайтанка |
99 |
13 |
+ |
- |
1230500,00 |
1,767 |
0,904 |
1,004 |
1965561,32 |
163796,78 |
1850833,68 |
3816395,00 |
318032,92 |
71 |
ФАП д. Кимкъясуй |
102 |
20 |
+ |
- |
1230500,00 |
1,767 |
1,006 |
1,006 |
2187339,26 |
182278,27 |
1422915,74 |
3610255,00 |
300854,58 |
810009 |
БУ "Игримская районная больница" |
887 |
132 |
|
|
|
|
|
|
6394597,18 |
532883,10 |
11826633,14 |
18221230,32 |
1518435,86 |
37 |
ФАП п. Ванзетур |
293 |
49 |
+ |
- |
1230500,00 |
1,767 |
1,015 |
1,015 |
2206907,90 |
183908,99 |
2048986,10 |
4255894,00 |
354657,83 |
38 |
ФАП д. Анеева |
62 |
12 |
+ |
- |
1230500,00 |
1,767 |
0,904 |
1,004 |
1965561,32 |
163796,78 |
0,00 |
1965561,32 |
163796,78 |
39 |
ФАП д. Нижние Нарыкары |
532 |
71 |
+ |
- |
1230500,00 |
1,767 |
1,022 |
1,022 |
2222127,96 |
185177,33 |
9777647,04 |
11999775,00 |
999981,25 |
810017 |
БУ "Кондинская районная больница" |
3 139 |
459 |
|
|
|
|
|
|
17709620,55 |
1475801,72 |
45857451,45 |
63567072,00 |
5297256,01 |
55 |
ФАП Ягодный |
565 |
77 |
+ |
- |
1230500,00 |
1,767 |
1,024 |
1,024 |
2226476,54 |
185539,71 |
5017043,46 |
7243520,00 |
603626,67 |
56 |
ФЗП Дальний |
144 |
12 |
+ |
- |
1230500,00 |
1,767 |
1,004 |
1,004 |
2182990,67 |
181915,89 |
3867667,33 |
6050658,00 |
504221,50 |
57 |
ФАП Лиственичный |
745 |
108 |
+ |
- |
1230500,00 |
1,767 |
1,034 |
1,034 |
2248219,48 |
187351,62 |
4865736,52 |
7113956,00 |
592829,67 |
58 |
ФАП Ямки |
358 |
42 |
+ |
- |
1230500,00 |
1,767 |
1,013 |
1,013 |
2202559,32 |
183546,61 |
6265785,68 |
8468345,00 |
705695,42 |
59 |
ФАП Шугур |
492 |
76 |
+ |
- |
1230500,00 |
1,767 |
1,024 |
1,024 |
2226476,54 |
185539,71 |
10049700,46 |
12276177,00 |
1023014,75 |
60 |
ФАП Юмас |
360 |
61 |
+ |
- |
1230500,00 |
1,767 |
1,019 |
1,019 |
2215605,08 |
184633,76 |
6162120,92 |
8377726,00 |
698143,83 |
76 |
ФАП Алтай |
270 |
56 |
+ |
- |
1230500,00 |
1,767 |
1,018 |
1,018 |
2213430,78 |
184452,57 |
5738500,22 |
7951931,00 |
662660,92 |
77 |
ФАП Кама |
205 |
27 |
+ |
- |
1230500,00 |
1,767 |
1,009 |
1,009 |
2193862,14 |
182821,85 |
3890896,86 |
6084759,00 |
507063,25 |
810032 |
БУ "Нефтеюганская районная больница" |
3 111 |
202 |
|
|
|
|
|
|
13134552,75 |
1094546,06 |
1867968,90 |
15002521,65 |
1250210,14 |
32 |
ФАП п. Сивысь-Ях |
101 |
15 |
+ |
- |
1230500,00 |
1,767 |
1,005 |
1,005 |
2185164,97 |
182097,08 |
5375,03 |
2190540,00 |
182545,00 |
38 |
ФАП п. Лемпино |
426 |
83 |
+ |
- |
1230500,00 |
1,767 |
1,026 |
1,026 |
2230825,13 |
185902,09 |
1862593,87 |
4093419,00 |
341118,25 |
39 |
ФАП сп. Усть-Юган |
1 135 |
75 |
+ |
+ |
2460900,00 |
1,767 |
1,000 |
1,000 |
4348410,30 |
362367,53 |
0,00 |
4348410,30 |
362367,53 |
58 |
ФАП п. КС-6 |
1 449 |
29 |
+ |
- |
2460900,00 |
1,767 |
1,005 |
1,005 |
4370152,35 |
364179,36 |
0,00 |
4370152,35 |
364179,36 |
810039 |
БУ "Нижневартовская районная больница" |
1 634 |
314 |
|
|
|
|
|
|
10869293,21 |
905774,44 |
33300612,79 |
44169906,00 |
3680825,50 |
35 |
ФАП д. Вата |
571 |
148 |
+ |
- |
1230500,00 |
1,767 |
1,047 |
1,047 |
2276485,29 |
189707,11 |
11652046,71 |
13928532,00 |
1160711,00 |
36 |
ФАП с. Большетархово |
337 |
45 |
+ |
- |
1230500,00 |
1,767 |
1,014 |
1,014 |
2204733,61 |
183727,80 |
7657500,39 |
9862234,00 |
821852,83 |
63 |
ФАП с. Охтеурье |
487 |
78 |
+ |
- |
1230500,00 |
1,767 |
1,025 |
1,025 |
2228650,84 |
185720,90 |
10144722,16 |
12373373,00 |
1031114,42 |
65 |
ФАП д. Чехломей |
158 |
33 |
+ |
- |
1230500,00 |
1,767 |
1,010 |
1,010 |
2196036,44 |
183003,04 |
2603841,56 |
4799878,00 |
399989,83 |
66 |
ФАП д. Сосновый бор |
51 |
10 |
+ |
- |
1230500,00 |
1,767 |
0,903 |
1,003 |
1963387,03 |
163615,59 |
1242501,97 |
3205889,00 |
267157,42 |
67 |
ФАП д. Вампугол |
30 |
0 |
- |
- |
1230500,00 |
1,767 |
0,000 |
0,000 |
0,00 |
0,00 |
0,00 |
0,00 |
0,00 |
810058 |
БУ "Октябрьская районная больница" |
3 799 |
351 |
|
|
|
|
|
|
19720665,34 |
1643388,79 |
34477634,66 |
54198300,00 |
4516525,00 |
89 |
ФАП п. Кормужиханка |
320 |
28 |
+ |
- |
1230500,00 |
1,767 |
1,009 |
1,009 |
2193862,14 |
182821,85 |
2260971,86 |
4454834,00 |
371236,17 |
106 |
ФАП п. Чемаши |
322 |
45 |
+ |
- |
1230500,00 |
1,767 |
1,014 |
1,014 |
2204733,61 |
183727,80 |
5515430,39 |
7720164,00 |
643347,00 |
117 |
ФАП п. Сергино |
1 479 |
40 |
+ |
+ |
2460900,00 |
1,767 |
1,000 |
1,000 |
4348410,30 |
362367,53 |
4380159,70 |
8728570,00 |
727380,83 |
119 |
ФАП п. Большие Леуши |
516 |
92 |
+ |
+ |
1230500,00 |
1,767 |
1,000 |
1,000 |
2174293,50 |
181191,13 |
9116537,50 |
11290831,00 |
940902,58 |
120 |
ФАП п. Большой Атлым |
344 |
43 |
+ |
- |
1230500,00 |
1,767 |
1,014 |
1,014 |
2204733,61 |
183727,80 |
4865979,39 |
7070713,00 |
589226,08 |
121 |
ФАП п. Комсомольский |
431 |
63 |
+ |
- |
1230500,00 |
1,767 |
1,020 |
1,020 |
2217779,37 |
184814,95 |
4916277,63 |
7134057,00 |
594504,75 |
122 |
ФАП п. Горнореченск |
190 |
19 |
+ |
- |
1230500,00 |
1,767 |
1,006 |
1,006 |
2187339,26 |
182278,27 |
1082731,74 |
3270071,00 |
272505,92 |
123 |
ФАП п. Заречный |
197 |
21 |
+ |
- |
1230500,00 |
1,767 |
1,007 |
1,007 |
2189513,55 |
182459,46 |
2339546,45 |
4529060,00 |
377421,67 |
810064 |
БУ "Сургутская районная поликлиника" |
1 041 |
70 |
|
|
|
|
|
|
4359458,47 |
363288,21 |
6978110,53 |
11337569,00 |
944797,41 |
214 |
ФАП п. Высокий Мыс |
328 |
55 |
+ |
+ |
1230500,00 |
1,767 |
1,000 |
1,000 |
2174293,50 |
181191,13 |
4605287,50 |
6779581,00 |
564965,08 |
215 |
ФАП п. Тундрино |
335 |
15 |
+ |
- |
1230500,00 |
1,767 |
1,005 |
1,005 |
2185164,97 |
182097,08 |
2372823,03 |
4557988,00 |
379832,33 |
216 |
ФАП п. АСС. ГПЗ |
378 |
0 |
- |
- |
1230500,00 |
1,767 |
0,000 |
0,000 |
0,00 |
0,00 |
0,00 |
0,00 |
0,00 |
810074 |
БУ "Федоровская городская больница" |
198 |
41 |
|
|
|
|
|
|
2202559,32 |
183546,61 |
0,00 |
2202559,32 |
183546,61 |
144 |
ФАП п. Тром-Аган |
198 |
41 |
+ |
- |
1230500,00 |
1,767 |
1,013 |
1,013 |
2202559,32 |
183546,61 |
0,00 |
2202559,32 |
183546,61 |
810076 |
БУ "Лянторская городская больница" |
36 |
0 |
|
|
|
|
|
|
1956864,15 |
163072,01 |
0,00 |
1956864,15 |
163072,01 |
49 |
ФЗП п. Горный |
36 |
0 |
+ |
- |
1230500,00 |
1,767 |
0,900 |
1,000 |
1956864,15 |
163072,01 |
0,00 |
1956864,15 |
163072,01 |
810157 |
БУ "Ханты-Мансийская районная больница" |
8 330 |
1 005 |
|
|
|
|
|
|
50131968,74 |
4177664,08 |
87399406,26 |
137531375,00 |
11460947,90 |
66 |
ФАП д. Ярки |
503 |
109 |
+ |
- |
1230500,00 |
1,767 |
1,034 |
1,034 |
2248219,48 |
187351,62 |
5202461,52 |
7450681,00 |
620890,08 |
105 |
ФАП с. Селиярово |
1 043 |
125 |
+ |
- |
2460900,00 |
1,767 |
1,020 |
1,020 |
4435378,51 |
369614,88 |
6856940,49 |
11292319,00 |
941026,58 |
106 |
ФАП д. Ягурьях |
165 |
16 |
+ |
- |
1230500,00 |
1,767 |
1,005 |
1,005 |
2185164,97 |
182097,08 |
2804050,03 |
4989215,00 |
415767,92 |
107 |
ФАП д. Шапша |
1 032 |
115 |
+ |
- |
2460900,00 |
1,767 |
1,018 |
1,018 |
4426681,69 |
368890,14 |
2541570,31 |
6968252,00 |
580687,67 |
108 |
ФАП д. Согом |
331 |
43 |
+ |
- |
1230500,00 |
1,767 |
1,014 |
1,014 |
2204733,61 |
183727,80 |
3887696,39 |
6092430,00 |
507702,50 |
110 |
ФАП п. Пырьях |
154 |
15 |
+ |
- |
1230500,00 |
1,767 |
1,005 |
1,005 |
2185164,97 |
182097,08 |
2604528,03 |
4789693,00 |
399141,08 |
118 |
ФАП с. Нялинское |
1 095 |
105 |
+ |
- |
2460900,00 |
1,767 |
1,017 |
1,017 |
4422333,28 |
368527,77 |
9571154,72 |
13993488,00 |
1166124,00 |
128 |
ФАП с. Зенково |
67 |
7 |
+ |
- |
1230500,00 |
1,767 |
0,902 |
1,002 |
1961212,74 |
163434,40 |
1579865,26 |
3541078,00 |
295089,83 |
153 |
ФАП с. Цингалы |
772 |
79 |
+ |
- |
1230500,00 |
1,767 |
1,025 |
1,025 |
2228650,84 |
185720,90 |
7936416,16 |
10165067,00 |
847088,92 |
154 |
ФАП д. Лугофилинская |
44 |
4 |
+ |
- |
1230500,00 |
1,767 |
0,901 |
1,001 |
1959038,44 |
163253,20 |
1659997,56 |
3619036,00 |
301586,33 |
155 |
ФАП п. Бобровский |
396 |
58 |
+ |
+ |
1230500,00 |
1,767 |
1,000 |
1,000 |
2174293,50 |
181191,13 |
6479252,50 |
8653546,00 |
721128,83 |
164 |
ФАП с. Тюли |
215 |
32 |
+ |
- |
1230500,00 |
1,767 |
1,010 |
1,010 |
2196036,44 |
183003,04 |
2422756,56 |
4618793,00 |
384899,42 |
166 |
ФАП с. Реполово |
233 |
39 |
+ |
- |
1230500,00 |
1,767 |
1,012 |
1,012 |
2200385,02 |
183365,42 |
2021183,98 |
4221569,00 |
351797,42 |
170 |
ФАП п. Кирпичный |
348 |
37 |
+ |
+ |
1230500,00 |
1,767 |
1,000 |
1,000 |
2174293,50 |
181191,13 |
7233746,50 |
9408040,00 |
784003,33 |
171 |
ФАП д. Белогорье |
208 |
26 |
+ |
- |
1230500,00 |
1,767 |
1,008 |
1,008 |
2191687,85 |
182640,65 |
3191564,15 |
5383252,00 |
448604,33 |
180 |
ФАП с. Троица |
227 |
36 |
+ |
- |
1230500,00 |
1,767 |
1,011 |
1,011 |
2198210,73 |
183184,23 |
3614071,27 |
5812282,00 |
484356,83 |
194 |
ФАП с. Батово |
308 |
63 |
+ |
- |
1230500,00 |
1,767 |
1,020 |
1,020 |
2217779,37 |
184814,95 |
3992357,63 |
6210137,00 |
517511,42 |
201 |
ФАП с. Елизарово |
255 |
29 |
+ |
+ |
1230500,00 |
1,767 |
1,000 |
1,000 |
2174293,50 |
181191,13 |
7551428,50 |
9725722,00 |
810476,83 |
165 |
ФАП п. Выкатной |
934 |
67 |
+ |
+ |
2460900,00 |
1,767 |
1,000 |
1,000 |
4348410,30 |
362367,53 |
6248364,70 |
10596775,00 |
883064,58 |
810206 |
БУ "Центр общей врачебной практики" |
2 063 |
349 |
|
|
|
|
|
|
6762052,79 |
563504,40 |
20737509,21 |
27499562,00 |
2291630,16 |
4 |
ФАП п. Назарово |
754 |
96 |
+ |
- |
1230500,00 |
1,767 |
1,030 |
1,030 |
2239522,31 |
186626,86 |
8056244,69 |
10295767,00 |
857980,58 |
5 |
ФАП д. Ушья |
684 |
148 |
+ |
- |
1230500,00 |
1,767 |
1,047 |
1,047 |
2276485,29 |
189707,11 |
5731091,71 |
8007577,00 |
667298,08 |
6 |
ФАП п. Чантырья |
625 |
105 |
+ |
- |
1230500,00 |
1,767 |
1,033 |
1,033 |
2246045,19 |
187170,43 |
6950172,81 |
9196218,00 |
766351,50 |
810068 |
БУ "Угутская участковая больница" |
171 |
30 |
|
|
|
|
|
|
2193862,14 |
182821,85 |
53661,86 |
2247524,00 |
187293,67 |
1 |
ФАП д. Каюкова |
171 |
30 |
+ |
- |
1230500,00 |
1,767 |
1,009 |
1,009 |
2193862,14 |
182821,85 |
53661,86 |
2247524,00 |
187293,67 |
ИТОГО - 68 (из них 66 - ФАП, 2 - ФЗП) |
26 575 |
3 345 |
|
|
|
|
|
|
158970047,48 |
13247504,00 |
259409243,96 |
418379291,44 |
34864940,94 | |
* - включает понижающий коэффициент
0,9 для ФЗП/ФАПов с численностью
обслуживаемого населения до 100 человек
** - применяется для ФЗП/ФАПов в
случае оказания медицинской помощи
женщинам репродуктивного возраста, но
при отсутствии в указанных пунктах
акушеров (полномочия по работе с такими
женщинами осуществляются фельдшером или
медицинской сестрой в части проведения
санитарно-гигиенического обучения
женщин по вопросам грудного
вскармливания, предупреждения
заболеваний репродуктивной системы,
абортов и инфекций, передаваемых половым
путем)
Подписи сторон:
Директор
Департамента здравоохранения
Ханты-Мансийского автономного округа -
Югры
А.А.ДОБРОВОЛЬСКИЙ
Директор
Территориального фонда
обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры
А.П.ФУЧЕЖИ
Директор
АСП ООО "Капитал МС" - Филиал
в ХМАО - Югре
И.Ю.КУЗНЕЦОВА
Директор
Ханты-Мансийского филиала
ООО "АльфаСтрахование-ОМС"
О.А.ТОМИН
Председатель
Ассоциации работников здравоохранения
Ханты-Мансийского автономного округа -
Югры
В.А.ГИЛЬВАНОВ
Председатель
Региональной организации Профсоюза
работников
здравоохранения Российской Федерации
Ханты-Мансийского автономного округа -
Югры
О.Г.МЕНЬШИКОВА
Приложение 12
к Дополнительному соглашению 1
от 01.02.2024
Приложение 16
к Тарифному соглашению
в системе обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры на 2024 год
от 29.12.2023
ТАРИФЫ ОПЛАТЫ МЕДИЦИНСКОЙ ПОМОЩИ ПРИ ЕЕ
ОКАЗАНИИ В АМБУЛАТОРНЫХ УСЛОВИЯХ
1. Тарифы посещений с профилактической
целью при оказании медицинской помощи
взрослому населению
Код тарифа |
Наименование тарифа |
Тарифы, руб. | ||
|
|
Уровни оказания медицинской помощи | ||
|
|
I уровень |
II уровень |
III уровень |
TPPCV.010 |
Посещение терапевта (участковый, врач общей практики, прочие врачи терапевтического профиля, не перечисленные в других разделах) |
488,98 |
488,98 |
488,98 |
TPPCV.018 |
Посещение гериатра |
488,98 |
488,98 |
488,98 |
TPPCV.020 |
Посещение кардиолога |
553,05 |
553,05 |
553,05 |
TPPCV.021 |
Посещение ревматолога |
553,05 |
553,05 |
553,05 |
TPPCV.011 |
Посещение гастроэнтеролога |
488,98 |
488,98 |
488,98 |
TPPCV.012 |
Посещение пульмонолога |
488,98 |
488,98 |
488,98 |
TPPCV.013 |
Посещение нефролога |
488,98 |
488,98 |
488,98 |
TPPCV.014 |
Посещение гематолога |
488,98 |
488,98 |
488,98 |
TPPCV.040 |
Посещение эндокринолога |
936,16 |
936,16 |
936,16 |
TPPCV.050 |
Посещение аллерголога |
874,38 |
874,38 |
874,38 |
TPPCV.060 |
Посещение невролога |
570,77 |
570,77 |
570,77 |
TPPCV.070 |
Посещение инфекциониста |
732,03 |
732,03 |
732,03 |
TPPCV.080 |
Посещение хирурга (хирург и прочие специалисты хирургического профиля, не указанных в других разделах) |
520,56 |
520,56 |
520,56 |
TPPCV.081 |
Посещение травматолога-ортопеда |
520,56 |
520,56 |
520,56 |
TPPCV.083 |
Посещение проктолога |
520,56 |
520,56 |
520,56 |
TPPCV.084 |
Посещение сосудистого хирурга |
520,56 |
520,56 |
520,56 |
TPPCV.085 |
Посещение онколога |
520,56 |
520,56 |
520,56 |
TPPCV.086 |
Посещение кардиохирурга |
520,56 |
520,56 |
520,56 |
TPPCV.087 |
Посещение челюстно-лицевого хирурга |
520,56 |
520,56 |
520,56 |
TPPCV.088 |
Посещение нейрохирурга |
520,56 |
520,56 |
520,56 |
TPPCV.090 |
Посещение уролога |
417,36 |
417,36 |
417,36 |
TPPCV.100 |
Посещение акушера-гинеколога |
685,96 |
685,96 |
685,96 |
TPPCV.110 |
Посещение оториноларинголога |
401,75 |
401,75 |
401,75 |
TPPCV.120 |
Посещение офтальмолога |
320,50 |
320,50 |
320,50 |
TPPCV.130 |
Посещение дерматовенеролога |
388,14 |
388,14 |
388,14 |
TPPCV.140 |
Посещение фельдшера (акушера) |
293,37 |
293,37 |
293,37 |
TPPCV.015 |
Посещение врача по медицинской реабилитации/восстановительной медицине (врача-физиотерапевта, врача-психотерапевта, врача-рефлексотерапевта, врача-диетолога, врача по лечебной физкультуре, врача мануальной терапии) |
496,51 |
496,51 |
496,51 |
TPPC.136.1 |
Вакцинация |
129,89 |
129,89 |
129,89 |
TPPC.136.2 |
Вакцинация COVID-19 |
129,89 |
129,89 |
129,89 |
TPPCV.016 |
Комплексный прием граждан в центре здоровья, обратившихся впервые в отчетном году |
1301,85 |
1301,85 |
1301,85 |
TPPCV.017 |
Комплексный прием граждан в центре здоровья для динамического наблюдения |
1105,60 |
1105,60 |
1105,60 |
2. Тарифы посещений с профилактической
целью при оказании медицинской помощи
детскому населению
Код тарифа |
Наименование тарифа |
Тарифы, руб. | ||
|
|
Уровни оказания медицинской помощи | ||
|
|
I уровень |
II уровень |
III уровень |
TPPCD.020 |
Посещение кардиолога |
590,49 |
590,49 |
590,49 |
TPPCD.021 |
Посещение ревматолога |
590,49 |
590,49 |
590,49 |
TPPCD.030 |
Посещение педиатра (участковый, прочие врачи терапевтического профиля, не перечисленные в других разделах) |
491,60 |
491,60 |
491,60 |
TPPCD.011 |
Посещение гастроэнтеролога |
491,60 |
491,60 |
491,60 |
TPPCD.012 |
Посещение пульмонолога |
491,60 |
491,60 |
491,60 |
TPPCD.013 |
Посещение нефролога |
491,60 |
491,60 |
491,60 |
TPPCD.014 |
Посещение гематолога |
491,60 |
491,60 |
491,60 |
TPPCD.040 |
Посещение эндокринолога |
1283,94 |
1283,94 |
1283,94 |
TPPCD.050 |
Посещение аллерголога |
993,99 |
993,99 |
993,99 |
TPPCD.060 |
Посещение невролога |
613,01 |
613,01 |
613,01 |
TPPCD.070 |
Посещение инфекциониста |
743,69 |
743,69 |
743,69 |
TPPCD.080 |
Посещение хирурга (детский хирург и прочие специалисты хирургического профиля, не указанных в других разделах) |
522,69 |
522,69 |
522,69 |
TPPCD.081 |
Посещение травматолога-ортопеда |
522,69 |
522,69 |
522,69 |
TPPCD.083 |
Посещение проктолога |
522,69 |
522,69 |
522,69 |
TPPCD.084 |
Посещение сосудистого хирурга |
522,69 |
522,69 |
522,69 |
TPPCD.085 |
Посещение онколога |
522,69 |
522,69 |
522,69 |
TPPCD.086 |
Посещение кардиохирурга |
522,69 |
522,69 |
522,69 |
TPPCD.087 |
Посещение челюстно-лицевого хирурга |
522,69 |
522,69 |
522,69 |
TPPCD.088 |
Посещение нейрохирурга |
522,69 |
522,69 |
522,69 |
TPPCD.090 |
Посещение уролога |
525,27 |
525,27 |
525,27 |
TPPCD.100 |
Посещение акушера-гинеколога |
547,39 |
547,39 |
547,39 |
TPPCD.110 |
Посещение оториноларинголога |
415,42 |
415,42 |
415,42 |
TPPCD.120 |
Посещение офтальмолога |
447,89 |
447,89 |
447,89 |
TPPCD.130 |
Посещение дерматовенеролога |
509,67 |
509,67 |
509,67 |
TPPCD.140 |
Посещение фельдшера (акушера) |
294,97 |
294,97 |
294,97 |
TPPCD.015 |
Посещение врача по медицинской реабилитации/восстановительной медицине (врача-физиотерапевта, врача-психотерапевта, врача-рефлексотерапевта, врача-диетолога, врача по лечебной физкультуре, врача мануальной терапии) |
499,17 |
499,17 |
499,17 |
TPPC.136.1 |
Вакцинация |
129,89 |
129,89 |
129,89 |
TPPC.136.2 |
Вакцинация COVID-19 |
129,89 |
129,89 |
129,89 |
TPPCD.016 |
Комплексный прием граждан в центре здоровья, обратившихся впервые в отчетном году |
1301,85 |
1301,85 |
1301,85 |
TPPCD.017 |
Комплексный прием граждан в центре здоровья для динамического наблюдения |
1105,60 |
1105,60 |
1105,60 |
3. Тарифы посещений по неотложной помощи
при оказании медицинской помощи
взрослому населению
Код тарифа |
Наименование тарифа |
Тарифы, руб. | ||
|
|
Уровни оказания медицинской помощи | ||
|
|
I уровень |
II уровень |
III уровень |
TPNPV.010.1 |
Посещение терапевта (участковый, врач общей практики, прочие врачи терапевтического профиля, не перечисленные в других разделах) |
1593,49 |
1593,49 |
1593,49 |
TPNPV.010.2 |
Посещение гериатра |
1593,49 |
1593,49 |
1593,49 |
TPNPV.020.1 |
Посещение кардиолога |
1802,34 |
1802,34 |
1802,34 |
TPNPV.021.1 |
Посещение ревматолога |
1802,34 |
1802,34 |
1802,34 |
TPNPV.011.1 |
Посещение гастроэнтеролога |
1593,49 |
1593,49 |
1593,49 |
TPNPV.012.1 |
Посещение пульмонолога |
1593,49 |
1593,49 |
1593,49 |
TPNPV.013.1 |
Посещение нефролога |
1593,49 |
1593,49 |
1593,49 |
TPNPV.014.1 |
Посещение гематолога |
1593,49 |
1593,49 |
1593,49 |
TPNPV.040.1 |
Посещение эндокринолога |
3050,86 |
3050,86 |
3050,86 |
TPNPV.050.1 |
Посещение аллерголога |
2849,44 |
2849,44 |
2849,44 |
TPNPV.060.1 |
Посещение невролога |
1860,10 |
1860,10 |
1860,10 |
TPNPV.070.1 |
Посещение инфекциониста |
2385,56 |
2385,56 |
2385,56 |
TPNPV.080.1 |
Посещение хирурга (хирург и прочие специалисты хирургического профиля, не указанных в других разделах) |
1696,51 |
1696,51 |
1696,51 |
TPNPV.081.1 |
Посещение травматолога-ортопеда |
1696,51 |
1696,51 |
1696,51 |
TPNPV.083.1 |
Посещение проктолога |
1696,51 |
1696,51 |
1696,51 |
TPNPV.084.1 |
Посещение сосудистого хирурга |
1696,51 |
1696,51 |
1696,51 |
TPNPV.085.1 |
Посещение онколога |
1696,51 |
1696,51 |
1696,51 |
TPNPV.086.1 |
Посещение кардиохирурга |
1696,51 |
1696,51 |
1696,51 |
TPNPV.087.1 |
Посещение челюстно-лицевого хирурга |
1696,51 |
1696,51 |
1696,51 |
TPNPV.088.1 |
Посещение нейрохирурга |
1696,51 |
1696,51 |
1696,51 |
TPNPV.090.1 |
Посещение уролога |
1360,09 |
1360,09 |
1360,09 |
TPNPV.100.1 |
Посещение акушера-гинеколога |
2235,45 |
2235,45 |
2235,45 |
TPNPV.110.1 |
Посещение оториноларинголога |
1309,22 |
1309,22 |
1309,22 |
TPNPV.120.1 |
Посещение офтальмолога |
1044,51 |
1044,51 |
1044,51 |
TPNPV.130.1 |
Посещение дерматовенеролога |
1264,88 |
1264,88 |
1264,88 |
TPNPV.140.1 |
Посещение фельдшера (акушера) |
956,04 |
956,04 |
956,04 |
4. Тарифы посещений по неотложной помощи
при оказании медицинской помощи
детскому населению
Код тарифа |
Наименование тарифа |
Тарифы, руб. | ||
|
|
Уровни оказания медицинской помощи | ||
|
|
I уровень |
II уровень |
III уровень |
TPNPD.020.1 |
Посещение кардиолога |
1924,33 |
1924,33 |
1924,33 |
TPNPD.021.1 |
Посещение ревматолога |
1924,33 |
1924,33 |
1924,33 |
TPNPD.030.1 |
Посещение педиатра (участковый, прочие врачи терапевтического профиля, не перечисленные в других разделах) |
1602,10 |
1602,10 |
1602,10 |
TPNPD.011.1 |
Посещение гастроэнтеролога |
1602,10 |
1602,10 |
1602,10 |
TPNPD.012.1 |
Посещение пульмонолога |
1602,10 |
1602,10 |
1602,10 |
TPNPD.013.1 |
Посещение нефролога |
1602,10 |
1602,10 |
1602,10 |
TPNPD.014.1 |
Посещение гематолога |
1602,10 |
1602,10 |
1602,10 |
TPNPD.040.1 |
Посещение эндокринолога |
4184,21 |
4184,21 |
4184,21 |
TPNPD.050.1 |
Посещение аллерголога |
3239,29 |
3239,29 |
3239,29 |
TPNPD.060.1 |
Посещение невролога |
1997,74 |
1997,74 |
1997,74 |
TPNPD.070.1 |
Посещение инфекциониста |
2423,59 |
2423,59 |
2423,59 |
TPNPD.080.1 |
Посещение хирурга (детский хирург и прочие специалисты хирургического профиля, не указанных в других разделах) |
1703,39 |
1703,39 |
1703,39 |
TPNPD.081.1 |
Посещение травматолога-ортопеда |
1703,39 |
1703,39 |
1703,39 |
TPNPD.083.1 |
Посещение проктолога |
1703,39 |
1703,39 |
1703,39 |
TPNPD.084.1 |
Посещение сосудистого хирурга |
1703,39 |
1703,39 |
1703,39 |
TPNPD.085.1 |
Посещение онколога |
1703,39 |
1703,39 |
1703,39 |
TPNPD.086.1 |
Посещение кардиохирурга |
1703,39 |
1703,39 |
1703,39 |
TPNPD.087.1 |
Посещение челюстно-лицевого хирурга |
1703,39 |
1703,39 |
1703,39 |
TPNPD.088.1 |
Посещение нейрохирурга |
1703,39 |
1703,39 |
1703,39 |
TPNPD.090.1 |
Посещение уролога |
1711,79 |
1711,79 |
1711,79 |
TPNPD.100.1 |
Посещение акушера-гинеколога |
1783,86 |
1783,86 |
1783,86 |
TPNPD.110.1 |
Посещение оториноларинголога |
1353,82 |
1353,82 |
1353,82 |
TPNPD.120.1 |
Посещение офтальмолога |
1459,59 |
1459,59 |
1459,59 |
TPNPD.130.1 |
Посещение дерматовенеролога |
1660,93 |
1660,93 |
1660,93 |
TPNPD.140.1 |
Посещение фельдшера (акушера) |
961,26 |
961,26 |
961,26 |
5. Тарифы посещений по заболеванию при
оказании медицинской помощи взрослому
населению
Код тарифа |
Наименование тарифа |
Тарифы, руб. | ||
|
|
Уровни оказания медицинской помощи | ||
|
|
I уровень |
II уровень |
III уровень |
TPZV.010 |
Посещение терапевта (участковый, врач общей практики, прочие врачи терапевтического профиля, не перечисленные в других разделах) |
482,21 |
482,21 |
482,21 |
TPZV.DK |
Дистанционная консультация при инфекционном заболевании |
482,21 |
482,21 |
482,21 |
TPZV.016 |
Посещение гериатра |
482,21 |
482,21 |
482,21 |
TPZV.020 |
Посещение кардиолога |
545,41 |
545,41 |
545,41 |
TPZV.021 |
Посещение ревматолога |
545,41 |
545,41 |
545,41 |
TPZV.011 |
Посещение гастроэнтеролога |
482,21 |
482,21 |
482,21 |
TPZV.012 |
Посещение пульмонолога |
482,21 |
482,21 |
482,21 |
TPZV.013 |
Посещение нефролога |
482,21 |
482,21 |
482,21 |
TPZV.014 |
Посещение гематолога |
482,21 |
482,21 |
482,21 |
TPZV.040 |
Посещение эндокринолога |
923,24 |
923,24 |
923,24 |
TPZV.050 |
Посещение аллерголога |
862,30 |
862,30 |
862,30 |
TPZV.060 |
Посещение невролога |
562,89 |
562,89 |
562,89 |
TPZV.070 |
Посещение инфекциониста |
721,92 |
721,92 |
721,92 |
TPZV.080 |
Посещение хирурга (хирург и прочие специалисты хирургического профиля, не указанных в других разделах) |
513,39 |
513,39 |
513,39 |
TPZV.081 |
Посещение травматолога-ортопеда |
513,39 |
513,39 |
513,39 |
TPZV.083 |
Посещение проктолога |
513,39 |
513,39 |
513,39 |
TPZV.084 |
Посещение сосудистого хирурга |
513,39 |
513,39 |
513,39 |
TPZV.085 |
Посещение онколога |
513,39 |
513,39 |
513,39 |
TPZV.086 |
Посещение кардиохирурга |
513,39 |
513,39 |
513,39 |
TPZV.087 |
Посещение челюстно-лицевого хирурга |
513,39 |
513,39 |
513,39 |
TPZV.088 |
Посещение нейрохирурга |
513,39 |
513,39 |
513,39 |
TPZV.090 |
Посещение уролога |
411,60 |
411,60 |
411,60 |
TPZV.100 |
Посещение акушера-гинеколога |
676,47 |
676,47 |
676,47 |
TPZV.110 |
Посещение оториноларинголога |
396,19 |
396,19 |
396,19 |
TPZV.120 |
Посещение офтальмолога |
316,07 |
316,07 |
316,07 |
TPZV.130 |
Посещение дерматовенеролога |
382,75 |
382,75 |
382,75 |
TPZV.140 |
Посещение фельдшера (акушера) |
289,31 |
289,31 |
289,31 |
TPZV.015 |
Посещение врача по медицинской реабилитации/восстановительной медицине (врача-физиотерапевта, врача-психотерапевта, врача-рефлексотерапевта, врача-диетолога, врача по лечебной физкультуре, врача мануальной терапии) |
489,63 |
489,63 |
489,63 |
TPZV.017 |
Посещение медицинского психолога при проведении консультирования пациентов по направлению лечащего врача по вопросам, связанным с имеющимся заболеванием и/или состоянием, включенным в базовую программу ОМС из числа ветеранов боевых действий; лиц, состоящих на диспансерном наблюдении; женщин в период беременности, родов и послеродовой период |
489,63 |
489,63 |
489,63 |
6. Тарифы обращений (законченный случай)
по заболеванию при оказании медицинской
помощи взрослому населению
Код тарифа |
Наименование тарифа |
Тарифы, руб. | ||
|
|
Уровни оказания медицинской помощи | ||
|
|
I уровень |
II уровень |
III уровень |
TOZV.010 |
Обращение по поводу заболевания к терапевту (участковому, врачу общей практики, прочим врачам терапевтического профиля, не перечисленные в других разделах) |
1157,30 |
1157,30 |
1157,30 |
TOZV.016 |
Обращение по поводу заболевания к гериатру |
1157,30 |
1157,30 |
1157,30 |
TOZV.020 |
Обращение по поводу заболевания к кардиологу |
1309,00 |
1309,00 |
1309,00 |
TOZV.021 |
Обращение по поводу заболевания к ревматологу |
1309,00 |
1309,00 |
1309,00 |
TOZV.011 |
Обращение по поводу заболевания к гастроэнтерологу |
1157,30 |
1157,30 |
1157,30 |
TOZV.012 |
Обращение по поводу заболевания к пульмонологу |
1157,30 |
1157,30 |
1157,30 |
TOZV.013 |
Обращение по поводу заболевания к нефрологу |
1157,30 |
1157,30 |
1157,30 |
TOZV.014 |
Обращение по поводу заболевания к гематологу |
1157,30 |
1157,30 |
1157,30 |
TOZV.040 |
Обращение по поводу заболевания к эндокринологу |
2215,77 |
2215,77 |
2215,77 |
TOZV.050 |
Обращение по поводу заболевания к аллергологу |
2069,50 |
2069,50 |
2069,50 |
TOZV.060 |
Обращение по поводу заболевания к неврологу |
1350,94 |
1350,94 |
1350,94 |
TOZV.070 |
Обращение по поводу заболевания к инфекционисту |
1732,61 |
1732,61 |
1732,61 |
TOZV.080 |
Обращение по поводу заболевания к хирургу (хирург и прочие специалисты хирургического профиля, не указанных в других разделах) |
1232,14 |
1232,14 |
1232,14 |
TOZV.081 |
Обращение по поводу заболевания к травматологу-ортопеду |
1232,14 |
1232,14 |
1232,14 |
TOZV.083 |
Обращение по поводу заболевания к проктологу |
1232,14 |
1232,14 |
1232,14 |
TOZV.084 |
Обращение по поводу заболевания к сосудистому хирургу |
1232,14 |
1232,14 |
1232,14 |
TOZV.085 |
Обращение по поводу заболевания к онкологу |
1232,14 |
1232,14 |
1232,14 |
TOZV.086 |
Обращение по поводу заболевания к кардиохирургу |
1232,14 |
1232,14 |
1232,14 |
TOZV.087 |
Обращение по поводу заболевания к челюстно-лицевому хирургу |
1232,14 |
1232,14 |
1232,14 |
TOZV.088 |
Обращение по поводу заболевания к нейрохирургу |
1232,14 |
1232,14 |
1232,14 |
TOZV.090 |
Обращение по поводу заболевания к урологу |
987,84 |
987,84 |
987,84 |
TOZV.100 |
Обращение по поводу заболевания к акушеру-гинекологу |
1623,55 |
1623,55 |
1623,55 |
TOZV.110 |
Обращение по поводу заболевания к оториноларингологу |
950,86 |
950,86 |
950,86 |
TOZV.120 |
Обращение по поводу заболевания к офтальмологу |
758,58 |
758,58 |
758,58 |
TOZV.130 |
Обращение по поводу заболевания к дерматовенерологу |
918,61 |
918,61 |
918,61 |
TOZV.140 |
Обращение по поводу заболевания к фельдшеру (акушеру) |
694,34 |
694,34 |
694,34 |
TOZV.015 |
Обращение по поводу заболевания к врачу по медицинской реабилитации/восстановительной медицине (врачу-физиотерапевту, врачу-психотерапевту, врачу-рефлексотерапевту, врачу-диетологу, врачу по лечебной физкультуре, врачу мануальной терапии) |
1175,13 |
1175,13 |
1175,13 |
7. Тарифы посещений по заболеванию при
оказании медицинской помощи детскому
населению
Код тарифа |
Наименование тарифа |
Тарифы, руб. | ||
|
|
Уровни оказания медицинской помощи | ||
|
|
I уровень |
II уровень |
III уровень |
TPZD.020 |
Посещение кардиолога |
582,34 |
582,34 |
582,34 |
TPZD.021 |
Посещение ревматолога |
582,34 |
582,34 |
582,34 |
TPZD.030 |
Посещение педиатра (участковый, прочие врачи терапевтического профиля, не перечисленные в других разделах) |
484,82 |
484,82 |
484,82 |
TPZD.011 |
Посещение гастроэнтеролога |
484,82 |
484,82 |
484,82 |
TPZD.012 |
Посещение пульмонолога |
484,82 |
484,82 |
484,82 |
TPZD.013 |
Посещение нефролога |
484,82 |
484,82 |
484,82 |
TPZD.014 |
Посещение гематолога |
484,82 |
484,82 |
484,82 |
TPZD.040 |
Посещение эндокринолога |
1266,20 |
1266,20 |
1266,20 |
TPZD.050 |
Посещение аллерголога |
980,28 |
980,28 |
980,28 |
TPZD.060 |
Посещение невролога |
604,55 |
604,55 |
604,55 |
TPZD.070 |
Посещение инфекциониста |
733,43 |
733,43 |
733,43 |
TPZD.080 |
Посещение хирурга (детский хирург и прочие специалисты хирургического профиля, не указанных в других разделах) |
515,47 |
515,47 |
515,47 |
TPZD.081 |
Посещение травматолога-ортопеда |
515,47 |
515,47 |
515,47 |
TPZD.083 |
Посещение проктолога |
515,47 |
515,47 |
515,47 |
TPZD.084 |
Посещение сосудистого хирурга |
515,47 |
515,47 |
515,47 |
TPZD.085 |
Посещение онколога |
515,47 |
515,47 |
515,47 |
TPZD.086 |
Посещение кардиохирурга |
515,47 |
515,47 |
515,47 |
TPZD.087 |
Посещение челюстно-лицевого хирурга |
515,47 |
515,47 |
515,47 |
TPZD.088 |
Посещение нейрохирурга |
515,47 |
515,47 |
515,47 |
TPZD.090 |
Посещение уролога |
518,02 |
518,02 |
518,02 |
TPZD.100 |
Посещение акушера-гинеколога |
539,82 |
539,82 |
539,82 |
TPZD.110 |
Посещение оториноларинголога |
409,68 |
409,68 |
409,68 |
TPZD.120 |
Посещение офтальмолога |
441,69 |
441,69 |
441,69 |
TPZD.130 |
Посещение дерматовенеролога |
502,62 |
502,62 |
502,62 |
TPZD.140 |
Посещение фельдшера (акушера) |
290,90 |
290,90 |
290,90 |
TPZD.015 |
Посещение врача по медицинской реабилитации/восстановительной медицине (врача-физиотерапевта, врача-психотерапевта, врача-рефлексотерапевта, врача-диетолога, врача по лечебной физкультуре, врача мануальной терапии) |
492,28 |
492,28 |
492,28 |
TPZD.016 |
Посещение медицинского психолога при проведении консультирования пациентов по направлению лечащего врача по вопросам, связанным с имеющимся заболеванием и/или состоянием, включенным в базовую программу ОМС из числа ветеранов боевых действий; лиц, состоящих на диспансерном наблюдении; женщин в период беременности, родов и послеродовой период |
492,28 |
492,28 |
492,28 |
8. Тарифы обращений (законченный случай)
по заболеванию при оказании медицинской
помощи детскому населению
Код тарифа |
Наименование тарифа |
Тарифы, руб. | ||
|
|
Уровни оказания медицинской помощи | ||
|
|
I уровень |
II уровень |
III уровень |
TOZD.020 |
Обращение по поводу заболевания к кардиологу |
1397,63 |
1397,63 |
1397,63 |
TOZD.021 |
Обращение по поводу заболевания к ревматологу |
1397,63 |
1397,63 |
1397,63 |
TOZD.030 |
Обращение по поводу заболевания к педиатру (участковый, прочим врачам терапевтического профиля, не перечисленные в других разделах) |
1163,56 |
1163,56 |
1163,56 |
TOZD.011 |
Обращение по поводу заболевания к гастроэнтерологу |
1163,56 |
1163,56 |
1163,56 |
TOZD.012 |
Обращение по поводу заболевания к пульмонологу |
1163,56 |
1163,56 |
1163,56 |
TOZD.013 |
Обращение по поводу заболевания к нефрологу |
1163,56 |
1163,56 |
1163,56 |
TOZD.014 |
Обращение по поводу заболевания к гематологу |
1163,56 |
1163,56 |
1163,56 |
TOZD.040 |
Обращение по поводу заболевания к эндокринологу |
3038,88 |
3038,88 |
3038,88 |
TOZD.050 |
Обращение по поводу заболевания к аллергологу |
2352,66 |
2352,66 |
2352,66 |
TOZD.060 |
Обращение по поводу заболевания к неврологу |
1450,93 |
1450,93 |
1450,93 |
TOZD.070 |
Обращение по поводу заболевания к инфекционисту |
1760,23 |
1760,23 |
1760,23 |
TOZD.080 |
Обращение по поводу заболевания к хирургу (детскому хирургу и прочим специалистам хирургического профиля, не указанных в других разделах) |
1237,11 |
1237,11 |
1237,11 |
TOZD.081 |
Обращение по поводу заболевания к травматологу-ортопеду |
1237,11 |
1237,11 |
1237,11 |
TOZD.083 |
Обращение по поводу заболевания к проктологу |
1237,11 |
1237,11 |
1237,11 |
TOZD.084 |
Обращение по поводу заболевания к сосудистому хирургу |
1237,11 |
1237,11 |
1237,11 |
TOZD.085 |
Обращение по поводу заболевания к онкологу |
1237,11 |
1237,11 |
1237,11 |
TOZD.086 |
Обращение по поводу заболевания к кардиохирургу |
1237,11 |
1237,11 |
1237,11 |
TOZD.087 |
Обращение по поводу заболевания к челюстно-лицевому хирургу |
1237,11 |
1237,11 |
1237,11 |
TOZD.088 |
Обращение по поводу заболевания к нейрохирургу |
1237,11 |
1237,11 |
1237,11 |
TOZD.090 |
Обращение по поводу заболевания к урологу |
1243,26 |
1243,26 |
1243,26 |
TOZD.100 |
Обращение по поводу заболевания к акушеру-гинекологу |
1295,56 |
1295,56 |
1295,56 |
TOZD.110 |
Обращение по поводу заболевания к оториноларингологу |
983,24 |
983,24 |
983,24 |
TOZD.120 |
Обращение по поводу заболевания к офтальмологу |
1060,07 |
1060,07 |
1060,07 |
TOZD.130 |
Обращение по поводу заболевания к дерматовенерологу |
1206,29 |
1206,29 |
1206,29 |
TOZD.140 |
Обращение по поводу заболевания к фельдшеру (акушеру) |
698,12 |
698,12 |
698,12 |
TOZD.015 |
Обращение по поводу заболевания к врачу по медицинской реабилитации/восстановительной медицине (врачу-физиотерапевту, врачу-психотерапевту, врачу-рефлексотерапевту, врачу-диетологу, врачу по лечебной физкультуре, врачу мануальной терапии) |
1181,46 |
1181,46 |
1181,46 |
9. Тарифы комплексных посещений по поводу
диспансерного наблюдения при оказании
медицинской помощи взрослому
населению
Код тарифа |
Наименование тарифа |
Тарифы, руб. | ||
|
|
Уровни оказания медицинской помощи | ||
|
|
I уровень |
II уровень |
III уровень |
TKPDNV.OZ |
Комплексное посещение по поводу диспансерного наблюдения взрослого населения (при онкологических заболеваниях) |
6275,80 |
6275,80 |
6275,80 |
TKPDNV.CD |
Комплексное посещение по поводу диспансерного наблюдения взрослого населения (при сахарном диабете) |
2369,50 |
2369,50 |
2369,50 |
TKPDNV.BCK |
Комплексное посещение по поводу диспансерного наблюдения взрослого населения (при болезнях системы кровообращения) |
5268,80 |
5268,80 |
5268,80 |
TKPDNV.PR |
Комплексное посещение по поводу диспансерного наблюдения взрослого населения (при иных заболеваниях) |
2336,60 |
2336,60 |
2336,60 |
10. Тарифы посещений по поводу
диспансерного наблюдения при оказании
медицинской помощи детскому населению
Код тарифа |
Наименование тарифа |
Тарифы, руб. | ||
|
|
Уровни оказания медицинской помощи | ||
|
|
I уровень |
II уровень |
III уровень |
TPDND.020 |
Посещение кардиолога |
583,70 |
583,70 |
583,70 |
TPDND.021 |
Посещение ревматолога |
583,70 |
583,70 |
583,70 |
TPDND.030 |
Посещение педиатра (участковый, прочие врачи терапевтического профиля, не перечисленные в других разделах) |
485,96 |
485,96 |
485,96 |
TPDND.011 |
Посещение гастроэнтеролога |
485,96 |
485,96 |
485,96 |
TPDND.012 |
Посещение пульмонолога |
485,96 |
485,96 |
485,96 |
TPDND.013 |
Посещение нефролога |
485,96 |
485,96 |
485,96 |
TPDND.014 |
Посещение гематолога |
485,96 |
485,96 |
485,96 |
TPDND.040 |
Посещение эндокринолога |
1269,19 |
1269,19 |
1269,19 |
TPDND.050 |
Посещение аллерголога |
982,57 |
982,57 |
982,57 |
TPDND.060 |
Посещение невролога |
605,97 |
605,97 |
605,97 |
TPDND.070 |
Посещение инфекциониста |
735,15 |
735,15 |
735,15 |
TPDND.080 |
Посещение хирурга (хирург и прочие специалисты хирургического профиля, не указанных в других разделах) |
516,69 |
516,69 |
516,69 |
TPDND.081 |
Посещение травматолога-ортопеда |
516,69 |
516,69 |
516,69 |
TPDND.085 |
Посещение онколога |
516,69 |
516,69 |
516,69 |
TPDND.090 |
Посещение уролога |
519,24 |
519,24 |
519,24 |
TPDND.100 |
Посещение акушера-гинеколога |
541,10 |
541,10 |
541,10 |
TPDND.110 |
Посещение оториноларинголога |
410,65 |
410,65 |
410,65 |
TPDND.120 |
Посещение офтальмолога |
442,74 |
442,74 |
442,74 |
TPDND.130 |
Посещение дерматовенеролога |
503,82 |
503,82 |
503,82 |
TPDND.140 |
Посещение фельдшера (акушера) |
291,58 |
291,58 |
291,58 |
11. Тарифы медицинских услуг медицинской
реабилитации/восстановительного
лечения
Код тарифа |
Наименование тарифа |
Тарифы, руб. | ||
|
|
Уровни оказания медицинской помощи | ||
|
|
I уровень |
II уровень |
III уровень |
A11.09.007 |
Ингаляторное введение лекарственных препаратов и кислорода |
221,91 |
221,91 |
221,91 |
A11.09.007.001 |
Ингаляторное введение лекарственных препаратов через небулайзер |
313,72 |
313,72 |
313,72 |
A14.05.001 |
Постановка пиявок |
748,85 |
748,85 |
748,85 |
A14.20.001 |
Спринцевание влагалища |
320,64 |
320,64 |
320,64 |
A17.01.001 |
Электропунктура и электропунктура в рефлексотерапии |
486,04 |
486,04 |
486,04 |
A17.01.003 |
Ионофорез кожи |
405,38 |
405,38 |
405,38 |
A17.01.007 |
Дарсонвализация кожи |
342,48 |
342,48 |
342,48 |
A17.01.009 |
Электронный лимфодренаж при заболеваниях кожи и подкожной клетчатки |
448,80 |
448,80 |
448,80 |
A17.02.001 |
Миоэлектростимуляция |
353,21 |
353,21 |
353,21 |
A17.07.005 |
Магнитотерапия при патологии полости рта и зубов |
377,28 |
377,28 |
377,28 |
A17.07.008 |
Флюктуоризация при патологии полости рта и зубов |
106,23 |
106,23 |
106,23 |
A17.20.001 |
Переменное магнитное поле при заболеваниях женских половых органов |
212,19 |
212,19 |
212,19 |
A17.21.003 |
Ректальное воздействие магнитными полями при заболеваниях мужских половых органов |
1198,09 |
1198,09 |
1198,09 |
A17.21.004 |
Ректальная дарсонвализация при заболеваниях мужских половых органов |
98,99 |
98,99 |
98,99 |
A17.23.004 |
Электронейростимуляция головного мозга |
1494,24 |
1494,24 |
1494,24 |
A17.24.002 |
Гальванотерапия при заболеваниях периферической нервной системы |
512,21 |
512,21 |
512,21 |
A17.24.008 |
Воздействие токами надтональной частоты (ультратонотерапия) при заболеваниях периферической нервной системы |
489,28 |
489,28 |
489,28 |
A17.26.003 |
Электростимуляция зрительного нерва |
471,38 |
471,38 |
471,38 |
A17.29.002 |
Электросон |
435,12 |
435,12 |
435,12 |
A17.29.003 |
Введение лекарственных препаратов методом электрофореза при неуточненных заболеваниях |
387,26 |
387,26 |
387,26 |
A17.30.003 |
Диадинамотерапия (ДДТ) |
156,28 |
156,28 |
156,28 |
A17.30.004 |
Воздействие синусоидальными модулированными токами (СМТ) |
328,63 |
328,63 |
328,63 |
A17.30.005 |
Воздействие интерференционными токами |
235,52 |
235,52 |
235,52 |
A17.30.007 |
Воздействие электромагнитным излучением сантиметрового диапазона (СМВ-терапия) |
383,73 |
383,73 |
383,73 |
A17.30.008 |
Воздействие электромагнитным излучением миллиметрового диапазона (КВЧ-терапия) |
332,87 |
332,87 |
332,87 |
A17.30.009 |
Баровоздействие - прессотерапия конечностей, пневмокомпрессия |
445,95 |
445,95 |
445,95 |
A17.30.010 |
Вакуумное воздействие |
337,41 |
337,41 |
337,41 |
A17.30.011 |
Мезоэнцефальная модуляция |
322,67 |
322,67 |
322,67 |
A17.30.014 |
Трансцеребральное воздействие магнитными полями |
336,34 |
336,34 |
336,34 |
A17.30.016 |
Воздействие высокочастотными электромагнитными полями (индуктотермия) |
77,90 |
77,90 |
77,90 |
A17.30.017 |
Воздействие электрическим полем ультравысокой частоты (ЭП УВЧ) |
232,88 |
232,88 |
232,88 |
A17.30.018 |
Воздействие электромагнитным излучением дециметрового диапазона (ДМВ) |
235,03 |
235,03 |
235,03 |
A17.30.022 |
Гидрогальванические ванны общие |
165,97 |
165,97 |
165,97 |
A17.30.023 |
Гидрогальванические ванны камерные для конечностей |
481,31 |
481,31 |
481,31 |
A17.30.024 |
Электрофорез импульсными токами |
246,13 |
246,13 |
246,13 |
A17.30.024.001 |
Электрофорез диадинамическими токами (ДДТ-форез) |
232,82 |
232,82 |
232,82 |
A17.30.024.002 |
Электрофорез синусоидальными модулированными токами (СМТ-форез) |
429,26 |
429,26 |
429,26 |
A17.30.025 |
Общая магнитотерапия |
349,15 |
349,15 |
349,15 |
A17.30.027 |
Лазерофорез |
380,37 |
380,37 |
380,37 |
A17.30.029 |
Воздействие высокоинтенсивным импульсным магнитным полем |
335,46 |
335,46 |
335,46 |
A17.30.030 |
Электростимуляция лицевого и/или тройничного нервов, мимических и/или жевательных мышц |
372,81 |
372,81 |
372,81 |
A17.30.031 |
Воздействие магнитными полями |
239,77 |
239,77 |
239,77 |
A17.30.032 |
Воздействие токами надтональной частоты |
310,29 |
310,29 |
310,29 |
A17.30.034 |
Ультрафонофорез лекарственный |
364,46 |
364,46 |
364,46 |
A19.03.002 |
Лечебная физкультура при заболеваниях позвоночника |
619,35 |
619,35 |
619,35 |
A19.03.002.001 |
Индивидуальное занятие лечебной физкультурой при заболеваниях позвоночника |
528,07 |
528,07 |
528,07 |
A19.03.002.002 |
Групповое занятие лечебной физкультурой при заболеваниях позвоночника |
484,90 |
484,90 |
484,90 |
A19.03.002.006 |
Механотерапия на блоковых механотерапевтических аппаратах при заболеваниях позвоночника |
964,66 |
964,66 |
964,66 |
A19.03.002.010 |
Механотерапия на механотерапевтических аппаратах с электроприводом при заболеваниях позвоночника |
353,48 |
353,48 |
353,48 |
A19.03.003.010 |
Механотерапия на механотерапевтических аппаратах с электроприводом при переломе костей |
470,38 |
470,38 |
470,38 |
A19.04.001 |
Лечебная физкультура при заболеваниях и травмах суставов |
415,56 |
415,56 |
415,56 |
A19.04.001.001 |
Индивидуальное занятие лечебной физкультурой при заболеваниях и травмах суставов |
525,97 |
525,97 |
525,97 |
A19.10.001 |
Лечебная физкультура при заболеваниях сердца и перикарда |
1797,88 |
1797,88 |
1797,88 |
A19.10.001.001 |
Индивидуальное занятие лечебной физкультурой при заболеваниях сердца и перикарда |
1808,02 |
1808,02 |
1808,02 |
A19.10.001.002 |
Групповое занятие лечебной физкультурой при заболеваниях сердца и перикарда |
1808,02 |
1808,02 |
1808,02 |
A19.20.001 |
Лечебная физкультура при заболеваниях женских половых органов |
605,44 |
605,44 |
605,44 |
A19.20.002 |
Лечебная физкультура в акушерстве |
605,79 |
605,79 |
605,79 |
A19.23.002.026 |
Гидрокинезотерапия при заболеваниях центральной нервной системы и головного мозга |
409,54 |
409,54 |
409,54 |
A19.23.003 |
Коррекция нарушения двигательной функции при помощи биологической обратной связи |
449,36 |
449,36 |
449,36 |
A19.23.003.001 |
Тренировка с биологической обратной связью по динамографическим показателям (по силе) при заболеваниях центральной нервной системы и головного мозга |
416,34 |
416,34 |
416,34 |
A19.26.001 |
Упражнения для восстановления и укрепления бинокулярного зрения |
604,24 |
604,24 |
604,24 |
A19.30.001 |
Упражнения для укрепления мышц передней брюшной стенки |
609,07 |
609,07 |
609,07 |
A19.30.003 |
Лечебная гимнастика при заболеваниях опорно-двигательного аппарата у детей |
469,30 |
469,30 |
469,30 |
A19.30.006 |
Механотерапия |
401,35 |
401,35 |
401,35 |
A19.30.006.001 |
Роботизированная механотерапия |
863,95 |
863,95 |
863,95 |
A19.30.007 |
Лечебная физкультура с использованием тренажера |
451,69 |
451,69 |
451,69 |
A20.03.001 |
Воздействие лечебной грязью при заболеваниях костной системы |
935,26 |
935,26 |
935,26 |
A20.03.002 |
Воздействие парафином при заболеваниях костной системы |
405,08 |
405,08 |
405,08 |
A20.09.001 |
Респираторная терапия |
396,23 |
396,23 |
396,23 |
A20.18.003 |
Кишечный лаваж |
755,55 |
755,55 |
755,55 |
A20.20.002.001 |
Воздействие лечебной грязью вагинально или ректально |
524,73 |
524,73 |
524,73 |
A20.24.003 |
Озокеритотерапия заболеваний периферической нервной системы |
390,44 |
390,44 |
390,44 |
A20.30.001 |
Ванны минеральные лечебные |
326,65 |
326,65 |
326,65 |
A20.30.005 |
Ванны ароматические лечебные |
409,32 |
409,32 |
409,32 |
A20.30.006 |
Ванны лекарственные лечебные |
406,53 |
406,53 |
406,53 |
A20.30.008 |
Ванны вихревые лечебные |
397,90 |
397,90 |
397,90 |
A20.30.009 |
Ванны местные (2 - 4 камерные) лечебные |
396,08 |
396,08 |
396,08 |
A20.30.010 |
Подводный душ-массаж лечебный |
576,07 |
576,07 |
576,07 |
A20.30.011 |
Душ лечебный |
408,80 |
408,80 |
408,80 |
A20.30.014 |
Грязевые ванны |
794,65 |
794,65 |
794,65 |
A20.30.018 |
Спелеовоздействие |
604,90 |
604,90 |
604,90 |
A20.30.020 |
Гипоксивоздействие |
577,64 |
577,64 |
577,64 |
A20.30.023 |
Термовоздействие |
842,76 |
842,76 |
842,76 |
A20.30.026 |
Оксигенотерапия |
1603,08 |
1603,08 |
1603,08 |
A20.30.030 |
Ванны воздушно-пузырьковые (жемчужные) |
402,38 |
402,38 |
402,38 |
A20.30.031 |
Ванны газовые (кислородные, углекислые, азотные) |
398,54 |
398,54 |
398,54 |
A21.01.001 |
Общий массаж медицинский |
1336,65 |
1336,65 |
1336,65 |
A21.01.002 |
Массаж лица медицинский |
317,66 |
317,66 |
317,66 |
A21.01.003 |
Массаж шеи медицинский |
317,88 |
317,88 |
317,88 |
A21.01.004 |
Массаж рук медицинский |
689,47 |
689,47 |
689,47 |
A21.01.005 |
Массаж волосистой части головы медицинский |
317,66 |
317,66 |
317,66 |
A21.01.007 |
Вакуумный массаж кожи |
1185,00 |
1185,00 |
1185,00 |
A21.01.008 |
Массаж ног медицинский |
705,75 |
705,75 |
705,75 |
A21.01.011 |
Рефлексотерапия при заболеваниях кожи и подкожно-жировой клетчатки |
695,60 |
695,60 |
695,60 |
A21.03.001 |
Массаж при переломе костей |
411,59 |
411,59 |
411,59 |
A21.03.002 |
Массаж при заболеваниях позвоночника |
407,17 |
407,17 |
407,17 |
A21.03.005 |
Скелетное вытяжение |
295,52 |
295,52 |
295,52 |
A21.10.002 |
Массаж при заболеваниях сердца и перикарда |
302,98 |
302,98 |
302,98 |
A21.20.001 |
Массаж при заболеваниях женских половых органов |
382,78 |
382,78 |
382,78 |
A21.21.001 |
Массаж простаты |
133,02 |
133,02 |
133,02 |
A21.24.003 |
Вытяжение при заболеваниях периферической нервной системы |
728,02 |
728,02 |
728,02 |
A21.26.001 |
Массаж век |
85,70 |
85,70 |
85,70 |
A21.30.001 |
Массаж живота медицинский |
318,15 |
318,15 |
318,15 |
A21.30.003 |
Массаж при заболеваниях нервной системы у детей раннего возраста |
543,00 |
543,00 |
543,00 |
A21.30.005 |
Массаж грудной клетки медицинский |
596,85 |
596,85 |
596,85 |
A21.30.007 |
Контрпульсация наружная |
2306,97 |
2306,97 |
2306,97 |
A22.01.001 |
Ультразвуковое лечение кожи |
361,71 |
361,71 |
361,71 |
A22.01.005 |
Низкоинтенсивное лазерное облучение кожи |
390,74 |
390,74 |
390,74 |
A22.01.006 |
Ультрафиолетовое облучение кожи |
326,08 |
326,08 |
326,08 |
A22.01.006.001 |
Ультрафиолетовое облучение кожи. Локальные ПУВА-ванны |
155,36 |
155,36 |
155,36 |
A22.04.002 |
Воздействие ультразвуком при заболеваниях суставов |
381,75 |
381,75 |
381,75 |
A22.07.006 |
Воздействие ультразвуком на область десен |
106,23 |
106,23 |
106,23 |
A22.07.008 |
Воздействие лазерным низкоинтенсивным излучением на область десен |
326,89 |
326,89 |
326,89 |
A22.08.004 |
Воздействие лазерным низкоинтенсивным излучением эндоназально |
1376,24 |
1376,24 |
1376,24 |
A22.14.002 |
Воздействие ультразвуком при заболеваниях печени и желчевыводящих путей |
305,49 |
305,49 |
305,49 |
A22.20.001.001 |
Воздействие низкоинтенсивным лазерным излучением вагинально |
344,01 |
344,01 |
344,01 |
A22.25.003 |
Микроволновое излучение дециметрового диапазона при заболеваниях органов слуха |
106,23 |
106,23 |
106,23 |
A22.30.001 |
Воздействие инфракрасным излучением |
444,44 |
444,44 |
444,44 |
A22.30.002 |
Воздействие излучением видимого диапазона |
239,62 |
239,62 |
239,62 |
A22.30.003 |
Воздействие коротким ультрафиолетовым излучением (КУФ) |
231,55 |
231,55 |
231,55 |
A22.30.006 |
Вибрационное воздействие |
456,14 |
456,14 |
456,14 |
A22.30.015 |
Ударно-волновая терапия |
486,65 |
486,65 |
486,65 |
A23.30.016 |
Мануальная терапия |
514,07 |
514,07 |
514,07 |
A24.01.005 |
Криомассаж кожи и ее образований |
384,71 |
384,71 |
384,71 |
A24.01.005.001 |
Криотерапия общая (криокамера) |
168,59 |
168,59 |
168,59 |
A24.01.005.002 |
Гипотермия местная контактная |
236,73 |
236,73 |
236,73 |
A24.21.001 |
Ректальная гипертермия при заболеваниях мужских половых органов |
1437,78 |
1437,78 |
1437,78 |
12. Тарифы групп прижизненных
патологоанатомических исследований
биопсийного (операционного) материала (1
случай)
Код группы |
Наименование группы |
Тарифы, руб. | ||
|
|
Уровни оказания медицинской помощи | ||
|
|
I уровень |
II уровень |
III уровень |
TPAI1 |
Прижизненное патологоанатомическое исследование биопсийного (операционного) материала 1 категории сложности (1 случай) |
704,74 |
704,74 |
704,74 |
TPAI2 |
Прижизненное патологоанатомическое исследование биопсийного (операционного) материала 2 категории сложности (1 случай) |
836,43 |
836,43 |
836,43 |
ТIGH |
Иммуногистохимическое исследование биопсийного (операционного) материала (1 случай) |
3537,00 |
3537,00 |
3537,00 |
13. Тарифы групп диагностических услуг
(ГДУ) по инструментальным методам
диагностики
Код группы |
Наименование тарифа |
Тарифы, руб. | ||
|
|
Уровни оказания медицинской помощи | ||
|
|
I уровень |
II уровень |
III уровень |
J1 |
Ультразвуковая диагностика без применения дуплексных (доплеровских) методов |
614,93 |
614,93 |
614,93 |
J2.1 |
Ультразвуковая диагностика с проведением допплеровских (дуплексных) исследований |
977,53 |
977,53 |
977,53 |
J6 |
Функциональная диагностика сердечно-сосудистой системы без нагрузки |
607,22 |
607,22 |
607,22 |
J7 |
Исследование функция внешнего дыхания |
1087,59 |
1087,59 |
1087,59 |
J8 |
Электродиагностика мышц и нервов |
4125,27 |
4125,27 |
4125,27 |
J9 |
Радиоизотопная диагностика |
7580,64 |
7580,64 |
7580,64 |
J10 |
Позитронно-эмиссионная томография, совмещенная с компьютерной томографией |
48781,00 |
48781,00 |
48781,00 |
J11 |
Рентгенологические исследования без контрастирования |
539,84 |
539,84 |
539,84 |
J12 |
Рентгенологические исследования с контрастированием |
1945,74 |
1945,74 |
1945,74 |
J15 |
Рентгенография зубов |
247,39 |
247,39 |
247,39 |
J16 |
Биопсия |
3677,83 |
3677,83 |
3677,83 |
J17 |
Аллергологические исследования |
867,42 |
867,42 |
867,42 |
J18 |
Видеомониторинг электроэнцефалограммы |
2605,74 |
2605,74 |
2605,74 |
J19 |
Функциональная диагностика сердечно-сосудистой системы с нагрузкой |
2051,09 |
2051,09 |
2051,09 |
J20 |
Электродиагностика головного мозга и нервов |
1805,38 |
1805,38 |
1805,38 |
J21 |
Ангиография |
3710,20 |
3710,20 |
3710,20 |
J22 |
Дерматоскопия |
1003,02 |
1003,02 |
1003,02 |
14. Тарифы групп диагностических услуг
(ГДУ) по лабораторным методам
диагностики
Код группы |
Наименование группы |
Тарифы, руб. | ||
|
|
Уровни оказания медицинской помощи | ||
|
|
I уровень |
II уровень |
III уровень |
L1.1 |
Бактериологические исследования. Уровень затрат 1 |
301,55 |
301,55 |
301,55 |
L1.2 |
Бактериологические исследования. Уровень затрат 2 |
840,10 |
840,10 |
840,10 |
L1.3 |
Бактериологические исследования. Уровень затрат 3 |
947,00 |
947,00 |
947,00 |
L1.4 |
Бактериологические исследования. Уровень затрат 4 |
1232,40 |
1232,40 |
1232,40 |
L1.5 |
Бактериологические исследования. Уровень затрат 5 |
2168,83 |
2168,83 |
2168,83 |
L2 |
Цитогенетические исследования |
15902,21 |
15902,21 |
15902,21 |
L3 |
Молекулярно-биологическое исследование |
967,73 |
967,73 |
967,73 |
L4 |
Генетические исследования |
7058,30 |
7058,30 |
7058,30 |
L5.1 |
Иммунологические исследования. Уровень затрат 1 |
437,70 |
437,70 |
437,70 |
L5.2 |
Иммунологические исследования. Уровень затрат 2 |
1012,63 |
1012,63 |
1012,63 |
L5.3 |
Иммунологические исследования. Уровень затрат 3 |
2111,10 |
2111,10 |
2111,10 |
L6 |
Цитологические исследования |
659,56 |
659,56 |
659,56 |
L7.1 |
Клинические и биохимические исследования. Уровень затрат 1 |
92,00 |
92,00 |
92,00 |
L7.2 |
Клинические и биохимические исследования. Уровень затрат 2 |
193,44 |
193,44 |
193,44 |
L7.3 |
Клинические и биохимические исследования. Уровень затрат 3 |
643,16 |
643,16 |
643,16 |
L7.4 |
Клинические и биохимические исследования. Уровень затрат 4 |
2278,18 |
2278,18 |
2278,18 |
L8 |
Инфекционная иммунология |
208,88 |
208,88 |
208,88 |
15. Тарифы на оплату отдельных
диагностических (лабораторных)
исследований
Код группы |
Наименование группы |
Тарифы, руб. | ||
|
|
Уровни оказания медицинской помощи | ||
|
|
I уровень |
II уровень |
III уровень |
Ультразвуковая диагностика сердечно-сосудистой системы | ||||
J2.4 |
Эхокардиография |
1583,25 |
1583,25 |
1583,25 |
J2.5 |
Допплерография сосудов |
214,55 |
214,55 |
214,55 |
J2.6 |
Дуплексное сканирование сосудов |
763,47 |
763,47 |
763,47 |
J2.7 |
Иные ультразвуковые исследования сердечно-сосудистой системы |
216,53 |
216,53 |
216,53 |
Магнитно-резонансная томография | ||||
J3 |
МРТ диагностика с контрастированием |
9540,34 |
9540,34 |
9540,34 |
J4 |
МРТ диагностика без контрастирования |
6233,23 |
6233,23 |
6233,23 |
Эндоскопические диагностические исследования | ||||
J5.1 |
Бронхоскопия |
1947,28 |
1947,28 |
1947,28 |
J5.2 |
Эзофагогастродуоденоскопия |
2000,05 |
2000,05 |
2000,05 |
J5.3 |
Интестиноскопия |
1868,93 |
1868,93 |
1868,93 |
J5.4 |
Колоноскопия |
1917,96 |
1917,96 |
1917,96 |
J5.5 |
Ректосигмоидоскопия |
1662,51 |
1662,51 |
1662,51 |
J5.6 |
Видеокапсульные исследования |
2317,30 |
2317,30 |
2317,30 |
J5.7 |
Эндосонография |
2959,63 |
2959,63 |
2959,63 |
J5.8 |
Иные эндоскопические диагностические исследования |
1785,53 |
1785,53 |
1785,53 |
Компьютерная томография | ||||
J13 |
Компьютерная томография без контрастирования |
2024,69 |
2024,69 |
2024,69 |
J14.1 |
Компьютерная томография одной анатомической области с контрастированием |
12956,49 |
12956,49 |
12956,49 |
J14.2 |
Компьютерная томография двух и более анатомических областей с контрастированием |
18373,08 |
18373,08 |
18373,08 |
Молекулярно-генетические исследования с целью диагностики онкологических заболеваний и подбора противоопухолевой лекарственной терапии | ||||
L9.1 |
Молекулярно-генетические исследования: EGFR |
16529,06 |
16529,06 |
16529,06 |
L9.2 |
Молекулярно-генетические исследования: BRAF |
16529,06 |
16529,06 |
16529,06 |
L9.3 |
Молекулярно-генетические исследования: KRAS |
16529,06 |
16529,06 |
16529,06 |
L9.4 |
Молекулярно-генетические исследования: NRAS |
16529,06 |
16529,06 |
16529,06 |
L9.5 |
Молекулярно-генетические исследования: BRCA 1,2 |
16452,25 |
16452,25 |
16452,25 |
L9.7 |
Молекулярно-генетические исследования: иные |
16529,06 |
16529,06 |
16529,06 |
L9.8 |
FISH HER2 |
16529,06 |
16529,06 |
16529,06 |
L9.9 |
Выполненные с применением метода секвенирования нового поколения NGS BRCA 1/BRCA 2 |
16529,06 |
16529,06 |
16529,06 |
L9.10 |
Определение микросателлитной нестабильности MSI |
16529,06 |
16529,06 |
16529,06 |
L9.11 |
Молекулярно-генетическое исследование гена ALK методом флюоресцентной гибридизации in situ (FISH) |
16529,06 |
16529,06 |
16529,06 |
L9.12 |
Определение амплификации гена ERBB2 (HER2/Neu) методом флюоресцентной гибридизации in situ (FISH) |
16529,06 |
16529,06 |
16529,06 |
Патологоанатомические исследования биопсийного (операционного) материала с целью диагностики онкологических заболеваний и подбора противоопухолевой лекарственной терапии | ||||
TPAI3 |
Прижизненное патологоанатомическое исследование биопсийного (операционного) материала 3 категории сложности (1 случай) |
3096,39 |
3096,39 |
3096,39 |
TPAI4 |
Прижизненное патологоанатомическое исследование биопсийного (операционного) материала 4 категории сложности (1 случай) |
4207,11 |
4207,11 |
4207,11 |
TPAI5 |
Прижизненное патологоанатомическое исследование биопсийного (операционного) материала 5 категории сложности (1 случай) |
4662,57 |
4662,57 |
4662,57 |
Тестирование на выявление новой коронавирусной инфекции (COVID-19) | ||||
L3.1 |
Молекулярно-биологическое исследование на коронавирусную инфекцию COVID-19 |
786,80 |
786,80 |
786,80 |
16. Тарифы обращений (законченный случай)
по заболеванию при оказании медицинской
помощи по профилю "Медицинская
реабилитация"
Код тарифа |
Наименование тарифа |
Тарифы, руб. | ||
|
|
Уровни оказания медицинской помощи | ||
|
|
I уровень |
II уровень |
III уровень |
TKPMR |
Комплексное посещение по профилю "Медицинская реабилитация" |
39193,80 |
39193,80 |
39193,80 |
17. Тарифы комплексных посещений в рамках
проведения школы сахарного диабета
Код тарифа |
Наименование тарифа |
Тарифы, руб. | ||
|
|
Уровни оказания медицинской помощи | ||
|
|
I уровень |
II уровень |
III уровень |
SHSDV1 |
Комплексное посещение школы сахарного диабета (взрослые с сахарным диабетом 1 типа) <*> |
2697,81 |
2697,81 |
2697,81 |
SHSDV2 |
Комплексное посещение школы сахарного диабета (взрослые с сахарным диабетом 2 типа) <**> |
2233,22 |
2233,22 |
2233,22 |
SHSDD |
Комплексное посещение школы сахарного диабета (дети) <***> |
3537,28 |
3537,28 |
3537,28 |
* - включает 5 занятий
продолжительностью 4 часа, а также
проверку дневников самоконтроля (общее
время 20 часов занятий)
** - включает 5 занятий
продолжительностью 3 часа, а также
проверку дневников самоконтроля (общее
время 15 часов занятий)
*** - включает 10 занятий
продолжительностью 2 часа, а также
проверку дневников самоконтроля (общее
время 20 часов занятий)
18. Тариф анестезиологического пособия
(включая раннее послеоперационное
ведение)****
**** - применяется при проведении
детям магнитно-резонансной томографии и
(или) компьютерной томографии, а также
при проведении эндоскопических
исследований взрослым под наркозом
дополнительно к тарифу услуг J5.2
"эзофагогастродуоденоскопия" и J5.4
"колоноскопия"
Код тарифа |
Наименование тарифа |
Тарифы, руб. | ||
|
|
Уровни оказания медицинской помощи | ||
|
|
I уровень |
II уровень |
III уровень |
B01.003.004 |
Анестезиологическое пособие (включая раннее послеоперационное ведение) |
3833,55 |
3833,55 |
3833,55 |
Справочно: Тарифы оказания
медицинских услуг с применением
мобильных медицинских комплексов на
территории Ханты-Мансийского
автономного округа - Югры за счет средств
ОМС не применяются.
Подписи сторон:
Директор
Департамента здравоохранения
Ханты-Мансийского автономного округа -
Югры
А.А.ДОБРОВОЛЬСКИЙ
Директор
Территориального фонда
обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры
А.П.ФУЧЕЖИ
Директор
АСП ООО "Капитал МС" - Филиал
в ХМАО - Югре
И.Ю.КУЗНЕЦОВА
Директор
Ханты-Мансийского филиала
ООО "АльфаСтрахование-ОМС"
О.А.ТОМИН
Председатель
Ассоциации работников здравоохранения
Ханты-Мансийского автономного округа -
Югры
В.А.ГИЛЬВАНОВ
Председатель
Региональной организации Профсоюза
работников
здравоохранения Российской Федерации
Ханты-Мансийского автономного округа -
Югры
О.Г.МЕНЬШИКОВА
Приложение 13
к Дополнительному соглашению 1
от 01.02.2024
Приложение 17
к Тарифному соглашению
в системе обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры на 2024 год
от 29.12.2023
I. Тарифы медицинских услуг, применяемых при проведении профилактических медицинских осмотров взрослого населения в соответствии с Приказом МЗ РФ от 27.04.2021 N 404н | |||||
Код тарифа |
Наименование тарифа |
для МО, РвВД <*> |
для МО, не РвВД <**> | ||
|
|
Тарифы (муж.), руб. |
Тарифы (жен.), руб. |
Тарифы (муж.), руб. |
Тарифы (жен.), руб. |
P1.1 |
Опрос (анкетирование) |
105,31 |
105,31 |
87,76 |
87,76 |
P1.2 |
Расчет на основании антропометрии (измерение роста, массы тела, окружности талии) индекса массы тела |
105,31 |
105,31 |
87,76 |
87,76 |
P1.3 |
Измерение артериального давления на периферических артериях |
105,31 |
105,31 |
87,76 |
87,76 |
P1.4 |
Определение уровня общего холестерина в крови |
92,00 |
92,00 |
76,67 |
76,67 |
P1.5 |
Определение уровня глюкозы в крови натощак |
92,00 |
92,00 |
76,67 |
76,67 |
P1.6 |
Определение относительного сердечно-сосудистого риска |
105,31 |
105,31 |
87,76 |
87,76 |
P1.7 |
Определение абсолютного сердечно-сосудистого риска |
105,31 |
105,31 |
87,76 |
87,76 |
P1.8 |
Флюорография легких |
539,84 |
539,84 |
449,87 |
449,87 |
P1.9 |
Электрокардиография в покое |
607,22 |
607,22 |
506,02 |
506,02 |
P1.10 |
Измерение внутриглазного давления |
105,31 |
105,31 |
87,76 |
87,76 |
P1.11 |
Осмотр фельдшером (акушеркой) или врачом акушером-гинекологом |
|
1477,32 |
|
1231,10 |
P1.12 |
Прием (осмотр) по результатам профилактического медицинского осмотра, в том числе осмотр на выявление визуальных и иных локализаций онкологических заболеваний, включающий осмотр кожных покровов, слизистых губ и ротовой полости, пальпацию щитовидной железы, лимфатических узлов, фельдшером фельдшерского здравпункта или фельдшерско-акушерского пункта, врачом-терапевтом или врачом по медицинской профилактике отделения (кабинета) медицинской профилактики или центра здоровья |
526,55 |
526,55 |
438,79 |
438,79 |
II. Тарифы проведения профилактических медицинских осмотров определенных групп взрослого населения | |||||
1. Тарифы профилактических медицинских осмотров для мужчин | |||||
Код тарифа |
Наименование тарифа |
Тарифы, руб. | |||
|
|
для МО РвВД <*> |
для МО не РвВД <**> | ||
TPM.1.01 |
Профосмотры мужчин в возрасте 18, 20, 22, 24, 26, 28, 30, 32, 34 лет |
1671,63 |
1393,03 | ||
TPM.1.02 |
Профосмотры мужчин в возрасте 19, 21, 23, 25, 27, 29, 31, 33 лет |
1131,79 |
943,16 | ||
TPM.1.03 |
Профосмотры мужчин в возрасте 35, 37, 39 лет |
1739,01 |
1449,18 | ||
TPM.1.04 |
Профосмотры мужчин в возрасте 36, 38 лет |
2278,85 |
1899,04 | ||
TPM.1.05 |
Профосмотры мужчин в возрасте 40, 42, 44, 46, 48, 50, 52, 54, 56, 58, 60, 62, 64 лет |
2384,16 |
1986,80 | ||
TPM.1.06 |
Профосмотры мужчин в возрасте 41, 43, 45, 47, 49, 51, 53, 55, 57, 59, 61, 63 лет |
1844,32 |
1536,93 | ||
TPM.1.07 |
Профосмотры мужчин в возрасте 65, 67, 69, 71, 73, 75, 77, 79, 81, 83, 85, 87, 89, 91, 93, 95, 97, 99 лет и старше |
1739,01 |
1449,18 | ||
TPM.1.08 |
Профосмотры мужчин в возрасте 66, 68, 70, 72, 74, 76, 78, 80, 82, 84, 86, 88, 90, 92, 94, 96, 98 лет |
2278,85 |
1899,04 | ||
2. Тарифы профилактических медицинских осмотров для женщин | |||||
Код тарифа |
Наименование тарифа |
Тарифы, руб. | |||
|
|
для МО РвВД <*> |
для МО не РвВД <**> | ||
TPW.1.01 |
Профосмотры женщин в возрасте 18, 20, 22, 24, 26, 28, 30, 32, 34 лет |
3148,95 |
2624,13 | ||
TPW.1.02 |
Профосмотры женщин в возрасте 19, 21, 23, 25, 27, 29, 31, 33 лет |
2609,11 |
2174,26 | ||
TPW.1.03 |
Профосмотры женщин в возрасте 35, 37, 39 лет |
3216,33 |
2680,28 | ||
TPW.1.04 |
Профосмотры женщин в возрасте 36, 38 лет |
3756,17 |
3130,14 | ||
TPW.1.05 |
Профосмотры женщин в возрасте 40, 42, 44, 46, 48, 50, 52, 54, 56, 58, 60, 62, 64 лет |
2384,16 |
1986,80 | ||
TPW.1.06 |
Профосмотры женщин в возрасте 41, 43, 45, 47, 49, 51, 53, 55, 57, 59, 61, 63 лет |
1844,32 |
1536,93 | ||
TPW.1.07 |
Профосмотры женщин в возрасте 65, 67, 69, 71, 73, 75, 77, 79, 81, 83, 85, 87, 89, 91, 93, 95, 97, 99 лет и старше |
1739,01 |
1449,18 | ||
TPW.1.08 |
Профосмотры женщин в возрасте 66, 68, 70, 72, 74, 76, 78, 80, 82, 84, 86, 88, 90, 92, 94, 96, 98 лет |
2278,85 |
1899,04 | ||
III. Тарифы медицинских услуг, применяемых при проведении I-го этапа диспансеризации взрослого населения в соответствии с Приказом МЗ РФ от 27.04.2021 N 404н | |||||
Код тарифа |
Наименование тарифа |
для МО, РвВД <*> |
для МО, не РвВД <**> | ||
|
|
Тарифы (муж.), руб. |
Тарифы (жен.), руб. |
Тарифы (муж.), руб. |
Тарифы (жен.), руб. |
D2.1 |
Опрос (анкетирование) |
105,31 |
105,31 |
87,76 |
87,76 |
D2.2 |
Расчет на основании антропометрии (измерение роста, массы тела, окружности талии) индекса массы тела |
105,31 |
105,31 |
87,76 |
87,76 |
D2.3 |
Измерение артериального давления на периферических артериях |
105,31 |
105,31 |
87,76 |
87,76 |
D2.4 |
Определение уровня общего холестерина в крови |
92,00 |
92,00 |
76,67 |
76,67 |
D2.5 |
Определение уровня глюкозы в крови натощак |
92,00 |
92,00 |
76,67 |
76,67 |
D2.6 |
Определение относительного сердечно-сосудистого риска |
105,31 |
105,31 |
87,76 |
87,76 |
D2.7 |
Определение абсолютного сердечно-сосудистого риска |
105,31 |
105,31 |
87,76 |
87,76 |
D2.8 |
Флюорография легких |
539,84 |
539,84 |
449,87 |
449,87 |
D2.9 |
Электрокардиография в покое |
607,22 |
607,22 |
506,02 |
506,02 |
D2.10 |
Измерение внутриглазного давления |
105,31 |
105,31 |
87,76 |
87,76 |
D2.11 |
Общий анализ крови |
643,16 |
643,16 |
535,97 |
535,97 |
D2.12 |
Исследование кала на скрытую кровь иммунохимическим методом |
437,70 |
437,70 |
364,75 |
364,75 |
D2.13 |
Определение простат-специфического антигена (ПСА) в крови |
1012,63 |
|
843,86 |
|
D2.14 |
Маммография обеих молочных желез в двух проекциях |
|
1079,68 |
|
899,73 |
D2.15 |
Взятие с использованием щетки цитологической цервикальной мазка (соскоба) с поверхности шейки матки (наружного маточного зева) и цервикального канала на цитологическое исследование, цитологическое исследование мазка с шейки матки |
|
659,56 |
|
549,63 |
D2.16 |
Эзофагогастродуоденоскопия |
2000,05 |
2000,05 |
1666,71 |
1666,71 |
D2.17 |
Осмотр фельдшером (акушеркой) или врачом акушером-гинекологом |
|
1477,32 |
|
1231,10 |
D2.18 |
Краткое индивидуальное профилактическое консультирование |
189,56 |
189,56 |
157,97 |
157,97 |
D2.19 |
Прием (осмотр) врачом-терапевтом по результатам первого этапа диспансеризации, в том числе осмотр на выявление визуальных и иных локализаций онкологических заболеваний, включающий осмотр кожных покровов, слизистых губ и ротовой полости, пальпацию щитовидной железы, лимфатических узлов, с целью установления диагноза, определения группы здоровья, группы диспансерного наблюдения, определения медицинских показаний для осмотров (консультаций) и обследований в рамках второго этапа диспансеризации |
526,55 |
526,55 |
438,79 |
438,79 |
IV. Тарифы проведения диспансеризации определенных групп взрослого населения, I этап | |||||
1. Тарифы диспансеризации для мужчин | |||||
Код тарифа |
Наименование тарифа |
Тарифы, руб. | |||
|
|
для МО РвВД <*> |
для МО не РвВД <**> | ||
TDM.3.01 |
Диспансеризация мужчин в возрасте 18, 24, 30 лет |
1861,19 |
1550,99 | ||
TDM.3.02 |
Диспансеризация мужчин в возрасте 21, 27, 33 лет |
1321,35 |
1101,13 | ||
TDM.3.03 |
Диспансеризация мужчин в возрасте 36 лет |
2468,41 |
2057,01 | ||
TDM.3.04 |
Диспансеризация мужчин в возрасте 39 лет |
1928,57 |
1607,14 | ||
TDM.3.05 |
Диспансеризация мужчин в возрасте 40, 44, 46, 52, 56, 58, 62, 68, 74 лет |
3465,02 |
2887,52 | ||
TDM.3.06 |
Диспансеризация мужчин в возрасте 41, 43, 47, 49, 53, 59, 61, 77, 83, 89, 95 лет |
2487,48 |
2072,90 | ||
TDM.3.07 |
Диспансеризация мужчин в возрасте 42, 48, 54 лет |
3654,58 |
3045,48 | ||
TDM.3.08 |
Диспансеризация мужчин в возрасте 45 лет |
5689,72 |
4741,43 | ||
TDM.3.09 |
Диспансеризация мужчин в возрасте 50, 64 лет |
4477,65 |
3731,38 | ||
TDM.3.10 |
Диспансеризация мужчин в возрасте 51, 57, 63 лет |
2677,04 |
2230,87 | ||
TDM.3.11 |
Диспансеризация мужчин в возрасте 55 лет |
3500,11 |
2916,76 | ||
TDM.3.12 |
Диспансеризация мужчин в возрасте 60 лет |
4667,21 |
3889,34 | ||
TDM.3.13 |
Диспансеризация мужчин в возрасте 65, 71 лет |
3009,43 |
2507,86 | ||
TDM.3.14 |
Диспансеризация мужчин в возрасте 66, 70, 72 лет |
3359,71 |
2799,76 | ||
TDM.3.15 |
Диспансеризация мужчин в возрасте 67, 69, 73, 75 лет |
2819,87 |
2349,89 | ||
TDM.3.16 |
Диспансеризация мужчин в возрасте 76, 78, 82, 84, 88, 90, 94, 96 лет |
2922,01 |
2435,01 | ||
TDM.3.17 |
Диспансеризация мужчин в возрасте 79, 81, 85, 87, 91, 93, 97, 99 лет и старше |
2382,17 |
1985,14 | ||
TDM.3.18 |
Диспансеризация мужчин в возрасте 80, 86, 92, 98 лет |
3111,57 |
2592,98 | ||
2. Тарифы диспансеризации для женщин | |||||
Код тарифа |
Наименование тарифа |
Тарифы, руб. | |||
|
|
для МО РвВД <*> |
для МО не РвВД <**> | ||
TDW.3.01 |
Диспансеризация женщин в возрасте 18, 24, 30 лет |
3998,07 |
3331,73 | ||
TDW.3.02 |
Диспансеризация женщин в возрасте 21, 27, 33 лет |
3458,23 |
2881,86 | ||
TDW.3.03 |
Диспансеризация женщин в возрасте 36 лет |
4605,29 |
3837,74 | ||
TDW.3.04 |
Диспансеризация женщин в возрасте 39 лет |
4065,45 |
3387,88 | ||
TDW.3.05 |
Диспансеризация женщин в возрасте 40, 44, 46, 50, 52, 56, 58, 62, 64, 68, 74 лет |
6022,02 |
5018,35 | ||
TDW.3.06 |
Диспансеризация женщин в возрасте 41, 43, 47, 49, 53, 55, 59, 61, 77, 83, 89, 95 лет |
3964,80 |
3304,00 | ||
TDW.3.07 |
Диспансеризация женщин в возрасте 42, 48, 54, 60 лет |
6871,14 |
5725,95 | ||
TDW.3.08 |
Диспансеризация женщин в возрасте 45 лет |
6813,97 |
5678,31 | ||
TDW.3.09 |
Диспансеризация женщин в возрасте 51, 57, 63 лет |
4813,92 |
4011,60 | ||
TDW.3.10 |
Диспансеризация женщин в возрасте 65, 71 лет |
4486,75 |
3738,96 | ||
TDW.3.11 |
Диспансеризация женщин в возрасте 66, 70, 72 лет |
5916,71 |
4930,59 | ||
TDW.3.12 |
Диспансеризация женщин в возрасте 67, 69, 73, 75 лет |
4297,19 |
3580,99 | ||
TDW.3.13 |
Диспансеризация женщин в возрасте 76, 78, 82, 84, 88, 90, 94, 96 лет |
4399,33 |
3666,11 | ||
TDW.3.14 |
Диспансеризация женщин в возрасте 79, 81, 85, 87, 91, 93, 97, 99 лет и старше |
3859,49 |
3216,24 | ||
TDW.3.15 |
Диспансеризация женщин в возрасте 80, 86, 92, 98 лет |
4588,89 |
3824,08 | ||
* - медицинские организации,
работающие в выходные дни
** - медицинские организации, не
работающие в выходные дни
Подписи сторон:
Директор
Департамента здравоохранения
Ханты-Мансийского автономного округа -
Югры
А.А.ДОБРОВОЛЬСКИЙ
Директор
Территориального фонда
обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры
А.П.ФУЧЕЖИ
Директор
АСП ООО "Капитал МС" - Филиал
в ХМАО - Югре
И.Ю.КУЗНЕЦОВА
Директор
Ханты-Мансийского филиала
ООО "АльфаСтрахование-ОМС"
О.А.ТОМИН
Председатель
Ассоциации работников здравоохранения
Ханты-Мансийского автономного округа -
Югры
В.А.ГИЛЬВАНОВ
Председатель
Региональной организации Профсоюза
работников
здравоохранения Российской Федерации
Ханты-Мансийского автономного округа -
Югры
О.Г.МЕНЬШИКОВА
Приложение 14
к Дополнительному соглашению 1
от 01.02.2024
Приложение 23
к Тарифному соглашению
в системе обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры на 2024 год
от 29.12.2023
Таблица соответствия групп
диагностических услуг (ГДУ) по
лабораторным методам диагностики и
медицинских услуг
N п/п |
Код группы |
Наименование группы |
Код услуги |
Наименование услуги |
|||||||||||||||||
1 |
L3 |
Молекулярно-биологическое исследование |
A26.01.035 |
Молекулярно-биологическое исследование препарата нативной ткани кожи или парафинового блока для дифференцирования видов Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) |
|||||||||||||||||
2 |
L1.3 |
Бактериологические исследования |
A26.01.039.001 |
Микробиологическое (культуральное) исследование гнойного отделяемого на плотных питательных средах на микобактерий туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
3 |
L1.3 |
Бактериологические исследования |
A26.01.039.002 |
Микробиологическое (культуральное) исследование гнойного отделяемого на жидких питательных средах на микобактерий туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
4 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.01.040 |
Микроскопическое исследование пунктата пролежня кожи на микобактерий туберкулеза (Mycobacterium tuberculosis) |
|||||||||||||||||
5 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.01.041 |
Микроскопическое исследование гнойного отделяемого на микобактерий туберкулеза (Mycobacterium tuberculosis) |
|||||||||||||||||
6 |
L3 |
Молекулярно-биологическое исследование |
A26.02.005 |
Молекулярно-биологическое исследование нативного препарата мягких тканей или парафинового блока на микобактерии туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
7 |
L3 |
Молекулярно-биологическое исследование |
A26.02.005.001 |
Определение ДНК Mycobacterium tuberculosis complex (микобактерии туберкулеза) в нативном препарате мягких тканей или парафиновом блоке методом ПЦР |
|||||||||||||||||
8 |
L3 |
Молекулярно-биологическое исследование |
A26.02.009 |
Молекулярно-биологическое исследование раневого отделяемого на микобактерий туберкулеза (Mycobacterium tuberculosis) |
|||||||||||||||||
9 |
L3 |
Молекулярно-биологическое исследование |
A26.02.009.001 |
Молекулярно-биологическое исследование раневого отделяемого на микобактерий туберкулеза (Mycobacterium tuberculosis) методом ПЦР |
|||||||||||||||||
10 |
L1.3 |
Бактериологические исследования |
A26.03.005.001 |
Микробиологическое (культуральное) исследование костной ткани на плотных питательных средах на микобактерии туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
11 |
L3 |
Молекулярно-биологическое исследование |
A26.03.009 |
Молекулярно-биологическое исследование костного мозга на вирус герпеса человека 6 типа (HHV6) |
|||||||||||||||||
12 |
L3 |
Молекулярно-биологическое исследование |
A26.03.010 |
Молекулярно-биологическое исследование нативного препарата костной ткани или парафинового блока на микобактерии туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
13 |
L3 |
Молекулярно-биологическое исследование |
A26.04.008 |
Молекулярно-биологическое исследование синовиальной жидкости на Streptococcus pyogenes (SGA) |
|||||||||||||||||
14 |
L3 |
Молекулярно-биологическое исследование |
A26.04.008.001 |
Определение ДНК Streptococcus pyogenes (SGA) в синовиальной жидкости методом ПЦР, качественное исследование |
|||||||||||||||||
15 |
L3 |
Молекулярно-биологическое исследование |
A26.04.012.001 |
Определение ДНК возбудителей иксодовых клещевых боррелиозов группы Borrelia burgdorferi sensu lato в синовиальной жидкости методом ПЦР |
|||||||||||||||||
16 |
L3 |
Молекулярно-биологическое исследование |
A26.05.012.001 |
Определение ДНК хламидий (Chlamydia spp.) в крови методом ПЦР |
|||||||||||||||||
17 |
L3 |
Молекулярно-биологическое исследование |
A26.05.013.001 |
Определение ДНК токсоплазмы (Toxoplasma gondii) методом ПЦР в периферической и пуповинной крови |
|||||||||||||||||
18 |
L3 |
Молекулярно-биологическое исследование |
A26.05.019.001 |
Определение РНК вируса гепатита C (Hepatitis C virus) в крови методом ПЦР, качественное исследование |
|||||||||||||||||
19 |
L3 |
Молекулярно-биологическое исследование |
A26.05.051.001 |
Определение ДНК бруцелл (Brucella spp.) в костном мозге методом ПЦР |
|||||||||||||||||
20 |
L3 |
Молекулярно-биологическое исследование |
A26.05.064 |
Молекулярно-биологическое исследование крови на риккетсии - возбудителей клещевых пятнистых лихорадок |
|||||||||||||||||
21 |
L3 |
Молекулярно-биологическое исследование |
A26.05.065.001 |
Определение РНК хантавирусов - возбудителей геморрагической лихорадки с почечным синдромом в крови методом ПЦР |
|||||||||||||||||
22 |
L8 |
Инфекционная иммунология |
A26.06.011.003 |
Определение суммарных антител к возбудителям иксодовых клещевых боррелиозов группы Borrelia burgdorferi sensu lato в крови |
|||||||||||||||||
23 |
L3 |
Молекулярно-биологическое исследование |
A26.07.014.001 |
Определение ДНК Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) с дифференциацией вида в нативном препарате тканей полости рта или парафиновом блоке методом ПЦР |
|||||||||||||||||
24 |
L3 |
Молекулярно-биологическое исследование |
A26.08.019 |
Молекулярно-биологическое исследование мазков со слизистой оболочки носоглотки на вирус гриппа (Influenza virus) |
|||||||||||||||||
25 |
L3 |
Молекулярно-биологическое исследование |
A26.08.019.001 |
Определение РНК вируса гриппа A (Influenza virus A) в мазках со слизистой оболочки носоглотки методом ПЦР |
|||||||||||||||||
26 |
L1.3 |
Бактериологические исследования |
A26.09.004.001 |
Микробиологическое (культуральное) исследование бронхоальвеолярной жидкости на плотных питательных средах на микобактерии туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
27 |
L1.3 |
Бактериологические исследования |
A26.09.004.002 |
Микробиологическое (культуральное) исследование бронхоальвеолярной жидкости на жидких питательных средах на микобактерии туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
28 |
L1.3 |
Бактериологические исследования |
A26.09.005.001 |
Микробиологическое (культуральное) исследование бронхо-легочной ткани на плотных питательных средах на микобактерии туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
29 |
L1.3 |
Бактериологические исследования |
A26.09.005.002 |
Микробиологическое (культуральное) исследование бронхо-легочной ткани на жидких питательных средах на микобактерии туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
30 |
L3 |
Молекулярно-биологическое исследование |
A26.09.017.001 |
Определение РНК респираторно-синцитиального вируса (Respiratory Syncytial virus) в бронхоальвеолярной лаважной жидкости методом ПЦР |
|||||||||||||||||
31 |
L3 |
Молекулярно-биологическое исследование |
A26.09.018.001 |
Определение ДНК аденовируса в бронхоальвеолярной лаважной жидкости методом ПЦР |
|||||||||||||||||
32 |
L3 |
Молекулярно-биологическое исследование |
A26.09.019.001 |
Определение РНК вируса гриппа A в бронхоальвеолярной лаважной жидкости методом ПЦР |
|||||||||||||||||
33 |
L3 |
Молекулярно-биологическое исследование |
A26.09.019.002 |
Определение РНК вируса гриппа B в бронхоальвеолярной лаважной жидкости методом ПЦР |
|||||||||||||||||
34 |
L3 |
Молекулярно-биологическое исследование |
A26.09.080.001 |
Определение ДНК Mycobacterium tuberculosis complex (микобактерий туберкулеза) в мокроте, бронхоальвеолярной лаважной жидкости или промывных водах бронхов методом ПЦР |
|||||||||||||||||
35 |
L3 |
Молекулярно-биологическое исследование |
A26.10.008.001 |
Определение ДНК Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) с дифференциацией вида в перикардиальной жидкости методом ПЦР |
|||||||||||||||||
36 |
L3 |
Молекулярно-биологическое исследование |
A26.14.014 |
Молекулярно-биологическое исследование желчи на микобактерий туберкулеза (Mycobacterium tuberculosis) |
|||||||||||||||||
37 |
L3 |
Молекулярно-биологическое исследование |
A26.14.014.001 |
Молекулярно-биологическое исследование желчи на микобактерий туберкулеза (Mycobacterium tuberculosis) методом ПЦР |
|||||||||||||||||
38 |
L1.3 |
Бактериологические исследования |
A26.14.015 |
Экспресс-определение чувствительности к антибиотикам эндотоксинов в желчи |
|||||||||||||||||
39 |
L3 |
Молекулярно-биологическое исследование |
A26.15.002.001 |
Определение ДНК Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) с дифференциацией вида в нативном препарате тканей поджелудочной железы или парафиновом блоке методом ПЦР |
|||||||||||||||||
40 |
L1.4 |
Бактериологические исследования |
A26.16.005 |
Микробиологическое (культуральное) исследование рвотных масс на холерные вибрионы (Vibrio cholerae) |
|||||||||||||||||
41 |
L8 |
Инфекционная иммунология |
A26.16.006 |
Определение токсинов золотистого стафилококка (Staphylococcus aureus) в рвотных массах/промывных водах желудка |
|||||||||||||||||
42 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.16.009 |
Микроскопическое исследование материала желудка на хеликобактер пилори (Helicobacter pylori) |
|||||||||||||||||
43 |
L1.3 |
Бактериологические исследования |
A26.19.016.001 |
Микробиологическое (культуральное) исследование кала на плотных питательных средах на микобактерии (Mycobacterium spp.) |
|||||||||||||||||
44 |
L1.3 |
Бактериологические исследования |
A26.19.016.002 |
Микробиологическое (культуральное) исследование кала на жидких питательных средах на микобактерии (Mycobacterium spp.) |
|||||||||||||||||
45 |
L8 |
Инфекционная иммунология |
A26.19.019 |
Определение антигенов кампилобактерий в фекалиях |
|||||||||||||||||
46 |
L8 |
Инфекционная иммунология |
A26.19.020 |
Определение антигена хеликобактера пилори в фекалиях |
|||||||||||||||||
47 |
L1.1 |
Бактериологические исследования |
A26.19.083 |
Микробиологическое (культуральное) исследование фекалий/ректального мазка на возбудитель псевдотуберкулеза (Yersinia pseudotuberculosis) с определением чувствительности к антибактериальным препаратам |
|||||||||||||||||
48 |
L1.2 |
Бактериологические исследования |
A26.19.084 |
Микробиологическое (культуральное) исследование фекалий/ректального мазка на патогенные кампилобактерии (Campylobacter jejuni/coli) с определением чувствительности к антибактериальным препаратам |
|||||||||||||||||
49 |
L1.4 |
Бактериологические исследования |
A26.19.085 |
Микробиологическое (культуральное) исследование фекалий/ректального мазка на диарогенные эшерихии (EHEC, EPEC, ETEC, EAgEC, EIEC) с определением чувствительности к антибактериальным препаратам |
|||||||||||||||||
50 |
L1.4 |
Бактериологические исследования |
A26.19.086 |
Микробиологическое (культуральное) исследование фекалий/ректального мазка на возбудитель диффициального клостридиоза (Clostridium difficile) с определением чувствительности к антибактериальным препаратам |
|||||||||||||||||
51 |
L8 |
Инфекционная иммунология |
A26.19.087 |
Определение антигена холерного вибриона (Vibrio cholerae) в фекалиях с использованием 01 и 0139 диагностических сывороток |
|||||||||||||||||
52 |
L8 |
Инфекционная иммунология |
A26.19.088 |
Определение антигена вируса гепатита A (Hepatitis A virus) в фекалиях |
|||||||||||||||||
53 |
L8 |
Инфекционная иммунология |
A26.19.089 |
Иммунохроматографическое экспресс-исследование кала на ротавирус |
|||||||||||||||||
54 |
L8 |
Инфекционная иммунология |
A26.19.090 |
Иммунохроматографическое экспресс-исследование кала на аденовирус |
|||||||||||||||||
55 |
L3 |
Молекулярно-биологическое исследование |
A26.20.047 |
Молекулярно-биологическое исследование отделяемого женских половых органов на микобактерий туберкулеза (Mycobacterium tuberculosis) |
|||||||||||||||||
56 |
L3 |
Молекулярно-биологическое исследование |
A26.20.047.001 |
Молекулярно-биологическое исследование отделяемого женских половых органов на микобактерий туберкулеза (Mycobacterium tuberculosis) методом ПЦР |
|||||||||||||||||
57 |
L3 |
Молекулярно-биологическое исследование |
A26.20.048 |
Молекулярно-биологическое исследование влагалищного отделяемого на грибы рода кандида (Candida spp.) с уточнением вида |
|||||||||||||||||
58 |
L1.3 |
Бактериологические исследования |
A26.21.018.001 |
Микробиологическое (культуральное) выявление микобактерии туберкулеза на плотных питательных средах (Mycobacterium tuberculosis complex) в эякуляте |
|||||||||||||||||
59 |
L1.3 |
Бактериологические исследования |
A26.21.018.002 |
Микробиологическое (культуральное) выявление микобактерии туберкулеза на жидких питательных средах (Mycobacterium tuberculosis complex) в эякуляте |
|||||||||||||||||
60 |
L3 |
Молекулярно-биологическое исследование |
A26.21.020 |
Молекулярно-биологическое исследование спермы на хламидии (Chlamidia trachomatis) |
|||||||||||||||||
61 |
L3 |
Молекулярно-биологическое исследование |
A26.21.021 |
Молекулярно-биологическое исследование спермы на микоплазму гениталиум (Mycoplasma genitalium) |
|||||||||||||||||
62 |
L3 |
Молекулярно-биологическое исследование |
A26.21.022 |
Молекулярно-биологическое исследование спермы на микоплазму хоминис (Mycoplasma hominis) |
|||||||||||||||||
63 |
L3 |
Молекулярно-биологическое исследование |
A26.21.023 |
Молекулярно-биологическое исследование спермы на уреаплазмы (Ureaplasma urealyticum, Ureaplasma parvum) |
|||||||||||||||||
64 |
L3 |
Молекулярно-биологическое исследование |
A26.21.049.001 |
Определение ДНК Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) с дифференциацией вида в секрете простаты или эякуляте методом ПЦР |
|||||||||||||||||
65 |
L3 |
Молекулярно-биологическое исследование |
A26.23.009.002 |
Определение ДНК цитомегаловируса (Cytomegalovirus) в спинномозговой жидкости методом ПЦР, количественное исследование |
|||||||||||||||||
66 |
L3 |
Молекулярно-биологическое исследование |
A26.23.010.001 |
Определение ДНК вируса Эпштейна-Барр (virus Epstein-Barr) в спинномозговой жидкости методом ПЦР, качественное исследование |
|||||||||||||||||
67 |
L8 |
Инфекционная иммунология |
A26.23.031.003 |
Определение суммарных антител к возбудителям иксодовых клещевых боррелиозов группы Borrelia burgdorferi sensu lato в спинномозговой жидкости |
|||||||||||||||||
68 |
L3 |
Молекулярно-биологическое исследование |
A26.24.002.001 |
Определение ДНК Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) с дифференциацией вида в нативном препарате тканей периферической нервной системы или парафиновом блоке методом ПЦР |
|||||||||||||||||
69 |
L3 |
Молекулярно-биологическое исследование |
A26.25.007 |
Молекулярно-биологическое исследование нативного препарата тканей органа слуха или парафинового блока для дифференциации видов Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) |
|||||||||||||||||
70 |
L3 |
Молекулярно-биологическое исследование |
A26.25.007.001 |
Определение ДНК Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) с дифференциацией вида в нативном препарате тканей органа слуха или парафиновом блоке методом ПЦР |
|||||||||||||||||
71 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A26.26.005 |
Микроскопическое исследование отделяемого с век (соскобы с язв) на аэробные и факультативно-анаэробные микроорганизмы |
|||||||||||||||||
72 |
L1.2 |
Бактериологические исследования |
A26.26.006 |
Бактериологическое исследование отделяемого с век (соскобы с язв) на аэробные и факультативно-анаэробные условно-патогенные микроорганизмы |
|||||||||||||||||
73 |
L3 |
Молекулярно-биологическое исследование |
A26.26.007 |
Молекулярно-биологическое исследование отделяемого конъюнктивы на хламидии (Chlamidia trachomatis) |
|||||||||||||||||
74 |
L3 |
Молекулярно-биологическое исследование |
A26.26.007.001 |
Определение ДНК хламидии трахоматис (Chlamydia trachomatis) в отделяемом конъюнктивы методом ПЦР |
|||||||||||||||||
75 |
L1.2 |
Бактериологические исследования |
A26.26.009 |
Бактериологическое исследование пунктата стекловидного тела на аэробные и факультативно-анаэробные условно-патогенные микроорганизмы |
|||||||||||||||||
76 |
L3 |
Молекулярно-биологическое исследование |
A26.26.012.001 |
Определение ДНК вируса простого герпеса 1 и 2 типов (Herpes simplex virus types 1, 2) в отделяемом конъюнктивы методом ПЦР |
|||||||||||||||||
77 |
L3 |
Молекулярно-биологическое исследование |
A26.26.013.001 |
Определение ДНК аденовируса (Adenovirus) в отделяемом конъюнктивы методом ПЦР |
|||||||||||||||||
78 |
L3 |
Молекулярно-биологическое исследование |
A26.26.025 |
Молекулярно-биологическое исследование нативного препарата тканей органа зрения или парафинового блока на микобактерии туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
79 |
L3 |
Молекулярно-биологическое исследование |
A26.26.029 |
Молекулярно-биологическое исследование отделяемого конъюнктивы на микобактерий туберкулеза (Mycobacterium tuberculosis) |
|||||||||||||||||
80 |
L3 |
Молекулярно-биологическое исследование |
A26.26.029.001 |
Молекулярно-биологическое исследование отделяемого конъюнктивы на микобактерий туберкулеза (Mycobacterium tuberculosis) методом ПЦР |
|||||||||||||||||
81 |
L3 |
Молекулярно-биологическое исследование |
A26.27.001 |
Молекулярно-биологическое исследование нативного препарата тканей органа обоняния или парафинового блока на микобактерий туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
82 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A26.28.005 |
Микроскопическое исследование осадка мочи на яйца шистосом (Schistosoma haematobium) |
|||||||||||||||||
83 |
L1.1 |
Бактериологические исследования |
A26.28.007 |
Микологическое исследование осадка мочи на грибы рода кандида (Candida spp.) |
|||||||||||||||||
84 |
L3 |
Молекулярно-биологическое исследование |
A26.28.009.002 |
Определение ДНК цитомегаловируса (Cytomegalovirus) в моче методом ПЦР, количественное исследование |
|||||||||||||||||
85 |
L3 |
Молекулярно-биологическое исследование |
A26.28.027.001 |
Определение ДНК лептоспиры интерроганс (Leptospira interrogans) в моче методом ПЦР |
|||||||||||||||||
86 |
L3 |
Молекулярно-биологическое исследование |
A26.28.033 |
Молекулярно-биологическое исследование нативного препарата тканей почек/мочевыделительной системы или парафинового блока для дифференциации видов Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) |
|||||||||||||||||
87 |
L3 |
Молекулярно-биологическое исследование |
A26.28.033.001 |
Определение ДНК Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) с дифференциацией вида в нативном препарате тканей почек/мочевыделительной системы или парафиновом блоке методом ПЦР |
|||||||||||||||||
88 |
L1.1 |
Бактериологические исследования |
A26.30.004 |
Определение чувствительности микроорганизмов к антибиотикам и другим лекарственным препаратам |
|||||||||||||||||
89 |
L1.1 |
Бактериологические исследования |
A26.30.004.001 |
Определение чувствительности микроорганизмов к антимикробным химиотерапевтическим препаратам диско-диффузионным методом |
|||||||||||||||||
90 |
L1.3 |
Бактериологические исследования |
A26.30.004.002 |
Определение чувствительности микроорганизмов к антимикробным химиотерапевтическим препаратам методом градиентной диффузии |
|||||||||||||||||
91 |
L1.3 |
Бактериологические исследования |
A26.30.004.003 |
Определение чувствительности микроорганизмов к антимикробным химиотерапевтическим препаратам методом разведений |
|||||||||||||||||
92 |
L1.4 |
Бактериологические исследования |
A26.30.004.004 |
Определение чувствительности микроорганизмов к антимикробным химиотерапевтическим препаратам с использованием автоматических анализаторов |
|||||||||||||||||
93 |
L1.4 |
Бактериологические исследования |
A26.30.004.005 |
Определение чувствительности микроорганизмов к антимикробным химиотерапевтическим препаратам методом пограничных концентраций |
|||||||||||||||||
94 |
L8 |
Инфекционная иммунология |
A26.30.004.006 |
Определение бета-лактамаз расширенного спектра диско-диффузионным методом |
|||||||||||||||||
95 |
L8 |
Инфекционная иммунология |
A26.30.004.007 |
Определение бета-лактамаз расширенного спектра методом градиентной диффузии |
|||||||||||||||||
96 |
L8 |
Инфекционная иммунология |
A26.30.004.008 |
Определение бета-лактамаз расширенного спектра методом разведений |
|||||||||||||||||
97 |
L8 |
Инфекционная иммунология |
A26.30.004.009 |
Определение бета-лактамаз расширенного спектра колориметрическим методом |
|||||||||||||||||
98 |
L1.3 |
Бактериологические исследования |
A26.30.004.036 |
Определение mecA/mecC-опосредованной резистентности к бета-лактамам методом амплификации нуклеиновых кислот |
|||||||||||||||||
99 |
L3 |
Молекулярно-биологическое исследование |
A26.30.004.037 |
Определение mecA/mecC-опосредованной резистентности к бета-лактамам методом определения нуклеотидной последовательности ДНК |
|||||||||||||||||
100 |
L3 |
Молекулярно-биологическое исследование |
A26.30.004.038 |
Определение vanA/vanB-опосредованной резистентности к гликопептидам методом ДНК-гибридизации |
|||||||||||||||||
101 |
L3 |
Молекулярно-биологическое исследование |
A26.30.004.040 |
Выявление vanA/vanB-опосредованной резистентности к гликопептидам методом определения нуклеотидной последовательности ДНК |
|||||||||||||||||
102 |
L1.3 |
Бактериологические исследования |
A26.30.004.043 |
Определение mcr-опосредованной резистентности к полимиксинам методом амплификации нуклеиновых кислот |
|||||||||||||||||
103 |
L1.3 |
Бактериологические исследования |
A26.30.005 |
Определение метаболитов анаэробных бактерий (летучих жирных кислот - ЛЖК) |
|||||||||||||||||
104 |
L1.3 |
Бактериологические исследования |
A26.30.007 |
Определение метаболитов грибов |
|||||||||||||||||
105 |
L1.2 |
Бактериологические исследования |
A26.30.010 |
Микробиологическое (культуральное) исследование грудного молока на золотистый стафилококк |
|||||||||||||||||
106 |
L1.2 |
Бактериологические исследования |
A26.30.011 |
Микробиологическое (культуральное) исследование грудного молока на аэробные и факультативно-анаэробные условно-патогенные микроорганизмы |
|||||||||||||||||
107 |
L3 |
Молекулярно-биологическое исследование |
A26.30.012 |
Молекулярно-биологическое исследование ворсинок хориона, биоптатов плаценты, пунктатов костного мозга на парвовирус B19 (Parvovirus B19) |
|||||||||||||||||
108 |
L3 |
Молекулярно-биологическое исследование |
A26.30.012.001 |
Определение ДНК парвовируса B19 (Parvovirus B19) в ворсинках хориона, биоптатах плаценты, пунктатах костного мозга методом ПЦР, качественное исследование |
|||||||||||||||||
109 |
L3 |
Молекулярно-биологическое исследование |
A26.30.012.002 |
Определение ДНК парвовируса B19 (Parvovirus B19) в ворсинках хориона, биоптатах плаценты, пунктатах костного мозга методом ПЦР, количественное исследование |
|||||||||||||||||
110 |
L3 |
Молекулярно-биологическое исследование |
A26.30.013 |
Молекулярно-биологическое исследование амниотической жидкости на парвовирус B19 (Parvovirus B19) |
|||||||||||||||||
111 |
L1.3 |
Бактериологические исследования |
A26.30.029.004 |
Микробиологическое (культуральное) исследование для определения чувствительности (Mycobacterium tuberculosis complex) к противотуберкулезным препаратам первого ряда на плотных питательных средах |
|||||||||||||||||
112 |
L1.3 |
Бактериологические исследования |
A26.30.029.005 |
Микробиологическое (культуральное) исследование для определения чувствительности (Mycobacterium tuberculosis complex) к противотуберкулезным препаратам второго ряда на плотных питательных средах |
|||||||||||||||||
113 |
L3 |
Молекулярно-биологическое исследование |
A26.30.030 |
Молекулярно-биологическое исследование образцов различного биологического материала для определения чувствительности микобактерий к противотуберкулезным препаратам |
|||||||||||||||||
114 |
L3 |
Молекулярно-биологическое исследование |
A26.30.031 |
Молекулярно-биологическое исследование культуры микобактерий для определения чувствительности микобактерий к противотуберкулезным препаратам |
|||||||||||||||||
115 |
L3 |
Молекулярно-биологическое исследование |
A26.30.032 |
Молекулярно-биологическое исследование культуры, полученной путем бактериологического посева образцов различного биологического материала, для выявления генетических маркеров антибиотикорезистентности |
|||||||||||||||||
116 |
L3 |
Молекулярно-биологическое исследование |
A26.30.032.001 |
Определение генов приобретенных карбапенемаз класса металло- |
|||||||||||||||||
117 |
L2 |
Цитогенетические исследования |
A08.30.029.002 |
Исследование клеток крови для определения кариотипа методом дифференциальной окраски хромосом при различных генетических нарушениях |
|||||||||||||||||
118 |
L2 |
Цитогенетические исследования |
A08.30.035 |
Цитогенетическое исследование биопсийного (операционного) материала |
|||||||||||||||||
119 |
L2 |
Цитогенетические исследования |
A08.30.045 |
Цитогенетическое исследование на наличие изохромосомы i(p12) |
|||||||||||||||||
120 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.01.009 |
Исследование уровня хлоридов в поте |
|||||||||||||||||
121 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.003.001 |
Исследование уровня фетального гемоглобина в крови |
|||||||||||||||||
122 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.006.001 |
Экспресс-исследование уровня миоглобина в крови |
|||||||||||||||||
123 |
L3 |
Молекулярно-биологическое исследование |
A26.20.027.001 |
Определение ДНК микоплазмы гениталиум (Mycoplasma genitalium) в отделяемом слизистых оболочек женских половых органов методом ПЦР |
|||||||||||||||||
124 |
L8 |
Инфекционная иммунология |
A26.20.027.002 |
Определение РНК микоплазмы гениталиум (Mycoplasma genitalium) в отделяемом слизистых оболочек женских половых органов методом NASBA |
|||||||||||||||||
125 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.28.015 |
Микроскопическое исследование отделяемого из уретры |
|||||||||||||||||
126 |
L3 |
Молекулярно-биологическое исследование |
A26.01.025.001 |
Определение ДНК Pseudomonas aeruginosa в везикулярной жидкости, соскобах с высыпаний методом ПЦР, качественное исследование |
|||||||||||||||||
127 |
L3 |
Молекулярно-биологическое исследование |
A26.01.025.002 |
Определение ДНК Pseudomonas aeruginosa в везикулярной жидкости, соскобах с высыпаний методом ПЦР, количественное исследование |
|||||||||||||||||
128 |
L3 |
Молекулярно-биологическое исследование |
A26.01.026 |
Молекулярно-биологическое исследование отделяемого пораженных участков кожи на Streptococcus pyogenes (SGA) |
|||||||||||||||||
129 |
L3 |
Молекулярно-биологическое исследование |
A26.01.026.001 |
Определение ДНК Streptococcus pyogenes (SGA) в везикулярной жидкости, соскобах с высыпаний методом ПЦР, качественное исследование |
|||||||||||||||||
130 |
L3 |
Молекулярно-биологическое исследование |
A26.01.026.002 |
Определение ДНК Streptococcus pyogenes (SGA) в везикулярной жидкости, соскобах с высыпаний методом ПЦР, количественное исследование |
|||||||||||||||||
131 |
L3 |
Молекулярно-биологическое исследование |
A26.01.027 |
Молекулярно-биологическое исследование отделяемого из пупочной ранки на Streptococcus agalactiae (SGB) |
|||||||||||||||||
132 |
L3 |
Молекулярно-биологическое исследование |
A26.01.027.001 |
Определение ДНК Streptococcus agalactiae (SGB) в отделяемом из пупочной ранки методом ПЦР, качественное исследование |
|||||||||||||||||
133 |
L3 |
Молекулярно-биологическое исследование |
A26.01.027.002 |
Определение ДНК Streptococcus agalactiae (SGB) в отделяемом из пупочной ранки методом ПЦР, количественное исследование |
|||||||||||||||||
134 |
L3 |
Молекулярно-биологическое исследование |
A26.01.028 |
Молекулярно-биологическое исследование гнойного отделяемого на микобактерий туберкулеза (Mycobacterium tuberculosis) |
|||||||||||||||||
135 |
L3 |
Молекулярно-биологическое исследование |
A26.01.028.001 |
Молекулярно-биологическое исследование гнойного отделяемого на микобактерий туберкулеза (Mycobacterium tuberculosis) методом ПЦР |
|||||||||||||||||
136 |
L3 |
Молекулярно-биологическое исследование |
A26.01.029 |
Молекулярно-биологическое исследование отделяемого пораженных участков кожи на метициллин-чувствительные и метициллин-резистентные Staphilicoccus aureus, метициллин-резистентные Staphilicoccus spp. |
|||||||||||||||||
137 |
L3 |
Молекулярно-биологическое исследование |
A26.01.029.001 |
Определение ДНК метициллин-чувствительных и метициллин-резистентных Staphylococcus aureus, метициллин-резистентных коагулазонегативных Staphylococcus spp. в отделяемом пораженных участков кожи методом ПЦР, качественное исследование |
|||||||||||||||||
138 |
L3 |
Молекулярно-биологическое исследование |
A26.01.029.002 |
Определение ДНК метициллин-чувствительных и метициллин-резистентных Staphylococcus aureus, метициллин-резистентных коагулазонегативных Staphylococcus spp. в отделяемом пораженных участков кожи методом ПЦР, количественное исследование |
|||||||||||||||||
139 |
L3 |
Молекулярно-биологическое исследование |
A26.01.030 |
Молекулярно-биологическое исследование соскобов с кожи и ногтевых пластинок на грибы дерматофиты (Dermatophytes) |
|||||||||||||||||
140 |
L3 |
Молекулярно-биологическое исследование |
A26.01.030.001 |
Определение ДНК грибов дерматофитов (Dermatophytes) в соскобах с кожи и ногтевых пластинок методом ПЦР |
|||||||||||||||||
141 |
L3 |
Молекулярно-биологическое исследование |
A26.01.031 |
Молекулярно-биологическое исследование биоптата кожи на возбудителей иксодовых клещевых боррелиозов группы Borrelia burgdorferi sensu lato |
|||||||||||||||||
142 |
L3 |
Молекулярно-биологическое исследование |
A26.01.031.001 |
Определение ДНК возбудителей иксодовых клещевых боррелиозов группы Borrelia burgdorferi sensu lato в биоптатах кожи методом ПЦР |
|||||||||||||||||
143 |
L1.3 |
Бактериологические исследования |
A26.01.032 |
Микробиологическое (культуральное) исследование отделяемого высыпных элементов кожи на чувствительность к антибактериальным и противогрибковым препаратам |
|||||||||||||||||
144 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.01.033 |
Микроскопическое исследование ногтевых пластинок на грибы (дрожжевые, плесневые, дерматомицеты) |
|||||||||||||||||
145 |
L3 |
Молекулярно-биологическое исследование |
A26.01.034 |
Молекулярно-биологическое исследование препарата нативной ткани кожи или парафинового блока на микобактерии туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
146 |
L3 |
Молекулярно-биологическое исследование |
A26.01.034.001 |
Определение ДНК микобактерий туберкулеза (Mycobacterium tuberculosis complex) в препарате нативной ткани кожи или парафинового блока методом ПЦР |
|||||||||||||||||
147 |
L3 |
Молекулярно-биологическое исследование |
A26.01.036 |
Молекулярно-биологическое исследование препарата нативной подкожной жировой клетчатки или парафинового блока на микобактерии туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
148 |
L3 |
Молекулярно-биологическое исследование |
A26.01.036.001 |
Определение ДНК микобактерий туберкулеза (Mycobacterium tuberculosis complex) в препарате нативной подкожной жировой клетчатки или парафинового блока методом ПЦР |
|||||||||||||||||
149 |
L3 |
Молекулярно-биологическое исследование |
A26.01.037 |
Молекулярно-биологическое исследование препарата нативной подкожной жировой клетчатки или парафинового блока для дифференциации видов Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) |
|||||||||||||||||
150 |
L3 |
Молекулярно-биологическое исследование |
A26.01.037.001 |
Определение ДНК Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) с дифференциацией вида в препарате нативной подкожной жировой клетчатки или парафинового блока методом ПЦР |
|||||||||||||||||
151 |
L1.3 |
Бактериологические исследования |
A26.01.038 |
Микробиологическое (культуральное) исследование пунктата пролежня кожи на микобактерий туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
152 |
L1.3 |
Бактериологические исследования |
A26.01.038.001 |
Микробиологическое (культуральное) исследование пунктата пролежня кожи на плотных питательных средах на микобактерий туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
153 |
L1.3 |
Бактериологические исследования |
A26.01.038.002 |
Микробиологическое (культуральное) исследование пунктата пролежня кожи на жидких питательных средах на микобактерий туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
154 |
L1.3 |
Бактериологические исследования |
A26.01.039 |
Микробиологическое (культуральное) исследование гнойного отделяемого на микобактерий туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
155 |
L1.3 |
Бактериологические исследования |
A26.02.007 |
Микробиологическое (культуральное) исследование раневого отделяемого на микобактерий туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
156 |
L1.3 |
Бактериологические исследования |
A26.02.007.001 |
Микробиологическое (культуральное) исследование раневого отделяемого на плотных питательных средах на микобактерий туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
157 |
L1.3 |
Бактериологические исследования |
A26.02.007.002 |
Микробиологическое (культуральное) исследование раневого отделяемого на жидких питательных средах на микобактерий туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
158 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.02.008 |
Микроскопическое исследование раневого отделяемого на микобактерий туберкулеза (Mycobacterium tuberculosis) |
|||||||||||||||||
159 |
L3 |
Молекулярно-биологическое исследование |
A26.03.007 |
Молекулярно-биологическое исследование костного мозга на цитомегаловирус (Cytomegalovirus) |
|||||||||||||||||
160 |
L3 |
Молекулярно-биологическое исследование |
A26.03.008 |
Молекулярно-биологическое исследование костного мозга на вирус Эпштейна - Барра (Epstein - Barr virus) |
|||||||||||||||||
161 |
L3 |
Молекулярно-биологическое исследование |
A26.03.010.001 |
Определение ДНК микобактерии туберкулеза (Mycobacterium tuberculosis complex) в нативном препарате костной ткани или парафиновом блоке методом ПЦР |
|||||||||||||||||
162 |
L3 |
Молекулярно-биологическое исследование |
A26.03.011 |
Молекулярно-биологическое исследование нативного препарата костной ткани или парафинового блока для дифференциации видов Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) |
|||||||||||||||||
163 |
L3 |
Молекулярно-биологическое исследование |
A26.03.011.001 |
Определение ДНК Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) с дифференциацией вида в нативном препарате костной ткани или парафиновом блоке методом ПЦР |
|||||||||||||||||
164 |
L1.3 |
Бактериологические исследования |
A26.04.003.001 |
Микробиологическое (культуральное) исследование синовиальной жидкости на плотных питательных средах на микобактерии туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
165 |
L1.3 |
Бактериологические исследования |
A26.04.003.002 |
Микробиологическое (культуральное) исследование синовиальной жидкости на жидких питательных средах на микобактерии туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
166 |
L3 |
Молекулярно-биологическое исследование |
A26.04.005.001 |
Определение ДНК вируса Эпштейна - Барр (Epstein - Barr virus) в синовиальной жидкости методом ПЦР, качественное исследование |
|||||||||||||||||
167 |
L3 |
Молекулярно-биологическое исследование |
A26.04.005.002 |
Определение ДНК вируса Эпштейна - Барр (Epstein - Barr virus) в синовиальной жидкости методом ПЦР, количественное исследование |
|||||||||||||||||
168 |
L3 |
Молекулярно-биологическое исследование |
A26.04.008.002 |
Определение ДНК Streptococcus pyogenes (SGA) в синовиальной жидкости методом ПЦР, количественное исследование |
|||||||||||||||||
169 |
L3 |
Молекулярно-биологическое исследование |
A26.04.009 |
Молекулярно-биологическое исследование синовиальной жидкости на хламидию трахоматис (Chlamydia trachomatis) |
|||||||||||||||||
170 |
L3 |
Молекулярно-биологическое исследование |
A26.04.009.001 |
Определение ДНК хламидии трахоматис (Chlamydia trachomatis) в синовиальной жидкости методом ПЦР |
|||||||||||||||||
171 |
L1.3 |
Бактериологические исследования |
A26.04.010 |
Микробиологическое (культуральное) исследование синовиальной жидкости на бруцеллы (Brucella spp.) |
|||||||||||||||||
172 |
L3 |
Молекулярно-биологическое исследование |
A26.04.011 |
Молекулярно-биологическое исследование синовиальной жидкости на бруцеллы (Brucella spp.) |
|||||||||||||||||
173 |
L3 |
Молекулярно-биологическое исследование |
A26.04.011.001 |
Определение ДНК бруцелл (Brucella spp.) в синовиальной жидкости методом ПЦР |
|||||||||||||||||
174 |
L3 |
Молекулярно-биологическое исследование |
A26.04.012 |
Молекулярно-биологическое исследование синовиальной жидкости на возбудителей иксодовых клещевых боррелиозов группы Borrelia burgdorferi sensu lato |
|||||||||||||||||
175 |
L3 |
Молекулярно-биологическое исследование |
A26.04.013 |
Молекулярно-биологическое исследование синовиальной жидкости на микобактерии туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
176 |
L3 |
Молекулярно-биологическое исследование |
A26.04.013.001 |
Определение ДНК микобактерий туберкулеза (Mycobacterium tuberculosis complex) в синовиальной жидкости методом ПЦР |
|||||||||||||||||
177 |
L3 |
Молекулярно-биологическое исследование |
A26.04.014 |
Молекулярно-биологическое исследование синовиальной жидкости на Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) с дифференциацией вида |
|||||||||||||||||
178 |
L3 |
Молекулярно-биологическое исследование |
A26.04.014.001 |
Определение ДНК Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) с дифференциацией вида в синовиальной жидкости методом ПЦР |
|||||||||||||||||
179 |
L3 |
Молекулярно-биологическое исследование |
A26.04.015 |
Молекулярно-биологическое исследование нативного препарата тканей суставной сумки или парафинового блока на микобактерии туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
180 |
L3 |
Молекулярно-биологическое исследование |
A26.04.015.001 |
Определение ДНК микобактерий туберкулеза (Mycobacterium tuberculosis complex) в нативном препарате тканей суставной сумки или парафиновом блоке |
|||||||||||||||||
181 |
L3 |
Молекулярно-биологическое исследование |
A26.04.016 |
Молекулярно-биологическое исследование нативного препарата тканей суставной сумки или парафинового блока для дифференциации видов Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) |
|||||||||||||||||
182 |
L3 |
Молекулярно-биологическое исследование |
A26.04.016.001 |
Определение ДНК Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) с дифференциацией вида в нативном препарате суставной сумки или парафиновом блоке методом ПЦР |
|||||||||||||||||
183 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.04.017 |
Микроскопическое исследование синовиальной жидкости на микобактерий туберкулеза (Mycobacterium tuberculosis) |
|||||||||||||||||
184 |
L1.3 |
Бактериологические исследования |
A26.05.008.001 |
Микробиологическое (культуральное) исследование крови на плотных питательных средах на микобактерии туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
185 |
L1.3 |
Бактериологические исследования |
A26.05.008.002 |
Микробиологическое (культуральное) исследование крови на жидких питательных средах на микобактерии туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
186 |
L3 |
Молекулярно-биологическое исследование |
A26.05.011.001 |
Определение ДНК вируса Эпштейна-Барр (Epstein - Barr virus) методом ПЦР в периферической и пуповинной крови, качественное исследование |
|||||||||||||||||
187 |
L1.4 |
Бактериологические исследования |
A26.05.016.001 |
Исследование микробиоценоза кишечника (дисбактериоз) культуральными методами |
|||||||||||||||||
188 |
L3 |
Молекулярно-биологическое исследование |
A26.05.017.001 |
Определение ДНК цитомегаловируса (Cytomegalovirus) методом ПЦР в периферической и пуповинной крови, качественное исследование |
|||||||||||||||||
189 |
L3 |
Молекулярно-биологическое исследование |
A26.05.017.002 |
Определение ДНК цитомегаловируса (Cytomegalovirus) методом ПЦР в периферической и пуповинной крови, количественное исследование |
|||||||||||||||||
190 |
L3 |
Молекулярно-биологическое исследование |
A26.05.019 |
Молекулярно-биологическое исследование крови на вирус гепатита C (Hepatitis C virus) |
|||||||||||||||||
191 |
L3 |
Молекулярно-биологическое исследование |
A26.05.019.002 |
Определение РНК вируса гепатита C (Hepatitis C virus) в крови методом ПЦР, количественное исследование |
|||||||||||||||||
192 |
L3 |
Молекулярно-биологическое исследование |
A26.05.019.003 |
Определение генотипа вируса гепатита C (Hepatitis C virus) |
|||||||||||||||||
193 |
L3 |
Молекулярно-биологическое исследование |
A26.05.020.002 |
Определение ДНК вируса гепатита B (Hepatitis B virus) в крови методом ПЦР, количественное исследование |
|||||||||||||||||
194 |
L3 |
Молекулярно-биологическое исследование |
A26.05.020.003 |
Определение генотипа вируса гепатита B (Hepatitis B virus) |
|||||||||||||||||
195 |
L3 |
Молекулярно-биологическое исследование |
A26.05.020.004 |
Определение мутаций устойчивости вируса гепатита B |
|||||||||||||||||
196 |
L3 |
Молекулярно-биологическое исследование |
A26.05.021.002 |
Определение РНК вируса иммунодефицита человека методом ПЦР, качественное исследование |
|||||||||||||||||
197 |
L3 |
Молекулярно-биологическое исследование |
A26.05.021.003 |
Определение РНК вируса иммунодефицита человека методом NASBA, качественное исследование |
|||||||||||||||||
198 |
L3 |
Молекулярно-биологическое исследование |
A26.05.022.001 |
Определение мутаций лекарственной устойчивости в РНК вируса иммунодефицита человека методом секвенирования |
|||||||||||||||||
199 |
L3 |
Молекулярно-биологическое исследование |
A26.05.023.001 |
Определение РНК вируса гепатита D (Hepatitis D virus) в крови методом ПЦР, качественное исследование |
|||||||||||||||||
200 |
L3 |
Молекулярно-биологическое исследование |
A26.05.023.002 |
Определение РНК вируса гепатита D (Hepatitis D virus) в крови методом ПЦР, количественное исследование |
|||||||||||||||||
201 |
L3 |
Молекулярно-биологическое исследование |
A26.05.024 |
Молекулярно-биологическое исследование крови на вирус герпеса человека 7 типа (Herpes-virus 7) |
|||||||||||||||||
202 |
L3 |
Молекулярно-биологическое исследование |
A26.05.024.001 |
Определение ДНК вируса герпеса человека 7 типа в крови методом ПЦР (Herpes-virus 7) |
|||||||||||||||||
203 |
L3 |
Молекулярно-биологическое исследование |
A26.05.025 |
Молекулярно-биологическое исследование крови на Treponema pallidum |
|||||||||||||||||
204 |
L3 |
Молекулярно-биологическое исследование |
A26.05.025.001 |
Определение ДНК Treponema pallidum в крови методом ПЦР |
|||||||||||||||||
205 |
L3 |
Молекулярно-биологическое исследование |
A26.05.026 |
Молекулярно-биологическое исследование крови на вирус гепатита G |
|||||||||||||||||
206 |
L3 |
Молекулярно-биологическое исследование |
A26.05.026.001 |
Определение РНК вируса гепатита G в крови методом ПЦР |
|||||||||||||||||
207 |
L3 |
Молекулярно-биологическое исследование |
A26.05.027 |
Молекулярно-биологическое исследование пунктата органов кроветворения (лимфатический узел) на вирус герпеса 6 типа (Herpes simplex virus) |
|||||||||||||||||
208 |
L3 |
Молекулярно-биологическое исследование |
A26.05.028 |
Молекулярно-биологическое исследование пунктата органов кроветворения (лимфатический узел) на токсоплазмы (Toxoplasma gondii) |
|||||||||||||||||
209 |
L3 |
Молекулярно-биологическое исследование |
A26.05.028.001 |
Определение ДНК токсоплазмы (Toxoplasma gondii) в пунктате органов кроветворения (лимфатический узел) |
|||||||||||||||||
210 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.05.029 |
Микроскопия крови для обнаружения морул анаплазмы фагоцитофиллум Anaplasma phagocytophillum |
|||||||||||||||||
211 |
L3 |
Молекулярно-биологическое исследование |
A26.05.030 |
Молекулярно-биологическое исследование крови на вирус гепатита A (Hepatitis A virus) |
|||||||||||||||||
212 |
L3 |
Молекулярно-биологическое исследование |
A26.05.030.001 |
Определение РНК вируса гепатита A (Hepatitis A virus) в крови методом ПЦР |
|||||||||||||||||
213 |
L3 |
Молекулярно-биологическое исследование |
A26.05.031 |
Молекулярно-биологическое исследование крови на вирус гепатита E (Hepatitis E virus) |
|||||||||||||||||
214 |
L3 |
Молекулярно-биологическое исследование |
A26.05.032 |
Молекулярно-биологическое исследование периферической и пуповинной крови на парвовирус B19 (Parvovirus B19) |
|||||||||||||||||
215 |
L3 |
Молекулярно-биологическое исследование |
A26.05.032.001 |
Определение ДНК парвовируса B19 (Parvovirus B19) методом ПЦР в периферической и пуповинной крови, качественное исследование |
|||||||||||||||||
216 |
L3 |
Молекулярно-биологическое исследование |
A26.05.032.002 |
Определение ДНК парвовируса B19 (Parvovirus B19) методом ПЦР в периферической и пуповинной крови, количественное исследование |
|||||||||||||||||
217 |
L3 |
Молекулярно-биологическое исследование |
A26.05.033 |
Молекулярно-биологическое исследование периферической и пуповинной крови на вирус герпеса 6 типа (HHV6) |
|||||||||||||||||
218 |
L3 |
Молекулярно-биологическое исследование |
A26.05.033.001 |
Определение ДНК вируса герпеса 6 типа (HHV6) методом ПЦР в периферической и пуповинной крови, качественное исследование |
|||||||||||||||||
219 |
L3 |
Молекулярно-биологическое исследование |
A26.05.033.002 |
Определение ДНК вируса герпеса 6 типа (HHV6) методом ПЦР в периферической и пуповинной крови, количественное исследование |
|||||||||||||||||
220 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.05.034 |
Микроскопия крови для обнаружения морул эрлихии мурис и эрлихии чафенсис (Ehrlichia muris, Ehrlichia chaffeensis) |
|||||||||||||||||
221 |
L3 |
Молекулярно-биологическое исследование |
A26.05.035 |
Молекулярно-биологическое исследование крови на вирус простого герпеса (Herpes simplex virus) |
|||||||||||||||||
222 |
L3 |
Молекулярно-биологическое исследование |
A26.05.035.001 |
Определение ДНК вируса простого герпеса 1 и 2 типов (Herpes simplex virus types 1, 2) методом ПЦР в крови, качественное исследование |
|||||||||||||||||
223 |
L3 |
Молекулярно-биологическое исследование |
A26.05.035.002 |
Определение ДНК простого герпеса 1 и 2 типов (Herpes simplex virus types 1, 2) методом ПЦР в крови, количественное исследование |
|||||||||||||||||
224 |
L3 |
Молекулярно-биологическое исследование |
A26.05.037.001 |
Определение ДНК листерий (Listeria monocytogenes) методом ПЦР в крови, качественное исследование |
|||||||||||||||||
225 |
L3 |
Молекулярно-биологическое исследование |
A26.05.037.002 |
Определение ДНК листерий (Listeria monocytogenes) методом ПЦР в крови, количественное исследование |
|||||||||||||||||
226 |
L3 |
Молекулярно-биологическое исследование |
A26.05.038 |
Молекулярно-биологическое исследование крови на Pseudomonas aeruginosa |
|||||||||||||||||
227 |
L3 |
Молекулярно-биологическое исследование |
A26.05.038.001 |
Определение ДНК Pseudomonas aeruginosa методом ПЦР в крови, качественное исследование |
|||||||||||||||||
228 |
L3 |
Молекулярно-биологическое исследование |
A26.05.038.002 |
Определение ДНК Pseudomonas aeruginosa методом ПЦР в крови, количественное исследование |
|||||||||||||||||
229 |
L3 |
Молекулярно-биологическое исследование |
A26.05.039 |
Молекулярно-биологическое исследование периферической и пуповинной крови на вирус краснухи (Rubella virus) |
|||||||||||||||||
230 |
L3 |
Молекулярно-биологическое исследование |
A26.05.039.001 |
Определение РНК вируса краснухи (Rubella virus) методом ПЦР в периферической и пуповинной крови, качественное исследование |
|||||||||||||||||
231 |
L3 |
Молекулярно-биологическое исследование |
A26.05.039.002 |
Определение РНК вируса краснухи (Rubella virus) методом ПЦР в периферической и пуповинной крови, количественное исследование |
|||||||||||||||||
232 |
L3 |
Молекулярно-биологическое исследование |
A26.05.040 |
Молекулярно-биологическое исследование крови на Streptococcus pyogenes (SGA) |
|||||||||||||||||
233 |
L3 |
Молекулярно-биологическое исследование |
A26.05.040.001 |
Определение ДНК Streptococcus pyogenes (SGA) в крови методом ПЦР в крови, качественное исследование |
|||||||||||||||||
234 |
L3 |
Молекулярно-биологическое исследование |
A26.05.040.002 |
Определение ДНК Streptococcus pyogenes (SGA) в крови методом ПЦР в крови, количественное исследование |
|||||||||||||||||
235 |
L3 |
Молекулярно-биологическое исследование |
A26.05.041 |
Молекулярно-биологическое исследование крови на Streptococcus agalactiae (SGB) |
|||||||||||||||||
236 |
L3 |
Молекулярно-биологическое исследование |
A26.05.041.001 |
Определение ДНК Streptococcus agalactiae (SGB) в крови методом ПЦР в крови, качественное исследование |
|||||||||||||||||
237 |
L3 |
Молекулярно-биологическое исследование |
A26.05.041.002 |
Определение ДНК Streptococcus agalactiae (SGB) в крови методом ПЦР в крови, количественное исследование |
|||||||||||||||||
238 |
L3 |
Молекулярно-биологическое исследование |
A26.05.042 |
Молекулярно-биологическое исследование крови на вирус ветряной оспы и опоясывающего лишая (Varicella-Zoster virus) |
|||||||||||||||||
239 |
L3 |
Молекулярно-биологическое исследование |
A26.05.042.001 |
Определение ДНК вируса ветряной оспы и опоясывающего лишая (Varicella-Zoster virus) в крови методом ПЦР, качественное исследование |
|||||||||||||||||
240 |
L3 |
Молекулярно-биологическое исследование |
A26.05.042.002 |
Определение ДНК вируса ветряной оспы и опоясывающего лишая (Varicella-Zoster virus) в крови методом ПЦР, количественное исследование |
|||||||||||||||||
241 |
L3 |
Молекулярно-биологическое исследование |
A26.05.043 |
Молекулярно-биологическое исследование крови на метициллин-чувствительные и метициллин-резистентные Staphylococcus aureus, метициллин-резистентные коагулазонегативные Staphylococcus spp. |
|||||||||||||||||
242 |
L3 |
Молекулярно-биологическое исследование |
A26.05.043.001 |
Определение ДНК метициллин-чувствительных и метициллин-резистентных Staphylococcus aureus, метициллин-резистентных коагулазонегативных Staphylococcus spp. в крови методом ПЦР, качественное исследование |
|||||||||||||||||
243 |
L3 |
Молекулярно-биологическое исследование |
A26.05.043.002 |
Определение ДНК метициллин-чувствительных и метициллин-резистентных Staphylococcus aureus, метициллин-резистентных коагулазонегативных Staphylococcus spp. в крови методом ПЦР, количественное исследование |
|||||||||||||||||
244 |
L3 |
Молекулярно-биологическое исследование |
A26.05.044 |
Молекулярно-биологическое исследование крови на гемофильную палочку (Haemophilus influenzae) |
|||||||||||||||||
245 |
L3 |
Молекулярно-биологическое исследование |
A26.05.044.001 |
Определение ДНК гемофильной палочки (Haemophilus influenzae) в крови методом ПЦР, качественное исследование |
|||||||||||||||||
246 |
L3 |
Молекулярно-биологическое исследование |
A26.05.044.002 |
Определение ДНК гемофильной палочки (Haemophilus influenzae) в крови методом ПЦР, количественное исследование |
|||||||||||||||||
247 |
L3 |
Молекулярно-биологическое исследование |
A26.05.045 |
Молекулярно-биологическое исследование крови на менингококк (Neisseria meningitidis) |
|||||||||||||||||
248 |
L3 |
Молекулярно-биологическое исследование |
A26.05.045.001 |
Определение ДНК менингококка (Neisseria meningitidis) в крови методом ПЦР |
|||||||||||||||||
249 |
L3 |
Молекулярно-биологическое исследование |
A26.05.046 |
Молекулярно-биологическое исследование крови на пневмококк (Streptococcus pneumoniae) методом ПЦР |
|||||||||||||||||
250 |
L3 |
Молекулярно-биологическое исследование |
A26.05.046.001 |
Определение ДНК пневмококка (Streptococcus pneumoniae) в крови методом ПЦР |
|||||||||||||||||
251 |
L3 |
Молекулярно-биологическое исследование |
A26.05.047 |
Молекулярно-биологическое исследование крови на микобактерии туберкулеза (Mycobacterium tuberculosis complex) в крови |
|||||||||||||||||
252 |
L3 |
Молекулярно-биологическое исследование |
A26.05.047.001 |
Определение ДНК микобактерий туберкулеза (Mycobacterium tuberculosis complex) в крови методом ПЦР |
|||||||||||||||||
253 |
L3 |
Молекулярно-биологическое исследование |
A26.05.048 |
Молекулярно-биологическое исследование крови на Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) с дифференциацией видов |
|||||||||||||||||
254 |
L3 |
Молекулярно-биологическое исследование |
A26.05.048.001 |
Определение ДНК Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) с дифференциацией вида в крови методом ПЦР |
|||||||||||||||||
255 |
L1.3 |
Бактериологические исследования |
A26.05.049 |
Микробиологическое (культуральное) исследование костного мозга на бруцеллы (Brucella spp.) |
|||||||||||||||||
256 |
L3 |
Молекулярно-биологическое исследование |
A26.05.050 |
Молекулярно-биологическое исследование крови на бруцеллы (Brucella spp.) |
|||||||||||||||||
257 |
L3 |
Молекулярно-биологическое исследование |
A26.05.050.001 |
Определение ДНК бруцелл (Brucella spp.) в крови методом ПЦР |
|||||||||||||||||
258 |
L3 |
Молекулярно-биологическое исследование |
A26.05.051 |
Молекулярно-биологическое исследование костного мозга на бруцеллы (Brucella spp.) |
|||||||||||||||||
259 |
L3 |
Молекулярно-биологическое исследование |
A26.05.052 |
Молекулярно-биологическое исследование крови на бабезии (Babesias spp.) |
|||||||||||||||||
260 |
L3 |
Молекулярно-биологическое исследование |
A26.05.052.001 |
Определение ДНК бабезий (Babesia spp.) в крови методом ПЦР |
|||||||||||||||||
261 |
L3 |
Молекулярно-биологическое исследование |
A26.05.053 |
Молекулярно-биологическое исследование крови на возбудителей иксодовых клещевых боррелиозов группы Borrelia burgdorferi sensu lato |
|||||||||||||||||
262 |
L3 |
Молекулярно-биологическое исследование |
A26.05.053.001 |
Определение ДНК возбудителей иксодовых клещевых боррелиозов группы Borrelia burgdorferi sensu lato в крови методом ПЦР |
|||||||||||||||||
263 |
L3 |
Молекулярно-биологическое исследование |
A26.05.054 |
Молекулярно-биологическое исследование крови на возбудителя иксодового клещевого боррелиоза - Borrelia miyamotoi |
|||||||||||||||||
264 |
L3 |
Молекулярно-биологическое исследование |
A26.05.054.001 |
Определение ДНК возбудителя иксодового клещевого боррелиоза - Borrelia miyamotoi в крови методом ПЦР |
|||||||||||||||||
265 |
L3 |
Молекулярно-биологическое исследование |
A26.05.056 |
Молекулярно-биологическое исследование крови на анаплазму фагоцитофиллум (Anaplasma phagocytophillum) |
|||||||||||||||||
266 |
L3 |
Молекулярно-биологическое исследование |
A26.05.056.001 |
Определение ДНК анаплазмы фагоцитофиллум (Anaplasma phagocytophillum) в крови методом ПЦР |
|||||||||||||||||
267 |
L3 |
Молекулярно-биологическое исследование |
A26.05.057 |
Молекулярно-биологическое исследование крови на возбудителей моноцитарного эрлихиоза человека: Ehrlichia muris, Ehrlichia chaffeensis |
|||||||||||||||||
268 |
L3 |
Молекулярно-биологическое исследование |
A26.05.057.001 |
Определение ДНК эрлихии мурис и эрлихии чафенсис (Ehrlichia muris, Ehrlichia chaffeensis) в крови методом ПЦР |
|||||||||||||||||
269 |
L3 |
Молекулярно-биологическое исследование |
A26.05.058 |
Молекулярно-биологическое исследование крови на коксиеллу Бернета (Coxiella burnetii) |
|||||||||||||||||
270 |
L3 |
Молекулярно-биологическое исследование |
A26.05.058.001 |
Определение ДНК коксиеллы Бернета (Coxiella burnetii) в крови методом ПЦР |
|||||||||||||||||
271 |
L3 |
Молекулярно-биологическое исследование |
A26.05.059 |
Молекулярно-биологическое исследование крови на лептоспиру интерроганс (Leptospira interrogans) |
|||||||||||||||||
272 |
L3 |
Молекулярно-биологическое исследование |
A26.05.059.001 |
Определение ДНК лептоспиры интерроганс (Leptospira interrogans) в крови методом ПЦР |
|||||||||||||||||
273 |
L3 |
Молекулярно-биологическое исследование |
A26.05.060 |
Молекулярно-биологическое исследование крови на вирус Крымской-Конго геморрагической лихорадки (Crimean-Congo hemorrhagic fever) |
|||||||||||||||||
274 |
L3 |
Молекулярно-биологическое исследование |
A26.05.060.001 |
Определение РНК вируса Крымской-Конго геморрагической лихорадки (Crimean-Congo hemorrhagic fever) в крови методом ПЦР |
|||||||||||||||||
275 |
L1.3 |
Бактериологические исследования |
A26.05.061 |
Микробиологическое (культуральное) исследование крови на риккетсии - возбудителей сыпного тифа |
|||||||||||||||||
276 |
L3 |
Молекулярно-биологическое исследование |
A26.05.062 |
Молекулярно-биологическое исследование крови на риккетсии - возбудителей сыпного тифа |
|||||||||||||||||
277 |
L3 |
Молекулярно-биологическое исследование |
A26.05.062.001 |
Определение ДНК риккетсий - возбудителей сыпного тифа в крови методом ПЦР |
|||||||||||||||||
278 |
L1.3 |
Бактериологические исследования |
A26.05.063 |
Микробиологическое (культуральное) исследование крови на риккетсии - возбудителей клещевых пятнистых лихорадок |
|||||||||||||||||
279 |
L3 |
Молекулярно-биологическое исследование |
A26.05.064.001 |
Определение ДНК риккетсий - возбудителей клещевых пятнистых лихорадок в крови методом ПЦР |
|||||||||||||||||
280 |
L3 |
Молекулярно-биологическое исследование |
A26.05.065 |
Молекулярно-биологическое исследование крови на хантавирусы - возбудителей геморрагической лихорадки с почечным синдромом |
|||||||||||||||||
281 |
L3 |
Молекулярно-биологическое исследование |
A26.05.066 |
Молекулярно-биологическое исследование крови на вирус Западного Нила (West Nile virus) |
|||||||||||||||||
282 |
L3 |
Молекулярно-биологическое исследование |
A26.05.066.001 |
Определение РНК вируса Западного Нила (West Nile virus) в крови методом ПЦР |
|||||||||||||||||
283 |
L3 |
Молекулярно-биологическое исследование |
A26.05.067 |
Молекулярно-биологическое исследование крови на малярийные плазмодии |
|||||||||||||||||
284 |
L3 |
Молекулярно-биологическое исследование |
A26.05.067.001 |
Определение ДНК малярийных плазмодиев в крови методом ПЦР |
|||||||||||||||||
285 |
L3 |
Молекулярно-биологическое исследование |
A26.05.068 |
Молекулярно-биологическое исследование крови на плазмодий фальципарум (Plasmodium falciparum) |
|||||||||||||||||
286 |
L3 |
Молекулярно-биологическое исследование |
A26.05.068.001 |
Определение ДНК плазмодия фальципарум (Plasmodium falciparum) в крови методом ПЦР |
|||||||||||||||||
287 |
L3 |
Молекулярно-биологическое исследование |
A26.05.069 |
Молекулярно-биологическое исследование крови на плазмодий вивакс (Plasmodium vivax) |
|||||||||||||||||
288 |
L3 |
Молекулярно-биологическое исследование |
A26.05.069.001 |
Определение ДНК плазмодия вивакс (Plasmodium vivax) в крови методом ПЦР |
|||||||||||||||||
289 |
L3 |
Молекулярно-биологическое исследование |
A26.05.070 |
Молекулярно-биологическое исследование крови на плазмодий овале (Plasmodium ovale) |
|||||||||||||||||
290 |
L3 |
Молекулярно-биологическое исследование |
A26.05.070.001 |
Определение ДНК плазмодия овале (Plasmodium ovale) в крови методом ПЦР |
|||||||||||||||||
291 |
L3 |
Молекулярно-биологическое исследование |
A26.05.071 |
Молекулярно-биологическое исследование крови на плазмодий маляре (Plasmodium malariae) |
|||||||||||||||||
292 |
L3 |
Молекулярно-биологическое исследование |
A26.05.071.001 |
Определение ДНК плазмодия маляре (Plasmodium malariae) в крови методом ПЦР |
|||||||||||||||||
293 |
L3 |
Молекулярно-биологическое исследование |
A26.05.072 |
Молекулярно-биологическое исследование крови на плазмодий ноулези (Plasmodium knowlesi) |
|||||||||||||||||
294 |
L3 |
Молекулярно-биологическое исследование |
A26.05.072.001 |
Определение ДНК плазмодия ноулези (Plasmodium knowlesi) методом ПЦР |
|||||||||||||||||
295 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.05.073 |
Микроскопическое исследование тонкого мазка крови на малярийные плазмодии (Plasmodium) |
|||||||||||||||||
296 |
L3 |
Молекулярно-биологическое исследование |
A26.05.074 |
Молекулярно-биологическое исследование крови на возбудителей брюшного тифа и паратифов (S. typhi/paratyphi A/B/C) |
|||||||||||||||||
297 |
L3 |
Молекулярно-биологическое исследование |
A26.05.074.001 |
Определение ДНК возбудителей брюшного тифа и паратифов (S. typhi/paratyphi A/B/C) в крови методом ПЦР |
|||||||||||||||||
298 |
L1.3 |
Бактериологические исследования |
A26.05.075 |
Экспресс-определение антибиотикочувствительности и антибиотикотерапии к эндотоксинам в крови и ее компонентах |
|||||||||||||||||
299 |
L8 |
Инфекционная иммунология |
A26.06.011.001 |
Определение антител класса M (IgM) к возбудителям иксодовых клещевых боррелиозов группы Borrelia burgdorferi sensu lato в крови |
|||||||||||||||||
300 |
L8 |
Инфекционная иммунология |
A26.06.011.002 |
Определение антител класса G (IgG) к возбудителям иксодовых клещевых боррелиозов группы Borrelia burgdorferi sensu lato в крови |
|||||||||||||||||
301 |
L3 |
Молекулярно-биологическое исследование |
A26.06.136 |
Молекулярно-биологическое исследование нативного препарата тканей лимфоузла или парафинового блокана микобактерии туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
302 |
L3 |
Молекулярно-биологическое исследование |
A26.06.136.001 |
Определение ДНК микобактерий туберкулеза (Mycobacterium tuberculosis complex) в нативном препарате тканей лимфоузла или парафиновом блоке |
|||||||||||||||||
303 |
L3 |
Молекулярно-биологическое исследование |
A26.06.137 |
Молекулярно-биологическое исследование нативного препарата тканей лимфоузла или парафинового блока для дифференциации видов Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) |
|||||||||||||||||
304 |
L3 |
Молекулярно-биологическое исследование |
A26.06.137.001 |
Определение ДНК Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) с дифференциацией вида в нативном препарате тканей лимфоузла или парафиновом блоке методом ПЦР |
|||||||||||||||||
305 |
L8 |
Инфекционная иммунология |
A26.06.138 |
Исследование уровня интерферона-гамма на антигены Mycobacterium tuberculosis complex в крови |
|||||||||||||||||
306 |
L3 |
Молекулярно-биологическое исследование |
A26.07.007.001 |
Определение ДНК цитомегаловируса (Cytomegalovirus) методом ПЦР в слюне, качественное исследование |
|||||||||||||||||
307 |
L3 |
Молекулярно-биологическое исследование |
A26.07.007.002 |
Определение ДНК цитомегаловируса (Cytomegalovirus) методом ПЦР в слюне, количественное исследование |
|||||||||||||||||
308 |
L3 |
Молекулярно-биологическое исследование |
A26.07.008 |
Молекулярно-биологическое исследование слюны на вирус герпеса человека 6 типа (HHV 6) |
|||||||||||||||||
309 |
L3 |
Молекулярно-биологическое исследование |
A26.07.009 |
Молекулярно-биологическое исследование слюны на парвовирус B19 (Parvovirus B19) |
|||||||||||||||||
310 |
L3 |
Молекулярно-биологическое исследование |
A26.07.009.001 |
Определение ДНК парвовируса B19 (Parvo virus B19) методом ПЦР в слюне, качественное исследование |
|||||||||||||||||
311 |
L3 |
Молекулярно-биологическое исследование |
A26.07.009.002 |
Определение ДНК парвовируса B19 (Parvo virus B19) методом ПЦР в слюне, количественное исследование |
|||||||||||||||||
312 |
L3 |
Молекулярно-биологическое исследование |
A26.07.010 |
Молекулярно-биологическое исследование слюны на вирус краснухи (Rubella virus) |
|||||||||||||||||
313 |
L3 |
Молекулярно-биологическое исследование |
A26.07.010.001 |
Определение РНК вируса краснухи (Rubella virus) методом ПЦР в слюне, качественное исследование |
|||||||||||||||||
314 |
L3 |
Молекулярно-биологическое исследование |
A26.07.010.002 |
Определение РНК вируса краснухи (Rubella virus) методом ПЦР в слюне, количественное исследование |
|||||||||||||||||
315 |
L3 |
Молекулярно-биологическое исследование |
A26.07.011 |
Молекулярно-биологическое исследование отделяемого эрозивно-язвенных элементов слизистой оболочки ротовой полости на бледную трепонему (Treponema pallidum) |
|||||||||||||||||
316 |
L3 |
Молекулярно-биологическое исследование |
A26.07.011.001 |
Определение ДНК бледной трепонемы (Treponema pallidum) в отделяемом эрозивно-язвенных элементов слизистой оболочки ротовой полости методом ПЦР |
|||||||||||||||||
317 |
L1.4 |
Бактериологические исследования |
A26.07.012 |
Микробиологическое (культуральное) исследование отделяемого из полости рта |
|||||||||||||||||
318 |
L3 |
Молекулярно-биологическое исследование |
A26.07.013 |
Молекулярно-биологическое исследование нативного препарата тканей полости рта или парафинового блока на микобактерии туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
319 |
L3 |
Молекулярно-биологическое исследование |
A26.07.013.001 |
Определение ДНК микобактерий туберкулеза (Mycobacterium tuberculosis complex) в нативном препарате тканей полости рта или парафиновом блоке |
|||||||||||||||||
320 |
L3 |
Молекулярно-биологическое исследование |
A26.07.014 |
Молекулярно-биологическое исследование нативного препарата тканей полости рта или парафинового блока для дифференциации видов Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) |
|||||||||||||||||
321 |
L3.1 |
Молекулярно-биологическое исследование на коронавирусную инфекцию COVID-19 |
A26.08.008.001 |
Определение РНК коронавирусов 229E, OC43, NL63, HKUI (Human Coronavirus) в мазках со слизистой оболочки носоглотки методом ПЦР |
|||||||||||||||||
322 |
L3 |
Молекулярно-биологическое исследование |
A26.08.013 |
Молекулярно-биологическое исследование носоглоточных смывов на вирус эпидемического паротита |
|||||||||||||||||
323 |
L3 |
Молекулярно-биологическое исследование |
A26.08.013.001 |
Определение ДНК вируса эпидемического паротита в носоглоточных смывах методом ПЦР |
|||||||||||||||||
324 |
L3 |
Молекулярно-биологическое исследование |
A26.08.014 |
Молекулярно-биологическое исследование отделяемого верхних дыхательных путей на микоплазму хоминис (Mycoplasma hominis) |
|||||||||||||||||
325 |
L1.2 |
Бактериологические исследования |
A26.08.015 |
Бактериологическое исследование отделяемого из зева на стрептококк группы A (Streptococcus gr. A) |
|||||||||||||||||
326 |
L1.2 |
Бактериологические исследования |
A26.08.016 |
Бактериологическое исследование отделяемого слизистой оболочки ротоглотки на гонококк (Neisseria gonorrhoeae) |
|||||||||||||||||
327 |
L3 |
Молекулярно-биологическое исследование |
A26.08.017 |
Молекулярно-биологическое исследование соскоба из носоглотки на вирус простого герпеса (Herpes simplex virus) |
|||||||||||||||||
328 |
L8 |
Инфекционная иммунология |
A26.08.018 |
Определение антигена стрептококка группы A (S.pyogenes) в отделяемом верхних дыхательных путей |
|||||||||||||||||
329 |
L3 |
Молекулярно-биологическое исследование |
A26.08.019.002 |
Определение РНК вируса гриппа B (Influenza virus B) в мазках со слизистой оболочки носоглотки методом ПЦР |
|||||||||||||||||
330 |
L3 |
Молекулярно-биологическое исследование |
A26.08.020 |
Молекулярно-биологическое исследование мазков со слизистой оболочки носоглотки на респираторно-синцитиальный вирус (Human Respiratory Syncytial virus) |
|||||||||||||||||
331 |
L3 |
Молекулярно-биологическое исследование |
A26.08.020.001 |
Определение РНК респираторно-синцитиального вируса (Human Respiratory Syncytial virus) в мазках со слизистой оболочки носоглотки методом ПЦР |
|||||||||||||||||
332 |
L3 |
Молекулярно-биологическое исследование |
A26.08.022 |
Молекулярно-биологическое исследование мазков со слизистой оболочки носоглотки на аденовирус (Human Adenovirus) |
|||||||||||||||||
333 |
L3 |
Молекулярно-биологическое исследование |
A26.08.022.001 |
Определение ДНК аденовируса (Human Adenovirus) в мазках со слизистой оболочки носоглотки методом ПЦР |
|||||||||||||||||
334 |
L3 |
Молекулярно-биологическое исследование |
A26.08.023 |
Молекулярно-биологическое исследование мазков со слизистой оболочки носоглотки на метапневмовирус (Human Metapneumo virus) |
|||||||||||||||||
335 |
L3 |
Молекулярно-биологическое исследование |
A26.08.023.001 |
Определение РНК метапневмовируса (Human Metapneumo virus) в мазках со слизистой оболочки носоглотки методом ПЦР |
|||||||||||||||||
336 |
L3 |
Молекулярно-биологическое исследование |
A26.08.024 |
Молекулярно-биологическое исследование мазков со слизистой оболочки носоглотки вирусов парагриппа (Human Parainfluenza virus) |
|||||||||||||||||
337 |
L3 |
Молекулярно-биологическое исследование |
A26.08.024.001 |
Определение РНК вирусов парагриппа (Human Parainfluenza virus) в мазках со слизистой оболочки носоглотки методом ПЦР |
|||||||||||||||||
338 |
L3 |
Молекулярно-биологическое исследование |
A26.08.025 |
Молекулярно-биологическое исследование мазков со слизистой оболочки носоглотки на риновирусы (Human Rhinovirus) |
|||||||||||||||||
339 |
L3 |
Молекулярно-биологическое исследование |
A26.08.025.001 |
Определение РНК риновирусов (Human Rhinovirus) в мазках со слизистой оболочки носоглотки методом ПЦР |
|||||||||||||||||
340 |
L3 |
Молекулярно-биологическое исследование |
A26.08.026 |
Молекулярно-биологическое исследование мазков со слизистой оболочки носоглотки на бокавирус (Human Bocavirus) |
|||||||||||||||||
341 |
L3 |
Молекулярно-биологическое исследование |
A26.08.026.001 |
Определение ДНК бокавируса (Human Bocavirus) в мазках со слизистой оболочки носоглотки методом ПЦР |
|||||||||||||||||
342 |
L3.1 |
Молекулярно-биологическое исследование на коронавирусную инфекцию COVID-19 |
A26.08.027 |
Молекулярно-биологическое исследование мазков со слизистой оболочки носоглотки на коронавирус ТОРС (SARS-cov) |
|||||||||||||||||
343 |
L3.1 |
Молекулярно-биологическое исследование на коронавирусную инфекцию COVID-19 |
A26.08.027.001 |
Определение РНК коронавируса ТОРС (SARS-cov) в мазках со слизистой оболочки носоглотки методом ПЦР |
|||||||||||||||||
344 |
L3.1 |
Молекулярно-биологическое исследование на коронавирусную инфекцию COVID-19 |
A26.08.027.002 |
Определение РНК коронавируса (SARS-CoV-2) в мазках со слизистой оболочки носоглотки методом ПЦР |
|||||||||||||||||
345 |
L3.1 |
Молекулярно-биологическое исследование на коронавирусную инфекцию COVID-19 |
A26.08.028 |
Молекулярно-биологическое исследование мазков со слизистой оболочки носоглотки на коронавирус БВРС (MERS-cov) |
|||||||||||||||||
346 |
L3.1 |
Молекулярно-биологическое исследование на коронавирусную инфекцию COVID-19 |
A26.08.028.001 |
Определение РНК коронавируса БВРС (MERS-cov) в мазках со слизистой оболочки носоглотки методом ПЦР |
|||||||||||||||||
347 |
L3 |
Молекулярно-биологическое исследование |
A26.08.029 |
Молекулярно-биологическое исследование мазков со слизистой оболочки носоглотки на Mycoplasma pneumoniae |
|||||||||||||||||
348 |
L3 |
Молекулярно-биологическое исследование |
A26.08.029.001 |
Определение ДНК Mycoplasma pneumoniae в мазках со слизистой оболочки носоглотки методом ПЦР |
|||||||||||||||||
349 |
L3 |
Молекулярно-биологическое исследование |
A26.08.030 |
Молекулярно-биологическое исследование мазков со слизистой оболочки носоглотки на Chlamydophila pneumoniae |
|||||||||||||||||
350 |
L3 |
Молекулярно-биологическое исследование |
A26.08.030.001 |
Определение ДНК Chlamydophila pneumoniae в мазках со слизистой оболочки носоглотки методом ПЦР |
|||||||||||||||||
351 |
L3 |
Молекулярно-биологическое исследование |
A26.08.031 |
Молекулярно-биологическое исследование мазков со слизистой оболочки носоглотки на возбудители коклюша (Bordetella pertussis, Bordetella parapertussis, Bordetella bronchiseprica) |
|||||||||||||||||
352 |
L3 |
Молекулярно-биологическое исследование |
A26.08.031.001 |
Определение ДНК возбудителей коклюша (Bordetella pertussis, Bordetella parapertussis, Bordetella bronchiseprica) в мазках со слизистой оболочки носоглотки методом ПЦР |
|||||||||||||||||
353 |
L3 |
Молекулярно-биологическое исследование |
A26.08.032 |
Молекулярно-биологическое исследование мазков со слизистой оболочки носоглотки на возбудитель дифтерии (Corynebacterium diphtheriae) |
|||||||||||||||||
354 |
L3 |
Молекулярно-биологическое исследование |
A26.08.032.001 |
Определение ДНК возбудителя дифтерии (Corynebacterium diphtheriae) в мазках со слизистой оболочки носоглотки методом ПЦР |
|||||||||||||||||
355 |
L3 |
Молекулярно-биологическое исследование |
A26.08.033 |
Молекулярно-биологическое исследование мазков со слизистой оболочки носоглотки на Streptococcus pneumoniae |
|||||||||||||||||
356 |
L3 |
Молекулярно-биологическое исследование |
A26.08.033.001 |
Определение ДНК Streptococcus pneumoniae в мазках со слизистой оболочки носоглотки методом ПЦР, количественное исследование |
|||||||||||||||||
357 |
L3 |
Молекулярно-биологическое исследование |
A26.08.034 |
Молекулярно-биологическое исследование мазков со слизистой оболочки носоглотки на Haemophilus influenzae |
|||||||||||||||||
358 |
L3 |
Молекулярно-биологическое исследование |
A26.08.034.001 |
Определение ДНК Haemophilus influenzae в мазках со слизистой оболочки носоглотки методом ПЦР количественное исследование |
|||||||||||||||||
359 |
L3 |
Молекулярно-биологическое исследование |
A26.08.035 |
Молекулярно-биологическое исследование мазков со слизистой оболочки носоглотки на Moraxella catarrhalis |
|||||||||||||||||
360 |
L3 |
Молекулярно-биологическое исследование |
A26.08.035.001 |
Определение ДНК Moraxella catarrhalis в мазках со слизистой оболочки носоглотки методом ПЦР количественное исследование |
|||||||||||||||||
361 |
L3 |
Молекулярно-биологическое исследование |
A26.08.036 |
Молекулярно-биологическое исследование мазков со слизистой оболочки носоглотки на Staphylococcus aureus |
|||||||||||||||||
362 |
L3 |
Молекулярно-биологическое исследование |
A26.08.036.001 |
Определение ДНК Staphylococcus aureus в мазках со слизистой оболочки носоглотки методом ПЦР, количественное исследование |
|||||||||||||||||
363 |
L3 |
Молекулярно-биологическое исследование |
A26.08.037 |
Молекулярно-биологическое исследование мазков со слизистой оболочки носоглотки на Streptococcus pyogenes |
|||||||||||||||||
364 |
L3 |
Молекулярно-биологическое исследование |
A26.08.037.001 |
Определение ДНК Streptococcus pyogenes в мазках со слизистой оболочки носоглотки методом ПЦР, количественное исследование |
|||||||||||||||||
365 |
L3 |
Молекулярно-биологическое исследование |
A26.08.038 |
Молекулярно-биологическое исследование мазков со слизистой оболочки ротоглотки на вирус гриппа (Influenza virus) |
|||||||||||||||||
366 |
L3 |
Молекулярно-биологическое исследование |
A26.08.038.001 |
Определение РНК вируса гриппа A (Influenza virus A) в мазках со слизистой оболочки ротоглотки методом ПЦР |
|||||||||||||||||
367 |
L3 |
Молекулярно-биологическое исследование |
A26.08.038.002 |
Определение РНК вируса гриппа B (Influenza virus B) в мазках со слизистой оболочки ротоглотки методом ПЦР |
|||||||||||||||||
368 |
L3 |
Молекулярно-биологическое исследование |
A26.08.038.003 |
Определение РНК вируса гриппа C (Influenza virus C) в мазках со слизистой оболочки ротоглотки методом ПЦР |
|||||||||||||||||
369 |
L3 |
Молекулярно-биологическое исследование |
A26.08.039 |
Молекулярно-биологическое исследование мазков со слизистой оболочки ротоглотки на респираторно-синцитиальный вирус (Human Respiratory Syncytial virus) |
|||||||||||||||||
370 |
L3 |
Молекулярно-биологическое исследование |
A26.08.039.001 |
Определение РНК респираторно-синцитиального вируса (Human Respiratory Syncytial virus) в мазках со слизистой оболочки ротоглотки методом ПЦР |
|||||||||||||||||
371 |
L3 |
Молекулярно-биологическое исследование |
A26.08.040 |
Молекулярно-биологическое исследование мазков со слизистой оболочки ротоглотки на аденовирус (Human Adenovirus) |
|||||||||||||||||
372 |
L3 |
Молекулярно-биологическое исследование |
A26.08.040.001 |
Определение ДНК аденовируса (Human Adenovirus) в мазках со слизистой оболочки ротоглотки методом ПЦР |
|||||||||||||||||
373 |
L3 |
Молекулярно-биологическое исследование |
A26.08.041 |
Молекулярно-биологическое исследование мазков со слизистой оболочки ротоглотки на метапневмовирус (Human Metapneumovirus) |
|||||||||||||||||
374 |
L3 |
Молекулярно-биологическое исследование |
A26.08.041.001 |
Определение РНК метапневмовируса (Human Metapneumovirus) в мазках со слизистой оболочки ротоглотки методом ПЦР |
|||||||||||||||||
375 |
L3 |
Молекулярно-биологическое исследование |
A26.08.042 |
Молекулярно-биологическое исследование мазков со слизистой оболочки ротоглотки вирусов парагриппа (Human Parainfluenza virus) |
|||||||||||||||||
376 |
L3 |
Молекулярно-биологическое исследование |
A26.08.042.001 |
Определение РНК вирусов парагриппа (Human Parainfluenza virus) в мазках со слизистой оболочки ротоглотки методом ПЦР |
|||||||||||||||||
377 |
L3 |
Молекулярно-биологическое исследование |
A26.08.043 |
Молекулярно-биологическое исследование мазков со слизистой оболочки ротоглотки на риновирусы (Human Rhinovirus) |
|||||||||||||||||
378 |
L3 |
Молекулярно-биологическое исследование |
A26.08.043.001 |
Определение РНК риновирусов (Human Rhinovirus) в мазках со слизистой оболочки ротоглотки методом ПЦР |
|||||||||||||||||
379 |
L3 |
Молекулярно-биологическое исследование |
A26.08.044 |
Молекулярно-биологическое исследование мазков со слизистой оболочки ротоглотки на бокавирус (Human Bocavirus) |
|||||||||||||||||
380 |
L3 |
Молекулярно-биологическое исследование |
A26.08.044.001 |
Определение ДНК бокавируса (Human Bocavirus) в мазках со слизистой оболочки ротоглотки методом ПЦР |
|||||||||||||||||
381 |
L3.1 |
Молекулярно-биологическое исследование на коронавирусную инфекцию COVID-19 |
A26.08.045 |
Молекулярно-биологическое исследование мазков со слизистой оболочки ротоглотки на коронавирусы 229E, OC43, NL63, HKUI (Human Coronavirus) |
|||||||||||||||||
382 |
L3.1 |
Молекулярно-биологическое исследование на коронавирусную инфекцию COVID-19 |
A26.08.045.001 |
Определение РНК коронавирусов 229E, OC43, NL63, HKUI (Human Coronavirus) в мазках со слизистой оболочки ротоглотки методом ПЦР |
|||||||||||||||||
383 |
L3.1 |
Молекулярно-биологическое исследование на коронавирусную инфекцию COVID-19 |
A26.08.046 |
Молекулярно-биологическое исследование мазков со слизистой оболочки ротоглотки на коронавирус ТОРС (SARS-cov) |
|||||||||||||||||
384 |
L3.1 |
Молекулярно-биологическое исследование на коронавирусную инфекцию COVID-19 |
A26.08.046.001 |
Определение РНК коронавируса ТОРС (SARS-cov) в мазках со слизистой оболочки ротоглотки методом ПЦР |
|||||||||||||||||
385 |
L3.1 |
Молекулярно-биологическое исследование на коронавирусную инфекцию COVID-19 |
A26.08.046.002 |
Определение РНК коронавируса (SARS-CoV-2) в мазках со слизистой оболочки ротоглотки методом ПЦР |
|||||||||||||||||
386 |
L3.1 |
Молекулярно-биологическое исследование на коронавирусную инфекцию COVID-19 |
A26.08.047 |
Молекулярно-биологическое исследование мазков со слизистой оболочки ротоглотки на коронавирус БВРС (MERS-cov) |
|||||||||||||||||
387 |
L3.1 |
Молекулярно-биологическое исследование на коронавирусную инфекцию COVID-19 |
A26.08.047.001 |
Определение РНК коронавируса БВРС (MERS-cov) в мазках со слизистой оболочки ротоглотки методом ПЦР |
|||||||||||||||||
388 |
L3 |
Молекулярно-биологическое исследование |
A26.08.048 |
Молекулярно-биологическое исследование мазков со слизистой оболочки ротоглотки на Mycoplasma pneumoniae |
|||||||||||||||||
389 |
L3 |
Молекулярно-биологическое исследование |
A26.08.048.001 |
Определение ДНК Mycoplasma pneumoniae в мазках со слизистой оболочки ротоглотки методом ПЦР |
|||||||||||||||||
390 |
L3 |
Молекулярно-биологическое исследование |
A26.08.049 |
Молекулярно-биологическое исследование мазков со слизистой оболочки ротоглотки на Chlamydophila pneumoniae |
|||||||||||||||||
391 |
L3 |
Молекулярно-биологическое исследование |
A26.08.049.001 |
Определение ДНК Chlamydophila pneumoniae в мазках со слизистой оболочки ротоглотки методом ПЦР |
|||||||||||||||||
392 |
L3 |
Молекулярно-биологическое исследование |
A26.08.050 |
Молекулярно-биологическое исследование мазков со слизистой оболочки ротоглотки на возбудителей коклюша (Bordetella pertussis, Bordetella parapertussis, Bordetella bronchiseprica) |
|||||||||||||||||
393 |
L3 |
Молекулярно-биологическое исследование |
A26.08.050.001 |
Определение ДНК возбудителей коклюша (Bordetella pertussis, Bordetella parapertussis, Bordetella bronchiseprica) в мазках со слизистой оболочки ротоглотки методом ПЦР |
|||||||||||||||||
394 |
L3 |
Молекулярно-биологическое исследование |
A26.08.051 |
Молекулярно-биологическое исследование мазков со слизистой оболочки ротоглотки на возбудителя дифтерии (Corynebacterium diphtheriae) |
|||||||||||||||||
395 |
L3 |
Молекулярно-биологическое исследование |
A26.08.051.001 |
Определение ДНК возбудителя дифтерии (Corynebacterium diphtheriae) в мазках со слизистой оболочки ротоглотки методом ПЦР |
|||||||||||||||||
396 |
L3 |
Молекулярно-биологическое исследование |
A26.08.052 |
Молекулярно-биологическое исследование мазков со слизистой оболочки ротоглотки на Streptococcus pneumoniae |
|||||||||||||||||
397 |
L3 |
Молекулярно-биологическое исследование |
A26.08.052.001 |
Определение ДНК Streptococcus pneumoniae в мазках со слизистой оболочки ротоглотки методом ПЦР, количественное исследование |
|||||||||||||||||
398 |
L3 |
Молекулярно-биологическое исследование |
A26.08.053 |
Молекулярно-биологическое исследование мазков со слизистой оболочки ротоглотки на Haemophilus influenzae |
|||||||||||||||||
399 |
L3 |
Молекулярно-биологическое исследование |
A26.08.053.001 |
Определение ДНК Haemophilus influenzae в мазках со слизистой оболочки ротоглотки методом ПЦР, количественное исследование |
|||||||||||||||||
400 |
L3 |
Молекулярно-биологическое исследование |
A26.08.054 |
Молекулярно-биологическое исследование мазков со слизистой оболочки ротоглотки на Moraxella catarrhalis |
|||||||||||||||||
401 |
L3 |
Молекулярно-биологическое исследование |
A26.08.054.001 |
Определение ДНК Moraxella catarrhalis в мазках со слизистой оболочки ротоглотки методом ПЦР, количественное исследование |
|||||||||||||||||
402 |
L3 |
Молекулярно-биологическое исследование |
A26.08.055 |
Молекулярно-биологическое исследование мазков со слизистой оболочки ротоглотки на Staphylococcus aureus |
|||||||||||||||||
403 |
L3 |
Молекулярно-биологическое исследование |
A26.08.055.001 |
Определение ДНК Staphylococcus aureus в мазках со слизистой оболочки ротоглотки методом ПЦР, количественное исследование |
|||||||||||||||||
404 |
L3 |
Молекулярно-биологическое исследование |
A26.08.056 |
Молекулярно-биологическое исследование мазков со слизистой оболочки ротоглотки на Streptococcus pyogenes |
|||||||||||||||||
405 |
L3 |
Молекулярно-биологическое исследование |
A26.08.056.001 |
Определение ДНК Streptococcus pyogenes в мазках со слизистой оболочки ротоглотки методом ПЦР, количественное исследование |
|||||||||||||||||
406 |
L3 |
Молекулярно-биологическое исследование |
A26.08.057 |
Молекулярно-биологическое исследование мазков со слизистой оболочки ротоглотки на парвовирус B19 (Parvovirus B19) |
|||||||||||||||||
407 |
L3 |
Молекулярно-биологическое исследование |
A26.08.057.001 |
Определение ДНК парвовируса B19 (Parvovirus B19) в мазках со слизистой оболочки ротоглотки методом ПЦР, качественное исследование |
|||||||||||||||||
408 |
L3 |
Молекулярно-биологическое исследование |
A26.08.057.002 |
Определение ДНК парвовируса B19 (Parvovirus B19) в мазках со слизистой оболочки ротоглотки методом ПЦР, количественное исследование |
|||||||||||||||||
409 |
L3 |
Молекулярно-биологическое исследование |
A26.08.058 |
Молекулярно-биологическое исследование мазков со слизистой оболочки ротоглотки на цитомегаловирус (Cytomegalovirus) |
|||||||||||||||||
410 |
L3 |
Молекулярно-биологическое исследование |
A26.08.058.001 |
Определение ДНК цитомегаловируса (Cytomegalovirus) в мазках со слизистой оболочки ротоглотки методом ПЦР, качественное исследование |
|||||||||||||||||
411 |
L3 |
Молекулярно-биологическое исследование |
A26.08.058.002 |
Определение ДНК цитомегаловируса (Cytomegalovirus) в мазках со слизистой оболочки ротоглотки методом ПЦР, количественное исследование |
|||||||||||||||||
412 |
L3 |
Молекулярно-биологическое исследование |
A26.08.059 |
Молекулярно-биологическое исследование мазков со слизистой оболочки ротоглотки на вирус Эпштейна-Барр (Epstein - Barr virus) |
|||||||||||||||||
413 |
L3 |
Молекулярно-биологическое исследование |
A26.08.059.001 |
Определение ДНК вируса Эпштейна-Барр (Epstein - Barr virus) в мазках со слизистой оболочки ротоглотки методом ПЦР, качественное исследование |
|||||||||||||||||
414 |
L3 |
Молекулярно-биологическое исследование |
A26.08.059.002 |
Определение ДНК вируса Эпштейна-Барр (Epstein - Barr virus) в мазках со слизистой оболочки ротоглотки методом ПЦР, количественное исследование |
|||||||||||||||||
415 |
L3 |
Молекулярно-биологическое исследование |
A26.08.060 |
Молекулярно-биологическое исследование мазков со слизистой оболочки ротоглотки на вирус герпеса 6 типа (HHV6) |
|||||||||||||||||
416 |
L3 |
Молекулярно-биологическое исследование |
A26.08.060.001 |
Определение ДНК вируса герпеса 6 типа (HHV6) в мазках со слизистой оболочки ротоглотки методом ПЦР, качественное исследование |
|||||||||||||||||
417 |
L3 |
Молекулярно-биологическое исследование |
A26.08.060.002 |
Определение ДНК вируса герпеса 6 типа (HHV6) в мазках со слизистой оболочки ротоглотки методом ПЦР, количественное исследование |
|||||||||||||||||
418 |
L3 |
Молекулярно-биологическое исследование |
A26.08.061 |
Молекулярно-биологическое исследование мазков со слизистой оболочки ротоглотки на Pneumocystis jirovecii (carinii) |
|||||||||||||||||
419 |
L3 |
Молекулярно-биологическое исследование |
A26.08.061.001 |
Определение ДНК Pneumocystis jirovecii (carinii) в мазках со слизистой оболочки ротоглотки методом ПЦР |
|||||||||||||||||
420 |
L3 |
Молекулярно-биологическое исследование |
A26.08.062 |
Молекулярно-биологическое исследование мазков со слизистой оболочки ротоглотки на Pseudomonas aeruginosa |
|||||||||||||||||
421 |
L3 |
Молекулярно-биологическое исследование |
A26.08.062.001 |
Определение ДНК Pseudomonas aeruginosa в мазках со слизистой оболочки ротоглотки методом ПЦР |
|||||||||||||||||
422 |
L3 |
Молекулярно-биологическое исследование |
A26.08.063 |
Молекулярно-биологическое исследование мазков со слизистой оболочки ротоглотки для выявления РНК вируса краснухи (Rubella virus) |
|||||||||||||||||
423 |
L3 |
Молекулярно-биологическое исследование |
A26.08.063.001 |
Определение РНК вируса краснухи (Rubella virus) в мазках со слизистой оболочки ротоглотки методом ПЦР |
|||||||||||||||||
424 |
L3 |
Молекулярно-биологическое исследование |
A26.08.064 |
Молекулярно-биологическое исследование мазков со слизистой оболочки ротоглотки на менингококк (Neisseria meningitidis) |
|||||||||||||||||
425 |
L3 |
Молекулярно-биологическое исследование |
A26.08.064.001 |
Определение ДНК менингококка (Neisseria meningitidis) в мазках со слизистой оболочки ротоглотки методом ПЦР |
|||||||||||||||||
426 |
L3 |
Молекулярно-биологическое исследование |
A26.08.066 |
Молекулярно-биологическое исследование мазков со слизистой оболочки ротоглотки на хламидию трахоматис (Chlamydia trachomatis) |
|||||||||||||||||
427 |
L3 |
Молекулярно-биологическое исследование |
A26.08.066.001 |
Определение ДНК хламидии трахоматис (Chlamydia trachomatis) в мазках со слизистой оболочки ротоглотки методом ПЦР |
|||||||||||||||||
428 |
L3 |
Молекулярно-биологическое исследование |
A26.08.067 |
Молекулярно-биологическое исследование мазков со слизистой оболочки ротоглотки на гонококк (Neisseria gonorrhoeae) |
|||||||||||||||||
429 |
L3 |
Молекулярно-биологическое исследование |
A26.08.067.001 |
Определение ДНК гонококка (Neisseria gonorrhoeae) в мазках со слизистой оболочки ротоглотки методом ПЦР |
|||||||||||||||||
430 |
L3 |
Молекулярно-биологическое исследование |
A26.08.068 |
Молекулярно-биологическое исследование мазков со слизистой оболочки ротоглотки на метициллин-чувствительные и метициллин-резистентные Staphylococcus aureus, метициллин-резистентные коагулазонегативные Staphylococcus spp. |
|||||||||||||||||
431 |
L3 |
Молекулярно-биологическое исследование |
A26.08.068.001 |
Определение ДНК метициллин-чувствительных и метициллин-резистентных Staphylococcus aureus, метициллин-резистентных коагулазонегативных Staphylococcus spp. в мазках со слизистой оболочки ротоглотки методом ПЦР, качественное исследование |
|||||||||||||||||
432 |
L3 |
Молекулярно-биологическое исследование |
A26.08.068.002 |
Определение ДНК метициллин-чувствительных и метициллин-резистентных Staphylococcus aureus, метициллин-резистентных коагулазонегативных Staphylococcus spp. в мазках со слизистой оболочки ротоглотки методом ПЦР, количественное исследование |
|||||||||||||||||
433 |
L3 |
Молекулярно-биологическое исследование |
A26.08.069 |
Молекулярно-биологическое исследование мазков со слизистой оболочки ротоглотки для выявления генов приобретенных карбапенемаз бактерий |
|||||||||||||||||
434 |
L3 |
Молекулярно-биологическое исследование |
A26.08.069.001 |
Выявление генов приобретенных карбапенемаз класса металло- |
|||||||||||||||||
435 |
L3 |
Молекулярно-биологическое исследование |
A26.08.069.002 |
Выявление генов приобретенных карбапенемаз групп KPC и OXA-48-подобных в мазках со слизистой оболочки ротоглотки методом ПЦР |
|||||||||||||||||
436 |
L8 |
Инфекционная иммунология |
A26.08.070 |
Иммунохроматографическое экспресс-исследование мазка из зева на стрептококки группы A |
|||||||||||||||||
437 |
L8 |
Инфекционная иммунология |
A26.08.071 |
Иммунохроматографическое экспресс-исследование мазка из зева, носоглоточного аспирата или назального смыва на аденовирус |
|||||||||||||||||
438 |
L8 |
Инфекционная иммунология |
A26.08.072 |
Иммунохроматографическое экспресс-исследование носоглоточного мазка на вирус гриппа A |
|||||||||||||||||
439 |
L8 |
Инфекционная иммунология |
A26.08.073 |
Иммунохроматографическое экспресс-исследование носоглоточного мазка на вирус гриппа B |
|||||||||||||||||
440 |
L1.3 |
Бактериологические исследования |
A26.09.002.001 |
Микробиологическое (культуральное) исследование мокроты на плотных питательных средах на микобактерии туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
441 |
L1.3 |
Бактериологические исследования |
A26.09.002.002 |
Микробиологическое (культуральное) исследование мокроты на жидких питательных средах на микобактерии туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
442 |
L1.3 |
Бактериологические исследования |
A26.09.003.001 |
Микробиологическое (культуральное) исследование плевральной жидкости на плотных питательных средах на микобактерии туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
443 |
L1.3 |
Бактериологические исследования |
A26.09.003.002 |
Микробиологическое (культуральное) исследование плевральной жидкости на жидких питательных средах на микобактерии туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
444 |
L3 |
Молекулярно-биологическое исследование |
A26.09.019.003 |
Определение РНК вируса гриппа C в бронхоальвеолярной лаважной жидкости методом ПЦР |
|||||||||||||||||
445 |
L3.1 |
Молекулярно-биологическое исследование на коронавирусную инфекцию COVID-19 |
A26.09.020.001 |
Определение РНК коронавирусов 229E, OC43, NL63, HKUI (Human Coronavirus) в бронхоальвеолярной лаважной жидкости методом ПЦР |
|||||||||||||||||
446 |
L3 |
Молекулярно-биологическое исследование |
A26.09.036 |
Молекулярно-биологическое исследование мокроты (индуцированной мокроты, фаринго-трахеальных аспиратов) на вирус гриппа (Influenza virus) |
|||||||||||||||||
447 |
L3 |
Молекулярно-биологическое исследование |
A26.09.036.001 |
Определение РНК вируса гриппа A в мокроте (индуцированной мокроте, фаринго-трахеальных аспиратах) методом ПЦР |
|||||||||||||||||
448 |
L3 |
Молекулярно-биологическое исследование |
A26.09.036.002 |
Определение РНК вируса гриппа B в мокроте (индуцированной мокроте, фаринго-трахеальных аспиратах) методом ПЦР |
|||||||||||||||||
449 |
L3 |
Молекулярно-биологическое исследование |
A26.09.036.003 |
Определение РНК вируса гриппа C в мокроте (индуцированной мокроте, фаринго-трахеальных аспиратах) методом ПЦР |
|||||||||||||||||
450 |
L3 |
Молекулярно-биологическое исследование |
A26.09.037 |
Молекулярно-биологическое исследование мокроты (индуцированной мокроты, фаринго-трахеальных аспиратов) на респираторно-синцитиальный вирус (Human Respiratory Syncytial virus) |
|||||||||||||||||
451 |
L3 |
Молекулярно-биологическое исследование |
A26.09.037.001 |
Определение РНК респираторно-синцитиального вируса (Human Respiratory Syncytial virus) в мокроте (индуцированной мокроте, фаринго-трахеальных аспиратах) методом ПЦР |
|||||||||||||||||
452 |
L3 |
Молекулярно-биологическое исследование |
A26.09.038 |
Молекулярно-биологическое исследование мокроты (индуцированной мокроты, фаринго-трахеальных аспиратов) на аденовирус (Human Adenovirus) |
|||||||||||||||||
453 |
L3 |
Молекулярно-биологическое исследование |
A26.09.038.001 |
Определение ДНК аденовируса (Human Adenovirus) в мокроте (индуцированной мокроте, фаринго-трахеальных аспиратах) методом ПЦР |
|||||||||||||||||
454 |
L3 |
Молекулярно-биологическое исследование |
A26.09.039 |
Молекулярно-биологическое исследование мокроты (индуцированной мокроты, фаринго-трахеальных аспиратов) на метапневмовирус (Human Metapneumo virus) |
|||||||||||||||||
455 |
L3 |
Молекулярно-биологическое исследование |
A26.09.039.001 |
Определение РНК метапневмовируса (Human Metapneumo virus) в мокроте (индуцированной мокроте, фаринго-трахеальных аспиратах) методом ПЦР |
|||||||||||||||||
456 |
L3 |
Молекулярно-биологическое исследование |
A26.09.040 |
Молекулярно-биологическое исследование мокроты (индуцированной мокроты, фаринго-трахеальных аспиратов) на вирусы парагриппа (Human Parainfluenza virus) |
|||||||||||||||||
457 |
L3 |
Молекулярно-биологическое исследование |
A26.09.040.001 |
Определение РНК вирусов парагриппа (Human Parainfluenza virus) в мокроте (индуцированной мокроте, фаринго-трахеальных аспиратах) методом ПЦР |
|||||||||||||||||
458 |
L3 |
Молекулярно-биологическое исследование |
A26.09.041 |
Молекулярно-биологическое исследование мокроты (индуцированной мокроты, фаринго-трахеальных аспиратов) на риновирусы (Human Rhinovirus) |
|||||||||||||||||
459 |
L3 |
Молекулярно-биологическое исследование |
A26.09.041.001 |
Определение РНК риновирусов (Human Rhinovirus) в мокроте (индуцированной мокроте, фаринго-трахеальных аспиратах) методом ПЦР |
|||||||||||||||||
460 |
L3 |
Молекулярно-биологическое исследование |
A26.09.042 |
Молекулярно-биологическое исследование мокроты (индуцированной мокроты, фаринго-трахеальных аспиратов) на бокавирус (Human Bocavirus) |
|||||||||||||||||
461 |
L3 |
Молекулярно-биологическое исследование |
A26.09.042.001 |
Определение ДНК бокавируса (Human Bocavirus) в мокроте (индуцированной мокроте, фаринго-трахеальных аспиратах) методом ПЦР |
|||||||||||||||||
462 |
L3.1 |
Молекулярно-биологическое исследование на коронавирусную инфекцию COVID-19 |
A26.09.043 |
Молекулярно-биологическое исследование мокроты (индуцированной мокроты, фаринго-трахеальных аспиратов) на коронавирусы 229E, OC43, NL63, HKUI (Human Coronavirus) |
|||||||||||||||||
463 |
L3.1 |
Молекулярно-биологическое исследование на коронавирусную инфекцию COVID-19 |
A26.09.043.001 |
Определение РНК коронавирусов 229E, OC43, NL63, HKUI (Human Coronavirus) в мокроте (индуцированной мокроте, фаринго-трахеальных аспиратах) методом ПЦР |
|||||||||||||||||
464 |
L3.1 |
Молекулярно-биологическое исследование на коронавирусную инфекцию COVID-19 |
A26.09.044 |
Молекулярно-биологическое исследование мокроты (индуцированной мокроты, фаринго-трахеальных аспиратов) на коронавирус ТОРС (SARS-cov) |
|||||||||||||||||
465 |
L3.1 |
Молекулярно-биологическое исследование на коронавирусную инфекцию COVID-19 |
A26.09.044.001 |
Определение РНК коронавируса ТОРС (SARS-cov) в мокроте (индуцированной мокроте, фаринго-трахеальных аспиратах) методом ПЦР |
|||||||||||||||||
466 |
L3.1 |
Молекулярно-биологическое исследование на коронавирусную инфекцию COVID-19 |
A26.09.044.002 |
Определение РНК коронавируса (SARS-CoV-2) в мокроте (индуцированной мокроте, фаринго-трахеальных аспиратах) методом ПЦР |
|||||||||||||||||
467 |
L3.1 |
Молекулярно-биологическое исследование на коронавирусную инфекцию COVID-19 |
A26.09.045 |
Молекулярно-биологическое исследование мокроты (индуцированной мокроты, фаринго-трахеальных аспиратов) на коронавирус БВРС (MERS-cov) |
|||||||||||||||||
468 |
L3.1 |
Молекулярно-биологическое исследование на коронавирусную инфекцию COVID-19 |
A26.09.045.001 |
Определение РНК коронавируса БВРС (MERS-cov) в мокроте (индуцированной мокроте, фаринго-трахеальных аспиратах) методом ПЦР |
|||||||||||||||||
469 |
L3 |
Молекулярно-биологическое исследование |
A26.09.046 |
Молекулярно-биологическое исследование мокроты (индуцированной мокроты, фаринго-трахеальных аспиратов) на Mycoplasma pneumoniae |
|||||||||||||||||
470 |
L3 |
Молекулярно-биологическое исследование |
A26.09.046.001 |
Определение ДНК Mycoplasma pneumoniae в мокроте (индуцированной мокроте, фаринго-трахеальных аспиратах) методом ПЦР |
|||||||||||||||||
471 |
L3 |
Молекулярно-биологическое исследование |
A26.09.047 |
Молекулярно-биологическое исследование мокроты (индуцированной мокроты, фаринго-трахеальных аспиратов) на Chlamydophila pneumoniae |
|||||||||||||||||
472 |
L3 |
Молекулярно-биологическое исследование |
A26.09.047.001 |
Определение ДНК Chlamydophila pneumoniae в мокроте (индуцированной мокроте, фаринго-трахеальных аспиратах) методом ПЦР |
|||||||||||||||||
473 |
L3 |
Молекулярно-биологическое исследование |
A26.09.048 |
Молекулярно-биологическое исследование мокроты (индуцированной мокроты, фаринго-трахеальных аспиратов) на возбудители коклюша (Bordetella pertussis, Bordetella parapertussis, Bordetella bronchiseprica) |
|||||||||||||||||
474 |
L3 |
Молекулярно-биологическое исследование |
A26.09.048.001 |
Определение ДНК возбудителей коклюша (Bordetella pertussis, Bordetella parapertussis, Bordetella bronchiseprica) в мокроте (индуцированной мокроте, фаринго-трахеальных аспиратах) методом ПЦР |
|||||||||||||||||
475 |
L3 |
Молекулярно-биологическое исследование |
A26.09.049 |
Молекулярно-биологическое исследование мокроты (индуцированной мокроты, фаринго-трахеальных аспиратов) на Legionella pheumophila |
|||||||||||||||||
476 |
L3 |
Молекулярно-биологическое исследование |
A26.09.049.001 |
Определение ДНК Legionella pheumophila в мокроте (индуцированной мокроте, фаринго-трахеальных аспиратах), методом ПЦР |
|||||||||||||||||
477 |
L3 |
Молекулярно-биологическое исследование |
A26.09.050 |
Молекулярно-биологическое исследование мокроты (индуцированной мокроты, фаринго-трахеальных аспиратов) на Streptococcus pneumoniae |
|||||||||||||||||
478 |
L3 |
Молекулярно-биологическое исследование |
A26.09.050.001 |
Определение ДНК Streptococcus pneumoniae в мокроте (индуцированной мокроте, фаринго-трахеальных аспиратах) методом ПЦР, количественное исследование |
|||||||||||||||||
479 |
L3 |
Молекулярно-биологическое исследование |
A26.09.051 |
Молекулярно-биологическое исследование мокроты (индуцированной мокроты, фаринго-трахеальных аспиратов) на Haemophilus influenzae |
|||||||||||||||||
480 |
L3 |
Молекулярно-биологическое исследование |
A26.09.051.001 |
Определение ДНК Haemophilus influenzae в мокроте (индуцированной мокроте, фаринго-трахеальных аспиратах) методом ПЦР, количественное исследование |
|||||||||||||||||
481 |
L3 |
Молекулярно-биологическое исследование |
A26.09.052 |
Молекулярно-биологическое исследование мокроты (индуцированной мокроты, фаринго-трахеальных аспиратов) на Moraxella catarrhalis |
|||||||||||||||||
482 |
L3 |
Молекулярно-биологическое исследование |
A26.09.052.001 |
Определение ДНК Moraxella catarrhalis в мокроте (индуцированной мокроте, фаринго-трахеальных аспиратах) методом ПЦР, количественное исследование |
|||||||||||||||||
483 |
L3 |
Молекулярно-биологическое исследование |
A26.09.053 |
Молекулярно-биологическое исследование мокроты (индуцированной мокроты, фаринго-трахеальных аспиратов) на Staphylococcus aureus |
|||||||||||||||||
484 |
L3 |
Молекулярно-биологическое исследование |
A26.09.053.001 |
Определение ДНК Staphylococcus aureus в мокроте (индуцированной мокроте, фаринго-трахеальных аспиратах) методом ПЦР, количественное исследование |
|||||||||||||||||
485 |
L3 |
Молекулярно-биологическое исследование |
A26.09.054 |
Молекулярно-биологическое исследование мокроты (индуцированной мокроты, фаринго-трахеальных аспиратов) на Streptococcus pyogenes |
|||||||||||||||||
486 |
L3 |
Молекулярно-биологическое исследование |
A26.09.054.001 |
Определение ДНК Streptococcus pyogenes в мокроте (индуцированной мокроте, фаринго-трахеальных аспиратах) методом ПЦР, количественное исследование |
|||||||||||||||||
487 |
L3 |
Молекулярно-биологическое исследование |
A26.09.055 |
Молекулярно-биологическое исследование бронхоальвеолярной лаважной жидкости на метапневмовирус (Human Metapneumovirus) |
|||||||||||||||||
488 |
L3 |
Молекулярно-биологическое исследование |
A26.09.055.001 |
Определение РНК метапневмовируса (Human Metapneumovirus) в бронхоальвеолярной лаважной жидкости методом ПЦР |
|||||||||||||||||
489 |
L3 |
Молекулярно-биологическое исследование |
A26.09.056 |
Молекулярно-биологическое исследование бронхоальвеолярной лаважной жидкости на вирусы парагриппа (Human Parainfluenza virus) |
|||||||||||||||||
490 |
L3 |
Молекулярно-биологическое исследование |
A26.09.056.001 |
Определение РНК вирусов парагриппа (Human Parainfluenza virus) в бронхоальвеолярной лаважной жидкости методом ПЦР |
|||||||||||||||||
491 |
L3 |
Молекулярно-биологическое исследование |
A26.09.057 |
Молекулярно-биологическое исследование бронхоальвеолярной лаважной жидкости на риновирусы (Human Rhinovirus) |
|||||||||||||||||
492 |
L3 |
Молекулярно-биологическое исследование |
A26.09.057.001 |
Определение РНК риновирусов (Human Rhinovirus) в бронхоальвеолярной лаважной жидкости методом ПЦР |
|||||||||||||||||
493 |
L3 |
Молекулярно-биологическое исследование |
A26.09.058 |
Молекулярно-биологическое исследование бронхоальвеолярной лаважной жидкости на бокавирус (Human Bocavirus) |
|||||||||||||||||
494 |
L3 |
Молекулярно-биологическое исследование |
A26.09.058.001 |
Определение ДНК бокавируса (Human Bocavirus) в бронхоальвеолярной лаважной жидкости методом ПЦР |
|||||||||||||||||
495 |
L3.1 |
Молекулярно-биологическое исследование на коронавирусную инфекцию COVID-19 |
A26.09.060 |
Молекулярно-биологическое исследование бронхоальвеолярной лаважной жидкости на коронавирус ТОРС (SARS-cov) |
|||||||||||||||||
496 |
L3.1 |
Молекулярно-биологическое исследование на коронавирусную инфекцию COVID-19 |
A26.09.060.001 |
Определение РНК коронавируса ТОРС (SARS-cov) в бронхоальвеолярной лаважной жидкости методом ПЦР |
|||||||||||||||||
497 |
L3.1 |
Молекулярно-биологическое исследование на коронавирусную инфекцию COVID-19 |
A26.09.060.002 |
Определение РНК коронавируса (SARS-CoV-2) в бронхоальвеолярной лаважной жидкости методом ПЦР |
|||||||||||||||||
498 |
L3.1 |
Молекулярно-биологическое исследование на коронавирусную инфекцию COVID-19 |
A26.09.061 |
Молекулярно-биологическое исследование бронхоальвеолярной лаважной жидкости на коронавирус БВРС (MERS-cov) |
|||||||||||||||||
499 |
L3.1 |
Молекулярно-биологическое исследование на коронавирусную инфекцию COVID-19 |
A26.09.061.001 |
Определение РНК коронавируса БВРС (MERS-cov) в бронхоальвеолярной лаважной жидкости методом ПЦР |
|||||||||||||||||
500 |
L3 |
Молекулярно-биологическое исследование |
A26.09.062 |
Молекулярно-биологическое исследование бронхоальвеолярной лаважной жидкости на Mycoplasma pneumoniae |
|||||||||||||||||
501 |
L3 |
Молекулярно-биологическое исследование |
A26.09.062.001 |
Определение ДНК Mycoplasma pneumoniae в бронхоальвеолярной лаважной жидкости методом ПЦР |
|||||||||||||||||
502 |
L3 |
Молекулярно-биологическое исследование |
A26.09.063 |
Молекулярно-биологическое исследование бронхоальвеолярной лаважной жидкости на Chlamydophila pneumoniae |
|||||||||||||||||
503 |
L3 |
Молекулярно-биологическое исследование |
A26.09.063.001 |
Определение ДНК Chlamydophila pneumoniae в бронхоальвеолярной лаважной жидкости методом ПЦР |
|||||||||||||||||
504 |
L3 |
Молекулярно-биологическое исследование |
A26.09.064 |
Молекулярно-биологическое исследование бронхоальвеолярной лаважной жидкости на Streptococcus pneumoniae |
|||||||||||||||||
505 |
L3 |
Молекулярно-биологическое исследование |
A26.09.064.001 |
Определение ДНК Streptococcus pneumoniae в бронхоальвеолярной лаважной жидкости методом ПЦР, количественное исследование |
|||||||||||||||||
506 |
L3 |
Молекулярно-биологическое исследование |
A26.09.065 |
Молекулярно-биологическое исследование бронхоальвеолярной лаважной жидкости на Haemophilus influenzae |
|||||||||||||||||
507 |
L3 |
Молекулярно-биологическое исследование |
A26.09.065.001 |
Определение ДНК Haemophilus influenzae в бронхоальвеолярной лаважной жидкости методом ПЦР, количественное исследование |
|||||||||||||||||
508 |
L3 |
Молекулярно-биологическое исследование |
A26.09.066 |
Молекулярно-биологическое исследование бронхоальвеолярной лаважной жидкости на Moraxella catarrhalis |
|||||||||||||||||
509 |
L3 |
Молекулярно-биологическое исследование |
A26.09.066.001 |
Определение ДНК Moraxella catarrhalis в бронхоальвеолярной лаважной жидкости методом ПЦР, количественное исследование |
|||||||||||||||||
510 |
L3 |
Молекулярно-биологическое исследование |
A26.09.067 |
Молекулярно-биологическое исследование бронхоальвеолярной лаважной жидкости на Staphylococcus aureus |
|||||||||||||||||
511 |
L3 |
Молекулярно-биологическое исследование |
A26.09.067.001 |
Определение ДНК Staphylococcus aureus в бронхоальвеолярной лаважной жидкости методом ПЦР, количественное исследование |
|||||||||||||||||
512 |
L3 |
Молекулярно-биологическое исследование |
A26.09.068 |
Молекулярно-биологическое исследование бронхоальвеолярной лаважной жидкости на Streptococcus pyogenes |
|||||||||||||||||
513 |
L3 |
Молекулярно-биологическое исследование |
A26.09.068.001 |
Определение ДНК Streptococcus pyogenes в бронхоальвеолярной лаважной жидкости методом ПЦР, количественное исследование |
|||||||||||||||||
514 |
L3 |
Молекулярно-биологическое исследование |
A26.09.070 |
Молекулярно-биологическое исследование биоптата легкого на Legionella pheumophila |
|||||||||||||||||
515 |
L3 |
Молекулярно-биологическое исследование |
A26.09.070.001 |
Определение ДНК Legionella pheumophila в биоптате легкого методом ПЦР |
|||||||||||||||||
516 |
L3 |
Молекулярно-биологическое исследование |
A26.09.071 |
Молекулярно-биологическое исследование мокроты, бронхоальвеолярной лаважной жидкости на цитомегаловирус (Cytomegalovirus) |
|||||||||||||||||
517 |
L3 |
Молекулярно-биологическое исследование |
A26.09.071.001 |
Определение ДНК цитомегаловируса (Cytomegalovirus) в мокроте, бронхоальвеолярной лаважной жидкости методом ПЦР |
|||||||||||||||||
518 |
L3 |
Молекулярно-биологическое исследование |
A26.09.072 |
Молекулярно-биологическое исследование бронхоальвеолярной лаважной жидкости, мокроты, эндотрахеального аспирата на Pneumocystis jirovecii |
|||||||||||||||||
519 |
L3 |
Молекулярно-биологическое исследование |
A26.09.072.001 |
Определение ДНК Pneumocystis jirovecii в мокроте, эндотрахеальном аспирате, бронхоальвеолярной лаважной жидкости методом ПЦР, количественное исследование |
|||||||||||||||||
520 |
L3 |
Молекулярно-биологическое исследование |
A26.09.073 |
Молекулярно-биологическое исследование бронхоальвеолярной лаважной жидкости, мокроты, эндотрахеального аспирата на Pseudomonas aeruginosa |
|||||||||||||||||
521 |
L3 |
Молекулярно-биологическое исследование |
A26.09.073.001 |
Определение ДНК Pseudomonas aeruginosa в мокроте, эндотрахеальном аспирате, бронхоальвеолярной лаважной жидкости методом ПЦР |
|||||||||||||||||
522 |
L3 |
Молекулярно-биологическое исследование |
A26.09.074 |
Молекулярно-биологическое исследование эндотрахеального аспирата на Streptococcus agalactiae (SGB) |
|||||||||||||||||
523 |
L3 |
Молекулярно-биологическое исследование |
A26.09.074.001 |
Определение ДНК Streptococcus agalactiae (SGB) в эндотрахеальном аспирате методом ПЦР, качественное исследование |
|||||||||||||||||
524 |
L3 |
Молекулярно-биологическое исследование |
A26.09.074.002 |
Определение ДНК Streptococcus agalactiae (SGB) в эндотрахеальном аспирате методом ПЦР, количественное исследование |
|||||||||||||||||
525 |
L3 |
Молекулярно-биологическое исследование |
A26.09.075 |
Молекулярно-биологическое исследование бронхо-альвеолярной лаважной жидкости, мокроты, эндотрахеального аспирата на метициллин-чувствительные и метициллин-резистентные Staphylococcus aureus, метициллин-резистентные коагулазонегативные Staphylococcus spp. |
|||||||||||||||||
526 |
L3 |
Молекулярно-биологическое исследование |
A26.09.075.001 |
Определение ДНК метициллин-чувствительных и метициллин-резистентных Staphylococcus aureus, метициллин-резистентных коагулазонегативных Staphylococcus spp. в бронхоальвеолярной лаважной жидкости, мокроте, эндотрахеальном аспирате методом ПЦР, качественное исследование |
|||||||||||||||||
527 |
L3 |
Молекулярно-биологическое исследование |
A26.09.075.002 |
Определение ДНК метициллин-чувствительных и метициллин-резистентных Staphylococcus aureus, метициллин-резистентных коагулазонегативных Staphylococcus spp. в бронхоальвеолярной лаважной жидкости, мокроте, эндотрахеальном аспирате методом ПЦР, количественное исследование |
|||||||||||||||||
528 |
L3 |
Молекулярно-биологическое исследование |
A26.09.076 |
Молекулярно-биологическое исследование плевральной жидкости на микобактерии туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
529 |
L3 |
Молекулярно-биологическое исследование |
A26.09.076.001 |
Определение ДНК микобактерий туберкулеза (Mycobacterium tuberculosi scomplex) в плевральной жидкости методом ПЦР |
|||||||||||||||||
530 |
L3 |
Молекулярно-биологическое исследование |
A26.09.077 |
Молекулярно-биологическое исследование плевральной жидкости для дифференциации видов Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) |
|||||||||||||||||
531 |
L3 |
Молекулярно-биологическое исследование |
A26.09.077.001 |
Определение ДНК Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) с дифференциацией вида в плевральной жидкости методом ПЦР |
|||||||||||||||||
532 |
L1.3 |
Бактериологические исследования |
A26.09.078 |
Микробиологическое (культуральное) исследование мокроты на бруцеллы (Brucella spp.) |
|||||||||||||||||
533 |
L3 |
Молекулярно-биологическое исследование |
A26.09.079 |
Молекулярно-биологическое исследование мокроты на коксиеллу Бернета (Coxiella burnetii) |
|||||||||||||||||
534 |
L3 |
Молекулярно-биологическое исследование |
A26.09.079.001 |
Определение ДНК коксиеллы Бернета (Coxiella burnetii) в мокроте методом ПЦР |
|||||||||||||||||
535 |
L3 |
Молекулярно-биологическое исследование |
A26.09.080 |
Молекулярно-биологическое исследование мокроты, бронхоальвеолярной лаважной жидкости или промывных вод бронхов на Mycobacterium tuberculosis complex (микобактерии туберкулеза) |
|||||||||||||||||
536 |
L3 |
Молекулярно-биологическое исследование |
A26.09.081 |
Молекулярно-биологическое исследование мокроты, бронхоальвеолярной лаважной жидкости или промывных вод бронхов для дифференциации видов Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) |
|||||||||||||||||
537 |
L3 |
Молекулярно-биологическое исследование |
A26.09.081.001 |
Определение ДНК Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) с дифференциацией вида в мокроте, бронхоальвеолярной лаважной жидкости или промывных водах бронхов методом ПЦР |
|||||||||||||||||
538 |
L8 |
Инфекционная иммунология |
A26.09.082 |
Иммунохроматографическое экспресс-исследование носоглоточного мазка, аспирата или смыва на респираторно-синцитиальный вирус |
|||||||||||||||||
539 |
L8 |
Инфекционная иммунология |
A26.09.083 |
Иммунохроматографическое экспресс-исследование носоглоточного мазка, эндотрахеального аспирата, бронхоальвеолярной лаважной жидкости на вирус гриппа A |
|||||||||||||||||
540 |
L8 |
Инфекционная иммунология |
A26.09.084 |
Иммунохроматографическое экспресс-исследование носоглоточного мазка, эндотрахеального аспирата, бронхоальвеолярной лаважной жидкости на вирус грипп B |
|||||||||||||||||
541 |
L3 |
Молекулярно-биологическое исследование |
A26.09.085 |
Молекулярно-биологическое исследование нативного препарата тканей трахеи и бронхов или парафинового блока на микобактерий туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
542 |
L3 |
Молекулярно-биологическое исследование |
A26.09.087 |
Молекулярно-биологическое исследование нативного препарата тканей легкого или парафинового блока на микобактерии туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
543 |
L3 |
Молекулярно-биологическое исследование |
A26.09.087.001 |
Определение ДНК микобактерии туберкулеза (Mycobacterium tuberculosis complex) в нативном препарате тканей легкого или парафиновом блоке |
|||||||||||||||||
544 |
L3 |
Молекулярно-биологическое исследование |
A26.09.088 |
Молекулярно-биологическое исследование нативного препарата тканей легкого или парафинового блока для дифференциации видов Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) |
|||||||||||||||||
545 |
L3 |
Молекулярно-биологическое исследование |
A26.09.088.001 |
Определение ДНК Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) с дифференциацией вида в нативном препарате тканей легкого или парафиновом блоке методом ПЦР |
|||||||||||||||||
546 |
L3 |
Молекулярно-биологическое исследование |
A26.09.089 |
Молекулярно-биологическое исследование нативного препарата тканей плевры или парафиновом блоке на микобактерии туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
547 |
L3 |
Молекулярно-биологическое исследование |
A26.09.089.001 |
Определение ДНК микобактерий туберкулеза (Mycobacterium tuberculosis complex) в нативном препарате тканей плевры или парафиновом блоке |
|||||||||||||||||
548 |
L3 |
Молекулярно-биологическое исследование |
A26.09.090 |
Молекулярно-биологическое исследование нативного препарата тканей плевры или парафинового блока для дифференциации видов Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) |
|||||||||||||||||
549 |
L3 |
Молекулярно-биологическое исследование |
A26.09.090.001 |
Определение ДНК Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) с дифференциацией вида в нативном препарате тканей плевры или парафиновом блоке |
|||||||||||||||||
550 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.09.091 |
Микроскопическое исследование бронхоальвеолярной лаважной жидкости на микобактерий туберкулеза (Mycobacterium tuberculosis) |
|||||||||||||||||
551 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.09.092 |
Микроскопическое исследование плевральной жидкости на микобактерий туберкулеза (Mycobacterium tuberculosis) |
|||||||||||||||||
552 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.09.093 |
Микроскопическое исследование биоптата бронхо-легочной ткани на микобактерии туберкулеза (Mycobacterium tuberculosis) |
|||||||||||||||||
553 |
L1.3 |
Бактериологические исследования |
A26.09.094 |
Экспресс-определение чувствительности к антибиотикам эндотоксинов в мокроте |
|||||||||||||||||
554 |
L3 |
Молекулярно-биологическое исследование |
A26.11.001 |
Молекулярно-биологическое исследование нативного препарата тканей средостения/внутригрудных лимфоузлов или парафинового блока на микобактерии туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
555 |
L3 |
Молекулярно-биологическое исследование |
A26.11.001.001 |
Определение ДНК микобактерий туберкулеза (Mycobacterium tuberculosis complex) в нативном препарате тканей средостения или внутригрудных лимфоузлов или парафиновом блоке методом ПЦР |
|||||||||||||||||
556 |
L3 |
Молекулярно-биологическое исследование |
A26.11.002 |
Молекулярно-биологическое исследование нативного препарата тканей средостения/внутригрудных лимфоузлов или парафинового блока для дифференциации видов Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) |
|||||||||||||||||
557 |
L3 |
Молекулярно-биологическое исследование |
A26.11.002.001 |
Определение ДНК Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) с дифференциацией вида в нативном препарате тканей средостения/внутригрудных лимфоузлов или парафиновом блоке методом ПЦР |
|||||||||||||||||
558 |
L3 |
Молекулярно-биологическое исследование |
A26.12.001 |
Молекулярно-биологическое исследование нативного препарата стенок сосудов или парафинового блока на микобактерий туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
559 |
L3 |
Молекулярно-биологическое исследование |
A26.12.001.001 |
Определение ДНК микобактерий туберкулеза (Mycobacterium tuberculosis complex) в нативном препарате тканей стенок сосудов или парафиновом блоке методом ПЦР |
|||||||||||||||||
560 |
L3 |
Молекулярно-биологическое исследование |
A26.12.002 |
Молекулярно-биологическое исследование нативного препарата стенок сосудов или парафинового блока для дифференциации видов Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) |
|||||||||||||||||
561 |
L3 |
Молекулярно-биологическое исследование |
A26.12.002.001 |
Определение ДНК Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) с дифференциацией вида в нативном препарате стенок сосудов или парафиновом блоке методом ПЦР |
|||||||||||||||||
562 |
L3 |
Молекулярно-биологическое исследование |
A26.13.001 |
Молекулярно-биологическое исследование нативного препарата тканей из зоны микроциркуляции или парафинового блока на Mycobacterium tuberculosis complex (микобактерии туберкулеза) |
|||||||||||||||||
563 |
L3 |
Молекулярно-биологическое исследование |
A26.13.001.001 |
Определение ДНК микобактерий туберкулеза (Mycobacterium tuberculosis complex) в нативном препарате тканей из зоны микроциркуляции или парафиновом блоке методом ПЦР |
|||||||||||||||||
564 |
L3 |
Молекулярно-биологическое исследование |
A26.13.002 |
Молекулярно-биологическое исследование нативного препарата тканей из зоны микроциркуляции или парафинового блока для дифференциации видов Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) |
|||||||||||||||||
565 |
L3 |
Молекулярно-биологическое исследование |
A26.13.002.001 |
Определение ДНК Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) с дифференциацией вида в нативном препарате тканей из зоны микроциркуляции или парафиновом блоке методом ПЦР |
|||||||||||||||||
566 |
L3 |
Молекулярно-биологическое исследование |
A26.14.010 |
Молекулярно-биологическое исследование нативного препарата тканей печени или парафинового блока на микобактерий туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
567 |
L3 |
Молекулярно-биологическое исследование |
A26.14.010.001 |
Определение ДНК микобактерий туберкулеза (Mycobacterium tuberculosis complex) в нативном препарате тканей печени или парафиновом блоке методом ПЦР |
|||||||||||||||||
568 |
L3 |
Молекулярно-биологическое исследование |
A26.14.011 |
Молекулярно-биологическое исследование нативного препарата тканей печени или парафинового блока для дифференциации видов Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) |
|||||||||||||||||
569 |
L3 |
Молекулярно-биологическое исследование |
A26.14.011.001 |
Определение ДНК Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) с дифференциацией вида в нативном препарате тканей печени или парафиновом блоке методом ПЦР |
|||||||||||||||||
570 |
L1.3 |
Бактериологические исследования |
A26.14.012 |
Микробиологическое (культуральное) исследование желчи на микобактерий туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
571 |
L1.3 |
Бактериологические исследования |
A26.14.012.001 |
Микробиологическое (культуральное) исследование желчи на плотных питательных средах на микобактерий туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
572 |
L1.3 |
Бактериологические исследования |
A26.14.012.002 |
Микробиологическое (культуральное) исследование желчи на жидких питательных средах на микобактерий туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
573 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.14.013 |
Микроскопическое исследование желчи на микобактерий туберкулеза (Mycobacterium tuberculosis) |
|||||||||||||||||
574 |
L3 |
Молекулярно-биологическое исследование |
A26.15.001.001 |
Определение ДНК микобактерий туберкулеза (Mycobacterium tuberculosis complex) в нативном препарате тканей поджелудочной железы или парафиновом блоке методом ПЦР |
|||||||||||||||||
575 |
L3 |
Молекулярно-биологическое исследование |
A26.15.002 |
Молекулярно-биологическое исследование нативного препарата тканей поджелудочной железы или парафинового блока для дифференциации видов Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) |
|||||||||||||||||
576 |
L1.4 |
Бактериологические исследования |
A26.16.001.001 |
Микробиологическое (культуральное) исследование биоптатов слизистой желудка хеликобактер пилори (Helicobacter pylori) |
|||||||||||||||||
577 |
L1.4 |
Бактериологические исследования |
A26.16.001.002 |
Микробиологическое (культуральное) исследование биоптатов слизистой желудка на хеликобактер пилори (Helicobacter pylori) с определением чувствительности к антибактериальным препаратам |
|||||||||||||||||
578 |
L3 |
Молекулярно-биологическое исследование |
A26.16.004 |
Молекулярно-биологическое исследование биоптатов слизистой желудка на хеликобактер пилори (Helicobacter pylori) |
|||||||||||||||||
579 |
L3 |
Молекулярно-биологическое исследование |
A26.16.004.001 |
Определение ДНК хеликобактер пилори (Helicobacter pylori) в биоптатах слизистой желудка методом ПЦР |
|||||||||||||||||
580 |
L8 |
Инфекционная иммунология |
A26.16.007 |
Определение токсинов возбудителя ботулизма (Clostridium botulinum) в рвотных массах/промывных водах желудка |
|||||||||||||||||
581 |
L8 |
Инфекционная иммунология |
A26.16.008 |
Определение антигена холерного вибриона (Vibrio cholerae) в рвотных массах с использованием 01 и 0139 диагностических сывороток |
|||||||||||||||||
582 |
L3 |
Молекулярно-биологическое исследование |
A26.17.001 |
Молекулярно-биологическое исследование нативного препарата тканей тонкой кишки или парафинового блока на микобактерии туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
583 |
L3 |
Молекулярно-биологическое исследование |
A26.17.001.001 |
Определение ДНК микобактерий туберкулеза (Mycobacterium tuberculosis complex) в нативном препарате тканей тонкой кишки или парафиновом блоке методом ПЦР |
|||||||||||||||||
584 |
L3 |
Молекулярно-биологическое исследование |
A26.17.002 |
Молекулярно-биологическое исследование нативного препарата тканей тонкой кишки или парафинового блока для дифференциации видов Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) |
|||||||||||||||||
585 |
L3 |
Молекулярно-биологическое исследование |
A26.17.002.001 |
Определение ДНК Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) с дифференциацией вида в нативном препарате тканей тонкой кишки или парафиновом блоке методом ПЦР |
|||||||||||||||||
586 |
L3 |
Молекулярно-биологическое исследование |
A26.18.001 |
Молекулярно-биологическое исследование нативного препарата тканей толстой кишки или парафинового блока на Mycobacterium tuberculosis complex (микобактерий туберкулеза) |
|||||||||||||||||
587 |
L3 |
Молекулярно-биологическое исследование |
A26.18.001.001 |
Определение ДНК микобактерий туберкулеза (Mycobacterium tuberculosis complex) в нативном препарате тканей толстой кишки или парафиновом блоке методом ПЦР |
|||||||||||||||||
588 |
L3 |
Молекулярно-биологическое исследование |
A26.18.002 |
Молекулярно-биологическое исследование нативного препарата тканей толстой кишки или парафинового блока для дифференциации видов Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) |
|||||||||||||||||
589 |
L3 |
Молекулярно-биологическое исследование |
A26.18.002.001 |
Определение ДНК Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) с дифференциацией вида в нативном препарате тканей толстой кишки или парафиновом блоке методом ПЦР |
|||||||||||||||||
590 |
L1.1 |
Бактериологические исследования |
A26.19.004.001 |
Микробиологическое (культуральное) исследование фекалий/ректального мазка на возбудитель иерсиниоза (Yersinia enterocolitica) |
|||||||||||||||||
591 |
L1.1 |
Бактериологические исследования |
A26.19.004.002 |
Микробиологическое (культуральное) исследование фекалий/ректального мазка на возбудитель псевдотуберкулеза (Yersinia pseudotuberculosis) |
|||||||||||||||||
592 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.19.010.001 |
Микроскопическое исследование кала на гельминты с применением методов обогащения |
|||||||||||||||||
593 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.19.011.001 |
Микроскопическое исследование кала на простейшие с применением методов обогащения |
|||||||||||||||||
594 |
L3 |
Молекулярно-биологическое исследование |
A26.19.026.001 |
Определение РНК вируса гепатита E (Hepatitis E virus) методом ПЦР в фекалиях |
|||||||||||||||||
595 |
L3 |
Молекулярно-биологическое исследование |
A26.19.027 |
Молекулярно-биологическое исследование кала или мекония на листерии (Listeria monocytogenes) |
|||||||||||||||||
596 |
L3 |
Молекулярно-биологическое исследование |
A26.19.027.001 |
Определение ДНК листерий (Listeria monocytogenes) в кале или меконии методом ПЦР, качественное исследование |
|||||||||||||||||
597 |
L3 |
Молекулярно-биологическое исследование |
A26.19.027.002 |
Определение ДНК листерий (Listeria monocytogenes) в кале или меконии методом ПЦР, количественное исследование |
|||||||||||||||||
598 |
L3 |
Молекулярно-биологическое исследование |
A26.19.028 |
Молекулярно-биологическое исследование отделяемого слизистой оболочки прямой кишки на хламидию трахоматис (Chlamydia trachomatis) |
|||||||||||||||||
599 |
L3 |
Молекулярно-биологическое исследование |
A26.19.028.001 |
Определение ДНК хламидии трахоматис (Chlamydia trachomatis) в отделяемом слизистой оболочки прямой кишки методом ПЦР |
|||||||||||||||||
600 |
L3 |
Молекулярно-биологическое исследование |
A26.19.029 |
Молекулярно-биологическое исследование отделяемого слизистой оболочки прямой кишки на гонококк (Neisseria gonorrhoeae) |
|||||||||||||||||
601 |
L3 |
Молекулярно-биологическое исследование |
A26.19.029.001 |
Определение ДНК гонококка (Neisseria gonorrhoeae) в отделяемом слизистой оболочки прямой кишки методом ПЦР |
|||||||||||||||||
602 |
L3 |
Молекулярно-биологическое исследование |
A26.19.030 |
Молекулярно-биологическое исследование отделяемого эрозивно-язвенных элементов слизистой оболочки прямой кишки на бледную трепонему (Treponema pallidum) |
|||||||||||||||||
603 |
L3 |
Молекулярно-биологическое исследование |
A26.19.030.001 |
Определение ДНК бледной трепонемы (Treponema pallidum) в отделяемом эрозивно-язвенных элементов слизистой оболочки прямой кишки методом ПЦР |
|||||||||||||||||
604 |
L3 |
Молекулярно-биологическое исследование |
A26.19.031 |
Молекулярно-биологическое исследование отделяемого слизистой оболочки прямой кишки на возбудителей инфекции передаваемые половым путем (Neisseria gonorrhoeae, Trichomonas vaginalis, Chlamydia trachomatis, Mycoplasma genitalium) |
|||||||||||||||||
605 |
L3 |
Молекулярно-биологическое исследование |
A26.19.031.001 |
Определение ДНК возбудителей инфекции передаваемые половым путем (Neisseria gonorrhoeae, Trichomonas vaginalis, Chlamydia trachomatis, Mycoplasma genitalium) в отделяемом слизистой оболочки прямой кишки методом ПЦР |
|||||||||||||||||
606 |
L3 |
Молекулярно-биологическое исследование |
A26.19.032 |
Молекулярно-биологическое исследование отделяемого слизистой оболочки прямой кишки на вирус простого герпеса 1 и 2 типов (Herpes simplex virus types 1, 2) |
|||||||||||||||||
607 |
L3 |
Молекулярно-биологическое исследование |
A26.19.032.001 |
Определение ДНК вируса простого герпеса 1 и 2 типов (Herpes simplex virus types 1, 2) в отделяемом слизистой оболочки прямой кишки методом ПЦР |
|||||||||||||||||
608 |
L8 |
Инфекционная иммунология |
A26.19.033 |
Определение виброцидных антител к холерному вибриону (Vibrio cholerae) в фекалиях |
|||||||||||||||||
609 |
L3 |
Молекулярно-биологическое исследование |
A26.19.034 |
Молекулярно-биологическое исследование фекалий на холерный вибрион (Vibrio cholerae) |
|||||||||||||||||
610 |
L3 |
Молекулярно-биологическое исследование |
A26.19.034.001 |
Определение ДНК холерного вибриона (Vibrio cholerae), его основных факторов вирулентности - ctxAB, tcpA, и серогруппы Vibrio cholerae в фекалиях методом ПЦР |
|||||||||||||||||
611 |
L3 |
Молекулярно-биологическое исследование |
A26.19.035 |
Молекулярно-биологическое исследование для выявления генов приобретенных карбапенемаз бактерий в мазке со слизистой оболочки прямой кишки методом ПЦР |
|||||||||||||||||
612 |
L3 |
Молекулярно-биологическое исследование |
A26.19.035.002 |
Определение генов приобретенных карбапенемаз бактерий групп KPC и OXA-48-подобных в мазке со слизистой оболочки прямой кишки методом ПЦР |
|||||||||||||||||
613 |
L8 |
Инфекционная иммунология |
A26.19.036 |
Определение антигенов криптоспоридий (Cryptosporidium parvum) в образцах фекалий |
|||||||||||||||||
614 |
L8 |
Инфекционная иммунология |
A26.19.037 |
Определение антигенов лямблий (Giardia lamblia) в образцах фекалий |
|||||||||||||||||
615 |
L8 |
Инфекционная иммунология |
A26.19.038 |
Определение антигенов дизентерийной амебы (Entamoeba histolytica) в образцах фекалий |
|||||||||||||||||
616 |
L8 |
Инфекционная иммунология |
A26.19.039 |
Определение антигенов ротавирусов (Rotavirus gr.A) в образцах фекалий |
|||||||||||||||||
617 |
L3 |
Молекулярно-биологическое исследование |
A26.19.050 |
Молекулярно-биологическое исследование фекалий на власоглава (Trichuris trichiura) |
|||||||||||||||||
618 |
L3 |
Молекулярно-биологическое исследование |
A26.19.050.001 |
Определение ДНК власоглава (Trichuris trichiura) в фекалиях методом ПЦР |
|||||||||||||||||
619 |
L3 |
Молекулярно-биологическое исследование |
A26.19.051 |
Молекулярно-биологическое исследование фекалий на тенииды (Taenia solium, Taeniarhynchus saginatus) |
|||||||||||||||||
620 |
L3 |
Молекулярно-биологическое исследование |
A26.19.051.001 |
Определение ДНК тениид (Taenia solium, Taeniarhynchus saginatus) в фекалиях методом ПЦР |
|||||||||||||||||
621 |
L3 |
Молекулярно-биологическое исследование |
A26.19.052 |
Молекулярно-биологическое исследование фекалий на карликового цепня (Hymenolepis nana) |
|||||||||||||||||
622 |
L3 |
Молекулярно-биологическое исследование |
A26.19.052.001 |
Определение ДНК карликового цепня (Hymenolepis nana) в фекалиях методом ПЦР |
|||||||||||||||||
623 |
L3 |
Молекулярно-биологическое исследование |
A26.19.053 |
Молекулярно-биологическое исследование фекалий на широкого лентеца (Diphyllobothrium latum) |
|||||||||||||||||
624 |
L3 |
Молекулярно-биологическое исследование |
A26.19.053.001 |
Определение ДНК широкого лентеца (Diphyllobothrium latum) в фекалиях методом ПЦР |
|||||||||||||||||
625 |
L3 |
Молекулярно-биологическое исследование |
A26.19.054 |
Молекулярно-биологическое исследование фекалий на возбудителя описторхоза (Opisthorchis felineus) |
|||||||||||||||||
626 |
L3 |
Молекулярно-биологическое исследование |
A26.19.054.001 |
Определение ДНК возбудителя описторхоза (Opisthorchis felineus) в фекалиях методом ПЦР |
|||||||||||||||||
627 |
L3 |
Молекулярно-биологическое исследование |
A26.19.055 |
Молекулярно-биологическое исследование фекалий на возбудителя клонорхоза (Clonorchis sinensis) |
|||||||||||||||||
628 |
L3 |
Молекулярно-биологическое исследование |
A26.19.055.001 |
Определение ДНК возбудителя клонорхоза (Clonorchis sinensis) в фекалиях методом ПЦР |
|||||||||||||||||
629 |
L3 |
Молекулярно-биологическое исследование |
A26.19.056 |
Молекулярно-биологическое исследование фекалий на возбудителя фасциолеза (Fasciola hepatica) |
|||||||||||||||||
630 |
L3 |
Молекулярно-биологическое исследование |
A26.19.056.001 |
Определение ДНК возбудителя фасциолеза (Fasciola hepatica) в фекалиях методом ПЦР |
|||||||||||||||||
631 |
L3 |
Молекулярно-биологическое исследование |
A26.19.057 |
Молекулярно-биологическое исследование кожных соскобов/аппликатов перианальной области на острицы (Enterobius vermicularis) |
|||||||||||||||||
632 |
L3 |
Молекулярно-биологическое исследование |
A26.19.057.001 |
Определение ДНК остриц (Enterobius vermicularis) в кожных соскобах/аппликатах перианальной области методом ПЦР |
|||||||||||||||||
633 |
L3 |
Молекулярно-биологическое исследование |
A26.19.058 |
Молекулярно-биологическое исследование фекалий на возбудителя стронгиллоидоза (Strongyloides stercoralis) |
|||||||||||||||||
634 |
L3 |
Молекулярно-биологическое исследование |
A26.19.058.001 |
Определение ДНК возбудителя стронгиллоидоза (Strongyloides stercoralis) в фекалиях методом ПЦР |
|||||||||||||||||
635 |
L3 |
Молекулярно-биологическое исследование |
A26.19.059 |
Молекулярно-биологическое исследование фекалий на возбудителя шистосомоза (Schistosoma haematobium/mansoni/ japonicum) |
|||||||||||||||||
636 |
L3 |
Молекулярно-биологическое исследование |
A26.19.059.001 |
Определение ДНК возбудителя шистосомоза (Schistosoma haematobium /mansoni/japonicum) в фекалиях методом ПЦР |
|||||||||||||||||
637 |
L3 |
Молекулярно-биологическое исследование |
A26.19.060 |
Молекулярно-биологическое исследование фекалий на криптоспоридии (Cryptosporidium parvum) |
|||||||||||||||||
638 |
L3 |
Молекулярно-биологическое исследование |
A26.19.060.001 |
Определение ДНК криптоспоридий (Cryptosporidium parvum) в фекалиях методом ПЦР |
|||||||||||||||||
639 |
L3 |
Молекулярно-биологическое исследование |
A26.19.061 |
Молекулярно-биологическое исследование фекалий на лямблии (Giardia lamblia) |
|||||||||||||||||
640 |
L3 |
Молекулярно-биологическое исследование |
A26.19.061.001 |
Определение ДНК лямблий (Giardia lamblia) в фекалиях методом ПЦР |
|||||||||||||||||
641 |
L3 |
Молекулярно-биологическое исследование |
A26.19.062 |
Молекулярно-биологическое исследование фекалий на амебу дизентерийную (Entamoeba histolytica) |
|||||||||||||||||
642 |
L3 |
Молекулярно-биологическое исследование |
A26.19.062.001 |
Определение ДНК дизентерийной амебы (Entamoeba histolytica) в фекалиях методом ПЦР |
|||||||||||||||||
643 |
L3 |
Молекулярно-биологическое исследование |
A26.19.063 |
Молекулярно-биологическое исследование фекалий на микроорганизмы рода шигелла (Shigella spp.) |
|||||||||||||||||
644 |
L3 |
Молекулярно-биологическое исследование |
A26.19.063.001 |
Определение ДНК микроорганизмов рода шигелла (Shigella spp.) в образцах фекалий методом ПЦР |
|||||||||||||||||
645 |
L3 |
Молекулярно-биологическое исследование |
A26.19.064 |
Молекулярно-биологическое исследование фекалий на микроорганизмы рода сальмонелла (Salmonella spp.) |
|||||||||||||||||
646 |
L3 |
Молекулярно-биологическое исследование |
A26.19.064.001 |
Определение ДНК микроорганизмов рода сальмонелла (Salmonella spp.) в образцах фекалий методом ПЦР |
|||||||||||||||||
647 |
L3 |
Молекулярно-биологическое исследование |
A26.19.065 |
Молекулярно-биологическое исследование фекалий на возбудителей брюшного тифа и паратифов (Salmonella typhi/paratyphi A/B/C) |
|||||||||||||||||
648 |
L3 |
Молекулярно-биологическое исследование |
A26.19.065.001 |
Определение ДНК возбудителей брюшного тифа и паратифов (Salmonella typhi/paratyphi A/B/C) в образцах фекалий методом ПЦР |
|||||||||||||||||
649 |
L3 |
Молекулярно-биологическое исследование |
A26.19.066 |
Молекулярно-биологическое исследование фекалий на возбудителя иерсиниоза (Yersinia enterocolitica) |
|||||||||||||||||
650 |
L3 |
Молекулярно-биологическое исследование |
A26.19.066.001 |
Определение ДНК возбудителя иерсиниоза (Yersinia enterocolitica) в образцах фекалий методом ПЦР |
|||||||||||||||||
651 |
L3 |
Молекулярно-биологическое исследование |
A26.19.067 |
Молекулярно-биологическое исследование фекалий на возбудителя псевдотуберкулеза (Yersinia pseudotuberculosis) |
|||||||||||||||||
652 |
L3 |
Молекулярно-биологическое исследование |
A26.19.067.001 |
Определение ДНК возбудителя псевдотуберкулеза (Yersinia pseudotuberculosis) в образцах фекалий методом ПЦР |
|||||||||||||||||
653 |
L3 |
Молекулярно-биологическое исследование |
A26.19.068 |
Молекулярно-биологическое исследование фекалий на патогенные кампилобактерии (Campylobacter jejuni/coli) |
|||||||||||||||||
654 |
L3 |
Молекулярно-биологическое исследование |
A26.19.068.001 |
Определение ДНК патогенных кампилобактерий (Campylobacter jejuni/ coli) в образцах фекалий методом ПЦР |
|||||||||||||||||
655 |
L3 |
Молекулярно-биологическое исследование |
A26.19.069 |
Молекулярно-биологическое исследование фекалий на диарогенные эшерихии (EHEC, EPEC, ETEC, EAgEC, EIEC) |
|||||||||||||||||
656 |
L3 |
Молекулярно-биологическое исследование |
A26.19.069.001 |
Определение ДНК диарогенных эшерихий (EHEC, EPEC, ETEC, EAgEC, EIEC) в образцах фекалий методом ПЦР |
|||||||||||||||||
657 |
L3 |
Молекулярно-биологическое исследование |
A26.19.070 |
Молекулярно-биологическое исследование фекалий на хеликобактер пилори (Helicobacter pylori) |
|||||||||||||||||
658 |
L3 |
Молекулярно-биологическое исследование |
A26.19.070.001 |
Определение ДНК хеликобактер пилори (Helicobacter pylori) в образцах фекалий методом ПЦР |
|||||||||||||||||
659 |
L3 |
Молекулярно-биологическое исследование |
A26.19.071 |
Молекулярно-биологическое исследование фекалий на возбудителя диффициального клостридиоза (Clostridium difficile) |
|||||||||||||||||
660 |
L3 |
Молекулярно-биологическое исследование |
A26.19.071.001 |
Определение ДНК возбудителя диффициального клостридиоза (Clostridium difficile) в образцах фекалий методом ПЦР |
|||||||||||||||||
661 |
L3 |
Молекулярно-биологическое исследование |
A26.19.072 |
Молекулярно-биологическое исследование фекалий на не полиомиелитные энтеровирусы |
|||||||||||||||||
662 |
L3 |
Молекулярно-биологическое исследование |
A26.19.072.001 |
Определение РНК не полиомиелитных энтеровирусов в образцах фекалий методом ПЦР |
|||||||||||||||||
663 |
L3 |
Молекулярно-биологическое исследование |
A26.19.073 |
Молекулярно-биологическое исследование фекалий на полиовирусы (Poliovirus) |
|||||||||||||||||
664 |
L3 |
Молекулярно-биологическое исследование |
A26.19.073.001 |
Определение РНК полиовирусов (Poliovirus) в образцах фекалий методом ПЦР |
|||||||||||||||||
665 |
L3 |
Молекулярно-биологическое исследование |
A26.19.074 |
Молекулярно-биологическое исследование фекалий на ротавирусы (Rotavirus gr.A) |
|||||||||||||||||
666 |
L3 |
Молекулярно-биологическое исследование |
A26.19.074.001 |
Определение РНК ротавирусов (Rotavirus gr.A) в образцах фекалий методом ПЦР |
|||||||||||||||||
667 |
L3 |
Молекулярно-биологическое исследование |
A26.19.075 |
Молекулярно-биологическое исследование фекалий на калицивирусы (норовирусы, саповирусы) (Caliciviridae (Norovirus, Sapovirus)) |
|||||||||||||||||
668 |
L3 |
Молекулярно-биологическое исследование |
A26.19.075.001 |
Определение РНК калицивирусов (норовирусов, саповирусов) (Caliciviridae (Norovirus, Sapovirus)) в образцах фекалий методом ПЦР |
|||||||||||||||||
669 |
L3 |
Молекулярно-биологическое исследование |
A26.19.076 |
Молекулярно-биологическое исследование фекалий на астровирусы (Astrovirus) |
|||||||||||||||||
670 |
L3 |
Молекулярно-биологическое исследование |
A26.19.076.001 |
Определение РНК астровирусов (Astrovirus) в образцах фекалий методом ПЦР |
|||||||||||||||||
671 |
L3 |
Молекулярно-биологическое исследование |
A26.19.077 |
Молекулярно-биологическое исследование фекалий на аденовирусы (Adenovirus) |
|||||||||||||||||
672 |
L3 |
Молекулярно-биологическое исследование |
A26.19.077.001 |
Определение ДНК аденовирусов (Adenovirus) в образцах фекалий методом ПЦР |
|||||||||||||||||
673 |
L1.4 |
Бактериологические исследования |
A26.19.078 |
Микробиологическое (культуральное) исследование фекалий/ректального мазка на диарогенные эшерихии (EHEC, EPEC, ETEC, EAgEC, EIEC) |
|||||||||||||||||
674 |
L1.2 |
Бактериологические исследования |
A26.19.079 |
Микробиологическое (культуральное) исследование фекалий/ректального мазка на микроорганизмы рода шигелла (Shigella spp.) с определением чувствительности к антибактериальным препаратам |
|||||||||||||||||
675 |
L1.2 |
Бактериологические исследования |
A26.19.080 |
Микробиологическое (культуральное) исследование фекалий/ректального мазка на микроорганизмы рода сальмонелла (Salmonella spp.) с определением чувствительности к антибактериальным препаратам |
|||||||||||||||||
676 |
L1.1 |
Бактериологические исследования |
A26.19.082 |
Микробиологическое (культуральное) исследование фекалий/ректального мазка на возбудитель иерсиниоза (Yersinia enterocolitica) с определением чувствительности к антибактериальным препаратам |
|||||||||||||||||
677 |
L3 |
Молекулярно-биологическое исследование |
A26.20.009.001 |
Определение ДНК вирусов папилломы человека (Papilloma virus) высокого канцерогенного риска в отделяемом (соскобе) из цервикального канала методом захвата гибридов (HC2) |
|||||||||||||||||
678 |
L3 |
Молекулярно-биологическое исследование |
A26.20.009.002 |
Определение ДНК вирусов папилломы человека (Papilloma virus) высокого канцерогенного риска в отделяемом (соскобе) из цервикального канала методом ПЦР, качественное исследование |
|||||||||||||||||
679 |
L3 |
Молекулярно-биологическое исследование |
A26.20.009.003 |
Определение ДНК вирусов папилломы человека (Papilloma virus) высокого канцерогенного риска в отделяемом (соскобе) из цервикального канала методом ПЦР, количественное исследование |
|||||||||||||||||
680 |
L3 |
Молекулярно-биологическое исследование |
A26.20.009.004 |
Определение ДНК и типа вируса папилломы человека (Papilloma virus) высокого канцерогенного риска в отделяемом (соскобе) из цервикального канала методом ПЦР |
|||||||||||||||||
681 |
L3 |
Молекулярно-биологическое исследование |
A26.20.009.005 |
Определение ДНК вирусов папилломы человека (Papilloma virus) 16 и 18 типов в отделяемом (соскобе) из цервикального канала методом ПЦР, качественное исследование |
|||||||||||||||||
682 |
L3 |
Молекулярно-биологическое исследование |
A26.20.009.006 |
Определение ДНК вирусов папилломы человека (Papilloma virus) 16 и 18 типов в отделяемом (соскобе) из цервикального канала методом ПЦР, количественное исследование |
|||||||||||||||||
683 |
L3 |
Молекулярно-биологическое исследование |
A26.20.009.007 |
Определение ДНК вирусов папилломы человека (Papilloma virus) низкого канцерогенного риска в отделяемом (соскобе) из цервикального канала методом захвата гибридов (HC2) |
|||||||||||||||||
684 |
L3 |
Молекулярно-биологическое исследование |
A26.20.009.008 |
Определение ДНК вирусов папилломы человека (Papilloma virus) 6 и 11 типов в отделяемом (соскобе) из цервикального канала методом ПЦР |
|||||||||||||||||
685 |
L3 |
Молекулярно-биологическое исследование |
A26.20.010.001 |
Определение ДНК вируса простого герпеса 1 и 2 типов (Herpes simplex virus types 1, 2) в отделяемом из цервикального канала |
|||||||||||||||||
686 |
L3 |
Молекулярно-биологическое исследование |
A26.20.011.001 |
Определение ДНК цитомегаловируса (Cytomegalovirus) в отделяемом из цервикального канала методом ПЦР, качественное исследование |
|||||||||||||||||
687 |
L3 |
Молекулярно-биологическое исследование |
A26.20.011.002 |
Определение ДНК цитомегаловируса (Cytomegalovirus) в отделяемом из цервикального канала методом ПЦР, количественное исследование |
|||||||||||||||||
688 |
L3 |
Молекулярно-биологическое исследование |
A26.20.012.001 |
Определение ДНК вирусов папилломы человека (Papilloma virus) высокого канцерогенного риска в отделяемом из влагалища методом захвата гибридов (HC2) |
|||||||||||||||||
689 |
L3 |
Молекулярно-биологическое исследование |
A26.20.012.002 |
Определение ДНК вирусов папилломы человека (Papilloma virus) высокого канцерогенного риска в отделяемом из влагалища методом ПЦР, качественное исследование |
|||||||||||||||||
690 |
L3 |
Молекулярно-биологическое исследование |
A26.20.012.003 |
Определение ДНК вирусов папилломы человека (Papilloma virus) высокого канцерогенного риска в отделяемом из влагалища методом ПЦР, количественное исследование |
|||||||||||||||||
691 |
L3 |
Молекулярно-биологическое исследование |
A26.20.012.004 |
Определение ДНК и типа вирусов папилломы человека (Papilloma virus) высокого канцерогенного риска в отделяемом из влагалища методом ПЦР |
|||||||||||||||||
692 |
L3 |
Молекулярно-биологическое исследование |
A26.20.012.005 |
Определение ДНК 16 и 18 типов вирусов папилломы человека (Papilloma virus) высокого канцерогенного риска в отделяемом из влагалища методом ПЦР, качественное исследование |
|||||||||||||||||
693 |
L3 |
Молекулярно-биологическое исследование |
A26.20.012.006 |
Определение ДНК 16 и 18 типов вирусов папилломы человека (Papillomavirus) высокого канцерогенного риска в отделяемом из влагалища методом ПЦР, количественное исследование |
|||||||||||||||||
694 |
L3 |
Молекулярно-биологическое исследование |
A26.20.012.007 |
Определение ДНК вирусов папилломы человека (Papilloma virus) низкого канцерогенного риска в отделяемом из влагалища методом захвата гибридов (HC2) |
|||||||||||||||||
695 |
L3 |
Молекулярно-биологическое исследование |
A26.20.012.008 |
Определение ДНК вирусов папилломы человека (Papilloma virus) 6 и 11 типов в отделяемом из влагалища методом ПЦР |
|||||||||||||||||
696 |
L3 |
Молекулярно-биологическое исследование |
A26.20.013.001 |
Определение ДНК вируса простого герпеса 1 и 2 типов (Herpes simplex virus types 1, 2) в отделяемом из влагалища методом ПЦР |
|||||||||||||||||
697 |
L3 |
Молекулярно-биологическое исследование |
A26.20.014.001 |
Определение ДНК цитомегаловируса (Cytomegalovirus) в отделяемом из влагалища методом ПЦР, качественное исследование |
|||||||||||||||||
698 |
L3 |
Молекулярно-биологическое исследование |
A26.20.014.002 |
Определение ДНК цитомегаловируса (Cytomegalovirus) в отделяемом из влагалища методом ПЦР, количественное исследование |
|||||||||||||||||
699 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.20.017.001 |
Микроскопическое исследование отделяемого женских половых органов на трихомонады (Trichomonas vaginalis) |
|||||||||||||||||
700 |
L3 |
Молекулярно-биологическое исследование |
A26.20.020.001 |
Определение ДНК хламидии трахоматис (Chlamydia trachomatis) в отделяемом слизистых оболочек женских половых органов методом ПЦР |
|||||||||||||||||
701 |
L8 |
Инфекционная иммунология |
A26.20.020.002 |
Определение РНК хламидии трахоматис (Chlamydia trachomatis) в отделяемом слизистых оболочек женских половых органов методом NASBA |
|||||||||||||||||
702 |
L8 |
Инфекционная иммунология |
A26.20.021 |
Определение антигена стрептококка группы B (S. agalactiae) в отделяемом цервикального канала |
|||||||||||||||||
703 |
L3 |
Молекулярно-биологическое исследование |
A26.20.022.001 |
Определение ДНК гонококка (Neiseria gonorrhoeae) в отделяемом слизистых оболочек женских половых органов методом ПЦР |
|||||||||||||||||
704 |
L3 |
Молекулярно-биологическое исследование |
A26.20.025.001 |
Определение ДНК бледной трепонемы (Treponema pallidum) в отделяемом эрозивно-язвенных элементов слизистых оболочек половых органов методом ПЦР |
|||||||||||||||||
705 |
L3 |
Молекулярно-биологическое исследование |
A26.20.026 |
Молекулярно-биологическое исследование отделяемого слизистых оболочек женских половых органов на трихомонас вагиналис (Trichomonas vaginalis) |
|||||||||||||||||
706 |
L8 |
Инфекционная иммунология |
A26.20.026.002 |
Определение РНК трихомонас вагиналис (Trichomonas vaginalis) в отделяемом слизистых оболочек женских половых органов методом NASBA |
|||||||||||||||||
707 |
L3 |
Молекулярно-биологическое исследование |
A26.20.027 |
Молекулярно-биологическое исследование отделяемого слизистых оболочек женских половых органов на микоплазму гениталиум (Mycoplasma genitalium) |
|||||||||||||||||
708 |
L3 |
Молекулярно-биологическое исследование |
A26.20.028.001 |
Определение ДНК микоплазмы хоминис (Mycoplasma hominis) в отделяемом слизистых оболочек женских половых органов методом ПЦР, качественное исследование |
|||||||||||||||||
709 |
L3 |
Молекулярно-биологическое исследование |
A26.20.028.002 |
Определение ДНК микоплазмы хоминис (Mycoplasma hominis) в отделяемом слизистых оболочек женских половых органов методом ПЦР, количественное исследование |
|||||||||||||||||
710 |
L3 |
Молекулярно-биологическое исследование |
A26.20.029.001 |
Определение ДНК уреаплазм (Ureaplasma spp.) в отделяемом слизистых оболочек женских половых органов методом ПЦР, качественное исследование |
|||||||||||||||||
711 |
L3 |
Молекулярно-биологическое исследование |
A26.20.029.002 |
Определение ДНК уреаплазм (Ureaplasma spp.) в отделяемом слизистых оболочек женских половых органов методом ПЦР, количественное исследование |
|||||||||||||||||
712 |
L3 |
Молекулярно-биологическое исследование |
A26.20.030 |
Молекулярно-биологическое исследование влагалищного отделяемого на гарднереллу вагиналис (Gadnerella vaginalis) |
|||||||||||||||||
713 |
L3 |
Молекулярно-биологическое исследование |
A26.20.030.001 |
Определение ДНК гарднереллы вагиналис (Gadnerella vaginalis) во влагалищном отделяемом методом ПЦР |
|||||||||||||||||
714 |
L3 |
Молекулярно-биологическое исследование |
A26.20.031 |
Молекулярно-биологическое исследование соскоба из полости матки на микобактерий туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
715 |
L3 |
Молекулярно-биологическое исследование |
A26.20.031.001 |
Определение ДНК микобактерий туберкулеза (Mycobacterium tuberculosis complex) в соскобе из полости матки методом ПЦР, качественное исследование |
|||||||||||||||||
716 |
L3 |
Молекулярно-биологическое исследование |
A26.20.032 |
Молекулярно-биологическое исследование влагалищного отделяемого на микроорганизмы-маркеры бактериального вагиноза |
|||||||||||||||||
717 |
L3 |
Молекулярно-биологическое исследование |
A26.20.032.001 |
Определение ДНК Gardnerella vaginalis, Atopobium vaginae, Lactobacillus spp. и общего количества бактерий во влагалищном отделяемом методом ПЦР, количественное исследование |
|||||||||||||||||
718 |
L3 |
Молекулярно-биологическое исследование |
A26.20.033 |
Молекулярно-биологическое исследование отделяемого женских половых органов на условно-патогенные генитальные микоплазмы (Ureaplasma parvum, Ureaplasma urealyticum, Mycoplasma hominis) |
|||||||||||||||||
719 |
L3 |
Молекулярно-биологическое исследование |
A26.20.033.001 |
Определение ДНК условно-патогенных генитальных микоплазм (Ureaplasma parvum, Ureaplasma urealyticum, Mycoplasma hominis) в отделяемом женских половых органов методом ПЦР, количественное исследование |
|||||||||||||||||
720 |
L3 |
Молекулярно-биологическое исследование |
A26.20.034 |
Молекулярно-биологическое исследование отделяемого слизистых оболочек женских половых органов на возбудителей инфекции передаваемые половым путем (Neisseria gonorrhoeae, Trichomonas vaginalis, Chlamydia trachomatis, Mycoplasma genitalium) |
|||||||||||||||||
721 |
L3 |
Молекулярно-биологическое исследование |
A26.20.034.001 |
Определение ДНК возбудителей инфекции передаваемые половым путем (Neisseria gonorrhoeae, Trichomonas vaginalis, Chlamydia trachomatis, Mycoplasma genitalium) в отделяемом слизистых женских половых органов методом ПЦР |
|||||||||||||||||
722 |
L3 |
Молекулярно-биологическое исследование |
A26.20.035 |
Молекулярно-биологическое исследование отделяемого слизистых оболочек женских половых органов на уреаплазмы (Ureaplasma spp.) с уточнением вида |
|||||||||||||||||
723 |
L3 |
Молекулярно-биологическое исследование |
A26.20.035.001 |
Определение ДНК уреаплазм (Ureaplasma spp.) с уточнением вида в отделяемом слизистых оболочек женских половых органов методом ПЦР |
|||||||||||||||||
724 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.20.036 |
Микроскопическое исследование влагалищного отделяемого на трихомонас вагиналис (Trichomonas vaginalis) |
|||||||||||||||||
725 |
L3 |
Молекулярно-биологическое исследование |
A26.20.037 |
Молекулярно-биологическое исследование отделяемого из влагалища на Streptococcus agalactiae (SGB) |
|||||||||||||||||
726 |
L3 |
Молекулярно-биологическое исследование |
A26.20.037.001 |
Определение ДНК Streptococcus agalactiae (SGB) в отделяемом из влагалища методом ПЦР, качественное исследование |
|||||||||||||||||
727 |
L3 |
Молекулярно-биологическое исследование |
A26.20.037.002 |
Определение ДНК Streptococcus agalactiae (SGB) в отделяемом из влагалища методом ПЦР, количественное исследование |
|||||||||||||||||
728 |
L3 |
Молекулярно-биологическое исследование |
A26.20.038.001 |
Определение ДНК микобактерий туберкулеза (Mycobacterium tuberculosis complex) в менструальной крови методом ПЦР |
|||||||||||||||||
729 |
L3 |
Молекулярно-биологическое исследование |
A26.20.039 |
Молекулярно-биологическое исследование менструальной крови для дифференциации видов Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) |
|||||||||||||||||
730 |
L3 |
Молекулярно-биологическое исследование |
A26.20.039.001 |
Определение ДНК Mycobacterium tuberculosi scomplex с дифференциацией вида (M. tuberculosis, M. bovis, M. bovis BCG) в менструальной крови методом ПЦР |
|||||||||||||||||
731 |
L8 |
Инфекционная иммунология |
A26.20.040 |
Иммунохроматографическое экспресс-исследование влагалищного отделяемого на гонококк (Neisseria gonorrhoeae) |
|||||||||||||||||
732 |
L8 |
Инфекционная иммунология |
A26.20.041 |
Иммунохроматографическое экспресс-исследование отделяемого цервикального канала на хламидии (Chlamydia spp.) |
|||||||||||||||||
733 |
L8 |
Инфекционная иммунология |
A26.20.042 |
Иммунохроматографическое экспресс-исследование влагалищного отделяемого на стрептококки группы B |
|||||||||||||||||
734 |
L3 |
Молекулярно-биологическое исследование |
A26.20.043 |
Молекулярно-биологическое исследование нативного препарата тканей женских половых органов или парафинового блока на Mycobacterium tuberculosis complex (микобактерии туберкулеза) |
|||||||||||||||||
735 |
L1.3 |
Бактериологические исследования |
A26.20.045 |
Микробиологическое (культуральное) исследование отделяемого женских половых органов на микобактерий туберкулеза (Mycobacterium tuberculosis) |
|||||||||||||||||
736 |
L1.3 |
Бактериологические исследования |
A26.20.045.001 |
Микробиологическое (культуральное) исследование отделяемого женских половых органов на плотных питательных средах на микобактерий туберкулеза (Mycobacterium tuberculosis) |
|||||||||||||||||
737 |
L1.3 |
Бактериологические исследования |
A26.20.045.002 |
Микробиологическое (культуральное) исследование отделяемого женских половых органов на жидких питательных средах на микобактерий туберкулеза (Mycobacterium tuberculosis) |
|||||||||||||||||
738 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.20.046 |
Микроскопическое исследование отделяемого женских половых органов на микобактерий туберкулеза (Mycobacterium tuberculosis) |
|||||||||||||||||
739 |
L8 |
Инфекционная иммунология |
A26.21.007.002 |
Определение РНК хламидии трахоматис (Chlamydia trachomatis) в отделяемом из уретры методом NASBA |
|||||||||||||||||
740 |
L3 |
Молекулярно-биологическое исследование |
A26.21.008.001 |
Определение ДНК вирусов папилломы человека (Papilloma virus) 6 и 11 типов в отделяемом из уретры методом ПЦР |
|||||||||||||||||
741 |
L3 |
Молекулярно-биологическое исследование |
A26.21.009.001 |
Определение ДНК вируса простого герпеса 1 и 2 типов (Herpes simplex virus types 1, 2) в отделяемом из уретры методом ПЦР |
|||||||||||||||||
742 |
L3 |
Молекулярно-биологическое исследование |
A26.21.010.001 |
Определение ДНК цитомегаловируса (Cytomegalovirus) в отделяемом из уретры методом ПЦР, качественное исследование |
|||||||||||||||||
743 |
L1.3 |
Бактериологические исследования |
A26.21.017 |
Микробиологическое (культуральное) выявление микобактерии туберкулеза (Mycobacterium tuberculosis complex) в секрете простаты |
|||||||||||||||||
744 |
L1.3 |
Бактериологические исследования |
A26.21.017.001 |
Микробиологическое (культуральное) выявление микобактерии туберкулеза на плотных питательных средах (Mycobacterium tuberculosis complex) в секрете простаты |
|||||||||||||||||
745 |
L1.3 |
Бактериологические исследования |
A26.21.017.002 |
Микробиологическое (культуральное) выявление микобактерии туберкулеза на жидких питательных средах (Mycobacterium tuberculosis complex) в секрете простаты |
|||||||||||||||||
746 |
L1.3 |
Бактериологические исследования |
A26.21.018 |
Микробиологическое (культуральное) выявление микобактерии туберкулеза (Mycobacterium tuberculosis complex) в эякуляте |
|||||||||||||||||
747 |
L3 |
Молекулярно-биологическое исследование |
A26.21.023.001 |
Молекулярно-биологическое исследование спермы на уреаплазмы (Ureaplasma urealyticum, Ureaplasma parvum), количественное исследование |
|||||||||||||||||
748 |
L3 |
Молекулярно-биологическое исследование |
A26.21.024 |
Молекулярно-биологическое исследование спермы на гонококк (Neisseria gonorrhoeae) |
|||||||||||||||||
749 |
L3 |
Молекулярно-биологическое исследование |
A26.21.025 |
Молекулярно-биологическое исследование спермы на трихомонас вагиналис (Trichomonas vaginalis) |
|||||||||||||||||
750 |
L1.2 |
Бактериологические исследования |
A26.21.026 |
Микробиологическое (культуральное) исследование эякулята на аэробные и факультативно-анаэробные условно-патогенные микроорганизмы |
|||||||||||||||||
751 |
L3 |
Молекулярно-биологическое исследование |
A26.21.027 |
Молекулярно-биологическое исследование отделяемого из уретры на уреаплазмы (Ureaplasma spp.) с уточнением вида |
|||||||||||||||||
752 |
L3 |
Молекулярно-биологическое исследование |
A26.21.027.001 |
Определение ДНК уреаплазм (Ureaplasma spp.) с уточнением вида в отделяемом из уретры методом ПЦР |
|||||||||||||||||
753 |
L3 |
Молекулярно-биологическое исследование |
A26.21.029 |
Молекулярно-биологическое исследование отделяемого секрета простаты на Pseudomonas aeruginosa |
|||||||||||||||||
754 |
L3 |
Молекулярно-биологическое исследование |
A26.21.029.001 |
Определение ДНК Pseudomonas aeruginosa в отделяемом секрета простаты методом ПЦР, качественное исследование |
|||||||||||||||||
755 |
L3 |
Молекулярно-биологическое исследование |
A26.21.029.002 |
Определение ДНК Pseudomonas aeruginosa в отделяемом секрета простаты методом ПЦР, количественное исследование |
|||||||||||||||||
756 |
L3 |
Молекулярно-биологическое исследование |
A26.21.030 |
Молекулярно-биологическое исследование отделяемого из уретры на трихомонас вагиналис (Trichomonas vaginalis) |
|||||||||||||||||
757 |
L3 |
Молекулярно-биологическое исследование |
A26.21.030.001 |
Определение ДНК трихомонас вагиналис (Trichomonas vaginalis) в отделяемом из уретры методом ПЦР |
|||||||||||||||||
758 |
L8 |
Инфекционная иммунология |
A26.21.030.002 |
Определение РНК трихомонас вагиналис (Trichomonas vaginalis) в отделяемом из уретры методом NASBA |
|||||||||||||||||
759 |
L3 |
Молекулярно-биологическое исследование |
A26.21.031 |
Молекулярно-биологическое исследование отделяемого из уретры на микоплазму гениталиум (Mycoplasma genitalium) |
|||||||||||||||||
760 |
L3 |
Молекулярно-биологическое исследование |
A26.21.031.001 |
Определение ДНК микоплазмы гениталиум (Mycoplasma genitalium) в отделяемом из уретры методом ПЦР |
|||||||||||||||||
761 |
L8 |
Инфекционная иммунология |
A26.21.031.002 |
Определение РНК микоплазмы гениталиум (Mycoplasma genitalium) в отделяемом из уретры методом NASBA |
|||||||||||||||||
762 |
L3 |
Молекулярно-биологическое исследование |
A26.21.032.001 |
Определение ДНК микоплазмы хоминис (Mycoplasma hominis) в отделяемом из уретры методом ПЦР, качественное исследование |
|||||||||||||||||
763 |
L3 |
Молекулярно-биологическое исследование |
A26.21.032.002 |
Определение ДНК микоплазмы хоминис (Mycoplasma hominis) в отделяемом из уретры методом ПЦР, количественное исследование |
|||||||||||||||||
764 |
L3 |
Молекулярно-биологическое исследование |
A26.21.033.001 |
Определение ДНК уреаплазм (Ureaplasma spp.) в отделяемом из уретры методом ПЦР, качественное исследование |
|||||||||||||||||
765 |
L3 |
Молекулярно-биологическое исследование |
A26.21.033.002 |
Определение ДНК уреаплазм (Ureaplasma spp.) в отделяемом из уретры методом ПЦР, количественное исследование |
|||||||||||||||||
766 |
L3 |
Молекулярно-биологическое исследование |
A26.21.034 |
Молекулярно-биологическое исследование секрета простаты на возбудители инфекции передаваемые половым путем (Neisseria gonorrhoeae, Trichomonas vaginalis, Chlamydia trachomatis, Mycoplasma genitalium) |
|||||||||||||||||
767 |
L3 |
Молекулярно-биологическое исследование |
A26.21.034.001 |
Определение ДНК возбудителей инфекции передаваемые половым путем (Neisseria gonorrhoeae, Trichomonas vaginalis, Chlamydia trachomatis, Mycoplasma genitalium) в секрете простаты методом ПЦР |
|||||||||||||||||
768 |
L3 |
Молекулярно-биологическое исследование |
A26.21.035 |
Молекулярно-биологическое исследование отделяемого из уретры на условно-патогенные генитальные микоплазмы (Ureaplasma parvum, Ureaplasma urealyticum, Mycoplasma hominis) |
|||||||||||||||||
769 |
L3 |
Молекулярно-биологическое исследование |
A26.21.035.001 |
Определение ДНК условно-патогенных генитальных микоплазм (Ureaplasma parvum, Ureaplasma urealyticum, Mycoplasma hominis) в отделяемом из уретры методом ПЦР, количественное исследование |
|||||||||||||||||
770 |
L3 |
Молекулярно-биологическое исследование |
A26.21.036 |
Молекулярно-биологическое исследование отделяемого из уретры на возбудителей инфекции передаваемые половым путем (Neisseria gonorrhoeae, Trichomonas vaginalis, Chlamydia trachomatis, Mycoplasma genitalium) |
|||||||||||||||||
771 |
L3 |
Молекулярно-биологическое исследование |
A26.21.036.001 |
Определение ДНК возбудителей инфекции передаваемые половым путем (Neisseria gonorrhoeae, Trichomonas vaginalis, Chlamydia trachomatis, Mycoplasma genitalium) в отделяемом из уретры методом ПЦР |
|||||||||||||||||
772 |
L3 |
Молекулярно-биологическое исследование |
A26.21.037 |
Молекулярно-биологическое исследование секрета простаты на хламидию трахоматис (Chlamydia trachomatis) |
|||||||||||||||||
773 |
L3 |
Молекулярно-биологическое исследование |
A26.21.037.001 |
Определение ДНК хламидии трахоматис (Chlamydia trachomatis) в секрете простаты методом ПЦР |
|||||||||||||||||
774 |
L3 |
Молекулярно-биологическое исследование |
A26.21.038 |
Молекулярно-биологическое исследование секрета простаты на гонококк (Neisseria gonorrhoeae) |
|||||||||||||||||
775 |
L3 |
Молекулярно-биологическое исследование |
A26.21.038.001 |
Определение ДНК гонококка (Neisseria gonorrhoeae) в секрете простаты методом ПЦР |
|||||||||||||||||
776 |
L3 |
Молекулярно-биологическое исследование |
A26.21.039 |
Молекулярно-биологическое исследование отделяемого (серозного экссудата) эрозивно-язвенных элементов кожи и слизистых оболочек на бледную трепонему (Treponema pallidum) |
|||||||||||||||||
777 |
L3 |
Молекулярно-биологическое исследование |
A26.21.039.001 |
Определение ДНК бледной трепонемы (Treponema pallidum) в отделяемом (серозного экссудата) эрозивно-язвенных элементов кожи и слизистых оболочек методом ПЦР |
|||||||||||||||||
778 |
L3 |
Молекулярно-биологическое исследование |
A26.21.040 |
Молекулярно-биологическое исследование секрета простаты на трихомонас вагиналис (Trichomonas vaginalis) |
|||||||||||||||||
779 |
L3 |
Молекулярно-биологическое исследование |
A26.21.040.001 |
Определение ДНК трихомонас вагиналис (Trichomonas vaginalis) в секрете простаты методом ПЦР |
|||||||||||||||||
780 |
L3 |
Молекулярно-биологическое исследование |
A26.21.041 |
Молекулярно-биологическое исследование секрета простаты на микоплазму гениталиум (Mycoplasma genitalium) |
|||||||||||||||||
781 |
L3 |
Молекулярно-биологическое исследование |
A26.21.041.001 |
Определение ДНК микоплазмы гениталиум (Mycoplasma genitalium) в секрете простаты методом ПЦР |
|||||||||||||||||
782 |
L3 |
Молекулярно-биологическое исследование |
A26.21.042 |
Молекулярно-биологическое исследование секрета простаты на микоплазму хоминис (Mycoplasma hominis) |
|||||||||||||||||
783 |
L3 |
Молекулярно-биологическое исследование |
A26.21.042.001 |
Определение ДНК микоплазмы человеческой (Mycoplasma hominis) в секрете предстательной железы методом ПЦР |
|||||||||||||||||
784 |
L3 |
Молекулярно-биологическое исследование |
A26.21.043 |
Молекулярно-биологическое исследование секрета предстательной железы на уреаплазмы (Ureaplasma spp.) |
|||||||||||||||||
785 |
L3 |
Молекулярно-биологическое исследование |
A26.21.043.001 |
Определение ДНК уреаплазм (Ureaplasma spp.) в секрете простаты методом ПЦР |
|||||||||||||||||
786 |
L3 |
Молекулярно-биологическое исследование |
A26.21.044 |
Молекулярно-биологическое исследование секрета простаты на грибы рода кандида (Candida spp.) с уточнением вида |
|||||||||||||||||
787 |
L3 |
Молекулярно-биологическое исследование |
A26.21.044.001 |
Определение ДНК грибов рода кандида (Candida spp.) с уточнением вида в секрете предстательной железы методом ПЦР |
|||||||||||||||||
788 |
L3 |
Молекулярно-биологическое исследование |
A26.21.045 |
Молекулярно-биологическое исследование секрета простаты на уреаплазмы (Ureaplasma spp.) с уточнением вида |
|||||||||||||||||
789 |
L3 |
Молекулярно-биологическое исследование |
A26.21.045.001 |
Определение ДНК уреаплазм (Ureaplasma spp.) с уточнением вида в секрете предстательной железы методом ПЦР |
|||||||||||||||||
790 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.21.046 |
Микроскопическое исследование отделяемого из уретры на трихомонас вагиналис (Trichomonas vaginalis) |
|||||||||||||||||
791 |
L1.1 |
Бактериологические исследования |
A26.21.047 |
Микробиологическое (культуральное) исследование отделяемого из уретры на трихомонас вагиналис (Trichomonas vaginalis) |
|||||||||||||||||
792 |
L3 |
Молекулярно-биологическое исследование |
A26.21.048 |
Молекулярно-биологическое исследование для выявления микобактерии туберкулеза (Mycobacterium tuberculosis complex) в секрете простаты или эякуляте |
|||||||||||||||||
793 |
L3 |
Молекулярно-биологическое исследование |
A26.21.048.001 |
Определение ДНК микобактерий туберкулеза (Mycobacterium tuberculosis complex) в секрете простаты или эякуляте |
|||||||||||||||||
794 |
L3 |
Молекулярно-биологическое исследование |
A26.21.050 |
Определение ДНК микобактерий туберкулеза (Mycobacterium tuberculosis complex) в моче (в том числе после массажа простаты) |
|||||||||||||||||
795 |
L8 |
Инфекционная иммунология |
A26.21.051 |
Иммунохроматографическое экспресс-исследование отделяемого из уретры на гонококк (Neisseria gonorrhoeae) |
|||||||||||||||||
796 |
L8 |
Инфекционная иммунология |
A26.21.052 |
Иммунохроматографическое экспресс-исследование отделяемого из уретры на хламидии (Chlamydia spp.) |
|||||||||||||||||
797 |
L3 |
Молекулярно-биологическое исследование |
A26.21.053 |
Молекулярно-биологическое исследование нативного препарата тканей мужских половых органов или парафинового блока на микобактерии туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
798 |
L3 |
Молекулярно-биологическое исследование |
A26.21.053.001 |
Определение ДНК микобактерий туберкулеза (Mycobacterium tuberculosis complex) в нативном препарате тканей мужских половых органов или парафиновом блоке методом ПЦР |
|||||||||||||||||
799 |
L3 |
Молекулярно-биологическое исследование |
A26.21.055 |
Молекулярно-биологическое исследование отделяемого из уретры на грибы рода кандида (Candida spp.) с уточнением вида |
|||||||||||||||||
800 |
L3 |
Молекулярно-биологическое исследование |
A26.22.001 |
Молекулярно-биологическое исследование нативного препарата тканей желез внутренней секреции или парафинового блока на микобактерии туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
801 |
L3 |
Молекулярно-биологическое исследование |
A26.22.001.001 |
Определение ДНК Mycobacterium tuberculosis complex (микобактерий туберкулеза) в нативном препарате тканей желез внутренней секреции или парафиновом блоке методом ПЦР |
|||||||||||||||||
802 |
L3 |
Молекулярно-биологическое исследование |
A26.22.002 |
Молекулярно-биологическое исследование нативного препарата тканей желез внутренней секреции или парафинового блока для дифференциации видов Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) |
|||||||||||||||||
803 |
L3 |
Молекулярно-биологическое исследование |
A26.22.002.001 |
Определение ДНК Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) с дифференциацией вида в нативном препарате тканей желез внутренней секреции или парафиновом блоке методом ПЦР |
|||||||||||||||||
804 |
L1.3 |
Бактериологические исследования |
A26.23.004.001 |
Микробиологическое (культуральное) исследование спинномозговой жидкости на плотных питательных средах на микобактерии туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
805 |
L1.3 |
Бактериологические исследования |
A26.23.004.002 |
Микробиологическое (культуральное) исследование спинномозговой жидкости на жидких питательных средах на микобактерии туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
806 |
L3 |
Молекулярно-биологическое исследование |
A26.23.008.001 |
Определение ДНК вируса простого герпеса 1 и 2 типов (Herpes simplex virus types 1, 2) в спинномозговой жидкости методом ПЦР |
|||||||||||||||||
807 |
L3 |
Молекулярно-биологическое исследование |
A26.23.009.001 |
Определение ДНК цитомегаловируса (Cytomegalovirus) в спинномозговой жидкости методом ПЦР, качественное исследование |
|||||||||||||||||
808 |
L3 |
Молекулярно-биологическое исследование |
A26.23.010.002 |
Определение ДНК вируса Эпштейна-Барр (virus Epstein-Barr) в спинномозговой жидкости методом ПЦР, количественное исследование |
|||||||||||||||||
809 |
L3 |
Молекулярно-биологическое исследование |
A26.23.011.001 |
Определение ДНК вирусаветряной оспы и опоясывающего лишая (Varicella-Zoster virus) в спинномозговой жидкости методом ПЦР |
|||||||||||||||||
810 |
L8 |
Инфекционная иммунология |
A26.23.012.001 |
Определение антигена грибов рода Криптококкус (Cryptococcus spp.) в спинномозговой жидкости |
|||||||||||||||||
811 |
L3 |
Молекулярно-биологическое исследование |
A26.23.015 |
Молекулярно-биологическое исследование спинномозговой жидкости на парвовирус B19 (Parvovirus B19) |
|||||||||||||||||
812 |
L3 |
Молекулярно-биологическое исследование |
A26.23.015.001 |
Определение ДНК парвовируса B19 (Parvovirus B19) в спинномозговой жидкости методом ПЦР, качественное исследование |
|||||||||||||||||
813 |
L3 |
Молекулярно-биологическое исследование |
A26.23.015.002 |
Определение ДНК парвовируса B19 (Parvovirus B19) в спинномозговой жидкости методом ПЦР, количественное исследование |
|||||||||||||||||
814 |
L3 |
Молекулярно-биологическое исследование |
A26.23.016.001 |
Определение ДНК вируса герпеса 6 типа (HHV6) в спинномозговой жидкости методом ПЦР, качественное исследование |
|||||||||||||||||
815 |
L3 |
Молекулярно-биологическое исследование |
A26.23.016.002 |
Определение ДНК вируса герпеса 6 типа (HHV6) в спинномозговой жидкости методом ПЦР, количественное исследование |
|||||||||||||||||
816 |
L3 |
Молекулярно-биологическое исследование |
A26.23.017 |
Молекулярно-биологическое исследование спинномозговой жидкости на листерии (Listeria monocytogenes) |
|||||||||||||||||
817 |
L3 |
Молекулярно-биологическое исследование |
A26.23.017.001 |
Определение ДНК листерий (Listeria monocytogenes) в спинномозговой жидкости методом ПЦР, качественное исследование |
|||||||||||||||||
818 |
L3 |
Молекулярно-биологическое исследование |
A26.23.017.002 |
Определение ДНК листерий (Listeria monocytogenes) в спинномозговой жидкости методом ПЦР, количественное исследование |
|||||||||||||||||
819 |
L3 |
Молекулярно-биологическое исследование |
A26.23.018 |
Молекулярно-биологическое исследование спинномозговой жидкости на Pseudomonas aeruginosa |
|||||||||||||||||
820 |
L3 |
Молекулярно-биологическое исследование |
A26.23.018.001 |
Определение ДНК Pseudomonas aeruginosa в спинномозговой жидкости методом ПЦР, качественное исследование |
|||||||||||||||||
821 |
L3 |
Молекулярно-биологическое исследование |
A26.23.018.002 |
Определение ДНК Pseudomonas aeruginosa в спинномозговой жидкости методом ПЦР, количественное исследование |
|||||||||||||||||
822 |
L3 |
Молекулярно-биологическое исследование |
A26.23.019 |
Молекулярно-биологическое исследование спинномозговой жидкости на вирус краснухи (Rubella virus) |
|||||||||||||||||
823 |
L3 |
Молекулярно-биологическое исследование |
A26.23.019.001 |
Определение РНК вируса краснухи (Rubella virus) в спинномозговой жидкости методом ПЦР |
|||||||||||||||||
824 |
L3 |
Молекулярно-биологическое исследование |
A26.23.020 |
Молекулярно-биологическое исследование спинномозговой жидкости на Streptococcus pyogenes (SGA) |
|||||||||||||||||
825 |
L3 |
Молекулярно-биологическое исследование |
A26.23.020.001 |
Определение ДНК Streptococcus pyogenes (SGA) в спинномозговой жидкости методом ПЦР, качественное исследование |
|||||||||||||||||
826 |
L3 |
Молекулярно-биологическое исследование |
A26.23.020.002 |
Определение ДНК Streptococcus pyogenes (SGA) в спинномозговой жидкости методом ПЦР, количественное исследование |
|||||||||||||||||
827 |
L3 |
Молекулярно-биологическое исследование |
A26.23.021 |
Молекулярно-биологическое исследование спинномозговой жидкости на Streptococcus agalactiae (SGB) |
|||||||||||||||||
828 |
L3 |
Молекулярно-биологическое исследование |
A26.23.021.001 |
Определение ДНК Streptococcus agalactiae (SGB) в спинномозговой жидкости методом ПЦР, качественное исследование |
|||||||||||||||||
829 |
L3 |
Молекулярно-биологическое исследование |
A26.23.021.002 |
Определение ДНК Streptococcus agalactiae (SGB) в спинномозговой жидкости методом ПЦР, количественное исследование |
|||||||||||||||||
830 |
L3 |
Молекулярно-биологическое исследование |
A26.23.023 |
Молекулярно-биологическое исследование спинномозговой жидкости на метициллин-чувствительные и метициллин-резистентные Staphylococcus aureus, метициллин-резистентные коагулазонегативные Staphylococcus spp. |
|||||||||||||||||
831 |
L3 |
Молекулярно-биологическое исследование |
A26.23.023.001 |
Определение ДНК метициллин-чувствительных и метициллин-резистентных Staphylococcus aureus, метициллин-резистентных коагулазонегативных Staphylococcus spp. в спинномозговой жидкости методом ПЦР, качественное исследование |
|||||||||||||||||
832 |
L3 |
Молекулярно-биологическое исследование |
A26.23.023.002 |
Определение ДНК метициллин-чувствительных и метициллин-резистентных Staphylococcus aureus, метициллин-резистентных коагулазонегативных Staphylococcus spp. в спинномозговой жидкости методом ПЦР, количественное исследование |
|||||||||||||||||
833 |
L3 |
Молекулярно-биологическое исследование |
A26.23.024 |
Молекулярно-биологическое исследование спинномозговой жидкости на токсоплазмы (Toxoplasma gondii) |
|||||||||||||||||
834 |
L3 |
Молекулярно-биологическое исследование |
A26.23.024.001 |
Определение ДНК токсоплазмы (Toxoplasma gondii) в спинномозговой жидкости методом ПЦР |
|||||||||||||||||
835 |
L3 |
Молекулярно-биологическое исследование |
A26.23.025 |
Молекулярно-биологическое исследование спинномозговой жидкости на гемофильную палочку (Haemophilus influenzae) |
|||||||||||||||||
836 |
L3 |
Молекулярно-биологическое исследование |
A26.23.025.001 |
Определение ДНК гемофильной палочки (Haemophilus influenzae) в спинномозговой жидкости методом ПЦР |
|||||||||||||||||
837 |
L3 |
Молекулярно-биологическое исследование |
A26.23.026 |
Молекулярно-биологическое исследование спинномозговой жидкости на менингококк (Neisseria meningitidis) |
|||||||||||||||||
838 |
L3 |
Молекулярно-биологическое исследование |
A26.23.026.001 |
Определение ДНК менингококка (Neisseria meningitidis) в спинномозговой жидкости методом ПЦР |
|||||||||||||||||
839 |
L3 |
Молекулярно-биологическое исследование |
A26.23.027 |
Молекулярно-биологическое исследование спинномозговой жидкости на пневмококк (Streptococcus pneumoniae) |
|||||||||||||||||
840 |
L3 |
Молекулярно-биологическое исследование |
A26.23.027.001 |
Определение ДНК пневмококка (Streptococcus pneumoniae) в спинномозговой жидкости методом ПЦР |
|||||||||||||||||
841 |
L3 |
Молекулярно-биологическое исследование |
A26.23.028 |
Молекулярно-биологическое исследование спинномозговой жидкости на полиовирусы |
|||||||||||||||||
842 |
L3 |
Молекулярно-биологическое исследование |
A26.23.028.001 |
Определение РНК полиовирусов (Poliovirus 1/2/3) в образцах спинномозговой жидкости методом ПЦР |
|||||||||||||||||
843 |
L3 |
Молекулярно-биологическое исследование |
A26.23.029 |
Молекулярно-биологическое исследование спинномозговой жидкости на неполиомиелитные энтеровирусы (Enterovirus) |
|||||||||||||||||
844 |
L3 |
Молекулярно-биологическое исследование |
A26.23.029.001 |
Определение РНК неполиомиелитных энтеровирусов (Enterovirus) в образцах спинномозговой жидкости методом ПЦР |
|||||||||||||||||
845 |
L1.3 |
Бактериологические исследования |
A26.23.030 |
Микробиологическое (культуральное) исследование спинномозговой жидкости на бруцеллы (Brucella spp.) |
|||||||||||||||||
846 |
L8 |
Инфекционная иммунология |
A26.23.031 |
Определение антител к возбудителям иксодовых клещевых боррелиозов группы Borrelia burgdorferi sensu lato в спинномозговой жидкости |
|||||||||||||||||
847 |
L8 |
Инфекционная иммунология |
A26.23.031.001 |
Определение антител класса М (IgM) к возбудителям иксодовых клещевых боррелиозов группы Borrelia burgdorferi sensu lato в спинномозговой жидкости |
|||||||||||||||||
848 |
L8 |
Инфекционная иммунология |
A26.23.031.002 |
Определение антител класса G (IgG) к возбудителям иксодовых клещевых боррелиозов группы Borrelia burgdorferi sensu lato в спинномозговой жидкости |
|||||||||||||||||
849 |
L3 |
Молекулярно-биологическое исследование |
A26.23.034 |
Молекулярно-биологическое исследование спинномозговой жидкости на возбудителя иксодового клещевого боррелиоза - Borrelia miyamotoi |
|||||||||||||||||
850 |
L3 |
Молекулярно-биологическое исследование |
A26.23.034.001 |
Определение ДНК возбудителя иксодового клещевого боррелиоза - Borrelia miyamotoi в спинномозговой жидкости методом ПЦР |
|||||||||||||||||
851 |
L3 |
Молекулярно-биологическое исследование |
A26.23.035 |
Молекулярно-биологическое исследование спинномозговой жидкости на анаплазму фагоцитофиллум (Anaplasmaphag ocytophillum) |
|||||||||||||||||
852 |
L3 |
Молекулярно-биологическое исследование |
A26.23.035.001 |
Определение ДНК анаплазмы фагоцитофиллум (Anaplasma phagocytophillum) в спинномозговой жидкости методом ПЦР |
|||||||||||||||||
853 |
L3 |
Молекулярно-биологическое исследование |
A26.23.036 |
Молекулярно-биологическое исследование спинномозговой жидкости на возбудителей моноцитарного эрлихиоза человека: Ehrlichia muris, Ehrlichia chaffeensis |
|||||||||||||||||
854 |
L3 |
Молекулярно-биологическое исследование |
A26.23.036.001 |
Определение ДНК эрлихии мурис и эрлихии чафенсис (Ehrlichia muris, Ehrlichia chaffeensis) в спинномозговой жидкости методом ПЦР |
|||||||||||||||||
855 |
L3 |
Молекулярно-биологическое исследование |
A26.23.037 |
Молекулярно-биологическое исследование спинномозговой жидкости на коксиеллу Бернета (Coxiella burnetii) |
|||||||||||||||||
856 |
L3 |
Молекулярно-биологическое исследование |
A26.23.037.001 |
Определение ДНК коксиеллы Бернета (Coxiella burnetii) в спинномозговой жидкости методом ПЦР |
|||||||||||||||||
857 |
L3 |
Молекулярно-биологическое исследование |
A26.23.038 |
Молекулярно-биологическое исследование спинномозговой жидкости на лептоспиру интерроганс (Leptospira interrogans) |
|||||||||||||||||
858 |
L3 |
Молекулярно-биологическое исследование |
A26.23.038.001 |
Определение ДНК лептоспиры интерроганс (Leptospira interrogans) в спинномозговой жидкости методом ПЦР |
|||||||||||||||||
859 |
L3 |
Молекулярно-биологическое исследование |
A26.23.039 |
Молекулярно-биологическое исследование спинномозговой жидкости на вирус Западного Нила (West Nile virus) |
|||||||||||||||||
860 |
L3 |
Молекулярно-биологическое исследование |
A26.23.039.001 |
Определение РНК вируса Западного Нила (West Nile virus) спинномозговой жидкости методом ПЦР |
|||||||||||||||||
861 |
L8 |
Инфекционная иммунология |
A26.23.040 |
Определение антител к вирусу Западного Нила в спинномозговой жидкости |
|||||||||||||||||
862 |
L8 |
Инфекционная иммунология |
A26.23.040.001 |
Определение антител класса M (IgM) к вирусу Западного Нила в спинномозговой жидкости |
|||||||||||||||||
863 |
L8 |
Инфекционная иммунология |
A26.23.040.002 |
Определение антител класса G (IgG) к вирусу Западного Нила в спинномозговой жидкости |
|||||||||||||||||
864 |
L3 |
Молекулярно-биологическое исследование |
A26.23.041 |
Молекулярно-биологическое исследование спинномозговой жидкости на микобактерии туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
865 |
L3 |
Молекулярно-биологическое исследование |
A26.23.043 |
Молекулярно-биологическое исследование нативного препарата тканей центральной нервной системы/головного мозга или парафинового блока на микобактерий туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
866 |
L3 |
Молекулярно-биологическое исследование |
A26.23.043.001 |
Определение ДНК микобактерий туберкулеза (Mycobacterium tuberculosis complex) в нативном препарате тканей центральной нервной системы/головного мозга или парафиновом блоке методом ПЦР |
|||||||||||||||||
867 |
L3 |
Молекулярно-биологическое исследование |
A26.23.044 |
Молекулярно-биологическое исследование нативного препарата тканей центральной нервной системы/головного мозга или парафинового блока для дифференциации видов Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) |
|||||||||||||||||
868 |
L3 |
Молекулярно-биологическое исследование |
A26.23.044.001 |
Определение ДНК Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) с дифференциацией вида в нативном препарате тканей центральной нервной системы/головного мозга или парафиновом блоке методом ПЦР |
|||||||||||||||||
869 |
L1.3 |
Бактериологические исследования |
A26.23.045 |
Экспресс-определение чувствительности к антибиотикам эндотоксинов в спинномозговой жидкости |
|||||||||||||||||
870 |
L3 |
Молекулярно-биологическое исследование |
A26.24.001 |
Молекулярно-биологическое исследование нативного препарата тканей периферической нервной системы или парафинового блока на микобактерии туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
871 |
L3 |
Молекулярно-биологическое исследование |
A26.24.001.001 |
Определение ДНК микобактерий туберкулеза (Mycobacterium tuberculosis complex) в нативном препарате тканей периферической нервной системы или парафиновом блоке методом ПЦР |
|||||||||||||||||
872 |
L3 |
Молекулярно-биологическое исследование |
A26.24.002 |
Молекулярно-биологическое исследование нативного препарата тканей периферической нервной системы или парафинового блока для дифференциации видов Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) |
|||||||||||||||||
873 |
L1.1 |
Бактериологические исследования |
A26.25.004 |
Микологическое исследование отделяемого из ушей на грибы рода кандида (Candida spp.) |
|||||||||||||||||
874 |
L1.1 |
Бактериологические исследования |
A26.25.005 |
Микологическое исследование отделяемого из ушей на грибы рода аспергиллы (Aspergillus spp.) |
|||||||||||||||||
875 |
L3 |
Молекулярно-биологическое исследование |
A26.25.006 |
Молекулярно-биологическое исследование нативного препарата тканей органа слуха или парафинового блока на микобактерии туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
876 |
L3 |
Молекулярно-биологическое исследование |
A26.25.006.001 |
Определение ДНК микобактерий туберкулеза (Mycobacterium tuberculosis complex) в нативном препарате тканей органа слуха или парафиновом блоке методом ПЦР |
|||||||||||||||||
877 |
L1.3 |
Бактериологические исследования |
A26.26.001 |
Микроскопическое исследование отделяемого конъюнктивы на аэробные и факультативно-анаэробные микроорганизмы |
|||||||||||||||||
878 |
L1.2 |
Бактериологические исследования |
A26.26.002 |
Бактериологическое исследование отделяемого конъюнктивы (слезная жидкость) на гонококк (Neisseria gonorrhoeae) |
|||||||||||||||||
879 |
L1.5 |
Бактериологические исследования |
A26.26.003 |
Бактериологическое исследование отделяемого конъюнктивы (слезная жидкость) на менингококк (Neisseria meningiditis) |
|||||||||||||||||
880 |
L1.2 |
Бактериологические исследования |
A26.26.004 |
Бактериологическое исследование отделяемого конъюнктивы (слезная жидкость) на аэробные и факультативно-анаэробные условно-патогенные микроорганизмы |
|||||||||||||||||
881 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A26.26.010 |
Микроскопическое исследование соскоба с язв роговицы на аэробные и факультативно-анаэробные микроорганизмы |
|||||||||||||||||
882 |
L1.2 |
Бактериологические исследования |
A26.26.011 |
Бактериологическое исследование соскоба с язв роговицы на аэробные и факультативно-анаэробные микроорганизмы |
|||||||||||||||||
883 |
L3 |
Молекулярно-биологическое исследование |
A26.26.014 |
Молекулярно-биологическое исследование соскоба с роговицы на аденовирус (Adenovirus) |
|||||||||||||||||
884 |
L3 |
Молекулярно-биологическое исследование |
A26.26.014.001 |
Определение ДНК аденовируса (Adenovirus) в соскобах с роговицы методом ПЦР |
|||||||||||||||||
885 |
L3 |
Молекулярно-биологическое исследование |
A26.26.015 |
Молекулярно-биологическое исследование соскоба с роговицы на вирус простого герпеса (Herpes simplex virus) |
|||||||||||||||||
886 |
L3 |
Молекулярно-биологическое исследование |
A26.26.015.001 |
Определение ДНК вируса простого герпеса 1 и 2 типов (Herpes simplex virus types 1, 2) в соскобе с роговицы методом ПЦР |
|||||||||||||||||
887 |
L3 |
Молекулярно-биологическое исследование |
A26.26.016 |
Молекулярно-биологическое исследование отделяемого конъюнктивы на вирус ветрянки (Varicella Zoster) |
|||||||||||||||||
888 |
L3 |
Молекулярно-биологическое исследование |
A26.26.016.001 |
Определение ДНК вируса ветряной оспы и опоясывающего лишая (Varicella-Zoster virus) в отделяемом конъюнктивы методом ПЦР |
|||||||||||||||||
889 |
L3 |
Молекулярно-биологическое исследование |
A26.26.017 |
Молекулярно-биологическое исследование отделяемого глаз на грибы рода кандида (Candida spp.) |
|||||||||||||||||
890 |
L3 |
Молекулярно-биологическое исследование |
A26.26.017.001 |
Определение ДНК грибов рода кандида (Candida spp.) с уточнением вида в отделяемом конъюнктивы методом ПЦР |
|||||||||||||||||
891 |
L3 |
Молекулярно-биологическое исследование |
A26.26.018 |
Молекулярно-биологическое исследование отделяемого глаз на личинки свиного цепня (Coenurus erebrates) |
|||||||||||||||||
892 |
L3 |
Молекулярно-биологическое исследование |
A26.26.019 |
Молекулярно-биологическое исследование отделяемого глаз на микрофилярии |
|||||||||||||||||
893 |
L3 |
Молекулярно-биологическое исследование |
A26.26.020 |
Молекулярно-биологическое исследование отделяемого глаз на трофозоиты и цисты токсоплазм (Toxoplasma gondii) |
|||||||||||||||||
894 |
L3 |
Молекулярно-биологическое исследование |
A26.26.020.001 |
Определение ДНК токсоплазмы (Toxoplasma gondii) в отделяемом конъюнктивы методом ПЦР |
|||||||||||||||||
895 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A26.26.021 |
Микроскопическое исследование тканей глаза на наличие личинок и взрослых гельминтов |
|||||||||||||||||
896 |
L1.1 |
Бактериологические исследования |
A26.26.022 |
Микологическое исследование отделяемого конъюнктивы на грибы |
|||||||||||||||||
897 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A26.26.023 |
Микроскопическое исследование отделяемого конъюнктивы на грибы |
|||||||||||||||||
898 |
L3 |
Молекулярно-биологическое исследование |
A26.26.024 |
Молекулярно-биологическое исследование отделяемого конъюнктивы на гонококк (Neisseria gonorrhoeae) |
|||||||||||||||||
899 |
L3 |
Молекулярно-биологическое исследование |
A26.26.026 |
Молекулярно-биологическое исследование нативного препарата тканей органа зрения или парафинового блока для дифференциации видов Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) |
|||||||||||||||||
900 |
L3 |
Молекулярно-биологическое исследование |
A26.26.026.001 |
Определение ДНК Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) с дифференциацией вида в нативном препарате тканей органа зрения или парафиновом блоке методом ПЦР |
|||||||||||||||||
901 |
L1.3 |
Бактериологические исследования |
A26.26.027 |
Микробиологическое (культуральное) отделяемого конъюнктивы на микобактерий туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
902 |
L1.3 |
Бактериологические исследования |
A26.26.027.001 |
Микробиологическое (культуральное) отделяемого конъюнктивы на плотных питательных средах на микобактерий туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
903 |
L1.3 |
Бактериологические исследования |
A26.26.027.002 |
Микробиологическое (культуральное) отделяемого конъюнктивы на жидких питательных средах на микобактерий туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
904 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.26.028 |
Микроскопическое исследование отделяемого конъюнктивы на микобактерий туберкулеза (Mycobacterium tuberculosis) |
|||||||||||||||||
905 |
L3 |
Молекулярно-биологическое исследование |
A26.27.002 |
Молекулярно-биологическое исследование нативного препарата тканей органа обоняния или парафинового блока для дифференциации видов Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) |
|||||||||||||||||
906 |
L3 |
Молекулярно-биологическое исследование |
A26.27.002.001 |
Определение ДНК Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) с дифференциацией вида в нативном препарате тканей органа обоняния или парафиновом блоке методом ПЦР |
|||||||||||||||||
907 |
L1.3 |
Бактериологические исследования |
A26.28.001 |
Микробиологическое исследование мочи на микобактерии (Mycobacterium spp.) |
|||||||||||||||||
908 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A26.28.002 |
Микроскопическое исследование мочи на микобактерии (Mycobacterium spp.) |
|||||||||||||||||
909 |
L1.4 |
Бактериологические исследования |
A26.28.003 |
Микробиологическое исследование мочи на аэробные и факультативно-анаэробные условно-патогенные микроорганизмы |
|||||||||||||||||
910 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A26.28.004 |
Микроскопическое исследование осадка мочи на грибы рода кандида (Candida spp.) |
|||||||||||||||||
911 |
L3 |
Молекулярно-биологическое исследование |
A26.28.011 |
Молекулярно-биологическое исследование мочи на Pseudomonas aeruginosa |
|||||||||||||||||
912 |
L3 |
Молекулярно-биологическое исследование |
A26.28.011.001 |
Определение ДНК Pseudomona saeruginosa в моче методом ПЦР, качественное исследование |
|||||||||||||||||
913 |
L3 |
Молекулярно-биологическое исследование |
A26.28.011.002 |
Определение ДНК Pseudomonas aeruginosa в моче методом ПЦР, количественное исследование |
|||||||||||||||||
914 |
L3 |
Молекулярно-биологическое исследование |
A26.28.012.001 |
Определение ДНК Streptococcus pyogenes (SGA) в моче методом ПЦР, качественное исследование |
|||||||||||||||||
915 |
L3 |
Молекулярно-биологическое исследование |
A26.28.012.002 |
Определение ДНК Streptococcus pyogenes (SGA) в моче методом ПЦР, количественное исследование |
|||||||||||||||||
916 |
L3 |
Молекулярно-биологическое исследование |
A26.28.013 |
Молекулярно-биологическое исследование мочи на метициллин-чувствительные и метициллин-резистентные Staphylococcus aureus, метициллин-резистентные коагулазонегативных Staphylococcus spp. |
|||||||||||||||||
917 |
L3 |
Молекулярно-биологическое исследование |
A26.28.013.001 |
Определение ДНК метициллин-чувствительных и метициллин-резистентных Staphylococcus aureus, метициллин-резистентных коагулазонегативных Staphylococcus spp в моче методом ПЦР, качественное исследование |
|||||||||||||||||
918 |
L3 |
Молекулярно-биологическое исследование |
A26.28.013.002 |
Определение ДНК метициллин-чувствительных и метициллин-резистентных Staphylococcus aureus, метициллин-резистентных коагулазонегативных Staphylococcus spp. в моче методом ПЦР, количественное исследование |
|||||||||||||||||
919 |
L3 |
Молекулярно-биологическое исследование |
A26.28.014 |
Молекулярно-биологическое исследование мочи на хламидию трахоматис (Chlamydia trachomatis) |
|||||||||||||||||
920 |
L3 |
Молекулярно-биологическое исследование |
A26.28.014.001 |
Определение ДНК хламидии трахоматис (Chlamydia trachomatis) в моче методом ПЦР |
|||||||||||||||||
921 |
L8 |
Инфекционная иммунология |
A26.28.014.002 |
Определение РНК хламидии трахоматис (Chlamydia trachomatis) в моче методом NASBA |
|||||||||||||||||
922 |
L3 |
Молекулярно-биологическое исследование |
A26.28.015 |
Молекулярно-биологическое исследование мочи на гонококк (Neisseria gonorrhoeae) |
|||||||||||||||||
923 |
L3 |
Молекулярно-биологическое исследование |
A26.28.015.001 |
Определение ДНК гонококка (Neiseria gonorrhoeae) в моче методом ПЦР |
|||||||||||||||||
924 |
L8 |
Инфекционная иммунология |
A26.28.015.002 |
Определение РНК гонококка (Neiseria gonorrhoeae) в моче методом NASBA |
|||||||||||||||||
925 |
L3 |
Молекулярно-биологическое исследование |
A26.28.016.001 |
Определение ДНК трихомонас вагиналис (Trichomonas vaginalis) в моче методом ПЦР, качественное исследование |
|||||||||||||||||
926 |
L8 |
Инфекционная иммунология |
A26.28.016.002 |
Определение РНК трихомонас вагиналис (Trichomonas vaginalis) в моче методом NASBA |
|||||||||||||||||
927 |
L3 |
Молекулярно-биологическое исследование |
A26.28.017.001 |
Определение ДНК микоплазмы гениталиум (Mycoplasma genitalium) в моче методом ПЦР |
|||||||||||||||||
928 |
L3 |
Молекулярно-биологическое исследование |
A26.28.017.002 |
Определение ДНК микоплазмы гениталиум (Mycoplasma genitalium) в моче методом NASBA |
|||||||||||||||||
929 |
L3 |
Молекулярно-биологическое исследование |
A26.28.018.001 |
Определение ДНК микоплазмы хоминис (Mycoplasma hominis) в моче методом ПЦР, качественное исследование |
|||||||||||||||||
930 |
L3 |
Молекулярно-биологическое исследование |
A26.28.018.002 |
Определение ДНК микоплазмы хоминис (Mycoplasma hominis) в моче методом ПЦР, количественное исследование |
|||||||||||||||||
931 |
L3 |
Молекулярно-биологическое исследование |
A26.28.019 |
Молекулярно-биологическое исследование мочи на уреаплазмы (Ureaplasma spp.) |
|||||||||||||||||
932 |
L3 |
Молекулярно-биологическое исследование |
A26.28.019.001 |
Определение ДНК уреаплазм (Ureaplasma spp.) в моче методом ПЦР, качественное исследование |
|||||||||||||||||
933 |
L3 |
Молекулярно-биологическое исследование |
A26.28.019.002 |
Определение ДНК уреаплазм (Ureaplasma spp.) в моче методом ПЦР, количественное исследование |
|||||||||||||||||
934 |
L3 |
Молекулярно-биологическое исследование |
A26.28.020 |
Молекулярно-биологическое исследование мочи для выявления генов приобретенных карбапенемаз бактерий |
|||||||||||||||||
935 |
L3 |
Молекулярно-биологическое исследование |
A26.28.020.001 |
Выявление генов приобретенных карбапенемаз класса металло- |
|||||||||||||||||
936 |
L3 |
Молекулярно-биологическое исследование |
A26.28.020.002 |
Выявление генов приобретенных карбапенемаз групп КРС и ОХА-48-подобных в моче методом ПЦР |
|||||||||||||||||
937 |
L3 |
Молекулярно-биологическое исследование |
A26.28.021 |
Молекулярно-биологическое исследование мочи на условно-патогенные генитальные микоплазмы (Ureaplasma parvum, Ureaplasma urealyticum, Mycoplasma hominis) |
|||||||||||||||||
938 |
L3 |
Молекулярно-биологическое исследование |
A26.28.021.001 |
Определение ДНК условно-патогенных генитальных микоплазм (Ureaplasma parvum, Ureaplasma urealyticum, Mycoplasma hominis) в моче методом ПЦР, количественное исследование |
|||||||||||||||||
939 |
L3 |
Молекулярно-биологическое исследование |
A26.28.022 |
Молекулярно-биологическое исследование мочи на возбудителей инфекции передаваемые половым путем (Neisseria gonorrhoeae, Trichomonas vaginalis, Chlamydia trachomatis, Mycoplasma genitalium) |
|||||||||||||||||
940 |
L3 |
Молекулярно-биологическое исследование |
A26.28.022.001 |
Определение ДНК возбудителей инфекции передаваемые половым путем (Neisseria gonorrhoeae, Trichomonas vaginalis, Chlamydia trachomatis, Mycoplasma genitalium) в моче методом ПЦР |
|||||||||||||||||
941 |
L3 |
Молекулярно-биологическое исследование |
A26.28.023 |
Молекулярно-биологическое исследование мочи на вирус простого герпеса 1 и 2 типов (Herpes simplex virus types 1, 2) |
|||||||||||||||||
942 |
L3 |
Молекулярно-биологическое исследование |
A26.28.023.001 |
Определение ДНК вируса простого герпеса 1 и 2 типов (Herpes simplex virus types 1, 2) в моче методом ПЦР |
|||||||||||||||||
943 |
L3 |
Молекулярно-биологическое исследование |
A26.28.024 |
Молекулярно-биологическое исследование мочи на уреаплазмы (Ureaplasma spp.) с уточнением вида |
|||||||||||||||||
944 |
L3 |
Молекулярно-биологическое исследование |
A26.28.024.001 |
Определение ДНК уреаплазм (Ureaplasma spp.) с уточнением вида в моче методом ПЦР |
|||||||||||||||||
945 |
L1.3 |
Бактериологические исследования |
A26.28.025 |
Микробиологическое (культуральное) исследование мочи на лептоспиры (Leptospira interrogans) |
|||||||||||||||||
946 |
L3 |
Молекулярно-биологическое исследование |
A26.28.026 |
Молекулярно-биологическое исследование мочи на бруцеллы (Brucella spp.) |
|||||||||||||||||
947 |
L3 |
Молекулярно-биологическое исследование |
A26.28.026.001 |
Определение ДНК бруцелл (Brucella spp.) в моче методом ПЦР |
|||||||||||||||||
948 |
L3 |
Молекулярно-биологическое исследование |
A26.28.027 |
Молекулярно-биологическое исследование мочи на лептоспиру интерроганс (Leptospira interrogans) |
|||||||||||||||||
949 |
L3 |
Молекулярно-биологическое исследование |
A26.28.028 |
Молекулярно-биологическое исследование для выявления микобактерий туберкулеза (Mycobacterium tuberculosis complex) в моче |
|||||||||||||||||
950 |
L3 |
Молекулярно-биологическое исследование |
A26.28.028.001 |
Определение ДНК микобактерий туберкулеза (Mycobacterium tuberculosis complex) в моче |
|||||||||||||||||
951 |
L3 |
Молекулярно-биологическое исследование |
A26.28.029 |
Молекулярно-биологическое исследование для дифференцирования видов Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) в моче |
|||||||||||||||||
952 |
L3 |
Молекулярно-биологическое исследование |
A26.28.029.001 |
Определение ДНК Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) с дифференцировкой вида в моче методом ПЦР |
|||||||||||||||||
953 |
L1.3 |
Бактериологические исследования |
A26.28.030 |
Микробиологическое (культуральное) исследование мочи на бруцеллы (Brucella spp.) |
|||||||||||||||||
954 |
L1.3 |
Бактериологические исследования |
A26.28.031 |
Микробиологическое (культуральное) исследование мочи на кишечную палочку (Escherichia coli) с применением автоматизированного посева |
|||||||||||||||||
955 |
L3 |
Молекулярно-биологическое исследование |
A26.28.032 |
Молекулярно-биологическое исследование нативного препарата тканей почек/мочевыделительной системы или парафинового блока на микобактерии туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
956 |
L3 |
Молекулярно-биологическое исследование |
A26.28.032.001 |
Определение ДНК микобактерий туберкулеза (Mycobacterium tuberculosis complex) в нативном препарате тканей почек/мочевыделительной системы или парафиновом блоке методом ПЦР |
|||||||||||||||||
957 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.28.034 |
Микроскопическое исследование мочи на микобактерий туберкулеза (Mycobacterium tuberculosis) |
|||||||||||||||||
958 |
L1.3 |
Бактериологические исследования |
A26.28.035 |
Экспресс-определение чувствительности к антибиотикам эндотоксинов в моче |
|||||||||||||||||
959 |
L1.5 |
Бактериологические исследования |
A26.30.001 |
Бактериологическое исследование перитонеальной жидкости на аэробные и факультативно-анаэробные условно-патогенные микроорганизмы |
|||||||||||||||||
960 |
L1.4 |
Бактериологические исследования |
A26.30.002 |
Бактериологическое исследование перитонеальной жидкости на анаэробные неспорообразующие микроорганизмы |
|||||||||||||||||
961 |
L8 |
Инфекционная иммунология |
A26.30.004.015 |
Определение карбапенемаз методом градиентной диффузии |
|||||||||||||||||
962 |
L8 |
Инфекционная иммунология |
A26.30.004.016 |
Определение карбапенемаз методом разведений |
|||||||||||||||||
963 |
L8 |
Инфекционная иммунология |
A26.30.004.017 |
Определение карбапенемаз колориметрическим методом |
|||||||||||||||||
964 |
L8 |
Инфекционная иммунология |
A26.30.004.024 |
Определение цефалоспориназ методом градиентной диффузии |
|||||||||||||||||
965 |
L8 |
Инфекционная иммунология |
A26.30.004.025 |
Определение цефалоспориназ методом разведений |
|||||||||||||||||
966 |
L8 |
Инфекционная иммунология |
A26.30.004.026 |
Определение цефалоспориназ колориметрическим методом |
|||||||||||||||||
967 |
L1.3 |
Бактериологические исследования |
A26.30.004.032 |
Определение mecA/mecC-опосредованной резистентности к бета-лактамам колориметрическим методом |
|||||||||||||||||
968 |
L1.3 |
Бактериологические исследования |
A26.30.004.033 |
Определение mecA/mecC-опосредованной резистентности к бета-лактамам иммуно-ферментным методом |
|||||||||||||||||
969 |
L1.3 |
Бактериологические исследования |
A26.30.004.034 |
Определение mecA/mecC-опосредованной резистентности к бета-лактамам методом масс-спектрометрии |
|||||||||||||||||
970 |
L1.3 |
Бактериологические исследования |
A26.30.004.039 |
Определение vanA/vanB-опосредованной резистентности к гликопептидам методом амплификации нуклеиновых кислот |
|||||||||||||||||
971 |
L1.3 |
Бактериологические исследования |
A26.30.004.041 |
Определение резистентности к полимиксинам колориметрическим методом |
|||||||||||||||||
972 |
L3 |
Молекулярно-биологическое исследование |
A26.30.004.042 |
Определение mcr-опосредованной резистентности к полимиксинам методом ДНК-гибридизации |
|||||||||||||||||
973 |
L3 |
Молекулярно-биологическое исследование |
A26.30.004.044 |
Определение mcr-опосредованной резистентности к полимиксинам методом определения нуклеотидной последовательности ДНК |
|||||||||||||||||
974 |
L1.1 |
Бактериологические исследования |
A26.30.006 |
Определение чувствительности микроорганизмов к бактериофагам |
|||||||||||||||||
975 |
L1.2 |
Бактериологические исследования |
A26.30.009 |
Микробиологическое (культуральное) исследование грудного молока на аэробные и факультативно-анаэробные микроорганизмы |
|||||||||||||||||
976 |
L3 |
Молекулярно-биологическое исследование |
A26.30.013.001 |
Определение ДНК парвовируса B19 (Parvovirus B19) в амниотической жидкости методом ПЦР, качественное исследование |
|||||||||||||||||
977 |
L3 |
Молекулярно-биологическое исследование |
A26.30.013.002 |
Определение ДНК парвовируса B19 (Parvovirus B19) в амниотической жидкости методом ПЦР, количественное исследование |
|||||||||||||||||
978 |
L3 |
Молекулярно-биологическое исследование |
A26.30.014 |
Молекулярно-биологическое исследование асцитической жидкости на парвовирус B19 (Parvovirus B19) |
|||||||||||||||||
979 |
L3 |
Молекулярно-биологическое исследование |
A26.30.014.001 |
Определение ДНК парвовируса B19 (Parvovirus B19) в асцитической жидкости методом ПЦР, качественное исследование |
|||||||||||||||||
980 |
L3 |
Молекулярно-биологическое исследование |
A26.30.014.002 |
Определение ДНК парвовируса B19 (Parvovirus B19) в асцитической жидкости методом ПЦР, количественное исследование |
|||||||||||||||||
981 |
L3 |
Молекулярно-биологическое исследование |
A26.30.015 |
Молекулярно-биологическое исследование биоптатов и пунктатов из очагов поражения органов и тканей на цитомегаловирус (Cytomegalovirus) |
|||||||||||||||||
982 |
L3 |
Молекулярно-биологическое исследование |
A26.30.015.001 |
Определение ДНК цитомегаловируса (Cytomegalovirus) в биоптатах и пунктатах из очагов поражения органов и тканей методом ПЦР, качественное исследование |
|||||||||||||||||
983 |
L3 |
Молекулярно-биологическое исследование |
A26.30.015.002 |
Определение ДНК цитомегаловируса (Cytomegalovirus) в биоптатах и пунктатах из очагов поражения органов и тканей методом ПЦР, количественное исследование |
|||||||||||||||||
984 |
L3 |
Молекулярно-биологическое исследование |
A26.30.016 |
Молекулярно-биологическое исследование амниотической жидкости на цитомегаловирус (Cytomegalovirus) |
|||||||||||||||||
985 |
L3 |
Молекулярно-биологическое исследование |
A26.30.016.001 |
Определение ДНК цитомегаловируса (Cytomegalovirus) в амниотической жидкости методом ПЦР, качественное исследование |
|||||||||||||||||
986 |
L3 |
Молекулярно-биологическое исследование |
A26.30.016.002 |
Определение ДНК цитомегаловируса (Cytomegalovirus) в амниотической жидкости методом ПЦР, количественное исследование |
|||||||||||||||||
987 |
L3 |
Молекулярно-биологическое исследование |
A26.30.017 |
Молекулярно-биологическое исследование биоптатов и пунктатов из очагов поражения органов и тканей на вирус Эпштейна-Барр (Epstein-Barr virus) |
|||||||||||||||||
988 |
L3 |
Молекулярно-биологическое исследование |
A26.30.017.001 |
Определение ДНК вируса Эпштейна-Барр (Epstein-Barr virus) в биоптатах и пунктатах из очагов поражения органов и тканей методом ПЦР, качественное исследование |
|||||||||||||||||
989 |
L3 |
Молекулярно-биологическое исследование |
A26.30.017.002 |
Определение ДНК вируса Эпштейна-Барр (Epstein-Barr virus) в биоптатах и пунктатах из очагов поражения органов и тканей методом ПЦР, количественное исследование |
|||||||||||||||||
990 |
L3 |
Молекулярно-биологическое исследование |
A26.30.018 |
Молекулярно-биологическое исследование биоптатов и пунктатов из очагов поражения органов и тканей на вирус герпеса 6 типа (HHV6) |
|||||||||||||||||
991 |
L3 |
Молекулярно-биологическое исследование |
A26.30.018.001 |
Определение ДНК вируса герпеса 6 типа (HHV6) в биоптатах и пунктатах из очагов поражения органов и тканей методом ПЦР, качественное исследование |
|||||||||||||||||
992 |
L3 |
Молекулярно-биологическое исследование |
A26.30.018.002 |
Определение ДНК вируса герпеса 6 типа (HHV6) в биоптатах и пунктатах из очагов поражения органов и тканей методом ПЦР, количественное исследование |
|||||||||||||||||
993 |
L3 |
Молекулярно-биологическое исследование |
A26.30.019 |
Молекулярно-биологическое исследование амниотической жидкости на листерии (Listeria monocytogenes) |
|||||||||||||||||
994 |
L3 |
Молекулярно-биологическое исследование |
A26.30.019.001 |
Определение ДНК листерии (Listeria monocytogenes) в амниотической жидкости методом ПЦР, качественное исследование |
|||||||||||||||||
995 |
L3 |
Молекулярно-биологическое исследование |
A26.30.019.002 |
Определение ДНК листерии (Listeria monocytogenes) в амниотической жидкости методом ПЦР, количественное исследование |
|||||||||||||||||
996 |
L3 |
Молекулярно-биологическое исследование |
A26.30.020 |
Молекулярно-биологическое исследование ворсинок хориона, биоптатов или пунктатов тканей внутренних органов на листерии (Listeria monocytogenes) |
|||||||||||||||||
997 |
L3 |
Молекулярно-биологическое исследование |
A26.30.020.001 |
Определение ДНК листерии (Listeria monocytogenes) в ворсинках хориона, биоптатах или пунктатах тканей внутренних органов методом ПЦР, качественное исследование |
|||||||||||||||||
998 |
L3 |
Молекулярно-биологическое исследование |
A26.30.020.002 |
Определение ДНК листерии (Listeria monocytogenes) в ворсинках хориона, биоптатах или пунктатах тканей внутренних органов методом ПЦР, количественное исследование |
|||||||||||||||||
999 |
L3 |
Молекулярно-биологическое исследование |
A26.30.021 |
Молекулярно-биологическое исследование биоптатов или пунктатов из очагов поражения органов и тканей на Pneumocystis jirovecii |
|||||||||||||||||
1000 |
L3 |
Молекулярно-биологическое исследование |
A26.30.021.001 |
Определение ДНК Pneumocystis jirovecii в биоптатах или пунктатах из очагов поражения органов и тканей методом ПЦР |
|||||||||||||||||
1001 |
L3 |
Молекулярно-биологическое исследование |
A26.30.022 |
Молекулярно-биологическое исследование биоптатов или пунктатов из очагов поражения органов и тканей на Pseudomonas aeruginosa |
|||||||||||||||||
1002 |
L3 |
Молекулярно-биологическое исследование |
A26.30.022.001 |
Определение ДНК Pseudomonas aeruginosa в биоптатах или пунктатах из очагов поражения органов и тканей методом ПЦР, качественное исследование |
|||||||||||||||||
1003 |
L3 |
Молекулярно-биологическое исследование |
A26.30.022.002 |
Определение ДНК Pseudomonas aeruginosa в биоптатах или пунктатах из очагов поражения органов и тканей методом ПЦР, количественное исследование |
|||||||||||||||||
1004 |
L3 |
Молекулярно-биологическое исследование |
A26.30.023 |
Молекулярно-биологическое исследование амниотической жидкости на вирус краснухи (Rubella virus) |
|||||||||||||||||
1005 |
L3 |
Молекулярно-биологическое исследование |
A26.30.023.001 |
Определение РНК вируса краснухи (Rubella virus) в амниотической жидкости методом ПЦР |
|||||||||||||||||
1006 |
L3 |
Молекулярно-биологическое исследование |
A26.30.024 |
Молекулярно-биологическое исследование биоптатов и пунктатов из очагов поражения органов и тканей на Streptococcus pyogenes (SGA) |
|||||||||||||||||
1007 |
L3 |
Молекулярно-биологическое исследование |
A26.30.024.001 |
Определение ДНК Streptococcus pyogenes (SGA) в биоптатах или пунктатах из очагов поражения органов и тканей методом ПЦР, качественное исследование |
|||||||||||||||||
1008 |
L3 |
Молекулярно-биологическое исследование |
A26.30.024.002 |
Определение ДНК Streptococcus pyogenes (SGA) в биоптатах или пунктатах из очагов поражения органов и тканей методом ПЦР, количественное исследование |
|||||||||||||||||
1009 |
L3 |
Молекулярно-биологическое исследование |
A26.30.025 |
Молекулярно-биологическое исследование биоптатов и пунктатов из очагов поражения органов и тканей на метициллин-чувствительный и метициллин-резистентный Staphylococcus aureus, метициллин-резистентные коагулазонегативные Staphylococcus spp. |
|||||||||||||||||
1010 |
L3 |
Молекулярно-биологическое исследование |
A26.30.025.001 |
Определение ДНК метициллин-чувствительных и метициллин-резистентных Staphylococcus aureus, метициллин-резистентных коагулазонегативных Staphylococcus spp. в биоптатах или пунктатах из очагов поражения органов и тканей методом ПЦР, качественное исследование |
|||||||||||||||||
1011 |
L3 |
Молекулярно-биологическое исследование |
A26.30.025.002 |
Определение ДНК метициллин-чувствительных и метициллин-резистентных Staphylococcus aureus, метициллин-резистентных коагулазонегативных Staphylococcus spp. в биоптатах или пунктатах из очагов поражения органов и тканей методом ПЦР, количественное исследование |
|||||||||||||||||
1012 |
L3 |
Молекулярно-биологическое исследование |
A26.30.026 |
Молекулярно-биологическое исследование биоптатов и пунктатов из очагов поражения органов и тканей на токсоплазмы (Toxoplasma gondii) |
|||||||||||||||||
1013 |
L3 |
Молекулярно-биологическое исследование |
A26.30.026.001 |
Определение ДНК токсоплазм (Toxoplasma gondii) в биоптатах или пунктатах из очагов поражения органов и тканей методом ПЦР |
|||||||||||||||||
1014 |
L3 |
Молекулярно-биологическое исследование |
A26.30.027 |
Молекулярно-биологическое исследование амниотической жидкости на токсоплазмы (Toxoplasma gondii) |
|||||||||||||||||
1015 |
L3 |
Молекулярно-биологическое исследование |
A26.30.027.001 |
Определение ДНК токсоплазм (Toxoplasma gondii) в амниотической жидкости методом ПЦР |
|||||||||||||||||
1016 |
L3 |
Молекулярно-биологическое исследование |
A26.30.028 |
Молекулярно-биологическое исследование для подтверждения принадлежности культуры микобактерий к Mycobacterium tuberculosis complex или нетуберкулезным микобактериям |
|||||||||||||||||
1017 |
L1.3 |
Бактериологические исследования |
A26.30.029 |
Микробиологическое (культуральное) исследование для определения чувствительности микобактерий туберкулеза (Mycobacterium tuberculosis complex) к противотуберкулезным препаратам |
|||||||||||||||||
1018 |
L1.3 |
Бактериологические исследования |
A26.30.029.001 |
Микробиологическое (культуральное) исследование для определения чувствительности (Mycobacterium tuberculosis complex) к противотуберкулезным препаратам первого ряда на жидких питательных средах |
|||||||||||||||||
1019 |
L1.3 |
Бактериологические исследования |
A26.30.029.002 |
Микробиологическое (культуральное) исследование для определения чувствительности (Mycobacterium tuberculosis complex) к противотуберкулезным препаратам второго ряда на жидких питательных средах |
|||||||||||||||||
1020 |
L1.3 |
Бактериологические исследования |
A26.30.029.003 |
Микробиологическое (культуральное) исследование для определения чувствительности (Mycobacterium tuberculosis complex) к одному препарату включая резервные на жидких питательных средах |
|||||||||||||||||
1021 |
L3 |
Молекулярно-биологическое исследование |
A26.30.032.002 |
Определение генов приобретенных карбапенемаз групп KPC и OXA-48-подобных в культуре, полученной путем бактериологического посева образцов различного биологического материала методом ПЦР |
|||||||||||||||||
1022 |
L3 |
Молекулярно-биологическое исследование |
A26.30.032.003 |
Определение генов |
|||||||||||||||||
1023 |
L3 |
Молекулярно-биологическое исследование |
A26.30.032.004 |
Определение генов метициллин-резистентных Staphylococcus aureus и метициллин-резистентных коагулазонегативных Staphylococcus spp. в культуре, полученной путем бактериологического посева образцов различного биологического материала методом ПЦР |
|||||||||||||||||
1024 |
L8 |
Инфекционная иммунология |
A26.30.033 |
Определение эндотоксина грамотрицательных бактерий | |||||||||||||||||
1025 |
L3 |
Молекулярно-биологическое исследование |
A26.30.034 |
Определение мутаций ассоциированных с лекарственной устойчивостью в ДНК микобактерий туберкулеза (Mycobacterium tuberculosis complex) | |||||||||||||||||
1026 |
L3 |
Молекулярно-биологическое исследование |
A26.30.034.001 |
Определение мутаций ассоциированных с лекарственной устойчивостью в ДНК микобактерий туберкулеза (Mycobacterium tuberculosis complex) методом ПЦР в режиме реального времени к препаратам первого ряда | |||||||||||||||||
1027 |
L3 |
Молекулярно-биологическое исследование |
A26.30.034.002 |
Определение мутаций ассоциированных с лекарственной устойчивостью в ДНК микобактерий туберкулеза (Mycobacterium tuberculosis complex) методом ПЦР с дальнейшей гибридизацией к препаратам первого ряда | |||||||||||||||||
1028 |
L3 |
Молекулярно-биологическое исследование |
A26.30.034.004 |
Определение мутаций ассоциированных с лекарственной устойчивостью в ДНК микобактерий туберкулеза (Mycobacterium tuberculosis complex) методом ПЦР с дальнейшей гибридизацией к препаратам второго ряда | |||||||||||||||||
1029 |
L1.3 |
Бактериологические исследования |
A26.30.035 |
Экспресс-определение чувствительности к антибиотикам эндотоксинов в экссудате | |||||||||||||||||
1030 |
L1.3 |
Бактериологические исследования |
A26.30.036 |
Экспресс-определение чувствительности к антибиотикам эндотоксинов в гнойном отделяемом | |||||||||||||||||
1031 |
L3 |
Молекулярно-биологическое исследование |
A26.30.037 |
Молекулярно-биологическое исследование биопсийного (операционного) материала на вирус папилломы человека (Papilloma virus) высокого канцерогенного риска (16, 18 тип) | |||||||||||||||||
1032 |
L7.3 |
Клинические и Биохимические исследования Уровень затрат 3 |
B03.016.002 |
Общий (клинический) анализ крови | |||||||||||||||||
1033 |
L7.3 |
Клинические и Биохимические исследования Уровень затрат 3 |
B03.016.003 |
Общий (клинический) анализ крови развернутый | |||||||||||||||||
1034 |
L7.4 |
Клинические и Биохимические исследования. Уровень затрат 4 |
B03.016.004 |
Анализ крови биохимический общетерапевтический | |||||||||||||||||
1035 |
L7.3 |
Клинические и Биохимические исследования. Уровень затрат 3 |
B03.016.005 |
Анализ крови по оценке нарушений липидного обмена биохимический | |||||||||||||||||
1036 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.05.054.004 |
Исследование уровня иммуноглобулина G в крови | |||||||||||||||||
1037 |
L5.2 |
Иммунологические исследования Уровень затрат 2 |
A09.05.065 |
Исследование тиреотропина сыворотки крови | |||||||||||||||||
1038 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.05.074.001 |
Исследование уровня циркулирующих иммунных комплексов с ПЭГ 3,5% в крови | |||||||||||||||||
1039 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.05.074.002 |
Исследование уровня циркулирующих иммунных комплексов с ПЭГ 5% в крови | |||||||||||||||||
1040 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.05.074.003 |
Исследование уровня циркулирующих иммунных комплексов с ПЭГ 7% в крови | |||||||||||||||||
1041 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.05.075.001 |
Исследование уровня С3 фракции комплемента | |||||||||||||||||
1042 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.05.075.002 |
Исследование уровня С4 фракции комплемента | |||||||||||||||||
1043 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.05.079 |
Исследование уровня гаптоглобина крови | |||||||||||||||||
1044 |
L5.2 |
Иммунологические исследования Уровень затрат 2 |
A09.05.089 |
Исследование уровня связанного с беременностью плазменного протеина A (PAPP-A) в сыворотке крови | |||||||||||||||||
1045 |
L5.2 |
Иммунологические исследования Уровень затрат 2 |
A09.05.089.001 |
Исследование уровня альфа-фетопротеина в сыворотке крови | |||||||||||||||||
1046 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.05.120.001 |
Определение рениновой активности плазмы крови | |||||||||||||||||
1047 |
L5.2 |
Иммунологические исследования Уровень затрат 2 |
A09.05.132 |
Исследование уровня фолликулостимулирующего гормона в сыворотке крови | |||||||||||||||||
1048 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.05.234 |
Исследование уровня эозинофильного катионного белка в крови | |||||||||||||||||
1049 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.05.235 |
Исследование уровня 25-OH витамина Д в крови | |||||||||||||||||
1050 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.05.236 |
Исследование уровня адипонектина в крови | |||||||||||||||||
1051 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.05.237 |
Исследование уровня 17-гидроксипрегненолона в крови | |||||||||||||||||
1052 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.05.239 |
Определение активности глутатионпероксидазы | |||||||||||||||||
1053 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.05.240 |
Исследование уровня липополисахаридсвязывающего белка в крови | |||||||||||||||||
1054 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.05.241 |
Исследование уровня альфа-2-макроглобулина в крови | |||||||||||||||||
1055 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.242 |
Исследование уровня металлов в крови | |||||||||||||||||
1056 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.242.001 |
Исследование уровня щелочных и щелочноземельных металлов в крови | |||||||||||||||||
1057 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.243 |
Определение активности триптазы в крови | |||||||||||||||||
1058 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.244 |
Исследование уровня пестицидов в крови | |||||||||||||||||
1059 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.05.250 |
Исследование уровня апопротеина A1 в крови | |||||||||||||||||
1060 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.05.251 |
Исследование уровня апопротеина B1 в крови | |||||||||||||||||
1061 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.05.254 |
Определение активности теломеразы клеток | |||||||||||||||||
1062 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.05.256 |
Исследования уровня N-терминального фрагмента натрийуретического пропептида мозгового (NT-proBNP) в крови | |||||||||||||||||
1063 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.05.259 |
Исследование уровня глутатиона в крови | |||||||||||||||||
1064 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.05.260 |
Исследование уровня 8-OH-дезоксигуанозина в крови | |||||||||||||||||
1065 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.05.261.001 |
Исследование уровня свободного L-карнитина методом тандемной масс-спектрометрии в крови | |||||||||||||||||
1066 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.05.262 |
Исследование уровня общего L-карнитина в крови | |||||||||||||||||
1067 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.05.262.001 |
Исследование уровня общего L-карнитина методом тандемной масс-спектрометрии в крови | |||||||||||||||||
1068 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.05.263 |
Исследование уровня L-карнитина (свободный и общий) в крови | |||||||||||||||||
1069 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.05.263.001 |
Исследование уровня L-карнитина (свободный и общий) методом тандемной масс-спектрометрии в крови | |||||||||||||||||
1070 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.264 |
Определение Омега-3 индекса в крови | |||||||||||||||||
1071 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.264.001 |
Определение Омега-3 индекса в крови методом тандемной масс-спектрометрии | |||||||||||||||||
1072 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.265 |
Исследование уровня бора в крови | |||||||||||||||||
1073 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.265.001 |
Исследование уровня бора в крови методом атомно-абсорбционной спектроскопии | |||||||||||||||||
1074 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.06.001 |
Исследование уровня циклоспорина A | |||||||||||||||||
1075 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.07.008 |
Исследование уровня свободного 17-гидроксипрогестерона в слюне | |||||||||||||||||
1076 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.07.009 |
Исследование уровня свободного тестостерона в слюне | |||||||||||||||||
1077 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.07.010 |
Исследование уровня свободного дегидроэпиандростерона в слюне | |||||||||||||||||
1078 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.07.011 |
Исследование уровня свободного эстрадиола в слюне | |||||||||||||||||
1079 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.19.001.001 |
Экспресс-исследование кала на скрытую кровь иммунохроматографическим методом | |||||||||||||||||
1080 |
L5.2 |
Иммунологические исследования Уровень затрат 2 |
A09.19.010 |
Исследование уровня панкреатической эластазы-1 в кале | |||||||||||||||||
1081 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.19.012 |
Исследование углеводов в кале | |||||||||||||||||
1082 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.19.013 |
Исследование уровня кальпротектина в кале | |||||||||||||||||
1083 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.23.017 |
Экспресс-диагностика общего, рода и видов эндотоксинов в спинномозговой жидкости | |||||||||||||||||
1084 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.28.030.001 |
Исследование моноклональности иммуноглобулинов в моче методом иммунофиксации | |||||||||||||||||
1085 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.28.030.003 |
Определение содержания свободных легких цепей каппа в моче | |||||||||||||||||
1086 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.28.059 |
Исследование уровня галогенпроизводных алифатических и ароматических углеводородов в моче | |||||||||||||||||
1087 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.016.001 |
Электрокоагулография | |||||||||||||||||
1088 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.016.002 |
Тромбоэластография | |||||||||||||||||
1089 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.016.003 |
Тромбоэластометрия | |||||||||||||||||
1090 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.05.111 |
Определение HNA-антигенов | |||||||||||||||||
1091 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.116.001 |
Исследование транспортных свойств альбумина методом электронного парамагнитного резонанса | |||||||||||||||||
1092 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.06.010.002 |
Определение содержания антител к ДНК денатурированной | |||||||||||||||||
1093 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.06.043 |
Определение содержания антител к антигенам групп крови | |||||||||||||||||
1094 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.06.046.001 |
Определение содержания стимулирующих антител к рецептору тиреотропного гормона в крови | |||||||||||||||||
1095 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.06.050 |
Определение активности сукцинатдегидрогеназы в популяциях лимфоцитов | |||||||||||||||||
1096 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.06.051 |
Определение содержания антител к бета-2-гликопротеину в крови | |||||||||||||||||
1097 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.06.052 |
Определение содержания антител к циклическому цитрулиновому пептиду (анти-CCP) в крови | |||||||||||||||||
1098 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.06.053 |
Определение маркеров ANCA-ассоциированных васкулитов: PR3 (c-ANCA), МПО (p-ANCA) | |||||||||||||||||
1099 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.06.055 |
Определение содержания антител к глиадину в крови | |||||||||||||||||
1100 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.06.056 |
Определение содержания антител к тканевой трансглютаминазе в крови | |||||||||||||||||
1101 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.06.057 |
Определение содержания антинуклеарных антител к Sm-антигену | |||||||||||||||||
1102 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.06.058 |
Определение функциональной активности лимфоцитов | |||||||||||||||||
1103 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.06.059 |
Определение содержания антител к аксиалогликопротеиновому рецептору (анти - ASGPR) в крови | |||||||||||||||||
1104 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.06.060 |
Определение уровня витамина B12 (цианокобаламин) в крови | |||||||||||||||||
1105 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.06.061 |
Определение содержания антител к экстрагируемым ядерным антигенам в крови | |||||||||||||||||
1106 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.06.063 |
Определение содержания антител к кератину в крови | |||||||||||||||||
1107 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.06.065 |
Определение содержания антител к аннексину V в крови | |||||||||||||||||
1108 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.06.066 |
Определение содержания антител к эндомизию в крови | |||||||||||||||||
1109 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.06.067 |
Исследование молекул межклеточной адгезии (sE-Selectin, slCAM-1, slCAM-3, sPECAM-1, sP-Selection, sVCAM-1) | |||||||||||||||||
1110 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.06.068 |
Определение содержания аутоантител к коллагену I типа | |||||||||||||||||
1111 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.06.069 |
Определение содержания аутоантител к коллагену III типа | |||||||||||||||||
1112 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.06.070 |
Определение содержания аутоантител к коллагену VI типа | |||||||||||||||||
1113 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.06.071 |
Определение содержания антител к тканям яичника | |||||||||||||||||
1114 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.06.072 |
Определение содержания антител к металлопротеиназе ADAMTS-13 в плазме крови | |||||||||||||||||
1115 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.06.074 |
Определение содержания антител к рецептору ацетилхолина | |||||||||||||||||
1116 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.06.075 |
Определение содержания антител к фосфатидилсерину | |||||||||||||||||
1117 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.06.076 |
Определение содержания антител к Фактору H | |||||||||||||||||
1118 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.06.077 |
Определением чувствительности лейкоцитов крови к препаратам интерферона | |||||||||||||||||
1119 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.06.078 |
Определением чувствительности лейкоцитов крови к индукторам интерферона | |||||||||||||||||
1120 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.06.079 |
Определением чувствительности лейкоцитов крови к иммуномодуляторам | |||||||||||||||||
1121 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.07.006 |
Определение секреторного иммуноглобулина A в слюне | |||||||||||||||||
1122 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.09.007 |
Определение секреторного иммуноглобулина A в мокроте | |||||||||||||||||
1123 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.14.001 |
Определение секреторного иммуноглобулина A в желчи | |||||||||||||||||
1124 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.16.006 |
Определение секреторного иммуноглобулина A в желудочном содержимом | |||||||||||||||||
1125 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.16.008 |
Микроскопическое исследование желудочного содержимого | |||||||||||||||||
1126 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.19.004 |
Определение кальпротектина в кале | |||||||||||||||||
1127 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.19.006 |
Микроскопическое исследование отделяемого из прямой кишки | |||||||||||||||||
1128 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.22.006 |
Проведение пробы с хорионическим гонадотропином | |||||||||||||||||
1129 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.28.009 |
Определение секреторного иммуноглобулина A в моче | |||||||||||||||||
1130 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.28.010 |
Определение уровня гликозаминогликанов мочи | |||||||||||||||||
1131 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.28.010.001 |
Электрофоретическое исследование гликозаминогликанов мочи | |||||||||||||||||
1132 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.30.010 |
Витрификация бластоцист | |||||||||||||||||
1133 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.30.012.004 |
Иммунофенотипирование биологического материала для выявления негемопоэтических маркеров | |||||||||||||||||
1134 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.30.012.005 |
Иммунофенотипирование периферической крови для выявления субпопуляционного состава лимфоцитов (основные) | |||||||||||||||||
1135 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.30.012.006 |
Иммунофенотипирование периферической крови для выявления субпопуляционного состава лимфоцитов (малые) | |||||||||||||||||
1136 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.30.012.007 |
Исследование фагоцитарной активности лейкоцитов периферической крови методом проточной цитофлуориметрии | |||||||||||||||||
1137 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.30.012.008 |
Исследование активации базофилов аллергенами методом проточной цитофлуориметрии | |||||||||||||||||
1138 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.30.012.009 |
Определения антигена HLA-B27 методом проточной цитофлуориметрии | |||||||||||||||||
1139 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.30.012.010 |
Исследование клеточного цикла и плоидности клеток биологического материала методом проточной цитофлуориметрии (ДНК-цитометрия) | |||||||||||||||||
1140 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.30.012.011 |
Определение содержания биологически активных веществ с использованием CBA-технологии методом проточной цитофлуориметрии | |||||||||||||||||
1141 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.30.012.012 |
Иммунофенотипирование клеток периферической крови для диагностики пароксизмальной ночной гемоглобинурии расширенной панелью маркеров, включая FLAER (флюоресцентно-меченый аэролизин) | |||||||||||||||||
1142 |
L3 |
Молекулярно-биологическое исследование |
A26.01.006.001 |
Определение ДНК вируса ветряной оспы и опоясывающего лишая (Varicella-Zoster virus) в везикулярной жидкости, соскобах с высыпаний методом ПЦР | |||||||||||||||||
1143 |
L3 |
Молекулярно-биологическое исследование |
A26.01.024 |
Молекулярно-биологическое исследование везикулярной жидкости, соскобов с высыпаний на вирус простого герпеса 1 и 2 типов (Herpes simplex virus types 1, 2) | |||||||||||||||||
1144 |
L3 |
Молекулярно-биологическое исследование |
A26.01.024.001 |
Определение ДНК вируса простого герпеса 1 и 2 типов (Herpes simplex virus types 1, 2) в везикулярной жидкости, соскобах с высыпаний методом ПЦР | |||||||||||||||||
1145 |
L3 |
Молекулярно-биологическое исследование |
A26.01.025 |
Молекулярно-биологическое исследование отделяемого пораженных участков кожи на Pseudomonas aeruginosa | |||||||||||||||||
1146 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.19.014 |
Определение концентрации опухолевой M2-пируваткиназы в кале | |||||||||||||||||
1147 |
L5.2 |
Иммунологические исследования Уровень затрат 2 |
A09.05.075 |
Исследование уровня комплемента и его фракций в крови | |||||||||||||||||
1148 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.05.078.001 |
Исследование уровня свободного тестостерона в крови | |||||||||||||||||
1149 |
L5.2 |
Иммунологические исследования Уровень затрат 2 |
A09.05.124 |
Исследование уровня серотонина, его предшественников и метаболитов в крови | |||||||||||||||||
1150 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.05.230 |
Исследование уровня цистатина C в крови | |||||||||||||||||
1151 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.28.060.001 |
Исследование уровня щелочных и щелочноземельных металлов в моче | |||||||||||||||||
1152 |
L6 |
Цитологические исследования |
A08.01.002 |
Цитологическое исследование препарата кожи |
|||||||||||||||||
1153 |
L6 |
Цитологические исследования |
A08.01.005 |
Цитологическое исследование на акантолитические клетки со дна эрозий слизистых оболочек и/или кожи |
|||||||||||||||||
1154 |
L6 |
Цитологические исследования |
A08.01.006 |
Цитологическое исследование пузырной жидкости на эозинофилы |
|||||||||||||||||
1155 |
L6 |
Цитологические исследования |
A08.03.001 |
Цитологическое исследование препарата пунктатов опухолей, опухолеподобных образований костей |
|||||||||||||||||
1156 |
L6 |
Цитологические исследования |
A08.03.004 |
Цитологическое исследование препарата костной ткани |
|||||||||||||||||
1157 |
L6 |
Цитологические исследования |
A08.04.003 |
Цитологическое исследование препарата тканей сустава |
|||||||||||||||||
1158 |
L6 |
Цитологические исследования |
A08.05.001 |
Цитологическое исследование мазка костного мозга (подсчет формулы костного мозга) |
|||||||||||||||||
1159 |
L6 |
Цитологические исследования |
A08.05.012.001 |
Определение активности лактатдегидрогеназы лимфоцитов в пунктате костного мозга |
|||||||||||||||||
1160 |
L6 |
Цитологические исследования |
A08.05.012.002 |
Определение активности малатдегидрогеназы лимфоцитов в пунктате костного мозга |
|||||||||||||||||
1161 |
L6 |
Цитологические исследования |
A08.05.012.003 |
Определение активности глицерол-3-фосфатдегидрогеназы лимфоцитов в пунктате костного мозга |
|||||||||||||||||
1162 |
L6 |
Цитологические исследования |
A08.05.012.004 |
Определение активности глутаматдегидрогеназы лимфоцитов в пунктате костного мозга |
|||||||||||||||||
1163 |
L6 |
Цитологические исследования |
A08.05.012.005 |
Определение активности глюкозо-6-фосфатдегидрогеназы лимфоцитов в пунктате костного мозга |
|||||||||||||||||
1164 |
L6 |
Цитологические исследования |
A08.05.012.006 |
Определение активности кислой фосфатазы лимфоцитов в пунктате костного мозга |
|||||||||||||||||
1165 |
L6 |
Цитологические исследования |
A08.05.012.007 |
Определение активности сукцинатдегидрогеназы лимфоцитов в пунктате костного мозга |
|||||||||||||||||
1166 |
L6 |
Цитологические исследования |
A08.05.013.001 |
Определение активности лактатдегидрогеназы лимфоцитов в периферической крови |
|||||||||||||||||
1167 |
L6 |
Цитологические исследования |
A08.05.013.002 |
Определение активности малатдегидрогеназы лимфоцитов в периферической крови |
|||||||||||||||||
1168 |
L6 |
Цитологические исследования |
A08.05.013.003 |
Определение активности глицерол-3-фосфатдегидрогеназы лимфоцитов в периферической крови |
|||||||||||||||||
1169 |
L6 |
Цитологические исследования |
A08.05.013.004 |
Определение активности глутаматдегидрогеназы лимфоцитов в периферической крови |
|||||||||||||||||
1170 |
L6 |
Цитологические исследования |
A08.05.013.005 |
Определение активности глюкозо-6-фосфатдегидрогеназы лимфоцитов в периферической крови |
|||||||||||||||||
1171 |
L6 |
Цитологические исследования |
A08.05.013.006 |
Определение активности кислой фосфатазы лимфоцитов в периферической крови |
|||||||||||||||||
1172 |
L6 |
Цитологические исследования |
A08.05.013.007 |
Определение активности сукцинатдегидрогеназы лимфоцитов в периферической крови |
|||||||||||||||||
1173 |
L6 |
Цитологические исследования |
A08.05.013.008 |
Определение активности НАДН-дегидрогеназы лимфоцитов в периферической крови |
|||||||||||||||||
1174 |
L6 |
Цитологические исследования |
A08.05.013.009 |
Определение содержания гликогена в лейкоцитах |
|||||||||||||||||
1175 |
L6 |
Цитологические исследования |
A08.05.013.010 |
Определение активности щелочной фосфатаза нейтрофилов периферической крови |
|||||||||||||||||
1176 |
L6 |
Цитологические исследования |
A08.30.016 |
Цитологическое исследование микропрепарата пунктатов опухолей, опухолеподобных образований мягких тканей |
|||||||||||||||||
1177 |
L5.2 |
Иммунологические исследования Уровень затрат 2 |
A08.05.014.001 |
Иммунофенотипирование клеток периферической крови с антигеном FLAER (флюоресцентно-меченый аэролизин) |
|||||||||||||||||
1178 |
L6 |
Цитологические исследования |
A08.05.017 |
Цитологическое исследование отпечатков трепанобиоптата костного мозга |
|||||||||||||||||
1179 |
L6 |
Цитологические исследования |
A08.05.017.001 |
Иммуноцитохимическое исследование отпечатков трепанобиоптата костного мозга |
|||||||||||||||||
1180 |
L6 |
Цитологические исследования |
A08.05.018 |
Иммунофенотипирование гемопоэтических клеток-предшественниц в костном мозге |
|||||||||||||||||
1181 |
L6 |
Цитологические исследования |
A08.09.008 |
Цитологическое исследование микропрепарата тканей трахеи и бронхов |
|||||||||||||||||
1182 |
L6 |
Цитологические исследования |
A08.30.027 |
Цитологическое исследование дренажной жидкости (экссудаты, транссудаты) |
|||||||||||||||||
1183 |
L6 |
Цитологические исследования |
A08.30.027.001 |
Иммуноцитохимическое исследование дренажной жидкости (экссудаты, транссудаты) |
|||||||||||||||||
1184 |
L6 |
Цитологические исследования |
A08.30.028 |
Цитологическое исследование соскобов эрозий, язв, ран, свищей |
|||||||||||||||||
1185 |
L2 |
Цитогенетические исследования |
A08.30.029 |
Исследование хромосом методом дифференциальной окраски |
|||||||||||||||||
1186 |
L2 |
Цитогенетические исследования |
A08.30.029.001 |
Исследование клеток костного мозга методом дифференциальной окраски хромосом для выявления клональных опухолевых клеток |
|||||||||||||||||
1187 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.014.001 |
Определение соотношения белковых фракций методом высокочувствительного капиллярного электрофореза |
|||||||||||||||||
1188 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.05.051.001 |
Определение концентрации Д-димера в крови |
|||||||||||||||||
1189 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.244.001 |
Исследование уровня фосфорорганических пестицидов в крови |
|||||||||||||||||
1190 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.245 |
Исследование уровня бета-2-микроглобулина в крови |
|||||||||||||||||
1191 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.05.246 |
Исследование уровня нейронспецифической енолазы в крови |
|||||||||||||||||
1192 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.05.247 |
Исследование уровня растворимого фрагмента цитокератина 19 (CYFRA 21.1) в крови |
|||||||||||||||||
1193 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.05.248 |
Исследование уровня иммунореактивного трипсина в крови |
|||||||||||||||||
1194 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.05.249 |
Исследование уровня плацентарного лактогена в крови |
|||||||||||||||||
1195 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.257 |
Количественное определение фосфадитил-этанола в крови |
|||||||||||||||||
1196 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.05.258 |
Исследование уровня коэнзима Q10 в крови |
|||||||||||||||||
1197 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.05.261 |
Исследование уровня свободного L-карнитина в крови |
|||||||||||||||||
1198 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.266 |
Исследование уровня алюминия в крови |
|||||||||||||||||
1199 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.266.001 |
Исследование уровня алюминия в крови методом атомно-абсорбционной спектроскопии |
|||||||||||||||||
1200 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.267 |
Исследование уровня кремния в крови |
|||||||||||||||||
1201 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.267.001 |
Исследование уровня кремния в крови методом атомно-абсорбционной спектроскопии |
|||||||||||||||||
1202 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.268 |
Исследование уровня титана в крови |
|||||||||||||||||
1203 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.268.001 |
Исследование уровня титана в крови методом атомно-абсорбционной спектроскопии |
|||||||||||||||||
1204 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.269 |
Исследование уровня хрома в крови |
|||||||||||||||||
1205 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.269.001 |
Исследование уровня хрома в крови методом атомно-абсорбционной спектроскопии |
|||||||||||||||||
1206 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.270 |
Исследование уровня марганца в крови |
|||||||||||||||||
1207 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.270.001 |
Исследование уровня марганца в крови методом атомно-абсорбционной спектроскопии |
|||||||||||||||||
1208 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.271 |
Исследование уровня кобальта в крови |
|||||||||||||||||
1209 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.271.001 |
Исследование уровня кобальта в крови методом атомно-абсорбционной спектроскопии |
|||||||||||||||||
1210 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.272 |
Исследование уровня никеля в крови |
|||||||||||||||||
1211 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.272.001 |
Исследование уровня никеля в крови методом атомно-абсорбционной спектроскопии |
|||||||||||||||||
1212 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.273.001 |
Исследование уровня меди в крови методом атомно-абсорбционной спектроскопии |
|||||||||||||||||
1213 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.274 |
Исследование уровня цинка в крови |
|||||||||||||||||
1214 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.274.001 |
Исследование уровня цинка в крови методом атомно-абсорбционной спектроскопии |
|||||||||||||||||
1215 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.275 |
Исследование уровня мышьяка в крови |
|||||||||||||||||
1216 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.275.001 |
Исследование уровня мышьяка в крови методом атомно-абсорбционной спектроскопии |
|||||||||||||||||
1217 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.276 |
Исследование уровня селена в крови |
|||||||||||||||||
1218 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.276.001 |
Исследование уровня селена в крови методом атомно-абсорбционной спектроскопии |
|||||||||||||||||
1219 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.277 |
Исследование уровня молибдена в крови |
|||||||||||||||||
1220 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.277.001 |
Исследование уровня молибдена в крови методом атомно-абсорбционной спектроскопии |
|||||||||||||||||
1221 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.278 |
Исследование уровня кадмия в крови |
|||||||||||||||||
1222 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.278.001 |
Исследование уровня кадмия в крови методом атомно-абсорбционной спектроскопии |
|||||||||||||||||
1223 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.279 |
Исследование уровня сурьмы в крови |
|||||||||||||||||
1224 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.279.001 |
Исследование уровня сурьмы в крови методом атомно-абсорбционной спектроскопии |
|||||||||||||||||
1225 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.280 |
Исследование уровня ртути в крови |
|||||||||||||||||
1226 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.280.001 |
Исследование уровня ртути в крови методом атомно-абсорбционной спектроскопии |
|||||||||||||||||
1227 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.281 |
Исследование уровня свинца в крови |
|||||||||||||||||
1228 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.281.001 |
Исследование уровня свинца в крови методом атомно-абсорбционной спектроскопии |
|||||||||||||||||
1229 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.287 |
Исследование уровня альфа-2-антиплазмина в крови |
|||||||||||||||||
1230 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.288 |
Исследование уровня ингибитора активаторов плазминогена в крови |
|||||||||||||||||
1231 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.290 |
Исследование уровня фактора 4 тромбоцитов |
|||||||||||||||||
1232 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.294 |
Исследование уровня свободного карнитина и ацилкарнитинов в крови |
|||||||||||||||||
1233 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.295 |
Исследование уровня гиалуроновой кислоты в крови |
|||||||||||||||||
1234 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.05.296 |
Исследования уровня N-терминального пропептида проколлагена 1-го типа (P1NP) в крови |
|||||||||||||||||
1235 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.05.297 |
Исследования уровня бетта-изомеризованного C-концевого телопептида коллагена 1 типа |
|||||||||||||||||
1236 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.05.298 |
Исследование уровня антигена плоскоклеточной карциномы (SCC) в крови |
|||||||||||||||||
1237 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.05.300 |
Определение секреторного белка эпидидимиса человека 4 (HE4) в крови |
|||||||||||||||||
1238 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.20.012 |
Определение содержания антиспермальных антител в цервикальной слизи (посткоитальный тест) |
|||||||||||||||||
1239 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.28.034.002 |
Исследование уровня норметанефринов в моче |
|||||||||||||||||
1240 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.036 |
Исследование уровня 17-гидроксикортикостероидов (17-ОКС) в моче |
|||||||||||||||||
1241 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.28.059.004 |
Количественное определение этанола в моче методом газовой хроматографии |
|||||||||||||||||
1242 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.28.060 |
Исследование уровня металлов в моче |
|||||||||||||||||
1243 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.28.061 |
Исследование уровня свинца в моче |
|||||||||||||||||
1244 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.28.061.001 |
Исследование уровня свинца в моче методом атомно-абсорбционной спектроскопии |
|||||||||||||||||
1245 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.28.062 |
Исследование уровня пестицидов в моче |
|||||||||||||||||
1246 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.28.062.001 |
Исследование уровня фосфорорганических пестицидов в моче |
|||||||||||||||||
1247 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.28.063 |
Исследование уровня оксипролина в моче |
|||||||||||||||||
1248 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.28.064 |
Исследование уровня дезоксипиридинолина в моче |
|||||||||||||||||
1249 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.28.065 |
Исследование уровня йода в моче |
|||||||||||||||||
1250 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.28.067 |
Исследование уровня хлоридов в моче |
|||||||||||||||||
1251 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.28.068 |
Количественное определение котинина в моче |
|||||||||||||||||
1252 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.28.069 |
Количественное определение этилглюкуронида в моче |
|||||||||||||||||
1253 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.28.070 |
Исследование уровня бора в моче |
|||||||||||||||||
1254 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.28.070.001 |
Исследование уровня бора в моче методом атомно-абсорбционной спектроскопии |
|||||||||||||||||
1255 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.28.071 |
Исследование уровня алюминия в моче |
|||||||||||||||||
1256 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.28.071.001 |
Исследование уровня алюминия в моче методом атомно-абсорбционной спектроскопии |
|||||||||||||||||
1257 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.28.072 |
Исследование уровня кремния в моче |
|||||||||||||||||
1258 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.28.072.001 |
Исследование уровня кремния в моче методом атомно-абсорбционной спектроскопии |
|||||||||||||||||
1259 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.28.073 |
Исследование уровня титана в моче |
|||||||||||||||||
1260 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.28.073.001 |
Исследование уровня титана в моче методом атомно-абсорбционной спектроскопии |
|||||||||||||||||
1261 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.28.074 |
Исследование уровня хрома в моче |
|||||||||||||||||
1262 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.28.074.001 |
Исследование уровня хрома в моче методом атомно-абсорбционной спектроскопии |
|||||||||||||||||
1263 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.28.075 |
Исследование уровня марганца в моче |
|||||||||||||||||
1264 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.28.075.001 |
Исследование уровня марганца в моче методом атомно-абсорбционной спектроскопии |
|||||||||||||||||
1265 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.28.076 |
Исследование уровня кобальта в моче |
|||||||||||||||||
1266 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.28.076.001 |
Исследование уровня кобальта в моче методом атомно-абсорбционной спектроскопии |
|||||||||||||||||
1267 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.28.077 |
Исследование уровня никеля в моче |
|||||||||||||||||
1268 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.28.077.001 |
Исследование уровня никеля в моче методом атомно-абсорбционной спектроскопии |
|||||||||||||||||
1269 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.28.078.001 |
Исследование уровня меди в моче методом атомно-абсорбционной спектроскопии |
|||||||||||||||||
1270 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.28.079 |
Исследование уровня цинка в моче |
|||||||||||||||||
1271 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.28.079.001 |
Исследование уровня цинка в моче методом атомно-абсорбционной спектроскопии |
|||||||||||||||||
1272 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.28.080 |
Исследование уровня мышьяка в моче |
|||||||||||||||||
1273 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.28.080.001 |
Исследование уровня мышьяка в моче методом атомно-абсорбционной спектроскопии |
|||||||||||||||||
1274 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.28.081 |
Исследование уровня селена в моче |
|||||||||||||||||
1275 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.28.081.001 |
Исследование уровня селена в моче методом атомно-абсорбционной спектроскопии |
|||||||||||||||||
1276 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.28.082 |
Исследование уровня молибдена в моче |
|||||||||||||||||
1277 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.28.082.001 |
Исследование уровня молибдена в моче методом атомно-абсорбционной спектроскопии |
|||||||||||||||||
1278 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.28.083 |
Исследование уровня кадмия в моче |
|||||||||||||||||
1279 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.28.083.001 |
Исследование уровня кадмия в моче методом атомно-абсорбционной спектроскопии |
|||||||||||||||||
1280 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.28.084 |
Исследование уровня сурьмы в моче |
|||||||||||||||||
1281 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.28.084.001 |
Исследование уровня сурьмы в моче методом атомно-абсорбционной спектроскопии |
|||||||||||||||||
1282 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.28.085 |
Исследование уровня ртути в моче |
|||||||||||||||||
1283 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.28.085.001 |
Исследование уровня ртути в моче методом атомно-абсорбционной спектроскопии |
|||||||||||||||||
1284 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.28.086 |
Экспресс-диагностика общего, рода и видов эндотоксинов в моче |
|||||||||||||||||
1285 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.28.087 |
Исследование уровня антигена рака простаты 3 (PCA3) в моче |
|||||||||||||||||
1286 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.30.012 |
Исследование уровня 17-гидроксипрогестерона в амниотической жидкости |
|||||||||||||||||
1287 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.30.013 |
Экспресс-диагностика общего, рода и видов эндотоксинов в экссудате |
|||||||||||||||||
1288 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.30.014 |
Экспресс-диагностика общего, рода и видов эндотоксинов в гнойном отделяемом |
|||||||||||||||||
1289 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.05.006 |
Определение антигена D системы Резус (резус-фактор) |
|||||||||||||||||
1290 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.05.007 |
Определение подгруппы и других групп крови меньшего значения A-1, A-2, D, Cc, E, Kell, Duffy |
|||||||||||||||||
1291 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.05.007.001 |
Определение фенотипа по антигенам C, c, E, e, Cw, K, k и определение антиэритроцитарных антител |
|||||||||||||||||
1292 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.017.001 |
Агрегометрия импедансная |
|||||||||||||||||
1293 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.017.002 |
Агрегометрия оптическая |
|||||||||||||||||
1294 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.017.003 |
Агрегометрия люминесцентная |
|||||||||||||||||
1295 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.05.107 |
Определение HPA-антигенов |
|||||||||||||||||
1296 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.108 |
Определение интерлейкина 8 в сыворотке крови |
|||||||||||||||||
1297 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.112 |
Определение моноцитов, фагоцитирующих бета-амилоид |
|||||||||||||||||
1298 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.115 |
Исследование уровня шизоцитов в крови |
|||||||||||||||||
1299 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.116 |
Исследование транспортных свойств альбумина |
|||||||||||||||||
1300 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.121 |
Дифференцированный подсчет лейкоцитов (лейкоцитарная формула) |
|||||||||||||||||
1301 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.127 |
Определение количества сидеробластов и сидероцитов |
|||||||||||||||||
1302 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.06.001.012 |
Исследование CD34+CD31+ лимфоцитов |
|||||||||||||||||
1303 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.06.004.001 |
Определение пролиферативной активности лимфоцитов с митогенами |
|||||||||||||||||
1304 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.06.004.002 |
Определение пролиферативной активности лимфоцитов с митогенами и специфическими антигенами |
|||||||||||||||||
1305 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.06.010.001 |
Определение содержания антител к ДНК нативной |
|||||||||||||||||
1306 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.06.054 |
Определение содержания нейтрализующих антител к бета-интерферонам в сыворотке крови |
|||||||||||||||||
1307 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.06.062 |
Определение содержания антител к цитруллинированному виментину в крови |
|||||||||||||||||
1308 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.06.064 |
Определение содержания антител к NMDA-рецепторам в крови |
|||||||||||||||||
1309 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.22.007 |
Проведение пробы с гонадолиберином |
|||||||||||||||||
1310 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.22.008 |
Проведение пробы гонадотропин-рилизинг гормоном |
|||||||||||||||||
1311 |
L3 |
Молекулярно-биологическое исследование |
A12.23.002 |
Молекулярно-биологическое исследование генов в тканях новообразований центральной нервной системы и головного мозга |
|||||||||||||||||
1312 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.30.012 |
Исследование биологического материала методом проточной цитофлуориметрии |
|||||||||||||||||
1313 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.30.012.001 |
Иммунофенотипирование биологического материала для выявления маркеров гемобластозов |
|||||||||||||||||
1314 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.30.012.002 |
Иммунофенотипирование биологического материала для выявления маркеров минимальной остаточной болезни при гемобластозах |
|||||||||||||||||
1315 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.30.012.003 |
Подсчет стволовых клеток в биологическом материале методом проточной цитофлуориметрии |
|||||||||||||||||
1316 |
L3 |
Молекулярно-биологическое исследование |
A26.01.035.001 |
Определение ДНК Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) с дифференциацией вида в препарате нативной ткани кожи или парафинового блока методом ПЦР |
|||||||||||||||||
1317 |
L3 |
Молекулярно-биологическое исследование |
A26.02.006 |
Молекулярно-биологическое исследование нативного препарата мягких тканей или парафинового блока для дифференциации видов Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) |
|||||||||||||||||
1318 |
L3 |
Молекулярно-биологическое исследование |
A26.02.006.001 |
Определение ДНК Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) с дифференциацией вида в препарате мягких тканей или парафиновом блоке методом ПЦР |
|||||||||||||||||
1319 |
L1.3 |
Бактериологические исследования |
A26.03.005.002 |
Микробиологическое (культуральное) исследование костной ткани на жидких питательных средах на микобактерии туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
1320 |
L3 |
Молекулярно-биологическое исследование |
A26.05.011.002 |
Определение ДНК вируса Эпштейна-Барр (Epstein - Barr virus) методом ПЦР в периферической и пуповинной крови, количественное исследование |
|||||||||||||||||
1321 |
L3 |
Молекулярно-биологическое исследование |
A26.05.031.001 |
Определение РНК вируса гепатита E (Hepatitis E virus) в крови методом ПЦР |
|||||||||||||||||
1322 |
L3 |
Молекулярно-биологическое исследование |
A26.05.037 |
Молекулярно-биологическое исследование крови на листерии (Listeria monocytogenes) |
|||||||||||||||||
1323 |
L3 |
Молекулярно-биологическое исследование |
A26.10.007 |
Молекулярно-биологическое исследование перикардиальной жидкости на микобактерии туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
1324 |
L3 |
Молекулярно-биологическое исследование |
A26.10.007.001 |
Определение ДНК микобактерий туберкулеза (Mycobacterium tuberculosis complex) в перикардиальной жидкости методом ПЦР |
|||||||||||||||||
1325 |
L3 |
Молекулярно-биологическое исследование |
A26.10.008 |
Молекулярно-биологическое исследование перикардиальной жидкости для дифференциации видов Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) |
|||||||||||||||||
1326 |
L8 |
Инфекционная иммунология |
A26.19.017 |
Определение антигена E coli O 157:H7 в фекалиях |
|||||||||||||||||
1327 |
L8 |
Инфекционная иммунология |
A26.19.018 |
Определение антигенов сальмонелл в фекалиях |
|||||||||||||||||
1328 |
L3 |
Молекулярно-биологическое исследование |
A26.20.022 |
Молекулярно-биологическое исследование отделяемого слизистых оболочек женских половых органов на гонококк (Neisseria gonorrhoeae) |
|||||||||||||||||
1329 |
L3 |
Молекулярно-биологическое исследование |
A26.20.038 |
Молекулярно-биологическое исследование менструальной крови на микобактерий туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
1330 |
L3 |
Молекулярно-биологическое исследование |
A26.21.007.001 |
Определение ДНК хламидии трахоматис (Chlamydia trachomatis) в отделяемом из уретры методом ПЦР |
|||||||||||||||||
1331 |
L3 |
Молекулярно-биологическое исследование |
A26.21.049 |
Молекулярно-биологическое исследование для дифференциации видов Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) в секрете простаты или эякуляте |
|||||||||||||||||
1332 |
L3 |
Молекулярно-биологическое исследование |
A26.27.001.001 |
Определение ДНК микобактерии туберкулеза (Mycobacterium tuberculosis complex) в нативном препарате тканей органа обоняния или парафиновом блоке методом ПЦР |
|||||||||||||||||
1333 |
L1.1 |
Бактериологические исследования |
A26.30.003 |
Микологическое исследование перитонеальной жидкости на грибы рода кандида (Candida spp.) |
|||||||||||||||||
1334 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.05.130.001 |
Исследование уровня простатспецифического антигена свободного в крови |
|||||||||||||||||
1335 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.109 |
Определение интерлейкина 10 в сыворотке крови |
|||||||||||||||||
1336 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A26.26.008 |
Микроскопическое исследование пунктата стекловидного тела на аэробные и факультативно-анаэробные условно-патогенные микроорганизмы |
|||||||||||||||||
1337 |
L3 |
Молекулярно-биологическое исследование |
A26.28.009.001 |
Определение ДНК цитомегаловируса (Cytomegalovirus) в моче методом ПЦР, качественное исследование |
|||||||||||||||||
1338 |
L8 |
Инфекционная иммунология |
A26.28.010 |
Определение антигена возбудителя легионеллеза (Legionella pneumophila) в моче |
|||||||||||||||||
1339 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.006 |
Исследование уровня миоглобина в крови |
|||||||||||||||||
1340 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.036.008 |
Определение концентрации этанола в крови методом газовой хроматографии |
|||||||||||||||||
1341 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.28.003.002 |
Определение количества белка в суточной моче |
|||||||||||||||||
1342 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.110 |
Определение трофобластического гликопротеина |
|||||||||||||||||
1343 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
B03.016.006 |
Анализ мочи общий |
|||||||||||||||||
1344 |
L2 |
Цитогенетические исследования |
B03.019.001 |
Молекулярно-цитогенетическое исследование (FISH-метод) на одну пару хромосом |
|||||||||||||||||
1345 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.005 |
Исследование уровня свободного гемоглобина в плазме крови |
|||||||||||||||||
1346 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.004 |
Исследование уровня холестерина липопротеинов высокой плотности в крови |
|||||||||||||||||
1347 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.05.232 |
Исследование уровня опухолеассоциированного маркера СА 242 в крови |
|||||||||||||||||
1348 |
L3 |
Молекулярно-биологическое исследование |
A26.20.028 |
Молекулярно-биологическое исследование отделяемого слизистых оболочек женских половых органов на микоплазму хоминис (Mycoplasma hominis) |
|||||||||||||||||
1349 |
L8 |
Инфекционная иммунология |
A26.06.012.002 |
Определение антител к бруцеллам (Brucella spp) в реакции агглютинации Райта |
|||||||||||||||||
1350 |
L8 |
Инфекционная иммунология |
A26.06.012.003 |
Определение неполных антител к бруцеллам (Brucella spp.) в реакции Кумбса |
|||||||||||||||||
1351 |
L8 |
Инфекционная иммунология |
A26.06.012.004 |
Определение суммарных антител к бруцеллам (Brucella spp.) |
|||||||||||||||||
1352 |
L8 |
Инфекционная иммунология |
A26.06.015.001 |
Определение антител класса A к хламидиям (Chlamydia spp.) в крови |
|||||||||||||||||
1353 |
L8 |
Инфекционная иммунология |
A26.06.015.002 |
Определение антител класса M к хламидиям (Chlamydia spp.) в крови |
|||||||||||||||||
1354 |
L8 |
Инфекционная иммунология |
A26.06.015.003 |
Определение антител класса G к хламидиям (Chlamydia spp.) в крови |
|||||||||||||||||
1355 |
L8 |
Инфекционная иммунология |
A26.06.018.001 |
Определение антител класса A (IgA) к хламидии трахоматис (Chlamydia trachomatis) в крови |
|||||||||||||||||
1356 |
L8 |
Инфекционная иммунология |
A26.06.018.002 |
Определение антител класса M (IgM) к хламидии трахоматис (Chlamydia trachomatis) в крови |
|||||||||||||||||
1357 |
L8 |
Инфекционная иммунология |
A26.06.018.003 |
Определение антител класса G (IgG) к хламидии трахоматис (Chlamydia trachomatis) в крови |
|||||||||||||||||
1358 |
L8 |
Инфекционная иммунология |
A26.06.020.001 |
Определение IgM фаза 2 антител к коксиелле Бернета (Coxiella burnetii) в крови |
|||||||||||||||||
1359 |
L8 |
Инфекционная иммунология |
A26.06.020.002 |
Определение IgG фаза 2 антител к коксиелле Бернета (Coxiella burnetii) в крови |
|||||||||||||||||
1360 |
L8 |
Инфекционная иммунология |
A26.06.020.003 |
Определение IgA фаза 1 антител к коксиелле Бернета (Coxiella burnetii) в крови |
|||||||||||||||||
1361 |
L8 |
Инфекционная иммунология |
A26.06.020.004 |
Определение IgG фаза 1 антител к коксиелле Бернета (Coxiella burnetii) в крови |
|||||||||||||||||
1362 |
L8 |
Инфекционная иммунология |
A26.06.020.005 |
Определение суммарных антител к коксиелле Бернета (Coxiella burnetii) в крови |
|||||||||||||||||
1363 |
L8 |
Инфекционная иммунология |
A26.06.022.001 |
Определение антител класса G (IgG) к цитомегаловирусу (Cytomegalovirus) в крови |
|||||||||||||||||
1364 |
L8 |
Инфекционная иммунология |
A26.06.022.002 |
Определение антител класса M (IgM) к цитомегаловирусу (Cytomegalovirus) в крови |
|||||||||||||||||
1365 |
L8 |
Инфекционная иммунология |
A26.06.022.003 |
Определение индекса авидности антител класса G (IgG avidity) к цитомегаловирусу (Cytomegalovirus) в крови |
|||||||||||||||||
1366 |
L8 |
Инфекционная иммунология |
A26.06.029.001 |
Определение антител класса M (IgM) к капсидному антигену (VCA) вируса Эпштейна-Барр (Epstein - Barr virus) в крови |
|||||||||||||||||
1367 |
L8 |
Инфекционная иммунология |
A26.06.029.002 |
Определение антител класса G (IgG) к капсидному антигену (VCA) вируса Эпштейна-Барр (Epstein - Barr virus) в крови |
|||||||||||||||||
1368 |
L8 |
Инфекционная иммунология |
A26.06.034.001 |
Определение антител класса M (anti-HAV IgM) к вирусу гепатита A (Hepatitis A virus) в крови |
|||||||||||||||||
1369 |
L8 |
Инфекционная иммунология |
A26.06.034.002 |
Обнаружение антител класса G (anti-HAV IgG) к вирусу гепатита A (Hepatitis A virus) в крови |
|||||||||||||||||
1370 |
L8 |
Инфекционная иммунология |
A26.06.039.001 |
Определение антител класса M к ядерному антигену (anti-HBc IgM) вируса гепатита B (Hepatitis B virus) в крови |
|||||||||||||||||
1371 |
L8 |
Инфекционная иммунология |
A26.06.039.002 |
Определение антител класса G к ядерному антигену (anti-HBc IgG) вируса гепатита B (Hepatitis B virus) в крови |
|||||||||||||||||
1372 |
L8 |
Инфекционная иммунология |
A26.06.040.001 |
Определение антител к поверхностному антигену (anti-HBs) вируса гепатита B (Hepatitis B virus) в крови, качественное исследование |
|||||||||||||||||
1373 |
L8 |
Инфекционная иммунология |
A26.06.040.002 |
Определение антител к поверхностному антигену (anti-HBs) вируса гепатита B (Hepatitis B virus) в крови, количественное исследование |
|||||||||||||||||
1374 |
L8 |
Инфекционная иммунология |
A26.06.041.001 |
Определение антител класса G (anti-HCV IgG) к вирусу гепатита C (Hepatitis C virus) в крови |
|||||||||||||||||
1375 |
L8 |
Инфекционная иммунология |
A26.06.041.002 |
Определение суммарных антител классов M и G (anti-HCV IgG и anti-HCV IgM) к вирусу гепатита C (Hepatitis C virus) в крови |
|||||||||||||||||
1376 |
L8 |
Инфекционная иммунология |
A26.06.043.001 |
Определение антител класса M (anti-HDV IgM) к вирусу гепатита D (Hepatitis D virus) в крови |
|||||||||||||||||
1377 |
L8 |
Инфекционная иммунология |
A26.06.043.002 |
Определение антител класса G (anti-HDV IgG) к вирусу гепатита D (Hepatitis D virus) в крови |
|||||||||||||||||
1378 |
L8 |
Инфекционная иммунология |
A26.06.044.001 |
Определение антител класса M (anti-HEV IgM) к вирусу гепатита Е (Hepatitis E virus) в крови |
|||||||||||||||||
1379 |
L8 |
Инфекционная иммунология |
A26.06.044.002 |
Определение антител класса G (anti-HEV IgG) к вирусу гепатита Е (Hepatitis E virus) в крови |
|||||||||||||||||
1380 |
L8 |
Инфекционная иммунология |
A26.06.045.001 |
Определение антител класса G (IgG) к вирусу простого герпеса 1 типа (Herpes simplex virus 1) в крови |
|||||||||||||||||
1381 |
L8 |
Инфекционная иммунология |
A26.06.045.002 |
Определение антител класса G (IgG) к вирусу простого герпеса 2 типа (Herpes simplex virus 2) в крови |
|||||||||||||||||
1382 |
L8 |
Инфекционная иммунология |
A26.06.045.003 |
Определение антител класса M (IgM) к вирусу простого герпеса 1 и 2 типов (Herpes simplex virus types 1, 2) в крови |
|||||||||||||||||
1383 |
L8 |
Инфекционная иммунология |
A26.06.046.001 |
Определение авидности антител класса G к вирусу простого герпеса 2 типа (Herpes simplex virus 2) |
|||||||||||||||||
1384 |
L8 |
Инфекционная иммунология |
A26.06.046.002 |
определение авидности антител класса G к вирусу простого герпеса 1 и 2 типов (Herpes simplex virus types 1, 2) |
|||||||||||||||||
1385 |
L8 |
Инфекционная иммунология |
A26.06.047.001 |
Определение антител класса G (IgG) к вирусу герпеса человека 6 типа (Human herpes virus 6) в крови |
|||||||||||||||||
1386 |
L8 |
Инфекционная иммунология |
A26.06.049.001 |
Исследование уровня антител классов M, G (IgM, IgG) к вирусу иммунодефицита человека ВИЧ-1/2 и антигена p24 (Human immunodeficiency virus HIV 1/2 + Agp24) в крови |
|||||||||||||||||
1387 |
L8 |
Инфекционная иммунология |
A26.06.054.001 |
Определение антител класса M (IgM) к лептоспире интерроганс (Leptospira interrogans) в крови |
|||||||||||||||||
1388 |
L8 |
Инфекционная иммунология |
A26.06.054.002 |
Определение антител класса А (IgA) к лептоспире интерроганс (Leptospira interrogans) в крови |
|||||||||||||||||
1389 |
L8 |
Инфекционная иммунология |
A26.06.054.003 |
Определение антител класса G (IgG) к лептоспире интерроганс (Leptospira interrogans) в крови |
|||||||||||||||||
1390 |
L8 |
Инфекционная иммунология |
A26.06.054.004 |
Определение суммарных антител к лептоспире интерроганс (Leptospira interrogans) в крови |
|||||||||||||||||
1391 |
L8 |
Инфекционная иммунология |
A26.06.056.001 |
Определение антител класса G (IgG) к вирусу кори в крови |
|||||||||||||||||
1392 |
L8 |
Инфекционная иммунология |
A26.06.056.002 |
Определение антител класса M (IgM) к вирусу кори в крови |
|||||||||||||||||
1393 |
L8 |
Инфекционная иммунология |
A26.06.057 |
Определение антител классов M, G (IgM, IgG) к микоплазме пневмонии (Mycoplasma pneumoniae) в крови |
|||||||||||||||||
1394 |
L8 |
Инфекционная иммунология |
A26.06.060.001 |
Определение антител класса M (IgM) к вирусу Крымской-Конго геморрагической лихорадки (Crimean-Congo hemorrhagic fever virus) в крови |
|||||||||||||||||
1395 |
L8 |
Инфекционная иммунология |
A26.06.060.002 |
Определение антител класса G (IgG) к вирусу Крымской-Конго геморрагической лихорадки (Crimean-Congo hemorrhagic fever virus) в крови |
|||||||||||||||||
1396 |
L8 |
Инфекционная иммунология |
A26.06.060.003 |
Определение суммарных антител к вирусу Крымской-Конго геморрагической лихорадки (Crimean-Congo hemorrhagic fever virus) в крови |
|||||||||||||||||
1397 |
L8 |
Инфекционная иммунология |
A26.06.063.002 |
Определение антител класса M (IgM) к парвовирусу B19 (Parvovirus B19) в крови |
|||||||||||||||||
1398 |
L8 |
Инфекционная иммунология |
A26.06.064.001 |
Определение антител класса G (IgG) к плазмодию фальципарум (Plasmodium falciparum) в крови |
|||||||||||||||||
1399 |
L8 |
Инфекционная иммунология |
A26.06.064.002 |
Определение суммарных антител к плазмодию фальципарум (Plasmodium falciparum) в крови |
|||||||||||||||||
1400 |
L8 |
Инфекционная иммунология |
A26.06.068.001 |
Определение суммарных антител к риккетсиям - возбудителям клещевых пятнистых лихорадок (Rickettsia spp.) в крови |
|||||||||||||||||
1401 |
L8 |
Инфекционная иммунология |
A26.06.071.001 |
Определение антител класса G (IgG) к вирусу краснухи (Rubella virus) в крови |
|||||||||||||||||
1402 |
L8 |
Инфекционная иммунология |
A26.06.071.002 |
Определение антител класса M (IgM) к вирусу краснухи (Rubella virus) в крови |
|||||||||||||||||
1403 |
L8 |
Инфекционная иммунология |
A26.06.071.003 |
Определение индекса авидности антител класса G (IgG avidity) к вирусу краснухи (Rubella virus) в крови |
|||||||||||||||||
1404 |
L8 |
Инфекционная иммунология |
A26.06.077 |
Определение антител к сальмонелле тифи (Salmonella typhi) в крови |
|||||||||||||||||
1405 |
L8 |
Инфекционная иммунология |
A26.06.081.001 |
Определение антител класса G (IgG) к токсоплазме (Toxoplasma gondii) в крови |
|||||||||||||||||
1406 |
L8 |
Инфекционная иммунология |
A26.06.081.002 |
Определение антител класса M (IgM) к токсоплазме (Toxoplasma gondii) в крови |
|||||||||||||||||
1407 |
L8 |
Инфекционная иммунология |
A26.06.081.003 |
Определение индекса авидности антител класса G (IgG avidity) антител к токсоплазме (Toxoplasma gondii) в крови |
|||||||||||||||||
1408 |
L8 |
Инфекционная иммунология |
A26.06.082.007 |
Определение антител к Treponema pallidum в крови методом иммуноблоттинга | |||||||||||||||||
1409 |
L8 |
Инфекционная иммунология |
A26.06.082.008 |
Определение антител к бледной трепонеме (Treponema pallidum) в сыворотке крови реакцией иммунофлюоресценции (РИФ) | |||||||||||||||||
1410 |
L8 |
Инфекционная иммунология |
A26.06.084.001 |
Определение антител класса G (IgG) к вирусу ветряной оспы и опоясывающего лишая (Varicella-Zoster virus) в крови | |||||||||||||||||
1411 |
L8 |
Инфекционная иммунология |
A26.06.084.002 |
Определение антител класса M (IgM) к вирусу ветряной оспы и опоясывающего лишая (Varicella-Zoster virus) в крови | |||||||||||||||||
1412 |
L8 |
Инфекционная иммунология |
A26.06.088.001 |
Определение антител класса M (IgM) к вирусу клещевого энцефалита в крови | |||||||||||||||||
1413 |
L8 |
Инфекционная иммунология |
A26.06.088.002 |
Определение антител класса G (IgG) к вирусу клещевого энцефалита в крови | |||||||||||||||||
1414 |
L8 |
Инфекционная иммунология |
A26.06.088.003 |
Определение суммарных антител к вирусу клещевого энцефалита в крови | |||||||||||||||||
1415 |
L8 |
Инфекционная иммунология |
A26.06.090.001 |
Определение антител класса M (IgM) к хантавирусам, возбудителям геморрагической лихорадки с почечным синдромом в крови | |||||||||||||||||
1416 |
L8 |
Инфекционная иммунология |
A26.06.090.002 |
Определение антител класса G (IgG) к хантавирусам, возбудителям геморрагической лихорадки с почечным синдромом в крови | |||||||||||||||||
1417 |
L8 |
Инфекционная иммунология |
A26.06.090.003 |
Определение суммарных антител к хантавирусам, возбудителям геморрагической лихорадки с почечным синдромом в крови | |||||||||||||||||
1418 |
L8 |
Инфекционная иммунология |
A26.06.099.001 |
Определение антител класса G (IgG) к плазмодию вивакс (Plasmodium vivax) в крови | |||||||||||||||||
1419 |
L8 |
Инфекционная иммунология |
A26.06.102 |
Определение антител к возбудителю паракоклюша (Bordetella parapertussis) в крови | |||||||||||||||||
1420 |
L8 |
Инфекционная иммунология |
A26.06.103 |
Определение антител к возбудителю коклюша (Bordetella pertussis) в крови | |||||||||||||||||
1421 |
L8 |
Инфекционная иммунология |
A26.06.104 |
Определение антител к дифтерийному анатоксину в крови | |||||||||||||||||
1422 |
L8 |
Инфекционная иммунология |
A26.06.106 |
Определение антител к вирусу Денге в крови | |||||||||||||||||
1423 |
L8 |
Инфекционная иммунология |
A26.06.106.001 |
Определение антител класса IgM к вирусу Денге в крови | |||||||||||||||||
1424 |
L8 |
Инфекционная иммунология |
A26.06.106.002 |
Определение антител класса IgG к вирусу Денге в крови | |||||||||||||||||
1425 |
L8 |
Инфекционная иммунология |
A26.06.107 |
Определение антигена вируса клещевого энцефалита в крови | |||||||||||||||||
1426 |
L8 |
Инфекционная иммунология |
A26.06.108 |
Определение антигена криптококка (Cryptococcus neoformans) в крови | |||||||||||||||||
1427 |
L8 |
Инфекционная иммунология |
A26.06.109 |
Определение антител к возбудителю менингококка (Neisseria meningitidis) в крови | |||||||||||||||||
1428 |
L8 |
Инфекционная иммунология |
A26.06.110 |
Определение антител к Шига-токсину в сыворотке крови | |||||||||||||||||
1429 |
L8 |
Инфекционная иммунология |
A26.06.111 |
Определение NS1 антигена вируса Денге в крови | |||||||||||||||||
1430 |
L8 |
Инфекционная иммунология |
A26.06.112 |
Определение антител к вирусу паротита (Mumps virus) в крови | |||||||||||||||||
1431 |
L8 |
Инфекционная иммунология |
A26.06.112.001 |
Определение антител класса G (IgG) к вирусу паротита (Mumps virus) в крови | |||||||||||||||||
1432 |
L8 |
Инфекционная иммунология |
A26.06.112.002 |
Определение антител класса M (IgM) к вирусу паротита (Mumps virus) в крови | |||||||||||||||||
1433 |
L8 |
Инфекционная иммунология |
A26.06.113 |
Определение антител к хламидии пневмонии (Chlamydophila pneumoniae) в крови | |||||||||||||||||
1434 |
L8 |
Инфекционная иммунология |
A26.06.114 |
Определение антител к вирусу Западного Нила в крови | |||||||||||||||||
1435 |
L8 |
Инфекционная иммунология |
A26.06.114.001 |
Определение антител класса M (IgM) к вирусу Западного Нила в крови | |||||||||||||||||
1436 |
L8 |
Инфекционная иммунология |
A26.06.114.002 |
Определение антител класса G (IgG) к вирусу Западного Нила в крови | |||||||||||||||||
1437 |
L8 |
Инфекционная иммунология |
A26.06.114.003 |
Определение суммарных антител к вирусу Западного Нила крови | |||||||||||||||||
1438 |
L8 |
Инфекционная иммунология |
A26.06.115 |
Определение суммарных антител к малярийным плазмодиям в крови | |||||||||||||||||
1439 |
L8 |
Инфекционная иммунология |
A26.06.116 |
Определение антител к анаплазме фагоцитофиллум (Anaplasma phagocytophillum) в крови | |||||||||||||||||
1440 |
L8 |
Инфекционная иммунология |
A26.06.116.001 |
Определение антител класса M (IgM) к анаплазме фагоцитофиллум (Anaplasma phagocytophillum) в крови | |||||||||||||||||
1441 |
L8 |
Инфекционная иммунология |
A26.06.116.002 |
Определение антител класса G (IgG) к анаплазме фагоцитофиллум (Anaplasma phagocytophillum) в крови | |||||||||||||||||
1442 |
L8 |
Инфекционная иммунология |
A26.06.116.003 |
Определение суммарных антител к анаплазме фагоцитофиллум (Anaplasma phagocytophillum) в крови | |||||||||||||||||
1443 |
L8 |
Инфекционная иммунология |
A26.06.117 |
Определение антител к возбудителям моноцитарного эрлихиоза человека (Ehrlichia muris, Ehrlichia chaffeensis) в крови | |||||||||||||||||
1444 |
L8 |
Инфекционная иммунология |
A26.06.117.001 |
Определение антител класса M (IgM) к возбудителям моноцитарного эрлихиоза человека (Ehrlichia muris, Ehrlichia chaffeensis) в крови | |||||||||||||||||
1445 |
L8 |
Инфекционная иммунология |
A26.06.117.002 |
Определение антител класса G (IgG) к возбудителям моноцитарного эрлихиоза человека (Ehrlichia muris, Ehrlichia chaffeensis) в крови | |||||||||||||||||
1446 |
L8 |
Инфекционная иммунология |
A26.06.117.003 |
Определение суммарных антител к возбудителям моноцитарного эрлихиоза человека (Ehrlichia muris, Ehrlichia chaffeensis) в крови | |||||||||||||||||
1447 |
L8 |
Инфекционная иммунология |
A26.06.118 |
Определение антител к риккетсиям - возбудителям сыпного тифа (Rickettsia spp.) в крови | |||||||||||||||||
1448 |
L8 |
Инфекционная иммунология |
A26.06.118.001 |
Определение суммарных антител к риккетсиям - возбудителям сыпного тифа (Rickettsia spp.) в крови | |||||||||||||||||
1449 |
L8 |
Инфекционная иммунология |
A26.06.119 |
Определение антител к трихинеллам (Trichinella spiralis) | |||||||||||||||||
1450 |
L8 |
Инфекционная иммунология |
A26.06.120 |
Определение антител к возбудителям клонорхоза (Clonorchis sinensis) | |||||||||||||||||
1451 |
L8 |
Инфекционная иммунология |
A26.06.121 |
Определение антител к аскаридам (Ascaris lumbricoides) | |||||||||||||||||
1452 |
L8 |
Инфекционная иммунология |
A26.06.122 |
Определение антител к тениидам (Taenia solium, Taeniarhynchus saginatus) | |||||||||||||||||
1453 |
L8 |
Инфекционная иммунология |
A26.06.123 |
Определение антител к возбудителям стронгиллоидоза (Strongyloides stercoralis) | |||||||||||||||||
1454 |
L8 |
Инфекционная иммунология |
A26.06.124 |
Определение антител к возбудителям шистосомоза (Schistosoma haemotobium/ mansoni/japonicum) | |||||||||||||||||
1455 |
L8 |
Инфекционная иммунология |
A26.06.125 |
Определение антител к возбудителям фасциолеза (Fasciola hepatica) | |||||||||||||||||
1456 |
L8 |
Инфекционная иммунология |
A26.06.127 |
Определение Core-антигена вируса гепатита C (Hepatitis C virus) в крови | |||||||||||||||||
1457 |
L8 |
Инфекционная иммунология |
A26.06.128 |
Определение антигена плазмодия вивакс (Plasmodium vivax) в крови | |||||||||||||||||
1458 |
L8 |
Инфекционная иммунология |
A26.06.129 |
Определение антигенов малярийных плазмодиев (Plasmodium) в крови | |||||||||||||||||
1459 |
L8 |
Инфекционная иммунология |
A26.06.130 |
Определение антигена плазмодия фальципарум (Plasmodium falciparum) в крови | |||||||||||||||||
1460 |
L8 |
Инфекционная иммунология |
A26.06.131 |
Определение антигенов вируса простого герпеса 1 и 2 типов (Herpes simplex virus types 1, 2) в крови | |||||||||||||||||
1461 |
L8 |
Инфекционная иммунология |
A26.06.132 |
Определение антигена бруцелл (Brucella spp.) в крови | |||||||||||||||||
1462 |
L3 |
Молекулярно-биологическое исследование |
A26.06.134 |
Молекулярно-биологическое исследование нативного препарата ткани селезенки или парафинового блока на Mycobacterium tuberculosis complex (микобактерии туберкулеза) | |||||||||||||||||
1463 |
L3 |
Молекулярно-биологическое исследование |
A26.06.134.001 |
Определение ДНК Mycobacterium tuberculosis complex (микобактерий туберкулеза) в нативном препарате ткани селезенки или парафиновом блоке | |||||||||||||||||
1464 |
L3 |
Молекулярно-биологическое исследование |
A26.06.135 |
Молекулярно-биологическое исследование нативного препарата ткани селезенки или парафинового блока для дифференциации видов Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) | |||||||||||||||||
1465 |
L3 |
Молекулярно-биологическое исследование |
A26.06.135.001 |
Определение ДНК Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) с дифференциацией вида в нативном препарате ткани селезенки или парафиновом блоке методом ПЦР | |||||||||||||||||
1466 |
L3 |
Молекулярно-биологическое исследование |
A26.07.008.001 |
Определение ДНК вирус герпеса человека 6 типа (HHV 6) в слюне, количественное исследование | |||||||||||||||||
1467 |
L3 |
Молекулярно-биологическое исследование |
A26.08.019.003 |
Определение РНК вируса гриппа C (Influenza virus C) в мазках со слизистой оболочки носоглотки методом ПЦР | |||||||||||||||||
1468 |
L3 |
Молекулярно-биологическое исследование |
A26.08.074 |
Молекулярно-биологическое исследование нативного препарата верхних дыхательных путей или парафинового блока на Mycobacterium tuberculosis complex (микобактерий туберкулеза) | |||||||||||||||||
1469 |
L3 |
Молекулярно-биологическое исследование |
A26.08.074.001 |
Определение ДНК микобактерий туберкулеза (Mycobacterium tuberculosis complex) в нативном препарате верхних дыхательных путей или парафиновом блоке | |||||||||||||||||
1470 |
L3 |
Молекулярно-биологическое исследование |
A26.08.075 |
Молекулярно-биологическое исследование нативного препарата верхних дыхательных путей или парафинового блока для дифференциации видов Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) | |||||||||||||||||
1471 |
L3 |
Молекулярно-биологическое исследование |
A26.08.075.001 |
Определение ДНК Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) с дифференциацией вида в нативном препарате верхних дыхательных путей или парафиновом блоке методом ПЦР | |||||||||||||||||
1472 |
L3 |
Молекулярно-биологическое исследование |
A26.09.085.001 |
Определение ДНК микобактерий туберкулеза (Mycobacterium tuberculosis complex) в нативном препарате тканей трахеи и бронхов или парафиновом блоке | |||||||||||||||||
1473 |
L3 |
Молекулярно-биологическое исследование |
A26.09.086 |
Молекулярно-биологическое исследование нативного препарата тканей трахеи и бронхов или парафинового блока для дифференциации видов Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) | |||||||||||||||||
1474 |
L3 |
Молекулярно-биологическое исследование |
A26.09.086.001 |
Определение ДНК Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) с дифференциацией вида в нативном препарате тканей трахеи и бронхов или парафиновом блоке методом ПЦР | |||||||||||||||||
1475 |
L3 |
Молекулярно-биологическое исследование |
A26.16.010 |
Молекулярно-биологическое исследование нативного препарата тканей пищевода, желудка, двенадцатиперстной кишки или парафинового блока на микобактерии туберкулеза (Mycobacterium tuberculosis complex) | |||||||||||||||||
1476 |
L3 |
Молекулярно-биологическое исследование |
A26.16.010.001 |
Определение ДНК микобактерии туберкулеза (Mycobacterium tuberculosis complex) в нативном препарате тканей пищевода, желудка, двенадцатиперстной кишки или парафиновом блоке методом ПЦР | |||||||||||||||||
1477 |
L3 |
Молекулярно-биологическое исследование |
A26.16.012 |
Молекулярно-биологическое исследование нативного препарата тканей пищевода, желудка, двенадцатиперстной кишки или парафинового блока для дифференциации видов Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) | |||||||||||||||||
1478 |
L3 |
Молекулярно-биологическое исследование |
A26.19.021 |
Молекулярно-биологическое исследование кала на микобактерии туберкулеза (Mycobacterium tuberculesis) | |||||||||||||||||
1479 |
L3 |
Молекулярно-биологическое исследование |
A26.19.025 |
Молекулярно-биологическое исследование фекалий на вирус гепатита A (Hepatitis A virus) | |||||||||||||||||
1480 |
L3 |
Молекулярно-биологическое исследование |
A26.19.025.001 |
Определение РНК вируса гепатита A (Hepatitis A virus) методом ПЦР в фекалиях | |||||||||||||||||
1481 |
L3 |
Молекулярно-биологическое исследование |
A26.19.026 |
Молекулярно-биологическое исследование фекалий на вирус гепатита Е (Hepatitis A virus) | |||||||||||||||||
1482 |
L3 |
Молекулярно-биологическое исследование |
A26.19.035.001 |
Определение генов приобретенных карбапенемаз бактерий класса металло- | |||||||||||||||||
1483 |
L8 |
Инфекционная иммунология |
A26.19.040 |
Определение антигенов норовирусов (Norovirus) в образцах фекалий | |||||||||||||||||
1484 |
L8 |
Инфекционная иммунология |
A26.19.041 |
Определение антигенов астровирусов (Astrovirus) в образцах фекалий | |||||||||||||||||
1485 |
L8 |
Инфекционная иммунология |
A26.19.042 |
Определение антигенов аденовирусов (Adenovirus) в образцах фекалий | |||||||||||||||||
1486 |
L8 |
Инфекционная иммунология |
A26.19.043 |
Определение токсинов возбудителя диффициального клостридиоза (Clostridium difficile) в образцах фекалий | |||||||||||||||||
1487 |
L8 |
Инфекционная иммунология |
A26.19.044 |
Определение токсинов золотистого стафилококка (Staphylococcus aureus) в образцах фекалий | |||||||||||||||||
1488 |
L8 |
Инфекционная иммунология |
A26.19.045 |
Определение токсинов возбудителя ботулизма (Clostridium botulinum) в образцах фекалий | |||||||||||||||||
1489 |
L8 |
Инфекционная иммунология |
A26.19.046 |
Определение токсинов энтерогеморрагических эшерихий (EHEC) в образцах фекалий | |||||||||||||||||
1490 |
L8 |
Инфекционная иммунология |
A26.19.047 |
Определение токсинов энтерогеморрагических эшерихий (EHEC) в образцах фекалий с культуральным обогащением образца | |||||||||||||||||
1491 |
L3 |
Молекулярно-биологическое исследование |
A26.19.048 |
Молекулярно-биологическое исследование фекалий на аскариды (Ascaris lumbricoides) | |||||||||||||||||
1492 |
L3 |
Молекулярно-биологическое исследование |
A26.19.048.001 |
Определение ДНК аскарид (Ascaris lumbricoides) в фекалиях методом ПЦР | |||||||||||||||||
1493 |
L3 |
Молекулярно-биологическое исследование |
A26.19.049 |
Молекулярно-биологическое исследование фекалий на анкилостомиды (Ancylostoma duodenale, Necator americanus) | |||||||||||||||||
1494 |
L3 |
Молекулярно-биологическое исследование |
A26.19.049.001 |
Определение ДНК анкилостомид (Ancylostoma duodenale, Necator americanus) в фекалиях методом ПЦР | |||||||||||||||||
1495 |
L8 |
Инфекционная иммунология |
A26.19.091 |
Иммунохроматографическое экспресс-исследование кала на астровирус | |||||||||||||||||
1496 |
L8 |
Инфекционная иммунология |
A26.19.092 |
Иммунохроматографическое экспресс-исследование кала на энтеровирус | |||||||||||||||||
1497 |
L8 |
Инфекционная иммунология |
A26.19.093 |
Иммунохроматографическое экспресс-исследование кала на кишечную палочку (Escherichia coli) | |||||||||||||||||
1498 |
L8 |
Инфекционная иммунология |
A26.19.094 |
Иммунохроматографическое экспресс-исследование кала на кампилобактерии (Campylobacter spp.) | |||||||||||||||||
1499 |
L8 |
Инфекционная иммунология |
A26.19.095 |
Иммунохроматографическое экспресс-исследование кала на токсины A и B клостридии (Clostridium difficile) | |||||||||||||||||
1500 |
L8 |
Инфекционная иммунология |
A26.19.096 |
Иммунохроматографическое экспресс-исследование кала на кишечные лямблии (Giardia intestinalis) | |||||||||||||||||
1501 |
L8 |
Инфекционная иммунология |
A26.19.097 |
Иммунохроматографическое экспресс-исследование кала на криптоспоридии (Cryptosporidium) | |||||||||||||||||
1502 |
L8 |
Инфекционная иммунология |
A26.19.098 |
Иммунохроматографическое экспресс-исследование кала на геликобактер пилори (Helicobacter pylori) | |||||||||||||||||
1503 |
L8 |
Инфекционная иммунология |
A26.19.099 |
Иммунохроматографическое экспресс-исследование кала на листерии (Listeria monocytogenes) | |||||||||||||||||
1504 |
L8 |
Инфекционная иммунология |
A26.19.100 |
Иммунохроматографическое экспресс-исследование кала на сальмонеллу (Salmonella spp.) | |||||||||||||||||
1505 |
L8 |
Инфекционная иммунология |
A26.19.101 |
Иммунохроматографическое экспресс-исследование кала на сальмонеллу тифи (Salmonella typhi) | |||||||||||||||||
1506 |
L3 |
Молекулярно-биологическое исследование |
A26.19.102 |
Молекулярно-биологическое исследование нативного препарата тканей сигмовидной/прямой кишки или парафинового блока на микобактерии туберкулеза (Mycobacterium tuberculosis complex) | |||||||||||||||||
1507 |
L3 |
Молекулярно-биологическое исследование |
A26.19.102.001 |
Определение ДНК микобактерий туберкулеза (Mycobacterium tuberculosis complex) в нативном препарате тканей сигмовидной/прямой кишки или парафиновом блоке методом ПЦР | |||||||||||||||||
1508 |
L3 |
Молекулярно-биологическое исследование |
A26.19.103 |
Молекулярно-биологическое исследование нативного препарата тканей сигмовидной/прямой кишки или парафинового блока для дифференциации видов Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) | |||||||||||||||||
1509 |
L3 |
Молекулярно-биологическое исследование |
A26.19.103.001 |
Определение ДНК Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) с дифференциацией вида в нативном препарате тканей сигмовидной/прямой кишки или парафиновом блоке методом ПЦР | |||||||||||||||||
1510 |
L8 |
Инфекционная иммунология |
A26.20.022.002 |
Определение РНК гонококка (Neiseria gonorrhoeae) в отделяемом слизистых оболочек женских половых органов методом NASBA | |||||||||||||||||
1511 |
L3 |
Молекулярно-биологическое исследование |
A26.20.025 |
Молекулярно-биологическое исследование отделяемого эрозивно-язвенных элементов слизистых оболочек половых органов на бледную трепонему (Treponema pallidum) | |||||||||||||||||
1512 |
L3 |
Молекулярно-биологическое исследование |
A26.20.026.001 |
Определение ДНК трихомонас вагиналис (Trichomonas vaginalis) в отделяемом слизистых оболочек женских половых органов методом ПЦР | |||||||||||||||||
1513 |
L3 |
Молекулярно-биологическое исследование |
A26.20.029 |
Молекулярно-биологическое исследование отделяемого слизистых оболочек женских половых органов на уреаплазмы (Ureaplasma spp.) | |||||||||||||||||
1514 |
L3 |
Молекулярно-биологическое исследование |
A26.20.043.001 |
Определение ДНК микобактерии туберкулеза (Mycobacterium tuberculosis complex) в нативном препарате тканей женских половых органов или парафиновом блоке методом ПЦР | |||||||||||||||||
1515 |
L3 |
Молекулярно-биологическое исследование |
A26.20.044 |
Молекулярно-биологическое исследование нативного препарата тканей женских половых органов или парафинового блока для дифференциации видов Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) | |||||||||||||||||
1516 |
L3 |
Молекулярно-биологическое исследование |
A26.20.044.001 |
Определение ДНК Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) с дифференциацией вида в нативном препарате тканей женских половых органов или парафиновом блоке методом ПЦР | |||||||||||||||||
1517 |
L3 |
Молекулярно-биологическое исследование |
A26.21.010.002 |
Определение ДНК цитомегаловируса (Cytomegalovirus) в отделяемом из уретры методом ПЦР, количественное исследование | |||||||||||||||||
1518 |
L3 |
Молекулярно-биологическое исследование |
A26.21.032 |
Молекулярно-биологическое исследование отделяемого из уретры на микоплазму хоминис (Mycoplasma hominis) | |||||||||||||||||
1519 |
L3 |
Молекулярно-биологическое исследование |
A26.21.033 |
Молекулярно-биологическое исследование отделяемого из уретры на уреаплазмы (Ureaplasma spp.) | |||||||||||||||||
1520 |
L3 |
Молекулярно-биологическое исследование |
A26.21.054 |
Молекулярно-биологическое исследование нативного препарата тканей мужских половых органов или парафинового блока для дифференциации видов Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) | |||||||||||||||||
1521 |
L3 |
Молекулярно-биологическое исследование |
A26.21.054.001 |
Определение ДНК Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) с дифференциацией вида в нативном препарате тканей мужских половых органов или парафиновом блоке методом ПЦР | |||||||||||||||||
1522 |
L3 |
Молекулярно-биологическое исследование |
A26.23.016 |
Молекулярно-биологическое исследование спинномозговой жидкости на вирус герпеса 6 типа (HHV6) | |||||||||||||||||
1523 |
L3 |
Молекулярно-биологическое исследование |
A26.23.032 |
Молекулярно-биологическое исследование спинномозговой жидкости на бруцеллы (Brucella spp.) | |||||||||||||||||
1524 |
L3 |
Молекулярно-биологическое исследование |
A26.23.032.001 |
Определение ДНК бруцелл (Brucella spp.) в спинномозговой жидкости методом ПЦР | |||||||||||||||||
1525 |
L3 |
Молекулярно-биологическое исследование |
A26.23.033 |
Молекулярно-биологическое исследование спинномозговой жидкости на возбудителей иксодовых клещевых боррелиозов группы Borrelia burgdorferi sensu lato | |||||||||||||||||
1526 |
L3 |
Молекулярно-биологическое исследование |
A26.23.033.001 |
Определение ДНК возбудителей иксодовых клещевых боррелиозов группы Borrelia burgdorferi sensu lato в спинномозговой жидкости методом ПЦР | |||||||||||||||||
1527 |
L3 |
Молекулярно-биологическое исследование |
A26.23.041.001 |
Определение ДНК микобактерий туберкулеза (Mycobacterium tuberculosis complex) в спинномозговой жидкости | |||||||||||||||||
1528 |
L3 |
Молекулярно-биологическое исследование |
A26.23.042 |
Молекулярно-биологическое исследование спинномозговой жидкости на Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) с дифференциацией видов | |||||||||||||||||
1529 |
L3 |
Молекулярно-биологическое исследование |
A26.23.042.001 |
Определение ДНК Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) с дифференциацией вида в спинномозговой жидкости методом ПЦР | |||||||||||||||||
1530 |
L3 |
Молекулярно-биологическое исследование |
A26.28.012 |
Молекулярно-биологическое исследование мочи на Streptococcus pyogenes (SGA) | |||||||||||||||||
1531 |
L3 |
Молекулярно-биологическое исследование |
A26.28.016 |
Молекулярно-биологическое исследование мочи на трихомонас вагиналис (Trichomonas vaginalis) | |||||||||||||||||
1532 |
L3 |
Молекулярно-биологическое исследование |
A26.28.017 |
Молекулярно-биологическое исследование мочи на микоплазму гениталиум (Mycoplasma genitalium) | |||||||||||||||||
1533 |
L3 |
Молекулярно-биологическое исследование |
A26.28.018 |
Молекулярно-биологическое исследование мочи на микоплазму хоминис (Mycoplasma hominis) | |||||||||||||||||
1534 |
L8 |
Инфекционная иммунология |
A26.30.004.010 |
Определение бета-лактамаз расширенного спектра методом масс-спектрометрии | |||||||||||||||||
1535 |
L3 |
Молекулярно-биологическое исследование |
A26.30.004.011 |
Определение генов бета-лактамаз расширенного спектра методом амплификации нуклеиновых кислот | |||||||||||||||||
1536 |
L3 |
Молекулярно-биологическое исследование |
A26.30.004.012 |
Определение генов бета-лактамаз расширенного спектра методом ДНК-гибридизации |
|||||||||||||||||
1537 |
L3 |
Молекулярно-биологическое исследование |
A26.30.004.013 |
Определение генов бета-лактамаз расширенного спектра методом определения нуклеотидной последовательности ДНК |
|||||||||||||||||
1538 |
L8 |
Инфекционная иммунология |
A26.30.004.014 |
Определение карбапенемаз диско-диффузионным методом |
|||||||||||||||||
1539 |
L8 |
Инфекционная иммунология |
A26.30.004.018 |
Определение карбапенемаз иммуноферментным методом |
|||||||||||||||||
1540 |
L8 |
Инфекционная иммунология |
A26.30.004.019 |
Определение карбапенемаз методом масс-спектрометрии |
|||||||||||||||||
1541 |
L3 |
Молекулярно-биологическое исследование |
A26.30.004.020 |
Определение генов карбапенемаз методом ДНК-гибридизации |
|||||||||||||||||
1542 |
L3 |
Молекулярно-биологическое исследование |
A26.26.012 |
Молекулярно-биологическое исследование отделяемого конъюнктивы на вирус простого герпеса (Herpes simplex virus) |
|||||||||||||||||
1543 |
L3 |
Молекулярно-биологическое исследование |
A26.26.013 |
Молекулярно-биологическое исследование отделяемого конъюнктивы на аденовирус (Adenovirus) |
|||||||||||||||||
1544 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.05.231 |
Исследование уровня опухолеассоциированного маркера СА 15-3 в крови |
|||||||||||||||||
1545 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.05.233 |
Исследование уровня пресепсина в крови |
|||||||||||||||||
1546 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.05.238 |
Определение активности супероксиддисмутызы |
|||||||||||||||||
1547 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.252 |
Исследование уровня ионизированного магния в крови |
|||||||||||||||||
1548 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.253 |
Исследование уровня тропонина T в крови |
|||||||||||||||||
1549 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.016.004 |
Тромбофотометрия динамическая |
|||||||||||||||||
1550 |
L3 |
Молекулярно-биологическое исследование |
A26.05.020.001 |
Определение ДНК вируса гепатита B (Hepatitis B virus) в крови методом ПЦР, качественное исследование |
|||||||||||||||||
1551 |
L3 |
Молекулярно-биологическое исследование |
A26.30.004.021 |
Определение генов карбапенемаз методом амплификации нуклеиновых кислот |
|||||||||||||||||
1552 |
L3 |
Молекулярно-биологическое исследование |
A26.30.004.022 |
Определение генов карбапенемаз методом определения нуклеотидной последовательности ДНК |
|||||||||||||||||
1553 |
L3 |
Молекулярно-биологическое исследование |
A26.26.024.001 |
Определение ДНК гонококка (Neisseria gonorrhoeae) в отделяемом конъюнктивы методом ПЦР |
|||||||||||||||||
1554 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.022.001 |
Исследование уровня билирубина связанного (конъюгированного) в крови |
|||||||||||||||||
1555 |
L3 |
Молекулярно-биологическое исследование |
A26.26.025.001 |
Определение ДНК микобактерий туберкулеза (Mycobacterium tuberculosis complex) в нативном препарате тканей органа зрения или парафиновом блоке методом ПЦР |
|||||||||||||||||
1556 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.05.054.003 |
Исследование уровня иммуноглобулина M в крови |
|||||||||||||||||
1557 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A26.28.006 |
Микроскопическое исследование осадка мочи на микрофилярии вухерерии (Wuchereria bacrofii) |
|||||||||||||||||
1558 |
L3 |
Молекулярно-биологическое исследование |
A26.15.001 |
Молекулярно-биологическое исследование нативного препарата тканей поджелудочной железы или парафинового блока на микобактерии туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
1559 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.022.002 |
Исследование уровня билирубина свободного (неконъюгированного) в крови |
|||||||||||||||||
1560 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A26.28.008 |
Микроскопическое исследование осадка мочи на трихомонады (Trichomonas vaginalis) |
|||||||||||||||||
1561 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.05.007.002 |
Определение фенотипа антигенов эритроцитов системы MNS |
|||||||||||||||||
1562 |
L3 |
Молекулярно-биологическое исследование |
A26.16.012.001 |
Определение ДНК Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. bovis BCG) с дифференциацией вида в нативном препарате тканей пищевода, желудка, двенадцатиперстной кишки или парафиновом блоке методом ПЦР |
|||||||||||||||||
1563 |
L3 |
Молекулярно-биологическое исследование |
A26.28.009 |
Молекулярно-биологическое исследование мочи на цитомегаловирус (Cytomegalovirus) |
|||||||||||||||||
1564 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.06.004.003 |
Определение пролиферативной активности лимфоцитов с митогенами и лекарственными препаратами |
|||||||||||||||||
1565 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.06.012.001 |
Определение содержания аллоиммунных антител к антигенам гранулоцитов |
|||||||||||||||||
1566 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.06.012.002 |
Определение содержания аутолимфоцитотоксических антител |
|||||||||||||||||
1567 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.06.012.003 |
Определение содержания аутогранулоцитотоксических антител |
|||||||||||||||||
1568 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.06.047 |
Исследование уровня интерферона-альфа в крови |
|||||||||||||||||
1569 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.06.048 |
Исследование уровня интерферона-бета в крови |
|||||||||||||||||
1570 |
L8 |
Инфекционная иммунология |
A26.30.004.023 |
Определение цефалоспориназ диско-диффузионным методом |
|||||||||||||||||
1571 |
L8 |
Инфекционная иммунология |
A26.30.004.027 |
Определение цефалоспориназ методом масс-спектрометрии |
|||||||||||||||||
1572 |
L8 |
Инфекционная иммунология |
A26.06.036.002 |
Определение антигена (HBsAg) вируса гепатита B (Hepatitis B virus) в крови, количественное исследование |
|||||||||||||||||
1573 |
L3 |
Молекулярно-биологическое исследование |
A26.30.004.028 |
Определение генов цефалоспориназ методом ДНК-гибридизации |
|||||||||||||||||
1574 |
L3 |
Молекулярно-биологическое исследование |
A26.30.004.029 |
Определение генов цефалоспориназ методом амплификации нуклеиновых кислот |
|||||||||||||||||
1575 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.05.010 |
Определение HLA-антигенов |
|||||||||||||||||
1576 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.06.049 |
Исследование уровня интерферона-гамма в крови |
|||||||||||||||||
1577 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.05.007.003 |
Определение фенотипа антигенов эритроцитов системы Lewis |
|||||||||||||||||
1578 |
L3 |
Молекулярно-биологическое исследование |
A26.30.004.030 |
Определение генов цефалоспориназ методом определения нуклеотидной последовательности ДНК |
|||||||||||||||||
1579 |
L8 |
Инфекционная иммунология |
A26.30.004.031 |
Определение пенициллиназ колориметрическим методом |
|||||||||||||||||
1580 |
L3 |
Молекулярно-биологическое исследование |
A26.30.004.035 |
Определение mecA/mecC-опосредованной резистентности к бета-лактамам методом ДНК-гибридизации |
|||||||||||||||||
1581 |
L3 |
Молекулярно-биологическое исследование |
A26.30.034.003 |
Определение мутаций ассоциированных с лекарственной устойчивостью в ДНК микобактерий туберкулеза (Mycobacterium tuberculosis complex) методом ПЦР в режиме реального времени к препаратам второго ряда |
|||||||||||||||||
1582 |
L8 |
Инфекционная иммунология |
A26.06.063.001 |
Определение антител класса G (IgG) к парвовирусу B19 (Parvovirus B19) в крови |
|||||||||||||||||
1583 |
L8 |
Инфекционная иммунология |
A26.06.082.006 |
Определение антител к бледной трепонеме (Treponema pallidum) в реакции пассивной гемагглютинации (РПГА) (качественное и полуколичественное исследование) в ликворе |
|||||||||||||||||
1584 |
L8 |
Инфекционная иммунология |
A26.06.012.001 |
Определение антител к бруцеллам (Brucella spp.) в реакции агглютинации Хеддльсона |
|||||||||||||||||
1585 |
L8 |
Инфекционная иммунология |
A26.06.036.001 |
Определение антигена (HBsAg) вируса гепатита B (Hepatitis B virus) в крови, качественное исследование |
|||||||||||||||||
1586 |
L8 |
Инфекционная иммунология |
A26.06.105 |
Определение антител к Clostridium tetani в крови |
|||||||||||||||||
1587 |
L1.2 |
Бактериологические исследования |
A26.21.002 |
Микробиологическое (культуральное) исследование отделяемого из уретры на гонококк (Neisseria gonorrhoeae) |
|||||||||||||||||
1588 |
L1.4 |
Бактериологические исследования |
A26.21.003 |
Микробиологическое (культуральное) исследование отделяемого из уретры на хламидию трахоматис (Chlamydia trachomatis) |
|||||||||||||||||
1589 |
L1.2 |
Бактериологические исследования |
A26.21.004 |
Микробиологическое (культуральное) исследование отделяемого из уретры на уреаплазму уреалитикум (Ureaplasma urealyticum) |
|||||||||||||||||
1590 |
L1.2 |
Бактериологические исследования |
A26.21.006 |
Микробиологическое (культуральное) исследование отделяемого секрета простаты на аэробные и факультативно-анаэробные условно-патогенные микроорганизмы |
|||||||||||||||||
1591 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.05.051.002 |
Исследование уровня растворимых фибринмономерных комплексов в крови |
|||||||||||||||||
1592 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.05.054 |
Исследование уровня иммуноглобулинов в крови |
|||||||||||||||||
1593 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.05.054.002 |
Исследование уровня иммуноглобулина A в крови |
|||||||||||||||||
1594 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.05.106 |
Исследование уровня парапротеинов в крови |
|||||||||||||||||
1595 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.05.106.001 |
Исследование моноклональности иммуноглобулинов в крови методом иммунофиксации |
|||||||||||||||||
1596 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.05.106.003 |
Исследование моноклональности легких цепей иммуноглобулинов в крови методом иммунофиксации |
|||||||||||||||||
1597 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.05.106.005 |
Определение содержания свободных легких цепей каппа в крови |
|||||||||||||||||
1598 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.05.118 |
Исследование уровня антител к антигенам растительного, животного и химического происхождения в крови |
|||||||||||||||||
1599 |
L5.2 |
Иммунологические исследования Уровень затрат 2 |
A09.05.130 |
Исследование уровня простатспецифического антигена общего в крови |
|||||||||||||||||
1600 |
L5.2 |
Иммунологические исследования Уровень затрат 2 |
A09.05.195 |
Исследование уровня ракового эмбрионального антигена в крови |
|||||||||||||||||
1601 |
L5.2 |
Иммунологические исследования Уровень затрат 2 |
A09.05.196 |
Исследование уровня антигена плоскоклеточных раков в крови |
|||||||||||||||||
1602 |
L5.2 |
Иммунологические исследования Уровень затрат 2 |
A09.05.200 |
Исследование уровня антигена аденогенных раков CA 72-4 в крови |
|||||||||||||||||
1603 |
L5.2 |
Иммунологические исследования Уровень затрат 2 |
A09.05.201 |
Исследование уровня антигена аденогенных раков CA 19-9 в крови |
|||||||||||||||||
1604 |
L5.2 |
Иммунологические исследования Уровень затрат 2 |
A09.05.202 |
Исследование уровня антигена аденогенных раков CA 125 в крови |
|||||||||||||||||
1605 |
L5.2 |
Иммунологические исследования Уровень затрат 2 |
A09.05.220 |
Исследование уровня антигена фактора Виллебранда |
|||||||||||||||||
1606 |
L5.2 |
Иммунологические исследования Уровень затрат 2 |
A09.05.293 |
Определение активности антигена тканевого активатора плазминогена в крови |
|||||||||||||||||
1607 |
L5.2 |
Иммунологические исследования Уровень затрат 2 |
A09.05.299 |
Исследование уровня антигена аденогенных раков CA 72-4 в крови |
|||||||||||||||||
1608 |
L5.2 |
Иммунологические исследования Уровень затрат 2 |
A09.28.054 |
Исследование уровня антигенов переходноклеточных раков в моче |
|||||||||||||||||
1609 |
L5.2 |
Иммунологические исследования Уровень затрат 2 |
A12.05.004.003 |
Проба на совместимость по иммунным антителам реципиента и антигенам главного комплекса гистосовместимости донора |
|||||||||||||||||
1610 |
L5.2 |
Иммунологические исследования Уровень затрат 2 |
A12.05.004.004 |
Проба на совместимость по иммунным антителам реципиента и антигенам системы HPA донора |
|||||||||||||||||
1611 |
L5.2 |
Иммунологические исследования Уровень затрат 2 |
A12.05.004.005 |
Проба на совместимость по иммунным антителам реципиента и антигенам системы HNA донора |
|||||||||||||||||
1612 |
L5.2 |
Иммунологические исследования Уровень затрат 2 |
A12.06.008 |
Выявление антител к антигенам тканей легкого |
|||||||||||||||||
1613 |
L5.2 |
Иммунологические исследования Уровень затрат 2 |
A12.06.009 |
Определение содержания антител к антигенам тканей почек |
|||||||||||||||||
1614 |
L5.2 |
Иммунологические исследования Уровень затрат 2 |
A12.06.010 |
Определение содержания антител к антигенам ядра клетки и ДНК |
|||||||||||||||||
1615 |
L5.2 |
Иммунологические исследования Уровень затрат 2 |
A12.06.020 |
Определение содержания антител к антигенам островков клеток поджелудочной железы в крови |
|||||||||||||||||
1616 |
L5.2 |
Иммунологические исследования Уровень затрат 2 |
A12.06.021 |
Определение содержания антител к антигенам миелина в крови |
|||||||||||||||||
1617 |
L5.2 |
Иммунологические исследования Уровень затрат 2 |
A12.06.022 |
Определение содержания антител к антигенам слюнной железы в крови |
|||||||||||||||||
1618 |
L5.2 |
Иммунологические исследования Уровень затрат 2 |
A12.06.023 |
Определение содержания антител к антигенам миокарда в крови |
|||||||||||||||||
1619 |
L5.2 |
Иммунологические исследования Уровень затрат 2 |
A12.06.024 |
Определение содержания антител к антигенам печеночной ткани в крови |
|||||||||||||||||
1620 |
L5.2 |
Иммунологические исследования Уровень затрат 2 |
A12.06.025 |
Определение содержания антител к антигенам мышечной ткани в крови |
|||||||||||||||||
1621 |
L5.2 |
Иммунологические исследования Уровень затрат 2 |
A12.06.026 |
Определение содержания антител к антигенам желудка в крови |
|||||||||||||||||
1622 |
L5.2 |
Иммунологические исследования Уровень затрат 2 |
A12.06.027 |
Определение содержания антител к антигенам эритроцитов в сыворотке крови |
|||||||||||||||||
1623 |
L5.2 |
Иммунологические исследования Уровень затрат 2 |
A12.06.028 |
Определение содержания антител к антигенам спермальной жидкости в плазме крови |
|||||||||||||||||
1624 |
L5.2 |
Иммунологические исследования Уровень затрат 2 |
A12.06.034 |
Определение содержания антител к антигенам главного комплекса гистосовместимости в сыворотке крови |
|||||||||||||||||
1625 |
L5.2 |
Иммунологические исследования Уровень затрат 2 |
A12.06.035 |
Определение содержания антител к антигенам митохондрий в крови |
|||||||||||||||||
1626 |
L5.2 |
Иммунологические исследования Уровень затрат 2 |
A12.06.036 |
Определение содержания антител к антигенам микросом в крови |
|||||||||||||||||
1627 |
L5.2 |
Иммунологические исследования Уровень затрат 2 |
A12.26.001 |
Очаговая проба с антигеном вируса простого герпеса |
|||||||||||||||||
1628 |
L6 |
Цитологические исследования |
A08.05.019 |
Подсчет Т-клеток и НК-клеток в лейкоконцентрате |
|||||||||||||||||
1629 |
L6 |
Цитологические исследования |
A08.06.001 |
Цитологическое исследование препарата тканей лимфоузла |
|||||||||||||||||
1630 |
L6 |
Цитологические исследования |
A08.06.005 |
Цитологическое исследование биоптатов лимфоузлов |
|||||||||||||||||
1631 |
L6 |
Цитологические исследования |
A08.07.001 |
Цитологическое исследование микропрепарата тканей полости рта |
|||||||||||||||||
1632 |
L6 |
Цитологические исследования |
A08.07.003 |
Цитологическое исследование микропрепарата тканей языка |
|||||||||||||||||
1633 |
L6 |
Цитологические исследования |
A08.07.006 |
Цитологическое исследование микропрепарата тканей губы |
|||||||||||||||||
1634 |
L6 |
Цитологические исследования |
A08.07.008 |
Цитологическое исследование микропрепарата тканей слюнной железы |
|||||||||||||||||
1635 |
L6 |
Цитологические исследования |
A08.07.010 |
Цитологическое исследование отделяемого полости рта |
|||||||||||||||||
1636 |
L6 |
Цитологические исследования |
A08.07.011 |
Цитологическое исследование содержимого кисты (абсцесса) полости рта или содержимого зубодесневого кармана |
|||||||||||||||||
1637 |
L6 |
Цитологические исследования |
A08.08.002 |
Цитологическое исследование отделяемого верхних дыхательных путей и отпечатков |
|||||||||||||||||
1638 |
L6 |
Цитологические исследования |
A08.08.003 |
Цитологическое исследование мазков с поверхности слизистой оболочки верхних дыхательных путей |
|||||||||||||||||
1639 |
L6 |
Цитологические исследования |
A08.08.004 |
Цитологическое исследование микропрепарата тканей верхних дыхательных путей |
|||||||||||||||||
1640 |
L6 |
Цитологические исследования |
A08.08.006 |
Цитологическое исследование смывов с верхних дыхательных путей |
|||||||||||||||||
1641 |
L6 |
Цитологические исследования |
A08.09.003 |
Цитологическое исследование микропрепарата тканей нижних дыхательных путей |
|||||||||||||||||
1642 |
L6 |
Цитологические исследования |
A08.09.006 |
Цитологическое исследование микропрепарата тканей плевры |
|||||||||||||||||
1643 |
L6 |
Цитологические исследования |
A08.09.009 |
Исследование подвижности ресничек в биоптате эпителия дыхательных путей |
|||||||||||||||||
1644 |
L6 |
Цитологические исследования |
A08.09.010 |
Цитологическое исследование плевральной жидкости |
|||||||||||||||||
1645 |
L6 |
Цитологические исследования |
A08.09.011 |
Цитологическое исследование мокроты |
|||||||||||||||||
1646 |
L6 |
Цитологические исследования |
A08.09.012 |
Цитологическое исследование лаважной жидкости |
|||||||||||||||||
1647 |
L6 |
Цитологические исследования |
A08.14.006 |
Цитологическое исследование панкреатического сока |
|||||||||||||||||
1648 |
L6 |
Цитологические исследования |
A08.16.005 |
Цитологическое исследование микропрепарата тканей слюнных желез |
|||||||||||||||||
1649 |
L6 |
Цитологические исследования |
A08.16.006 |
Цитологическое исследование микропрепарата тканей пищевода |
|||||||||||||||||
1650 |
L6 |
Цитологические исследования |
A08.16.007 |
Цитологическое исследование микропрепарата тканей желудка |
|||||||||||||||||
1651 |
L6 |
Цитологические исследования |
A08.16.008 |
Цитологическое исследование микропрепарата тканей двенадцатиперстной кишки |
|||||||||||||||||
1652 |
L6 |
Цитологические исследования |
A08.17.002 |
Цитологическое исследование микропрепарата тканей тонкой кишки |
|||||||||||||||||
1653 |
L6 |
Цитологические исследования |
A08.18.002 |
Цитологическое исследование микропрепарата тканей толстой кишки |
|||||||||||||||||
1654 |
L6 |
Цитологические исследования |
A08.19.003 |
Цитологическое исследование микропрепарата тканей сигмовидной кишки |
|||||||||||||||||
1655 |
L6 |
Цитологические исследования |
A08.19.004 |
Цитологическое исследование микропрепарата тканей прямой кишки |
|||||||||||||||||
1656 |
L6 |
Цитологические исследования |
A08.20.004 |
Цитологическое исследование аспирата из полости матки |
|||||||||||||||||
1657 |
L6 |
Цитологические исследования |
A08.20.010 |
Исследование материала из матки на наличие возбудителей инфекций |
|||||||||||||||||
1658 |
L6 |
Цитологические исследования |
A08.20.012 |
Цитологическое исследование микропрепарата тканей влагалища |
|||||||||||||||||
1659 |
L6 |
Цитологические исследования |
A08.20.013 |
Цитологическое исследование микропрепарата тканей матки |
|||||||||||||||||
1660 |
L6 |
Цитологические исследования |
A08.20.015 |
Цитологическое исследование микропрепарата тканей молочной железы |
|||||||||||||||||
1661 |
L6 |
Цитологические исследования |
A08.20.017 |
Цитологическое исследование микропрепарата шейки матки |
|||||||||||||||||
1662 |
L6 |
Цитологические исследования |
A08.20.017.001 |
Цитологическое исследование микропрепарата цервикального канала |
|||||||||||||||||
1663 |
L6 |
Цитологические исследования |
A08.20.018 |
Цитологическое исследование аспирата кисты |
|||||||||||||||||
1664 |
L6 |
Цитологические исследования |
A08.20.019 |
Цитологическое исследование отделяемого из соска молочной железы |
|||||||||||||||||
1665 |
L6 |
Цитологические исследования |
A08.21.005 |
Цитологическое исследование микропрепарата тканей предстательной железы |
|||||||||||||||||
1666 |
L6 |
Цитологические исследования |
A08.21.006 |
Цитологическое исследование микропрепарата тканей яичка |
|||||||||||||||||
1667 |
L6 |
Цитологические исследования |
A08.22.004 |
Цитологическое исследование микропрепарата тканей щитовидной железы |
|||||||||||||||||
1668 |
L6 |
Цитологические исследования |
A08.22.005 |
Цитологическое исследование микропрепарата тканей паращитовидной железы |
|||||||||||||||||
1669 |
L6 |
Цитологические исследования |
A08.23.007 |
Цитологическое исследование клеток спинномозговой жидкости |
|||||||||||||||||
1670 |
L6 |
Цитологические исследования |
A08.25.001 |
Цитологическое исследование микропрепарата тканей уха |
|||||||||||||||||
1671 |
L6 |
Цитологические исследования |
A08.26.001 |
Цитологическое исследование соскоба с конъюнктивы |
|||||||||||||||||
1672 |
L6 |
Цитологические исследования |
A08.26.002 |
Цитологическое исследование отпечатков с конъюнктивы |
|||||||||||||||||
1673 |
L6 |
Цитологические исследования |
A08.26.003 |
Цитофлюориметрическое исследование соскоба с конъюнктивы |
|||||||||||||||||
1674 |
L6 |
Цитологические исследования |
A08.26.005 |
Цитологическое исследование соскоба век |
|||||||||||||||||
1675 |
L6 |
Цитологические исследования |
A08.26.006 |
Цитологическое исследование отпечатков с век |
|||||||||||||||||
1676 |
L6 |
Цитологические исследования |
A08.26.007 |
Цитологическое исследование микропрепарата тонкоигольной аспирационной биопсии |
|||||||||||||||||
1677 |
L6 |
Цитологические исследования |
A08.28.006 |
Цитологическое исследование микропрепарата тканей почек |
|||||||||||||||||
1678 |
L6 |
Цитологические исследования |
A08.28.007 |
Цитологическое исследование микропрепарата тканей мочевого пузыря |
|||||||||||||||||
1679 |
L6 |
Цитологические исследования |
A08.28.008 |
Цитологическое исследование микропрепарата тканей почечной лоханки и мочеточника |
|||||||||||||||||
1680 |
L6 |
Цитологические исследования |
A08.28.012 |
Исследование мочи для выявления клеток опухоли |
|||||||||||||||||
1681 |
L6 |
Цитологические исследования |
A08.30.007 |
Просмотр цитологического препарата |
|||||||||||||||||
1682 |
L6 |
Цитологические исследования |
A08.30.031 |
Цитологическое исследование перитонеальной жидкости |
|||||||||||||||||
1683 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.042 |
Определение активности аланинаминотрансферазы в крови |
|||||||||||||||||
1684 |
L7.1 |
Клинические и Биохимические исследования Уровень затрат 1 |
A26.21.001 |
Микроскопическое исследование отделяемого из уретры на гонококк (Neisseria gonorrhoeae) |
|||||||||||||||||
1685 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.007 |
Исследование уровня железа сыворотки крови |
|||||||||||||||||
1686 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.008 |
Исследование уровня трансферрина сыворотки крови |
|||||||||||||||||
1687 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.009 |
Исследование уровня С-реактивного белка в сыворотке крови |
|||||||||||||||||
1688 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.010 |
Исследование уровня общего белка в крови |
|||||||||||||||||
1689 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.011 |
Исследование уровня альбумина в крови |
|||||||||||||||||
1690 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.013 |
Определение альбумин/глобулинового соотношения в крови |
|||||||||||||||||
1691 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.016 |
Исследование уровня аммиака в крови |
|||||||||||||||||
1692 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.017 |
Исследование уровня мочевины в крови |
|||||||||||||||||
1693 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.018 |
Исследование уровня мочевой кислоты в крови |
|||||||||||||||||
1694 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.019 |
Исследование уровня креатина в крови |
|||||||||||||||||
1695 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.020 |
Исследование уровня креатинина в крови |
|||||||||||||||||
1696 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.021 |
Исследование уровня общего билирубина в крови |
|||||||||||||||||
1697 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.021.001 |
Определение транскутанного билирубинового индекса |
|||||||||||||||||
1698 |
L7.1 |
Клинические и Биохимические исследования Уровень затрат 1 |
A09.05.023 |
Исследование уровня глюкозы в крови |
|||||||||||||||||
1699 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.025 |
Исследование уровня триглицеридов в крови |
|||||||||||||||||
1700 |
L7.1 |
Клинические и Биохимические исследования Уровень затрат 1 |
A09.05.026 |
Исследование уровня холестерина в крови |
|||||||||||||||||
1701 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.027 |
Исследование уровня липопротеинов в крови |
|||||||||||||||||
1702 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.028 |
Исследование уровня холестерина липопротеинов низкой плотности |
|||||||||||||||||
1703 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.029 |
Исследование уровня фосфолипидов в крови |
|||||||||||||||||
1704 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.030 |
Исследование уровня натрия в крови |
|||||||||||||||||
1705 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.031 |
Исследование уровня калия в крови |
|||||||||||||||||
1706 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.032 |
Исследование уровня общего кальция в крови |
|||||||||||||||||
1707 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.033 |
Исследование уровня неорганического фосфора в крови |
|||||||||||||||||
1708 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.034 |
Исследование уровня хлоридов в крови |
|||||||||||||||||
1709 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.043 |
Определение активности креатинкиназы в крови |
|||||||||||||||||
1710 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.044 |
Определение активности гамма-глютамилтрансферазы в крови |
|||||||||||||||||
1711 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.045 |
Определение активности амилазы в крови |
|||||||||||||||||
1712 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.046 |
Определение активности щелочной фосфатазы в крови |
|||||||||||||||||
1713 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.047 |
Определение активности антитромбина III в крови |
|||||||||||||||||
1714 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.048 |
Исследование уровня плазминогена в крови |
|||||||||||||||||
1715 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.050 |
Исследование уровня фибриногена в крови |
|||||||||||||||||
1716 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.056 |
Исследование уровня инсулина плазмы крови |
|||||||||||||||||
1717 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.057 |
Исследование уровня гастрина сыворотки крови |
|||||||||||||||||
1718 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.058 |
Исследование уровня паратиреоидного гормона в крови |
|||||||||||||||||
1719 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.060 |
Исследование уровня общего трийодтиронина (Т3) в крови |
|||||||||||||||||
1720 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.061 |
Исследование уровня свободного трийодтиронина (СТ3) в крови |
|||||||||||||||||
1721 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.063 |
Исследование уровня свободного тироксина (СТ4) сыворотки крови |
|||||||||||||||||
1722 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.066 |
Исследование уровня соматотропного гормона в крови |
|||||||||||||||||
1723 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.067 |
Исследование уровня адренокортикотропного гормона в крови |
|||||||||||||||||
1724 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.069 |
Исследование уровня альдостерона в крови |
|||||||||||||||||
1725 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.073 |
Определение активности альфа-1-антитрипсина в крови |
|||||||||||||||||
1726 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.076 |
Исследование уровня ферритина в крови |
|||||||||||||||||
1727 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.077 |
Исследование уровня церулоплазмина в крови |
|||||||||||||||||
1728 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.080 |
Исследование уровня фолиевой кислоты в сыворотке крови |
|||||||||||||||||
1729 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.081 |
Исследование уровня фолиевой кислоты в эритроцитах |
|||||||||||||||||
1730 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.082 |
Исследование уровня эритропоэтина крови |
|||||||||||||||||
1731 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.083 |
Исследование уровня гликированного гемоглобина в крови |
|||||||||||||||||
1732 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.084 |
Определение активности глюкуронидазы в сыворотке крови |
|||||||||||||||||
1733 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.085 |
Исследование уровня гистамина в крови |
|||||||||||||||||
1734 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.086 |
Исследование уровня лития в крови |
|||||||||||||||||
1735 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.087 |
Исследование уровня пролактина в крови |
|||||||||||||||||
1736 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.090 |
Исследование уровня хорионического гонадотропина (свободная бета-субъединица) в сыворотке крови |
|||||||||||||||||
1737 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.091 |
Исследование уровня карбоксигемоглобина в крови |
|||||||||||||||||
1738 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.092 |
Исследование уровня метгемоглобина в крови |
|||||||||||||||||
1739 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.093 |
Исследование уровня оксигемоглобина в крови |
|||||||||||||||||
1740 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.095 |
Исследование уровня гемопексина в крови |
|||||||||||||||||
1741 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.096 |
Исследование уровня транскобаламина в крови |
|||||||||||||||||
1742 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.097 |
Исследование уровня тироксин-связывающего глобулина в крови |
|||||||||||||||||
1743 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.098 |
Исследование уровня транскортина в крови |
|||||||||||||||||
1744 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.099 |
Определение аминокислотного состава и концентрации аминокислот в крови |
|||||||||||||||||
1745 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.100 |
Определение активности алкогольдегидрогеназы в крови |
|||||||||||||||||
1746 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.102 |
Исследование уровня фруктозамина в крови |
|||||||||||||||||
1747 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.107 |
Исследование эндотоксина в крови |
|||||||||||||||||
1748 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.107.001 |
Экспресс-диагностика общего рода и видов эндотоксинов в крови и ее компонентах |
|||||||||||||||||
1749 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.108 |
Исследование уровня фибронектина в крови |
|||||||||||||||||
1750 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.109 |
Исследование уровня альфа-1-гликопротеина (орозомукоида) в крови |
|||||||||||||||||
1751 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.110 |
Исследование уровня порфиринов в крови |
|||||||||||||||||
1752 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.111 |
Исследование уровня буферных веществ в крови |
|||||||||||||||||
1753 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.115 |
Исследование уровня вазопрессина (антидиуретического гормона) в крови |
|||||||||||||||||
1754 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.116 |
Исследование уровня окситоцина в крови |
|||||||||||||||||
1755 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.117 |
Исследование уровня тиреоглобулина в крови |
|||||||||||||||||
1756 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.119 |
Исследование уровня кальцитонина в крови |
|||||||||||||||||
1757 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.121 |
Исследование уровня ренина в крови |
|||||||||||||||||
1758 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.122 |
Исследование уровня ангиотензиногена, его производных и ангиотензинпревращающего фермента в крови |
|||||||||||||||||
1759 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.125 |
Исследование уровня протеина C в крови |
|||||||||||||||||
1760 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.126 |
Определение активности протеина S в крови |
|||||||||||||||||
1761 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.127 |
Исследование уровня общего магния в сыворотке крови |
|||||||||||||||||
1762 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.128 |
Исследование уровня галактозы в крови |
|||||||||||||||||
1763 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.129 |
Исследование уровня желчных кислот в крови |
|||||||||||||||||
1764 |
L8 |
Инфекционная иммунология |
A26.06.031 |
Определение антител класса G (IgG) к ядерному антигену (NA) вируса Эпштейна-Барр (Epstein-Barr virus) в крови |
|||||||||||||||||
1765 |
L8 |
Инфекционная иммунология |
A26.06.035 |
Определение антигена (HbeAg) вируса гепатита B (Hepatitis B virus) в крови |
|||||||||||||||||
1766 |
L8 |
Инфекционная иммунология |
A26.06.037 |
Определение антигена (HbcAg) вируса гепатита B (Hepatitis B virus) в крови |
|||||||||||||||||
1767 |
L8 |
Инфекционная иммунология |
A26.06.038 |
Определение антител к e-антигену (anti-HBe) вируса гепатита B (Hepatitis B virus) в крови |
|||||||||||||||||
1768 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.035 |
Исследование уровня лекарственных препаратов в крови |
|||||||||||||||||
1769 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.035.001 |
Исследование уровня лекарственных препаратов в крови методом тандемной масс-спектрометрии |
|||||||||||||||||
1770 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.036 |
Исследование уровня спиртов, галогенпроизводных алифатических и ароматических углеводородов в крови |
|||||||||||||||||
1771 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.036.001 |
Исследование уровня этанола, метанола в крови |
|||||||||||||||||
1772 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.036.004 |
Исследование уровня 2-пропанола, сивушных масел и других спиртов в крови |
|||||||||||||||||
1773 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.036.005 |
Исследование уровня гликолей и их эфиров в крови |
|||||||||||||||||
1774 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.036.007 |
Исследование уровня галогенпроизводных алифатических и ароматических углеводородов в крови |
|||||||||||||||||
1775 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.037 |
Исследование уровня водородных ионов (pH) крови |
|||||||||||||||||
1776 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.038 |
Исследование уровня осмолярности (осмоляльности) крови |
|||||||||||||||||
1777 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.039 |
Определение активности лактатдегидрогеназы в крови |
|||||||||||||||||
1778 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.039.001 |
Определение активности фракций лактатдегидрогеназы |
|||||||||||||||||
1779 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.040 |
Определение активности глюкозо-6-фосфат дегидрогеназы в гемолизате эритроцитов |
|||||||||||||||||
1780 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.041 |
Определение активности аспартатаминотрансферазы в крови |
|||||||||||||||||
1781 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A08.05.012.008 |
Определение активности НАДН-дегидрогеназы лимфоцитов в пунктате костного мозга |
|||||||||||||||||
1782 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A08.05.013.011 |
Определение активности системы пероксидаза-пероксид водорода нейтрофилов периферической крови |
|||||||||||||||||
1783 |
L9.8 |
FISH HER2 |
A08.30.036 |
Определение амплификации гена HER2 методом флюоресцентной гибридизации in situ (FISH) |
|||||||||||||||||
1784 |
L9.8 |
FISH HER2 |
A08.30.037 |
Определение амплификации гена HER2 методом хромогенной гибридизации in situ (CISH) |
|||||||||||||||||
1785 |
L6 |
Цитологические исследования |
A08.04.004 |
Цитологическое исследование синовиальной жидкости |
|||||||||||||||||
1786 |
L6 |
Цитологические исследования |
A08.05.012 |
Цитохимическое исследование микропрепарата костного мозга |
|||||||||||||||||
1787 |
L6 |
Цитологические исследования |
A08.05.013 |
Цитохимическое исследование препарата крови |
|||||||||||||||||
1788 |
L5.2 |
Иммунологические исследования Уровень затрат 2 |
A08.05.014 |
Иммуноцитохимическое исследование с моноклональными антителами материала на антигены дифференцировки лимфоидных клеток (CD) |
|||||||||||||||||
1789 |
L6 |
Цитологические исследования |
A08.30.003 |
Цитологическое исследование пунктатов и отпечатков биоптатов опухолей забрюшинного пространства |
|||||||||||||||||
1790 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A08.30.004 |
Иммуноцитохимическое исследование биологического материала |
|||||||||||||||||
1791 |
L6 |
Цитологические исследования |
A08.30.011 |
Цитологическое исследование микропрепарата тканей брюшины |
|||||||||||||||||
1792 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.01.007 |
Исследование микроэлементов в волосах |
|||||||||||||||||
1793 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.01.007.001 |
Исследование микроэлементов в волосах методом спектрометрии |
|||||||||||||||||
1794 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.01.008 |
Исследование металлов в волосах |
|||||||||||||||||
1795 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.01.008.001 |
Исследование металлов в волосах методом спектрометрии |
|||||||||||||||||
1796 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.01.010 |
Обнаружение этилглюкуронида в волосах |
|||||||||||||||||
1797 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.01.011 |
Исследование уровня бора в волосах |
|||||||||||||||||
1798 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.01.011.001 |
Исследование уровня бора в волосах методом атомно-абсорбционной спектроскопии |
|||||||||||||||||
1799 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.01.012 |
Исследование уровня алюминия в волосах |
|||||||||||||||||
1800 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.01.012.001 |
Исследование уровня алюминия в волосах методом атомно-абсорбционной спектроскопии |
|||||||||||||||||
1801 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.01.013 |
Исследование уровня кремния в волосах |
|||||||||||||||||
1802 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.01.013.001 |
Исследование уровня кремния в волосах методом атомно-абсорбционной спектроскопии |
|||||||||||||||||
1803 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.01.014 |
Исследование уровня титана в волосах |
|||||||||||||||||
1804 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.01.014.001 |
Исследование уровня титана в волосах методом атомно-абсорбционной спектроскопии |
|||||||||||||||||
1805 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.01.015 |
Исследование уровня хрома в волосах |
|||||||||||||||||
1806 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.01.015.001 |
Исследование уровня хрома в волосах методом атомно-абсорбционной спектроскопии |
|||||||||||||||||
1807 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.01.016 |
Исследование уровня марганца в волосах |
|||||||||||||||||
1808 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.01.016.001 |
Исследование уровня марганца в волосах методом атомно-абсорбционной спектроскопии |
|||||||||||||||||
1809 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.01.017 |
Исследование уровня кобальта в волосах |
|||||||||||||||||
1810 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.01.017.001 |
Исследование уровня кобальта в волосах методом атомно-абсорбционной спектроскопии |
|||||||||||||||||
1811 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.01.018 |
Исследование уровня никеля в волосах |
|||||||||||||||||
1812 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.01.018.001 |
Исследование уровня никеля в волосах методом атомно-абсорбционной спектроскопии |
|||||||||||||||||
1813 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.01.019 |
Исследование уровня меди в волосах |
|||||||||||||||||
1814 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.01.019.001 |
Исследование уровня меди в волосах методом атомно-абсорбционной спектроскопии |
|||||||||||||||||
1815 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.01.020 |
Исследование уровня цинка в волосах |
|||||||||||||||||
1816 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.01.020.001 |
Исследование уровня цинка в волосах методом атомно-абсорбционной спектроскопии |
|||||||||||||||||
1817 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.01.021 |
Исследование уровня мышьяка в волосах |
|||||||||||||||||
1818 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.01.021.001 |
Исследование уровня мышьяка в волосах методом атомно-абсорбционной спектроскопии |
|||||||||||||||||
1819 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.01.022 |
Исследование уровня селена в волосах |
|||||||||||||||||
1820 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.01.022.001 |
Исследование уровня селена в волосах методом атомно-абсорбционной спектроскопии |
|||||||||||||||||
1821 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.01.023 |
Исследование уровня молибдена в волосах |
|||||||||||||||||
1822 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.01.023.001 |
Исследование уровня молибдена в волосах методом атомно-абсорбционной спектроскопии |
|||||||||||||||||
1823 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.01.024 |
Исследование уровня кадмия в волосах |
|||||||||||||||||
1824 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.01.024.001 |
Исследование уровня кадмия в волосах методом атомно-абсорбционной спектроскопии |
|||||||||||||||||
1825 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.01.025 |
Исследование уровня сурьмы в волосах |
|||||||||||||||||
1826 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.01.025.001 |
Исследование уровня сурьмы в волосах методом атомно-абсорбционной спектроскопии |
|||||||||||||||||
1827 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.01.026 |
Исследование уровня ртути в волосах |
|||||||||||||||||
1828 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.01.026.001 |
Исследование уровня ртути в волосах методом атомно-абсорбционной спектроскопии |
|||||||||||||||||
1829 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.01.027 |
Исследование уровня свинца в волосах |
|||||||||||||||||
1830 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.01.027.001 |
Исследование уровня свинца в волосах методом атомно-абсорбционной спектроскопии |
|||||||||||||||||
1831 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.04.003 |
Исследование химических свойств синовиальной жидкости |
|||||||||||||||||
1832 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.04.005 |
Исследование уровня белка в синовиальной жидкости |
|||||||||||||||||
1833 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.003 |
Исследование уровня общего гемоглобина в крови |
|||||||||||||||||
1834 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.014 |
Определение соотношения белковых фракций методом электрофореза |
|||||||||||||||||
1835 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.022 |
Исследование уровня свободного и связанного билирубина в крови |
|||||||||||||||||
1836 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.023.001 |
Исследование уровня глюкозы в крови методом непрерывного мониторирования |
|||||||||||||||||
1837 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.051 |
Исследование уровня продуктов паракоагуляции в крови |
|||||||||||||||||
1838 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.052 |
Исследование уровня гепарина в крови |
|||||||||||||||||
1839 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.053 |
Исследование уровня сульфгемоглобина в крови |
|||||||||||||||||
1840 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.05.054.001 |
Исследование уровня общего иммуноглобулина E в крови |
|||||||||||||||||
1841 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.064 |
Исследование уровня общего тироксина (Т4) сыворотки крови |
|||||||||||||||||
1842 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.074 |
Исследование уровня циркулирующих иммунных комплексов в крови |
|||||||||||||||||
1843 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A09.05.078 |
Исследование уровня общего тестостерона в крови |
|||||||||||||||||
1844 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.088 |
Исследование уровня фенилаланина в крови |
|||||||||||||||||
1845 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.120 |
Определение активности проренина в крови |
|||||||||||||||||
1846 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.123 |
Исследование уровня глюкагона в крови |
|||||||||||||||||
1847 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.131 |
Исследование уровня лютеинизирующего гормона в сыворотке крови |
|||||||||||||||||
1848 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.133 |
Исследование уровня метилированных катехоламинов в крови |
|||||||||||||||||
1849 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.133.001 |
Исследование уровня метанефринов в крови |
|||||||||||||||||
1850 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.133.002 |
Исследование уровня норметанефринов в крови |
|||||||||||||||||
1851 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.134 |
Исследование уровня кортикостерона в крови |
|||||||||||||||||
1852 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.135 |
Исследование уровня общего кортизола в крови |
|||||||||||||||||
1853 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.136 |
Исследование уровня свободного кортизола в крови |
|||||||||||||||||
1854 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.137 |
Исследование уровня 18-гидроксидезоксикортикостерона в крови |
|||||||||||||||||
1855 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.138 |
Исследование уровня 18-гидроксикортикостерона в крови |
|||||||||||||||||
1856 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.139 |
Исследование уровня 17-гидроксипрогестерона в крови |
|||||||||||||||||
1857 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.141 |
Исследование уровня 11-дезоксикортикостерона в крови |
|||||||||||||||||
1858 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.142 |
Исследование уровня 11-дезоксикортикортизола в крови |
|||||||||||||||||
1859 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.143 |
Исследование уровня адреналина в крови |
|||||||||||||||||
1860 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.144 |
Исследование уровня норадреналина в крови |
|||||||||||||||||
1861 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.145 |
Исследование уровня дофамина в крови |
|||||||||||||||||
1862 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.146 |
Исследование уровня андростендиона в крови |
|||||||||||||||||
1863 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.147 |
Исследование уровня 3-андростендиол глюкуронида в крови |
|||||||||||||||||
1864 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.148 |
Исследование уровня свободного (неконъюгированного) дегидроэпиандростерона в крови |
|||||||||||||||||
1865 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.149 |
Исследование уровня дегидроэпиандростерона сульфата в крови |
|||||||||||||||||
1866 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.150 |
Исследование уровня дигидротестостерона в крови |
|||||||||||||||||
1867 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.152 |
Исследование уровня прегненолона сульфата в крови |
|||||||||||||||||
1868 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.153 |
Исследование уровня прогестерона в крови |
|||||||||||||||||
1869 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.154 |
Исследование уровня общего эстрадиола в крови |
|||||||||||||||||
1870 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.155 |
Исследование уровня неконъюгированного эстрадиола в крови |
|||||||||||||||||
1871 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.156 |
Исследование уровня общего эстриола в крови |
|||||||||||||||||
1872 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.157 |
Исследование уровня свободного эстриола в крови |
|||||||||||||||||
1873 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.158 |
Исследование уровня эстрона в крови |
|||||||||||||||||
1874 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.159 |
Исследование уровня лептина в крови |
|||||||||||||||||
1875 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.160 |
Исследование уровня глобулина, связывающего половые гормоны, в крови |
|||||||||||||||||
1876 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.161 |
Исследование уровня белка A, связанного с беременностью, в крови (PAPP-A) |
|||||||||||||||||
1877 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.162 |
Исследование уровня тиролиберина в крови |
|||||||||||||||||
1878 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.163 |
Исследование уровня гонадолиберина в крови |
|||||||||||||||||
1879 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.164 |
Исследование уровня кортиколиберина в крови |
|||||||||||||||||
1880 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.165 |
Исследование уровня пролактолиберина в крови |
|||||||||||||||||
1881 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.166 |
Исследование уровня соматолиберина в крови |
|||||||||||||||||
1882 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.167 |
Исследование уровня меланоцитолиберина в крови |
|||||||||||||||||
1883 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.168 |
Исследование уровня пролактостатина в крови |
|||||||||||||||||
1884 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.169 |
Исследование уровня соматостатина в крови |
|||||||||||||||||
1885 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.170 |
Исследование уровня меланоцитостатина в крови |
|||||||||||||||||
1886 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.171 |
Исследование уровня общих простагландинов в крови |
|||||||||||||||||
1887 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.172 |
Исследование уровня простагландина D2 в крови |
|||||||||||||||||
1888 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.173 |
Определение активности липазы в сыворотке крови |
|||||||||||||||||
1889 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.174 |
Определение активности холинэстеразы в крови |
|||||||||||||||||
1890 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.174.001 |
Определение активности псевдохолинэстеразы в крови |
|||||||||||||||||
1891 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.175 |
Определение активности простатической кислой фосфатазы крови |
|||||||||||||||||
1892 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.176 |
Исследование уровня сывороточного амилоида A в крови |
|||||||||||||||||
1893 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.177 |
Исследование уровня/активности изоферментов креатинкиназы в крови |
|||||||||||||||||
1894 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.179 |
Исследование уровня/активности изоферментов щелочной фосфатазы в крови |
|||||||||||||||||
1895 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.180 |
Определение активности панкреатической амилазы в крови |
|||||||||||||||||
1896 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.182 |
Определение активности прекалликреина в крови |
|||||||||||||||||
1897 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.183 |
Определение активности высокомолекулярного кининогена в крови |
|||||||||||||||||
1898 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.184 |
Определение активности фактора XII в сыворотке крови |
|||||||||||||||||
1899 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.185 |
Определение активности фактора XI в сыворотке крови |
|||||||||||||||||
1900 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.186 |
Определение активности фактора X в сыворотке крови |
|||||||||||||||||
1901 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.187 |
Определение активности фактора IX в сыворотке крови |
|||||||||||||||||
1902 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.188 |
Определение активности фактора VIII в сыворотке крови |
|||||||||||||||||
1903 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.189 |
Определение активности фактора VII в сыворотке крови |
|||||||||||||||||
1904 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.190 |
Определение активности фактора V в сыворотке крови |
|||||||||||||||||
1905 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.191 |
Исследование уровня диеновых конъюгатов в крови |
|||||||||||||||||
1906 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.192 |
Исследование уровня малонового диальдегида в крови |
|||||||||||||||||
1907 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.193 |
Исследование уровня тропонинов I, T в крови |
|||||||||||||||||
1908 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.193.001 |
Экспресс-исследование уровня тропонинов I, T в крови |
|||||||||||||||||
1909 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.197 |
Определение активности альдолазы в крови |
|||||||||||||||||
1910 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.198 |
Определение активности опухолеассоциированной протеинкиназы в крови |
|||||||||||||||||
1911 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.203 |
Исследование уровня ингибина B в крови |
|||||||||||||||||
1912 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.204 |
Исследование уровня инсулиноподобного ростового фактора I в крови |
|||||||||||||||||
1913 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.205 |
Исследование уровня C-пептида в крови |
|||||||||||||||||
1914 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.206 |
Исследование уровня ионизированного кальция в крови |
|||||||||||||||||
1915 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.207 |
Исследование уровня молочной кислоты в крови |
|||||||||||||||||
1916 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.208 |
Исследование уровня пировиноградной кислоты в крови |
|||||||||||||||||
1917 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.209 |
Исследование уровня прокальцитонина в крови |
|||||||||||||||||
1918 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.210 |
Определение фракций пролактина в крови |
|||||||||||||||||
1919 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.211 |
Определение психоактивных веществ в крови |
|||||||||||||||||
1920 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.211.001 |
Количественное определение одной группы психоактивных веществ, в том числе наркотических средств и психотропных веществ, их метаболитов в крови иммунохимическим методом |
|||||||||||||||||
1921 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.213 |
Исследование уровня соматомедина A в крови |
|||||||||||||||||
1922 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.214 |
Исследование уровня гомоцистеина в крови |
|||||||||||||||||
1923 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.216 |
Исследование уровня лактоферрина в крови |
|||||||||||||||||
1924 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.217 |
Исследование уровня оксида азота в крови |
|||||||||||||||||
1925 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.218 |
Исследование уровня ингибина A в крови |
|||||||||||||||||
1926 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.219 |
Исследование уровня белка S-100 в сыворотке крови |
|||||||||||||||||
1927 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.221 |
Исследование уровня 1,25-OH витамина Д в крови |
|||||||||||||||||
1928 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.222 |
Определение С-концевого телопептида в крови |
|||||||||||||||||
1929 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.224 |
Исследование уровня остеокальцина в крови |
|||||||||||||||||
1930 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.225 |
Исследование уровня антимюллерова гормона в крови |
|||||||||||||||||
1931 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.227 |
Определение хромогранина A в крови |
|||||||||||||||||
1932 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.229 |
Качественное и количественное определение карбогидрат-дефицитного трансферрина (CDT) в сыворотке крови методом капиллярного электрофореза |
|||||||||||||||||
1933 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.255 |
Определение длины теломер в клетках |
|||||||||||||||||
1934 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.273 |
Исследование уровня меди в крови |
|||||||||||||||||
1935 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.282 |
Определение среднего содержания и средней концентрации гемоглобина в эритроцитах |
|||||||||||||||||
1936 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.283 |
Исследование порфобилиногендезаминазы клеток крови |
|||||||||||||||||
1937 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.283.001 |
Исследование бета-глюкоцереброзидазы клеток крови |
|||||||||||||||||
1938 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.284 |
Исследование уровня углекислого газа в крови |
|||||||||||||||||
1939 |
L5.2 |
Иммунологические исследования Уровень затрат 2 |
A09.05.285 |
Исследование активности и свойств фактора Виллебранда в крови |
|||||||||||||||||
1940 |
L5.2 |
Иммунологические исследования Уровень затрат 2 |
A09.05.285.001 |
Определение фактора Виллебранда в тромбоцитах |
|||||||||||||||||
1941 |
L5.2 |
Иммунологические исследования Уровень затрат 2 |
A09.05.285.002 |
Анализ мультимеров фактора Виллебранда в плазме крови |
|||||||||||||||||
1942 |
L5.2 |
Иммунологические исследования Уровень затрат 2 |
A09.05.285.003 |
Коллагенсвязывающий тест |
|||||||||||||||||
1943 |
L5.2 |
Иммунологические исследования Уровень затрат 2 |
A09.05.285.004 |
Специфический тест способности фактора Виллебранда связывать фактор VIII крови |
|||||||||||||||||
1944 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.286 |
Определение активности фактора XIII в плазме крови |
|||||||||||||||||
1945 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.289 |
Исследование уровня бета-тромбоглобулина в крови |
|||||||||||||||||
1946 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.291 |
Определение активности ингибиторов к фактору VIII в плазме крови |
|||||||||||||||||
1947 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.292 |
Определение активности ингибиторов к фактору IX в плазме крови |
|||||||||||||||||
1948 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.07.005 |
Определение психоактивных веществ в слюне |
|||||||||||||||||
1949 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.07.007 |
Исследование уровня свободного кортизола в слюне |
|||||||||||||||||
1950 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.09.005 |
Исследование мокроты на гемосидерин |
|||||||||||||||||
1951 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.09.006 |
Исследование химических свойств мокроты |
|||||||||||||||||
1952 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.09.009 |
Исследование уровня белка в плевральной жидкости |
|||||||||||||||||
1953 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.09.010 |
Экспресс-диагностика общего, рода и видов эндотоксинов в мокроте |
|||||||||||||||||
1954 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.14.001 |
Экспресс-диагностика общего, рода и видов эндотоксинов в желчи |
|||||||||||||||||
1955 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.16.002 |
Определение кислотности желудочного содержимого (свободной и связанной соляной кислоты и общей кислотности) |
|||||||||||||||||
1956 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.16.003 |
Исследование уровня пепсина в желудочном содержимом |
|||||||||||||||||
1957 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.16.004 |
Внутрижелудочное определение концентрации водородных ионов (pH) в желудочном содержимом |
|||||||||||||||||
1958 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.16.007 |
Исследование химических свойств дуоденального содержимого |
|||||||||||||||||
1959 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.16.009 |
Исследование уровня молочной кислоты в желудочном содержимом |
|||||||||||||||||
1960 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.16.010 |
Определение концентрации водородных ионов (pH) в желчи |
|||||||||||||||||
1961 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.16.011 |
Исследование уровня билирубина в желчи |
|||||||||||||||||
1962 |
L7.1 |
Клинические и Биохимические исследования Уровень затрат 1 |
A09.16.012 |
Исследование уровня холестерина в желчи |
|||||||||||||||||
1963 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.16.013 |
Исследование уровня желчных кислот в желчи |
|||||||||||||||||
1964 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.16.014 |
Внутрипищеводная pH-метрия |
|||||||||||||||||
1965 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.16.014.001 |
Внутрипищеводная pH-метрия суточная |
|||||||||||||||||
1966 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.19.001 |
Исследование кала на скрытую кровь |
|||||||||||||||||
1967 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.19.003 |
Исследование уровня стеркобилина в кале |
|||||||||||||||||
1968 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.19.005 |
Исследование уровня водородных ионов (pH) в кале |
|||||||||||||||||
1969 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.19.006 |
Исследование белка в кале |
|||||||||||||||||
1970 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.19.007 |
Исследование копропорфиринов в кале |
|||||||||||||||||
1971 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.20.011 |
Определение концентрации водородных ионов (pH) отделяемого слизистой оболочки влагалища |
|||||||||||||||||
1972 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.21.007 |
Определение концентрации водородных ионов (pH) в эякуляте |
|||||||||||||||||
1973 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.21.008 |
Исследование уровня фруктозы в эякуляте |
|||||||||||||||||
1974 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.21.009 |
Исследование уровня лимонной кислоты в эякуляте |
|||||||||||||||||
1975 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.21.010 |
Исследование уровня общего белка в эякуляте |
|||||||||||||||||
1976 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.21.011 |
Определение активности альфа-глюкозидазы в эякуляте |
|||||||||||||||||
1977 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.23.002 |
Определение крови в спинномозговой жидкости |
|||||||||||||||||
1978 |
L7.1 |
Клинические и Биохимические исследования Уровень затрат 1 |
A09.23.003 |
Исследование уровня глюкозы в спинномозговой жидкости |
|||||||||||||||||
1979 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.23.004 |
Исследование уровня белка в спинномозговой жидкости |
|||||||||||||||||
1980 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.23.005 |
Тесты на аномальный белок в спинномозговой жидкости |
|||||||||||||||||
1981 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.23.007 |
Определение концентрации водородных ионов (pH) в спинномозговой жидкости |
|||||||||||||||||
1982 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.23.009 |
Исследование уровня натрия в спинномозговой жидкости |
|||||||||||||||||
1983 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.23.010 |
Исследование уровня калия в спинномозговой жидкости |
|||||||||||||||||
1984 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.23.011 |
Исследование уровня кальция в спинномозговой жидкости |
|||||||||||||||||
1985 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.23.012 |
Исследование уровня хлоридов в спинномозговой жидкости |
|||||||||||||||||
1986 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.23.013 |
Исследование уровня лактата в спинномозговой жидкости |
|||||||||||||||||
1987 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.23.014 |
Исследование уровня гаммааминомасляной кислоты в спинномозговой жидкости |
|||||||||||||||||
1988 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.23.015 |
Исследование уровня катехоламинов в спинномозговой жидкости |
|||||||||||||||||
1989 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.23.016 |
Исследование уровня аспартата в спинномозговой жидкости |
|||||||||||||||||
1990 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.26.001 |
Исследование уровня лизоцима в слезе |
|||||||||||||||||
1991 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.26.002 |
Исследование уровня иммуноглобулинов в слезе |
|||||||||||||||||
1992 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.27.001 |
Исследование уровня глюкозы в отделяемом из носа |
|||||||||||||||||
1993 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.002 |
Исследование аминокислот и метаболитов в моче |
|||||||||||||||||
1994 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.28.003 |
Определение белка в моче |
|||||||||||||||||
1995 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.28.003.001 |
Определение альбумина в моче |
|||||||||||||||||
1996 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.004 |
Обнаружение миоглобина в моче |
|||||||||||||||||
1997 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.005 |
Обнаружение гемоглобина в моче |
|||||||||||||||||
1998 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.006 |
Исследование уровня креатинина в моче |
|||||||||||||||||
1999 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.007 |
Обнаружение желчных пигментов в моче |
|||||||||||||||||
2000 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.008 |
Исследование уровня порфиринов и их производных в моче |
|||||||||||||||||
2001 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.009 |
Исследование уровня мочевины в моче |
|||||||||||||||||
2002 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.010 |
Исследование уровня мочевой кислоты в моче |
|||||||||||||||||
2003 |
L7.1 |
Клинические и Биохимические исследования Уровень затрат 1 |
A09.28.011 |
Исследование уровня глюкозы в моче |
|||||||||||||||||
2004 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.012 |
Исследование уровня кальция в моче |
|||||||||||||||||
2005 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.013 |
Исследование уровня калия в моче |
|||||||||||||||||
2006 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.014 |
Исследование уровня натрия в моче |
|||||||||||||||||
2007 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.015 |
Обнаружение кетоновых тел в моче |
|||||||||||||||||
2008 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.015.001 |
Обнаружение кетоновых тел в моче экспресс-методом |
|||||||||||||||||
2009 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.016 |
Исследование уровня лекарственных препаратов и их метаболитов в моче |
|||||||||||||||||
2010 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.017 |
Определение концентрации водородных ионов (pH) мочи |
|||||||||||||||||
2011 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.018 |
Анализ минерального состава мочевых камней |
|||||||||||||||||
2012 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.019 |
Определение осмолярности мочи |
|||||||||||||||||
2013 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.020 |
Обнаружение эритроцитов (гемоглобина) в моче |
|||||||||||||||||
2014 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.023 |
Исследование уровня эстрогенов в моче |
|||||||||||||||||
2015 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.024 |
Определение гемосидерина в моче |
|||||||||||||||||
2016 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.025 |
Исследование уровня экскреции гормонов мозгового слоя надпочечников в моче |
|||||||||||||||||
2017 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.026 |
Исследование уровня фосфора в моче |
|||||||||||||||||
2018 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.027 |
Определение активности альфа-амилазы в моче |
|||||||||||||||||
2019 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.028 |
Исследование мочи на белок Бенс-Джонса |
|||||||||||||||||
2020 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.029 |
Исследование мочи на хорионический гонадотропин |
|||||||||||||||||
2021 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.030 |
Исследование парапротеинов в моче |
|||||||||||||||||
2022 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.030.002 |
Исследование моноклональности легких цепей иммуноглобулинов в моче методом иммунофиксации |
|||||||||||||||||
2023 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.031 |
Исследование уровня фенилаланина в моче |
|||||||||||||||||
2024 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.032 |
Исследование уровня билирубина в моче |
|||||||||||||||||
2025 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.033 |
Исследование уровня фенилпировиноградной кислоты в моче (проба Фелинга) |
|||||||||||||||||
2026 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.034 |
Исследование уровня катехоламинов в моче |
|||||||||||||||||
2027 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.034.001 |
Исследование уровня метанефринов в моче |
|||||||||||||||||
2028 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.035 |
Исследование уровня свободного кортизола в моче |
|||||||||||||||||
2029 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.037 |
Исследование уровня альдостерона в моче |
|||||||||||||||||
2030 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.038 |
Исследование уровня индикана в моче |
|||||||||||||||||
2031 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.039 |
Исследование уровня нитритов в моче |
|||||||||||||||||
2032 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.040 |
Исследование уровня ванилилминдальной кислоты в моче |
|||||||||||||||||
2033 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.041 |
Исследование уровня гомованилиновой кислоты в моче |
|||||||||||||||||
2034 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.042 |
Исследование уровня 5-гидроксииндолуксусной кислоты (5-ОИУК) в моче |
|||||||||||||||||
2035 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.043 |
Исследование уровня свободного и общего эстрадиола в моче |
|||||||||||||||||
2036 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.044 |
Исследование уровня свободного эстриола в моче |
|||||||||||||||||
2037 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.045 |
Исследование уровня эстрона в моче |
|||||||||||||||||
2038 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.046 |
Исследование уровня прогестерона в моче |
|||||||||||||||||
2039 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.047 |
Исследование уровня общего тестостерона в моче |
|||||||||||||||||
2040 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.048 |
Исследование уровня дегидроэпианростерона в моче |
|||||||||||||||||
2041 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.049 |
Исследование уровня дельта-аминолевуленовой кислоты (АЛК) в моче |
|||||||||||||||||
2042 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.052 |
Исследование уровня диеновых конъюгатов мочи |
|||||||||||||||||
2043 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.053 |
Исследование уровня малонового диальгида мочи |
|||||||||||||||||
2044 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.055 |
Определение психоактивных веществ в моче |
|||||||||||||||||
2045 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.055.001 |
Количественное определение одной группы психоактивных веществ, в том числе наркотических средств и психотропных веществ, их метаболитов в моче иммунохимическим методом |
|||||||||||||||||
2046 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.057 |
Исследование уровня лютеинизирующего гормона в моче |
|||||||||||||||||
2047 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.057.001 |
Исследование уровня лютеинизирующего гормона в моче экспресс-методом |
|||||||||||||||||
2048 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.058 |
Исследование уровня С-концевых телопептидов в моче |
|||||||||||||||||
2049 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.059.001 |
Исследование уровня этанола, метанола в моче |
|||||||||||||||||
2050 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.059.002 |
Исследование уровня 2-пропанола, сивушных масел, других спиртов в моче |
|||||||||||||||||
2051 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.059.003 |
Исследование уровня гликолей и их эфиров в моче |
|||||||||||||||||
2052 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.066 |
Определение N-концевого телопептида в моче |
|||||||||||||||||
2053 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.078 |
Исследование уровня меди в моче |
|||||||||||||||||
2054 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.30.002 |
Исследование уровня альфа-фетопротеина в амниотической жидкости |
|||||||||||||||||
2055 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.30.005 |
Исследование амниотической жидкости на гормоны, их предшественники и метаболиты плаценты и фетоплацентарного комплекса |
|||||||||||||||||
2056 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.30.007 |
Исследование уровня свободного эстриола в амниотической жидкости |
|||||||||||||||||
2057 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.30.008 |
Исследование уровня хорионического гонадотропина (бета-субъединица) в амниотической жидкости |
|||||||||||||||||
2058 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.30.009 |
Определение активности амилазы в перитонеальной жидкости |
|||||||||||||||||
2059 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.04.001 |
Исследование физических свойств синовиальной жидкости |
|||||||||||||||||
2060 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.001 |
Исследование скорости оседания эритроцитов |
|||||||||||||||||
2061 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.002 |
Исследование осмотической резистентности эритроцитов |
|||||||||||||||||
2062 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.003 |
Исследование кислотной резистентности эритроцитов |
|||||||||||||||||
2063 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.003.001 |
Исследование сахарозной резистентности эритроцитов |
|||||||||||||||||
2064 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.005 |
Определение основных групп по системе AB0 |
|||||||||||||||||
2065 |
L8 |
Инфекционная иммунология |
A12.05.008 |
Непрямой антиглобулиновый тест (тест Кумбса) |
|||||||||||||||||
2066 |
L8 |
Инфекционная иммунология |
A12.05.009 |
Прямой антиглобулиновый тест (прямая проба Кумбса) |
|||||||||||||||||
2067 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.011 |
Исследование железосвязывающей способности сыворотки |
|||||||||||||||||
2068 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.012.001 |
Выявление точечных мутаций в гене глобина |
|||||||||||||||||
2069 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.012.002 |
Выявление типов гемоглобина |
|||||||||||||||||
2070 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.012.003 |
Количественная оценка соотношения типов гемоглобина |
|||||||||||||||||
2071 |
L2 |
Цитогенетические исследования |
A12.05.013 |
Цитогенетическое исследование (кариотип) |
|||||||||||||||||
2072 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.014 |
Исследование времени свертывания нестабилизированной крови или рекальцификации плазмы неактивированное |
|||||||||||||||||
2073 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.015 |
Исследование времени кровотечения |
|||||||||||||||||
2074 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.016 |
Исследование свойств сгустка крови |
|||||||||||||||||
2075 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.017 |
Исследование агрегации тромбоцитов |
|||||||||||||||||
2076 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.018 |
Исследование фибринолитической активности крови |
|||||||||||||||||
2077 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.019 |
Исследование насыщения трансферрина железом |
|||||||||||||||||
2078 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.020 |
Десфераловый тест |
|||||||||||||||||
2079 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.021 |
Исследование продолжительности жизни эритроцитов |
|||||||||||||||||
2080 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.022 |
Исследование агрегации тромбоцитов с помощью агрегат-гемагглютинационной пробы |
|||||||||||||||||
2081 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.023 |
Определение тепловых гемолизинов в сыворотке крови |
|||||||||||||||||
2082 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.024 |
Определение холодовых антиэритроцитарных антител в крови |
|||||||||||||||||
2083 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.025 |
Определение двуфазных гемолизинов в крови |
|||||||||||||||||
2084 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.026 |
Исследование уровня кислорода крови |
|||||||||||||||||
2085 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.027 |
Определение протромбинового (тромбопластинового) времени в крови или в плазме |
|||||||||||||||||
2086 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.028 |
Определение тромбинового времени в крови |
|||||||||||||||||
2087 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.029 |
Тест дегрануляции базофилов |
|||||||||||||||||
2088 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.030 |
Определение сидеробластов и сидероцитов |
|||||||||||||||||
2089 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.031 |
Определение степени насыщения кислородом гемоглобина |
|||||||||||||||||
2090 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.033 |
Исследование эластичности (деформируемости) эритроцитов |
|||||||||||||||||
2091 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.034 |
Исследование онкотического давления крови |
|||||||||||||||||
2092 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.036 |
Оценка продолжительности жизни тромбоцитов |
|||||||||||||||||
2093 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.037 |
Аутокоагуляционный тест |
|||||||||||||||||
2094 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.038 |
Рептилазное (батроксобиновое) время |
|||||||||||||||||
2095 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.039 |
Активированное частичное тромбопластиновое время |
|||||||||||||||||
2096 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.040 |
Определение резистентности к активированному протеину C |
|||||||||||||||||
2097 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.043 |
Тест с ядом гадюки Рассела или тайпана |
|||||||||||||||||
2098 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.052 |
Определение времени свертывания плазмы, активированное каолином |
|||||||||||||||||
2099 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.053 |
Определение времени свертывания плазмы, активированное кефалином |
|||||||||||||||||
2100 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.054 |
Исследование адгезии тромбоцитов |
|||||||||||||||||
2101 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.117 |
Оценка гематокрита |
|||||||||||||||||
2102 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.118 |
Исследование уровня эритроцитов в крови |
|||||||||||||||||
2103 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.119 |
Исследование уровня лейкоцитов в крови |
|||||||||||||||||
2104 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.120 |
Исследование уровня тромбоцитов в крови |
|||||||||||||||||
2105 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.122 |
Просмотр мазка крови для анализа аномалий морфологии эритроцитов, тромбоцитов и лейкоцитов |
|||||||||||||||||
2106 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.123 |
Исследование уровня ретикулоцитов в крови |
|||||||||||||||||
2107 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.124 |
Определение цветового показателя |
|||||||||||||||||
2108 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.125 |
Гипоксическая проба на обнаружение серповидноклеточных эритроцитов |
|||||||||||||||||
2109 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.126 |
Определение размеров эритроцитов |
|||||||||||||||||
2110 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.128 |
Исследование вязкости крови |
|||||||||||||||||
2111 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.06.001 |
Исследование популяций лимфоцитов |
|||||||||||||||||
2112 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.06.001.001 |
Исследование CD3+ лимфоцитов |
|||||||||||||||||
2113 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.06.001.002 |
Исследование CD4+ лимфоцитов |
|||||||||||||||||
2114 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.06.001.003 |
Исследование CD8+ лимфоцитов |
|||||||||||||||||
2115 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.06.001.004 |
Исследование CD16+/CD56+ лимфоцитов |
|||||||||||||||||
2116 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.06.001.005 |
Исследование CD19+ лимфоцитов |
|||||||||||||||||
2117 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.06.001.006 |
Исследование CD20+ лимфоцитов |
|||||||||||||||||
2118 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.06.001.007 |
Исследование CD21 + лимфоцитов |
|||||||||||||||||
2119 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.06.001.008 |
Исследование CD25+ лимфоцитов |
|||||||||||||||||
2120 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.06.001.009 |
Исследование CD45+ лимфоцитов |
|||||||||||||||||
2121 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.06.001.010 |
Исследование CD3+/-HLADR+/- лимфоцитов |
|||||||||||||||||
2122 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.06.001.011 |
Исследование HLADR+/- лимфоцитов |
|||||||||||||||||
2123 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.06.002 |
Определение содержания мембранных иммуноглобулинов |
|||||||||||||||||
2124 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.06.003 |
Микроскопия крови на обнаружение LE-клеток |
|||||||||||||||||
2125 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.06.004 |
Определение пролиферативной активности лимфоцитов |
|||||||||||||||||
2126 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.06.005 |
Исследование макрофагальной активности |
|||||||||||||||||
2127 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.06.012 |
Определение содержания антилейкоцитарных антител |
|||||||||||||||||
2128 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.06.013 |
Определение содержания антитромбоцитарных антител |
|||||||||||||||||
2129 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.06.014 |
Определение иммунных ингибиторов к факторам свертывания |
|||||||||||||||||
2130 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.06.015 |
Определение антистрептолизина-O в сыворотке крови |
|||||||||||||||||
2131 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.06.017 |
Определение содержания антител к тиреоглобулину в сыворотке крови |
|||||||||||||||||
2132 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.06.018 |
Определение содержания антител к ткани щитовидной железы в крови |
|||||||||||||||||
2133 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.06.019 |
Определение содержания ревматоидного фактора в крови |
|||||||||||||||||
2134 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.06.029 |
Определение содержания антител к кардиолипину в крови |
|||||||||||||||||
2135 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.06.030 |
Определение содержания антител к фосфолипидам в крови |
|||||||||||||||||
2136 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.06.031 |
Определение содержания антител к гормонам щитовидной железы в крови |
|||||||||||||||||
2137 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.06.032 |
Определение содержания антител к гормонам гипофиза в крови |
|||||||||||||||||
2138 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.06.033 |
Определение содержания антител к гормонам надпочечников в крови |
|||||||||||||||||
2139 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.06.037 |
Определение содержания антител к цитоплазме нейтрофилов в крови |
|||||||||||||||||
2140 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.06.038 |
Определение содержания антител к хорионическому гонадотропину в крови |
|||||||||||||||||
2141 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.06.039 |
Определение содержания антител к инсулину в крови |
|||||||||||||||||
2142 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.06.040 |
Определение содержания антицентромерных антител в крови |
|||||||||||||||||
2143 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.06.041 |
Определение содержания антител к РНК в крови |
|||||||||||||||||
2144 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.06.044 |
Определение содержания антител к эпидермальному ростовому фактору человека в крови |
|||||||||||||||||
2145 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.06.045 |
Определение содержания антител к тиреопероксидазе в крови |
|||||||||||||||||
2146 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.06.046 |
Определение содержания антител к рецептору тиреотропного гормона (ТТГ) в крови |
|||||||||||||||||
2147 |
L5.1 |
Иммунологические исследования Уровень затрат 1 |
A12.06.073 |
Исследование фактора некроза опухоли в сыворотке крови |
|||||||||||||||||
2148 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.07.007 |
Микроскопическое исследование отделяемого из ротоглотки |
|||||||||||||||||
2149 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.09.010 |
Микроскопическое исследование нативного и окрашенного препарата мокроты |
|||||||||||||||||
2150 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.09.011 |
Микроскопическое исследование лаважной жидкости |
|||||||||||||||||
2151 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.09.012 |
Исследование физических свойств мокроты |
|||||||||||||||||
2152 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.09.013 |
Исследование физических свойств плевральной жидкости |
|||||||||||||||||
2153 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.09.014 |
Микроскопическое исследование нативного и окрашенного препарата плевральной жидкости |
|||||||||||||||||
2154 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.15.001 |
Исследование обмена глюкозы |
|||||||||||||||||
2155 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.16.007 |
Исследование физических свойств желудочного сока |
|||||||||||||||||
2156 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.16.009 |
Исследование физических свойств дуоденального содержимого |
|||||||||||||||||
2157 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.16.010 |
Исследование дуоденального содержимого микроскопическое |
|||||||||||||||||
2158 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.17.001 |
Исследование всасывания витамина B12 (проба Шиллинга) |
|||||||||||||||||
2159 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.19.005 |
Исследование физических свойств каловых масс |
|||||||||||||||||
2160 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.20.001 |
Микроскопическое исследование влагалищных мазков |
|||||||||||||||||
2161 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.20.002 |
Микроскопическое исследование выделений из соска молочной железы |
|||||||||||||||||
2162 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.20.003 |
Микроскопическое исследование секрета больших парауретральных и вестибулярных желез |
|||||||||||||||||
2163 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.21.001 |
Микроскопическое исследование спермы |
|||||||||||||||||
2164 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.21.002 |
Тест "смешанная антиглобулиновая реакция сперматозоидов" |
|||||||||||||||||
2165 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.21.003 |
Микроскопическое исследование уретрального отделяемого и сока простаты |
|||||||||||||||||
2166 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.21.004 |
Микроскопическое исследование секрета крайней плоти |
|||||||||||||||||
2167 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.21.005 |
Микроскопическое исследование осадка секрета простаты |
|||||||||||||||||
2168 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.22.001 |
Определение реакции на стимуляцию адренокортикотропином |
|||||||||||||||||
2169 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.22.002 |
Определение реакции соматотропного гормона на гипогликемию |
|||||||||||||||||
2170 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.22.003 |
Определение реакции соматотропного гормона на гипергликемию |
|||||||||||||||||
2171 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.22.004 |
Проведение пробы с тиролиберином |
|||||||||||||||||
2172 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.22.005 |
Проведение глюкозотолерантного теста |
|||||||||||||||||
2173 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.22.009 |
Определение уровня рецепторов стероидных гормонов |
|||||||||||||||||
2174 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.23.001 |
Серологическое исследование ликвора |
|||||||||||||||||
2175 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.23.003 |
Исследование физических свойств спинномозговой жидкости |
|||||||||||||||||
2176 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.23.004 |
Микроскопическое исследование спинномозговой жидкости, подсчет клеток в счетной камере (определение цитоза) |
|||||||||||||||||
2177 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.28.011 |
Микроскопическое исследование осадка мочи |
|||||||||||||||||
2178 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.28.012 |
Определение объема мочи |
|||||||||||||||||
2179 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.28.013 |
Определение удельного веса (относительной плотности) мочи |
|||||||||||||||||
2180 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.28.014 |
Визуальное исследование мочи |
|||||||||||||||||
2181 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.30.001 |
Исследование показателей основного обмена |
|||||||||||||||||
2182 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.30.002 |
Определение опухолевого генотипа |
|||||||||||||||||
2183 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.30.013 |
Микроскопическое исследование перитонеальной (асцитической) жидкости |
|||||||||||||||||
2184 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.30.014 |
Определение международного нормализованного отношения (МНО) |
|||||||||||||||||
2185 |
L1.4 |
Бактериологические исследования |
A26.01.001 |
Микробиологическое (культуральное) исследование гнойного отделяемого на аэробные и факультативно-анаэробные микроорганизмы |
|||||||||||||||||
2186 |
L1.4 |
Бактериологические исследования |
A26.01.001.001 |
Микробиологическое (культуральное) исследование гнойного отделяемого из пупочной ранки на аэробные и факультативно-анаэробные микроорганизмы |
|||||||||||||||||
2187 |
L1.4 |
Бактериологические исследования |
A26.01.002 |
Микробиологическое (культуральное) исследование пунктата из пролежня на аэробные и факультативно-анаэробные микроорганизмы |
|||||||||||||||||
2188 |
L1.4 |
Бактериологические исследования |
A26.01.003 |
Микробиологическое (культуральное) исследование пунктата из ожога на аэробные и факультативно-анаэробные микроорганизмы |
|||||||||||||||||
2189 |
L1.4 |
Бактериологические исследования |
A26.01.004 |
Микробиологическое (культуральное) исследование гнойного отделяемого диабетических язв на анаэробные микроорганизмы |
|||||||||||||||||
2190 |
L3 |
Молекулярно-биологическое исследование |
A26.01.006 |
Молекулярно-биологическое исследование везикулярной жидкости, соскобов с высыпаний на вирус ветряной оспы и опоясывающего лишая (Varicella-Zoster virus) |
|||||||||||||||||
2191 |
L1.1 |
Бактериологические исследования |
A26.01.010 |
Микробиологическое (культуральное) исследование соскоба с кожи на грибы (дрожжевые, плесневые, дерматомицеты) |
|||||||||||||||||
2192 |
L7.1 |
Клинические и Биохимические исследования Уровень затрат 1 |
A26.01.011 |
Микроскопическое исследование волос на дерматомицеты |
|||||||||||||||||
2193 |
L7.1 |
Клинические и Биохимические исследования Уровень затрат 1 |
A26.01.012 |
Микроскопическое исследование волос на пьедру (белую и черную) |
|||||||||||||||||
2194 |
L1.1 |
Бактериологические исследования |
A26.01.013 |
Микробиологическое (культуральное) исследование биоптата кожи на дрожжевые грибы |
|||||||||||||||||
2195 |
L1.1 |
Бактериологические исследования |
A26.01.014 |
Микробиологическое (культуральное) исследование пунктата пролежня кожи на дрожжевые грибы |
|||||||||||||||||
2196 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.01.015 |
Микроскопическое исследование соскоба с кожи на грибы (дрожжевые, плесневые, дерматомицеты) |
|||||||||||||||||
2197 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.01.016 |
Микроскопическое исследование соскоба с кожи, папул и краев язв на лейшмании (Leishmania) |
|||||||||||||||||
2198 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.01.017 |
Микроскопическое исследование отпечатков с поверхности кожи перианальных складок на яйца остриц (Enterobius vermicularis) |
|||||||||||||||||
2199 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.01.018 |
Микроскопическое исследование соскоба с кожи на клещей |
|||||||||||||||||
2200 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.01.019 |
Микроскопическое исследование отпечатков с поверхности перианальных складок на яйца гельминтов |
|||||||||||||||||
2201 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.01.020 |
Микроскопическое исследование среза кожи на микрофилярии онхоцерхов (Onchocerca volvus) |
|||||||||||||||||
2202 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.01.021 |
Микроскопическое исследование удаленных подкожных узлов клетчатки на взрослые филярии |
|||||||||||||||||
2203 |
L1.3 |
Бактериологические исследования |
A26.01.022 |
Микробиологическое (культуральное) исследование волос на грибы дерматофиты (Dermatophytes) |
|||||||||||||||||
2204 |
L1.3 |
Бактериологические исследования |
A26.01.023 |
Микробиологическое (культуральное) исследование соскобов с кожи и ногтевых пластинок на грибы дерматофиты (Dermatophytes) |
|||||||||||||||||
2205 |
L1.4 |
Бактериологические исследования |
A26.02.001 |
Микробиологическое (культуральное) исследование раневого отделяемого на аэробные и факультативно-анаэробные микроорганизмы |
|||||||||||||||||
2206 |
L1.3 |
Бактериологические исследования |
A26.02.002 |
Микробиологическое (культуральное) исследование раневого отделяемого на возбудителей газовой гангрены (Clostridium spp.) |
|||||||||||||||||
2207 |
L1.4 |
Бактериологические исследования |
A26.02.003 |
Микробиологическое (культуральное) исследование раневого отделяемого на неспорообразующие анаэробные микроорганизмы |
|||||||||||||||||
2208 |
L1.1 |
Бактериологические исследования |
A26.02.004 |
Микробиологическое (культуральное) исследование раневого отделяемого на грибы (дрожжевые, мицелиальные) |
|||||||||||||||||
2209 |
L1.4 |
Бактериологические исследования |
A26.03.001 |
Микробиологическое (культуральное) исследование костной ткани на аэробные и факультативно-анаэробные микроорганизмы |
|||||||||||||||||
2210 |
L1.4 |
Бактериологические исследования |
A26.03.002 |
Микробиологическое (культуральное) исследование костной ткани на неспорообразующие анаэробные микроорганизмы |
|||||||||||||||||
2211 |
L1.3 |
Бактериологические исследования |
A26.03.005 |
Микробиологическое (культуральное) исследование костной ткани на микобактерии туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
2212 |
L1.2 |
Бактериологические исследования |
A26.04.001 |
Микробиологическое (культуральное) исследование синовиальной жидкости на гонококк (Neisseria gonorrhoeae) |
|||||||||||||||||
2213 |
L1.5 |
Бактериологические исследования |
A26.04.002 |
Микробиологическое (культуральное) исследование синовиальной жидкости на менингококк (Neisseria meningitidis) |
|||||||||||||||||
2214 |
L1.3 |
Бактериологические исследования |
A26.04.003 |
Микробиологическое (культуральное) исследование синовиальной жидкости на микобактерии туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
2215 |
L1.5 |
Бактериологические исследования |
A26.04.004 |
Микробиологическое (культуральное) исследование синовиальной жидкости на аэробные и факультативно-анаэробные микроорганизмы |
|||||||||||||||||
2216 |
L3 |
Молекулярно-биологическое исследование |
A26.04.005 |
Молекулярно-биологическое исследование синовиальной жидкости на вирус Эпштейна - Барр (Epstein - Barr virus) |
|||||||||||||||||
2217 |
L1.1 |
Бактериологические исследования |
A26.04.007 |
Микробиологическое (культуральное) исследование синовиальной жидкости на грибы (дрожжевые, мицелиальные) |
|||||||||||||||||
2218 |
L1.4 |
Бактериологические исследования |
A26.05.001 |
Микробиологическое (культуральное) исследование крови на стерильность |
|||||||||||||||||
2219 |
L1.4 |
Бактериологические исследования |
A26.05.002 |
Микробиологическое (культуральное) исследование крови на тифо-паратифозную группу микроорганизмов |
|||||||||||||||||
2220 |
L1.3 |
Бактериологические исследования |
A26.05.003 |
Микробиологическое (культуральное) исследование крови на бруцеллы (Brucella spp.) |
|||||||||||||||||
2221 |
L1.3 |
Бактериологические исследования |
A26.05.004 |
Микробиологическое (культуральное) исследование крови на лептоспиры (Leptospira interrogans) |
|||||||||||||||||
2222 |
L1.2 |
Бактериологические исследования |
A26.05.005 |
Микробиологическое (культуральное) исследование крови на мицелиальные грибы |
|||||||||||||||||
2223 |
L1.2 |
Бактериологические исследования |
A26.05.006 |
Микробиологическое (культуральное) исследование крови на дрожжевые грибы |
|||||||||||||||||
2224 |
L1.4 |
Бактериологические исследования |
A26.05.007 |
Микробиологическое (культуральное) исследование крови на облигатные анаэробные микроорганизмы |
|||||||||||||||||
2225 |
L1.3 |
Бактериологические исследования |
A26.05.008 |
Микробиологическое (культуральное) исследование крови на микобактерии туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
2226 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.05.009 |
Микроскопическое исследование "толстой капли" и "тонкого" мазка крови на малярийные плазмодии |
|||||||||||||||||
2227 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.05.010 |
Микроскопическое исследование мазка крови на микрофилярии |
|||||||||||||||||
2228 |
L3 |
Молекулярно-биологическое исследование |
A26.05.011 |
Молекулярно-биологическое исследование крови на вирус Эпштейна-Барра (Epstein - Barr virus) |
|||||||||||||||||
2229 |
L3 |
Молекулярно-биологическое исследование |
A26.05.012 |
Молекулярно-биологическое исследование крови на хламидии (Chlamydia spp.) |
|||||||||||||||||
2230 |
L3 |
Молекулярно-биологическое исследование |
A26.05.013 |
Молекулярно-биологическое исследование крови на токсоплазмы (Toxoplasma gondii) |
|||||||||||||||||
2231 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.05.014 |
Микроскопическое исследование пунктатов органов кроветворения (костный мозг, селезенка, лимфатические узлы) на лейшмании (Leishmania spp.) |
|||||||||||||||||
2232 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.05.015 |
Микроскопическое исследование пунктатов органов кроветворения (костный мозг, селезенка, лимфатические узлы) на трипаносомы (Trypanosoma spp.) |
|||||||||||||||||
2233 |
L1.4 |
Бактериологические исследования |
A26.05.016 |
Исследование микробиоценоза кишечника (дисбактериоз) |
|||||||||||||||||
2234 |
L3 |
Молекулярно-биологическое исследование |
A26.05.017 |
Молекулярно-биологическое исследование крови на цитомегаловирус (Cytomegalovirus) |
|||||||||||||||||
2235 |
L3 |
Молекулярно-биологическое исследование |
A26.05.020 |
Молекулярно-биологическое исследование крови на вирус гепатита B (Hepatitis B virus) |
|||||||||||||||||
2236 |
L3 |
Молекулярно-биологическое исследование |
A26.05.023 |
Молекулярно-биологическое исследование крови на вирус гепатита D (Hepatitis D virus) |
|||||||||||||||||
2237 |
L8 |
Инфекционная иммунология |
A26.06.001 |
Определение антител к амебе звездчатой (Acanthamoeba astronyxis) в крови |
|||||||||||||||||
2238 |
L8 |
Инфекционная иммунология |
A26.06.002 |
Определение антител к амебе Кастеллани (Acanthamoeba castellani) в крови |
|||||||||||||||||
2239 |
L8 |
Инфекционная иммунология |
A26.06.003 |
Определение антител к амебе Кульбертсона (Acanthamoeba culbertsoni) в крови |
|||||||||||||||||
2240 |
L8 |
Инфекционная иммунология |
A26.06.004 |
Определение антител к амебе всеядной (Acanthamoeba polyphaga) в крови |
|||||||||||||||||
2241 |
L8 |
Инфекционная иммунология |
A26.06.005 |
Определение антител классов M, G (IgM, IgG) к аденовирусу (Adenovirus) в крови |
|||||||||||||||||
2242 |
L8 |
Инфекционная иммунология |
A26.06.006 |
Определение антител к грибам рода аспергиллы (Aspergillus spp.) в крови |
|||||||||||||||||
2243 |
L8 |
Инфекционная иммунология |
A26.06.007 |
Определение антител к бабезиям (Babesia spp.) в крови |
|||||||||||||||||
2244 |
L8 |
Инфекционная иммунология |
A26.06.011 |
Определение антител к возбудителям иксодовых клещевых боррелиозов группы Borrelia burgdorferi sensu lato в крови |
|||||||||||||||||
2245 |
L8 |
Инфекционная иммунология |
A26.06.012 |
Определение антител к бруцеллам (Brucella spp.) в крови |
|||||||||||||||||
2246 |
L8 |
Инфекционная иммунология |
A26.06.015 |
Определение антител к хламидиям (Chlamydia spp.) в крови |
|||||||||||||||||
2247 |
L8 |
Инфекционная иммунология |
A26.06.016 |
Определение антител классов A, M, G (IgA, IgM, IgG) к хламидии пневмонии (Chlamydia pheumoniae) в крови |
|||||||||||||||||
2248 |
L8 |
Инфекционная иммунология |
A26.06.017 |
Определение антител классов A, M, G (IgA, IgM, IgG) к хламидии птичьей (Chlamydia psitaci) в крови |
|||||||||||||||||
2249 |
L8 |
Инфекционная иммунология |
A26.06.018 |
Определение антител к хламидии трахоматис (Chlamydia trachomatis) в крови |
|||||||||||||||||
2250 |
L8 |
Инфекционная иммунология |
A26.06.019 |
Определение антител к вирусу Коксаки (Coxsacki virus) в крови |
|||||||||||||||||
2251 |
L8 |
Инфекционная иммунология |
A26.06.020 |
Определение антител к коксиелле Бернета (Coxiella burnetii) в крови |
|||||||||||||||||
2252 |
L8 |
Инфекционная иммунология |
A26.06.021 |
Определение антител к цитомегаловирусу (Cytomegalovirus) в крови |
|||||||||||||||||
2253 |
L8 |
Инфекционная иммунология |
A26.06.022 |
Определение антител классов M, G (IgM, IgG) к цитомегаловирусу (Cytomegalovirus) в крови |
|||||||||||||||||
2254 |
L8 |
Инфекционная иммунология |
A26.06.024 |
Определение антител класса G (IgG) к эхинококку однокамерному в крови |
|||||||||||||||||
2255 |
L8 |
Инфекционная иммунология |
A26.06.025 |
Определение антител к эхинококку многокамерному (Echinococcus multilocularis) в крови |
|||||||||||||||||
2256 |
L8 |
Инфекционная иммунология |
A26.06.026 |
Определение антител классов A, M, G (IgA, IgM, IgG) к амебе гистолитика (Entamoeba histolytica) в крови |
|||||||||||||||||
2257 |
L8 |
Инфекционная иммунология |
A26.06.028 |
Определение антител классов M, G (IgM, IgG) к вирусу Эпштейна-Барра (Epstein - Barr virus) в крови |
|||||||||||||||||
2258 |
L8 |
Инфекционная иммунология |
A26.06.029 |
Определение антител к капсидному антигену (VCA) вируса Эпштейна-Барр (Epstein - Barr virus) в крови |
|||||||||||||||||
2259 |
L8 |
Инфекционная иммунология |
A26.06.030 |
Определение антител класса G (IgG) к ранним белкам (EA) вируса Эпштейна-Барр (Epstein-Barr virus) в крови |
|||||||||||||||||
2260 |
L8 |
Инфекционная иммунология |
A26.06.032 |
Определение антител классов A, M, G (IgM, IgA, IgG) к лямблиям в крови |
|||||||||||||||||
2261 |
L8 |
Инфекционная иммунология |
A26.06.033 |
Определение антител к хеликобактер пилори (Helicobacter pylori) в крови |
|||||||||||||||||
2262 |
L8 |
Инфекционная иммунология |
A26.06.034 |
Определение антител к вирусу гепатита A (Hepatitis A virus) в крови |
|||||||||||||||||
2263 |
L8 |
Инфекционная иммунология |
A26.06.036 |
Определение антигена (HbsAg) вируса гепатита B (Hepatitis B virus) в крови |
|||||||||||||||||
2264 |
L8 |
Инфекционная иммунология |
A26.06.039 |
Определение антител классов к ядерному антигену (HBcAg) вируса гепатита B (Hepatitis B virus) в крови |
|||||||||||||||||
2265 |
L8 |
Инфекционная иммунология |
A26.06.040 |
Определение антител к поверхностному антигену (HBsAg) вируса гепатита B (Hepatitis B virus) в крови |
|||||||||||||||||
2266 |
L8 |
Инфекционная иммунология |
A26.06.041 |
Определение антител к вирусу гепатита C (Hepatitis C virus) в крови |
|||||||||||||||||
2267 |
L8 |
Инфекционная иммунология |
A26.06.043 |
Определение антител к вирусу гепатита D (Hepatitis D virus) в крови |
|||||||||||||||||
2268 |
L8 |
Инфекционная иммунология |
A26.06.044 |
Определение антител к вирусу гепатита E (Hepatitis E virus) в крови |
|||||||||||||||||
2269 |
L8 |
Инфекционная иммунология |
A26.06.045 |
Определение антител к вирусу простого герпеса (Herpes simplex virus) в крови |
|||||||||||||||||
2270 |
L8 |
Инфекционная иммунология |
A26.06.046 |
Определение индекса авидности антител класса G (Ig G avidity) к вирусу простого герпеса (Herpes simplex virus) в крови |
|||||||||||||||||
2271 |
L8 |
Инфекционная иммунология |
A26.06.047 |
Определение антител к вирусу герпеса человека 6 типа (Herpesvirus 6) в крови |
|||||||||||||||||
2272 |
L8 |
Инфекционная иммунология |
A26.06.051 |
Определение антител к легионелле пневмонии (Legionella pneumophila) в крови |
|||||||||||||||||
2273 |
L8 |
Инфекционная иммунология |
A26.06.053 |
Определение антител к лейшмании (Leischmania) в крови |
|||||||||||||||||
2274 |
L8 |
Инфекционная иммунология |
A26.06.054 |
Определение антител к лептоспире интерроганс (Leptospira interrogans) в крови |
|||||||||||||||||
2275 |
L8 |
Инфекционная иммунология |
A26.06.055 |
Определение антител к вирусу лимфоцитарного хориоменингита (Lymphocytic choriomeningitidis) в крови |
|||||||||||||||||
2276 |
L8 |
Инфекционная иммунология |
A26.06.056 |
Определение антител к вирусу кори в крови |
|||||||||||||||||
2277 |
L8 |
Инфекционная иммунология |
A26.06.060 |
Определение антител к вирусу Крымской-Конго геморрагической лихорадки (Crimean-Congo hemorrhagic fever virus) в крови |
|||||||||||||||||
2278 |
L8 |
Инфекционная иммунология |
A26.06.062 |
Определение антител к возбудителю описторхоза (Opisthorchis felineus) в крови |
|||||||||||||||||
2279 |
L8 |
Инфекционная иммунология |
A26.06.063 |
Определение антител к парвовирусу B19 (Parvovirus B19) в крови |
|||||||||||||||||
2280 |
L8 |
Инфекционная иммунология |
A26.06.064 |
Определение антител к плазмодию фальципарум (Plasmodium falciparum) в крови |
|||||||||||||||||
2281 |
L8 |
Инфекционная иммунология |
A26.06.067 |
Определение антител к респираторному синцитиальному вирусу (Respiratory syncytial virus) в крови |
|||||||||||||||||
2282 |
L8 |
Инфекционная иммунология |
A26.06.068 |
Определение антител к риккетсиям - возбудителям клещевых пятнистых лихорадок (Rickettsia spp.) в крови |
|||||||||||||||||
2283 |
L8 |
Инфекционная иммунология |
A26.06.071 |
Определение антител к вирусу краснухи (Rubella virus) в крови |
|||||||||||||||||
2284 |
L8 |
Инфекционная иммунология |
A26.06.073 |
Определение антител к сальмонелле кишечной (Salmonella enterica) в крови |
|||||||||||||||||
2285 |
L8 |
Инфекционная иммунология |
A26.06.074 |
Определение антител к сальмонелле паратифа A (Salmonella paratyphy A) в крови |
|||||||||||||||||
2286 |
L8 |
Инфекционная иммунология |
A26.06.075 |
Определение антител к сальмонелле паратифа B (Salmonella paratyphy B) в крови |
|||||||||||||||||
2287 |
L8 |
Инфекционная иммунология |
A26.06.076 |
Определение антител к сальмонелле паратифа C (Salmonella paratyphy C) в крови |
|||||||||||||||||
2288 |
L8 |
Инфекционная иммунология |
A26.06.078 |
Определение антител к стафилококкам (Staphylococcus spp.) в крови |
|||||||||||||||||
2289 |
L8 |
Инфекционная иммунология |
A26.06.079 |
Определение антител к трихинеллам (Trichinella spp.) в крови |
|||||||||||||||||
2290 |
L8 |
Инфекционная иммунология |
A26.06.080 |
Определение антител к токсокаре собак (Toxocara canis) в крови |
|||||||||||||||||
2291 |
L8 |
Инфекционная иммунология |
A26.06.081 |
Определение антител к токсоплазме (Toxoplasma gondii) в крови |
|||||||||||||||||
2292 |
L8 |
Инфекционная иммунология |
A26.06.082 |
Определение антител к бледной трепонеме (Treponema pallidum) в крови |
|||||||||||||||||
2293 |
L8 |
Инфекционная иммунология |
A26.06.082.001 |
Определение антител к бледной трепонеме (Treponema pallidum) в нетрепонемных тестах (RPR, РМП) (качественное и полуколичественное исследование) в сыворотке крови |
|||||||||||||||||
2294 |
L8 |
Инфекционная иммунология |
A26.06.082.002 |
Определение антител к бледной трепонеме (Treponema pallidum) иммуноферментным методом (ИФА) в крови |
|||||||||||||||||
2295 |
L8 |
Инфекционная иммунология |
A26.06.082.003 |
Определение антител к бледной трепонеме (Treponema pallidum) в реакции пассивной гемагглютинации (РПГА) (качественное и полуколичественное исследование) в сыворотке крови |
|||||||||||||||||
2296 |
L8 |
Инфекционная иммунология |
A26.06.082.004 |
Определение антител к бледной трепонеме (Treponema pallidum) в реакции непрямой иммунофлюоресценции (РИФ) в ликворе |
|||||||||||||||||
2297 |
L8 |
Инфекционная иммунология |
A26.06.082.005 |
Определение антител к бледной трепонеме (Treponema pallidum) в нетрепонемных тестах (RPR, РМП, РСК) (качественное и полуколичественное исследование) в ликворе |
|||||||||||||||||
2298 |
L8 |
Инфекционная иммунология |
A26.06.083 |
Определение антител к трипаносоме бруцеи (Trypanosoma brucei) в крови |
|||||||||||||||||
2299 |
L8 |
Инфекционная иммунология |
A26.06.084 |
Определение антител к вирусу ветряной оспы и опоясывающего лишая (Varicella-Zoster virus) в крови |
|||||||||||||||||
2300 |
L8 |
Инфекционная иммунология |
A26.06.086 |
Определение антител к сероварам иерсинии энтероколитика (Yersinia enterocolitica) в крови |
|||||||||||||||||
2301 |
L8 |
Инфекционная иммунология |
A26.06.087 |
Определение антител к вирусу T клеточного лейкоза человека в крови |
|||||||||||||||||
2302 |
L8 |
Инфекционная иммунология |
A26.06.088 |
Определение антител к вирусу клещевого энцефалита в крови |
|||||||||||||||||
2303 |
L8 |
Инфекционная иммунология |
A26.06.090 |
Определение антител к хантавирусам, возбудителям геморрагической лихорадки с почечным синдромом в крови |
|||||||||||||||||
2304 |
L8 |
Инфекционная иммунология |
A26.06.093 |
Определение антител классов M, G (IgM, IgG) к иерсинии энтероколитика (Yersinia enterocolitica) в крови |
|||||||||||||||||
2305 |
L8 |
Инфекционная иммунология |
A26.06.094 |
Определение антител классов M, G (IgM, IgG) к иерсинии псевдотуберкулеза (Yersinia pseudotuberculosis) в крови |
|||||||||||||||||
2306 |
L8 |
Инфекционная иммунология |
A26.06.095 |
Определение антител классов M, G (IgM, IgG) к шигелле Боуди (Shigella boydii) в крови |
|||||||||||||||||
2307 |
L8 |
Инфекционная иммунология |
A26.06.096 |
Определение антител классов M, G (IgM, IgG) к шигелле дизентерии (Shigella dysenteriae) в крови |
|||||||||||||||||
2308 |
L8 |
Инфекционная иммунология |
A26.06.097 |
Определение антител классов M, G (IgM, IgG) к шигелле Зонне (Shigella sonnei) в крови |
|||||||||||||||||
2309 |
L8 |
Инфекционная иммунология |
A26.06.098 |
Определение антител классов M, G (IgM, IgG) к шигелле Флекснера (Shigella flexneri) в крови |
|||||||||||||||||
2310 |
L8 |
Инфекционная иммунология |
A26.06.099 |
Определение антител к плазмодию вивакс (Plasmodium vivax) в крови |
|||||||||||||||||
2311 |
L8 |
Инфекционная иммунология |
A26.06.101 |
Определение антигена вируса гепатита C (Hepatitis C virus) в крови |
|||||||||||||||||
2312 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.07.001 |
Микроскопическое исследование соскоба язвы полости рта на бледную трепонему (Treponema pallidum) |
|||||||||||||||||
2313 |
L1.4 |
Бактериологические исследования |
A26.07.002 |
Микробиологическое (культуральное) исследование материала из десневых карманов на неспорообразующие анаэробные микроорганизмы |
|||||||||||||||||
2314 |
L1.4 |
Бактериологические исследования |
A26.07.003 |
Микробиологическое (культуральное) исследование абсцессов на неспорообразующие анаэробные микроорганизмы |
|||||||||||||||||
2315 |
L1.4 |
Бактериологические исследования |
A26.07.004 |
Микробиологическое (культуральное) исследование отделяемого слизистой полости рта на неспорообразующие анаэробные микроорганизмы |
|||||||||||||||||
2316 |
L1.4 |
Бактериологические исследования |
A26.07.005 |
Микробиологическое (культуральное) исследование абсцессов на аэробные и факультативно-анаэробные микроорганизмы |
|||||||||||||||||
2317 |
L1.1 |
Бактериологические исследования |
A26.07.006 |
Микробиологическое (культуральное) исследование соскоба полости рта на дрожжевые грибы |
|||||||||||||||||
2318 |
L3 |
Молекулярно-биологическое исследование |
A26.07.007 |
Молекулярно-биологическое исследование слюны на цитомегаловирус (Cytomegalovirus) |
|||||||||||||||||
2319 |
L1.2 |
Бактериологические исследования |
A26.08.001 |
Микробиологическое (культуральное) исследование слизи и пленок с миндалин на палочку дифтерии (Corinebacterium diphtheriae) |
|||||||||||||||||
2320 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.08.002 |
Микроскопическое исследование мазков с задней стенки глотки на менингококк (Neisseria meningitidis) |
|||||||||||||||||
2321 |
L1.2 |
Бактериологические исследования |
A26.08.003 |
Микробиологическое (культуральное) исследование слизи с задней стенки глотки на менингококк (Neisseria meningitidis) |
|||||||||||||||||
2322 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.08.004 |
Микроскопическое исследование мазков с миндалин на гонококк (Neisseria gonorrhoeae) |
|||||||||||||||||
2323 |
L1.4 |
Бактериологические исследования |
A26.08.005 |
Микробиологическое (культуральное) исследование слизи с миндалин и задней стенки глотки на аэробные и факультативно-анаэробные микроорганизмы |
|||||||||||||||||
2324 |
L1.4 |
Бактериологические исследования |
A26.08.006 |
Микробиологическое (культуральное) исследование смывов из околоносовых полостей на аэробные и факультативно-анаэробные микроорганизмы |
|||||||||||||||||
2325 |
L1.4 |
Бактериологические исследования |
A26.08.007 |
Микробиологическое (культуральное) исследование пунктатов из околоносовых полостей на неспорообразующие анаэробные микроорганизмы |
|||||||||||||||||
2326 |
L3.1 |
Молекулярно-биологическое исследование на коронавирусную инфекцию COVID-19 |
A26.08.008 |
Молекулярно-биологическое исследование мазков со слизистой оболочки носоглотки на коронавирусы 229E, OC43, NL63, HKUI (Human Coronavirus) |
|||||||||||||||||
2327 |
L1.1 |
Бактериологические исследования |
A26.08.009 |
Микробиологическое (культуральное) исследование носоглоточных смывов на дрожжевые грибы |
|||||||||||||||||
2328 |
L1.1 |
Бактериологические исследования |
A26.08.010 |
Микробиологическое (культуральное) исследование носоглоточных смывов на мицелиальные грибы |
|||||||||||||||||
2329 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.08.011 |
Микроскопическое исследование смывов из зева на пневмоцисты (Pneumocestis carinii) |
|||||||||||||||||
2330 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.08.012 |
Микроскопическое исследование специфических элементов с миндалин на бледную трепонему (Treponema pallidum) |
|||||||||||||||||
2331 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.09.001 |
Микроскопическое исследование мокроты на микобактерии (Mycobacterium spp.) |
|||||||||||||||||
2332 |
L1.3 |
Бактериологические исследования |
A26.09.002 |
Микробиологическое (культуральное) исследование мокроты на микобактерии туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
2333 |
L1.3 |
Бактериологические исследования |
A26.09.003 |
Микробиологическое (культуральное) исследование плевральной жидкости на микобактерии туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
2334 |
L1.3 |
Бактериологические исследования |
A26.09.004 |
Микробиологическое (культуральное) исследование бронхоальвеолярной жидкости на микобактерии туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
2335 |
L1.3 |
Бактериологические исследования |
A26.09.005 |
Микробиологическое (культуральное) исследование бронхо-легочной ткани на микобактерии туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
2336 |
L1.3 |
Бактериологические исследования |
A26.09.006 |
Микробиологическое (культуральное) исследование мокроты на микоплазму (Mycoplasma pneumoniae) |
|||||||||||||||||
2337 |
L1.3 |
Бактериологические исследования |
A26.09.007 |
Микробиологическое (культуральное) исследование бронхоальвеолярной лаважной жидкости на микоплазму (Mycoplasma pneumoniae) |
|||||||||||||||||
2338 |
L1.3 |
Бактериологические исследования |
A26.09.008 |
Микробиологическое (культуральное) исследование биоптата легкого на легионеллу пневмонии (Legionella pneumophilia) |
|||||||||||||||||
2339 |
L1.3 |
Бактериологические исследования |
A26.09.009 |
Микробиологическое (культуральное) исследование плеврального экссудата на легионеллу пневмонии (Legionella pneumophilia) |
|||||||||||||||||
2340 |
L1.5 |
Бактериологические исследования |
A26.09.010 |
Микробиологическое (культуральное) исследование мокроты на аэробные и факультативно-анаэробные микроорганизмы |
|||||||||||||||||
2341 |
L1.5 |
Бактериологические исследования |
A26.09.011 |
Микробиологическое (культуральное) исследование лаважной жидкости на аэробные и факультативно-анаэробные микроорганизмы |
|||||||||||||||||
2342 |
L1.5 |
Бактериологические исследования |
A26.09.012 |
Микробиологическое (культуральное) исследование плевральной жидкости на аэробные и факультативно-анаэробные микроорганизмы |
|||||||||||||||||
2343 |
L1.4 |
Бактериологические исследования |
A26.09.013 |
Микробиологическое (культуральное) исследование мокроты абсцессов на неспорообразующие анаэробные микроорганизмы |
|||||||||||||||||
2344 |
L1.4 |
Бактериологические исследования |
A26.09.014 |
Микробиологическое (культуральное) исследование плевральной жидкости на неспорообразующие анаэробные микроорганизмы |
|||||||||||||||||
2345 |
L1.2 |
Бактериологические исследования |
A26.09.015 |
Микробиологическое (культуральное) исследование слизи с задней стенки глотки на палочку коклюша (Bordetella pertussis) |
|||||||||||||||||
2346 |
L1.3 |
Бактериологические исследования |
A26.09.016 |
Микробиологическое (культуральное) исследование мокроты на хламидии (Chlamidia pneumoniae) |
|||||||||||||||||
2347 |
L3 |
Молекулярно-биологическое исследование |
A26.09.017 |
Молекулярно-биологическое исследование бронхоальвеолярной лаважной жидкости на респираторно-синтициальный вирус (Respiratory Syncytial virus) |
|||||||||||||||||
2348 |
L3 |
Молекулярно-биологическое исследование |
A26.09.018 |
Молекулярно-биологическое исследование бронхоальвеолярной лаважной жидкости на аденовирус (Adenovirus) |
|||||||||||||||||
2349 |
L3 |
Молекулярно-биологическое исследование |
A26.09.019 |
Молекулярно-биологическое исследование бронхоальвеолярной лаважной жидкости на вирус гриппа (Influenza virus) |
|||||||||||||||||
2350 |
L3.1 |
Молекулярно-биологическое исследование на коронавирусную инфекцию COVID-19 |
A26.09.020 |
Молекулярно-биологическое исследование бронхоальвеолярной лаважной жидкости на коронавирусы 229E, OC43, NL63, HKUI |
|||||||||||||||||
2351 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.09.021 |
Микроскопическое исследование мокроты на грибы (дрожжевые и мицелиальные) |
|||||||||||||||||
2352 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.09.023 |
Микроскопическое исследование мазков мокроты на криптококк (Cryptococcus neoformans) |
|||||||||||||||||
2353 |
L1.1 |
Бактериологические исследования |
A26.09.024 |
Микробиологическое (культуральное) исследование мокроты на дрожжевые грибы |
|||||||||||||||||
2354 |
L1.1 |
Бактериологические исследования |
A26.09.025 |
Микробиологическое (культуральное) исследование мокроты на мицелиальные грибы |
|||||||||||||||||
2355 |
L1.3 |
Бактериологические исследования |
A26.09.026 |
Микробиологическое (культуральное) исследование мокроты на криптококк (Cryptococcus spp.) |
|||||||||||||||||
2356 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.09.027 |
Микроскопическое исследование бронхоальвеолярной лаважной жидкости на грибы (дрожжевые и мицелиальные) |
|||||||||||||||||
2357 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.09.028 |
Микроскопическое исследование бронхоальвеолярной лаважной жидкости на криптококк (Cryptococcus spp.) |
|||||||||||||||||
2358 |
L1.1 |
Бактериологические исследования |
A26.09.029 |
Микробиологическое (культуральное) исследование мокроты на грибы (дрожжевые и мицелильные) |
|||||||||||||||||
2359 |
L1.1 |
Бактериологические исследования |
A26.09.030 |
Микробиологическое (культуральное) исследование бронхоальвеолярной лаважной жидкости на грибы (дрожжевые и мицелильные) |
|||||||||||||||||
2360 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.09.031 |
Микроскопическое исследование мокроты на личинки гельминтов |
|||||||||||||||||
2361 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.09.032 |
Микроскопическое исследование мокроты на яйца парагонимусов (Paragonimus westermani) |
|||||||||||||||||
2362 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.09.033 |
Микроскопическое исследование мокроты на цисты криптоспоридий (Cryptosporidium parwum) |
|||||||||||||||||
2363 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.09.034 |
Микроскопическое исследование бронхоальвеолярной лаважной жидкости на личинки гельминтов |
|||||||||||||||||
2364 |
L1.3 |
Бактериологические исследования |
A26.09.035 |
Микробиологическое (культуральное) исследование бронхоальвеолярной лаважной жидкости на цисты пневмоцист (Pneumocystis carinii) |
|||||||||||||||||
2365 |
L1.4 |
Бактериологические исследования |
A26.10.001 |
Микробиологическое (культуральное) исследование биоптата сердечного клапана на аэробные и факультативно-анаэробные микроорганизмы |
|||||||||||||||||
2366 |
L1.4 |
Бактериологические исследования |
A26.10.002 |
Микробиологическое (культуральное) исследование биопротеза сердечного клапана на аэробные и факультативно-анаэробные микроорганизмы |
|||||||||||||||||
2367 |
L1.4 |
Бактериологические исследования |
A26.10.003 |
Микробиологическое (культуральное) исследование перикардиальной жидкости на аэробные и факультативно-анаэробные микроорганизмы |
|||||||||||||||||
2368 |
L1.1 |
Бактериологические исследования |
A26.10.004 |
Микробиологическое (культуральное) исследование биоптата на мицелиальные грибы |
|||||||||||||||||
2369 |
L1.1 |
Бактериологические исследования |
A26.10.005 |
Микробиологическое (культуральное) исследование биоптата на дрожжевые грибы |
|||||||||||||||||
2370 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.10.006 |
Микроскопическое исследование биоптата сердечной мышцы на личинки гельминтов |
|||||||||||||||||
2371 |
L1.2 |
Бактериологические исследования |
A26.14.001 |
Микробиологическое (культуральное) исследование желчи на сальмонеллу тифа (Salmonella Typhi), паратифа A (Salmonella Paratyphi A), паратифа B (Salmonella Paratyphi B) |
|||||||||||||||||
2372 |
L1.2 |
Бактериологические исследования |
A26.14.002 |
Микробиологическое (культуральное) исследование желчи на аэробные и факультативно-анаэробные микроорганизмы |
|||||||||||||||||
2373 |
L1.4 |
Бактериологические исследования |
A26.14.003 |
Микробиологическое (культуральное) исследование желчи на анаэробные микроорганизмы |
|||||||||||||||||
2374 |
L1.4 |
Бактериологические исследования |
A26.14.004 |
Микробиологическое (культуральное) исследование абсцесса печени |
|||||||||||||||||
2375 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.14.005 |
Микроскопическое исследование желчи на грибы (дрожжевые и мицелиальные) |
|||||||||||||||||
2376 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.14.007 |
Микроскопическое исследование пунктата из кисты печени на трофозоиты амеб (Entameaba histolytica) |
|||||||||||||||||
2377 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.14.008 |
Микроскопическое исследование пунктата из кисты печени на фрагменты эхинококков (Echinococcus) |
|||||||||||||||||
2378 |
L1.4 |
Бактериологические исследования |
A26.16.001 |
Микробиологическое (культуральное) исследование биоптата стенки желудка на хеликобактер пилори (Helicobacter pylori) |
|||||||||||||||||
2379 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.16.002 |
Микроскопическое исследование дуоденального содержимого на яйца и личинки гельминтов |
|||||||||||||||||
2380 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.16.003 |
Микроскопическое исследование дуоденального содержимого на простейшие |
|||||||||||||||||
2381 |
L1.2 |
Бактериологические исследования |
A26.19.001 |
Микробиологическое (культуральное) исследование фекалий/ректального мазка на возбудителя дизентерии (Shigella spp.) |
|||||||||||||||||
2382 |
L1.2 |
Бактериологические исследования |
A26.19.002 |
Микробиологическое (культуральное) исследование фекалий на возбудители брюшного тифа и паратифов (Salmonella typhi) |
|||||||||||||||||
2383 |
L1.2 |
Бактериологические исследования |
A26.19.003 |
Микробиологическое (культуральное) исследование фекалий/ректального мазка на микроорганизмы рода сальмонелла (Salmonella spp.) |
|||||||||||||||||
2384 |
L1.1 |
Бактериологические исследования |
A26.19.004 |
Микробиологическое (культуральное) исследование фекалий/ректального мазка на иерсинии (Yersinia spp.) |
|||||||||||||||||
2385 |
L1.2 |
Бактериологические исследования |
A26.19.005 |
Микробиологическое (культуральное) исследование фекалий/ректального мазка на патогенные кампилобактерии (Campylobacter jejuni/coli) |
|||||||||||||||||
2386 |
L1.4 |
Бактериологические исследования |
A26.19.006 |
Микробиологическое (культуральное) исследование фекалий на холерные вибрионы (Vibrio cholerae) |
|||||||||||||||||
2387 |
L1.4 |
Бактериологические исследования |
A26.19.007 |
Микробиологическое (культуральное) исследование фекалий/ректального мазка на возбудитель диффициального клостридиоза (Clostridium difficile) |
|||||||||||||||||
2388 |
L1.4 |
Бактериологические исследования |
A26.19.008 |
Микробиологическое (культуральное) исследование кала на аэробные и факультативно-анаэробные микроорганизмы |
|||||||||||||||||
2389 |
L1.1 |
Бактериологические исследования |
A26.19.009 |
Микробиологическое (культуральное) исследование кала на грибы рода кандида (Candida spp.) |
|||||||||||||||||
2390 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.19.010 |
Микроскопическое исследование кала на яйца и личинки гельминтов |
|||||||||||||||||
2391 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.19.011 |
Микроскопическое исследование кала на простейшие |
|||||||||||||||||
2392 |
L1.3 |
Бактериологические исследования |
A26.19.013 |
Исследование биологических объектов, обнаруженных в фекалиях, с целью определения их биологического вида |
|||||||||||||||||
2393 |
L1.2 |
Бактериологические исследования |
A26.19.015 |
Микробиологическое (культуральное) исследование отделяемого слизистой оболочки прямой кишки на гонококк (Neisseria gonorrhoeae) |
|||||||||||||||||
2394 |
L1.3 |
Бактериологические исследования |
A26.19.016 |
Микробиологическое (культуральное) исследование кала на микобактерии (Mycobacterium spp.) |
|||||||||||||||||
2395 |
L1.4 |
Бактериологические исследования |
A26.19.081 |
Исследование кала на наличие токсина клостридии диффициле (Clostridium difficile) |
|||||||||||||||||
2396 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.20.001 |
Микроскопическое исследование отделяемого женских половых органов на гонококк (Neisseria gonorrhoeae) |
|||||||||||||||||
2397 |
L1.2 |
Бактериологические исследования |
A26.20.002 |
Микробиологическое (культуральное) исследование отделяемого женских половых органов на гонококк (Neisseria gonorrhoeae) |
|||||||||||||||||
2398 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.20.003 |
Микроскопическое исследование отделяемого женских половых органов на бледную трепонему (Treponema pallidum) |
|||||||||||||||||
2399 |
L1.4 |
Бактериологические исследования |
A26.20.004 |
Микробиологическое (культуральное) отделяемого женских половых органов на хламидии (Chlamydia trachomatis) |
|||||||||||||||||
2400 |
L1.1 |
Бактериологические исследования |
A26.20.005 |
Микробиологическое (культуральное) исследование отделяемого женских половых органов на уреаплазму (Ureaplasma urealyticum) |
|||||||||||||||||
2401 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.20.006 |
Микроскопическое исследование отделяемого женских половых органов на аэробные и факультативно-анаэробные микроорганизмы |
|||||||||||||||||
2402 |
L1.4 |
Бактериологические исследования |
A26.20.007 |
Микробиологическое исследование отделяемого женских половых органов на неспорообразующие анаэробные микроорганизмы |
|||||||||||||||||
2403 |
L1.2 |
Бактериологические исследования |
A26.20.008 |
Микробиологическое (культуральное) исследование отделяемого женских половых органов на аэробные и факультативно-анаэробные микроорганизмы |
|||||||||||||||||
2404 |
L3 |
Молекулярно-биологическое исследование |
A26.20.009 |
Молекулярно-биологическое исследование отделяемого из цервикального канала на вирус папилломы человека (Papilloma virus) |
|||||||||||||||||
2405 |
L3 |
Молекулярно-биологическое исследование |
A26.20.010 |
Молекулярно-биологическое исследование отделяемого из цервикального канала на вирус простого герпеса 1 и 2 типов (Herpes simplex virus types 1, 2) |
|||||||||||||||||
2406 |
L3 |
Молекулярно-биологическое исследование |
A26.20.011 |
Молекулярно-биологическое исследование отделяемого из цервикального канала на цитомегаловирус (Cytomegalovirus) |
|||||||||||||||||
2407 |
L3 |
Молекулярно-биологическое исследование |
A26.20.012 |
Молекулярно-биологическое исследование влагалищного отделяемого на вирус папилломы человека (Papilloma virus) |
|||||||||||||||||
2408 |
L3 |
Молекулярно-биологическое исследование |
A26.20.013 |
Молекулярно-биологическое исследование влагалищного отделяемого на вирус простого герпеса 1 и 2 типов (Herpes simplex virus types 1, 2) |
|||||||||||||||||
2409 |
L3 |
Молекулярно-биологическое исследование |
A26.20.014 |
Молекулярно-биологическое исследование влагалищного отделяемого на цитомегаловирус (Cytomegalovirus) |
|||||||||||||||||
2410 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.20.015 |
Микроскопическое исследование влагалищного отделяемого на дрожжевые грибы |
|||||||||||||||||
2411 |
L1.1 |
Бактериологические исследования |
A26.20.016 |
Микробиологическое (культуральное) исследование влагалищного отделяемого на дрожжевые грибы |
|||||||||||||||||
2412 |
L1.1 |
Бактериологические исследования |
A26.20.017 |
Микробиологическое (культуральное) исследование влагалищного отделяемого на трихомонасвагиналис (Trichomonas vaginalis) |
|||||||||||||||||
2413 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.20.018 |
Микроскопическое исследование соскоба язвы женских половых органов на палочку Дюкрея (Haemophilus Ducreyi) |
|||||||||||||||||
2414 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.20.019 |
Микроскопическое исследование соскоба язвы женских половых органов на калимматобактер гранулематис (Calymmatobacterium granulomatis) |
|||||||||||||||||
2415 |
L3 |
Молекулярно-биологическое исследование |
A26.20.020 |
Молекулярно-биологическое исследование отделяемого слизистых оболочек женских половых органов на хламидию трахоматис (Chlamydia trachomatis) |
|||||||||||||||||
2416 |
L3 |
Молекулярно-биологическое исследование |
A26.21.007 |
Молекулярно-биологическое исследование отделяемого из уретры на хламидии трахоматис (Chlamydia trachomatis) |
|||||||||||||||||
2417 |
L3 |
Молекулярно-биологическое исследование |
A26.21.008 |
Молекулярно-биологическое исследование отделяемого из уретры на вирус папилломы человека (Papilloma virus) |
|||||||||||||||||
2418 |
L3 |
Молекулярно-биологическое исследование |
A26.21.009 |
Молекулярно-биологическое исследование отделяемого из уретры на вирус простого герпеса 1 и 2 типов (Herpes simplex virus types 1, 2) |
|||||||||||||||||
2419 |
L3 |
Молекулярно-биологическое исследование |
A26.21.010 |
Молекулярно-биологическое исследование отделяемого из уретры на цитомегаловирус (Cytomegalovirus) |
|||||||||||||||||
2420 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.21.011 |
Микроскопическое исследование отделяемого из уретры на дрожжевые грибы |
|||||||||||||||||
2421 |
L1.1 |
Бактериологические исследования |
A26.21.012 |
Микробиологическое (культуральное) исследование секрета простаты на трихомонас вагиналис (Trichomonas vaginalis) |
|||||||||||||||||
2422 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.21.013 |
Микроскопическое исследование специфических элементов на бледную трепонему (Treponema pallidum) |
|||||||||||||||||
2423 |
L1.1 |
Бактериологические исследования |
A26.21.014 |
Микробиологическое (культуральное) исследование отделяемого из уретры на дрожжевые грибы |
|||||||||||||||||
2424 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.21.015 |
Микроскопическое исследование соскоба язвы мужских половых органов на палочку Дюкрея (Haemophilus Ducreyi) |
|||||||||||||||||
2425 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.21.016 |
Микроскопическое исследование соскоба язвы мужских половых органов на калимматобактер гранулематис (Calymmatobacterium granulomatis) |
|||||||||||||||||
2426 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.23.001 |
Микроскопическое исследование спинномозговой жидкости на менингококк (Neisseria meningitidis) |
|||||||||||||||||
2427 |
L1.5 |
Бактериологические исследования |
A26.23.002 |
Микробиологическое (культуральное) исследование спинномозговой жидкости на менингококк (Neisseria meningitidis) |
|||||||||||||||||
2428 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.23.003 |
Микроскопическое исследование спинномозговой жидкости на микобактерии туберкулеза (Mycobacterium tuberculosis) |
|||||||||||||||||
2429 |
L1.3 |
Бактериологические исследования |
A26.23.004 |
Микробиологическое (культуральное) исследование спинномозговой жидкости на микобактерии туберкулеза (Mycobacterium tuberculosis complex) |
|||||||||||||||||
2430 |
L1.4 |
Бактериологические исследования |
A26.23.005 |
Микробиологическое (культуральное) исследование спинномозговой жидкости на листерии (Listeria monocytogenes) |
|||||||||||||||||
2431 |
L1.5 |
Бактериологические исследования |
A26.23.006 |
Микробиологическое (культуральное) исследование спинномозговой жидкости на аэробные и факультативно-анаэробные условно-патогенные микроорганизмы |
|||||||||||||||||
2432 |
L1.4 |
Бактериологические исследования |
A26.23.007 |
Микробиологическое (культуральное) исследование спинномозговой жидкости на неспорообразующие анаэробные микроорганизмы | |||||||||||||||||
2433 |
L3 |
Молекулярно-биологическое исследование |
A26.23.008 |
Молекулярно-биологическое исследование спинномозговой жидкости на вирус простого герпеса 1 и 2 типов (Herpes simplex virus types 1, 2) | |||||||||||||||||
2434 |
L3 |
Молекулярно-биологическое исследование |
A26.23.009 |
Молекулярно-биологическое исследование спинномозговой жидкости на цитомегаловирус (Cytomegalovirus) | |||||||||||||||||
2435 |
L3 |
Молекулярно-биологическое исследование |
A26.23.010 |
Молекулярно-биологическое исследование спинномозговой жидкости на вирус Эпштейна-Барра (virus Epstein - Barr) | |||||||||||||||||
2436 |
L3 |
Молекулярно-биологическое исследование |
A26.23.011 |
Молекулярно-биологическое исследование спинномозговой жидкости на вирус ветряной оспы и опоясывающего лишая (Varicella-Zoster virus) | |||||||||||||||||
2437 |
L1.3 |
Бактериологические исследования |
A26.23.012 |
Микробиологическое (культуральное) исследование спинномозговой жидкости на криптококк (Cryptococcus neoformans) | |||||||||||||||||
2438 |
L1.1 |
Бактериологические исследования |
A26.23.013 |
Микробиологическое (культуральное) исследование спинномозговой жидкости на дрожжевые грибы | |||||||||||||||||
2439 |
L1.1 |
Бактериологические исследования |
A26.23.014 |
Микробиологическое (культуральное) исследование спинномозговой жидкости на мицелиальные грибы | |||||||||||||||||
2440 |
L1.4 |
Бактериологические исследования |
A26.25.001 |
Микробиологическое (культуральное) исследование отделяемого из ушей на аэробные и факультативно-анаэробные микроорганизмы | |||||||||||||||||
2441 |
L7.1 |
Клинические и Биохимические исследования. Уровень затрат 1 |
A26.25.002 |
Микроскопическое исследование отделяемого из ушей на грибы (дрожжевые и мицелиальные) | |||||||||||||||||
2442 |
L9.7 |
Молекулярно-генетические исследования: иные |
A27.05.001 |
Молекулярно-генетическое исследование минимальной остаточной болезни при лейкозах при помощи пациент - специфичных праймеров | |||||||||||||||||
2443 |
L4 |
Генетические исследования |
A27.05.002 |
Определение полиморфизма G20210A протромбина в гене фактора II свертывания крови | |||||||||||||||||
2444 |
L4 |
Генетические исследования |
A27.05.003 |
Определение полиморфизма C677T метилентетрагидрофолат-редуктазы | |||||||||||||||||
2445 |
L4 |
Генетические исследования |
A27.05.004 |
Определение полиморфизма 455 G/A (замена гуанина на аденин в позиции 455) в гене бета-субъединицы фактора I | |||||||||||||||||
2446 |
L4 |
Генетические исследования |
A27.05.005 |
Определение полиморфизма Thr312A1a (замена треонина на аланин в позиции 312) альфа-субъединицы фактора I | |||||||||||||||||
2447 |
L4 |
Генетические исследования |
A27.05.006 |
Определение полиморфизма 675 4G/5G (инсерция гуанина в позиции 675) в гене ингибитора активатора плазминогена I типа (PAI-1) | |||||||||||||||||
2448 |
L4 |
Генетические исследования |
A27.05.007 |
Определение полиморфизма C46T (замена цитозина на тимин в позиции 46) в гене фактора XII | |||||||||||||||||
2449 |
L4 |
Генетические исследования |
A27.05.008 |
Определение полиморфизма X163T (замена цитозина на тимин в позиции 163) в гене фактора XIII | |||||||||||||||||
2450 |
L4 |
Генетические исследования |
A27.05.009 |
Определение мутации C282Y (замена цистеина на тирозин в позиции 282) в гене гемохроматоза (HLA-H, HFE) | |||||||||||||||||
2451 |
L4 |
Генетические исследования |
A27.05.010 |
Определение мутации H63D (замена гистидина на аспарагиновую кислоту в позиции 63) в гене гемохроматоза (HLA-H, HFE) | |||||||||||||||||
2452 |
L4 |
Генетические исследования |
A27.05.011 |
Определение полиморфизма 308 G/A (замена гуанина на аденин в позиции 308) в гене фактора некроза опухоли альфа | |||||||||||||||||
2453 |
L4 |
Генетические исследования |
A27.05.012 |
Молекулярно-генетическое исследование мутации в гене V617F (замена 617-й аминокислоты с валина на фенилаланин) JAK2 (янус тирозин-киназа второго типа) в крови | |||||||||||||||||
2454 |
L4 |
Генетические исследования |
A27.05.012.001 |
Молекулярно-генетическое исследование мутации в гене V617F (замена 617-й аминокислоты с валина на фенилаланин) JAK2 (янус тирозин-киназа второго типа) в крови, количественно | |||||||||||||||||
2455 |
L4 |
Генетические исследования |
A27.05.013 |
Молекулярно-генетическое исследование мутации гена FLT3 (fms-подобная тирозин-киназа третьего типа) в крови | |||||||||||||||||
2456 |
L4 |
Генетические исследования |
A27.05.014 |
Молекулярно-генетическое исследование мутации гена FLT3 (fms-подобная тирозин-киназа третьего типа) в костном мозге | |||||||||||||||||
2457 |
L4 |
Генетические исследования |
A27.05.015 |
Молекулярно-генетическое исследование мутации гена NPM1 (нуклеофосмин 1) в крови | |||||||||||||||||
2458 |
L4 |
Генетические исследования |
A27.05.016 |
Молекулярно-генетическое исследование мутации гена NPM1 (нуклеофосмин 1) в костном мозге | |||||||||||||||||
2459 |
L4 |
Генетические исследования |
A27.05.017 |
Молекулярно-генетическое исследование точечных мутаций гена bcr-abl (химерный ген, образованный слиянием области кластера разрывов на 22 хромосоме и гена тирозин-киназы Абельсона на 9 хромосоме) | |||||||||||||||||
2460 |
L4 |
Генетические исследования |
A27.05.018 |
Молекулярно-генетическое исследование мутации G1691A в гене фактора V (мутация Лейдена в V факторе свертывания) | |||||||||||||||||
2461 |
L4 |
Генетические исследования |
A27.05.019 |
Молекулярно-генетическое исследование мутаций: факторов H, I, B, СЗ, тромбомодулин, МСР | |||||||||||||||||
2462 |
L4 |
Генетические исследования |
A27.05.020 |
Определение активности металлопротеиназы ADAMTS-13 в плазме крови | |||||||||||||||||
2463 |
L4 |
Генетические исследования |
A27.05.021 |
Молекулярно-генетическое исследование маркеров Ph-негативных миелопролиферативных заболеваний (мутации в генах Jak2, MPL и CALR) | |||||||||||||||||
2464 |
L4 |
Генетические исследования |
A27.05.022 |
Определение полиморфизма гена SRY в крови | |||||||||||||||||
2465 |
L4 |
Генетические исследования |
A27.05.023 |
Определение полиморфизма гена рецептора фактора активации пероксисом (PPARy2) | |||||||||||||||||
2466 |
L4 |
Генетические исследования |
A27.05.024 |
Определение полиморфизма гена кодирующего цитохром P450sec (CYP11A) | |||||||||||||||||
2467 |
L4 |
Генетические исследования |
A27.05.025 |
Определение полиморфизма гена рецепторов андрогенов (AR) | |||||||||||||||||
2468 |
L4 |
Генетические исследования |
A27.05.026 |
Молекулярно-генетическое исследование генетических полиморфизмов ассоциированных с функциями интерлейкина 28B в крови | |||||||||||||||||
2469 |
L4 |
Генетические исследования |
A27.05.027 |
Определение частых мутаций митохондриального генома (MELAS, MERRF, Leight) | |||||||||||||||||
2470 |
L4 |
Генетические исследования |
A27.05.028 |
Определение полиморфизма в гене интерлейкина-B28 | |||||||||||||||||
2471 |
L4 |
Генетические исследования |
A27.05.029 |
Выявление аллели 5701 локуса B главного комплекса гистосовместимости человека (HLA B*5701) | |||||||||||||||||
2472 |
L4 |
Генетические исследования |
A27.05.030 |
Определение мутации интегрина, бета-3 | |||||||||||||||||
2473 |
L4 |
Генетические исследования |
A27.05.031 |
Определение полиморфизмов в гене эндотелиальной NO-синтазы (e NOS3) | |||||||||||||||||
2474 |
L4 |
Генетические исследования |
A27.05.032 |
Молекулярно-генетическое исследование делеций в гене дистрофина при МДД/МДБ (миодистрофия Дюшена-беккера) в крови | |||||||||||||||||
2475 |
L4 |
Генетические исследования |
A27.05.033 |
Молекулярно-генетическое исследование мутации в гене GJB2 (35 delG) (нейросенсорная тугоухость) в крови | |||||||||||||||||
2476 |
L4 |
Генетические исследования |
A27.05.034 |
Молекулярно-генетическое исследование делеций 7-го/ или 8-го экзонов гена SMN 1 (спинальная амиотрофия) в крови | |||||||||||||||||
2477 |
L4 |
Генетические исследования |
A27.05.035 |
Молекулярно-генетическое исследование мутаций в гене РАН (фенилкетонурия) в крови | |||||||||||||||||
2478 |
L4 |
Генетические исследования |
A27.05.036 |
Молекулярно-генетическое исследование мутаций в гене CFTR (муковисцидоз) в крови | |||||||||||||||||
2479 |
L4 |
Генетические исследования |
A27.05.037 |
Молекулярно-генетическое исследование микроделеций в Y хромосоме в крови | |||||||||||||||||
2480 |
L4 |
Генетические исследования |
A27.05.038 |
Молекулярно-генетическое исследование анеуплоидий (13, 18, 21 X и Y хромосом) в крови | |||||||||||||||||
2481 |
L4 |
Генетические исследования |
A27.05.039 |
Молекулярно-генетическое исследование анеуплоидий (13, 18, 21 15, 16, 22 X и Y хромосом) в крови | |||||||||||||||||
2482 |
L9.5 |
Молекулярно-генетические исследования: BRCA 1,2 |
A27.05.040 |
Молекулярно-генетическое исследование мутаций в генах BRCA1 и BRCA2 в крови | |||||||||||||||||
2483 |
L4 |
Генетические исследования |
A27.05.041 |
Молекулярно-генетическое исследование гистосовместимости (HLA ого разрешения при помощи секвенирования) для подбора неродственного донора костного мозга | |||||||||||||||||
2484 |
L4 |
Генетические исследования |
A27.05.042 |
Молекулярно-генетическое исследование химеризма кроветворения после неродственной трансплантации костного мозга | |||||||||||||||||
2485 |
L4 |
Генетические исследования |
A27.05.043 |
Молекулярно-генетическое исследование Т-клеточной клональности (по генам бэта, гамма и дельта цепей Т-клеточного рецептора) | |||||||||||||||||
2486 |
L4 |
Генетические исследования |
A27.05.044 |
Молекулярно-генетическое исследование B-клеточной клональности (по генам IgH, IgK, IgL и KDE) | |||||||||||||||||
2487 |
L4 |
Генетические исследования |
A27.05.045 |
Определение полиморфизма гена CYP2C9 (цитохром P450, семейство 2, подсемейство C, полипептид 9) семейства цитохромов P-450 | |||||||||||||||||
2488 |
L9.7 |
Молекулярно-генетические исследования: иные |
A27.05.046 |
Молекулярно-генетическое исследование мутаций в гене CHECK2 в крови методом ПЦР | |||||||||||||||||
2489 |
L4 |
Генетические исследования |
A27.05.047 |
Молекулярно-генетическое исследование мутаций в гене NBS1 в крови | |||||||||||||||||
2490 |
L4 |
Генетические исследования |
A27.05.048 |
Молекулярно-генетическое исследование мутаций в гене TP53 в крови | |||||||||||||||||
2491 |
L4 |
Генетические исследования |
A27.05.049 |
Молекулярно-генетическое исследование мутаций в генах MLH1, MSH2, MSH6, PMS2 в крови | |||||||||||||||||
2492 |
L4 |
Генетические исследования |
A27.05.050 |
Молекулярно-генетическое исследование мутаций в гене APC в крови | |||||||||||||||||
2493 |
L4 |
Генетические исследования |
A27.05.051 |
Молекулярно-генетическое исследование мутаций в гене MYH в крови | |||||||||||||||||
2494 |
L4 |
Генетические исследования |
A27.05.052 |
Молекулярно-генетическое исследование мутаций в гене RET в крови | |||||||||||||||||
2495 |
L4 |
Генетические исследования |
A27.05.053 |
Молекулярно-генетическое исследование мутаций в гене VHL в крови | |||||||||||||||||
2496 |
L4 |
Генетические исследования |
A27.05.054 |
Молекулярно-генетическое исследование мутаций в гене SDHA в крови | |||||||||||||||||
2497 |
L4 |
Генетические исследования |
A27.05.055 |
Молекулярно-генетическое исследование мутаций в гене SDHD в крови | |||||||||||||||||
2498 |
L4 |
Генетические исследования |
A27.05.056 |
Молекулярно-генетическое исследование мутаций в гене SDHC в крови | |||||||||||||||||
2499 |
L4 |
Генетические исследования |
A27.05.057 |
Молекулярно-генетическое исследование мутаций в гене SDHB в крови | |||||||||||||||||
2500 |
L4 |
Генетические исследования |
A27.05.058 |
Молекулярно-генетическое исследование мутаций в гене PAX3 в крови | |||||||||||||||||
2501 |
L4 |
Генетические исследования |
A27.05.059 |
Молекулярно-генетическое исследование мутаций в гене SF3B1 в крови | |||||||||||||||||
2502 |
L4 |
Генетические исследования |
A27.05.060 |
Молекулярно-генетическое исследование мутаций в гене CEBPA в крови | |||||||||||||||||
2503 |
L9.7 |
Молекулярно-генетические исследования: иные |
A27.05.061 |
Молекулярно-генетическое исследование мутаций в гене JAK2 в крови методом секвенирования | |||||||||||||||||
2504 |
L9.1 |
Молекулярно-генетические исследования: EGFR |
A27.05.062 |
Молекулярно-генетическое исследование мутаций в гене EGFR в крови методом ПЦР | |||||||||||||||||
2505 |
L9.10 |
Определение микросателлитной нестабильности MSI |
A27.30.001 |
Определение микросателлитной нестабильности в биопсийном (операционном) материале методом ПЦР | |||||||||||||||||
2506 |
L9.7 |
Молекулярно-генетические исследования: иные |
A27.30.002 |
Молекулярно-генетическое исследование мутаций в гене PTEN в биопсийном (операционном) материале | |||||||||||||||||
2507 |
L9.7 |
Молекулярно-генетические исследования: иные |
A27.30.003 |
Молекулярно-генетическое исследование мутаций в гене SMAD4 в биопсийном (операционном) материале | |||||||||||||||||
2508 |
L9.7 |
Молекулярно-генетические исследования: иные |
A27.30.004 |
Молекулярно-генетическое исследование мутаций в гене BMPRIA в биопсийном (операционном) материале | |||||||||||||||||
2509 |
L9.7 |
Молекулярно-генетические исследования: иные |
A27.30.005 |
Молекулярно-генетическое исследование мутаций в гене MADH4 в биопсийном (операционном) материале | |||||||||||||||||
2510 |
L9.3 |
Молекулярно-генетические исследования: KRAS |
A27.30.006 |
Молекулярно-генетическое исследование мутаций в гене KRAS в биопсийном (операционном) материале | |||||||||||||||||
2511 |
L9.4 |
Молекулярно-генетические исследования: NRAS |
A27.30.007 |
Молекулярно-генетическое исследование мутаций в гене NRAS в биопсийном (операционном) материале | |||||||||||||||||
2512 |
L9.2 |
Молекулярно-генетические исследования: BRAF |
A27.30.008 |
Молекулярно-генетическое исследование мутаций в гене BRAF в биопсийном (операционном) материале | |||||||||||||||||
2513 |
L9.2 |
Молекулярно-генетические исследования: BRAF |
A27.30.009 |
Молекулярно-генетическое исследование мутации V600 BRAF | |||||||||||||||||
2514 |
L9.5 |
Молекулярно-генетические исследования: BRCA 1,2 |
A27.30.010 |
Молекулярно-генетическое исследование мутаций в гене BRCA1 в биопсийном (операционном) материале | |||||||||||||||||
2515 |
L9.5 |
Молекулярно-генетические исследования: BRCA 1,2 |
A27.30.011 |
Молекулярно-генетическое исследование мутаций в гене BRCA2 в биопсийном (операционном) материале | |||||||||||||||||
2516 |
L9.7 |
Молекулярно-генетические исследования: иные |
A27.30.012 |
Молекулярно-генетическое исследование мутаций в гене c-KIT в биопсийном (операционном) материале | |||||||||||||||||
2517 |
L4 |
Генетические исследования |
A27.30.013 |
Молекулярно-генетическое исследование мутаций в гене PDGFRA | |||||||||||||||||
2518 |
L4 |
Генетические исследования |
A27.30.014 |
Определение полиморфизма гена DPYD методом ПЦР | |||||||||||||||||
2519 |
L4 |
Генетические исследования |
A27.30.015 |
Определение полиморфизма гена UGT1A1 | |||||||||||||||||
2520 |
L9.1 |
Молекулярно-генетические исследования: EGFR |
A27.30.016 |
Молекулярно-генетическое исследование мутаций в гене EGFR в биопсийном (операционном) материале | |||||||||||||||||
2521 |
L9.11 |
Молекулярно-генетическое исследование гена ALK методом флюоресцентной гибридизации in situ (FISH) |
A27.30.017 |
Молекулярно-генетическое исследование транслокаций гена ALK | |||||||||||||||||
2522 |
L4 |
Генетические исследования |
A27.30.018 |
Молекулярно-генетическое исследование транслокаций гена ROS1 | |||||||||||||||||
2523 |
L4 |
Генетические исследования |
A27.30.019 |
Молекулярно-генетическое исследование транслокации t(2;13) в биопсийном (операционном) материале | |||||||||||||||||
2524 |
L4 |
Генетические исследования |
A27.30.020 |
Молекулярно-генетическое исследование транслокации t(1;13) в биопсийном (операционном) материале | |||||||||||||||||
2525 |
L4 |
Генетические исследования |
A27.30.021 |
Молекулярно-генетическое исследование транслокации t(x;2) в биопсийном (операционном) материале | |||||||||||||||||
2526 |
L4 |
Генетические исследования |
A27.30.022 |
Молекулярно-генетическое исследование транслокации t(11;22) в биопсийном (операционном) материале | |||||||||||||||||
2527 |
L4 |
Генетические исследования |
A27.30.023 |
Молекулярно-генетическое исследование транслокации t(21;22) в биопсийном (операционном) материале | |||||||||||||||||
2528 |
L4 |
Генетические исследования |
A27.30.024 |
Молекулярно-генетическое исследование транслокации t(2;22) в биопсийном (операционном) материале | |||||||||||||||||
2529 |
L4 |
Генетические исследования |
A27.30.025 |
Молекулярно-генетическое исследование транслокации t(7;22) в биопсийном (операционном) материале | |||||||||||||||||
2530 |
L4 |
Генетические исследования |
A27.30.026 |
Молекулярно-генетическое исследование транслокации t(17;22) в биопсийном (операционном) материале | |||||||||||||||||
2531 |
L4 |
Генетические исследования |
A27.30.027 |
Молекулярно-генетическое исследование транслокации t(16;21) в биопсийном (операционном) материале | |||||||||||||||||
2532 |
L4 |
Генетические исследования |
A27.30.028 |
Определение инверсии inv(22) в биопсийном (операционном) материале | |||||||||||||||||
2533 |
L4 |
Генетические исследования |
A27.30.029 |
Молекулярно-генетическое исследование транслокации t(12;16) в биопсийном (операционном) материале | |||||||||||||||||
2534 |
L4 |
Генетические исследования |
A27.30.030 |
Молекулярно-генетическое исследование транслокации t(12;22) в биопсийном (операционном) материале | |||||||||||||||||
2535 |
L4 |
Генетические исследования |
A27.30.031 |
Молекулярно-генетическое исследование транслокации t(12;15) в биопсийном (операционном) материале | |||||||||||||||||
2536 |
L4 |
Генетические исследования |
A27.30.032 |
Молекулярно-генетическое исследование транслокации t(9;22) в биопсийном (операционном) материале | |||||||||||||||||
2537 |
L4 |
Генетические исследования |
A27.30.033 |
Молекулярно-генетическое исследование транслокации t(9;17) в биопсийном (операционном) материале | |||||||||||||||||
2538 |
L4 |
Генетические исследования |
A27.30.034 |
Молекулярно-генетическое исследование транслокации t(9;15) в биопсийном (операционном) материале | |||||||||||||||||
2539 |
L4 |
Генетические исследования |
A27.30.035 |
Молекулярно-генетическое исследование транслокации t(3;9) в биопсийном (операционном) материале | |||||||||||||||||
2540 |
L4 |
Генетические исследования |
A27.30.036 |
Молекулярно-генетическое исследование транслокации t(l;2) в биопсийном (операционном) материале | |||||||||||||||||
2541 |
L4 |
Генетические исследования |
A27.30.037 |
Молекулярно-генетическое исследование транслокации t(2;19) в биопсийном (операционном) материале | |||||||||||||||||
2542 |
L4 |
Генетические исследования |
A27.30.038 |
Молекулярно-генетическое исследование транслокации t(2;17) в биопсийном (операционном) материале | |||||||||||||||||
2543 |
L4 |
Генетические исследования |
A27.30.039 |
Молекулярно-генетическое исследование транслокации t(2;2) в биопсийном (операционном) материале | |||||||||||||||||
2544 |
L4 |
Генетические исследования |
A27.30.040 |
Молекулярно-генетическое исследование транслокации t(2;11) в биопсийном (операционном) материале | |||||||||||||||||
2545 |
L4 |
Генетические исследования |
A27.30.041 |
Определение инверсии inv(2) в биопсийном (операционном) материале | |||||||||||||||||
2546 |
L4 |
Генетические исследования |
A27.30.042 |
Молекулярно-генетическое исследование транслокации t(7;16) в биопсийном (операционном) материале | |||||||||||||||||
2547 |
L4 |
Генетические исследования |
A27.30.043 |
Молекулярно-генетическое исследование транслокации t(11;16) в биопсийном (операционном) материале | |||||||||||||||||
2548 |
L4 |
Генетические исследования |
A27.30.044 |
Молекулярно-генетическое исследование транслокации t(X;18) в биопсийном (операционном) материале | |||||||||||||||||
2549 |
L4 |
Генетические исследования |
A27.30.045 |
Определение трисомии 8 хромосомы | |||||||||||||||||
2550 |
L4 |
Генетические исследования |
A27.30.046 |
Определение трисомии 20 хромосомы | |||||||||||||||||
2551 |
L4 |
Генетические исследования |
A27.30.047 |
Молекулярно-генетическое исследование мутаций в гене NF1 в биопсийном (операционном) материале | |||||||||||||||||
2552 |
L4 |
Генетические исследования |
A27.30.048 |
Определение транслокации генов EGLN 1/PHD2 в биопсийном (операционном) материале | |||||||||||||||||
2553 |
L4 |
Генетические исследования |
A27.30.049 |
Молекулярно-генетическое исследование мутаций в гене KIF1 в биопсийном (операционном) материале | |||||||||||||||||
2554 |
L4 |
Генетические исследования |
A27.30.050 |
Определение транслокации генов SDH5/SDHAF2 в биопсийном (операционном) материале | |||||||||||||||||
2555 |
L4 |
Генетические исследования |
A27.30.051 |
Молекулярно-генетическое исследование мутаций в гене IDH1 в биопсийном (операционном) материале | |||||||||||||||||
2556 |
L4 |
Генетические исследования |
A27.30.052 |
Молекулярно-генетическое исследование мутаций в гене IDH2 в биопсийном (операционном) материале | |||||||||||||||||
2557 |
L4 |
Генетические исследования |
A27.30.053 |
Молекулярно-генетическое исследование мутаций в гене TMEM127 в биопсийном (операционном) материале | |||||||||||||||||
2558 |
L4 |
Генетические исследования |
A27.30.054 |
Молекулярно-генетическое исследование мутаций в гене MAX в биопсийном (операционном) материале | |||||||||||||||||
2559 |
L4 |
Генетические исследования |
A27.30.055 |
Молекулярно-генетическое
исследование мутаций в гене HIF2 | |||||||||||||||||
2560 |
L4 |
Генетические исследования |
A27.30.056 |
Молекулярно-генетическое исследование мутаций в гене RET в биопсийном (операционном) материале |
|||||||||||||||||
2561 |
L4 |
Генетические исследования |
A27.30.057 |
Определение метилирования гена MGMT в биопсийном (операционном) материале |
|||||||||||||||||
2562 |
L4 |
Генетические исследования |
A27.30.058 |
Молекулярно-генетическое исследование транслокации 1p/19q в биопсийном (операционном) материале |
|||||||||||||||||
2563 |
L4 |
Генетические исследования |
A27.30.059 |
Молекулярно-генетическое исследование мутаций в гене NMYC в биопсийном (операционном) материале |
|||||||||||||||||
2564 |
L4 |
Генетические исследования |
A27.30.060 |
Молекулярно-генетическое исследование точечной мутации с. 7544_7574delCT в гене NOTCH1 методом ПЦР |
|||||||||||||||||
2565 |
L4 |
Генетические исследования |
A27.30.061 |
Молекулярно-генетическое исследование мутаций в гене PAX3-F в биопсийном (операционном) материале |
|||||||||||||||||
2566 |
L4 |
Генетические исследования |
A27.30.062 |
Молекулярно-генетическое исследование мутаций в гене PAX8 в биопсийном (операционном) материале |
|||||||||||||||||
2567 |
L4 |
Генетические исследования |
A27.30.063 |
Молекулярно-генетическое исследование мутаций в гене KHR в биопсийном (операционном) материале |
|||||||||||||||||
2568 |
L4 |
Генетические исследования |
A27.30.064 |
Молекулярно-генетическое исследование мутаций в гене EWSI в биопсийном (операционном) материале |
|||||||||||||||||
2569 |
L4 |
Генетические исследования |
A27.30.065 |
Молекулярно-генетическое исследование мутаций в гене RBI в биопсийном (операционном) материале |
|||||||||||||||||
2570 |
L4 |
Генетические исследования |
A27.30.066 |
Молекулярно-генетическое исследование мутаций G17V гена RHOA (количественное) |
|||||||||||||||||
2571 |
L4 |
Генетические исследования |
A27.30.067 |
Молекулярно-генетическое исследование точечной мутации p.L625P в гене MYD88 методом ПЦР |
|||||||||||||||||
2572 |
L4 |
Генетические исследования |
A27.30.068 |
Определение экспрессии мРНК NPM-ALK (количественное) |
|||||||||||||||||
2573 |
L4 |
Генетические исследования |
A27.30.069 |
Определение экспрессии мРНК BCR-ABLp210 (количественное) |
|||||||||||||||||
2574 |
L4 |
Генетические исследования |
A27.30.070 |
Определение экспрессии мРНК BCR-ABLpl90 (количественное) |
|||||||||||||||||
2575 |
L4 |
Генетические исследования |
A27.30.103 |
Определение экспрессии pML-RAR-a (количественное) |
|||||||||||||||||
2576 |
L4 |
Генетические исследования |
A27.30.071.001 |
Молекулярно-генетическое исследование мутаций в гене STK11 |
|||||||||||||||||
2577 |
L4 |
Генетические исследования |
A27.30.072 |
Молекулярно-генетическое исследование мутаций в гене SDHA в биопсийном (операционном) материале |
|||||||||||||||||
2578 |
L4 |
Генетические исследования |
A27.30.073 |
Молекулярно-генетическое исследование мутаций в гене SDHD в биопсийном (операционном) материале |
|||||||||||||||||
2579 |
L4 |
Генетические исследования |
A27.30.074 |
Молекулярно-генетическое исследование мутаций в гене SDHC в биопсийном (операционном) материале |
|||||||||||||||||
2580 |
L4 |
Генетические исследования |
A27.30.075 |
Молекулярно-генетическое исследование мутаций в гене SDHB в биопсийном (операционном) материале |
|||||||||||||||||
2581 |
L4 |
Генетические исследования |
A27.30.077 |
Молекулярно-генетическое исследование мутаций в гене VHL в биопсийном (операционном) материале |
|||||||||||||||||
2582 |
L9.10 |
Определение микросателлитной нестабильности MSI |
A27.30.078 |
Определение амплификации гена MDM2 методом флюоресцентной гибридизации in situ (FISH) |
|||||||||||||||||
2583 |
L9.7 |
Молекулярно-генетические исследования: иные |
A27.30.079 |
Определение амплификации гена CDK4 методом флюоресцентной гибридизации in situ (FISH) |
|||||||||||||||||
2584 |
L9.7 |
Молекулярно-генетические исследования: иные |
A27.30.080 |
Определение амплификации гена HMGA2 методом флюоресцентной гибридизации in situ (FISH) |
|||||||||||||||||
2585 |
L9.7 |
Молекулярно-генетические исследования: иные |
A27.30.081 |
Определение амплификации гена SAS методом флюоресцентной гибридизации in situ (FISH) |
|||||||||||||||||
2586 |
L9.7 |
Молекулярно-генетические исследования: иные |
A27.30.082 |
Определение амплификации гена GL1 методом флюоресцентной гибридизации in situ (FISH) |
|||||||||||||||||
2587 |
L9.7 |
Молекулярно-генетические исследования: иные |
A27.30.083 |
Определение амплификации гена N-MYC в биопсийном (операционном) материале методом флюоресцентной гибридизации in situ (FISH) |
|||||||||||||||||
2588 |
L9.7 |
Молекулярно-генетические исследования: иные |
A27.30.084 |
Определение амплификации гена C-MYC в биопсийном (операционном) материале методом флюоресцентной гибридизации in situ (FISH) |
|||||||||||||||||
2589 |
L4 |
Генетические исследования |
A27.30.085 |
Молекулярно-генетическое исследование мутаций в гене CTNNB1 в биопсийном (операционном) материале методом секвенирования |
|||||||||||||||||
2590 |
L4 |
Генетические исследования |
A27.30.086 |
Молекулярно-генетическое исследование мутаций в гене KMT2A-AFF1 методом ПЦР |
|||||||||||||||||
2591 |
L4 |
Генетические исследования |
A27.30.087 |
Молекулярно-генетическое исследование мутаций в гене ETV6-RUNX1 методом ПЦР |
|||||||||||||||||
2592 |
L4 |
Генетические исследования |
A27.30.088 |
Молекулярно-генетическое исследование мутаций в гене RUNX1-RUNX1T1 методом ПЦР |
|||||||||||||||||
2593 |
L4 |
Генетические исследования |
A27.30.089 |
Молекулярно-генетическое исследование мутаций в гене CBFB-MYH11 методом ПЦР |
|||||||||||||||||
2594 |
L4 |
Генетические исследования |
A27.30.090 |
Молекулярно-генетическое исследование мутаций в гене PML-RARA методом ПЦР |
|||||||||||||||||
2595 |
L4 |
Генетические исследования |
A27.30.091 |
Молекулярно-генетическое исследование мутаций в гене FLT3-TKI методом секвенирования |
|||||||||||||||||
2596 |
L4 |
Генетические исследования |
A27.30.092 |
Молекулярно-генетическое исследование мутаций в гене NPM1 методом секвенирования |
|||||||||||||||||
2597 |
L4 |
Генетические исследования |
A27.30.093 |
Молекулярно-генетическое исследование мутаций в гене CEBPA методом секвенирования |
|||||||||||||||||
2598 |
L4 |
Генетические исследования |
A27.30.094 |
Молекулярно-генетическое исследование мутаций в гене GATA1 методом секвенирования |
|||||||||||||||||
2599 |
L4 |
Генетические исследования |
A27.30.095 |
Молекулярно-генетическое исследование мутаций в гене FLT3-ITD |
|||||||||||||||||
2600 |
L9.7 |
Молекулярно-генетические исследования: иные |
A27.30.096 |
Определение транслокации гена C-MYC методом флюоресцентной гибридизации in situ (FISH) |
|||||||||||||||||
2601 |
L9.7 |
Молекулярно-генетические исследования: иные |
A27.30.097 |
Молекулярно-генетическое исследование транслокации t(15;17) в биопсийном (операционном) материале методом флюоресцентной гибридизации in situ (FISH) |
|||||||||||||||||
2602 |
L9.7 |
Молекулярно-генетические исследования: иные |
A27.30.098 |
Молекулярно-генетическое исследование транслокации t(8;21) в биопсийном (операционном) материале методом флюоресцентной гибридизации in situ (FISH) |
|||||||||||||||||
2603 |
L9.7 |
Молекулярно-генетические исследования: иные |
A27.30.099 |
Определение инверсии inv(16) в биопсийном (операционном) материале методом флюоресцентной гибридизации in situ (FISH) |
|||||||||||||||||
2604 |
L9.7 |
Молекулярно-генетические исследования: иные |
A27.30.100 |
Молекулярно-генетическое исследование транслокации t(4;11) в биопсийном (операционном) материале методом флюоресцентной гибридизации in situ (FISH) |
|||||||||||||||||
2605 |
L9.7 |
Молекулярно-генетические исследования: иные |
A27.30.101 |
Молекулярно-генетическое исследование транслокации t(12;21) в биопсийном (операционном) материале методом флюоресцентной гибридизации in situ (FISH) |
|||||||||||||||||
2606 |
L9.7 |
Молекулярно-генетические исследования: иные |
A27.30.102 |
Молекулярно-генетическое исследование транслокации t(8;14) в биопсийном (операционном) материале методом флюоресцентной гибридизации in situ (FISH) |
|||||||||||||||||
2607 |
L9.1 |
Молекулярно-генетические исследования: EGFR |
A27.30.104 |
Молекулярно-генетическое исследование мутаций в гене EGFR в цитологических образцах |
|||||||||||||||||
2608 |
L9.7 |
Молекулярно-генетические исследования: иные |
A27.30.105 |
Определение транслокации гена DDIT3 в биопсийном (операционном) материале методом флюоресцентной гибридизации in situ (FISH) |
|||||||||||||||||
2609 |
L9.12 |
Определение амплификации гена ERBB2 (HER2/Neu) методом флюоресцентной гибридизации in situ (FISH) |
A27.30.106 |
Определение амплификации гена ERBB2 (HER2/Neu) в биопсийном (операционном) материале методом флюоресцентной гибридизации in situ (FISH) |
|||||||||||||||||
2610 |
L9.7 |
Молекулярно-генетические исследования: иные |
A27.30.107 |
Определение транслокации t(14; 18) (q32; q21) в биопсийном (операционном) материале методом флюоресцентной гибридизации in situ (FISH) |
|||||||||||||||||
2611 |
L9.7 |
Молекулярно-генетические исследования: иные |
A27.30.108 |
Определение транслокации гена EWSI в биопсийном (операционном) материале методом флюоресцентной гибридизации in situ (FISH) |
|||||||||||||||||
2612 |
L9.7 |
Молекулярно-генетические исследования: иные |
A27.30.109 |
Определение транслокации гена SYT в биопсийном (операционном) материале методом флюоресцентной гибридизации in situ (FISH) |
|||||||||||||||||
2613 |
L9.7 |
Молекулярно-генетические исследования: иные |
A27.30.110 |
Определение транслокации t(11; 14) (q13; q32) в биопсийном (операционном) материале методом флюоресцентной гибридизации in situ (FISH) |
|||||||||||||||||
2614 |
L9.7 |
Молекулярно-генетические исследования: иные |
A27.30.111 |
Определение транслокации t(11; 18) (q21; q21) в биопсийном (операционном) материале методом флюоресцентной гибридизации in situ (FISH) |
|||||||||||||||||
2615 |
L9.7 |
Молекулярно-генетические исследования: иные |
A27.30.112 |
Определение амплификации гена TOP2A в биопсийном (операционном) материале методом флюоресцентной гибридизации in situ (FISH) |
|||||||||||||||||
2616 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
B03.053.002 |
Спермограмма |
|||||||||||||||||
2617 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A12.28.002 |
Исследование функции нефронов по клиренсу креатинина (проба Реберга) |
|||||||||||||||||
2618 |
L9.7 |
Молекулярно-генетические исследования: иные |
A27.30.017.001 |
Молекулярно-генетическое исследование статуса PD-L1 в биопсийном (операционном) материале |
|||||||||||||||||
2619 |
L6 |
Цитологические исследования |
A08.20.012.001 |
Жидкостное цитологическое исследование микропрепарата влагалища |
|||||||||||||||||
2620 |
L6 |
Цитологические исследования |
A08.20.017.002 |
Жидкостное цитологическое исследование микропрепарата шейки матки |
|||||||||||||||||
2621 |
L6 |
Цитологические исследования |
A08.20.020 |
Цитологическое исследование микропрепарата вульвы |
|||||||||||||||||
2622 |
L6 |
Цитологические исследования |
A08.20.020.001 |
Жидкостное цитологическое исследование микропрепарата вульвы |
|||||||||||||||||
2623 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.20.001 |
Определение плацентарного альфа-микроглобулина-1 (ПАМГ-1) в цервикальной слизи |
|||||||||||||||||
2624 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.20.002 |
Исследование водородного показателя (pH) в амниотической жидкости в цервикальной слизи (тест на подтекание околоплодных вод) |
|||||||||||||||||
2625 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.20.003 |
Определение фосфорилированной формы протеин-1 связанного инсулиноподобного фактора роста (ПСИФР-1) в цервикальной слизи |
|||||||||||||||||
2626 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.30.015 |
Определение лактата крови из предлежащей головки плода (скальп-лактат) |
|||||||||||||||||
2627 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.30.016 |
Исследование оптической плотности билирубина в амниотической жидкости |
|||||||||||||||||
2628 |
L4 |
Генетические исследования |
A27.21.001 |
Оценка фрагментации ДНК сперматозоидов |
|||||||||||||||||
2629 |
L5.3 |
Иммунологические исследования. Уровень затрат 3 |
B03.032.005 |
Комплексное исследование для пренатальной диагностики нарушений развития ребенка (без внутриутробного вмешательства) |
|||||||||||||||||
2630 |
L9.7 |
Молекулярно-генетические исследования: иные |
A27.30.002.001 |
Молекулярно-генетическое исследование мутаций в гене PIK3CA в биопсийном (операционном) материале |
|||||||||||||||||
Таблица наполнения комплексных групп
диагностическими услугами (ГДУ) по
лабораторным методам диагностики и
медицинских услуг
N п/п |
Код группы |
Наименование группы и ее наполнение |
Код услуги |
Наименование услуги |
1 |
L7.3 |
Клинические и Биохимические исследования. Уровень затрат 3 |
B03.016.005 |
Анализ крови по оценке нарушений липидного обмена биохимический |
<*> |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.004 |
Исследование уровня альфа-липопротеинов (высокой плотности) в крови (цереброваскулярных заболеваниях) | |
<*> |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.025 |
Исследование уровня триглицеридов в крови (цереброваскулярных заболеваниях) | |
<*> |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.05.026 |
Исследование уровня холестерина в крови (цереброваскулярных заболеваниях) | |
<*> |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.028 |
Исследование уровня липопротеинов низкой плотности (цереброваскулярных заболеваниях) | |
2 |
L7.4 |
Клинические и Биохимические исследования. Уровень затрат 4 |
B03.016.004 |
Анализ крови биохимический общетерапевтический |
<*> |
Клинические и Биохимические исследования Уровень затрат 1 |
A09.05.010 |
Исследование уровня общего белка в крови | |
<*> |
Клинические и Биохимические исследования Уровень затрат 1 |
A09.05.017 |
Исследование уровня мочевины в крови | |
<*> |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.019 |
Исследование уровня креатинина в крови | |
<*> |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.021 |
Исследование уровня общего билирубина в крови | |
<*> |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.022 |
Исследование уровня свободного и связанного билирубина в крови | |
<*> |
Клинические и Биохимические исследования Уровень затрат 1 |
A09.05.042 |
Исследование уровня аланинтрансаминазы в крови | |
<*> |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.041 |
Исследование уровня аспартаттрансаминазы в крови | |
<*> |
Клинические и Биохимические исследования Уровень затрат 1 |
A09.05.023 |
Исследование уровня глюкозы в крови | |
<*> |
Клинические и Биохимические исследования Уровень затрат 1 |
A09.05.026 |
Исследование уровня холестерина в крови | |
3 |
L7.3 |
Клинические и Биохимические исследования Уровень затрат 3 |
B03.016.003 |
Общий (клинический) анализ крови развернутый |
<*> |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.001 |
Исследование скорости оседания эритроцитов | |
<*> |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.118 |
Исследование уровня эритроцитов в крови | |
<*> |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.119 |
Исследование уровня лейкоцитов в крови | |
<*> |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.05.003 |
Исследование уровня общего гемоглобина в крови | |
<*> |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.120 |
Исследование уровня тромбоцитов в крови | |
<*> |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.121 |
Дифференцированный подсчет лейкоцитов (лейкоцитарная формула) | |
<*> |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.117 |
Оценка гематокрита | |
<*> |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.126 |
Определение размеров эритроцитов | |
<*> |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.124 |
Определение цветового показателя | |
<*> |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.122 |
Просмотр мазка крови для анализа аномалий морфологии эритроцитов, тромбоцитов и лейкоцитов (по показаниям) | |
<*> |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.05.120 |
Исследование уровня тромбоцитов в крови (по Фонио - по показаниям) | |
4 |
L7.2 |
Клинические и Биохимические исследования. Уровень затрат 2 |
B03.016.006 |
Общий (клинический) анализ мочи |
<*> |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.28.014 |
Визуальное исследование мочи | |
<*> |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.28.013 |
Определение удельного веса (относительной плотности) мочи | |
<*> |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.017 |
Определение концентрации водородных ионов (pH) мочи | |
<*> |
Клинические и Биохимические исследования. Уровень затрат 1 |
A09.28.003 |
Определение белка в моче | |
<*> |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.007 |
Обнаружение желчных пигментов в моче | |
<*> |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.015 |
Обнаружение кетоновых тел в моче | |
<*> |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.020 |
Обнаружение эритроцитов (гемоглобина) в моче | |
<*> |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.032 |
Исследование уровня билирубина в моче | |
<*> |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.28.039 |
Исследование уровня нитритов в моче | |
<*> |
Клинические и Биохимические исследования Уровень затрат 1 |
A09.28.011 |
Исследование уровня глюкозы в моче | |
<*> |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.28.011 |
Микроскопическое исследование осадка мочи (по показаниям) | |
5 |
L7.2 |
Клинические и Биохимические исследования Уровень затрат 2 |
B03.053.002 |
Спермограмма |
<*> |
Клинические и Биохимические исследования. Уровень затрат 1 |
A12.21.001 |
Микроскопическое исследование спермы | |
<*> |
Клинические и Биохимические исследования Уровень затрат 2 |
A09.21.007 |
Определение концентрации водородных ионов (pH) в эякуляте | |
6 |
L5.3 |
Иммунологические исследования. Уровень затрат 3 |
B03.032.005 |
Комплексное исследование для пренатальной диагностики нарушений развития ребенка (без внутриутробного вмешательства) |
<*> |
<*> |
A09.05.089 |
Исследование уровня связанного с беременностью плазменного протеина A (PAPP-A) в сыворотке крови | |
<*> |
<*> |
A09.05.090 |
Исследование уровня хорионического гонадотропина (свободная бета-субъединица) в сыворотке крови | |
Подписи сторон:
Директор
Департамента здравоохранения
Ханты-Мансийского автономного округа -
Югры
А.А.ДОБРОВОЛЬСКИЙ
Директор
Территориального фонда
обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры
А.П.ФУЧЕЖИ
Директор
АСП ООО "Капитал МС" - Филиал
в ХМАО - Югре
И.Ю.КУЗНЕЦОВА
Директор
Ханты-Мансийского филиала
ООО "АльфаСтрахование-ОМС"
О.А.ТОМИН
Председатель
Ассоциации работников здравоохранения
Ханты-Мансийского автономного округа -
Югры
В.А.ГИЛЬВАНОВ
Председатель
Региональной организации Профсоюза
работников
здравоохранения Российской Федерации
Ханты-Мансийского автономного округа -
Югры
О.Г.МЕНЬШИКОВА
Приложение 15
к Дополнительному соглашению 1
от 01.02.2024
Приложение 25
к Тарифному соглашению
в системе обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры на 2024 год
от 29.12.2023
ПЕРЕЧЕНЬ КЛИНИКО-СТАТИСТИЧЕСКИХ ГРУПП
ЗАБОЛЕВАНИЙ, КОЭФФИЦИЕНТОВ
ОТНОСИТЕЛЬНОЙ ЗАТРАТОЕМКОСТИ,
КОЭФФИЦИЕНТОВ СПЕЦИФИКИ, РАЗМЕРА ОПЛАТЫ
ПРЕРВАННЫХ СЛУЧАЕВ ОКАЗАНИЯ МЕДИЦИНСКОЙ
ПОМОЩИ И ДОЛИ ЗАРАБОТНОЙ ПЛАТЫ И ПРОЧИХ
РАСХОДОВ В СТРУКТУРЕ СТОИМОСТИ КСГ В
УСЛОВИЯХ КРУГЛОСУТОЧНОГО СТАЦИОНАРА
Профиль |
Код тарифа |
Наименование клинико-статистических групп заболеваний |
Коэффициент относительной затратоемкости КСГ (КЗкс) |
КСГ, к которым не применяется (КУСкс) <*> |
Коэффициент специфики КСГ (КСкс) |
Оплата по КСГ в размере 100%, 80%, 50% при длит. госп-и менее 3-х дней включительно |
Оплата случаев лечения длительностью более 3 дней с результатом госпитализации "Переведен в другое ЛПУ" (102), "Лечение прервано по инициативе пациента" (107), "Умер" (105) в размере 100%, 80% |
Доля заработной платы и прочих расходов в структуре стоимости КСГ |
КСГ, которые предполагают хирургическое вмешательство или тромболитическую терапию | |||||||||||||||||||||||
1 |
2 |
3 |
4 |
5 |
6 |
7 |
8 |
9 |
10 | |||||||||||||||||||||||
Акушерское дело |
st01.001 |
Беременность без патологии, дородовая госпитализация в отделение сестринского ухода |
0,5 |
+ |
|
50% |
80% |
|
| |||||||||||||||||||||||
Акушерство и гинекология |
st02.001 |
Осложнения, связанные с беременностью |
0,93 |
|
|
100% |
100% |
|
| |||||||||||||||||||||||
Акушерство и гинекология |
st02.002 |
Беременность, закончившаяся абортивным исходом |
0,28 |
+ |
|
100% |
100% |
|
| |||||||||||||||||||||||
Акушерство и гинекология |
st02.003 |
Родоразрешение |
0,98 |
|
|
100% |
100% |
|
+ | |||||||||||||||||||||||
Акушерство и гинекология |
st02.004 |
Кесарево сечение |
1,01 |
|
|
100% |
100% |
|
+ | |||||||||||||||||||||||
Акушерство и гинекология |
st02.005 |
Осложнения послеродового периода |
0,74 |
|
|
50% |
80% |
|
| |||||||||||||||||||||||
Акушерство и гинекология |
st02.006 |
Послеродовой сепсис |
3,21 |
+ |
|
50% |
80% |
|
| |||||||||||||||||||||||
Акушерство и гинекология |
st02.007 |
Воспалительные болезни женских половых органов |
0,71 |
|
|
50% |
80% |
|
| |||||||||||||||||||||||
Акушерство и гинекология |
st02.008 |
Доброкачественные новообразования, новообразования in situ, неопределенного и неизвестного характера женских половых органов |
0,89 |
|
|
50% |
80% |
|
| |||||||||||||||||||||||
Акушерство и гинекология |
st02.009 |
Другие болезни, врожденные аномалии, повреждения женских половых органов |
0,46 |
|
|
50% |
80% |
|
| |||||||||||||||||||||||
Акушерство и гинекология |
st02.010 |
Операции на женских половых органах (уровень 1) |
0,39 |
|
|
100% |
100% |
|
+ | |||||||||||||||||||||||
Акушерство и гинекология |
st02.011 |
Операции на женских половых органах (уровень 2) |
0,58 |
|
|
100% |
100% |
|
+ | |||||||||||||||||||||||
Акушерство и гинекология |
st02.012 |
Операции на женских половых органах (уровень 3) |
1,17 |
+ |
|
80% |
100% |
|
+ | |||||||||||||||||||||||
Акушерство и гинекология |
st02.013 |
Операции на женских половых органах (уровень 4) |
2,2 |
|
|
80% |
100% |
|
+ | |||||||||||||||||||||||
Акушерство и гинекология |
st02.014 |
Слинговые операции при недержании мочи |
3,85 |
|
|
80% |
100% |
30,45% |
+ | |||||||||||||||||||||||
Акушерство и гинекология |
st02.015 |
Операции на женских половых органах (уровень 5) |
3,56 |
|
|
80% |
100% |
38,49% |
+ | |||||||||||||||||||||||
Акушерство и гинекология |
st02.016 |
Операции на женских половых органах (уровень 6) |
4,46 |
|
|
80% |
100% |
31,98% |
+ | |||||||||||||||||||||||
Акушерство и гинекология |
st02.017 |
Операции на женских половых органах (уровень 7) |
4,97 |
|
|
80% |
100% |
33,61% |
+ | |||||||||||||||||||||||
Аллергология и иммунология |
st03.001 |
Нарушения с вовлечением иммунного механизма |
4,52 |
|
|
50% |
80% |
|
| |||||||||||||||||||||||
Аллергология и иммунология |
st03.002 |
Ангионевротический отек, анафилактический шок |
0,27 |
+ |
|
100% |
100% |
|
| |||||||||||||||||||||||
Гастроэнтерология |
st04.001 |
Язва желудка и двенадцатиперстной кишки |
0,89 |
+ |
|
50% |
80% |
|
| |||||||||||||||||||||||
Гастроэнтерология |
st04.002 |
Воспалительные заболевания кишечника |
2,01 |
|
|
50% |
80% |
|
| |||||||||||||||||||||||
Гастроэнтерология |
st04.003 |
Болезни печени, невирусные (уровень 1) |
0,86 |
|
|
50% |
80% |
|
| |||||||||||||||||||||||
Гастроэнтерология |
st04.004 |
Болезни печени, невирусные (уровень 2) |
1,21 |
|
|
50% |
80% |
|
| |||||||||||||||||||||||
Гастроэнтерология |
st04.005 |
Болезни поджелудочной железы |
0,87 |
|
|
50% |
80% |
|
| |||||||||||||||||||||||
Гастроэнтерология |
st04.006 |
Панкреатит с синдромом органной дисфункции |
4,19 |
|
|
50% |
80% |
|
| |||||||||||||||||||||||
Гематология |
st05.001 |
Анемии (уровень 1) |
0,94 |
|
|
50% |
80% |
|
| |||||||||||||||||||||||
Гематология |
st05.002 |
Анемии (уровень 2) |
5,32 |
|
|
50% |
80% |
|
| |||||||||||||||||||||||
Гематология |
st05.003 |
Нарушения свертываемости крови |
4,5 |
|
|
50% |
80% |
|
| |||||||||||||||||||||||
Гематология |
st05.004 |
Другие болезни крови и кроветворных органов (уровень 1) |
1,09 |
|
|
50% |
80% |
|
| |||||||||||||||||||||||
Гематология |
st05.005 |
Другие болезни крови и кроветворных органов (уровень 2) |
4,51 |
|
|
50% |
80% |
|
| |||||||||||||||||||||||
Гематология |
st05.008 |
Лекарственная терапия при доброкачественных заболеваниях крови и пузырном заносе |
2,05 |
|
|
100% |
100% |
|
| |||||||||||||||||||||||
Дерматовенерология |
st06.004 |
Лечение дерматозов с применением наружной терапии |
0,32 |
|
|
50% |
80% |
97,47% |
| |||||||||||||||||||||||
Дерматовенерология |
st06.005 |
Лечение дерматозов с применением наружной терапии, физиотерапии, плазмафереза |
1,39 |
|
|
50% |
80% |
98,49% |
| |||||||||||||||||||||||
Дерматовенерология |
st06.006 |
Лечение дерматозов с применением наружной и системной терапии |
2,1 |
|
|
50% |
80% |
99,04% |
| |||||||||||||||||||||||
Дерматовенерология |
st06.007 |
Лечение дерматозов с применением наружной терапии и фототерапии |
2,86 |
|
|
50% |
80% |
98,00% |
| |||||||||||||||||||||||
Детская кардиология |
st07.001 |
Врожденные аномалии сердечно-сосудистой системы, дети |
1,84 |
|
|
50% |
80% |
|
| |||||||||||||||||||||||
Детская онкология |
st08.001 |
Лекарственная терапия при злокачественных новообразованиях других локализаций (кроме лимфоидной и кроветворной тканей), дети |
4,37 |
|
|
100% |
100% |
|
| |||||||||||||||||||||||
Детская онкология |
st08.002 |
Лекарственная терапия при остром лейкозе, дети |
7,82 |
|
|
100% |
100% |
|
| |||||||||||||||||||||||
Детская онкология |
st08.003 |
Лекарственная терапия при других злокачественных новообразованиях лимфоидной и кроветворной тканей, дети |
5,68 |
|
|
100% |
100% |
|
| |||||||||||||||||||||||
Детская урология-андрология |
st09.001 |
Операции на мужских половых органах, дети (уровень 1) |
0,97 |
|
|
80% |
100% |
|
+ | |||||||||||||||||||||||
Детская урология-андрология |
st09.002 |
Операции на мужских половых органах, дети (уровень 2) |
1,11 |
|
|
80% |
100% |
|
+ | |||||||||||||||||||||||
Детская урология-андрология |
st09.003 |
Операции на мужских половых органах, дети (уровень 3) |
1,97 |
+ |
|
80% |
100% |
|
+ | |||||||||||||||||||||||
Детская урология-андрология |
st09.004 |
Операции на мужских половых органах, дети (уровень 4) |
2,78 |
+ |
|
80% |
100% |
|
+ | |||||||||||||||||||||||
Детская урология-андрология |
st09.005 |
Операции на почке и мочевыделительной системе, дети (уровень 1) |
1,15 |
|
|
80% |
100% |
|
+ | |||||||||||||||||||||||
Детская урология-андрология |
st09.006 |
Операции на почке и мочевыделительной системе, дети (уровень 2) |
1,22 |
|
|
80% |
100% |
|
+ | |||||||||||||||||||||||
Детская урология-андрология |
st09.007 |
Операции на почке и мочевыделительной системе, дети (уровень 3) |
1,78 |
|
|
80% |
100% |
|
+ | |||||||||||||||||||||||
Детская урология-андрология |
st09.008 |
Операции на почке и мочевыделительной системе, дети (уровень 4) |
2,23 |
+ |
|
80% |
100% |
|
+ | |||||||||||||||||||||||
Детская урология-андрология |
st09.009 |
Операции на почке и мочевыделительной системе, дети (уровень 5) |
2,36 |
+ |
|
80% |
100% |
|
+ | |||||||||||||||||||||||
Детская урология-андрология |
st09.010 |
Операции на почке и мочевыделительной системе, дети (уровень 6) |
4,28 |
+ |
|
80% |
100% |
|
+ | |||||||||||||||||||||||
Детская урология-андрология |
st09.011 |
Операции на почке и мочевыделительной системе, дети (уровень 7) |
4,4 |
|
|
100% |
100% |
16,23% |
+ | |||||||||||||||||||||||
Детская хирургия |
st10.001 |
Детская хирургия (уровень 1) |
2,95 |
|
|
80% |
100% |
|
+ | |||||||||||||||||||||||
Детская хирургия |
st10.002 |
Детская хирургия (уровень 2) |
5,33 |
|
|
80% |
100% |
|
+ | |||||||||||||||||||||||
Детская хирургия |
st10.003 |
Аппендэктомия, дети |
0,77 |
+ |
|
80% |
100% |
|
+ | |||||||||||||||||||||||
Детская хирургия |
st10.005 |
Операции по поводу грыж, дети (уровень 1) |
0,88 |
+ |
|
80% |
100% |
|
+ | |||||||||||||||||||||||
Детская хирургия |
st10.006 |
Операции по поводу грыж, дети (уровень 2) |
1,05 |
|
|
80% |
100% |
|
+ | |||||||||||||||||||||||
Детская хирургия |
st10.007 |
Операции по поводу грыж, дети (уровень 3) |
1,25 |
|
|
80% |
100% |
|
+ | |||||||||||||||||||||||
Детская хирургия |
st10.008 |
Другие операции на органах брюшной полости, дети |
2,29 |
|
|
80% |
100% |
32,42% |
+ | |||||||||||||||||||||||
Детская эндокринология |
st11.001 |
Сахарный диабет, дети |
1,51 |
|
|
50% |
80% |
|
| |||||||||||||||||||||||
Детская эндокринология |
st11.002 |
Заболевания гипофиза, дети |
2,26 |
|
|
50% |
80% |
|
| |||||||||||||||||||||||
Детская эндокринология |
st11.003 |
Другие болезни эндокринной системы, дети (уровень 1) |
1,38 |
|
|
50% |
80% |
|
| |||||||||||||||||||||||
Детская эндокринология |
st11.004 |
Другие болезни эндокринной системы, дети (уровень 2) |
2,82 |
|
|
50% |
80% |
|
| |||||||||||||||||||||||
Инфекционные болезни |
st12.001 |
Кишечные инфекции, взрослые |
0,58 |
|
|
100% |
80% |
|
| |||||||||||||||||||||||
Инфекционные болезни |
st12.002 |
Кишечные инфекции, дети |
0,62 |
|
|
100% |
80% |
|
| |||||||||||||||||||||||
Инфекционные болезни |
st12.003 |
Вирусный гепатит острый |
1,4 |
|
|
50% |
80% |
|
| |||||||||||||||||||||||
Инфекционные болезни |
st12.004 |
Вирусный гепатит хронический |
1,27 |
|
|
50% |
80% |
|
| |||||||||||||||||||||||
Инфекционные болезни |
st12.005 |
Сепсис, взрослые |
3,12 |
|
|
50% |
80% |
|
| |||||||||||||||||||||||
Инфекционные болезни |
st12.006 |
Сепсис, дети |
4,51 |
|
|
50% |
80% |
|
| |||||||||||||||||||||||
Инфекционные болезни |
st12.007 |
Сепсис с синдромом органной дисфункции |
7,2 |
|
|
50% |
80% |
|
| |||||||||||||||||||||||
Инфекционные болезни |
st12.008 |
Другие инфекционные и паразитарные болезни, взрослые |
1,18 |
|
|
50% |
80% |
|
| |||||||||||||||||||||||
Инфекционные болезни |
st12.009 |
Другие инфекционные и паразитарные болезни, дети |
0,98 |
|
|
50% |
80% |
|
| |||||||||||||||||||||||
Инфекционные болезни |
st12.010 |
Респираторные инфекции верхних дыхательных путей с осложнениями, взрослые |
0,35 |
|
|
100% |
100% |
|
| |||||||||||||||||||||||
Инфекционные болезни |
st12.011 |
Респираторные инфекции верхних дыхательных путей, дети |
0,5 |
|
|
100% |
100% |
|
| |||||||||||||||||||||||
Инфекционные болезни |
st12.012 |
Грипп, вирус гриппа идентифицирован |
1 |
|
|
50% |
80% |
|
| |||||||||||||||||||||||
Инфекционные болезни |
st12.013 |
Грипп и пневмония с синдромом органной дисфункции |
4,4 |
|
|
50% |
80% |
|
| |||||||||||||||||||||||
Инфекционные болезни |
st12.014 |
Клещевой энцефалит |
2,3 |
|
|
50% |
80% |
|
| |||||||||||||||||||||||
Инфекционные болезни |
st12.015 |
Коронавирусная инфекция COVID-19 (уровень 1) |
1,89 |
|
|
50% |
80% |
91,12% |
| |||||||||||||||||||||||
Инфекционные болезни |
st12.016 |
Коронавирусная инфекция COVID-19 (уровень 2) |
4,08 |
|
|
50% |
80% |
61,30% |
| |||||||||||||||||||||||
Инфекционные болезни |
st12.017 |
Коронавирусная инфекция COVID-19 (уровень 3) |
6,17 |
|
|
50% |
80% |
63,24% |
| |||||||||||||||||||||||
Инфекционные болезни |
st12.018 |
Коронавирусная инфекция COVID-19 (уровень 4) |
12,07 |
|
|
50% |
80% |
77,63% |
| |||||||||||||||||||||||
Инфекционные болезни |
st12.019 |
Коронавирусная инфекция COVID-19 (долечивание) |
2,07 |
|
|
50% |
80% |
|
| |||||||||||||||||||||||
Кардиология |
st13.001 |
Нестабильная стенокардия, инфаркт миокарда, легочная эмболия (уровень 1) |
1,42 |
|
|
50% |
80% |
|
| |||||||||||||||||||||||
Кардиология |
st13.002 |
Нестабильная стенокардия, инфаркт миокарда, легочная эмболия (уровень 2) |
2,81 |
|
|
80% |
100% |
|
+ | |||||||||||||||||||||||
Кардиология |
st13.004 |
Нарушения ритма и проводимости (уровень 1) |
1,12 |
|
|
50% |
80% |
|
| |||||||||||||||||||||||
Кардиология |
st13.005 |
Нарушения ритма и проводимости (уровень 2) |
2,01 |
|
|
80% |
100% |
|
+ | |||||||||||||||||||||||
Кардиология |
st13.006 |
Эндокардит, миокардит, перикардит, кардиомиопатии (уровень 1) |
1,42 |
|
|
50% |
80% |
|
| |||||||||||||||||||||||
Кардиология |
st13.007 |
Эндокардит, миокардит, перикардит, кардиомиопатии (уровень 2) |
2,38 |
|
|
80% |
100% |
|
+ | |||||||||||||||||||||||
Кардиология |
st13.008 |
Инфаркт миокарда, легочная эмболия, лечение с применением тромболитической терапии (уровень 1) <**> |
1,61 |
|
|
80% |
100% |
|
+ | |||||||||||||||||||||||
Кардиология |
st13.009 |
Инфаркт миокарда, легочная эмболия, лечение с применением тромболитической терапии (уровень 2) |
2,99 |
|
|
80% |
100% |
|
+ | |||||||||||||||||||||||
Кардиология |
st13.010 |
Инфаркт миокарда, легочная эмболия, лечение с применением тромболитической терапии (уровень 3) |
3,54 |
|
|
80% |
100% |
|
+ | |||||||||||||||||||||||
Колопроктология |
st14.001 |
Операции на кишечнике и анальной области (уровень 1) |
0,84 |
+ |
|
80% |
100% |
|
+ | |||||||||||||||||||||||
Колопроктология |
st14.002 |
Операции на кишечнике и анальной области (уровень 2) |
1,74 |
|
|
100% |
100% |
|
+ | |||||||||||||||||||||||
Колопроктология |
st14.003 |
Операции на кишечнике и анальной области (уровень 3) |
2,49 |
|
|
80% |
100% |
|
+ | |||||||||||||||||||||||
Колопроктология |
st14.004 |
Операции на кишечнике и анальной области (уровень 4) |
7,23 |
|
|
80% |
100% |
33,32% |
+ | |||||||||||||||||||||||
Неврология |
st15.001 |
Воспалительные заболевания ЦНС, взрослые |
0,98 |
|
|
50% |
80% |
|
| |||||||||||||||||||||||
Неврология |
st15.002 |
Воспалительные заболевания ЦНС, дети |
1,55 |
|
|
50% |
80% |
|
| |||||||||||||||||||||||
Неврология |
st15.003 |
Дегенеративные болезни нервной системы |
0,84 |
|
|
50% |
80% |
|
| |||||||||||||||||||||||
Неврология |
st15.004 |
Демиелинизирующие болезни нервной системы |
1,33 |
|
|
50% |
80% |
|
| |||||||||||||||||||||||
Неврология |
st15.005.1 |
Эпилепсия, судороги (уровень 1.1) |
0,95 |
+ |
|
50% |
80% |
|
| |||||||||||||||||||||||
Неврология |
st15.005.2 |
Эпилепсия, судороги (уровень 1.2) |
2,2 |
+ |
|
50% |
80% |
|
| |||||||||||||||||||||||
Неврология |
st15.018 |
Эпилепсия, судороги (уровень 2) |
2,3 |
|
|
50% |
80% |
|
| |||||||||||||||||||||||
Неврология |
st15.019 |
Эпилепсия (уровень 3) |
3,16 |
|
|
50% |
80% |
|
| |||||||||||||||||||||||
Неврология |
st15.020 |
Эпилепсия (уровень 4) |
4,84 |
|
|
50% |
80% |
|
| |||||||||||||||||||||||
Неврология |
st15.007 |
Расстройства периферической нервной системы |
1,02 |
|
|
50% |
80% |
|
| |||||||||||||||||||||||
Неврология |
st15.008 |
Неврологические заболевания, лечение с применением ботулотоксина (уровень 1) |
1,43 |
+ |
|
100% |
100% |
|
| |||||||||||||||||||||||
Неврология |
st15.009 |
Неврологические заболевания, лечение с применением ботулотоксина (уровень 2) |
2,11 |
+ |
|
100% |
100% |
|
| |||||||||||||||||||||||
Неврология |
st15.010 |
Другие нарушения нервной системы (уровень 1) |
0,74 |
|
|
50% |
80% |
|
| |||||||||||||||||||||||
Неврология |
st15.011 |
Другие нарушения нервной системы (уровень 2) |
0,99 |
|
|
50% |
80% |
|
| |||||||||||||||||||||||
Неврология |
st15.012 |
Транзиторные ишемические приступы, сосудистые мозговые синдромы |
1,15 |
|
|
50% |
80% |
|
| |||||||||||||||||||||||
Неврология |
st15.013 |
Кровоизлияние в мозг |
2,82 |
|
|
50% |
80% |
|
| |||||||||||||||||||||||
Неврология |
st15.014 |
Инфаркт мозга (уровень 1) |
2,52 |
|
|
50% |
80% |
|
| |||||||||||||||||||||||
Неврология |
st15.015 |
Инфаркт мозга (уровень 2) |
3,12 |
|
|
80% |
100% |
|
+ | |||||||||||||||||||||||
Неврология |
st15.016 |
Инфаркт мозга (уровень 3) |
4,51 |
|
|
80% |
100% |
|
+ | |||||||||||||||||||||||
Неврология |
st15.017 |
Другие цереброваскулярные болезни |
0,82 |
|
|
50% |
80% |
|
| |||||||||||||||||||||||
Нейрохирургия |
st16.001 |
Паралитические синдромы, травма спинного мозга (уровень 1) |
0,98 |
|
|
50% |
80% |
|
| |||||||||||||||||||||||
Нейрохирургия |
st16.002 |
Паралитические синдромы, травма спинного мозга (уровень 2) |
1,49 |
|
|
50% |
80% |
|
| |||||||||||||||||||||||
Нейрохирургия |
st16.003 |
Дорсопатии, спондилопатии, остеопатии |
0,68 |
+ |
|
50% |
80% |
|
| |||||||||||||||||||||||
Нейрохирургия |
st16.004 |
Травмы позвоночника |
1,01 |
|
|
50% |
80% |
|
| |||||||||||||||||||||||
Нейрохирургия |
st16.005 |
Сотрясение головного мозга |
0,4 |
+ |
|
100% |
100% |
|
| |||||||||||||||||||||||
Нейрохирургия |
st16.006 |
Переломы черепа, внутричерепная травма |
1,54 |
|
|
50% |
80% |
|
| |||||||||||||||||||||||
Нейрохирургия |
st16.007 |
Операции на центральной нервной системе и головном мозге (уровень 1) |
4,13 |
|
|
80% |
100% |
|
+ | |||||||||||||||||||||||
Нейрохирургия |
st16.008 |
Операции на центральной нервной системе и головном мозге (уровень 2) |
5,82 |
|
|
80% |
100% |
|
+ | |||||||||||||||||||||||
Нейрохирургия |
st16.009 |
Операции на периферической нервной системе (уровень 1) |
1,41 |
|
|
80% |
100% |
|
+ | |||||||||||||||||||||||
Нейрохирургия |
st16.010 |
Операции на периферической нервной системе (уровень 2) |
2,19 |
+ |
|
80% |
100% |
|
+ | |||||||||||||||||||||||
Нейрохирургия |
st16.011 |
Операции на периферической нервной системе (уровень 3) |
2,42 |
+ |
|
80% |
100% |
|
+ | |||||||||||||||||||||||
Нейрохирургия |
st16.012 |
Доброкачественные новообразования нервной системы |
1,02 |
|
|
50% |
80% |
|
| |||||||||||||||||||||||
Неонатология |
st17.001 |
Малая масса тела при рождении, недоношенность |
4,21 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Неонатология |
st17.002 |
Крайне малая масса тела при рождении, крайняя незрелость |
15,63 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Неонатология |
st17.003 |
Лечение новорожденных с тяжелой патологией с применением аппаратных методов поддержки или замещения витальных функций |
7,4 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Неонатология |
st17.004 |
Геморрагические и гемолитические нарушения у новорожденных |
1,92 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Неонатология |
st17.005 |
Другие нарушения, возникшие в перинатальном периоде (уровень 1) |
1,39 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Неонатология |
st17.006 |
Другие нарушения, возникшие в перинатальном периоде (уровень 2) |
1,89 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Неонатология |
st17.007 |
Другие нарушения, возникшие в перинатальном периоде (уровень 3) |
2,56 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Нефрология (без диализа) |
st18.001 |
Почечная недостаточность |
1,66 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Нефрология (без диализа) |
st18.002 |
Формирование, имплантация, реконструкция, удаление, смена доступа для диализа |
1,82 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Нефрология (без диализа) |
st18.003 |
Гломерулярные болезни |
1,71 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Онкология |
st19.001 |
Операции на женских половых органах при злокачественных новообразованиях (уровень 1) |
2,41 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Онкология |
st19.002 |
Операции на женских половых органах при злокачественных новообразованиях (уровень 2) |
4,02 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Онкология |
st19.003 |
Операции на женских половых органах при злокачественных новообразованиях (уровень 3) |
4,89 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Онкология |
st19.004 |
Операции на кишечнике и анальной области при злокачественных новообразованиях (уровень 1) |
3,05 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Онкология |
st19.005 |
Операции на кишечнике и анальной области при злокачественных новообразованиях (уровень 2) |
5,31 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Онкология |
st19.006 |
Операции при злокачественных новообразованиях почки и мочевыделительной системы (уровень 1) |
1,66 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Онкология |
st19.007 |
Операции при злокачественных новообразованиях почки и мочевыделительной системы (уровень 2) |
2,77 |
|
|
100% |
100% |
|
+ |
|||||||||||||||||||||||
Онкология |
st19.008 |
Операции при злокачественных новообразованиях почки и мочевыделительной системы (уровень 3) |
4,32 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Онкология |
st19.009 |
Операции при злокачественных новообразованиях кожи (уровень 1) |
1,29 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Онкология |
st19.010 |
Операции при злокачественных новообразованиях кожи (уровень 2) |
1,55 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Онкология |
st19.011 |
Операции при злокачественных новообразованиях кожи (уровень 3) |
2,66 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Онкология |
st19.012 |
Операции при злокачественном новообразовании щитовидной железы (уровень 1) |
2,29 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Онкология |
st19.013 |
Операции при злокачественном новообразовании щитовидной железы (уровень 2) |
2,49 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Онкология |
st19.014 |
Мастэктомия, другие операции при злокачественном новообразовании молочной железы (уровень 1) |
2,79 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Онкология |
st19.015 |
Мастэктомия, другие операции при злокачественном новообразовании молочной железы (уровень 2) |
3,95 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Онкология |
st19.016 |
Операции при злокачественном новообразовании желчного пузыря, желчных протоков и поджелудочной железы (уровень 1) |
2,38 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Онкология |
st19.017 |
Операции при злокачественном новообразовании желчного пузыря, желчных протоков и поджелудочной железы (уровень 2) |
4,44 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Онкология |
st19.018 |
Операции при злокачественном новообразовании пищевода, желудка (уровень 1) |
2,17 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Онкология |
st19.019 |
Операции при злокачественном новообразовании пищевода, желудка (уровень 2) |
3,43 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Онкология |
st19.020 |
Операции при злокачественном новообразовании пищевода, желудка (уровень 3) |
4,27 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Онкология |
st19.021 |
Другие операции при злокачественном новообразовании брюшной полости |
3,66 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Онкология |
st19.022 |
Операции на органе слуха, придаточных пазухах носа и верхних дыхательных путях при злокачественных новообразованиях |
2,81 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Онкология |
st19.023 |
Операции на нижних дыхательных путях и легочной ткани при злокачественных новообразованиях (уровень 1) |
3,42 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Онкология |
st19.024 |
Операции на нижних дыхательных путях и легочной ткани при злокачественных новообразованиях (уровень 2) |
5,31 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Онкология |
st19.025 |
Операции при злокачественных новообразованиях мужских половых органов (уровень 1) |
2,86 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Онкология |
st19.026 |
Операции при злокачественных новообразованиях мужских половых органов (уровень 2) |
4,31 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Онкология |
st19.037 |
Фебрильная нейтропения, агранулоцитоз вследствие проведения лекарственной терапии злокачественных новообразований |
2,93 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Онкология |
st19.038 |
Установка, замена порт-системы (катетера) для лекарственной терапии злокачественных новообразований |
1,24 |
|
|
100% |
100% |
|
+ |
|||||||||||||||||||||||
Онкология |
st19.075 |
Лучевая терапия (уровень 1) |
0,79 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Онкология |
st19.076 |
Лучевая терапия (уровень 2) |
1,14 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Онкология |
st19.077 |
Лучевая терапия (уровень 3) |
2,46 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Онкология |
st19.078 |
Лучевая терапия (уровень 4) |
2,51 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Онкология |
st19.079 |
Лучевая терапия (уровень 5) |
2,82 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Онкология |
st19.080 |
Лучевая терапия (уровень 6) |
4,51 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Онкология |
st19.081 |
Лучевая терапия (уровень 7) |
4,87 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Онкология |
st19.082 |
Лучевая терапия (уровень 8) |
14,45 |
|
|
100% |
100% |
8,58% |
|
|||||||||||||||||||||||
Онкология |
st19.084 |
Лучевая терапия в сочетании с лекарственной терапией (уровень 2) |
3,78 |
|
|
50% |
80% |
87,08% |
|
|||||||||||||||||||||||
Онкология |
st19.085 |
Лучевая терапия в сочетании с лекарственной терапией (уровень 3) |
4,37 |
|
|
50% |
80% |
88,84% |
|
|||||||||||||||||||||||
Онкология |
st19.086 |
Лучевая терапия в сочетании с лекарственной терапией (уровень 4) |
5,85 |
|
|
50% |
80% |
87,05% |
|
|||||||||||||||||||||||
Онкология |
st19.087 |
Лучевая терапия в сочетании с лекарственной терапией (уровень 5) |
6,57 |
|
|
50% |
80% |
88,49% |
|
|||||||||||||||||||||||
Онкология |
st19.088 |
Лучевая терапия в сочетании с лекарственной терапией (уровень 6) |
9,49 |
|
|
50% |
80% |
46,03% |
|
|||||||||||||||||||||||
Онкология |
st19.089 |
Лучевая терапия в сочетании с лекарственной терапией (уровень 7) |
16,32 |
|
|
50% |
80% |
26,76% |
|
|||||||||||||||||||||||
Онкология |
st19.090 |
ЗНО лимфоидной и кроветворной тканей без специального противоопухолевого лечения (уровень 1) |
0,38 |
|
|
100% |
100% |
|
|
|||||||||||||||||||||||
Онкология |
st19.091 |
ЗНО лимфоидной и кроветворной тканей без специального противоопухолевого лечения (уровень 2) |
1,29 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Онкология |
st19.092 |
ЗНО лимфоидной и кроветворной тканей без специального противоопухолевого лечения (уровень 3) |
2,75 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Онкология |
st19.093 |
ЗНО лимфоидной и кроветворной тканей без специального противоопухолевого лечения (уровень 4) |
5,21 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Онкология |
st19.094 |
ЗНО лимфоидной и кроветворной тканей, лекарственная терапия, взрослые (уровень 1) |
1,34 |
|
|
100% |
100% |
75,76% |
|
|||||||||||||||||||||||
Онкология |
st19.095 |
ЗНО лимфоидной и кроветворной тканей, лекарственная терапия, взрослые (уровень 2) |
3,48 |
|
|
50% |
80% |
75,76% |
|
|||||||||||||||||||||||
Онкология |
st19.096 |
ЗНО лимфоидной и кроветворной тканей, лекарственная терапия, взрослые (уровень 3) |
6,91 |
|
|
50% |
80% |
75,76% |
|
|||||||||||||||||||||||
Онкология |
st19.097 |
ЗНО лимфоидной и кроветворной тканей, лекарственная терапия с применением отдельных препаратов (по перечню), взрослые (уровень 1) |
2,49 |
|
|
100% |
100% |
34,68% |
|
|||||||||||||||||||||||
Онкология |
st19.098 |
ЗНО лимфоидной и кроветворной тканей, лекарственная терапия с применением отдельных препаратов (по перечню), взрослые (уровень 2) |
4,83 |
|
|
50% |
80% |
54,54% |
|
|||||||||||||||||||||||
Онкология |
st19.099 |
ЗНО лимфоидной и кроветворной тканей, лекарственная терапия с применением отдельных препаратов (по перечню), взрослые (уровень 3) |
7,87 |
|
|
50% |
80% |
62,75% |
|
|||||||||||||||||||||||
Онкология |
st19.100 |
ЗНО лимфоидной и кроветворной тканей, лекарственная терапия с применением отдельных препаратов (по перечню), взрослые (уровень 4) |
13,01 |
|
|
100% |
100% |
5,02% |
|
|||||||||||||||||||||||
Онкология |
st19.101 |
ЗНО лимфоидной и кроветворной тканей, лекарственная терапия с применением отдельных препаратов (по перечню), взрослые (уровень 5) |
15,66 |
|
|
50% |
80% |
16,99% |
|
|||||||||||||||||||||||
Онкология |
st19.102 |
ЗНО лимфоидной и кроветворной тканей, лекарственная терапия с применением отдельных препаратов (по перечню), взрослые (уровень 6) |
18,6 |
|
|
50% |
80% |
26,29% |
|
|||||||||||||||||||||||
Онкология |
st19.103 |
Лучевые повреждения |
2,64 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Онкология |
st19.104 |
Эвисцерация малого таза при лучевых повреждениях |
19,75 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Онкология |
st19.122 |
Посттрансплантационный период после пересадки костного мозга |
21,02 |
|
|
50% |
80% |
62,44% |
|
|||||||||||||||||||||||
Онкология |
st19.123 |
Прочие операции при ЗНО (уровень 1) |
1,11 |
|
|
80% |
100% |
28,13% |
+ |
|||||||||||||||||||||||
Онкология |
st19.124 |
Прочие операции при ЗНО (уровень 2) |
2,9 |
|
|
80% |
100% |
39,56% |
+ |
|||||||||||||||||||||||
Онкология |
st19.144 |
Лекарственная терапия при злокачественных новообразованиях (кроме лимфоидной и кроветворной тканей), взрослые (уровень 1) |
0,36 |
|
|
100% |
100% |
58,94% |
|
|||||||||||||||||||||||
Онкология |
st19.145 |
Лекарственная терапия при злокачественных новообразованиях (кроме лимфоидной и кроветворной тканей), взрослые (уровень 2) |
0,63 |
|
|
100% |
100% |
44,62% |
|
|||||||||||||||||||||||
Онкология |
st19.146 |
Лекарственная терапия при злокачественных новообразованиях (кроме лимфоидной и кроветворной тканей), взрослые (уровень 3) |
0,89 |
|
|
100% |
100% |
39,95% |
|
|||||||||||||||||||||||
Онкология |
st19.147 |
Лекарственная терапия при злокачественных новообразованиях (кроме лимфоидной и кроветворной тканей), взрослые (уровень 4) |
1,26 |
|
|
100% |
100% |
20,78% |
|
|||||||||||||||||||||||
Онкология |
st19.148 |
Лекарственная терапия при злокачественных новообразованиях (кроме лимфоидной и кроветворной тканей), взрослые (уровень 5) |
1,68 |
|
|
100% |
100% |
29,77% |
|
|||||||||||||||||||||||
Онкология |
st19.149 |
Лекарственная терапия при злокачественных новообразованиях (кроме лимфоидной и кроветворной тканей), взрослые (уровень 6) |
2,37 |
|
|
100% |
100% |
10,42% |
|
|||||||||||||||||||||||
Онкология |
st19.150 |
Лекарственная терапия при злокачественных новообразованиях (кроме лимфоидной и кроветворной тканей), взрослые (уровень 7) |
3,2 |
|
|
100% |
100% |
18,31% |
|
|||||||||||||||||||||||
Онкология |
st19.151 |
Лекарственная терапия при злокачественных новообразованиях (кроме лимфоидной и кроветворной тканей), взрослые (уровень 8) |
3,87 |
|
|
100% |
100% |
7,76% |
|
|||||||||||||||||||||||
Онкология |
st19.152 |
Лекарственная терапия при злокачественных новообразованиях (кроме лимфоидной и кроветворной тканей), взрослые (уровень 9) |
4,49 |
|
|
100% |
100% |
6,02% |
|
|||||||||||||||||||||||
Онкология |
st19.153 |
Лекарственная терапия при злокачественных новообразованиях (кроме лимфоидной и кроветворной тканей), взрослые (уровень 10) |
4,93 |
|
|
100% |
100% |
7,08% |
|
|||||||||||||||||||||||
Онкология |
st19.154 |
Лекарственная терапия при злокачественных новообразованиях (кроме лимфоидной и кроветворной тканей), взрослые (уровень 11) |
6,7 |
|
|
100% |
100% |
3,54% |
|
|||||||||||||||||||||||
Онкология |
st19.155 |
Лекарственная терапия при злокачественных новообразованиях (кроме лимфоидной и кроветворной тканей), взрослые (уровень 12) |
7,62 |
|
|
100% |
100% |
3,10% |
|
|||||||||||||||||||||||
Онкология |
st19.156 |
Лекарственная терапия при злокачественных новообразованиях (кроме лимфоидной и кроветворной тканей), взрослые (уровень 13) |
8,74 |
|
|
100% |
100% |
2,80% |
|
|||||||||||||||||||||||
Онкология |
st19.157 |
Лекарственная терапия при злокачественных новообразованиях (кроме лимфоидной и кроветворной тканей), взрослые (уровень 14) |
9,9 |
|
|
100% |
100% |
2,24% |
|
|||||||||||||||||||||||
Онкология |
st19.158 |
Лекарственная терапия при злокачественных новообразованиях (кроме лимфоидной и кроветворной тканей), взрослые (уровень 15) |
11,28 |
|
|
100% |
100% |
1,88% |
|
|||||||||||||||||||||||
Онкология |
st19.159 |
Лекарственная терапия при злокачественных новообразованиях (кроме лимфоидной и кроветворной тканей), взрослые (уровень 16) |
14,93 |
|
|
100% |
100% |
1,62% |
|
|||||||||||||||||||||||
Онкология |
st19.160 |
Лекарственная терапия при злокачественных новообразованиях (кроме лимфоидной и кроветворной тканей), взрослые (уровень 17) |
17,37 |
|
|
100% |
100% |
1,37% |
|
|||||||||||||||||||||||
Онкология |
st19.161 |
Лекарственная терапия при злокачественных новообразованиях (кроме лимфоидной и кроветворной тканей), взрослые (уровень 18) |
19,34 |
|
|
100% |
100% |
1,10% |
|
|||||||||||||||||||||||
Онкология |
st19.162 |
Лекарственная терапия при злокачественных новообразованиях (кроме лимфоидной и кроветворной тканей), взрослые (уровень 19) |
34,75 |
|
|
100% |
100% |
0,61% |
|
|||||||||||||||||||||||
Оториноларингология |
st20.001 |
Доброкачественные новообразования, новообразования in situ уха, горла, носа, полости рта |
0,66 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Оториноларингология |
st20.002 |
Средний отит, мастоидит, нарушения вестибулярной функции |
0,47 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Оториноларингология |
st20.003 |
Другие болезни уха |
0,61 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Оториноларингология |
st20.004 |
Другие болезни и врожденные аномалии верхних дыхательных путей, симптомы и признаки, относящиеся к органам дыхания, нарушения речи |
0,71 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Оториноларингология |
st20.005 |
Операции на органе слуха, придаточных пазухах носа и верхних дыхательных путях (уровень 1) |
0,84 |
|
|
100% |
100% |
|
+ |
|||||||||||||||||||||||
Оториноларингология |
st20.006 |
Операции на органе слуха, придаточных пазухах носа и верхних дыхательных путях (уровень 2) |
0,91 |
|
|
100% |
100% |
|
+ |
|||||||||||||||||||||||
Оториноларингология |
st20.007 |
Операции на органе слуха, придаточных пазухах носа и верхних дыхательных путях (уровень 3) |
1,1 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Оториноларингология |
st20.008 |
Операции на органе слуха, придаточных пазухах носа и верхних дыхательных путях (уровень 4) |
1,35 |
+ |
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Оториноларингология |
st20.009 |
Операции на органе слуха, придаточных пазухах носа и верхних дыхательных путях (уровень 5) |
1,96 |
+ |
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Оториноларингология |
st20.010 |
Замена речевого процессора |
29,91 |
+ |
|
100% |
100% |
0,74% |
+ |
|||||||||||||||||||||||
Офтальмология |
st21.001 |
Операции на органе зрения (уровень 1) |
0,49 |
|
|
100% |
100% |
|
+ |
|||||||||||||||||||||||
Офтальмология |
st21.002 |
Операции на органе зрения (уровень 2) |
0,79 |
|
|
100% |
100% |
|
+ |
|||||||||||||||||||||||
Офтальмология |
st21.003 |
Операции на органе зрения (уровень 3) |
1,07 |
|
|
100% |
100% |
|
+ |
|||||||||||||||||||||||
Офтальмология |
st21.004 |
Операции на органе зрения (уровень 4) |
1,19 |
+ |
|
100% |
100% |
|
+ |
|||||||||||||||||||||||
Офтальмология |
st21.005 |
Операции на органе зрения (уровень 5) |
2,11 |
|
|
100% |
100% |
|
+ |
|||||||||||||||||||||||
Офтальмология |
st21.006 |
Операции на органе зрения (уровень 6) |
3,29 |
+ |
|
100% |
100% |
|
+ |
|||||||||||||||||||||||
Офтальмология |
st21.007 |
Болезни глаза |
0,51 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Офтальмология |
st21.008 |
Травмы глаза |
0,66 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Офтальмология |
st21.009 |
Операции на органе зрения (факоэмульсификация с имплантацией ИОЛ) |
1,24 |
+ |
|
100% |
100% |
14,38% |
+ |
|||||||||||||||||||||||
Педиатрия |
st22.001 |
Нарушения всасывания, дети |
1,11 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Педиатрия |
st22.002 |
Другие болезни органов пищеварения, дети |
0,39 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Педиатрия |
st22.003 |
Воспалительные артропатии, спондилопатии, дети |
1,85 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Педиатрия |
st22.004 |
Врожденные аномалии головного и спинного мозга, дети |
2,12 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Пульмонология |
st23.001 |
Другие болезни органов дыхания |
0,85 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Пульмонология |
st23.002 |
Интерстициальные болезни легких, врожденные аномалии развития легких, бронхо-легочная дисплазия, дети |
2,48 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Пульмонология |
st23.003 |
Доброкачественные новообразования, новообразования in situ органов дыхания, других и неуточненных органов грудной клетки |
0,91 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Пульмонология |
st23.004 |
Пневмония, плеврит, другие болезни плевры |
1,28 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Пульмонология |
st23.005 |
Астма, взрослые |
1,11 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Пульмонология |
st23.006 |
Астма, дети |
1,25 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Ревматология |
st24.001 |
Системные поражения соединительной ткани |
1,78 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Ревматология |
st24.002 |
Артропатии и спондилопатии |
1,67 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Ревматология |
st24.003 |
Ревматические болезни сердца (уровень 1) |
0,87 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Ревматология |
st24.004 |
Ревматические болезни сердца (уровень 2) |
1,57 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Сердечно-сосудистая хирургия |
st25.001 |
Флебит и тромбофлебит, варикозное расширение вен нижних конечностей |
0,85 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Сердечно-сосудистая хирургия |
st25.002 |
Другие болезни, врожденные аномалии вен |
1,32 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Сердечно-сосудистая хирургия |
st25.003 |
Болезни артерий, артериол и капилляров |
1,05 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Сердечно-сосудистая хирургия |
st25.004 |
Диагностическое обследование сердечно-сосудистой системы |
1,01 |
|
|
100% |
100% |
|
+ |
|||||||||||||||||||||||
Сердечно-сосудистая хирургия |
st25.005 |
Операции на сердце и коронарных сосудах (уровень 1) |
2,11 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Сердечно-сосудистая хирургия |
st25.006 |
Операции на сердце и коронарных сосудах (уровень 2) |
3,97 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Сердечно-сосудистая хирургия |
st25.007 |
Операции на сердце и коронарных сосудах (уровень 3) |
4,31 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Сердечно-сосудистая хирургия |
st25.008 |
Операции на сосудах (уровень 1) |
1,2 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Сердечно-сосудистая хирургия |
st25.009 |
Операции на сосудах (уровень 2) |
2,37 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Сердечно-сосудистая хирургия |
st25.010 |
Операции на сосудах (уровень 3) |
4,13 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Сердечно-сосудистая хирургия |
st25.011 |
Операции на сосудах (уровень 4) |
6,08 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Сердечно-сосудистая хирургия |
st25.012.1 |
Операции на сосудах (уровень 5.1) |
7,02 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Сердечно-сосудистая хирургия |
st25.012.2 |
Операции на сосудах (уровень 5.2) |
14,63 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Стоматология детская |
st26.001 |
Болезни полости рта, слюнных желез и челюстей, врожденные аномалии лица и шеи, дети |
0,79 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Терапия |
st27.001 |
Болезни пищевода, гастрит, дуоденит, другие болезни желудка и двенадцатиперстной кишки |
0,74 |
+ |
|
50% |
80% |
|
|
|||||||||||||||||||||||
Терапия |
st27.002 |
Новообразования доброкачественные, in situ, неопределенного и неуточненного характера органов пищеварения |
0,69 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Терапия |
st27.003 |
Болезни желчного пузыря |
0,72 |
+ |
|
50% |
80% |
|
|
|||||||||||||||||||||||
Терапия |
st27.004 |
Другие болезни органов пищеварения, взрослые |
0,59 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Терапия |
st27.005 |
Гипертоническая болезнь в стадии обострения |
0,7 |
+ |
|
50% |
80% |
|
|
|||||||||||||||||||||||
Терапия |
st27.006 |
Стенокардия (кроме нестабильной), хроническая ишемическая болезнь сердца (уровень 1) |
0,78 |
+ |
|
50% |
80% |
|
|
|||||||||||||||||||||||
Терапия |
st27.007 |
Стенокардия (кроме нестабильной), хроническая ишемическая болезнь сердца (уровень 2) |
1,7 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Терапия |
st27.008 |
Другие болезни сердца (уровень 1) |
0,78 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Терапия |
st27.009 |
Другие болезни сердца (уровень 2) |
1,54 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Терапия |
st27.010 |
Бронхит необструктивный, симптомы и признаки, относящиеся к органам дыхания |
0,75 |
+ |
|
50% |
80% |
|
|
|||||||||||||||||||||||
Терапия |
st27.011 |
ХОБЛ, эмфизема, бронхоэктатическая болезнь |
0,89 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Терапия |
st27.012 |
Отравления и другие воздействия внешних причин |
0,53 |
|
|
100% |
100% |
|
|
|||||||||||||||||||||||
Терапия |
st27.013 |
Отравления и другие воздействия внешних причин с синдромом органной дисфункции |
4,07 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Терапия |
st27.014 |
Госпитализация в диагностических целях с постановкой/ подтверждением диагноза злокачественного новообразования |
1 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Торакальная хирургия |
st28.001 |
Гнойные состояния нижних дыхательных путей |
2,05 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Торакальная хирургия |
st28.002 |
Операции на нижних дыхательных путях и легочной ткани, органах средостения (уровень 1) |
1,54 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Торакальная хирургия |
st28.003 |
Операции на нижних дыхательных путях и легочной ткани, органах средостения (уровень 2) |
1,92 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Торакальная хирургия |
st28.004 |
Операции на нижних дыхательных путях и легочной ткани, органах средостения (уровень 3) |
2,56 |
+ |
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Торакальная хирургия |
st28.005 |
Операции на нижних дыхательных путях и легочной ткани, органах средостения (уровень 4) |
4,12 |
+ |
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Травматология и ортопедия |
st29.001 |
Приобретенные и врожденные костно-мышечные деформации |
0,99 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Травматология и ортопедия |
st29.002 |
Переломы шейки бедра и костей таза |
1,52 |
+ |
|
50% |
80% |
|
|
|||||||||||||||||||||||
Травматология и ортопедия |
st29.003 |
Переломы бедренной кости, другие травмы области бедра и тазобедренного сустава |
0,69 |
+ |
|
50% |
80% |
|
|
|||||||||||||||||||||||
Травматология и ортопедия |
st29.004 |
Переломы, вывихи, растяжения области грудной клетки, верхней конечности и стопы |
0,56 |
+ |
|
50% |
80% |
|
|
|||||||||||||||||||||||
Травматология и ортопедия |
st29.005 |
Переломы, вывихи, растяжения области колена и голени |
0,74 |
+ |
|
50% |
80% |
|
|
|||||||||||||||||||||||
Травматология и ортопедия |
st29.006 |
Множественные переломы, травматические ампутации, размозжения и последствия травм |
1,44 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Травматология и ортопедия |
st29.007 |
Тяжелая множественная и сочетанная травма (политравма) |
7,07 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Травматология и ортопедия |
st29.008 |
Эндопротезирование суставов |
4,46 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Травматология и ортопедия |
st29.009 |
Операции на костно-мышечной системе и суставах (уровень 1) |
0,79 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Травматология и ортопедия |
st29.010 |
Операции на костно-мышечной системе и суставах (уровень 2) |
0,93 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Травматология и ортопедия |
st29.011 |
Операции на костно-мышечной системе и суставах (уровень 3) |
1,37 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Травматология и ортопедия |
st29.012 |
Операции на костно-мышечной системе и суставах (уровень 4) |
2,42 |
+ |
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Травматология и ортопедия |
st29.013 |
Операции на костно-мышечной системе и суставах (уровень 5) |
3,15 |
+ |
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Урология |
st30.001 |
Тубулоинтерстициальные болезни почек, другие болезни мочевой системы |
0,86 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Урология |
st30.002 |
Камни мочевой системы; симптомы, относящиеся к мочевой системе |
0,49 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Урология |
st30.003 |
Доброкачественные новообразования, новообразования in situ, неопределенного и неизвестного характера мочевых органов и мужских половых органов |
0,64 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Урология |
st30.004 |
Болезни предстательной железы |
0,73 |
+ |
|
50% |
80% |
|
|
|||||||||||||||||||||||
Урология |
st30.005 |
Другие болезни, врожденные аномалии, повреждения мочевой системы и мужских половых органов |
0,67 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Урология |
st30.006 |
Операции на мужских половых органах, взрослые (уровень 1) |
1,2 |
|
|
100% |
100% |
|
+ |
|||||||||||||||||||||||
Урология |
st30.007 |
Операции на мужских половых органах, взрослые (уровень 2) |
1,42 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Урология |
st30.008 |
Операции на мужских половых органах, взрослые (уровень 3) |
2,31 |
+ |
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Урология |
st30.009 |
Операции на мужских половых органах, взрослые (уровень 4) |
3,12 |
+ |
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Урология |
st30.010 |
Операции на почке и мочевыделительной системе, взрослые (уровень 1) |
1,08 |
|
|
100% |
100% |
|
+ |
|||||||||||||||||||||||
Урология |
st30.011 |
Операции на почке и мочевыделительной системе, взрослые (уровень 2) |
1,12 |
|
|
100% |
100% |
|
+ |
|||||||||||||||||||||||
Урология |
st30.012 |
Операции на почке и мочевыделительной системе, взрослые (уровень 3) |
1,62 |
|
|
100% |
100% |
|
+ |
|||||||||||||||||||||||
Урология |
st30.013 |
Операции на почке и мочевыделительной системе, взрослые (уровень 4) |
1,95 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Урология |
st30.014 |
Операции на почке и мочевыделительной системе, взрослые (уровень 5) |
2,14 |
|
|
100% |
100% |
|
+ |
|||||||||||||||||||||||
Урология |
st30.015 |
Операции на почке и мочевыделительной системе, взрослые (уровень 6) |
4,13 |
+ |
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Урология |
st30.016 |
Операции на почке и мочевыделительной системе, взрослые (уровень 7) |
4,7 |
|
|
100% |
100% |
20,13% |
+ |
|||||||||||||||||||||||
Хирургия |
st31.001 |
Болезни лимфатических сосудов и лимфатических узлов |
0,61 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Хирургия |
st31.002 |
Операции на коже, подкожной клетчатке, придатках кожи (уровень 1) |
0,55 |
+ |
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Хирургия |
st31.003 |
Операции на коже, подкожной клетчатке, придатках кожи (уровень 2) |
0,71 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Хирургия |
st31.004 |
Операции на коже, подкожной клетчатке, придатках кожи (уровень 3) |
1,38 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Хирургия |
st31.005 |
Операции на коже, подкожной клетчатке, придатках кожи (уровень 4) |
2,41 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Хирургия |
st31.006 |
Операции на органах кроветворения и иммунной системы (уровень 1) |
1,43 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Хирургия |
st31.007 |
Операции на органах кроветворения и иммунной системы (уровень 2) |
1,83 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Хирургия |
st31.008 |
Операции на органах кроветворения и иммунной системы (уровень 3) |
2,16 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Хирургия |
st31.009 |
Операции на эндокринных железах кроме гипофиза (уровень 1) |
1,81 |
+ |
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Хирургия |
st31.010 |
Операции на эндокринных железах кроме гипофиза (уровень 2) |
2,67 |
+ |
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Хирургия |
st31.011 |
Болезни молочной железы, новообразования молочной железы доброкачественные, in situ, неопределенного и неизвестного характера |
0,73 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Хирургия |
st31.012 |
Артрозы, другие поражения суставов, болезни мягких тканей |
0,76 |
+ |
|
50% |
80% |
|
|
|||||||||||||||||||||||
Хирургия |
st31.013 |
Остеомиелит (уровень 1) |
2,42 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Хирургия |
st31.014 |
Остеомиелит (уровень 2) |
3,51 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Хирургия |
st31.015 |
Остеомиелит (уровень 3) |
4,02 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Хирургия |
st31.016 |
Доброкачественные новообразования костно-мышечной системы и соединительной ткани |
0,84 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Хирургия |
st31.017 |
Доброкачественные новообразования, новообразования in situ кожи, жировой ткани и другие болезни кожи |
0,5 |
|
|
100% |
100% |
|
|
|||||||||||||||||||||||
Хирургия |
st31.018 |
Открытые раны, поверхностные, другие и неуточненные травмы |
0,37 |
+ |
|
50% |
80% |
|
|
|||||||||||||||||||||||
Хирургия |
st31.019 |
Операции на молочной железе (кроме злокачественных новообразований) |
1,19 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Хирургия (абдоминальная) |
st32.001 |
Операции на желчном пузыре и желчевыводящих путях (уровень 1) |
1,15 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Хирургия (абдоминальная) |
st32.002 |
Операции на желчном пузыре и желчевыводящих путях (уровень 2) |
1,43 |
|
|
100% |
100% |
|
+ |
|||||||||||||||||||||||
Хирургия (абдоминальная) |
st32.003 |
Операции на желчном пузыре и желчевыводящих путях (уровень 3) |
3 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Хирургия (абдоминальная) |
st32.004 |
Операции на желчном пузыре и желчевыводящих путях (уровень 4) |
4,3 |
+ |
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Хирургия (абдоминальная) |
st32.005 |
Операции на печени и поджелудочной железе (уровень 1) |
2,42 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Хирургия (абдоминальная) |
st32.006 |
Операции на печени и поджелудочной железе (уровень 2) |
2,69 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Хирургия (абдоминальная) |
st32.007 |
Панкреатит, хирургическое лечение |
4,12 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Хирургия (абдоминальная) |
st32.008 |
Операции на пищеводе, желудке, двенадцатиперстной кишке (уровень 1) |
1,16 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Хирургия (абдоминальная) |
st32.009 |
Операции на пищеводе, желудке, двенадцатиперстной кишке (уровень 2) |
1,95 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Хирургия (абдоминальная) |
st32.010 |
Операции на пищеводе, желудке, двенадцатиперстной кишке (уровень 3) |
2,46 |
+ |
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Хирургия (абдоминальная) |
st32.011 |
Аппендэктомия, взрослые |
0,73 |
+ |
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Хирургия (абдоминальная) |
st32.013 |
Операции по поводу грыж, взрослые (уровень 1) |
0,86 |
+ |
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Хирургия (абдоминальная) |
st32.014 |
Операции по поводу грыж, взрослые (уровень 2) |
1,24 |
+ |
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Хирургия (абдоминальная) |
st32.015 |
Операции по поводу грыж, взрослые (уровень 3) |
1,78 |
+ |
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Хирургия (абдоминальная) |
st32.019 |
Операции по поводу грыж, взрослые (уровень 4) |
5,6 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Хирургия (абдоминальная) |
st32.016 |
Другие операции на органах брюшной полости (уровень 1) |
1,13 |
|
|
100% |
100% |
|
+ |
|||||||||||||||||||||||
Хирургия (абдоминальная) |
st32.017 |
Другие операции на органах брюшной полости (уровень 2) |
1,19 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Хирургия (абдоминальная) |
st32.018 |
Другие операции на органах брюшной полости (уровень 3) |
2,13 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Хирургия (абдоминальная) |
st32.020 |
Другие операции на органах брюшной полости (уровень 4) |
2,36 |
|
|
80% |
100% |
34,65% |
+ |
|||||||||||||||||||||||
Хирургия (абдоминальная) |
st32.021 |
Другие операции на органах брюшной полости (уровень 5) |
2,69 |
|
|
80% |
100% |
38,58% |
+ |
|||||||||||||||||||||||
Хирургия (комбустиология) |
st33.001 |
Отморожения (уровень 1) |
1,17 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Хирургия (комбустиология) |
st33.002 |
Отморожения (уровень 2) |
2,91 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Хирургия (комбустиология) |
st33.003 |
Ожоги (уровень 1) |
1,21 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Хирургия (комбустиология) |
st33.004 |
Ожоги (уровень 2) |
2,03 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Хирургия (комбустиология) |
st33.005 |
Ожоги (уровень 3) |
3,54 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Хирургия (комбустиология) |
st33.006 |
Ожоги (уровень 4) |
5,2 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Хирургия (комбустиология) |
st33.007 |
Ожоги (уровень 5) |
11,11 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Хирургия (комбустиология) |
st33.008 |
Ожоги (уровень 4,5) с синдромом органной дисфункции |
14,07 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Челюстно-лицевая хирургия |
st34.001 |
Болезни полости рта, слюнных желез и челюстей, врожденные аномалии лица и шеи, взрослые |
0,89 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Челюстно-лицевая хирургия |
st34.002 |
Операции на органах полости рта (уровень 1) |
0,74 |
|
|
100% |
100% |
|
+ |
|||||||||||||||||||||||
Челюстно-лицевая хирургия |
st34.003 |
Операции на органах полости рта (уровень 2) |
1,27 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Челюстно-лицевая хирургия |
st34.004 |
Операции на органах полости рта (уровень 3) |
1,63 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Челюстно-лицевая хирургия |
st34.005 |
Операции на органах полости рта (уровень 4) |
1,9 |
|
|
80% |
100% |
|
+ |
|||||||||||||||||||||||
Эндокринология |
st35.001 |
Сахарный диабет, взрослые (уровень 1) |
1,02 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Эндокринология |
st35.002 |
Сахарный диабет, взрослые (уровень 2) |
1,49 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Эндокринология |
st35.003 |
Заболевания гипофиза, взрослые |
2,14 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Эндокринология |
st35.004 |
Другие болезни эндокринной системы, взрослые (уровень 1) |
1,25 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Эндокринология |
st35.005 |
Другие болезни эндокринной системы, взрослые (уровень 2) |
2,76 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Эндокринология |
st35.006 |
Новообразования эндокринных желез доброкачественные, in situ, неопределенного и неизвестного характера |
0,76 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Эндокринология |
st35.007 |
Расстройства питания |
1,06 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Эндокринология |
st35.008 |
Другие нарушения обмена веществ |
1,16 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Эндокринология |
st35.009 |
Кистозный фиброз |
3,32 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Прочее |
st36.001 |
Комплексное лечение с применением препаратов иммуноглобулина |
4,32 |
+ |
|
100% |
100% |
|
|
|||||||||||||||||||||||
Прочее |
st36.002 |
Редкие генетические заболевания |
3,5 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Прочее |
st36.004 |
Факторы, влияющие на состояние здоровья населения и обращения в учреждения здравоохранения |
0,32 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Прочее |
st36.005 |
Госпитализация в диагностических целях с постановкой диагноза туберкулеза, ВИЧ-инфекции, психического заболевания |
0,46 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Прочее |
st36.006 |
Отторжение, отмирание трансплантата органов и тканей |
8,4 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Прочее |
st36.007 |
Установка, замена, заправка помп для лекарственных препаратов |
2,32 |
+ |
|
100% |
100% |
|
|
|||||||||||||||||||||||
Прочее |
st36.008 |
Интенсивная терапия пациентов с нейрогенными нарушениями жизненно важных функций, нуждающихся в их длительном искусственном замещении |
18,15 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Прочее |
st36.009 |
Реинфузия аутокрови |
2,05 |
+ |
|
100% |
100% |
|
+ |
|||||||||||||||||||||||
Прочее |
st36.010 |
Баллонная внутриаортальная контрпульсация |
7,81 |
+ |
|
100% |
100% |
|
+ |
|||||||||||||||||||||||
Прочее |
st36.011 |
Экстракорпоральная мембранная оксигенация |
40 |
+ |
|
100% |
100% |
27,22% |
+ |
|||||||||||||||||||||||
Прочее |
st36.012 |
Злокачественное новообразование без специального противоопухолевого лечения |
0,5 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Прочее |
st36.013 |
Проведение антимикробной терапии инфекций, вызванных полирезистентными микроорганизмами (уровень 1) |
1,67 |
|
|
50% |
80% |
0,00% |
|
|||||||||||||||||||||||
Прочее |
st36.014 |
Проведение антимикробной терапии инфекций, вызванных полирезистентными микроорганизмами (уровень 2) |
3,23 |
|
|
50% |
80% |
0,00% |
|
|||||||||||||||||||||||
Прочее |
st36.015 |
Проведение антимикробной терапии инфекций, вызванных полирезистентными микроорганизмами (уровень 3) |
9,91 |
|
|
50% |
80% |
0,00% |
|
|||||||||||||||||||||||
Прочее |
st36.024 |
Радиойодтерапия |
2,46 |
+ |
|
100% |
100% |
70,66% |
|
|||||||||||||||||||||||
Прочее |
st36.025 |
Проведение иммунизации против респираторно-синцитиальной вирусной инфекции (уровень 1) |
1,52 |
|
|
100% |
100% |
5,85% |
|
|||||||||||||||||||||||
Прочее |
st36.026 |
Проведение иммунизации против респираторно-синцитиальной вирусной инфекции (уровень 2) |
3,24 |
|
|
100% |
100% |
4,58% |
|
|||||||||||||||||||||||
Прочее |
st36.027 |
Лечение с применением генно-инженерных биологических препаратов и селективных иммунодепрессантов (инициация или замена) |
3,25 |
+ |
|
25% |
80% |
34,50% |
|
|||||||||||||||||||||||
Прочее |
st36.028 |
Лечение с применением генно-инженерных биологических препаратов и селективных иммунодепрессантов (уровень 1) |
0,43 |
+ |
|
100% |
100% |
54,58% |
|
|||||||||||||||||||||||
Прочее |
st36.029 |
Лечение с применением генно-инженерных биологических препаратов и селективных иммунодепрессантов (уровень 2) |
0,56 |
+ |
|
100% |
100% |
41,92% |
|
|||||||||||||||||||||||
Прочее |
st36.030 |
Лечение с применением генно-инженерных биологических препаратов и селективных иммунодепрессантов (уровень 3) |
0,69 |
+ |
|
100% |
100% |
34,06% |
|
|||||||||||||||||||||||
Прочее |
st36.031 |
Лечение с применением генно-инженерных биологических препаратов и селективных иммунодепрессантов (уровень 4) |
0,96 |
+ |
|
100% |
100% |
24,29% |
|
|||||||||||||||||||||||
Прочее |
st36.032 |
Лечение с применением генно-инженерных биологических препаратов и селективных иммунодепрессантов (уровень 5) |
1,21 |
+ |
|
100% |
100% |
19,35% |
|
|||||||||||||||||||||||
Прочее |
st36.033 |
Лечение с применением генно-инженерных биологических препаратов и селективных иммунодепрессантов (уровень 6) |
1,43 |
+ |
|
100% |
100% |
16,46% |
|
|||||||||||||||||||||||
Прочее |
st36.034 |
Лечение с применением генно-инженерных биологических препаратов и селективных иммунодепрессантов (уровень 7) |
1,66 |
+ |
|
100% |
100% |
14,09% |
|
|||||||||||||||||||||||
Прочее |
st36.035 |
Лечение с применением генно-инженерных биологических препаратов и селективных иммунодепрессантов (уровень 8) |
1,82 |
+ |
|
100% |
100% |
12,87% |
|
|||||||||||||||||||||||
Прочее |
st36.036 |
Лечение с применением генно-инженерных биологических препаратов и селективных иммунодепрессантов (уровень 9) |
2,14 |
+ |
|
100% |
100% |
10,94% |
|
|||||||||||||||||||||||
Прочее |
st36.037 |
Лечение с применением генно-инженерных биологических препаратов и селективных иммунодепрессантов (уровень 10) |
2,49 |
+ |
|
100% |
100% |
9,46% |
|
|||||||||||||||||||||||
Прочее |
st36.038 |
Лечение с применением генно-инженерных биологических препаратов и селективных иммунодепрессантов (уровень 11) |
3,01 |
+ |
|
100% |
100% |
7,83% |
|
|||||||||||||||||||||||
Прочее |
st36.039 |
Лечение с применением генно-инженерных биологических препаратов и селективных иммунодепрессантов (уровень 12) |
3,21 |
+ |
|
100% |
100% |
7,32% |
|
|||||||||||||||||||||||
Прочее |
st36.040 |
Лечение с применением генно-инженерных биологических препаратов и селективных иммунодепрессантов (уровень 13) |
4,2 |
+ |
|
100% |
100% |
5,61% |
|
|||||||||||||||||||||||
Прочее |
st36.041 |
Лечение с применением генно-инженерных биологических препаратов и селективных иммунодепрессантов (уровень 14) |
5,17 |
+ |
|
100% |
100% |
4,55% |
|
|||||||||||||||||||||||
Прочее |
st36.042 |
Лечение с применением генно-инженерных биологических препаратов и селективных иммунодепрессантов (уровень 15) |
7,31 |
+ |
|
100% |
100% |
3,21% |
|
|||||||||||||||||||||||
Прочее |
st36.043 |
Лечение с применением генно-инженерных биологических препаратов и селективных иммунодепрессантов (уровень 16) |
13,3 |
+ |
|
100% |
100% |
1,76% |
|
|||||||||||||||||||||||
Прочее |
st36.044 |
Лечение с применением генно-инженерных биологических препаратов и селективных иммунодепрессантов (уровень 17) |
20,51 |
+ |
|
100% |
100% |
1,14% |
|
|||||||||||||||||||||||
Прочее |
st36.045 |
Лечение с применением генно-инженерных биологических препаратов и селективных иммунодепрессантов (уровень 18) |
25,9 |
+ |
|
100% |
100% |
0,90% |
|
|||||||||||||||||||||||
Прочее |
st36.046 |
Лечение с применением генно-инженерных биологических препаратов и селективных иммунодепрессантов (уровень 19) |
41,47 |
+ |
|
100% |
100% |
0,56% |
|
|||||||||||||||||||||||
Прочее |
st36.047 |
Лечение с применением генно-инженерных биологических препаратов и селективных иммунодепрессантов (уровень 20) |
83,11 |
+ |
|
100% |
100% |
0,28% |
|
|||||||||||||||||||||||
Медицинская реабилитация |
st37.001 |
Медицинская реабилитация пациентов с заболеваниями центральной нервной системы (3 балла по ШРМ) |
1,53 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Медицинская реабилитация |
st37.002 |
Медицинская реабилитация пациентов с заболеваниями центральной нервной системы (4 балла по ШРМ) |
3,4 |
|
|
20% |
50% |
|
|
|||||||||||||||||||||||
Медицинская реабилитация |
st37.003 |
Медицинская реабилитация пациентов с заболеваниями центральной нервной системы (5 баллов по ШРМ) |
4,86 |
|
|
20% |
50% |
|
|
|||||||||||||||||||||||
Медицинская реабилитация |
st37.004 |
Медицинская реабилитация пациентов с заболеваниями центральной нервной системы (6 баллов по ШРМ) |
8,6 |
+ |
|
50% |
80% |
|
|
|||||||||||||||||||||||
Медицинская реабилитация |
st37.005 |
Медицинская реабилитация пациентов с заболеваниями опорно-двигательного аппарата и периферической нервной системы (3 балла по ШРМ) |
1,24 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Медицинская реабилитация |
st37.006 |
Медицинская реабилитация пациентов с заболеваниями опорно-двигательного аппарата и периферической нервной системы (4 балла по ШРМ) |
2,62 |
|
|
20% |
50% |
|
|
|||||||||||||||||||||||
Медицинская реабилитация |
st37.007 |
Медицинская реабилитация пациентов с заболеваниями опорно-двигательного аппарата и периферической нервной системы (5 баллов по ШРМ) |
3,93 |
|
|
20% |
50% |
|
|
|||||||||||||||||||||||
Медицинская реабилитация |
st37.008 |
Медицинская кардиореабилитация (3 балла по ШРМ) |
1,02 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Медицинская реабилитация |
st37.009 |
Медицинская кардиореабилитация (4 балла по ШРМ) |
1,38 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Медицинская реабилитация |
st37.010 |
Медицинская кардиореабилитация (5 баллов по ШРМ) |
2 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Медицинская реабилитация |
st37.011 |
Медицинская реабилитация при других соматических заболеваниях (3 балла по ШРМ) |
0,59 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Медицинская реабилитация |
st37.012 |
Медицинская реабилитация при других соматических заболеваниях (4 балла по ШРМ) |
0,84 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Медицинская реабилитация |
st37.013 |
Медицинская реабилитация при других соматических заболеваниях (5 баллов по ШРМ) |
1,17 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Медицинская реабилитация |
st37.014 |
Медицинская реабилитация детей, перенесших заболевания перинатального периода |
1,5 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Медицинская реабилитация |
st37.015 |
Медицинская реабилитация детей с нарушениями слуха без замены речевого процессора системы кохлеарной имплантации |
1,8 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Медицинская реабилитация |
st37.016 |
Медицинская реабилитация детей с онкологическими, гематологическими и иммунологическими заболеваниями в тяжелых формах продолжительного течения |
4,81 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Медицинская реабилитация |
st37.017 |
Медицинская реабилитация детей с поражениями центральной нервной системы |
2,75 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Медицинская реабилитация |
st37.018 |
Медицинская реабилитация детей, после хирургической коррекции врожденных пороков развития органов и систем |
2,35 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Медицинская реабилитация |
st37.019 |
Медицинская реабилитация после онкоортопедических операций |
1,44 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Медицинская реабилитация |
st37.020 |
Медицинская реабилитация по поводу постмастэктомического синдрома в онкологии |
1,24 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Медицинская реабилитация |
st37.021 |
Медицинская реабилитация после перенесенной коронавирусной инфекции COVID-19 (3 балла по ШРМ) |
1,08 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Медицинская реабилитация |
st37.022 |
Медицинская реабилитация после перенесенной коронавирусной инфекции COVID-19 (4 балла по ШРМ) |
1,61 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Медицинская реабилитация |
st37.023 |
Медицинская реабилитация после перенесенной коронавирусной инфекции COVID-19 (5 баллов по ШРМ) |
2,15 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
Медицинская реабилитация |
st37.024 |
Продолжительная медицинская реабилитация пациентов с заболеваниями центральной нервной системы |
7,29 |
+ |
|
20% |
80% |
|
|
|||||||||||||||||||||||
Медицинская реабилитация |
st37.025 |
Продолжительная медицинская реабилитация пациентов с заболеваниями опорно-двигательного аппарата и периферической нервной системы |
6,54 |
+ |
|
20% |
80% |
|
|
|||||||||||||||||||||||
Медицинская реабилитация |
st37.026 |
Продолжительная медицинская реабилитация пациентов с заболеваниями центральной нервной системы и с заболеваниями опорно-двигательного аппарата и периферической нервной системы (сестринский уход) |
3,86 |
+ |
|
20% |
80% |
|
|
|||||||||||||||||||||||
Гериатрия |
st38.001 |
Соматические заболевания, осложненные старческой астенией |
1,5 |
|
|
50% |
80% |
|
|
|||||||||||||||||||||||
* - при расчете стоимости случая
госпитализации по КСГ, указанным в графе
5 КУСмо = 1
** - оплата по КСГ осуществляется в
случае назначения лекарственного
препарата по решению врачебной комиссии
Подписи сторон:
Директор
Департамента здравоохранения
Ханты-Мансийского автономного округа -
Югры
А.А.ДОБРОВОЛЬСКИЙ
Директор
Территориального фонда
обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры
А.П.ФУЧЕЖИ
Директор
АСП ООО "Капитал МС" - Филиал
в ХМАО - Югре
И.Ю.КУЗНЕЦОВА
Директор
Ханты-Мансийского филиала
ООО "АльфаСтрахование-ОМС"
О.А.ТОМИН
Председатель
Ассоциации работников здравоохранения
Ханты-Мансийского автономного округа -
Югры
В.А.ГИЛЬВАНОВ
Председатель
Региональной организации Профсоюза
работников
здравоохранения Российской Федерации
Ханты-Мансийского автономного округа -
Югры
О.Г.МЕНЬШИКОВА
Приложение 16
к Дополнительному соглашению 1
от 01.02.2024
Приложение 26
к Тарифному соглашению
в системе обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры на 2024 год
от 29.12.2023
УСТАНОВЛЕННЫЕ КОЭФФИЦИЕНТЫ УРОВНЯ
СТРУКТУРНОГО ПОДРАЗДЕЛЕНИЯ МЕДИЦИНСКОЙ
ОРГАНИЗАЦИИ, В КОТОРОЙ БЫЛ ПРОЛЕЧЕН
ПАЦИЕНТ, А ТАКЖЕ КОЭФФИЦИЕНТЫ ДОСТИЖЕНИЯ
ЦЕЛЕВЫХ ПОКАЗАТЕЛЕЙ УРОВНЯ ЗАРАБОТНОЙ
ПЛАТЫ МЕДИЦИНСКИХ РАБОТНИКОВ,
ПРЕДУСМОТРЕННОГО "ДОРОЖНЫМИ КАРТАМИ"
РАЗВИТИЯ ЗДРАВООХРАНЕНИЯ В ХМАО - ЮГРЕ В
УСЛОВИЯХ ДНЕВНОГО СТАЦИОНАРА
N п/п |
Код МО |
Наименование МО |
Уровень структурного подразделения МО |
Подуровень |
Итоговый КУС |
КЗПдс |
1 |
810001 |
БУ "Белоярская районная больница" |
2 |
1 |
0,90 |
1,00 |
2 |
810003 |
БУ "Няганская городская поликлиника" |
2 |
1 |
0,90 |
1,00 |
3 |
810003 |
БУ "Няганская городская поликлиника" |
2 |
3 |
1,20 |
1,00 |
4 |
810005 |
БУ "Пыть-Яхская окружная клиническая больница" |
2 |
1 |
0,90 |
1,00 |
5 |
810006 |
БУ "Урайская городская клиническая больница" |
2 |
1 |
0,90 |
1,00 |
6 |
810008 |
БУ "Березовская районная больница" |
2 |
1 |
0,90 |
1,00 |
7 |
810009 |
БУ "Игримская районная больница" |
1 |
1 |
0,80 |
1,00 |
8 |
810017 |
БУ "Кондинская районная больница" |
2 |
1 |
0,90 |
1,00 |
9 |
810032 |
БУ "Нефтеюганская районная больница" |
2 |
1 |
0,90 |
1,00 |
10 |
810039 |
БУ "Нижневартовская районная больница" |
2 |
1 |
0,90 |
1,00 |
11 |
810040 |
БУ "Новоаганская районная больница" |
1 |
1 |
0,80 |
1,00 |
12 |
810058 |
БУ "Октябрьская районная больница" |
2 |
1 |
0,90 |
1,00 |
13 |
810059 |
АУ "Советская районная больница" |
2 |
1 |
0,90 |
1,00 |
14 |
810059 |
АУ "Советская районная больница" |
2 |
3 |
1,20 |
1,00 |
15 |
810062 |
БУ "Пионерская районная больница" |
1 |
1 |
0,80 |
1,00 |
16 |
810064 |
БУ "Сургутская районная поликлиника" |
1 |
3 |
0,90 |
1,00 |
17 |
810068 |
БУ "Угутская участковая больница" |
1 |
1 |
0,80 |
1,00 |
18 |
810073 |
БУ "Нижнесортымская участковая больница" |
1 |
1 |
0,80 |
1,00 |
19 |
810074 |
БУ "Федоровская городская больница" |
1 |
1 |
0,80 |
1,00 |
20 |
810076 |
БУ "Лянторская городская больница" |
1 |
1 |
0,80 |
1,00 |
21 |
810077 |
БУ "Сургутская окружная клиническая больница" |
2 |
1 |
0,90 |
1,00 |
22 |
810077 |
БУ "Сургутская окружная клиническая больница" |
2 |
3 |
1,20 |
1,00 |
23 |
810088 |
БУ "Когалымская городская больница" |
2 |
1 |
0,90 |
1,00 |
24 |
810088 |
БУ "Когалымская городская больница" |
2 |
3 |
1,20 |
1,00 |
25 |
810089 |
БУ "Лангепасская городская больница" |
2 |
1 |
0,90 |
1,00 |
26 |
810090 |
БУ "Мегионская городская больница" |
2 |
1 |
0,90 |
1,00 |
27 |
810094 |
БУ "Нефтеюганская окружная клиническая больница им. В.И. Яцкив" |
2 |
1 |
0,90 |
1,00 |
28 |
810094 |
БУ "Нефтеюганская окружная клиническая больница им. В.И. Яцкив" |
2 |
3 |
1,20 |
1,00 |
29 |
810097 |
БУ "Нижневартовская городская детская поликлиника" |
2 |
1 |
0,90 |
1,00 |
30 |
810099 |
БУ "Нижневартовская городская поликлиника" |
2 |
1 |
0,90 |
1,00 |
31 |
810101 |
БУ "Нижневартовский онкологический диспансер" |
2 |
3 |
1,20 |
1,00 |
32 |
810103 |
БУ "Нижневартовский кожно-венерологический диспансер" |
2 |
1 |
0,90 |
1,00 |
33 |
810104 |
БУ "Нижневартовская окружная клиническая больница" |
2 |
1 |
0,90 |
1,00 |
34 |
810106 |
БУ "Нижневартовский окружной клинический перинатальный центр" |
2 |
3 |
1,20 |
1,00 |
35 |
810107 |
БУ "Няганская окружная больница" |
2 |
1 |
0,90 |
1,00 |
36 |
810108 |
БУ "Няганская городская детская поликлиника" |
2 |
1 |
0,90 |
1,00 |
37 |
810111 |
БУ "Покачевская городская больница" |
1 |
1 |
0,80 |
1,00 |
38 |
810113 |
БУ "Радужнинская городская больница" |
2 |
1 |
0,90 |
1,00 |
39 |
810119 |
БУ "Сургутская городская клиническая больница" |
2 |
1 |
0,90 |
1,00 |
40 |
810120 |
БУ "Сургутский окружной клинический центр охраны материнства и детства" |
2 |
3 |
1,20 |
1,00 |
41 |
810121 |
БУ "Сургутский клинический кожно-венерологический диспансер" |
2 |
1 |
0,90 |
1,00 |
42 |
810122 |
БУ "Сургутская городская клиническая поликлиника N 1" |
1 |
2 |
0,81 |
1,00 |
43 |
810123 |
БУ "Сургутская городская клиническая поликлиника N 2" |
1 |
2 |
0,81 |
1,00 |
44 |
810124 |
БУ "Сургутская клиническая травматологическая больница" |
2 |
1 |
0,90 |
1,00 |
45 |
810125 |
БУ "Сургутская городская клиническая поликлиника N 3" |
1 |
2 |
0,81 |
1,00 |
46 |
810126 |
БУ "Окружная клиническая больница" |
2 |
1 |
0,90 |
1,00 |
47 |
810126 |
БУ "Окружная клиническая больница" |
2 |
2 |
1,00 |
1,00 |
48 |
810126 |
БУ "Окружная клиническая больница" |
2 |
3 |
1,20 |
1,00 |
49 |
810127 |
БУ "Ханты-Мансийский клинический кожно-венерологический диспансер" |
2 |
1 |
0,90 |
1,00 |
50 |
810131 |
БУ "Югорская городская больница" |
2 |
1 |
0,90 |
1,00 |
51 |
810144 |
БУ "Нижневартовская окружная клиническая детская больница" |
2 |
1 |
0,90 |
1,00 |
52 |
810144 |
БУ "Нижневартовская окружная клиническая детская больница" |
2 |
3 |
1,20 |
1,00 |
53 |
810147 |
БУ "Окружной кардиологический диспансер "Центр диагностики и сердечно-сосудистой хирургии" |
2 |
1 |
0,90 |
1,00 |
54 |
810152 |
БУ "Урайская окружная больница медицинской реабилитации" |
2 |
1 |
0,90 |
1,00 |
55 |
810154 |
БУ "Окружной клинический лечебно-реабилитационный центр" |
2 |
1 |
0,90 |
1,00 |
56 |
810157 |
БУ "Ханты-Мансийская районная больница" |
1 |
1 |
0,80 |
1,00 |
57 |
810159 |
БУ "Сургутская городская клиническая поликлиника N 4" |
1 |
2 |
0,81 |
1,00 |
58 |
810160 |
БУ "Сургутская городская клиническая поликлиника N 5" |
1 |
2 |
0,81 |
1,00 |
59 |
810206 |
БУ "Центр общей врачебной практики" |
1 |
3 |
0,90 |
1,00 |
60 |
810226 |
АО "Екатеринбургский центр МНТК "МГ" |
1 |
2 |
0,81 |
1,00 |
61 |
810244 |
"Нефросовет" |
2 |
1 |
0,90 |
1,00 |
62 |
810302 |
ООО Центр реабилитации "Нефтяник самотлора" |
1 |
2 |
0,81 |
1,00 |
63 |
810315 |
ООО МЦ "Наджа-Мед" |
1 |
2 |
0,81 |
1,00 |
64 |
810323 |
ООО "ДИАЛАМ+" |
2 |
1 |
0,90 |
1,00 |
65 |
810327 |
ООО "Нефроцентр" |
2 |
1 |
0,90 |
1,00 |
66 |
810327 |
ООО "Нефроцентр" |
2 |
2 |
1,00 |
1,00 |
67 |
810330 |
МНГООВБД "Красная звезда" |
1 |
2 |
0,81 |
1,00 |
68 |
810338 |
ООО "Дальневосточная медицинская компания" |
2 |
1 |
0,90 |
1,00 |
69 |
810342 |
ООО "Ринал-Сервис" |
1 |
3 |
0,90 |
1,00 |
70 |
810010 |
ООО "НефроМед" |
2 |
1 |
0,90 |
1,00 |
71 |
810247 |
ООО "Витацентр" |
2 |
2 |
1,00 |
1,00 |
Подписи сторон:
Директор
Департамента здравоохранения
Ханты-Мансийского автономного округа -
Югры
А.А.ДОБРОВОЛЬСКИЙ
Директор
Территориального фонда
обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры
А.П.ФУЧЕЖИ
Директор
АСП ООО "Капитал МС" - Филиал
в ХМАО - Югре
И.Ю.КУЗНЕЦОВА
Директор
Ханты-Мансийского филиала
ООО "АльфаСтрахование-ОМС"
О.А.ТОМИН
Председатель
Ассоциации работников здравоохранения
Ханты-Мансийского автономного округа -
Югры
В.А.ГИЛЬВАНОВ
Председатель
Региональной организации Профсоюза
работников
здравоохранения Российской Федерации
Ханты-Мансийского автономного округа -
Югры
О.Г.МЕНЬШИКОВА
Приложение 17
к Дополнительному соглашению 1
от 01.02.2024
Приложение 27
к Тарифному соглашению
в системе обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры на 2024 год
от 29.12.2023
УСТАНОВЛЕННЫЕ КОЭФФИЦИЕНТЫ УРОВНЯ
СТРУКТУРНОГО ПОДРАЗДЕЛЕНИЯ МЕДИЦИНСКОЙ
ОРГАНИЗАЦИИ, В КОТОРОЙ БЫЛ ПРОЛЕЧЕН
ПАЦИЕНТ, А ТАКЖЕ КОЭФФИЦИЕНТЫ ДОСТИЖЕНИЯ
ЦЕЛЕВЫХ ПОКАЗАТЕЛЕЙ УРОВНЯ ЗАРАБОТНОЙ
ПЛАТЫ МЕДИЦИНСКИХ РАБОТНИКОВ,
ПРЕДУСМОТРЕННОГО "ДОРОЖНЫМИ КАРТАМИ"
РАЗВИТИЯ ЗДРАВООХРАНЕНИЯ В ХМАО - ЮГРЕ В
УСЛОВИЯХ КРУГЛОСУТОЧНОГО СТАЦИОНАРА
N п/п |
Код МО |
Наименование МО |
Уровень структурного подразделения МО |
Подуровень |
Итоговый КУС |
КЗПкс |
1 |
810001 |
БУ "Белоярская районная больница" |
2 |
1 |
0,9 |
1,00 |
2 |
810005 |
БУ "Пыть-Яхская окружная клиническая больница" |
2 |
4 |
1,14 |
1,00 |
3 |
810005 |
БУ "Пыть-Яхская окружная клиническая больница" |
3 |
3 |
1,24 |
1,00 |
4 |
810006 |
БУ "Урайская городская клиническая больница" |
2 |
2 |
1,02 |
1,00 |
5 |
810008 |
БУ "Березовская районная больница" |
2 |
1 |
0,9 |
1,00 |
6 |
810009 |
БУ "Игримская районная больница" |
1 |
1 |
0,8 |
1,00 |
7 |
810017 |
БУ "Кондинская районная больница" |
2 |
1 |
0,9 |
1,00 |
8 |
810032 |
БУ "Нефтеюганская районная больница" |
2 |
1 |
0,9 |
1,00 |
9 |
810039 |
БУ "Нижневартовская районная больница" |
2 |
1 |
0,9 |
1,00 |
10 |
810040 |
БУ "Новоаганская районная больница" |
1 |
1 |
0,8 |
1,00 |
11 |
810058 |
БУ "Октябрьская районная больница" |
2 |
1 |
0,9 |
1,00 |
12 |
810059 |
АУ "Советская районная больница" |
2 |
3 |
1,05 |
1,00 |
13 |
810062 |
БУ "Пионерская районная больница" |
1 |
1 |
0,8 |
1,00 |
14 |
810068 |
БУ "Угутская участковая больница" |
1 |
1 |
0,8 |
1,00 |
15 |
810073 |
БУ "Нижнесортымская участковая больница" |
1 |
1 |
0,8 |
1,00 |
16 |
810074 |
БУ "Федоровская городская больница" |
1 |
1 |
0,8 |
1,00 |
17 |
810076 |
БУ "Лянторская городская больница" |
1 |
2 |
1 |
1,00 |
18 |
810077 |
БУ "Сургутская окружная клиническая больница" |
2 |
3 |
1,05 |
1,00 |
19 |
810077 |
БУ "Сургутская окружная клиническая больница" |
3 |
2 |
1,15 |
1,00 |
20 |
810077 |
БУ "Сургутская окружная клиническая больница" |
3 |
5 |
1,4 |
1,00 |
21 |
810088 |
БУ "Когалымская городская больница" |
2 |
2 |
1,02 |
1,00 |
22 |
810089 |
БУ "Лангепасская городская больница" |
2 |
2 |
1,02 |
1,00 |
23 |
810090 |
БУ "Мегионская городская больница" |
2 |
2 |
1,02 |
1,00 |
24 |
810094 |
БУ "Нефтеюганская окружная клиническая больница им. В.И. Яцкив" |
2 |
4 |
1,14 |
1,00 |
25 |
810094 |
БУ "Нефтеюганская окружная клиническая больница им. В.И. Яцкив" |
3 |
3 |
1,24 |
1,00 |
26 |
810101 |
БУ "Нижневартовский онкологический диспансер" |
2 |
5 |
1,2 |
1,00 |
27 |
810101 |
БУ "Нижневартовский онкологический диспансер" |
3 |
5 |
1,4 |
1,00 |
28 |
810103 |
БУ "Нижневартовский кожно-венерологический диспансер" |
3 |
1 |
1,11 |
1,00 |
29 |
810104 |
БУ "Нижневартовская окружная клиническая больница" |
2 |
3 |
1,05 |
1,00 |
30 |
810104 |
БУ "Нижневартовская окружная клиническая больница" |
3 |
2 |
1,15 |
1,00 |
31 |
810106 |
БУ "Нижневартовский окружной клинический перинатальный центр" |
2 |
4 |
1,14 |
1,00 |
32 |
810106 |
БУ "Нижневартовский окружной клинический перинатальный центр" |
3 |
4 |
1,33 |
1,00 |
33 |
810107 |
БУ "Няганская окружная больница" |
2 |
4 |
1,14 |
1,00 |
34 |
810107 |
БУ "Няганская окружная больница" |
3 |
2 |
1,15 |
1,00 |
35 |
810111 |
БУ "Покачевская городская больница" |
1 |
2 |
1 |
1,00 |
36 |
810113 |
БУ "Радужнинская городская больница" |
2 |
2 |
1,02 |
1,00 |
37 |
810119 |
БУ "Сургутская городская клиническая больница" |
2 |
4 |
1,14 |
1,00 |
38 |
810119 |
БУ "Сургутская городская клиническая больница" |
3 |
2 |
1,15 |
1,00 |
39 |
810120 |
БУ "Сургутский окружной клинический центр охраны материнства и детства" |
2 |
4 |
1,14 |
1,00 |
40 |
810120 |
БУ "Сургутский окружной клинический центр охраны материнства и детства" |
3 |
4 |
1,33 |
1,00 |
41 |
810121 |
БУ "Сургутский клинический кожно-венерологический диспансер" |
3 |
1 |
1,11 |
1,00 |
42 |
810124 |
БУ "Сургутская клиническая травматологическая больница" |
2 |
3 |
1,05 |
1,00 |
43 |
810124 |
БУ "Сургутская клиническая травматологическая больница" |
3 |
3 |
1,24 |
1,00 |
44 |
810126 |
БУ "Окружная клиническая больница" |
2 |
3 |
1,05 |
1,00 |
45 |
810126 |
БУ "Окружная клиническая больница" |
3 |
2 |
1,15 |
1,00 |
46 |
810126 |
БУ "Окружная клиническая больница" |
3 |
5 |
1,4 |
1,00 |
47 |
810127 |
БУ "Ханты-Мансийский клинический кожно-венерологический диспансер" |
3 |
1 |
1,11 |
1,00 |
48 |
810131 |
БУ "Югорская городская больница" |
2 |
2 |
1,02 |
1,00 |
49 |
810144 |
БУ "Нижневартовская окружная клиническая детская больница" |
2 |
3 |
1,05 |
1,00 |
50 |
810144 |
БУ "Нижневартовская окружная клиническая детская больница" |
2 |
5 |
1,2 |
1,00 |
51 |
810144 |
БУ "Нижневартовская окружная клиническая детская больница" |
3 |
2 |
1,15 |
1,00 |
52 |
810147 |
БУ "Окружной кардиологический диспансер "Центр диагностики и сердечно-сосудистой хирургии" |
2 |
3 |
1,05 |
1,00 |
53 |
810147 |
БУ "Окружной кардиологический диспансер "Центр диагностики и сердечно-сосудистой хирургии" |
3 |
3 |
1,24 |
1,00 |
54 |
810148 |
ЧУЗ "Клиническая больница "РЖД-Медицина" города Сургут |
2 |
3 |
1,05 |
1,00 |
55 |
810152 |
БУ "Урайская окружная больница медицинской реабилитации" |
2 |
3 |
1,05 |
1,00 |
56 |
810154 |
БУ "Окружной клинический лечебно-реабилитационный центр" |
2 |
3 |
1,05 |
1,00 |
57 |
810157 |
БУ "Ханты-Мансийская районная больница" |
1 |
1 |
0,8 |
1,00 |
Подписи сторон:
Директор
Департамента здравоохранения
Ханты-Мансийского автономного округа -
Югры
А.А.ДОБРОВОЛЬСКИЙ
Директор
Территориального фонда
обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры
А.П.ФУЧЕЖИ
Директор
АСП ООО "Капитал МС" - Филиал
в ХМАО - Югре
И.Ю.КУЗНЕЦОВА
Директор
Ханты-Мансийского филиала
ООО "АльфаСтрахование-ОМС"
О.А.ТОМИН
Председатель
Ассоциации работников здравоохранения
Ханты-Мансийского автономного округа -
Югры
В.А.ГИЛЬВАНОВ
Председатель
Региональной организации Профсоюза
работников
здравоохранения Российской Федерации
Ханты-Мансийского автономного округа -
Югры
О.Г.МЕНЬШИКОВА
Приложение 18
к Дополнительному соглашению 1
от 01.02.2024
Приложение 28
к Тарифному соглашению
в системе обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры на 2023 год
от 29.12.2023
ПЕРЕЧЕНЬ СЛУЧАЕВ ОКАЗАНИЯ МЕДИЦИНСКОЙ
ПОМОЩИ, ДЛЯ КОТОРЫХ УСТАНОВЛЕН
КОЭФФИЦИЕНТ СЛОЖНОСТИ ЛЕЧЕНИЯ ПАЦИЕНТА
(КСЛП)
N |
Случаи, для которых установлен КСЛП |
Номер коэффициента сложности лечения пациента (IDSL) |
Значения КСЛП |
В условиях круглосуточного стационара | |||
1 |
Предоставление спального места и питания законному представителю несовершеннолетних (дети до 4 лет, дети старше 4 лет при наличии медицинских показаний, детей-инвалидов в возрасте до 18 лет) за исключением случаев, к которым применяется КСЛП, предусмотренный пунктом 2 настоящего перечня |
3 |
0,2 |
2 |
Предоставление спального места и питания законному представителю несовершеннолетних (дети до 4 лет, дети старше 4 лет при наличии медицинских показаний, детей-инвалидов в возрасте до 18 лет), получающих медицинскую помощь по профилю "Детская онкология" и (или) "Гематология" |
26 |
0,6 |
3 |
Оказание медицинской помощи пациенту в возрасте старше 75 лет в случае проведения консультации врача-гериатра, за исключением случаев госпитализации на геронтологические профильные койки |
4 |
0,2 |
4 |
Развертывание индивидуального поста |
7 |
0,2 |
5 |
Наличие у пациента тяжелой сопутствующей патологии <1>, требующей оказания медицинской помощи в период госпитализации |
6 |
0,6 |
6 |
Проведение сочетанных хирургических вмешательств или проведение однотипных операций на парных органах (уровень 1) <2> |
21 |
0,05 |
7 |
Проведение сочетанных хирургических вмешательств или проведение однотипных операций на парных органах (уровень 2) <2> |
22 |
0,47 |
8 |
Проведение сочетанных хирургических вмешательств или проведение однотипных операций на парных органах (уровень 3) <2> |
23 |
1,16 |
9 |
Проведение сочетанных хирургических вмешательств или проведение однотипных операций на парных органах (уровень 4) <2> |
24 |
2,07 |
10 |
Проведение сочетанных хирургических вмешательств или проведение однотипных операций на парных органах (уровень 5) <2> |
25 |
3,49 |
11 |
Проведение реабилитационных мероприятий при нахождении пациента на реанимационной койке и (или) койке интенсивной терапии, начавшихся не позднее 48 часов от поступления в отделение реанимации или на койку интенсивной терапии с общей длительностью реабилитационных мероприятий не менее 5 суток, включая период после перевода на профильные койки по окончании реанимационных мероприятий, при обязательной продолжительности реабилитационных мероприятий не менее одного часа в сутки (при условии организации отделения ранней медицинской реабилитации на не менее чем 12 коек отделения, оказывающего медицинскую помощь по профилю "анестезиология и реаниматология", и его укомплектования в соответствии с порядком оказания медицинской помощи по медицинской реабилитации) |
27 |
0,15 |
12 |
Проведение сопроводительной лекарственной терапии при злокачественных новообразованиях у взрослых в стационарных условиях в соответствии с клиническими рекомендациями: <3> |
|
|
|
уровень 1 |
31 |
0,17 |
|
уровень 2 |
32 |
0,61 |
|
уровень 3 |
33 |
1,53 |
13 |
Проведение тестирования на выявление респираторных вирусных заболеваний (грипп, новой коронавирусной инфекции COVID-19) в период госпитализации |
30 |
0,05 |
В условиях дневного стационара | |||
14 |
Проведение сопроводительной лекарственной терапии при злокачественных новообразованиях у взрослых в условиях дневного стационара в соответствии с клиническими рекомендациями: <3> |
|
|
|
уровень 1 |
34 |
0,29 |
|
уровень 2 |
35 |
1,12 |
|
уровень 3 |
36 |
2,67 |
<1> наличие у пациента
дополнительного диагноза (диагноза
осложнения заболевания) из перечня,
установленного в приложении 41 к
Тарифному соглашению в системе
обязательного медицинского страхования
Ханты-Мансийского автономного округа -
Югры на 2024 год, медицинская помощь в
соответствии с которым оказывалась
пациенту в период госпитализации
<2> перечень возможных операций,
а также критерии отнесения
соответствующих операций к уровню КСЛП
определен в приложениях 42 - 43 к Тарифному
соглашению в системе обязательного
медицинского страхования
Ханты-Мансийского автономного округа -
Югры на 2024 год
<3> стоимость КСЛП "проведение
сопроводительной лекарственной терапии
при злокачественных новообразованиях у
взрослых в соответствии с клиническими
рекомендациями" в стационарных условиях
и в условиях дневного стационара
определяется без учета коэффициента
дифференциации субъекта Российской
Федерации.
Подписи сторон:
Директор
Департамента здравоохранения
Ханты-Мансийского автономного округа -
Югры
А.А.ДОБРОВОЛЬСКИЙ
Директор
Территориального фонда
обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры
А.П.ФУЧЕЖИ
Директор
АСП ООО "Капитал МС" - Филиал
в ХМАО - Югре
И.Ю.КУЗНЕЦОВА
Директор
Ханты-Мансийского филиала
ООО "АльфаСтрахование-ОМС"
О.А.ТОМИН
Председатель
Ассоциации работников здравоохранения
Ханты-Мансийского автономного округа -
Югры
В.А.ГИЛЬВАНОВ
Председатель
Региональной организации Профсоюза
работников
здравоохранения Российской Федерации
Ханты-Мансийского автономного округа -
Югры
О.Г.МЕНЬШИКОВА
Приложение 19
к Дополнительному соглашению 1
от 01.02.2024
Приложение 29
к Тарифному соглашению
в системе обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры на 2024 год
от 29.12.2023
ТАРИФЫ ПО ВИДАМ И МЕТОДАМ
ВЫСОКОТЕХНОЛОГИЧНОЙ МЕДИЦИНСКОЙ ПОМОЩИ,
ФИНАНСОВОЕ ОБЕСПЕЧЕНИЕ КОТОРЫХ
ОСУЩЕСТВЛЯЕТСЯ В РАМКАХ ТЕРРИТОРИАЛЬНОЙ
ПРОГРАММЫ ОМС
N группы ВМП |
Наименование вида высокотехнологичной медицинской помощи |
Коды по МКБ-10 |
Модель пациента |
Вид лечения |
Метод лечения |
Норматив финансовых затрат на единицу объема медицинской помощи <*>, рублей | |||||||||||||||||
Акушерство и гинекология | |||||||||||||||||||||||
1. |
Комплексное лечение при привычном невынашивании беременности, вызванном тромбофилическими мутациями, антифосфолипидным синдромом, резус-сенсибилизацией, с применением химиотерапевтических, биологических, онтогенетических, молекулярно-генетических и иммуногенетических методов коррекции |
O36.0, O36.1 |
привычный выкидыш, сопровождающийся резус-иммунизацией |
терапевтическое лечение |
терапия с введением иммуноглобулинов под контролем молекулярных диагностических методик, иммуноферментных, гемостазиологических методов исследования |
201337 | |||||||||||||||||
|
|
O28.0 |
привычный выкидыш, обусловленный сочетанной тромбофилией (антифосфолипидный синдром и врожденная тромбофилия) с гибелью плода или тромбозом при предыдущей беременности |
терапевтическое лечение |
терапия с введением иммуноглобулинов под контролем молекулярных диагностических методик, иммуноферментных, гемостазиологических методов исследования |
| |||||||||||||||||
|
Хирургическое органосохраняющее лечение женщин с несостоятельностью мышц тазового дна, опущением и выпадением органов малого таза, а также в сочетании со стрессовым недержанием мочи, соединительнотканными заболеваниями, включая реконструктивно-пластические операции (сакровагинопексию с лапароскопической ассистенцией, оперативные вмешательства с использованием сетчатых протезов) |
N 81, N 88.4, N 88.1 |
цистоцеле, неполное и полное опущение матки и стенок влагалища, ректоцеле, гипертрофия и элонгация шейки матки у пациенток репродуктивного возраста |
хирургическое лечение |
операции эндоскопическим, влагалищным и абдоминальным доступом и их сочетание в различной комбинации (слинговая операция (TVT-O, TVT, TOT) с использованием имплантатов) |
| |||||||||||||||||
|
|
|
|
|
операции эндоскопическим, влагалищным и абдоминальным доступом и их сочетание в различной комбинации (промонтофиксация матки или культи влагалища с использованием синтетических сеток) |
| |||||||||||||||||
|
|
|
|
|
операции эндоскопическим, влагалищным и абдоминальным доступом и их сочетание в различной комбинации (укрепление связочного аппарата матки лапароскопическим доступом) |
| |||||||||||||||||
|
|
|
|
|
операции эндоскопическим, влагалищным и абдоминальным доступом и их сочетание в различной комбинации (пластика сфинктера прямой кишки) |
| |||||||||||||||||
|
|
|
|
|
операции эндоскопическим, влагалищным и абдоминальным доступом и их сочетание в различной комбинации (пластика шейки матки) |
| |||||||||||||||||
|
|
N 99.3 |
выпадение стенок влагалища после экстирпации матки |
хирургическое лечение |
операции эндоскопическим, влагалищным и абдоминальным доступом и их сочетание в различной комбинации (промонтофиксация культи влагалища, слинговая операция (TVT-O, TVT, TOT) с использованием имплантатов) |
| |||||||||||||||||
2. |
Хирургическое органосохраняющее лечение распространенных форм гигантских опухолей гениталий, смежных органов малого таза и других органов брюшной полости у женщин с использованием лапароскопического и комбинированного доступа |
D26, D27, D25 |
доброкачественная опухоль шейки матки у женщин репродуктивного возраста. Доброкачественная опухоль яичника (от 8 см и более) у женщин репродуктивного возраста. Гигантская миома матки у женщин репродуктивного возраста |
хирургическое лечение |
удаление опухоли в пределах здоровых тканей с использованием лапароскопического и комбинированного доступа, с иммуногистохимическим исследованием удаленных тканей |
317672 | |||||||||||||||||
3. |
Неинвазивное и малоинвазивное хирургическое органосохраняющее лечение миомы матки, аденомиоза (узловой формы) у женщин с применением реконструктивно-пластических операций, органосохраняющие операции при родоразрешении у женщин с миомой матки больших размеров, с истинным приращением плаценты, эмболизации маточных артерий и ультразвуковой абляции под ультразвуковым контролем и (или) контролем магнитно-резонансной томографии |
D25, N 80.0 |
множественная узловая форма аденомиоза, требующая хирургического лечения |
хирургическое лечение |
реконструктивно-пластические, органосохраняющие операции (миомэктомия с использованием комбинированного эндоскопического доступа) |
178689 | |||||||||||||||||
4. |
Хирургическое органосохраняющее лечение инфильтративного эндометриоза при поражении крестцово-маточных связок, или ректоваганильной перегородки, или свода влагалища, или при поражении смежных органов (толстая кишка, мочеточники, мочевой пузырь) с использованием лапароскопического и комбинированного доступа |
N 80 |
инфильтративный эндометриоз крестцово-маточных связок, или ректоваганильной перегородки, или свода влагалища, или при поражении смежных органов (толстая кишка, мочеточники, мочевой пузырь) |
хирургическое лечение |
иссечение очагов инфильтративного эндометриоза при поражении крестцово-маточных связок, или ректовагинальной перегородки, или свода влагалища, или при поражении смежных органов (толстая кишка, мочеточники, мочевой пузырь) с использованием лапароскопического или комбинированного лапаро-вагинального доступа, в том числе с применением реконструктивно-пластического лечения |
343091 | |||||||||||||||||
Гастроэнтерология | |||||||||||||||||||||||
5. |
Поликомпонентное лечение при язвенном колите и болезни Крона 3 и 4 степени активности, гормонозависимых и гормонорезистентных формах, тяжелой форме целиакии с инициацией или заменой генно-инженерных биологических лекарственных препаратов и химиотерапевтических лекарственных препаратов под контролем иммунологических, морфологических, гистохимических инструментальных исследований |
K50, K51, K90.0 |
язвенный колит и болезнь Крона 3 и 4 степени активности, гормонозависимые и гормонорезистентные формы. Тяжелые формы целиакии |
терапевтическое лечение |
поликомпонентная терапия с инициацией или заменой генно-инженерных биологических лекарственных препаратов и химиотерапевтических лекарственных препаратов под контролем иммунологических, морфологических, гистохимических инструментальных исследований |
193574 | |||||||||||||||||
|
Поликомпонентная терапия при аутоиммунном перекресте с применением химиотерапевтических, генно-инженерных биологических и противовирусных лекарственных препаратов под контролем иммунологических, морфологических, гистохимических инструментальных исследований (включая магнитно-резонансную холангиографию) |
K73.2, K74.3, K83.0, B18.0, B18.1, B18.2 |
хронический аутоиммунный гепатит в сочетании с первичносклерозирующим холангитом |
терапевтическое лечение |
поликомпонентная терапия при аутоиммунном перекресте с применением химиотерапевтических, генно-инженерных биологических и противовирусных лекарственных препаратов под контролем иммунологических, морфологических, гистохимических инструментальных исследований (включая магнитно-резонансную холангиографию) |
| |||||||||||||||||
|
|
|
хронический аутоиммунный гепатит в сочетании с первичным билиарным циррозом печени |
|
|
| |||||||||||||||||
|
|
|
хронический аутоиммунный гепатит в сочетании с хроническим вирусным гепатитом C |
|
|
| |||||||||||||||||
|
|
|
хронический аутоиммунный гепатит в сочетании с хроническим вирусным гепатитом B |
|
|
| |||||||||||||||||
Гематология | |||||||||||||||||||||||
6. |
Комплексное лечение, включая полихимиотерапию, иммунотерапию, трансфузионную терапию препаратами крови и плазмы, методы экстракорпорального воздействия на кровь, дистанционную лучевую терапию, хирургические методы лечения при апластических анемиях, апластических, цитопенических и цитолитических синдромах, агранулоцитозе, нарушениях плазменного и тромбоцитарного гемостаза, острой лучевой болезни |
D69.1, D82.0, D69.5, D58, D59 |
патология гемостаза, резистентная к стандартной терапии, и (или) с течением, осложненным угрожаемыми геморрагическими явлениями. Гемолитическая анемия, резистентная к стандартной терапии, или с течением, осложненным тромбозами и другими жизнеугрожающими синдромами |
терапевтическое лечение |
прокоагулянтная терапия с использованием рекомбинантных препаратов факторов свертывания, массивные трансфузии компонентов донорской крови |
231020 | |||||||||||||||||
|
|
D69.3 |
патология гемостаза, резистентная к стандартной терапии, и (или) с течением, осложненным угрожаемыми геморрагическими явлениями |
терапевтическое лечение |
терапевтическое лечение, включающее иммуносупрессивную терапию с использованием моноклональных антител, иммуномодулирующую терапию с помощью рекомбинантных препаратов тромбопоэтина |
| |||||||||||||||||
|
|
D69.0 |
патология гемостаза, резистентная к стандартной терапии, и (или) с течением, осложненным тромбозами или тромбоэмболиями |
комбинированное лечение |
комплексное консервативное и хирургическое лечение, в том числе антикоагулянтная, антиагрегантная и фибринолитическая терапия, ферментотерапия антипротеазными лекарственными препаратами, глюкокортикостероидная терапия и пульс-терапия высокодозная, комплексная иммуносупрессивная терапия с использованием моноклональных антител, заместительная терапия препаратами крови и плазмы, плазмаферез |
| |||||||||||||||||
|
|
M31.1 |
патология гемостаза, резистентная к стандартной терапии, и (или) с течением, осложненным тромбозами или тромбоэмболиями, анемическим, тромбоцитопеническим синдромом |
комбинированное лечение |
комплексная иммуносупрессивная терапия с использованием моноклональных антител, высоких доз глюкокортикостероидных препаратов. Массивные плазмообмены. Диагностический мониторинг (определение мультимерности фактора Виллебранда, концентрации протеазы, расщепляющей фактор Виллебранда) |
| |||||||||||||||||
|
|
D68.8 |
патология гемостаза, в том числе с катастрофическим антифосфолипидным синдромом, резистентным к стандартной терапии, и (или) с течением, осложненным тромбозами или тромбоэмболиями |
комбинированное лечение |
комплексное консервативное и хирургическое лечение, в том числе эфферентные методы лечения, антикоагулянтная и антиагрегантная терапия, иммуносупрессивная терапия с использованием моноклональных антител, массивный обменный плазмаферез |
| |||||||||||||||||
|
|
E83.0, E83.1, E83.2 |
цитопенический синдром, перегрузка железом, цинком и медью |
комбинированное лечение |
комплексное консервативное и хирургическое лечение, включающее эфферентные и афферентные методы лечения, противовирусную терапию, метаболическую терапию, хелаторную терапию, антикоагулянтную и дезагрегантную терапию, заместительную терапию компонентами крови и плазмы |
| |||||||||||||||||
|
|
D59, D56, D57.0, D58 |
гемолитический криз при гемолитических анемиях различного генеза, в том числе аутоиммунного, при пароксизмальной ночной гемоглобинурии |
комбинированное лечение |
комплексное консервативное и хирургическое лечение, в том числе высокодозная пульс-терапия стероидными гормонами, иммуномодулирующая терапия, иммуносупрессивная терапия с использованием моноклональных антител, использование рекомбинантных колониестимулирующих факторов роста |
| |||||||||||||||||
|
|
D70 |
агранулоцитоз с показателями нейтрофильных лейкоцитов крови 0,5 x 109/л и ниже |
терапевтическое лечение |
консервативное лечение, в том числе антибактериальная, противовирусная, противогрибковая терапия, использование рекомбинантных колониестимулирующих факторов роста |
| |||||||||||||||||
|
|
D60 |
парциальная красноклеточная аплазия, резистентная к терапии глюкокортикоидными гормонами, сопровождающаяся гемосидерозом (кроме пациентов, перенесших трансплантацию костного мозга, пациентов с почечным трансплантатом) |
терапевтическое лечение |
комплексное консервативное лечение, в том числе программная иммуносупрессивная терапия, заместительная терапия компонентами донорской крови, противовирусная терапия, хелаторная терапия |
| |||||||||||||||||
7. |
Интенсивная терапия, включающая методы экстракорпорального воздействия на кровь у больных с порфириями |
E80.0, E80.1, E80.2 |
прогрессирующее течение острых печеночных порфирий, осложненное развитием бульбарного синдрома, апноэ, нарушениями функций тазовых органов, торпидное к стандартной терапии, с тяжелой фотосенсибилизацией и обширными поражениями кожных покровов, с явлениями системного гемохроматоза (гемосидероза) тканей - эритропоэтической порфирией, поздней кожной порфирией |
терапевтическое лечение |
комплексная консервативная терапия, включая эфферентные и афферентные методы лечения, хирургические вмешательства, подавление избыточного синтеза продуктов порфиринового метаболизма инфузионной терапией, интенсивная терапия, включая методы протезирования функции дыхания и почечной функции, молекулярно-генетическое исследование больных с латентным течением острой порфирии с целью предотвращения развития кризового течения, хелаторная терапия |
568194 | |||||||||||||||||
Детская хирургия в период новорожденности | |||||||||||||||||||||||
8. |
Реконструктивно-пластические операции на грудной клетке при пороках развития у новорожденных (пороки легких, бронхов, пищевода), в том числе торакоскопические |
Q33.0, Q33.2, Q39.0, Q39.1, Q39.2 |
врожденная киста легкого. Секвестрация легкого. Атрезия пищевода. Свищ трахеопищеводный |
хирургическое лечение |
удаление кисты или секвестра легкого, в том числе с применением эндовидеохирургической техники |
458607 | |||||||||||||||||
|
|
|
|
|
прямой эзофаго-эзофаго анастомоз, в том числе этапные операции на пищеводе и желудке, ликвидация трахеопищеводного свища |
| |||||||||||||||||
Дерматовенерология | |||||||||||||||||||||||
9. |
Комплексное лечение больных тяжелыми распространенными формами псориаза, атопического дерматита, истинной пузырчатки, локализованной склеродермии, лучевого дерматита |
L40.0 |
тяжелые распространенные формы псориаза без поражения суставов при отсутствии эффективности ранее проводимых методов системного и физиотерапевтического лечения |
терапевтическое лечение |
лечение с применением узкополосной средневолновой фототерапии, в том числе локальной, комбинированной локальной и общей фотохимиотерапии, общей бальнеофотохимиотерапии, в сочетании с цитостатическими и иммуносупрессивными лекарственными препаратами и синтетическими производными витамина A |
159462 | |||||||||||||||||
|
|
L40.1, L40.3 |
пустулезные формы псориаза при отсутствии эффективности ранее проводимых методов системного и физиотерапевтического лечения |
терапевтическое лечение |
лечение с применением цитостатических и иммуносупрессивных лекарственных препаратов, синтетических производных витамина A |
| |||||||||||||||||
|
|
L40.5 |
тяжелые распространенные формы псориаза артропатического при отсутствии эффективности ранее проводимых методов системного и физиотерапевтического лечения |
терапевтическое лечение |
лечение с применением низкоинтенсивной лазерной терапии, узкополосной средневолновой фототерапии, в том числе локальной, комбинированной локальной и общей фотохимиотерапии, общей бальнеофотохимиотерапии, в сочетании с цитостатическими и иммуносупрессивными лекарственными препаратами и синтетическими производными витамина A |
| |||||||||||||||||
|
|
L20 |
тяжелые распространенные формы атопического дерматита при отсутствии эффективности ранее проводимых методов системного и физиотерапевтического лечения |
терапевтическое лечение |
лечение с применением узкополосной средневолновой, дальней длинноволновой фототерапии в сочетании с антибактериальными, иммуносупрессивными лекарственными препаратами |
| |||||||||||||||||
|
|
L10.0, L10.1, L10.2, L10.4 |
истинная (акантолитическая) пузырчатка |
терапевтическое лечение |
лечение с применением системных глюкокортикостероидных, цитостатических, иммуносупрессивных, антибактериальных лекарственных препаратов |
| |||||||||||||||||
|
|
L94.0 |
локализованная склеродермия при отсутствии эффективности ранее проводимых методов системного и физиотерапевтического лечения |
терапевтическое лечение |
лечение с применением дальней длинноволновой фототерапии в сочетании с антибактериальными, глюкокортикостероидными, сосудистыми и ферментными лекарственными препаратами |
| |||||||||||||||||
|
Поликомпонентное лечение тяжелых, резистентных форм атопического дерматита и псориаза, включая псориатический артрит с инициацией или заменой генно-инженерных биологических лекарственных препаратов |
L40.0 |
тяжелые распространенные формы псориаза, резистентные к другим видам системной терапии |
терапевтическое лечение |
поликомпонентная терапия с инициацией или заменой генно-инженерных биологических лекарственных препаратов в сочетании с иммуносупрессивными лекарственными препаратами |
| |||||||||||||||||
|
|
L40.5, L20 |
тяжелые распространенные формы атопического дерматита и псориаза артропатического, резистентные к другим видам системной терапии |
терапевтическое лечение |
поликомпонентная терапия с инициацией или заменой генно-инженерных биологических лекарственных препаратов |
| |||||||||||||||||
Комбустиология | |||||||||||||||||||||||
10. |
Комплексное лечение больных с обширными ожогами от 30 до 49 процентов поверхности тела различной локализации, в том числе |
T20, T21, T22, T23, T24, T25, T27, T29, T30, T31.3, T31.4, T32.3, T32.4, T58, T59, T75.4 |
термические, химические и электрические ожоги I - II - III степени от 30 до 49 процентов поверхности тела, в том числе с развитием тяжелых инфекционных осложнений (пневмония, сепсис) |
комбинированное лечение |
интенсивное поликомпонентное лечение в палатах (боксах) с абактериальной средой специализированного структурного подразделения (ожогового центра) с применением противоожоговых (флюидизирующих) кроватей, включающее круглосуточное мониторирование гемодинамики и волемического статуса; респираторную поддержку с применением аппаратов искусственной вентиляции легких; экстракорпоральное воздействие на кровь с применением аппаратов ультрагемофильтрации и плазмафереза; диагностику и лечение осложнений ожоговой болезни с использованием эндоскопического оборудования; нутритивную поддержку; местное медикаментозное лечение ожоговых ран с использованием современных раневых покрытий; хирургическую некрэктомию; кожную пластику для закрытия ран |
924300 | |||||||||||||||||
11. |
Комплексное лечение больных с обширными ожогами более 50 процентов поверхности тела различной локализации, в том числе термоингаляционными травмами |
T20, T21, T22, T23, T24, T25, T27, T29, T30, T31.3, T31.4, T32.3, T32.4, T58, T59, T75.4 |
термические, химические и электрические ожоги I - II - III степени более 50 процентов поверхности тела, в том числе с развитием тяжелых инфекционных осложнений (пневмония, сепсис) |
комбинированное лечение |
интенсивное поликомпонентное лечение в палатах (боксах) с абактериальной средой специализированного структурного подразделения (ожогового центра) с применением противоожоговых (флюидизирующих) кроватей, включающее круглосуточное мониторирование гемодинамики и волемического статуса; респираторную поддержку с применением аппаратов искусственной вентиляции легких; экстракорпоральное воздействие на кровь с применением аппаратов ультрагемофильтрации и плазмафереза; диагностику и лечение осложнений ожоговой болезни с использованием эндоскопического оборудования; нутритивную поддержку; местное медикаментозное лечение ожоговых ран с использованием современных раневых покрытий; хирургическую некрэктомию; кожную пластику для закрытия ран |
2369055 | |||||||||||||||||
Нейрохирургия | |||||||||||||||||||||||
12. |
Микрохирургические вмешательства с использованием операционного микроскопа, стереотаксической биопсии, интраоперационной навигации и нейрофизиологического мониторинга при внутримозговых новообразованиях головного мозга и каверномах функционально значимых зон головного мозга |
C71.0, C71.1, C71.2, C71.3, C71.4, C79.3, D33.0, D43.0 |
внутримозговые злокачественные новообразования (первичные и вторичные) и доброкачественные новообразования функционально значимых зон больших полушарий головного мозга |
хирургическое лечение |
удаление опухоли с применением интраоперационного ультразвукового сканирования |
239928 | |||||||||||||||||
|
|
|
|
|
удаление опухоли с применением двух и более методов лечения (интраоперационных технологий) |
| |||||||||||||||||
|
|
C71.5, C79.3, D33.0, D43.0 |
внутримозговые злокачественные (первичные и вторичные) и доброкачественные новообразования боковых и III желудочка мозга |
хирургическое лечение |
удаление опухоли с применением интраоперационной навигации |
| |||||||||||||||||
|
|
|
|
|
удаление опухоли с применением интраоперационного ультразвукового сканирования |
| |||||||||||||||||
|
|
|
|
|
удаление опухоли с применением двух и более методов лечения (интраоперационных технологий) |
| |||||||||||||||||
|
|
C71.6, C71.7, C79.3, D33.1, D18.0, D43.1 |
внутримозговые злокачественные (первичные и вторичные) и доброкачественные новообразования мозжечка, IV желудочка мозга, стволовой и парастволовой локализации |
хирургическое лечение |
удаление опухоли с применением интраоперационной навигации |
| |||||||||||||||||
|
|
|
|
|
удаление опухоли с применением интраоперационного ультразвукового сканирования |
| |||||||||||||||||
|
|
|
|
|
удаление опухоли с применением двух и более методов лечения (интраоперационных технологий) |
| |||||||||||||||||
|
|
C71.6, C79.3, D33.1, D18.0, D43.1 |
внутримозговые злокачественные (первичные и вторичные) и доброкачественные новообразования мозжечка |
хирургическое лечение |
удаление опухоли с применением нейрофизиологического мониторинга |
| |||||||||||||||||
|
|
|
|
|
удаление опухоли с применением интраоперационной флюоресцентной микроскопии и эндоскопии |
| |||||||||||||||||
|
|
D18.0, Q28.3 |
кавернома (кавернозная ангиома) мозжечка |
хирургическое лечение |
удаление опухоли с применением нейрофизиологического мониторинга функционально значимых зон головного мозга |
| |||||||||||||||||
|
|
|
|
|
удаление опухоли с применением интраоперационной навигации |
| |||||||||||||||||
|
Микрохирургические вмешательства при злокачественных (первичных и вторичных) и доброкачественных новообразованиях оболочек головного мозга с вовлечением синусов, серповидного отростка и намета мозжечка |
C70.0, C79.3, D32.0, D43.1, Q85 |
злокачественные (первичные и вторичные) и доброкачественные новообразования оболочек головного мозга парасаггитальной локализации с вовлечением синусов, серповидного отростка и намета мозжечка, а также внутрижелудочковой локализации |
хирургическое лечение |
удаление опухоли с применением интраоперационной навигации |
| |||||||||||||||||
|
|
|
|
|
удаление опухоли с применением интраоперационного ультразвукового сканирования |
| |||||||||||||||||
|
Микрохирургические, эндоскопические вмешательства при глиомах зрительных нервов и хиазмы, краниофарингиомах, аденомах гипофиза, невриномах, в том числе внутричерепных новообразованиях при нейрофиброматозе I - II типов, врожденных (коллоидных, дермоидных, эпидермоидных) церебральных кистах, злокачественных и доброкачественных новообразований шишковидной железы (в том числе кистозных), туберозном склерозе, гамартозе |
C72.3, D33.3, Q85 |
доброкачественные и злокачественные новообразования зрительного нерва (глиомы, невриномы и нейрофибромы, в том числе внутричерепные новообразования при нейрофиброматозе I - II типов). Туберозный склероз. Гамартоз |
хирургическое лечение |
удаление опухоли с применением интраоперационной навигации |
| |||||||||||||||||
|
|
|
|
|
удаление опухоли с применением эндоскопической ассистенции |
| |||||||||||||||||
|
|
C75.3, D35.2 - D35.4, D44.5, Q04.6 |
аденомы гипофиза, краниофарингиомы, злокачественные и доброкачественные новообразования шишковидной железы. Врожденные церебральные кисты |
хирургическое лечение |
удаление опухоли с применением интраоперационной навигации |
| |||||||||||||||||
|
|
|
|
|
удаление опухоли с применением эндоскопической ассистенции |
| |||||||||||||||||
|
Микрохирургические, эндоскопические, стереотаксические, а также комбинированные вмешательства при различных новообразованиях и других объемных процессах основания черепа и лицевого скелета, врастающих в полость черепа |
C31 |
злокачественные новообразования придаточных пазух носа, прорастающие в полость черепа |
хирургическое лечение |
удаление опухоли с применением двух и более методов лечения (интраоперационных технологий) |
| |||||||||||||||||
|
|
|
|
|
удаление опухоли с применением интраоперационной навигации |
| |||||||||||||||||
|
|
C41.0, C43.4, C44.4, C79.4, C79.5, C49.0, D16.4, D48.0 |
злокачественные (первичные и вторичные) и доброкачественные новообразования костей черепа и лицевого скелета, прорастающие в полость черепа |
хирургическое лечение |
удаление опухоли с применением двух и более методов лечения (интраоперационных технологий) |
| |||||||||||||||||
|
|
C96.6, D76.3, M85.4, M85.5 |
эозинофильная гранулема кости, ксантогранулема, аневризматическая костная киста |
хирургическое лечение |
эндоскопическое удаление опухоли с одномоментным пластическим закрытием хирургического дефекта при помощи формируемых ауто- или аллотрансплантатов |
| |||||||||||||||||
|
|
|
|
|
удаление опухоли с применением двух и более методов лечения (интраоперационных технологий) |
| |||||||||||||||||
|
|
D10.6, D21.0, D10.9 |
доброкачественные новообразования носоглотки и мягких тканей головы, лица и шеи, прорастающие в полость черепа |
хирургическое лечение |
удаление опухоли с применением двух и более методов лечения (интраоперационных технологий) |
| |||||||||||||||||
|
Микрохирургическое удаление новообразований (первичных и вторичных) и дермоидов (липом) спинного мозга и его оболочек, корешков и спинномозговых нервов, позвоночного столба, костей таза, крестца и копчика при условии вовлечения твердой мозговой оболочки, корешков и спинномозговых нервов |
C41.2, C41.4, C70.1, C72.0, C72.1, C72.8, C79.4, C79.5, C90.0, C90.2, D48.0, D16.6, D16.8, D18.0, D32.1, D33.4, D33.7, D36.1, D43.4, Q06.8, M85.5 |
злокачественные (первичные и вторичные) и доброкачественные новообразования позвоночного столба, костей таза, крестца и копчика, в том числе с вовлечением твердой мозговой оболочки, корешков и спинномозговых нервов, дермоиды (липомы) спинного мозга |
хирургическое лечение |
микрохирургическое удаление опухоли |
| |||||||||||||||||
|
Микрохирургические вмешательства при патологии сосудов головного и спинного мозга, внутримозговых и внутрижелудочковых гематомах |
Q28.2 |
артериовенозная мальформация головного мозга |
хирургическое лечение |
удаление артериовенозных мальформаций |
| |||||||||||||||||
|
|
I60, I61, I62 |
артериальная аневризма в условиях разрыва или артериовенозная мальформация головного мозга в условиях острого и подострого периода субарахноидального или внутримозгового кровоизлияния |
хирургическое лечение |
клипирование артериальных аневризм |
| |||||||||||||||||
|
|
|
|
|
стереотаксическое дренирование и тромболизис гематом |
| |||||||||||||||||
|
Реконструктивные вмешательства на экстракраниальных отделах церебральных артерий |
I65.0 - T65.3, T65.8, I66, T67.8 |
окклюзии, стенозы, эмболии, тромбозы, гемодинамически значимые патологические извитости экстракраниальных отделов церебральных артерий |
хирургическое лечение |
реконструктивные вмешательства на экстракраниальных отделах церебральных артерий |
| |||||||||||||||||
|
Реконструктивные вмешательства при сложных и гигантских дефектах и деформациях свода и основания черепа, орбиты врожденного и приобретенного генеза |
M84.8, M85.0, M85.5, Q01, Q67.2, Q67.3, Q75.0, Q75.2, Q75.8, Q87.0, S02.1, S02.2, S02.7 - S02.9, T90.2, T88.8 |
дефекты и деформации свода и основания черепа, лицевого скелета врожденного и приобретенного генеза |
хирургическое лечение |
микрохирургическая реконструкция при врожденных и приобретенных дефектах и деформациях свода и основания черепа, лицевого скелета с одномоментным применением ауто- и (или) аллотрансплантатов |
| |||||||||||||||||
13. |
Внутрисосудистый тромболизис при окклюзиях церебральных артерий и синусов |
I67.6 |
тромбоз церебральных артерий и синусов |
хирургическое лечение |
внутрисосудистый тромболизис церебральных артерий и синусов |
354375 | |||||||||||||||||
14. |
Хирургические вмешательства при врожденной или приобретенной гидроцефалии окклюзионного или сообщающегося характера или приобретенных церебральных кистах. Повторные ликворошунтирующие операции при осложненном течении заболевания у взрослых |
G91, G93.0, Q03 |
врожденная или приобретенная гидроцефалия окклюзионного или сообщающегося характера. Приобретенные церебральные кисты |
хирургическое лечение |
ликворошунтирующие операции, в том числе с индивидуальным подбором ликворошунтирующих систем |
222121 | |||||||||||||||||
15. |
Хирургические вмешательства при врожденной или приобретенной гидроцефалии окклюзионного или сообщающегося характера или приобретенных церебральных кистах. Повторные ликворошунтирующие операции при осложненном течении заболевания у детей |
G91, G93.0, Q03 |
врожденная или приобретенная гидроцефалия окклюзионного или сообщающегося характера. Приобретенные церебральные кисты |
хирургическое лечение |
ликворошунтирующие операции, в том числе с индивидуальным подбором ликворошунтирующих систем |
319043 | |||||||||||||||||
16. |
Микрохирургические и эндоскопические вмешательства при поражениях межпозвоночных дисков шейных и грудных отделов с миелопатией, радикуло- и нейропатией, спондилолистезах и спинальных стенозах. Сложные декомпрессионно-стабилизирующие и реконструктивные операции при травмах и заболеваниях позвоночника, сопровождающихся развитием миелопатии, с использованием остеозамещающих материалов, погружных и наружных фиксирующих устройств. Имплантация временных электродов для нейростимуляции спинного мозга и периферических нервов |
G95.1, G95.2, G95.8, G95.9, M42, M43, M45, M46, M48, M50, M51, M53, M92, M93, M95, G95.1, G95.2, G95.8, G95.9, Q76.2 |
дегенеративно-дистрофическое поражение межпозвонковых дисков, суставов и связок позвоночника с формированием грыжи диска, деформацией (гипертрофией) суставов и связочного аппарата, нестабильностью сегмента, спондилолистезом, деформацией и стенозом позвоночного канала и его карманов |
хирургическое лечение |
декомпрессивно-стабилизирующее вмешательство с резекцией позвонка, межпозвонкового диска, связочных элементов сегмента позвоночника из заднего или вентрального доступов, с фиксацией позвоночника, с использованием костной пластики (спондилодеза), погружных имплантатов и стабилизирующих систем (ригидных или динамических) при помощи микроскопа, эндоскопической техники и малоинвазивного инструментария |
473929 | |||||||||||||||||
17. |
Микрохирургические, эндоваскулярные и стереотаксические вмешательства с применением адгезивных клеевых композиций, микроэмболов, микроспиралей (менее 5 койлов), стентов при патологии сосудов головного и спинного мозга, богатокровоснабжаемых опухолях головы и головного мозга, внутримозговых и внутрижелудочковых гематомах |
I60, I61, I62 |
артериальная аневризма в условиях разрыва или артериовенозная мальформация головного мозга в условиях острого и подострого периода субарахноидального или внутримозгового кровоизлияния |
хирургическое лечение |
эндоваскулярное вмешательство с применением адгезивных клеевых композиций, микроэмболов, микроспиралей и стентов |
601911 | |||||||||||||||||
Неонатология | |||||||||||||||||||||||
18. |
Поликомпонентная терапия синдрома дыхательных расстройств, врожденной пневмонии, сепсиса новорожденного, тяжелой церебральной патологии новорожденного с применением аппаратных методов замещения или поддержки витальных функций на основе динамического инструментального мониторинга основных параметров газообмена, гемодинамики, а также лучевых, биохимических, иммунологических и молекулярно-генетических исследований |
P22, P23, P36, P10.0, P10.1, P10.2, P10.3, P10.4, P10.8, P11.1, P11.5, P52.1, P52.2, P52.4, P52.6, P90, P91.0, P91.2, P91.4, P91.5 |
внутрижелудочковое кровоизлияние. Церебральная ишемия 2 - 3 степени. Родовая травма. Сепсис новорожденных. Врожденная пневмония. Синдром дыхательных расстройств |
комбинированное лечение |
противосудорожная терапия с учетом характера электроэнцефалограммы и анализа записи видеомониторинга |
361472 | |||||||||||||||||
|
|
|
|
|
традиционная пациент-триггерная искусственная вентиляция легких с контролем дыхательного объема |
| |||||||||||||||||
|
|
|
|
|
высокочастотная осцилляторная искусственная вентиляция легких |
| |||||||||||||||||
|
|
|
|
|
профилактика и лечение синдрома диссеминированного внутрисосудистого свертывания и других нарушений свертывающей системы крови под контролем тромбоэластограммы и коагулограммы |
| |||||||||||||||||
|
|
|
|
|
постановка наружного вентрикулярного дренажа |
| |||||||||||||||||
19. |
Выхаживание новорожденных с массой тела до 1000 г, включая детей с экстремально низкой массой тела при рождении, с созданием оптимальных контролируемых параметров поддержки витальных функций и щадяще-развивающих условий внешней среды под контролем динамического инструментального мониторинга основных параметров газообмена, гемодинамики, а также лучевых, биохимических, иммунологических и молекулярно-генетических исследований |
P07.0; P07.1; P07.2 |
другие случаи малой массы тела при рождении. Другие случаи недоношенности. Крайняя незрелость. "Маловесный" для гестационного возраста плод. Малый размер плода для гестационного возраста. Крайне малая масса тела при рождении |
комбинированное лечение |
инфузионная, кардиотоническая вазотропная и респираторная терапия на основании динамического инструментального мониторинга основных параметров газообмена, в том числе с возможным выполнением дополнительных исследований (доплерографического определения кровотока в магистральных артериях, а также лучевых (магнитно-резонансной томографии), иммунологических и молекулярно-генетических исследований) |
780765 | |||||||||||||||||
|
|
|
|
|
терапия открытого артериального протока ингибиторами циклооксигеназы под контролем динамической доплерометрической оценки центрального и регионального кровотока |
| |||||||||||||||||
|
|
|
|
|
неинвазивная принудительная вентиляция легких |
| |||||||||||||||||
|
|
|
|
|
профилактика и лечение синдрома диссеминированного внутрисосудистого свертывания и других нарушений свертывающей системы крови под контролем тромбоэластограммы и коагулограммы |
| |||||||||||||||||
|
|
|
|
|
хирургическая коррекция (лигирование, клипирование) открытого артериального протока |
| |||||||||||||||||
|
|
|
|
|
индивидуальная противосудорожная терапия с учетом характера электроэнцефалограммы и анализа записи видеомониторинга |
| |||||||||||||||||
|
|
|
|
|
крио- или лазерокоагуляция сетчатки |
| |||||||||||||||||
|
|
|
|
|
лечение с использованием метода сухой иммерсии |
| |||||||||||||||||
Онкология | |||||||||||||||||||||||
20. |
Видеоэндоскопические внутриполостные и видеоэндоскопические внутрипросветные хирургические вмешательства, интервенционные радиологические вмешательства, малоинвазивные органосохраняющие вмешательства при злокачественных новообразованиях, в том числе у детей |
C00, C01, C02, C04 - C06, C09.0, C09.1, C09.8, C09.9, C10.0, C10.1, C10.2, C10.3, C10.4, C11.0, C11.1, C11.2, C11.3, C11.8, C11.9, C12, C13.0, C13.1, C13.2, C13.8, C13.9, C14.0, C14.2, C15.0, C30.0, C31.0, C31.1, C31.2, C31.3, C31.8, C31.9, C32, C43, C44, C69, C73, C15, C16, C17, C18, C19, C20, C21 |
злокачественные новообразования головы и шеи (I - III стадия) |
хирургическое лечение |
гемитиреоидэктомия видеоассистированная |
284299 | |||||||||||||||||
|
|
|
|
|
гемитиреоидэктомия видеоэндоскопическая |
| |||||||||||||||||
|
|
|
|
|
резекция щитовидной железы субтотальная видеоэндоскопическая |
| |||||||||||||||||
|
|
|
|
|
резекция щитовидной железы (доли, субтотальная) видеоассистированная |
| |||||||||||||||||
|
|
|
|
|
гемитиреоидэктомия с истмусэктомией видеоассистированная |
| |||||||||||||||||
|
|
|
|
|
резекция щитовидной железы с флюоресцентной навигацией паращитовидных желез видеоассистированная |
| |||||||||||||||||
|
|
|
|
|
биопсия сторожевого лимфатического узла шеи видеоассистированная |
| |||||||||||||||||
|
|
|
|
|
эндоларингеальная резекция видеоэндоскопическая с радиочастотной термоаблацией |
| |||||||||||||||||
|
|
|
|
|
видеоассистированные операции при опухолях головы и шеи |
| |||||||||||||||||
|
|
|
|
|
радиочастотная абляция, криодеструкция, лазерная абляция, фотодинамическая терапия опухолей головы и шеи под ультразвуковой навигацией и (или) под контролем компьютерной томографии |
| |||||||||||||||||
|
|
|
|
|
тиреоидэктомия видеоэндоскопическая |
| |||||||||||||||||
|
|
|
|
|
тиреоидэктомия видеоассистированная |
| |||||||||||||||||
|
|
|
|
|
удаление новообразования полости носа с использованием видеоэндоскопических технологий |
| |||||||||||||||||
|
|
|
|
|
резекция верхней челюсти видеоассистированная |
| |||||||||||||||||
|
|
C09, C10, C11, C12, C13, C14, C15, C30, C32 |
злокачественные новообразования полости носа, глотки, гортани у функционально неоперабельных больных |
хирургическое лечение |
эндоскопическая лазерная реканализация и устранение дыхательной недостаточности при стенозирующей опухоли гортани |
| |||||||||||||||||
|
|
C22, C78.7, C24.0 |
первичные и метастатические злокачественные новообразования печени |
хирургическое или терапевтическое лечение |
лапароскопическая радиочастотная термоаблация при злокачественных новообразованиях печени |
| |||||||||||||||||
|
|
|
|
|
внутриартериальная эмболизация (химиоэмболизация) опухолей |
| |||||||||||||||||
|
|
|
|
|
чрескожная радиочастотная термоаблация опухолей печени под ультразвуковой навигацией и (или) под контролем компьютерной навигации |
| |||||||||||||||||
|
|
|
|
|
видеоэндоскопическая сегментэктомия, атипичная резекция печени |
| |||||||||||||||||
|
|
|
злокачественные новообразования общего желчного протока |
хирургическое лечение |
эндоскопическая фотодинамическая терапия опухоли общего желчного протока |
| |||||||||||||||||
|
|
|
|
|
внутрипротоковая фотодинамическая терапия под рентгеноскопическим контролем |
| |||||||||||||||||
|
|
|
злокачественные новообразования общего желчного протока в пределах слизистого слоя T1 |
хирургическое лечение |
эндоскопическая фотодинамическая терапия опухоли общего желчного протока |
| |||||||||||||||||
|
|
C23 |
локализованные и местнораспространенные формы злокачественных новообразований желчного пузыря |
хирургическое лечение |
лапароскопическая холецистэктомия с резекцией IV сегмента печени |
| |||||||||||||||||
|
|
|
|
|
внутрипротоковая фотодинамическая терапия под рентгеноскопическим контролем |
| |||||||||||||||||
|
|
C24 |
нерезектабельные опухоли внепеченочных желчных протоков |
хирургическое лечение |
внутрипротоковая фотодинамическая терапия под рентгеноскопическим контролем |
| |||||||||||||||||
|
|
C25 |
нерезектабельные опухоли поджелудочной железы. Злокачественные новообразования поджелудочной железы с обтурацией вирсунгова протока |
хирургическое лечение |
эндоскопическая фотодинамическая терапия опухоли вирсунгова протока |
| |||||||||||||||||
|
|
|
|
|
эндоскопическое стентирование вирсунгова протока при опухолевом стенозе под видеоэндоскопическим контролем |
| |||||||||||||||||
|
|
|
|
|
химиоэмболизация головки поджелудочной железы |
| |||||||||||||||||
|
|
|
|
|
радиочастотная абляция опухолей поджелудочной железы |
| |||||||||||||||||
|
|
|
|
|
радиочастотная абляция опухолей поджелудочной железы видеоэндоскопическая |
| |||||||||||||||||
|
|
C34, C33 |
немелкоклеточный ранний центральный рак легкого (Tis-T1NoMo) |
хирургическое лечение |
эндопротезирование бронхов |
| |||||||||||||||||
|
|
C34, C33 |
стенозирующий рак трахеи. Стенозирующий центральный рак легкого (T3-4NxMx) |
хирургическое лечение |
эндопротезирование трахеи |
| |||||||||||||||||
|
|
|
злокачественные новообразования легкого (периферический рак) |
хирургическое лечение |
радиочастотная аблация опухоли легкого под ультразвуковой навигацией и (или) под контролем компьютерной томографии |
|
|||||||||||||||||
|
|
C37, C38.3, C38.2, C38.1 |
опухоль вилочковой железы (I - II стадия). Опухоль переднего, заднего средостения (начальные формы). Метастатическое поражение средостения |
хирургическое лечение |
радиочастотная термоаблация опухоли под ультразвуковой навигацией и (или) контролем компьютерной томографии |
|
|||||||||||||||||
|
|
|
|
|
видеоассистированное удаление опухоли средостения |
|
|||||||||||||||||
|
|
|
|
|
видеоэндоскопическое удаление опухоли средостения с медиастинальной лимфаденэктомией видеоэндоскопическое удаление опухоли средостения |
|
|||||||||||||||||
|
|
C49.3 |
опухоли мягких тканей грудной стенки |
хирургическое лечение |
селективная (суперселективная) эмболизация (химиоэмболизация) опухолевых сосудов при местнораспространенных формах первичных и рецидивных неорганных опухолей |
|
|||||||||||||||||
|
|
C50.2, C50.9, C50.3 |
злокачественные новообразования молочной железы IIa, IIb, IIIa стадии |
хирургическое лечение |
видеоассистированная парастернальная лимфаденэктомия |
|
|||||||||||||||||
|
|
C54 |
злокачественные новообразования эндометрия in situ - III стадии |
хирургическое лечение |
экстирпация матки с маточными трубами видеоэндоскопическая |
|
|||||||||||||||||
|
|
|
|
|
видеоэндоскопическая экстирпация матки с придатками и тазовой лимфаденэктомией |
|
|||||||||||||||||
|
|
C56 |
злокачественные новообразования яичников I стадии |
хирургическое лечение |
лапароскопическая аднексэктомия или резекция яичников, субтотальная резекция большого сальника |
|
|||||||||||||||||
|
|
|
|
|
лапароскопическая аднексэктомия односторонняя с резекцией контрлатерального яичника и субтотальная резекция большого сальника |
|
|||||||||||||||||
|
|
|
|
|
лапароскопическая экстирпация матки с придатками, субтотальная резекция большого сальника |
|
|||||||||||||||||
|
|
C61 |
локализованные злокачественные новообразования предстательной железы I стадии (T1a-T2cNxMo) |
хирургическое лечение |
лапароскопическая простатэктомия |
|
|||||||||||||||||
|
|
|
локализованные и местнораспространенные злокачественные новообразования предстательной железы (II - III стадия) |
хирургическое лечение |
селективная и суперселективная эмболизация (химиоэмболизация) ветвей внутренней подвздошной артерии |
|
|||||||||||||||||
|
|
C62 |
злокачественные новообразования яичка (TxN 1-2MoS1-3) |
хирургическое лечение |
лапароскопическая забрюшинная лимфаденэктомия |
|
|||||||||||||||||
|
|
C64 |
злокачественные новообразования почки (I - III стадия), нефробластома |
хирургическое лечение |
радиочастотная аблация опухоли почки под ультразвуковой навигацией и (или) под контролем компьютерной томографии |
|
|||||||||||||||||
|
|
|
|
|
селективная и суперселективная эмболизация (химиоэмболизация) почечных сосудов |
|
|||||||||||||||||
|
|
C67 |
злокачественные новообразования мочевого пузыря I - IV стадия (T1-T2bNxMo) при массивном кровотечении |
хирургическое лечение |
селективная и суперселективная эмболизация (химиоэмболизация) ветвей внутренней подвздошной артерии |
|
|||||||||||||||||
|
Реконструктивно-пластические, микрохирургические, обширные циторедуктивные, расширенно-комбинированные хирургические вмешательства, в том числе с применением физических факторов (гипертермия, радиочастотная термоаблация, лазерная и криодеструкция и др.) при злокачественных новообразованиях, в том числе у детей |
C00.0, C00.1, C00.2, C00.3, C00.4, C00.5, C00.6, C00.8, C00.9, C01, C02, C03.1, C03.9, C04.0, C04.1, C04.8, C04.9, C05, C06.0, C06.1, C06.2, C06.9, C07, C08.0, C08.1, C08.8, C08.9, C09.0, C09.8, C09.9, C10.0, C10.1, C10.2, C10.4, C10.8, C10.9, C11.0, C11.1, C11.2, C11.3, C11.8, C11.9, C13.0, C13.1, C13.2, C13.8, C13.9, C14.0, C12, C14.8, C15.0, C30.0, C30.1, C31.0, C31.1, C31.2, C31.3, C31.8, C31.9, C32.0, C32.1, C32.2, C32.3, C32.8, C32.9, C33, C43, C44, C49.0, C69, C73 |
опухоли головы и шеи, первичные и рецидивные, метастатические опухоли центральной нервной системы |
хирургическое лечение |
энуклеация глазного яблока с одномоментной пластикой опорно-двигательной культи |
|
|||||||||||||||||
|
|
|
|
|
энуклеация глазного яблока с формированием опорно-двигательной культи имплантатом |
|
|||||||||||||||||
|
|
|
|
|
лимфаденэктомия шейная расширенная с реконструктивно-пластическим компонентом: реконструкция мягких тканей местными лоскутами |
|
|||||||||||||||||
|
|
|
|
|
лимфаденэктомия шейная расширенная с реконструктивно-пластическим компонентом |
|
|||||||||||||||||
|
|
|
|
|
гемиглоссэктомия с реконструктивно-пластическим компонентом |
|
|||||||||||||||||
|
|
|
|
|
резекция околоушной слюнной железы с реконструктивно-пластическим компонентом |
|
|||||||||||||||||
|
|
|
|
|
резекция верхней челюсти комбинированная с микрохирургической пластикой |
|
|||||||||||||||||
|
|
|
|
|
резекция губы с микрохирургической пластикой |
|
|||||||||||||||||
|
|
|
|
|
гемиглоссэктомия с микрохирургической пластикой |
|
|||||||||||||||||
|
|
|
|
|
глоссэктомия с микрохирургической пластикой |
|
|||||||||||||||||
|
|
|
|
|
резекция околоушной слюнной железы в плоскости ветвей лицевого нерва с микрохирургическим невролизом |
|
|||||||||||||||||
|
|
|
|
|
гемитиреоидэктомия с микрохирургической пластикой периферического нерва |
|
|||||||||||||||||
|
|
|
|
|
лимфаденэктомия шейная расширенная с реконструктивно-пластическим компонентом (микрохирургическая реконструкция) |
|
|||||||||||||||||
|
|
|
|
|
широкое иссечение опухоли кожи с реконструктивно-пластическим компонентом расширенное (микрохирургическая реконструкция) |
|
|||||||||||||||||
|
|
|
|
|
паротидэктомия радикальная с микрохирургической пластикой |
|
|||||||||||||||||
|
|
|
|
|
широкое иссечение меланомы кожи с реконструктивно-пластическим компонентом расширенное (микрохирургическая реконструкция) |
|
|||||||||||||||||
|
|
|
|
|
тиреоидэктомия расширенная с реконструктивно-пластическим компонентом |
|
|||||||||||||||||
|
|
|
|
|
тиреоидэктомия расширенная комбинированная с реконструктивно-пластическим компонентом |
|
|||||||||||||||||
|
|
|
|
|
резекция щитовидной железы с микрохирургическим невролизом возвратного гортанного нерва |
|
|||||||||||||||||
|
|
|
|
|
тиреоидэктомия с микрохирургическим невролизом возвратного гортанного нерва |
|
|||||||||||||||||
|
|
C15 |
начальные, локализованные и местнораспространенные формы злокачественных новообразований пищевода |
хирургическое лечение |
резекция пищеводно-желудочного (пищеводно-кишечного) анастомоза трансторакальная |
|
|||||||||||||||||
|
|
|
|
|
одномоментная эзофагэктомия (субтотальная резекция пищевода) с лимфаденэктомией 2S, 2F, 3F и пластикой пищевода |
|
|||||||||||||||||
|
|
|
|
|
удаление экстраорганного рецидива злокачественного новообразования пищевода комбинированное |
|
|||||||||||||||||
|
|
C16 |
пациенты со злокачественными новообразованиями желудка, подвергшиеся хирургическому лечению с различными пострезекционными состояниями (синдром приводящей петли, синдром отводящей петли, демпинг-синдром, рубцовые деформации анастомозов), злокачественные новообразования желудка (I - IV стадия) |
хирургическое лечение |
реконструкция пищеводно-кишечного анастомоза при рубцовых деформациях, не подлежащих эндоскопическому лечению |
|
|||||||||||||||||
|
|
|
|
|
реконструкция пищеводно-желудочного анастомоза при тяжелых рефлюкс-эзофагитах |
|
|||||||||||||||||
|
|
|
|
|
резекция культи желудка с реконструкцией желудочно-кишечного или межкишечного анастомоза при болезнях оперированного желудка |
|
|||||||||||||||||
|
|
|
|
|
расширенно-комбинированная экстирпация оперированного желудка |
|
|||||||||||||||||
|
|
|
|
|
расширенно-комбинированная ререзекция оперированного желудка |
|
|||||||||||||||||
|
|
|
|
|
резекция пищеводно-кишечного или пищеводно-желудочного анастомоза комбинированная |
|
|||||||||||||||||
|
|
|
|
|
удаление экстраорганного рецидива злокачественных новообразований желудка комбинированное |
|
|||||||||||||||||
|
|
C17 |
местнораспространенные и диссеминированные формы злокачественных новообразований двенадцатиперстной и тонкой кишки |
хирургическое лечение |
панкреатодуоденальная резекция, в том числе расширенная или комбинированная |
|
|||||||||||||||||
|
|
C18, C19, C20, C08, C48.1 |
состояние после обструктивных резекций по поводу опухолей толстой кишки. Опухоли ободочной, сигмовидной, прямой кишки и ректосигмоидного соединения с перитонеальной диссеминацией, включая псевдомиксому брюшины |
хирургическое лечение |
реконструкция толстой кишки с формированием межкишечных анастомозов |
|
|||||||||||||||||
|
|
|
|
|
правосторонняя гемиколэктомия с расширенной лимфаденэктомией, субтотальной париетальной перитонэктомией, экстирпацией большого сальника, с включением гипертермической внутрибрюшной химиотерапии |
|
|||||||||||||||||
|
|
|
|
|
левосторонняя гемиколэктомия с расширенной лимфаденэктомией, субтотальной париетальной перитонэктомией, экстирпацией большого сальника, с включением гипертермической внутрибрюшной химиотерапии |
|
|||||||||||||||||
|
|
|
|
|
резекция сигмовидной кишки с расширенной лимфаденэктомией, субтотальной париетальной перитонэктомией, экстирпацией большого сальника, с включением гипертермической внутрибрюшной химиотерапии |
|
|||||||||||||||||
|
|
|
|
|
резекция прямой кишки с расширенной лимфаденэктомией, субтотальной перитонэктомией, экстирпацией большого сальника и гипертермической внутрибрюшной химиотерапией |
|
|||||||||||||||||
|
|
|
местнораспространенные и метастатические формы первичных и рецидивных злокачественных новообразований ободочной, сигмовидной, прямой кишки и ректосигмоидного соединения (II - IV стадия) |
хирургическое лечение |
правосторонняя гемиколэктомия с расширенной лимфаденэктомией |
|
|||||||||||||||||
|
|
|
|
|
резекция сигмовидной кишки с расширенной лимфаденэктомией |
|
|||||||||||||||||
|
|
|
|
|
правосторонняя гемиколэктомия с резекцией легкого |
|
|||||||||||||||||
|
|
|
|
|
левосторонняя гемиколэктомия с расширенной лимфаденэктомией |
|
|||||||||||||||||
|
|
|
|
|
резекция прямой кишки с резекцией печени |
|
|||||||||||||||||
|
|
|
|
|
резекция прямой кишки с расширенной лимфаденэктомией |
|
|||||||||||||||||
|
|
|
|
|
комбинированная резекция прямой кишки с резекцией соседних органов |
|
|||||||||||||||||
|
|
|
|
|
расширенно-комбинированная брюшно-промежностная экстирпация прямой кишки |
|
|||||||||||||||||
|
|
|
|
|
расширенная, комбинированная брюшно-анальная резекция прямой кишки |
|
|||||||||||||||||
|
|
C22, C23, C24 |
местнораспространенные первичные и метастатические опухоли печени |
хирургическое лечение |
гемигепатэктомия комбинированная |
|
|||||||||||||||||
|
|
|
|
|
резекция печени с реконструктивно-пластическим компонентом |
|
|||||||||||||||||
|
|
|
|
|
резекция печени комбинированная с ангиопластикой |
|
|||||||||||||||||
|
|
|
|
|
анатомические и атипичные резекции печени с применением радиочастотной термоаблации |
|
|||||||||||||||||
|
|
|
|
|
правосторонняя гемигепатэктомия с применением радиочастотной термоаблации |
|
|||||||||||||||||
|
|
|
|
|
левосторонняя гемигепатэктомия с применением радиочастотной термоаблации |
|
|||||||||||||||||
|
|
|
|
|
расширенная правосторонняя гемигепатэктомия с применением радиочастотной термоаблации |
|
|||||||||||||||||
|
|
|
|
|
расширенная левосторонняя гемигепатэктомия с применением радиочастотной термоаблации |
|
|||||||||||||||||
|
|
|
|
|
изолированная гипертермическая хемиоперфузия печени |
|
|||||||||||||||||
|
|
|
|
|
медианная резекция печени с применением радиочастотной термоаблации |
|
|||||||||||||||||
|
|
|
|
|
расширенная правосторонняя гемигепатэктомия |
|
|||||||||||||||||
|
|
|
|
|
расширенная левосторонняя гемигепатэктомия |
|
|||||||||||||||||
|
|
|
|
|
анатомическая резекция печени |
|
|||||||||||||||||
|
|
|
|
|
правосторонняя гемигепатэктомия |
|
|||||||||||||||||
|
|
|
|
|
левосторонняя гемигепатэктомия |
|
|||||||||||||||||
|
|
C25 |
резектабельные опухоли поджелудочной железы |
хирургическое лечение |
расширенно-комбинированная дистальная гемипанкреатэктомия |
|
|||||||||||||||||
|
|
C34 |
опухоли легкого (I - III стадия) |
хирургическое лечение |
комбинированная лобэктомия с клиновидной, циркулярной резекцией соседних бронхов (формирование межбронхиального анастомоза) |
|
|||||||||||||||||
|
|
|
|
|
расширенная, комбинированная лобэктомия, билобэктомия, пневмонэктомия |
|
|||||||||||||||||
|
|
C37, C08.1, C38.2, C38.3, C78.1 |
опухоль вилочковой железы III стадии. Опухоль переднего, заднего средостения местнораспространенной формы, метастатическое поражение средостения |
хирургическое лечение |
удаление опухоли средостения с резекцией соседних органов и структур (легкого, мышечной стенки пищевода, диафрагмы, предсердия, перикарда, грудной стенки, верхней полой вены, адвентиции аорты и др.) |
|
|||||||||||||||||
|
|
C40.0, C40.1, C40.2, C40.3, C40.8, C40.9, C41.2, C41.3, C41.4, C41.8, C41.9, C79.5, C43.5 |
первичные злокачественные новообразования костей и суставных хрящей туловища и конечностей Ia-b, IIa-b, IVa-b стадии. Метастатические новообразования костей, суставных хрящей туловища и конечностей |
хирургическое лечение |
удаление тела позвонка с реконструктивно-пластическим компонентом |
|
|||||||||||||||||
|
|
|
|
|
декомпрессивная ламинэктомия позвонков с фиксацией |
|
|||||||||||||||||
|
|
C43, C44 |
злокачественные новообразования кожи |
хирургическое лечение |
широкое иссечение меланомы с пластикой дефекта свободным кожно-мышечным лоскутом с использованием микрохирургической техники |
|
|||||||||||||||||
|
|
|
|
|
широкое иссечение опухоли кожи с реконструктивно-пластическим компонентом расширенное (микрохирургическая реконструкция) |
|
|||||||||||||||||
|
|
|
|
|
иссечение опухоли кожи с эксцизионной биопсией сигнальных (сторожевых) лимфатических узлов или эксцизионная биопсия сигнальных (сторожевых) лимфатических узлов с реэксцизией послеоперационного рубца |
|
|||||||||||||||||
|
|
C48 |
местнораспространенные и диссеминированные формы первичных и рецидивных неорганных опухолей забрюшинного пространства |
хирургическое лечение |
удаление первичных и рецидивных неорганных забрюшинных опухолей комбинированное |
|
|||||||||||||||||
|
|
C49.1, C49.2, C49.3, C49.5, C49.6, C47.1, C47.2, C47.3, C47.5, C43.5 |
первичные злокачественные новообразования мягких тканей туловища и конечностей, злокачественные новообразования периферической нервной системы туловища, нижних и верхних конечностей Ia-b, II a-b, III, IV a-b стадии |
хирургическое лечение |
изолированная гипертермическая регионарная химиоперфузия конечностей |
|
|||||||||||||||||
|
|
C50 |
злокачественные новообразования молочной железы (0 - IV стадия) |
хирургическое лечение |
отсроченная реконструкция молочной железы кожно-мышечным лоскутом (кожно-мышечным лоскутом прямой мышцы живота, торакодорзальным лоскутом), в том числе с использованием эндопротеза и микрохирургической техники |
|
|||||||||||||||||
|
|
|
|
|
отсроченная реконструкция молочной железы свободным кожно-мышечным лоскутом, в том числе с применением микрохирургической техники |
|
|||||||||||||||||
|
|
|
|
|
резекция молочной железы с определением "сторожевого" лимфоузла |
|
|||||||||||||||||
|
|
C53 |
злокачественные новообразования шейки матки |
хирургическое лечение |
расширенная экстирпация культи шейки матки |
|
|||||||||||||||||
|
|
C54 |
злокачественные новообразования тела матки (местнораспространенные формы). Злокачественные новообразования эндометрия (I - III стадия) с осложненным соматическим статусом (тяжелая степень ожирения, тяжелая степень сахарного диабета и т.д.) |
хирургическое лечение |
экстирпация матки с тазовой и парааортальной лимфаденэктомией, субтотальной резекцией большого сальника |
|
|||||||||||||||||
|
|
|
|
|
экстирпация матки с тазовой лимфаденэктомией и интраоперационной лучевой терапией |
|
|||||||||||||||||
|
|
C56 |
злокачественные новообразования яичников (I - IV стадия). Рецидивы злокачественных новообразований яичников |
хирургическое лечение |
комбинированные циторедуктивные операции при злокачественных новообразованиях яичников |
|
|||||||||||||||||
|
|
|
|
|
циторедуктивные операции с внутрибрюшной гипертермической химиотерапией |
|
|||||||||||||||||
|
|
C53, C54, C56, C57.8 |
рецидивы злокачественного новообразования тела матки, шейки матки и яичников |
хирургическое лечение |
удаление рецидивных опухолей малого таза |
|
|||||||||||||||||
|
|
C60 |
злокачественные новообразования полового члена (I - IV стадия) |
хирургическое лечение |
ампутация полового члена, двусторонняя подвздошно-пахово-бедренная лимфаденэктомия |
|
|||||||||||||||||
|
|
C61 |
локализованные злокачественные новообразования предстательной железы (I - II стадия), T1-2cN 0M0 |
хирургическое лечение |
криодеструкция опухоли предстательной железы |
|
|||||||||||||||||
|
|
C62 |
злокачественные новообразования яичка |
хирургическое лечение |
забрюшинная лимфаденэктомия |
|
|||||||||||||||||
|
|
C64 |
злокачественные новообразования почки (III - IV стадия) |
хирургическое лечение |
нефрэктомия с тромбэктомией |
|
|||||||||||||||||
|
|
|
|
|
радикальная нефрэктомия с расширенной забрюшинной лимфаденэктомией |
|
|||||||||||||||||
|
|
|
|
|
радикальная нефрэктомия с резекцией соседних органов |
|
|||||||||||||||||
|
|
|
злокачественные новообразования почки (I - II стадия) |
хирургическое лечение |
криодеструкция злокачественных новообразований почки |
|
|||||||||||||||||
|
|
|
|
|
резекция почки с применением физических методов воздействия (радиочастотная аблация, интерстициальная лазерная аблация) |
|
|||||||||||||||||
|
|
C67 |
злокачественные новообразования мочевого пузыря (I - IV стадия) |
хирургическое лечение |
цистпростатвезикулэктомия с расширенной лимфаденэктомией |
|
|||||||||||||||||
|
|
C74 |
злокачественные новообразования надпочечника I - III стадия (T1a-T3aNxMo) |
хирургическое лечение |
удаление рецидивной опухоли надпочечника с расширенной лимфаденэктомией |
|
|||||||||||||||||
|
|
|
злокачественные новообразования надпочечника (III - IV стадия) |
хирургическое лечение |
расширенная адреналэктомия или адреналэктомия с резекцией соседних органов |
|
|||||||||||||||||
|
|
C78 |
метастатическое поражение легкого |
хирургическое лечение |
удаление (прецизионное, резекция легкого) множественных метастазов в легких с применением физических факторов |
|
|||||||||||||||||
|
|
|
|
|
изолированная регионарная гипертермическая химиоперфузия легкого |
|
|||||||||||||||||
21. |
Высокоинтенсивная фокусированная ультразвуковая терапия (HIFU) при злокачественных новообразованиях, в том числе у детей |
C22 |
злокачественные новообразования печени II - IV стадия (T3-4N 0-1M0-1). Пациенты с множественными опухолями печени. Пациенты с нерезектабельными опухолями. Функционально неоперабельные пациенты |
терапевтическое лечение |
высокоинтенсивная фокусированная ультразвуковая терапия (HIFU) |
178956 |
|||||||||||||||||
|
|
C25 |
злокачественные новообразования поджелудочной железы II - IV стадия (T3-4N 0-1M0-1). Пациенты с нерезектабельными и условно резектабельными опухолями. Пациенты с генерализованными опухолями (в плане паллиативного лечения). Функционально неоперабельные пациенты |
терапевтическое лечение |
высокоинтенсивная фокусированная ультразвуковая терапия (HIFU) при злокачественных новообразованиях поджелудочной железы |
|
|||||||||||||||||
|
|
C40, C41 |
метастатическое поражение костей |
терапевтическое лечение |
высокоинтенсивная фокусированная ультразвуковая терапия (HIFU) при злокачественных новообразованиях костей |
|
|||||||||||||||||
|
|
C48, C49 |
злокачественные новообразования забрюшинного пространства I - IV стадия (G1-3T1-2N 0-1M0-1). Пациенты с множественными опухолями. Функционально неоперабельные пациенты |
терапевтическое лечение |
высокоинтенсивная фокусированная ультразвуковая терапия (HIFU) при злокачественных новообразованиях забрюшинного пространства |
|
|||||||||||||||||
|
|
C50, C67, C74, C73 |
злокачественные новообразования молочной железы (T2-3N 0-3M0-1). Пациенты с генерализованными опухолями при невозможности применения традиционных методов лечения. Функционально неоперабельные пациенты |
терапевтическое лечение |
высокоинтенсивная фокусированная ультразвуковая терапия (HIFU) при злокачественных новообразованиях молочной железы |
|
|||||||||||||||||
|
|
C61 |
локализованные злокачественные новообразования предстательной железы I - II стадия (T1-2cN 0M0) |
терапевтическое лечение |
высокоинтенсивная фокусированная ультразвуковая терапия (HIFU) при злокачественных новообразованиях простаты |
|
|||||||||||||||||
22. |
Комплексная и высокодозная химиотерапия (включая эпигеномную терапию) острых лейкозов, высокозлокачественных лимфом, рецидивов и рефрактерных форм лимфопролиферативных и миелопролиферативных заболеваний у детей. Комплексная, высокоинтенсивная и высокодозная химиотерапия (включая таргетную терапию) солидных опухолей, рецидивов и рефрактерных форм солидных опухолей у детей |
C81 - C90, C91.0, C91.5 - C91.9, C92, C93, C94.0, C94.2 - C94.7, C95, C96.9, C00 - C14, C15 - C21, C22, C23 - C26, C30 - C32, C34, C37, C38, C39, C40, C41, C45, C46, C47, C48, C49, C51 - C58, C60, C61, C62, C63, C64, C65, C66, C67, C68, C69, C71, C72, C73, C74, C75, C76, C77, C78, C79 |
острые лейкозы, высокозлокачественные лимфомы, рецидивы и резистентные формы других лимфопролиферативных заболеваний, хронический миелолейкоз в фазах акселерации и бластного криза. Солидные опухоли у детей высокого риска: опухоли центральной нервной системы, ретинобластома, нейробластома и другие опухоли периферической нервной системы, опухоли почки, опухоли печени, опухоли костей, саркомы мягких тканей, герминогенные опухоли. Рак носоглотки. Меланома. Другие злокачественные эпителиальные опухоли. Опухоли головы и шеи у детей (остеосаркома, опухоли семейства саркомы Юинга, хондросаркома, злокачественная фиброзная гистиоцитома, саркомы мягких тканей, ретинобластома, опухоли параменингеальной области). Высокий риск |
терапевтическое лечение |
комплексная терапия таргетными лекарственными препаратами и химиопрепаратами с поддержкой ростовыми факторами и использованием антибактериальной, противогрибковой и противовирусной терапии |
216978 |
|||||||||||||||||
23. |
Комплексная и высокодозная химиотерапия острых лейкозов, лимфопролиферативных и миелопролиферативных заболеваний у взрослых миелодиспластического синдрома, AL-амилоидоза у взрослых |
C81 - C96, D45 - D47, E85.8 |
острые и хронические лейкозы, лимфомы (кроме высокозлокачественных лимфом, хронического миелолейкоза в фазе бластного криза и фазе акселерации), миелодиспластический синдром, хронические миелопролиферативные заболевания, множественная миелома, AL-амилоидоз |
терапевтическое лечение |
высокодозная химиотерапия, применение таргетных лекарственных препаратов с поддержкой ростовыми факторами, использованием компонентов крови, антибактериальных, противогрибковых, противовирусных лекарственных препаратов и методов афферентной терапии |
562863 |
|||||||||||||||||
|
|
|
|
|
комплексное лечение с использованием таргетных лекарственных препаратов, биопрепаратов, высокодозная химиотерапия с применением факторов роста, поддержкой стволовыми клетками |
|
|||||||||||||||||
24. |
Дистанционная лучевая терапия в радиотерапевтических отделениях при злокачественных новообразованиях |
C00 - C14, C15 - C17, C18 - C22, C23 - C25, C30, C31, C32, C33, C34, C37, C39, C40, C41, C44, C48, C49, C50, C51, C55, C60, C61, C64, C67, C68, C73, C74, C77 |
злокачественные новообразования головы и шеи, трахеи, бронхов, легкого, плевры, средостения, щитовидной железы, молочной железы, пищевода, желудка, тонкой кишки, ободочной кишки, желчного пузыря, поджелудочной железы, толстой и прямой кишки, анального канала, печени, мочевого пузыря, надпочечников, почки, полового члена, предстательной железы, костей и суставных хрящей, кожи, мягких тканей (T1-4N любая M0), локализованные и местнораспространенные формы. Вторичное поражение лимфоузлов |
терапевтическое лечение |
конформная дистанционная лучевая терапия, в том числе IMRT, IGRT, VMAT, стереотаксическая (1 - 39 Гр). Радиомодификация. Компьютерно-томографическая и (или) магнитно-резонансная топометрия. 3D - 4D планирование. Фиксирующие устройства. Объемная визуализация мишени. Синхронизация дыхания |
116027 |
|||||||||||||||||
|
|
C51, C52, C53, C54, C55 |
интраэпителиальные, микроинвазивные и инвазивные злокачественные новообразования вульвы, влагалища, шейки и тела матки (T0-4N 0-1M0-1), в том числе с метастазированием в параортальные или паховые лимфоузлы |
терапевтическое лечение |
конформная дистанционная лучевая терапия, в том числе IMRT, IGRT, VMAT (1 - 39 Гр). Радиомодификация. Компьютерно-томографическая и (или) магнитно-резонансная топометрия. 3D - 4D планирование. Фиксирующие устройства. Объемная визуализация мишени |
|
|||||||||||||||||
|
|
C56 |
злокачественные новообразования яичников. Локальный рецидив, поражение лимфатических узлов после неоднократных курсов полихимиотерапии и невозможности выполнить хирургическое вмешательство |
терапевтическое лечение |
конформная дистанционная лучевая терапия, в том числе IMRT, IGRT, VMAT (1 - 39 Гр). Радиомодификация. Компьютерно-томографическая и (или) магнитно-резонансная топометрия. 3D - 4D планирование. Фиксирующие устройства. Объемная визуализация мишени |
|
|||||||||||||||||
|
|
C57 |
злокачественные новообразования маточных труб. Локальный рецидив после неоднократных курсов полихимиотерапии и невозможности выполнить хирургическое вмешательство |
терапевтическое лечение |
конформная дистанционная лучевая терапия, в том числе IMRT, IGRT, VMAT (1 - 39 Гр). Радиомодификация. Компьютерно-томографическая и (или) магнитно-резонансная топометрия. 3D - 4D планирование. Фиксирующие устройства. Объемная визуализация мишени |
|
|||||||||||||||||
|
|
C70, C71, C72, C75.1, C75.3, C79.3, C79.4 |
Первичные и вторичные злокачественные новообразования оболочек головного мозга, спинного мозга, головного мозга |
терапевтическое лечение |
конформная дистанционная лучевая терапия, в том числе IMRT, IGRT, VMAT (1 - 39 Гр). Радиомодификация. Компьютерно-томографическая и (или) магнитно-резонансная топометрия. 3D - 4D планирование. Фиксирующие устройства. Объемная визуализация мишени |
|
|||||||||||||||||
|
|
C81, C82, C83, C84, C85 |
злокачественные новообразования лимфоидной ткани |
терапевтическое лечение |
конформная дистанционная лучевая терапия, в том числе IMRT, IGRT, VMAT, стереотаксическая (1 - 39 Гр). Радиомодификация. Компьютерно-томографическая и (или) магнитно-резонансная топометрия. 3D - 4D планирование. Фиксирующие устройства. Объемная визуализация мишени. Синхронизация дыхания |
|
|||||||||||||||||
25. |
Дистанционная лучевая терапия в радиотерапевтических отделениях при злокачественных новообразованиях |
C00 - C14, C15 - C17, C18 - C22, C23 - C25, C30, C31, C32, C33, C34, C37, C39, C40, C41, C44, C48, C49, C50, C51, C55, C60, C61, C64, C67, C68, C73, C74, C77 |
злокачественные новообразования головы и шеи, трахеи, бронхов, легкого, плевры, средостения, щитовидной железы, молочной железы, пищевода, желудка, тонкой кишки, ободочной кишки, желчного пузыря, поджелудочной железы, толстой и прямой кишки, анального канала, печени, мочевого пузыря, надпочечников, почки, полового члена, предстательной железы, костей и суставных хрящей, кожи, мягких тканей (T1-4N любая M0), локализованные и местнораспространенные формы. Вторичное поражение лимфоузлов |
терапевтическое лечение |
конформная дистанционная лучевая терапия, в том числе IMRT, IGRT, VMAT, стереотаксическая (40 - 69 Гр). Радиомодификация. Компьютерно-томографическая и (или) магнитно-резонансная топометрия. 3D - 4D планирование. Фиксирующие устройства. Объемная визуализация мишени. Синхронизация дыхания |
259296 |
|||||||||||||||||
|
|
C51, C52, C53, C54, C55 |
интраэпителиальные, микроинвазивные и инвазивные злокачественные новообразования вульвы, влагалища, шейки и тела матки (T0-4N 0-1M0-1), в том числе с метастазированием в параортальные или паховые лимфоузлы |
терапевтическое лечение |
конформная дистанционная лучевая терапия, в том числе IMRT, IGRT, VMAT, стереотаксическая (40 - 69 Гр). Радиомодификация. Компьютерно-томографическая и (или) магнитно-резонансная топометрия. 3D - 4D планирование. Фиксирующие устройства. Объемная визуализация мишени |
|
|||||||||||||||||
|
|
C56 |
злокачественные новообразования яичников. Локальный рецидив, поражение лимфатических узлов после неоднократных курсов полихимиотерапии и невозможности выполнить хирургическое вмешательство |
терапевтическое лечение |
конформная дистанционная лучевая терапия, в том числе IMRT, IGRT, VMAT (40 - 69 Гр). Радиомодификация. Компьютерно-томографическая и (или) магнитно-резонансная топометрия. 3D - 4D планирование. Фиксирующие устройства. Объемная визуализация мишени |
|
|||||||||||||||||
|
|
C57 |
злокачественные новообразования маточных труб. Локальный рецидив после неоднократных курсов полихимиотерапии и невозможности выполнить хирургическое вмешательство |
терапевтическое лечение |
конформная дистанционная лучевая терапия, в том числе IMRT, IGRT, VMAT (40 - 69 Гр). Радиомодификация. Компьютерно-томографическая и (или) магнитно-резонансная топометрия. 3D - 4D планирование. Фиксирующие устройства. Объемная визуализация мишени |
|
|||||||||||||||||
|
|
C70, C71, C72, C75.1, C75.3, C79.3, C79.4 |
Первичные и вторичные злокачественные новообразования оболочек головного мозга, спинного мозга, головного мозга |
терапевтическое лечение |
конформная дистанционная лучевая терапия, в том числе IMRT, IGRT, VMAT, стереотаксическая (40 - 69 Гр). Радиомодификация. Компьютерно-томографическая и (или) магнитно-резонансная топометрия. 3D - 4D планирование. Фиксирующие устройства. Объемная визуализация мишени |
|
|||||||||||||||||
|
|
C81, C82, C83, C84, C85 |
злокачественные новообразования лимфоидной ткани |
терапевтическое лечение |
конформная дистанционная лучевая терапия, в том числе IMRT, IGRT, VMAT (40 - 69 Гр). Радиомодификация. Компьютерно-томографическая и (или) магнитно-резонансная топометрия. 3D - 4D планирование. Фиксирующие устройства. Объемная визуализация мишени. Синхронизация дыхания |
|
|||||||||||||||||
26. |
Дистанционная лучевая терапия в радиотерапевтических отделениях при злокачественных новообразованиях |
C00 - C14, C15 - C17, C18 - C22, C23 - C25, C30, C31, C32, C33, C34, C37, C39, C40, C41, C44, C48, C49, C50, C51, C55, C60, C61, C64, C67, C68, C73, C74, C77 |
злокачественные новообразования головы и шеи, трахеи, бронхов, легкого, плевры, средостения, щитовидной железы, молочной железы, пищевода, желудка, тонкой кишки, ободочной кишки, желчного пузыря, поджелудочной железы, толстой и прямой кишки, анального канала, печени, мочевого пузыря, надпочечников, почки, полового члена, предстательной железы, костей и суставных хрящей, кожи, мягких тканей (T1-4N любая M0), локализованные и местнораспространенные формы. Вторичное поражение лимфоузлов |
терапевтическое лечение |
конформная дистанционная лучевая терапия, в том числе IMRT, IGRT, VMAT, стереотаксическая (70 - 99 Гр). Радиомодификация. Компьютерно-томографическая и (или) магнитно-резонансная топометрия. 3D - 4D планирование. Фиксирующие устройства. Объемная визуализация мишени. Синхронизация дыхания |
343048 |
|||||||||||||||||
|
|
C51, C52, C53, C54, C55 |
интраэпителиальные, микроинвазивные и инвазивные злокачественные новообразования вульвы, влагалища, шейки и тела матки (T0-4N 0-1M0-1), в том числе с метастазированием в параортальные или паховые лимфоузлы |
терапевтическое лечение |
конформная дистанционная лучевая терапия, в том числе IMRT, IGRT, VMAT (70 - 99 Гр). Радиомодификация. Компьютерно-томографическая и (или) магнитно-резонансная топометрия. 3D - 4D планирование. Фиксирующие устройства. Объемная визуализация мишени |
|
|||||||||||||||||
|
|
C56 |
злокачественные новообразования яичников. Локальный рецидив, поражение лимфатических узлов после неоднократных курсов полихимиотерапии и невозможности выполнить хирургическое вмешательство |
терапевтическое лечение |
конформная дистанционная лучевая терапия, в том числе IMRT, IGRT, VMAT (70 - 99 Гр). Радиомодификация. Компьютерно-томографическая и (или) магнитно-резонансная топометрия. 3D - 4D планирование. Фиксирующие устройства. Объемная визуализация мишени |
|
|||||||||||||||||
|
|
C57 |
злокачественные новообразования маточных труб. Локальный рецидив после неоднократных курсов полихимиотерапии и невозможности выполнить хирургическое вмешательство |
терапевтическое лечение |
конформная дистанционная лучевая терапия, в том числе IMRT, IGRT, VMAT (70 - 99 Гр). Радиомодификация. Компьютерно-томографическая и (или) магнитно-резонансная топометрия. 3D - 4D планирование. Фиксирующие устройства. Объемная визуализация мишени |
|
|||||||||||||||||
|
|
C70, C71, C72, C75.1, C75.3, C79.3, C79.4 |
первичные и вторичные злокачественные новообразования оболочек головного мозга, спинного мозга, головного мозга |
терапевтическое лечение |
конформная дистанционная лучевая терапия, в том числе IMRT, IGRT, VMAT (70 - 99 Гр). Радиомодификация. Компьютерно-томографическая и (или) магнитно-резонансная топометрия. 3D - 4D планирование. Фиксирующие устройства. Объемная визуализация мишени |
|
|||||||||||||||||
|
|
C81, C82, C83, C84, C85 |
злокачественные новообразования лимфоидной ткани |
терапевтическое лечение |
конформная дистанционная лучевая терапия, в том числе IMRT, IGRT, VMAT (70 - 99 Гр). Радиомодификация. Компьютерно-томографическая и (или) магнитно-резонансная топометрия. 3D - 4D планирование. Фиксирующие устройства. Объемная визуализация мишени. Синхронизация дыхания |
|
|||||||||||||||||
Оториноларингология |
|||||||||||||||||||||||
27. |
Реконструктивные операции на звукопроводящем аппарате среднего уха |
H66.1, H66.2, Q16, H80.0, H80.1, H80.9, H74.1, H74.2, H74.3, H90 |
хронический туботимпальный гнойный средний отит. Хронический эпитимпано-антральный гнойный средний отит. Адгезивная болезнь среднего уха. Разрыв и дислокация слуховых косточек. Другие приобретенные дефекты слуховых косточек. Врожденные аномалии (пороки развития) уха, вызывающие нарушение слуха. Отосклероз, вовлекающий овальное окно, необлитерирующий. Отосклероз неуточненный. Кондуктивная и нейросенсорная потеря слуха. Отосклероз, вовлекающий овальное окно, облитерирующий |
хирургическое лечение |
реконструкция анатомических структур и звукопроводящего аппарата среднего уха с применением микрохирургической техники, аутотканей и аллогенных трансплантатов, в том числе металлических, с обнажением лицевого нерва, реиннервацией и использованием системы мониторинга лицевого нерва |
169273 |
|||||||||||||||||
|
|
|
|
|
реконструктивные операции при врожденных аномалиях развития и приобретенной атрезии вследствие хронического гнойного среднего отита с применением микрохирургической техники, лучевой техники, аутотканей и аллогенных трансплантатов, в том числе металлических |
|
|||||||||||||||||
|
|
|
|
|
реконструктивные слухоулучшающие операции после радикальной операции на среднем ухе при хроническом гнойном среднем отите |
|
|||||||||||||||||
|
|
|
|
|
слухоулучшающие операции с применением частично имплантируемого устройства костной проводимости |
|
|||||||||||||||||
|
|
|
|
|
тимпанопластика с применением микрохирургической техники, аллогенных трансплантатов, в том числе металлических |
|
|||||||||||||||||
|
|
|
|
|
стапедопластика при патологическом процессе, врожденном или приобретенном, с вовлечением окна преддверия, с применением аутотканей и аллогенных трансплантатов, в том числе металлических |
|
|||||||||||||||||
|
|
|
|
|
слухоулучшающие операции с применением имплантата среднего уха |
|
|||||||||||||||||
28. |
Хирургическое лечение болезни Меньера и других нарушений вестибулярной функции |
H81.0, H81.1, H81.2 |
болезнь Меньера. Доброкачественное пароксизмальное головокружение. Вестибулярный нейронит. Фистула лабиринта |
хирургическое лечение |
селективная нейротомия |
96409 |
|||||||||||||||||
|
|
|
|
|
деструктивные микрохирургические вмешательства на структурах внутреннего уха с применением лучевой техники |
|
|||||||||||||||||
|
|
H81.1, H81.2 |
доброкачественное пароксизмальное головокружение. Вестибулярный нейронит. Фистула лабиринта |
хирургическое лечение |
дренирование эндолимфатических пространств внутреннего уха с применением микрохирургической и лучевой техники |
|
|||||||||||||||||
|
Хирургическое лечение доброкачественных новообразований и хронических воспалительных заболеваний носа и околоносовых пазух |
J32.1, J32.3 J32.4 |
доброкачественное новообразование и хронические воспалительные заболевания полости носа, придаточных пазух носа, пазух клиновидной кости |
хирургическое лечение |
удаление новообразования с применением эндоскопической, шейверной техники и при необходимости навигационной системы |
|
|||||||||||||||||
|
Реконструктивно-пластическое восстановление функции гортани и трахеи |
J38.6, D14.1, D14.2, J38.0, J38.3, R49.0, R49.1 |
стеноз гортани. Доброкачественное новообразование гортани. Доброкачественное новообразование трахеи. Паралич голосовых складок и гортани. Другие болезни голосовых складок. Дисфония. Афония |
хирургическое лечение |
удаление новообразования или рубца гортани и трахеи с использованием микрохирургической и лучевой техники |
|
|||||||||||||||||
|
|
|
|
|
эндоларингеальные реконструктивно-пластические вмешательства на голосовых складках с использованием имплантатов и аллогенных материалов с применением микрохирургической техники |
|
|||||||||||||||||
|
|
J38.3, R49.0, R49.1 |
другие болезни голосовых складок. Дисфония. Афония |
хирургическое лечение |
ларинготрахеопластика при доброкачественных новообразованиях гортани, параличе голосовых складок и гортани, стенозе гортани |
|
|||||||||||||||||
|
|
|
|
|
операции по реиннервации и заместительной функциональной пластике гортани и трахеи с применением микрохирургической техники и электромиографическим мониторингом |
|
|||||||||||||||||
|
Хирургические вмешательства на околоносовых пазухах, требующие реконструкции лицевого скелета |
T90.2, T90.4, D14.0 |
последствия перелома черепа и костей лица. Последствия травмы глаза окологлазничной области. Доброкачественное новообразование среднего уха, полости носа и придаточных пазух носа |
хирургическое лечение |
костная пластика стенок околоносовых пазух с использованием аутокостных трансплантатов, аллогенных трансплантатов, имплантатов, в том числе металлических, эндопротезов, биодеградирующих и фиксирующих материалов |
|
|||||||||||||||||
29. |
Хирургическое лечение доброкачественных новообразований среднего уха, полости носа и придаточных пазух, гортани и глотки |
D14.0, D14.1, D10.0 - D10.9 |
доброкачественное новообразование среднего уха, полости носа и придаточных пазух, гортани и глотки |
хирургическое лечение |
удаление новообразования с применением микрохирургической техники и эндоскопической техники |
217619 |
|||||||||||||||||
|
|
|
|
|
фотодинамическая терапия новообразования с применением микроскопической и эндоскопической техники |
|
|||||||||||||||||
Офтальмология |
|||||||||||||||||||||||
30. |
Комплексное хирургическое лечение глаукомы, включая микроинвазивную энергетическую оптико-реконструктивную и лазерную хирургию, имплантацию различных видов дренажей |
H26.0 - H26.4, H40.1 - H40.8, Q15.0 |
глаукома с повышенным или высоким внутриглазным давлением развитой, далеко зашедшей стадии, в том числе с осложнениями, у взрослых. Врожденная глаукома, глаукома вторичная вследствие воспалительных и других заболеваний глаза, в том числе с осложнениями, у детей |
хирургическое лечение |
модифицированная синустрабекулэктомия, в том числе ультразвуковая факоэмульсификация осложненной катаракты с имплантацией интраокулярной линзы |
96685 |
|||||||||||||||||
|
|
|
|
|
подшивание цилиарного тела с задней трепанацией склеры |
|
|||||||||||||||||
|
|
|
|
|
непроникающая глубокая склерэктомия с ультразвуковой факоэмульсификацией осложненной катаракты с имплантацией интраокулярной линзы, в том числе с применением лазерной хирургии |
|
|||||||||||||||||
|
|
|
|
|
реконструкция передней камеры, иридопластика с ультразвуковой факоэмульсификацией осложненной катаракты с имплантацией интраокулярной линзы, в том числе с применением лазерной хирургии |
|
|||||||||||||||||
|
|
|
|
|
удаление вторичной катаракты с реконструкцией задней камеры с имплантацией интраокулярной линзы |
|
|||||||||||||||||
|
|
|
|
|
модифицированная синустрабекулэктомия с задней трепанацией склеры с имплантацией антиглаукоматозного дренажа, в том числе с применением лазерной хирургии |
|
|||||||||||||||||
|
Транспупиллярная, микроинвазивная энергетическая оптико-реконструктивная, интравитреальная, эндовитреальная 23 - 27 гейджевая хирургия при витреоретинальной патологии различного генеза |
E10.3, E11.3, H25.0 - H25.9, H26.0 - H26.4, H27.0, H28, H30.0 - H30.9, H31.3, H32.8, H33.0 - H33.5, H34.8, H35.2 - H35.4, H36.8, H43.1, H43.3, H44.0, H44.1 |
сочетанная патология глаза у взрослых и детей (хориоретинальные воспаления, хориоретинальные нарушения при болезнях, классифицированных в других рубриках: ретиношизис и ретинальные кисты, ретинальные сосудистые окклюзии, пролиферативная ретинопатия, дегенерация макулы и заднего полюса, кровоизлияние в стекловидное тело), осложненная патологией роговицы, хрусталика, стекловидного тела. Диабетическая ретинопатия взрослых, пролиферативная стадия, в том числе с осложнением или с патологией хрусталика, стекловидного тела, вторичной глаукомой, макулярным отеком. Отслойка и разрывы сетчатки, тракционная отслойка сетчатки, другие формы отслойки сетчатки у взрослых и детей, осложненные патологией роговицы, хрусталика, стекловидного тела. Катаракта незрелая и зрелая у взрослых и детей, осложненная сублюксацией хрусталика, глаукомой, патологией стекловидного тела, сетчатки, сосудистой оболочки. Осложнения, возникшие в результате предшествующих оптико-реконструктивных, эндовитреальных вмешательств у взрослых и детей. Возрастная макулярная дегенерация, влажная форма, в том числе с осложнениями |
хирургическое лечение |
эписклеральное круговое и (или) локальное пломбирование в сочетании с транспупиллярной лазеркоагуляцией сетчатки |
|
|||||||||||||||||
|
|
|
|
|
удаление вторичной катаракты, реконструкция задней камеры, в том числе с имплантацией интраокулярной линзы, в том числе с применением лазерной хирургии |
|
|||||||||||||||||
|
Реконструктивно-пластические и оптико-реконструктивные операции при травмах (открытых, закрытых) глаза, его придаточного аппарата, орбиты |
H02.0 - H02.5, H04.0 - H04.6, H05.0 - H05.5, H11.2, H21.5, H27.0, H27.1, H26.0 - H26.9, H31.3, H40.3, S00.1, S00.2, S02.30, S02.31, S02.80, S02.81, S04.0 - S04.5, S05.0 - S05.9, T26.0 - T26.9, H44.0 - H44.8, T85.2, T85.3, T90.4, T95.0, T95.8 |
травма глаза и глазницы, термические и химические ожоги, ограниченные областью глаза и его придаточного аппарата, при острой или стабильной фазе при любой стадии у взрослых и детей осложненные патологией хрусталика, стекловидного тела, офтальмогипертензией, переломом дна орбиты, открытой раной века и окологлазничной области, вторичной глаукомой, энтропионом и трихиазом века, эктропионом века, лагофтальмом, птозом века, стенозом и недостаточностью слезных протоков, деформацией орбиты, энофтальмом, рубцами конъюнктивы, рубцами и помутнением роговицы, слипчивой лейкомой, гнойным эндофтальмитом, дегенеративными состояниями глазного яблока, травматическим косоглазием или в сочетании с неудаленным инородным телом орбиты вследствие проникающего ранения, неудаленным магнитным инородным телом, неудаленным немагнитным инородным телом, осложнениями механического происхождения, связанными с имплантатами и трансплантатами |
хирургическое лечение |
имплантация дренажа при посттравматической глаукоме |
|
|||||||||||||||||
|
|
|
|
|
исправление травматического косоглазия с пластикой экстраокулярных мышц |
|
|||||||||||||||||
|
|
|
|
|
факоаспирация травматической катаракты с имплантацией различных моделей интраокулярной линзы |
|
|||||||||||||||||
|
|
|
|
|
трансплантация амниотической мембраны |
|
|||||||||||||||||
|
Хирургическое и (или) лучевое лечение злокачественных новообразований глаза, его придаточного аппарата и орбиты, включая внутриорбитальные доброкачественные опухоли, реконструктивно-пластическая хирургия при их последствиях |
C43.1, C44.1, C69, C72.3, D31.5, D31.6, Q10.7, Q11.0 - Q11.2 |
злокачественные новообразования глаза и его придаточного аппарата, орбиты у взрослых и детей (стадии T1 - T3 N 0 M0). Доброкачественные и злокачественные опухоли орбиты, включающие врожденные пороки развития орбиты, без осложнений или осложненные патологией роговицы, хрусталика, стекловидного тела, зрительного нерва, глазодвигательных мышц, офтальмогипертензией |
комбинированное лечение |
реконструктивные операции на экстраокулярных мышцах при новообразованиях орбиты |
|
|||||||||||||||||
|
|
|
|
|
отсроченная реконструкция леватора при новообразованиях орбиты |
|
|||||||||||||||||
|
|
|
|
|
отграничительная и разрушающая лазеркоагуляция при новообразованиях глаза |
|
|||||||||||||||||
|
|
|
|
|
радиоэксцизия, в том числе с одномоментной реконструктивной пластикой, при новообразованиях придаточного аппарата глаза |
|
|||||||||||||||||
|
|
|
|
|
лазерэксцизия с одномоментной реконструктивной пластикой при новообразованиях придаточного аппарата глаза |
|
|||||||||||||||||
|
|
|
|
|
радиоэксцизия с лазериспарением при новообразованиях придаточного аппарата глаза |
|
|||||||||||||||||
|
|
|
|
|
лазерэксцизия, в том числе с лазериспарением, при новообразованиях придаточного аппарата глаза |
|
|||||||||||||||||
|
|
|
|
|
транспупиллярная термотерапия, в том числе с ограничительной лазеркоагуляцией при новообразованиях глаза |
|
|||||||||||||||||
|
|
|
|
|
криодеструкция при новообразованиях глаза |
|
|||||||||||||||||
|
Хирургическое и (или) лазерное лечение ретролентальной фиброготазии у детей (ретинопатии недоношенных), в том числе с применением комплексного офтальмологического обследования под общей анестезией |
H35.2 |
ретролентальная фиброплазия у детей (ретинопатия недоношенных) при активной и рубцовой фазе любой стадии без осложнений или осложненная патологией роговицы, хрусталика, стекловидного тела, глазодвигательных мышц, врожденной и вторичной глаукомой |
хирургическое и (или) лучевое лечение |
модифицированная синустрабекулэктомия |
|
|||||||||||||||||
|
|
|
|
|
эписклеральное круговое и (или) локальное пломбирование, в том числе с трансклеральной лазерной коагуляцией сетчатки |
|
|||||||||||||||||
|
|
|
|
|
транспупиллярная лазеркоагуляция вторичных ретинальных дистрофий и ретиношизиса |
|
|||||||||||||||||
|
|
|
|
|
лазерная корепраксия (создание искусственного зрачка) |
|
|||||||||||||||||
|
|
|
|
|
лазерная иридокореопластика |
|
|||||||||||||||||
|
|
|
|
|
лазерная витреошвартотомия |
|
|||||||||||||||||
|
|
|
|
|
лазерные комбинированные операции на структурах угла передней камеры |
|
|||||||||||||||||
|
|
|
|
|
лазерная деструкция зрачковой мембраны с коагуляцией (без коагуляции) сосудов |
|
|||||||||||||||||
31. |
Реконструктивное, восстановительное, реконструктивно-пластическое хирургическое и лазерное лечение при врожденных аномалиях (пороках развития) века, слезного аппарата, глазницы, переднего и заднего сегментов глаза, хрусталика, в том числе с применением комплексного офтальмологического обследования под общей анестезией |
H26.0, H26.1, H26.2, H26.4, H27.0, H33.0, H33.2 - 33.5, H35.1, H40.3, H40.4, H40.5, H43.1, H43.3, H49.9, Q10.0, Q10.1, Q10.4 - Q10.7, Q11.1, Q12.0, Q12.1, Q12.3, Q12.4, Q12.8, Q13.0, Q13.3, Q13.4, Q13.8, Q14.0, Q14.1, Q14.3, Q15.0, H02.0 - H02.5, H04.5, H05.3, H11.2 |
врожденные аномалии хрусталика, переднего сегмента глаза, врожденная, осложненная и вторичная катаракта, кератоконус, кисты радужной оболочки, цилиарного тела и передней камеры глаза, колобома радужки, врожденное помутнение роговицы, другие пороки развития роговицы без осложнений или осложненные патологией роговицы, стекловидного тела, частичной атрофией зрительного нерва. Врожденные аномалии заднего сегмента глаза (врожденная аномалия сетчатки, врожденная аномалия стекловидного тела, врожденная аномалия сосудистой оболочки без осложнений или осложненные патологией стекловидного тела, частичной атрофией зрительного нерва). Врожденные аномалии век, слезного аппарата, глазницы, врожденный птоз, отсутствие или агенезия слезного аппарата, другие пороки развития слезного аппарата без осложнений или осложненные патологией роговицы. Врожденные болезни мышц глаза, нарушение содружественного движения глаз |
хирургическое лечение |
устранение врожденного птоза верхнего века подвешиванием или укорочением леватора |
139615 |
|||||||||||||||||
|
|
|
|
|
исправление косоглазия с пластикой экстраокулярных мышц |
|
|||||||||||||||||
|
|
|
|
|
эписклеральное круговое и (или) локальное пломбирование, в том числе с трансклеральной лазерной коагуляцией сетчатки |
|
|||||||||||||||||
|
|
|
|
|
панретинальная лазеркоагуляция сетчатки |
|
|||||||||||||||||
|
|
|
|
|
модифицированная синустрабекулэктомия, в том числе с задней трепанацией склеры |
|
|||||||||||||||||
|
|
|
|
|
лазерная корепраксия (создание искусственного зрачка) |
|
|||||||||||||||||
|
|
|
|
|
лазерная иридокореопластика |
|
|||||||||||||||||
|
|
|
|
|
лазерная витреошвартотомия |
|
|||||||||||||||||
|
|
|
|
|
лазерные комбинированные операции на структурах угла передней камеры |
|
|||||||||||||||||
|
|
|
|
|
лазерная деструкция зрачковой мембраны, в том числе с коагуляцией сосудов |
|
|||||||||||||||||
32. |
Комплексное лечение болезней роговицы, включая оптико-реконструктивную и лазерную хирургию, интенсивное консервативное лечение язвы роговицы |
H16.0, H17.0 - H17.9, H18.0 - H18.9 |
язва роговицы острая, стромальная или перфорирующая у взрослых и детей, осложненная гипопионом, эндофтальмитом, патологией хрусталика. Рубцы и помутнения роговицы, другие болезни роговицы (буллезная кератопатия, дегенерация, наследственные дистрофии роговицы, кератоконус) у взрослых и детей вне зависимости от осложнений |
хирургическое лечение |
трансплантация амниотической мембраны |
128942 |
|||||||||||||||||
|
|
|
|
|
интенсивное консервативное лечение язвы роговицы |
|
|||||||||||||||||
33. |
Реконструктивно-пластические и оптико-реконструктивные операции при травмах (открытых, закрытых) глаза, его придаточного аппарата, орбиты |
H02.0 - H02.5, H04.0 - H04.6, H05.0 - H05.5, H11.2, H21.5, H27.0, H27.1, H26.0 - H26.9, H31.3, H40.3, S00.1, S00.2, S02.3, S04.0 - S04.5, S05.0 - S05.9, T26.0 - T26.9, H44.0 - H44.8, T85.2, T85.3, T90.4, T95.0, T95.8 |
травма глаза и глазницы, термические и химические ожоги, ограниченные областью глаза и его придаточного аппарата, при острой или стабильной фазе при любой стадии у взрослых и детей со следующими осложнениями: патология хрусталика, стекловидного тела, офтальмогипертензия, перелом дна орбиты, открытая рана века и окологлазничной области, вторичная глаукома, энтропион и трихиаз века, эктропион века, лагофтальм, птоз века, стеноз и недостаточность слезных протоков, деформация орбиты, энофтальм, неудаленное инородное тело орбиты вследствие проникающего ранения, рубцы конъюнктивы, рубцы и помутнение роговицы, слипчивая лейкома, гнойный эндофтальмит, дегенеративные состояния глазного яблока, неудаленное магнитное инородное тело, неудаленное немагнитное инородное тело, травматическое косоглазие, осложнения механического происхождения, связанные с имплантатами и трансплантатами |
хирургическое лечение |
удаление подвывихнутого хрусталика с имплантацией различных моделей интраокулярной линзы |
186162 |
|||||||||||||||||
Педиатрия |
|||||||||||||||||||||||
34. |
Поликомпонентное лечение болезни Вильсона, болезни Гоше, мальабсорбции с применением химиотерапевтических лекарственных препаратов |
E83.0 |
болезнь Вильсона |
терапевтическое лечение |
поликомпонентное лечение с применением специфических хелаторов меди и препаратов цинка под контролем эффективности лечения, с применением комплекса иммунологических, биохимических, молекулярно-биологических методов диагностики, определения концентраций микроэлементов в биологических жидкостях, комплекса методов визуализации |
135145 |
|||||||||||||||||
|
|
K90.0, K90.4, K90.8, K90.9, K63.8, E73, E74.3 |
тяжелые формы мальабсорбции |
терапевтическое лечение |
поликомпонентное лечение с применением гормональных, цитостатических лекарственных препаратов, частичного или полного парентерального питания с подбором специализированного энтерального питания под контролем эффективности терапии с применением комплекса биохимических, цитохимических, иммунологических, морфологических и иммуногистохимических методов диагностики, а также методов визуализации |
|
|||||||||||||||||
|
|
E75.5 |
болезнь Гоше I и III типа, протекающая с поражением жизненно важных органов (печени, селезенки, легких), костно-суставной системы и (или) с развитием тяжелой неврологической симптоматики |
терапевтическое лечение |
комплексное лечение с применением дифференцированного назначения парентеральной заместительной терапии ферментом и лекарственных препаратов, влияющих на формирование костной ткани |
|
|||||||||||||||||
|
Поликомпонентное иммуносупрессивное лечение локальных и распространенных форм системного склероза |
M34 |
системный склероз (локальные и распространенные формы) |
терапевтическое лечение |
поликомпонентное иммуномодулирующее лечение с применением глюкокортикоидов и цитотоксических иммунодепрессантов под контролем лабораторных и инструментальных методов диагностики, включая иммунологические, а также эндоскопические, рентгенологические, ультразвуковые методы |
|
|||||||||||||||||
35. |
Поликомпонентное лечение наследственных нефритов, тубулопатий, стероидрезистентного и стероидзависимого нефротических синдромов с применением иммуносупрессивной и (или) симптоматической терапии |
N 04, N 07, N 25 |
нефротический синдром неустановленной этиологии и морфологического варианта, стероидчувствительный и стероидзависимый, сопровождающийся отечным синдромом, постоянным или транзиторным нарушением функции почек |
терапевтическое лечение |
поликомпонентное иммуносупрессивное лечение с применением циклоспорина A и (или) микофенолатов под контролем иммунологических, биохимических и инструментальных методов диагностики |
249875 |
|||||||||||||||||
|
|
|
наследственные нефропатии, в том числе наследственный нефрит, кистозные болезни почек. Наследственные и приобретенные тубулопатии без снижения функции почек и экстраренальных проявлений |
терапевтическое лечение |
поликомпонентное лечение при приобретенных и врожденных заболеваниях почек под контролем лабораторных и инструментальных методов диагностики |
|
|||||||||||||||||
36. |
Поликомпонентное лечение кардиомиопатий, миокардитов, перикардитов, эндокардитов с недостаточностью кровообращения II - IV функционального класса (NYHA), резистентных нарушений сердечного ритма и проводимости сердца с аритмогенной дисфункцией миокарда с применением кардиотропных, химиотерапевтических и генно-инженерных биологических лекарственных препаратов |
I27.0, I27.8, I30.0, I30.9, I31.0, I31.1, I33.0, I33.9, I34.0, I34.2, I35.1, I35.2, I36.0, I36.1, I36.2, I42, I44.2, I45.6, I45.8, I47.0, I47.1, I47.2, I47.9, I48, I49.0, I49.3, I49.5, I49.8, I51.4, Q21.1, Q23.0, Q23.1, Q23.2, Q23.3, Q24.5, Q25.1, Q25.3 |
кардиомиопатии: дилатационная кардиомиопатия, другая рестриктивная кардиомиопатия, другие кардиомиопатии, кардиомиопатия неуточненная. Миокардит неуточненный, фиброз миокарда. Неревматическое поражение митрального, аортального и трикуспидального клапанов: митральная (клапанная) недостаточность, неревматический стеноз митрального клапана, аортальная (клапанная) недостаточность, аортальный (клапанный) стеноз с недостаточностью, неревматический стеноз трехстворчатого клапана, неревматическая недостаточность трехстворчатого клапана, неревматический стеноз трехстворчатого клапана с недостаточностью. Врожденные аномалии (пороки развития) системы кровообращения: дефект предсердножелудочковой перегородки, врожденный стеноз аортального клапана. Врожденная недостаточность аортального клапана, врожденный митральный стеноз, врожденная митральная недостаточность, коарктация аорты, стеноз аорты, аномалия развития коронарных сосудов |
терапевтическое лечение |
поликомпонентное лечение метаболических нарушений в миокарде и нарушений нейровегетативной регуляции с применением блокаторов нейрогормонов, диуретиков, кардиотоников, антиаритмиков, кардиопротекторов, антибиотиков, противовоспалительных нестероидных, гормональных и цитостатических лекарственных препаратов, внутривенных иммуноглобулинов под контролем уровня иммунобиохимических маркеров повреждения миокарда, хронической сердечной недостаточности (pro-BNP), состояния энергетического обмена методом цитохимического анализа, суточного мониторирования показателей внутрисердечной гемодинамики с использованием комплекса визуализирующих методов диагностики (ультразвуковой диагностики с доплерографией, магнитно-резонансной томографии, мультиспиральной компьютерной томографии, вентрикулографии, коронарографии), генетических исследований |
155484 |
|||||||||||||||||
37. |
Поликомпонентное лечение тяжелых форм аутоиммунного и врожденных моногенных форм сахарного диабета и гиперинсулинизма с использованием систем суточного мониторирования глюкозы и помповых дозаторов инсулина |
E10, E13, E14, E16.1 |
диабет новорожденных. Приобретенный аутоиммунный инсулинзависимый сахарный диабет, лабильное течение. Сахарный диабет с осложнениями (автономная и периферическая полинейропатия, нефропатия, хроническая почечная недостаточность, энцефалопатия, кардиомиопатия, остеоартропатия). Синдромальные моногенные формы сахарного диабета (MODY, DIDMOAD, синдром Альстрема, митохондриальные формы и другие), врожденный гиперинсулинизм |
терапевтическое лечение |
комплексное лечение тяжелых форм сахарного диабета и гиперинсулинизма на основе молекулярно-генетических, гормональных и иммунологических исследований с установкой помпы под контролем систем суточного мониторирования глюкозы |
247767 |
|||||||||||||||||
38. |
Поликомпонентное лечение юношеского артрита с инициацией или заменой генно-инженерных биологических лекарственных препаратов или селективных иммунодепрессантов |
M08.1, M08.3, M08.4, M09 |
юношеский артрит с высокой/средней степенью активности воспалительного процесса и (или) резистентностью к проводимому лекарственному лечению |
терапевтическое лечение |
поликомпонентная терапия с инициацией или заменой генно-инженерных биологических лекарственных препаратов или селективных иммунодепрессантов в сочетании или без глюкокортикоидов, и (или) иммунодепрессантов под контролем лабораторных и инструментальных методов, включая биохимические, иммунологические и (или) молекулярно-генетические методы, и (или) молекулярно-биологические и (или) микробиологические, и (или) эндоскопические, и (или) рентгенологические (компьютерная томография, магнитно-резонансная томография), и (или) ультразвуковые методы |
241545 |
|||||||||||||||||
39. |
Поликомпонентное лечение врожденных аномалий (пороков развития) трахеи, бронхов, легкого с применением химиотерапевтических и генно-инженерных биологических лекарственных препаратов |
Q32.0, Q32.2, Q32.3, Q32.4, Q33, P27.1 |
врожденные аномалии (пороки развития) трахеи, бронхов, легкого, сосудов легкого, врожденная бронхоэктазия, которые сопровождаются развитием тяжелого хронического бронхолегочного процесса с дыхательной недостаточностью и формированием легочного сердца. Врожденная трахеомаляция. Врожденная бронхомаляция. Врожденный стеноз бронхов. Синдром Картагенера, первичная цилиарная дискинезия. Врожденные аномалии (пороки развития) легкого. Агенезия легкого. Врожденная бронхоэктазия. Синдром Вильямса - Кэмпбелла. Бронхолегочная дисплазия |
терапевтическое лечение |
поликомпонентное лечение с применением химиотерапевтических лекарственных препаратов для длительного внутривенного и ингаляционного введения и (или) генно-инженерных биологических лекарственных препаратов |
115067 |
|||||||||||||||||
40. |
Поликомпонентное лечение болезни Крона, неспецифического язвенного колита, гликогеновой болезни, фармакорезистентных хронических вирусных гепатитов, аутоиммунного гепатита, цирроза печени с применением химиотерапевтических, с инициацией или заменой генно-инженерных биологических лекарственных препаратов и методов экстракорпоральной детоксикации |
K50 |
болезнь Крона, непрерывно-рецидивирующее течение и (или) с формированием осложнений (стенозы, свищи) |
терапевтическое лечение |
поликомпонентная терапия с инициацией или заменой генно-инженерных биологических лекарственных препаратов или селективных иммунодепрессантов в сочетании или без терапии противовоспалительными, гормональными лекарственными препаратами, цитотоксическими иммунодепрессантами под контролем эффективности терапии с применением комплекса иммунологических, биохимических, молекулярно-биологических, цитохимических и морфологических методов, а также визуализирующих методов диагностики (эндоскопических, ультразвуковой диагностики с допплерографией, магнитно-резонансной томографии, компьютерной томографии) |
251391 |
|||||||||||||||||
|
|
B18.0, B18.1, B18.2, B18.8, B18.9, K73.2, K73.9 |
хронический вирусный гепатит с умеренной и высокой степенью активности и (или) формированием фиброза печени и резистентностью к проводимой лекарственной терапии. Аутоиммунный гепатит |
терапевтическое лечение |
поликомпонентная терапия с инициацией или заменой генно-инженерных биологических лекарственных препаратов или селективных иммунодепрессантов в сочетании или без терапии противовоспалительными, гормональными лекарственными препаратами, цитотоксическими иммунодепрессантами под контролем эффективности терапии с применением комплекса иммунологических, биохимических, молекулярно-биологических, цитохимических и морфологических методов, а также визуализирующих методов диагностики (эндоскопических, ультразвуковой диагностики с допплерографией, магнитно-резонансной томографии, компьютерной томографии) |
|
|||||||||||||||||
|
|
K51 |
неспецифический язвенный колит, непрерывно рецидивирующее течение, с развитием первичного склерозирующего холангита и (или) с формированием осложнений (мегаколон, кровотечения) |
терапевтическое лечение |
поликомпонентная терапия с инициацией или заменой генно-инженерных биологических лекарственных препаратов или селективных иммунодепрессантов в сочетании или без терапии противовоспалительными, гормональными лекарственными препаратами, цитотоксическими иммунодепрессантами под контролем эффективности терапии с применением комплекса иммунологических, биохимических, молекулярно-биологических, цитохимических и морфологических методов, а также визуализирующих методов диагностики (эндоскопических, ультразвуковой диагностики с допплерографией, магнитно-резонансной томографии) |
|
|||||||||||||||||
41. |
Поликомпонентное лечение рассеянного склероза, оптикомиелита Девика, нейродегенеративных нервно-мышечных заболеваний, спастических форм детского церебрального паралича, митохондриальных энцефаломиопатий с применением химиотерапевтических, генно-инженерных биологических лекарственных препаратов, методов экстракорпорального воздействия на кровь и с использованием прикладной кинезотерапии |
G12.0, G31.8, G35, G36, G60, G70, G71, G80, G80.1, G80.2, G80.8, G81.1, G82.4 |
врожденные и дегенеративные заболевания центральной нервной системы с тяжелыми двигательными нарушениями, включая перинатальное поражение центральной нервной системы и его последствия. Ремиттирующий с частыми обострениями или прогрессирующий рассеянный склероз. Оптикомиелит Девика. Нервно-мышечные заболевания с тяжелыми двигательными нарушениями. Митохондриальные энцефаломиопатии с очаговыми поражениями центральной нервной системы. Спастические формы детского церебрального паралича и другие паралитические синдромы с двигательными нарушениями, соответствующими 3 - 5 уровню по шкале GMFCS |
терапевтическое лечение |
комплексное лечение тяжелых двигательных нарушений при спастических формах детского церебрального паралича, врожденных, включая перинатальные, нейродегенеративных, нервно-мышечных и демиелинизирующих заболеваниях с применением методов физиотерапии (в том числе аппаратной криотерапии, стимуляционных токов в движении, основанных на принципе биологической обратной связи), кинезотерапии, роботизированной механотерапии и (или) ботулинотерапии под контролем комплекса нейровизуализационных и (или) нейрофункциональных методов обследования |
331511 |
|||||||||||||||||
Ревматология |
|||||||||||||||||||||||
42. |
Поликомпонентная иммуномодулирующая терапия с включением генно-инженерных биологических лекарственных препаратов, или селективных ингибиторов семейства янус-киназ с использованием специальных методов лабораторной и инструментальной диагностики больных (старше 18 лет) системными воспалительными ревматическими заболеваниями, с возможностью повторной госпитализации, требующейся в связи с применением насыщающих доз в соответствии с инструкцией по применению препарата |
M05.0, M05.1, M05.2, M05.3, M05.8, M06.0, M06.1, M06.4, M06.8, M08, M45, M32, M34, M07.2 |
впервые выявленное или установленное заболевание с высокой степенью активности воспалительного процесса или заболевание с резистентностью к проводимой лекарственной терапии |
терапевтическое лечение |
поликомпонентная иммуномодулирующая терапия с инициацией или заменой генно-инженерных биологических лекарственных препаратов или селективных ингибиторов семейства янус-киназ, лабораторной диагностики с использованием комплекса иммунологических исследований и (или) лучевых и (или) ультразвуковых методов диагностики |
211017 |
|||||||||||||||||
Сердечно-сосудистая хирургия |
|||||||||||||||||||||||
43. |
Коронарная реваскуляризация миокарда с применением ангиопластики в сочетании со стентированием при ишемической болезни сердца |
I20.0, I21.0, I21.1, I21.2, I21.3, I21.9, I22 |
нестабильная стенокардия, острый и повторный инфаркт миокарда (с подъемом сегмента ST электрокардиограммы) |
хирургическое лечение |
баллонная вазодилатация с установкой 1 стента в сосуд (сосуды) |
286179 |
|||||||||||||||||
44. |
Коронарная реваскуляризация миокарда с применением ангиопластики в сочетании со стентированием при ишемической болезни сердца |
I20.0, I21.0, I21.1, I21.2, I21.3, I21.9, I22 |
нестабильная стенокардия, острый и повторный инфаркт миокарда (с подъемом сегмента ST электрокардиограммы) |
хирургическое лечение |
баллонная вазодилатация с установкой 2 стентов в сосуд (сосуды) |
320137 |
|||||||||||||||||
45. |
Коронарная реваскуляризация миокарда с применением ангиопластики в сочетании со стентированием при ишемической болезни сердца |
I20.0, I21.0, I21.1, I21.2, I21.3, I21.9, I22 |
нестабильная стенокардия, острый и повторный инфаркт миокарда (с подъемом сегмента ST электрокардиограммы) |
хирургическое лечение |
баллонная вазодилатация с установкой 3 стентов в сосуд (сосуды) |
350865 |
|||||||||||||||||
46. |
Коронарная реваскуляризация миокарда с применением ангиопластики в сочетании со стентированием при ишемической болезни сердца |
I20.0, I21.4, I21.9, I22 |
нестабильная стенокардия, острый и повторный инфаркт миокарда (без подъема сегмента ST электрокардиограммы) |
хирургическое лечение |
баллонная вазодилатация с установкой 1 стента в сосуд (сосуды) |
211529 |
|||||||||||||||||
47. |
Коронарная реваскуляризация миокарда с применением ангиопластики в сочетании со стентированием при ишемической болезни сердца |
I20.0, I21.4, I21.9, I22 |
нестабильная стенокардия, острый и повторный инфаркт миокарда (без подъема сегмента ST электрокардиограммы) |
хирургическое лечение |
баллонная вазодилатация с установкой 2 стентов в сосуд (сосуды) |
243545 |
|||||||||||||||||
48. |
Коронарная реваскуляризация миокарда с применением ангиопластики в сочетании со стентированием при ишемической болезни сердца |
I20.0, I21.4, I21.9, I22 |
нестабильная стенокардия, острый и повторный инфаркт миокарда (без подъема сегмента ST электрокардиограммы) |
хирургическое лечение |
баллонная вазодилатация с установкой 3 стентов в сосуд (сосуды) |
282707 |
|||||||||||||||||
49. |
Коронарная реваскуляризация миокарда с применением ангиопластики в сочетании со стентированием при ишемической болезни сердца с установкой 1 стента |
I20.1, I20.8, I25 |
ишемическая болезнь сердца со стенозированием 1 коронарной артерии |
хирургическое лечение |
баллонная вазодилатация с установкой 1 стента в сосуд |
157995 |
|||||||||||||||||
50. |
Коронарная реваскуляризация миокарда с применением ангиопластики в сочетании со стентированием при ишемической болезни сердца с установкой 2 стентов |
I20.1, I20.8, I25 |
ишемическая болезнь сердца со стенозированием 2 коронарных артерий |
хирургическое лечение |
баллонная вазодилатация с установкой 2 стентов в сосуд (сосуды) |
185094 |
|||||||||||||||||
51. |
Коронарная реваскуляризация миокарда с применением ангиопластики в сочетании со стентированием при ишемической болезни сердца с установкой 3 стентов |
I20.1, I20.8, I25 |
ишемическая болезнь сердца со стенозированием 3 коронарных артерий |
хирургическое лечение |
баллонная вазодилатация с установкой 3 стентов в сосуд (сосуды) |
225315 |
|||||||||||||||||
52. |
Коронарная ангиопластика со стентированием в сочетании с применением внутрисосудистой визуализации и (или) оценки гемодинамической значимости стеноза по данным физиологической оценки коронарного кровотока (1 стент) |
I20.0, I20.1, I20.8, I20.9, I21.0, I21.1, I21.2, I21.3, I21.9, I22, I25, I25.0, I25.1, I25.2, I25.3, I25.4, I25.5, I25.6, I25.8, I25.9 |
ишемическая болезнь сердца |
хирургическое лечение |
баллонная вазодилятация и (или) стентирование с установкой 1 стента в сосуд с применением методов внутрисосудистой визуализации и (или) в сочетании с оценкой гемодинамической значимости стеноза по данным физиологической оценки коронарного кровотока (ФРК или МРК) при ишемической болезни сердца |
311547 |
|||||||||||||||||
53. |
Коронарная ангиопластика со стентированием в сочетании с применением внутрисосудистой визуализации и (или) оценки гемодинамической значимости стеноза по данным физиологической оценки коронарного кровотока (2 стента) |
I20.0, I20.1, I20.8, I20.9, I21.0, I21.1, I21.2, I21.3, I21.9, I22, I25, I25.0, I25.1, I25.2, I25.3, I25.4, I25.5, I25.6, I25.8, I25.9 |
ишемическая болезнь сердца |
хирургическое лечение |
баллонная вазодилятация и (или) стентирование с установкой 2 стентов в сосуд с применением методов внутрисосудистой визуализации и (или) в сочетании с оценкой гемодинамической значимости стеноза по данным физиологической оценки коронарного кровотока (ФРК или МРК) при ишемической болезни сердца |
337484 |
|||||||||||||||||
54. |
Коронарная ангиопластика со стентированием в сочетании с применением внутрисосудистой визуализации и (или) оценки гемодинамической значимости стеноза по данным физиологической оценки коронарного кровотока (3 стента) |
I20.0, I20.1, I20.8, I20.9, I21.0, I21.1, I21.2, I21.3, I21.9, I22, I25, I25.0, I25.1, I25.2, I25.3, I25.4, I25.5, I25.6, I25.8, I25.9 |
ишемическая болезнь сердца |
хирургическое лечение |
баллонная вазодилятация и (или) стентирование с установкой 3 стентов в сосуд с применением методов внутрисосудистой визуализации и (или) в сочетании с оценкой гемодинамической значимости стеноза по данным физиологической оценки коронарного кровотока (ФРК или МРК) при ишемической болезни сердца |
368081 |
|||||||||||||||||
55. |
Эндоваскулярная, хирургическая коррекция нарушений ритма сердца без имплантации кардиовертера-дефибриллятора у взрослых |
I44.1, I44.2, I45.2, I45.3, I45.6, I46.0, I47.0, I47.1, I47.2, I47.9, I48, I49.0, I49.5, Q22.5, Q24.6 |
пароксизмальные нарушения ритма и проводимости различного генеза, сопровождающиеся сердечной недостаточностью, гемодинамическими расстройствами и отсутствием эффекта от медикаментозной терапии |
хирургическое лечение |
имплантация частотно-адаптированного однокамерного кардиостимулятора |
194621 |
|||||||||||||||||
56. |
Эндоваскулярная, хирургическая коррекция нарушений ритма сердца без имплантации кардиовертера-дефибриллятора у детей |
I44.1, I44.2, I45.2, I45.3, I45.6, I46.0, I47.0, I47.1, I47.2, I47.9, I48, I49.0, I49.5, Q22.5, Q24.6 |
пароксизмальные нарушения ритма и проводимости различного генеза, сопровождающиеся сердечной недостаточностью, гемодинамическими расстройствами и отсутствием эффекта от медикаментозной терапии |
хирургическое лечение |
имплантация частотно-адаптированного однокамерного кардиостимулятора |
357815 |
|||||||||||||||||
57. |
Эндоваскулярная, хирургическая коррекция нарушений ритма сердца без имплантации кардиовертера-дефибриллятора |
I44.1, I44.2, I45.2, I45.3, I45.6, I46.0, I47.0, I47.1, I47.2, I47.9, I48, I49.0, I49.5, Q22.5, Q24.6 |
пароксизмальные нарушения ритма и проводимости различного генеза, сопровождающиеся сердечной недостаточностью, гемодинамическими расстройствами и отсутствием эффекта от лечения лекарственными препаратами |
хирургическое лечение |
имплантация частотно-адаптированного двухкамерного кардиостимулятора |
332753 |
|||||||||||||||||
58. |
Эндоваскулярная тромбэкстракция при остром ишемическом инсульте |
I63.0, I63.1, I63.2, I63.3, I63.4, I63.5, I63.8, I63.9 |
острый ишемический инсульт, вызванный тромботической или эмболической окклюзией церебральных или прецеребральных артерий |
хирургическое лечение |
эндоваскулярная механическая тромбэкстракция и (или) тромбоаспирация |
924120 |
|||||||||||||||||
59. |
Коронарная реваскуляризация миокарда с применением аортокоронарного шунтирования при ишемической болезни и различных формах сочетанной патологии |
I20.0, I21, I22, I24.0 |
ишемическая болезнь сердца со значительным проксимальным стенозированием главного ствола левой коронарной артерии, наличие 3 и более стенозов коронарных артерий в сочетании с патологией 1 или 2 клапанов сердца, аневризмой, дефектом межжелудочковой перегородки, нарушениями ритма и проводимости, другими полостными операциями |
хирургическое лечение |
коронарное шунтирование в условиях искусственного кровоснабжения |
626454 |
|||||||||||||||||
|
|
|
|
|
коронарное шунтирование на работающем сердце без использования искусственного кровообращения |
|
|||||||||||||||||
60. |
Коронарные ангиопластика или стентирование в сочетании с внутрисосудистой ротационной атерэктомией при ишемической болезни сердца |
I20.0 I20.1 I20.8 I20.9 I21.0 I21.1 I21.2 I21.3 I21.9 I22 I25 I25.0 I25.1 I25.2 I25.3 I25.4 I25.5 I25.6 I25.8 I25.9 |
ишемическая болезнь сердца со стенотическим или окклюзионным поражением коронарных артерий |
хирургическое лечение |
Ротационная коронарная атерэктомия, баллонная вазодилятация с установкой 1 - 3 стентов в коронарные артерии |
453083 |
|||||||||||||||||
61. |
Хирургическое лечение хронической сердечной недостаточности |
I42.1, I23.3, I23.5, I23.4, I50.0 |
хроническая сердечная недостаточность различного генеза (ишемическая болезнь сердца, гипертрофическая кардиомиопатия с обструкцией путей оттока, дилятационная кардиомиопатия и другие) 2Б - 3 стадии (классификация Стражеско-Василенко), III - IV функционального класса (NYHA), фракция выброса левого желудочка менее 40 процентов |
хирургическое лечение |
иссечение гипертрофированных мышц при обструктивной гипертрофической кардиомиопатии |
741488 |
|||||||||||||||||
|
|
|
|
|
реконструкция левого желудочка |
|
|||||||||||||||||
|
|
|
|
|
имплантация систем моно- и бивентрикулярного обхода желудочков сердца |
|
|||||||||||||||||
|
|
|
|
|
ресинхронизирующая электрокардиостимуляция |
|
|||||||||||||||||
62. |
Хирургическая коррекция поражений клапанов сердца при повторном многоклапанном протезировании |
I08.0, I08.1, I08.2, I08.3, I08.8, I08.9, I47.0, I47.1, I33.0, I33.9, T82.0, T82.1, T82.2, T82.3, T82.6, T82.7, T82.8 |
повторные операции на 2 - 3 клапанах. Поражения клапанов сердца в сочетании с коррекцией фибрилляции предсердий. Поражения клапанов в сочетании с ИБС. Декомпенсированные состояния при многоклапанных пороках сердца, обусловленные инфекционным, протезным эндокардитом (острое, подострое течение) |
хирургическое лечение |
репротезирование клапанов сердца |
726061 |
|||||||||||||||||
|
|
|
|
|
ререпротезирование клапанов сердца |
|
|||||||||||||||||
|
|
|
|
|
репротезирование и пластика клапанов |
|
|||||||||||||||||
|
|
|
|
|
протезирование 2 и более клапанов и вмешательства на коронарных артериях (аортокоронарное шунтирование) |
|
|||||||||||||||||
|
|
|
|
|
протезирование 2 и более клапанов и вмешательства по поводу нарушений ритма (эндоваскулярная деструкция дополнительных проводящих путей и аритмогенных зон сердца) |
|
|||||||||||||||||
63. |
Трансвенозная экстракция эндокардиальных электродов у пациентов с имплантируемыми устройствами |
T82.1, T82.7, T82.8, T82.9, I51.3, I39.2, I39.4, I97.8 |
осложнения со стороны имплантируемой антиаритмической системы, связанные с местным или распространенным инфекционным процессом, наличием хронического болевого синдрома, тромбозом или стенозом магистральных вен, дисфункцией системы и иными клиническими состояниями, требующими ее удаления |
хирургическое лечение |
трансвенозная экстракция эндокардиальных электродов с применением механических и (или) лазерных систем экстракции |
694329 |
|||||||||||||||||
64. |
Гибридные операции при многоуровневом поражении магистральных артерий и артерий нижних конечностей у больных сахарным диабетом |
E10.5, E11.5 |
сахарный диабет 1 и 2 типа с многоуровневым окклюзионно-стенотическим поражением артерий |
хирургическое лечение |
одномоментное проведение рентгенэндоваскулярной реваскуляризации нижней конечности (баллонная ангиопластика, при необходимости со стентированием) и открытой операции (протезирование, шунтирование, эндартерэктомия, пластика, тромбэктомия) |
603247 |
|||||||||||||||||
Торакальная хирургия |
|||||||||||||||||||||||
65. |
Эндоскопические и эндоваскулярные операции на органах грудной полости |
I27.0 |
первичная легочная гипертензия |
хирургическое лечение |
атриосептостомия |
202149 |
|||||||||||||||||
|
|
I37 |
стеноз клапана легочной артерии |
хирургическое лечение |
баллонная ангиопластика |
|
|||||||||||||||||
|
Видеоторакоскопические операции на органах грудной полости |
J43 |
эмфизема легкого |
хирургическое лечение |
видеоторакоскопическая резекция легких при осложненной эмфиземе |
|
|||||||||||||||||
66. |
Расширенные и реконструктивно-пластические операции на органах грудной полости |
J43 |
эмфизема легкого |
хирургическое лечение |
пластика гигантских булл легкого |
344884 |
|||||||||||||||||
Травматология и ортопедия |
|||||||||||||||||||||||
67. |
Реконструктивные и декомпрессивные операции при травмах и заболеваниях позвоночника с резекцией позвонков, корригирующей вертебротомией с использованием протезов тел позвонков и межпозвонковых дисков, костного цемента и остеозамещающих материалов с применением погружных и наружных фиксирующих устройств |
B67, D16, D18, M88 |
деструкция и деформация (патологический перелом) позвонков вследствие их поражения доброкачественным новообразованием непосредственно или контактным путем в результате воздействия опухоли спинного мозга, спинномозговых нервов, конского хвоста и их оболочек |
хирургическое лечение |
восстановление высоты тела позвонка и его опорной функции путем введения костного цемента или биокомпозитных материалов под интраоперационной флюороскопией |
198755 |
|||||||||||||||||
|
|
M42, M43, M45, M46, M48, M50, M51, M53, M92, M93, M95, Q76.2 |
дегенеративно-дистрофическое поражение межпозвонковых дисков, суставов и связок позвоночника с формированием грыжи диска, деформацией (гипертрофией) суставов и связочного аппарата, нестабильностью сегмента, спондилолистезом, деформацией и стенозом позвоночного канала и его карманов |
хирургическое лечение |
восстановление формы и функции межпозвонкового диска путем пункционной декомпрессивной нуклеопластики с обязательной интраоперационной флюороскопией |
|
|||||||||||||||||
|
Пластика крупных суставов конечностей с восстановлением целостности внутрисуставных образований, замещением костно-хрящевых дефектов синтетическими и биологическими материалами |
M00, M01, M03.0, M12.5, M17 |
выраженное нарушение функции крупного сустава конечности любой этиологии |
хирургическое лечение |
артродез крупных суставов конечностей с различными видами фиксации и остеосинтеза |
|
|||||||||||||||||
|
Реконструктивно-пластические операции при комбинированных дефектах и деформациях дистальных отделов конечностей с использованием чрескостных аппаратов и прецизионной техники, а также замещением мягкотканных и костных хрящевых дефектов синтетическими и биологическими материалами |
M24.6, Z98.1, G80.1, G80.2, M21.0, M21.2, M21.4, M21.5, M21.9, Q68.1, Q72.5, Q72.6, Q72.8, Q72.9, Q74.2, Q74.3, Q74.8, Q77.7, Q87.3, G11.4, G12.1, G80.9, S44, S45, S46, S50, M19.1, M20.1, M20.5, Q05.9, Q66.0, Q66.5, Q66.8, Q68.2 |
врожденные и приобретенные дефекты и деформации стопы и кисти, предплечья различной этиологии у взрослых. Любой этиологии деформации стопы и кисти у детей |
хирургическое лечение |
артролиз и артродез суставов кисти с различными видами чрескостного, накостного и интрамедуллярного остеосинтеза |
|
|||||||||||||||||
|
|
|
|
|
реконструктивно-пластическое хирургическое вмешательство на костях стоп с использованием ауто- и аллотрансплантатов, имплантатов, остеозамещающих материалов, металлоконструкций |
|
|||||||||||||||||
|
Реконструктивно-пластические операции на костях таза, верхних и нижних конечностях с использованием погружных или наружных фиксирующих устройств, синтетических и биологических остеозамещающих материалов, компьютерной навигации |
S70.7, S70.9, S71, S72, S77, S79, S42, S43, S47, S49, S50, M99.9, M21.6, M95.1, M21.8, M21.9, Q66, Q78, M86, G11.4, G12.1, G80.9, G80.1, G80.2 |
любой этиологии деформации таза, костей верхних и нижних конечностей (угловая деформация не менее 20 градусов, смещение по периферии не менее 20 мм) любой локализации, в том числе многоуровневые и сопровождающиеся укорочением конечности (не менее 30 мм), стойкими контрактурами суставов. Любой этиологии дефекты костей таза, верхних и нижних конечностей (не менее 20 мм) любой локализации, в том числе сопровождающиеся укорочением конечности (не менее 30 мм), стойкими контрактурами суставов. Деформации костей таза, бедренной кости у детей со спастическим синдромом |
хирургическое лечение |
чрескостный остеосинтез с использованием метода цифрового анализа |
|
|||||||||||||||||
|
|
|
|
|
чрескостный остеосинтез методом компоновок аппаратов с использованием модульной трансформации |
|
|||||||||||||||||
|
|
|
|
|
корригирующие остеотомии костей верхних и нижних конечностей |
|
|||||||||||||||||
|
|
|
|
|
комбинированное и последовательное использование чрескостного и блокируемого интрамедуллярного или накостного остеосинтеза |
|
|||||||||||||||||
|
|
M25.3, M91, M95.8, Q65.0, Q65.1, Q65.3, Q65.4, Q65.8, M16.2, M16.3, M92 |
дисплазии, аномалии развития, последствия травм крупных суставов |
хирургическое лечение |
реконструкция проксимального, дистального отдела бедренной, большеберцовой костей при пороках развития, приобретенных деформациях, требующих корригирующей остеотомии, с остеосинтезом погружными имплантатами |
|
|||||||||||||||||
|
|
|
|
|
создание оптимальных взаимоотношений в суставе путем выполнения различных вариантов остеотомий бедренной и большеберцовой костей с изменением их пространственного положения и фиксацией имплантатами или аппаратами внешней фиксации |
|
|||||||||||||||||
|
|
M24.6 |
анкилоз крупного сустава в порочном положении |
хирургическое лечение |
корригирующие остеотомии с фиксацией имплантатами или аппаратами внешней фиксации |
|
|||||||||||||||||
68. |
Реконструктивные и декомпрессивные операции при травмах и заболеваниях позвоночника с резекцией позвонков, корригирующей вертебротомией с использованием протезов тел позвонков и межпозвонковых дисков, костного цемента и остеозамещающих материалов с применением погружных и наружных фиксирующих устройств |
A18.0, S12.0, S12.1, S13, S14, S19, S22.0, S22.1, S23, S24, S32.0, S32.1, S33, S34, T08, T09, T85, T91, M80, M81, M82, M86, M85, M87, M96, M99, Q67, Q76.0, Q76.1, Q76.4, Q77, Q76.3 |
переломы позвонков, повреждения (разрыв) межпозвонковых дисков и связок позвоночника, деформации позвоночного столба вследствие его врожденной патологии или перенесенных заболеваний |
хирургическое лечение |
декомпрессивно-стабилизирующее вмешательство с резекцией позвонка, межпозвонкового диска, связочных элементов сегмента позвоночника из вентрального или заднего доступов, репозиционно-стабилизирующий спондилосинтез с использованием костной пластики (спондилодеза), погружных имплантатов |
427498 |
|||||||||||||||||
69. |
Эндопротезирование коленных суставов при выраженных деформациях, дисплазии, анкилозах, неправильно сросшихся и несросшихся переломах области сустава, посттравматических вывихах и подвывихах, остеопорозе, в том числе с использованием компьютерной навигации |
M17 |
деформирующий артроз в сочетании с посттравматическими и послеоперационными деформациями конечности на различном уровне и в различных плоскостях |
хирургическое лечение |
имплантация эндопротеза с одновременной реконструкцией биологической оси конечности |
231772 |
|||||||||||||||||
70. |
Эндопротезирование суставов конечностей при выраженных деформациях, дисплазии, анкилозах, неправильно сросшихся и несросшихся переломах области сустава, посттравматических вывихах и подвывихах, остеопорозе и системных заболеваниях, в том числе с использованием компьютерной навигации |
M16 |
деформирующий артроз в сочетании с посттравматическими и послеоперационными деформациями конечности на различном уровне и в различных плоскостях |
хирургическое лечение |
имплантация эндопротеза, в том числе под контролем компьютерной навигации, с одновременной реконструкцией биологической оси конечности |
355183 |
|||||||||||||||||
|
|
|
|
|
устранение сложных многоплоскостных деформаций за счет использования чрескостных аппаратов со свойствами пассивной компьютерной навигации |
|
|||||||||||||||||
|
|
|
|
|
имплантация эндопротеза, в том числе под контролем компьютерной навигации, с предварительным удалением аппаратов внешней фиксации |
|
|||||||||||||||||
|
|
M16.2, M16.3 |
деформирующий артроз в сочетании с дисплазией сустава |
хирургическое лечение |
имплантация специальных диспластических компонентов эндопротеза с костной аутопластикой крыши вертлужной впадины или замещением дефекта крыши опорными блоками из трабекуллярного металла |
|
|||||||||||||||||
|
|
|
|
|
укорачивающая остеотомия бедренной кости и имплантация специальных диспластических компонентов эндопротеза с реконструкцией отводящего механизма бедра путем транспозиции большого вертела |
|
|||||||||||||||||
|
|
M16.4, M16.5 |
посттравматический деформирующий артроз сустава с вывихом или подвывихом |
хирургическое лечение |
имплантация эндопротеза, в том числе с использованием компьютерной навигации, и замещением дефекта костным аутотрансплантатом или опорными блоками из трабекулярного металла |
|
|||||||||||||||||
|
|
|
|
|
артролиз и управляемое восстановление длины конечности посредством применения аппаратов внешней фиксации |
|
|||||||||||||||||
|
|
|
|
|
имплантация эндопротеза с замещением дефекта костным аутотрансплантатом или опорными блоками из трабекулярного металла с предварительным удалением аппарата внешней фиксации |
|
|||||||||||||||||
71. |
Реконструктивные и корригирующие операции при сколиотических деформациях позвоночника 3 - 4 степени с применением имплантатов, стабилизирующих систем, аппаратов внешней фиксации, в том числе у детей, в сочетании с аномалией развития грудной клетки |
M40, M41, Q67, Q76, Q77.4, Q85, Q87 |
реберный горб. Врожденные деформации позвоночника. Врожденные деформации грудной клетки. Остеохондродисплазия и спондилоэпифизарная дисплазия. Ахондроплазия. Нейрофиброматоз. Синдром Марфана |
хирургическое лечение |
пластика грудной клетки, в том числе с применением погружных фиксаторов |
445379 |
|||||||||||||||||
72. |
Реконструктивные и декомпрессивные операции при травмах и заболеваниях позвоночника с резекцией позвонков, корригирующей вертебротомией с использованием протезов тел позвонков и межпозвонковых дисков, костного цемента и остеозамещающих материалов с применением погружных и наружных фиксирующих устройств |
M42, M43, M45, M46, M48, M50, M51, M53, M92, M93, M95, Q76.2 |
дегенеративно-дистрофическое поражение межпозвонковых дисков, суставов и связок позвоночника с формированием грыжи диска, деформацией (гипертрофией) суставов и связочного аппарата, нестабильностью сегмента, спондилолистезом, деформацией и стенозом позвоночного канала и его карманов |
хирургическое лечение |
декомпрессивно-стабилизирующее вмешательство с резекцией позвонка, межпозвонкового диска, связочных элементов сегмента позвоночника из заднего или вентрального доступов, с фиксацией позвоночника, с использованием костной пластики (спондилодеза), погружных имплантатов и стабилизирующих систем (ригидных или динамических) при помощи микроскопа, эндоскопической техники и малоинвазивного инструментария |
428217 |
|||||||||||||||||
73. |
Реэндопротезирование суставов конечностей |
Z96.6, M96.6, D61, D66, D67, D68, M87.0 |
глубокая инфекция в области эндопротеза |
хирургическое лечение |
удаление с помощью ревизионного набора инструментов временного спейсера и имплантация ревизионных эндопротезных систем с замещением костных дефектов аллотрансплантатами или биокомпозитными материалами и применением дополнительных средств фиксации |
426373 |
|||||||||||||||||
|
|
|
нестабильность компонентов эндопротеза сустава конечности |
хирургическое лечение |
удаление нестабильных компонентов эндопротеза и костного цемента и имплантация ревизионных эндопротезных систем с замещением костных дефектов аллотрансплантатами или биокомпозитными материалами и применением дополнительных средств фиксации |
|
|||||||||||||||||
|
|
|
рецидивирующие вывихи и разобщение компонентов эндопротеза |
хирургическое лечение |
удаление хорошо фиксированных компонентов эндопротеза и костного цемента с использованием ревизионного набора инструментов и реимплантация ревизионных эндопротезов в биомеханически правильном положении |
|
|||||||||||||||||
|
|
|
глубокая инфекция в области эндопротеза |
хирургическое лечение |
удаление хорошо фиксированных компонентов эндопротеза и костного цемента с использованием ревизионного набора инструментов и имплантация импрегнированного антибиотиками артикулирующего или блоковидного спейсера |
|
|||||||||||||||||
Урология |
|||||||||||||||||||||||
74. |
Реконструктивно-пластические операции на органах мочеполовой системы, включающие кишечную пластику мочевых путей, реимплантацию мочеточников, пластику мочевых путей с использованием аутологичных лоскутов, коррекцию урогенитальных свищей |
N 13.0, N 13.1, N 13.2, N 35, Q54, Q64.0, Q64.1, Q62.1, Q62.2, Q62.3, Q62.7, C67, N 82.1, N 82.8, N 82.0, N 32.2, N 33.8 |
стриктура мочеточника. Стриктура уретры. Сморщенный мочевой пузырь. Гипоспадия. Эписпадия. Экстрофия мочевого пузыря. Врожденный уретерогидронефроз. Врожденный мегауретер. Врожденное уретероцеле, в том числе при удвоении почки. Врожденный пузырно-мочеточниковый рефлюкс. Опухоль мочевого пузыря. Урогенитальный свищ, осложненный, рецидивирующий |
хирургическое лечение |
уретропластика кожным лоскутом |
144186 |
|||||||||||||||||
|
|
|
|
|
кишечная пластика мочеточника |
|
|||||||||||||||||
|
|
|
|
|
уретероцистоанастомоз (операция Боари), в том числе у детей |
|
|||||||||||||||||
|
|
|
|
|
уретероцистоанастомоз при рецидивных формах уретерогидронефроза |
|
|||||||||||||||||
|
|
|
|
|
уретероилеосигмостомия у детей |
|
|||||||||||||||||
|
|
|
|
|
эндоскопическое бужирование и стентирование мочеточника у детей |
|
|||||||||||||||||
|
|
|
|
|
цистопластика и восстановление уретры при гипоспадии, эписпадии и экстрофии |
|
|||||||||||||||||
|
|
|
|
|
пластическое ушивание свища с анатомической реконструкцией |
|
|||||||||||||||||
|
|
|
|
|
аппендикоцистостомия по Митрофанову у детей с нейрогенным мочевым пузырем |
|
|||||||||||||||||
|
|
|
|
|
радикальная цистэктомия с кишечной пластикой мочевого пузыря |
|
|||||||||||||||||
|
|
|
|
|
аугментационная цистопластика |
|
|||||||||||||||||
|
|
|
|
|
восстановление уретры с использованием реваскуляризированного свободного лоскута |
|
|||||||||||||||||
|
|
|
|
|
уретропластика лоскутом из слизистой рта |
|
|||||||||||||||||
|
|
|
|
|
иссечение и закрытие свища женских половых органов (фистулопластика) |
|
|||||||||||||||||
|
Оперативные вмешательства на органах мочеполовой системы с использованием лапароскопической техники |
N 28.1, Q61.0, N 13.0, N 13.1, N 13.2, N 28, I86.1 |
опухоль предстательной железы. Опухоль почки. Опухоль мочевого пузыря. Опухоль почечной лоханки. Прогрессивно растущая киста почки. Стриктура мочеточника |
хирургическое лечение |
лапаро- и экстраперитонеоскопическая простатэктомия |
|
|||||||||||||||||
|
|
|
|
|
лапаро- и экстраперитонеоскопическая цистэктомия |
|
|||||||||||||||||
|
|
|
|
|
лапаро- и ретроперитонеоскопическая тазовая лимфаденэктомия |
|
|||||||||||||||||
|
|
|
|
|
лапаро- и ретроперитонеоскопическая нефрэктомия |
|
|||||||||||||||||
|
|
|
|
|
лапаро- и ретроперитонеоскопическое иссечение кисты почки |
|
|||||||||||||||||
|
|
|
|
|
лапаро- и ретроперитонеоскопическая пластика лоханочно-мочеточникового сегмента, мочеточника |
|
|||||||||||||||||
|
|
|
опухоль предстательной железы. Опухоль почки. Опухоль мочевого пузыря. Опухоль почечной лоханки |
хирургическое лечение |
лапаро- и ретроперитонеоскопическая нефроуретерэктомия |
|
|||||||||||||||||
|
|
|
|
|
лапаро- и ретроперитонеоскопическая резекция почки |
|
|||||||||||||||||
|
Рецидивные и особо сложные операции на органах мочеполовой системы |
N 20.0, N 20.1, N 20.2, N 13.0, N 13.1, N 13.2, Q62.1, Q62.2, Q62.3, Q62.7 |
камни почек. Камни мочеточника. Камни почек с камнями мочеточника. Стриктура мочеточника. Врожденный уретерогидронефроз. Врожденный мегауретер |
хирургическое лечение |
перкутанная нефролитолапоксия в сочетании с лазерной литотрипсией |
|
|||||||||||||||||
75. |
Оперативные вмешательства на органах мочеполовой системы с имплантацией синтетических сложных и сетчатых протезов |
R32, N 31.2 |
недержание мочи при напряжении. Несостоятельность сфинктера мочевого пузыря. Атония мочевого пузыря |
хирургическое лечение |
петлевая пластика уретры с использованием петлевого, синтетического, сетчатого протеза при недержании мочи |
216729 |
|||||||||||||||||
76. |
Оперативные вмешательства на органах мочеполовой системы с имплантацией синтетических сложных и сетчатых протезов |
N 81, R32, N 48.4, N 13.7, N 31.2 |
пролапс тазовых органов. Недержание мочи при напряжении. Несостоятельность сфинктера мочевого пузыря. Эректильная дисфункция. Пузырно-лоханочный рефлюкс высокой степени у детей. Атония мочевого пузыря |
хирургическое лечение |
пластика тазового дна с использованием синтетического, сетчатого протеза при пролапсе гениталий у женщин |
219693 |
|||||||||||||||||
Хирургия |
|||||||||||||||||||||||
77. |
Микрохирургические, расширенные, комбинированные и реконструктивно-пластические операции на поджелудочной железе, в том числе лапароскопически ассистированные операции |
K86.0 - K86.8 |
заболевания поджелудочной железы |
хирургическое лечение |
резекция поджелудочной железы субтотальная |
237533 |
|||||||||||||||||
|
|
|
|
|
наложение гепатикоеюноанастомоза |
|
|||||||||||||||||
|
|
|
|
|
резекция поджелудочной железы эндоскопическая |
|
|||||||||||||||||
|
|
|
|
|
дистальная резекция поджелудочной железы с сохранением селезенки |
|
|||||||||||||||||
|
|
|
|
|
дистальная резекция поджелудочной железы со спленэктомией |
|
|||||||||||||||||
|
|
|
|
|
срединная резекция поджелудочной железы (атипичная резекция) |
|
|||||||||||||||||
|
|
|
|
|
панкреатодуоденальная резекция с резекцией желудка |
|
|||||||||||||||||
|
|
|
|
|
субтотальная резекция головки поджелудочной железы |
|
|||||||||||||||||
|
|
|
|
|
продольная панкреатоеюностомия |
|
|||||||||||||||||
|
Микрохирургические и реконструктивно-пластические операции на печени, желчных протоках и сосудах печени, в том числе эндоваскулярные операции на сосудах печени и реконструктивные операции на сосудах системы воротной вены, стентирование внутри- и внепеченочных желчных протоков |
D18.0, D13.4, D13.5, B67.0, K76.6, K76.8, Q26.5, I85.0 |
заболевания, врожденные аномалии печени, желчных протоков, воротной вены. Новообразования печени. Новообразования внутрипеченочных желчных протоков. Новообразования внепеченочных желчных протоков. Новообразования желчного пузыря. Инвазия печени, вызванная эхинококком |
хирургическое лечение |
резекция печени с использованием лапароскопической техники |
|
|||||||||||||||||
|
|
|
|
|
резекция одного сегмента печени |
|
|||||||||||||||||
|
|
|
|
|
резекция сегмента (сегментов) печени с реконструктивно-пластическим компонентом |
|
|||||||||||||||||
|
|
|
|
|
резекция печени атипичная |
|
|||||||||||||||||
|
|
|
|
|
эмболизация печени с использованием лекарственных средств |
|
|||||||||||||||||
|
|
|
|
|
резекция сегмента (сегментов) печени комбинированная с ангиопластикой |
|
|||||||||||||||||
|
|
|
|
|
абляция при новообразованиях печени |
|
|||||||||||||||||
|
Реконструктивно-пластические, в том числе лапароскопически ассистированные операции на тонкой, толстой кишке и промежности |
D12.6, K60.4, N 82.2, N 82.3, N 82.4, K57.2, K59.3, Q43.1, Q43.2, Q43.3, Q52.2, K59.0, K59.3, Z93.2, Z93.3, K55.2, K51, K50.0, K50.1, K50.8, K57.2, K62.3, K62.8 |
семейный аденоматоз толстой кишки, тотальное поражение всех отделов толстой кишки полипами |
хирургическое лечение |
реконструктивно-пластическая операция по восстановлению непрерывности кишечника - закрытие стомы с формированием анастомоза |
|
|||||||||||||||||
|
|
|
|
|
колэктомия с резекцией прямой кишки, мукозэктомией прямой кишки, с формированием тонкокишечного резервуара, илеоректального анастомоза, илеостомия |
|
|||||||||||||||||
|
|
|
|
|
субтотальная резекция ободочной кишки с брюшно-анальной резекцией прямой кишки и низведением правых отделов ободочной кишки в анальный канал |
|
|||||||||||||||||
|
|
|
свищ прямой кишки 3 - 4 степени сложности |
хирургическое лечение |
иссечение свища, пластика свищевого отверстия полнослойным лоскутом стенки прямой кишки - сегментарная проктопластика, пластика анальных сфинктеров |
|
|||||||||||||||||
|
|
|
ректовагинальный (коловагинальный) свищ |
хирургическое лечение |
иссечение свища с пластикой внутреннего свищевого отверстия сегментом прямой или ободочной кишки |
|
|||||||||||||||||
|
|
|
дивертикулярная болезнь ободочной кишки, осложненное течение |
хирургическое лечение |
резекция ободочной кишки, в том числе с ликвидацией свища |
|
|||||||||||||||||
|
|
|
мегадолихоколон, рецидивирующие завороты сигмовидной кишки |
хирургическое лечение |
резекция ободочной кишки с аппендэктомией, разворотом кишки на 180 градусов, формированием асцендо-ректального анастомоза |
|
|||||||||||||||||
|
|
|
болезнь Гиршпрунга, мегадолихосигма |
хирургическое лечение |
резекция ободочной кишки с формированием наданального конце-бокового колоректального анастомоза |
|
|||||||||||||||||
|
|
|
хронический толстокишечный стаз в стадии декомпенсации |
хирургическое лечение |
резекция ободочной кишки с аппендэктомией, разворотом кишки на 180 градусов, формированием асцендо-ректального анастомоза |
|
|||||||||||||||||
|
|
|
колостома, илеостома, еюностома, состояние после обструктивной резекции ободочной кишки |
хирургическое лечение |
реконструктивно-восстановительная операция по восстановлению непрерывности кишечника с ликвидацией стомы, формированием анастомоза |
|
|||||||||||||||||
|
|
|
врожденная ангиодисплазия толстой кишки |
хирургическое лечение |
резекция пораженных отделов ободочной и (или) прямой кишки |
|
|||||||||||||||||
|
|
|
язвенный колит, тотальное поражение, хроническое непрерывное течение, тяжелая гормонозависимая или гормонорезистентная форма |
хирургическое лечение |
колпроктэктомия с формированием резервуарного анастомоза, илеостомия |
|
|||||||||||||||||
|
|
|
|
|
колэктомия с брюшно-анальной резекцией прямой кишки, илеостомия |
|
|||||||||||||||||
|
|
|
|
|
резекция оставшихся отделов ободочной и прямой кишки, илеостомия |
|
|||||||||||||||||
|
|
|
болезнь Крона тонкой, толстой кишки и в форме илеоколита, осложненное течение, тяжелая гормонозависимая или гормонорезистентная форма |
хирургическое лечение |
колпроктэктомия с формированием резервуарного анастомоза, илеостомия |
|
|||||||||||||||||
|
|
|
|
|
резекция пораженного участка тонкой и (или) толстой кишки, в том числе с формированием анастомоза, илеостомия (колостомия) |
|
|||||||||||||||||
78. |
Хирургическое лечение новообразований надпочечников и забрюшинного пространства |
E27.5, D35.0, D48.3, E26.0, E24 |
новообразования надпочечников и забрюшинного пространства заболевания надпочечников гиперальдостеронизм гиперкортицизм. Синдром Иценко - Кушинга (кортикостерома) |
хирургическое лечение |
односторонняя адреналэктомия открытым доступом (лапаротомия, люмботомия, торакофренолапаротомия) |
268904 |
|||||||||||||||||
|
|
|
|
|
удаление параганглиомы открытым доступом (лапаротомия, люмботомия, торакофренолапаротомия) |
|
|||||||||||||||||
|
|
|
|
|
эндоскопическое удаление параганглиомы |
|
|||||||||||||||||
|
|
|
|
|
аортокавальная лимфаденэктомия лапаротомным доступом |
|
|||||||||||||||||
|
|
|
|
|
эндоскопическая адреналэктомия с опухолью |
|
|||||||||||||||||
|
|
|
|
|
двусторонняя эндоскопическая адреналэктомия |
|
|||||||||||||||||
|
|
|
|
|
двусторонняя эндоскопическая адреналэктомия с опухолями |
|
|||||||||||||||||
|
|
|
|
|
аортокавальная лимфаденэктомия эндоскопическая |
|
|||||||||||||||||
|
|
|
|
|
удаление неорганной забрюшинной опухоли |
|
|||||||||||||||||
Челюстно-лицевая хирургия |
|||||||||||||||||||||||
79. |
Реконструктивно-пластические операции при врожденных пороках развития черепно-челюстно-лицевой области |
Q36.9 |
врожденная полная односторонняя расщелина верхней губы |
хирургическое лечение |
реконструктивная хейлоринопластика |
191748 |
|||||||||||||||||
|
|
L91, M96, M95.0 |
рубцовая деформация верхней губы и концевого отдела носа после ранее проведенной хейлоринопластики |
хирургическое лечение |
хирургическая коррекция рубцовой деформации верхней губы и носа местными тканями |
|
|||||||||||||||||
|
|
Q35.1, M96 |
послеоперационный дефект твердого неба |
хирургическое лечение |
пластика твердого неба лоскутом на ножке из прилегающих участков (из щеки, языка, верхней губы, носогубной складки) |
|
|||||||||||||||||
|
|
|
|
|
реконструктивно-пластическая операция с использованием реваскуляризированного лоскута |
|
|||||||||||||||||
|
|
Q35, Q38 |
врожденная и приобретенная небно-глоточная недостаточность различного генеза |
хирургическое лечение |
реконструктивная операция при небно-глоточной недостаточности (велофарингопластика, комбинированная повторная урановелофарингопластика, сфинктерная фарингопластика) |
|
|||||||||||||||||
|
|
Q18, Q30 |
врожденная расщелина носа, лица - косая, поперечная, срединная |
хирургическое лечение |
хирургическое устранение расщелины, в том числе методом контурной пластики с использованием трансплантационных и имплантационных материалов |
|
|||||||||||||||||
|
|
K07.0, K07.1, K07.2 |
аномалии челюстно-лицевой области, включая аномалии прикуса |
хирургическое лечение |
хирургическое устранение аномалий челюстно-лицевой области путем остеотомии и перемещения суставных дисков и зубочелюстных комплексов |
|
|||||||||||||||||
|
Реконструктивно-пластические операции по устранению обширных дефектов и деформаций мягких тканей, отдельных анатомических зон и (или) структур головы, лица и шеи |
M95.1, Q87.0 |
субтотальный дефект и деформация ушной раковины |
хирургическое лечение |
пластика с использованием тканей из прилегающих к ушной раковине участков |
|
|||||||||||||||||
|
|
Q18.5 |
микростомия |
хирургическое лечение |
пластическое устранение микростомы |
|
|||||||||||||||||
|
|
Q18.4 |
макростомия |
хирургическое лечение |
пластическое устранение макростомы |
|
|||||||||||||||||
|
Реконструктивно-пластические, микрохирургические и комбинированные операции при лечении новообразований мягких тканей и (или) костей лицевого скелета с одномоментным пластическим устранением образовавшегося раневого дефекта или замещением его с помощью сложного челюстно-лицевого протезирования |
D11.0 |
доброкачественное новообразование околоушной слюнной железы |
хирургическое лечение |
удаление новообразования |
|
|||||||||||||||||
|
Реконструктивно-пластические, микрохирургические и комбинированные операции при лечении новообразований мягких тканей и (или) костей лицевого скелета с одномоментным пластическим устранением образовавшегося раневого дефекта или замещением его с помощью сложного челюстно-лицевого протезирования |
D11.9 |
новообразование околоушной слюнной железы с распространением в прилегающие области |
хирургическое лечение |
удаление новообразования |
|
|||||||||||||||||
|
|
D16.4, D16.5 |
доброкачественные новообразования челюстей и послеоперационные дефекты |
хирургическое лечение |
удаление новообразования с одномоментным устранением дефекта с использованием трансплантационных и имплантационных материалов, в том числе и трансплантатов на сосудистой ножке и челюстно-лицевых протезов |
|
|||||||||||||||||
|
|
T90.2 |
последствия переломов черепа и костей лицевого скелета |
хирургическое лечение |
устранение дефектов и деформаций с использованием трансплантационных и имплантационных материалов |
|
|||||||||||||||||
Эндокринология |
|||||||||||||||||||||||
80. |
Терапевтическое лечение сахарного диабета и его сосудистых осложнений (нефропатии, нейропатии, диабетической стопы, ишемических поражений сердца и головного мозга), включая заместительную инсулиновую терапию системами постоянной подкожной инфузии |
E10.9, E11.9, E13.9, E14.9 |
сахарный диабет с нестандартным течением, синдромальные, моногенные формы сахарного диабета |
терапевтическое лечение |
комплексное лечение, включая персонализированную терапию сахарного диабета на основе молекулярно-генетических, иммунологических, гормональных и биохимических методов диагностики |
260370 |
|||||||||||||||||
|
|
E10.2, E10.4, E10.5, E10.7, E11.2, E11.4, E11.5, E11.7 |
сахарный диабет 1 и 2 типа с поражением почек, неврологическими нарушениями, нарушениями периферического кровообращения и множественными осложнениями, синдромом диабетической стопы |
терапевтическое лечение |
комплексное лечение, включая установку средств суточного мониторирования гликемии с компьютерным анализом вариабельности суточной гликемии и нормализацией показателей углеводного обмена системой непрерывного введения инсулина (инсулиновая помпа) |
|
|||||||||||||||||
81. |
Комплексное лечение тяжелых форм АКТГ-синдрома |
E24.3 |
эктопический АКТГ - синдром (с выявленным источником эктопической секреции) |
хирургическое лечение |
хирургическое лечение с последующим иммуногистохимическим исследованием ткани удаленной опухоли |
159221 |
|||||||||||||||||
|
|
E24.9 |
синдром Иценко - Кушинга неуточненный |
хирургическое лечение |
хирургическое лечение гиперкортицизма с проведением двухсторонней адреналэктомии, применением аналогов соматостатина пролонгированного действия, блокаторов стероидогенеза |
|
|||||||||||||||||
* Высокотехнологичная медицинская
помощь оплачивается с применением
коэффициента дифференциации к доле
заработной платы в составе норматива
финансовых затрат на единицу объема
медицинской помощи:
1 группа - 35%; 2 группа - 41%; 3 группа - 17%;
4 группа - 31%; 5 группа - 23%; 6 группа - 32%; 7
группа - 7%; 8 группа - 52%; 9 группа - 35%; 10
группа - 50%; 11 группа - 29%; 12 группа - 26%; 13
группа - 21%; 14 группа - 18%; 15 группа - 18%; 16
группа - 39%; 17 группа - 30%; 18 группа - 23%; 19
группа - 32%; 20 группа - 28%; 21 группа - 56%; 22
группа - 38%; 23 группа - 24%; 24 группа - 39%; 25
группа - 37%; 26 группа - 36%; 27 группа - 27%; 28
группа - 21%; 29 группа - 46%; 30 группа - 37%; 31
группа - 36%; 32 группа - 26%; 33 группа - 33%; 34
группа - 40%; 35 группа - 23%; 36 группа - 35%; 37
группа - 23%; 38 группа - 20%; 39 группа - 32%; 40
группа - 31%; 41 группа - 29%; 42 группа - 37%; 43
группа - 57%; 44 группа - 51%; 45 группа - 45%; 46
группа - 56%; 47 группа - 47%; 48 группа - 35%; 49
группа - 20%; 50 группа - 18%; 51 группа - 15%; 52
группа - 11%; 53 группа - 10%; 54 группа - 9%; 55
группа - 18%; 56 группа - 16%; 57 группа - 39%; 58
группа - 18%; 59 группа - 53%; 60 группа - 20%; 61
группа - 38%; 62 группа - 18%; 63 группа - 11%; 64
группа - 53%; 65 группа - 19%; 66 группа - 16%; 67
группа - 26%; 68 группа - 34%; 69 группа - 24%; 70
группа - 46%; 71 группа - 9%; 72 группа - 32%; 73
группа - 33%; 74 группа - 30%; 75 группа - 33%; 76
группа - 38%; 77 группа - 21%; 78 группа - 28%; 79
группа - 33%; 80 группа - 18%; 81 группа - 33%.
Подписи сторон:
Директор
Департамента здравоохранения
Ханты-Мансийского автономного округа -
Югры
А.А.ДОБРОВОЛЬСКИЙ
Директор
Территориального фонда
обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры
А.П.ФУЧЕЖИ
Директор
АСП ООО "Капитал МС" - Филиал
в ХМАО - Югре
И.Ю.КУЗНЕЦОВА
Директор
Ханты-Мансийского филиала
ООО "АльфаСтрахование-ОМС"
О.А.ТОМИН
Председатель
Ассоциации работников здравоохранения
Ханты-Мансийского автономного округа -
Югры
В.А.ГИЛЬВАНОВ
Председатель
Региональной организации Профсоюза
работников
здравоохранения Российской Федерации
Ханты-Мансийского автономного округа -
Югры
О.Г.МЕНЬШИКОВА
Приложение 20
к Дополнительному соглашению 1
от 01.02.2024
Приложение 30
к Тарифному соглашению
в системе обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры на 2024 год
от 29.12.2023
ТАРИФЫ КСГ ДЛЯ ОПЛАТЫ УСЛУГ ДИАЛИЗА
Код услуги |
Наименование услуги |
Условия оказания |
Единица оплаты |
Коэффициент относительной затратоемкости |
Стоимость 1 услуги, рублей <*> |
A18.05.002 |
Гемодиализ |
стационарно, дневной стационар, амбулаторно |
услуга |
1,00 |
6846,48 |
A18.05.002.001 |
Гемодиализ интермиттирующий высокопоточный |
стационарно, дневной стационар, амбулаторно |
услуга |
1,05 |
7188,80 |
A18.05.011 |
Гемодиафильтрация |
стационарно, дневной стационар, амбулаторно |
услуга |
1,08 |
7394,20 |
A18.05.004 |
Ультрафильтрация крови |
стационарно |
услуга |
0,92 |
6298,76 |
A18.30.001 |
Перитонеальный диализ |
стационарно, дневной стационар, амбулаторно |
день обмена |
1,00 |
6148,09 |
A18.30.001.002 |
Перитонеальный диализ с использованием автоматизированных технологий |
стационарно, дневной стационар, амбулаторно |
день обмена |
1,24 |
7623,64 |
A18.05.004.001 |
Ультрафильтрация продленная |
стационарно |
услуга |
2,51 |
17184,66 |
A18.05.011.002 |
Гемодиафильтрация продолжительная |
стационарно |
сутки |
5,73 |
39230,32 |
A18.05.001.001 |
Плазмообмен |
стационарно |
услуга |
8,87 |
59112,92 |
A18.05.001.004 |
Плазмофильтрация каскадная |
стационарно |
услуга |
11,17 |
70372,54 |
A18.05.001.005 |
Плазмофильтрация селективная |
стационарно |
услуга |
16,17 |
104081,81 |
A18.05.003.001 |
Гемофильтрация крови продленная |
стационарно |
сутки |
19,11 |
121265,67 |
A18.05.006.001 |
Селективная гемосорбция липополисахаридов |
стационарно |
сутки |
64,61 |
392343,92 |
A18.05.020.001 |
Плазмосорбция сочетанная с гемофильтрацией |
стационарно |
услуга |
29,55 |
179442,24 |
* - базовый тариф на оплату
гемодиализа (код услуги А18.05.002
"Гемодиализ") - 6034,66 руб.; перитонеальный
диализ (код услуги А18.30.001) - 5419,1 руб.
Подписи сторон:
Директор
Департамента здравоохранения
Ханты-Мансийского автономного округа -
Югры
А.А.ДОБРОВОЛЬСКИЙ
Директор
Территориального фонда
обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры
А.П.ФУЧЕЖИ
Директор
АСП ООО "Капитал МС" - Филиал
в ХМАО - Югре
И.Ю.КУЗНЕЦОВА
Директор
Ханты-Мансийского филиала
ООО "АльфаСтрахование-ОМС"
О.А.ТОМИН
Председатель
Ассоциации работников здравоохранения
Ханты-Мансийского автономного округа -
Югры
В.А.ГИЛЬВАНОВ
Председатель
Региональной организации Профсоюза
работников
здравоохранения Российской Федерации
Ханты-Мансийского автономного округа -
Югры
О.Г.МЕНЬШИКОВА
Приложение 21
к Дополнительному соглашению 1
от 01.02.2024
Приложение 37
к Тарифному соглашению
в системе обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры на 2024 год
от 29.12.2023
КОЭФФИЦИЕНТЫ ПОДУШЕВОГО ФИНАНСИРОВАНИЯ
МЕДИЦИНСКОЙ ПОМОЩИ, ОКАЗАННОЙ В
АМБУЛАТОРНЫХ УСЛОВИЯХ
N п/п |
код МО |
Наименование медицинской организации |
КДпв <*> |
КДот <**> |
КДзп <***> |
КДур <****> |
Доля <*****> субвенции, % |
1 |
2 |
3 |
4 |
5 |
6 |
7 |
8 |
1 |
810003 |
БУ "Няганская городская поликлиника" |
0,9905 |
1,0400 |
1,0000 |
1,0000 |
47,14 |
2 |
810005 |
БУ "Пыть-Яхская окружная клиническая больница" |
0,9790 |
1,0400 |
1,0000 |
1,0000 |
47,14 |
3 |
810064 |
БУ "Сургутская районная поликлиника" |
0,9851 |
1,1130 |
1,0000 |
1,0000 |
47,14 |
4 |
810088 |
БУ "Когалымская городская больница" |
0,9729 |
1,0000 |
1,0000 |
1,0000 |
47,14 |
5 |
810090 |
БУ "Мегионская городская больница" |
0,9986 |
1,0000 |
1,0000 |
1,0000 |
47,14 |
6 |
810094 |
БУ "Нефтеюганская окружная клиническая больница им. В.И. Яцкив" |
0,9997 |
1,0000 |
1,0000 |
1,0000 |
47,14 |
7 |
810097 |
БУ "Нижневартовская городская детская поликлиника" |
1,0429 |
1,0000 |
1,0000 |
1,0000 |
47,14 |
8 |
810099 |
БУ "Нижневартовская городская поликлиника" |
0,9989 |
1,0000 |
1,0000 |
1,0000 |
47,14 |
9 |
810108 |
БУ "Няганская городская детская поликлиника" |
1,0297 |
1,0000 |
1,0000 |
1,0000 |
47,14 |
10 |
810122 |
БУ "Сургутская городская клиническая поликлиника N 1" |
0,9997 |
1,0000 |
1,0000 |
1,0000 |
47,14 |
11 |
810123 |
БУ "Сургутская городская клиническая поликлиника N 2" |
0,9971 |
1,0000 |
1,0000 |
1,0000 |
47,14 |
12 |
810125 |
БУ "Сургутская городская клиническая поликлиника N 3" |
1,0145 |
1,0000 |
1,0000 |
1,0000 |
47,14 |
13 |
810126 |
БУ "Окружная клиническая больница" |
1,0059 |
1,0000 |
1,0000 |
1,0000 |
47,14 |
14 |
810148 |
ЧУЗ "Клиническая больница "РЖД-Медицина" города Сургут |
0,9848 |
1,0000 |
1,0000 |
1,0000 |
47,14 |
15 |
810159 |
БУ "Сургутская городская клиническая поликлиника N 4" |
0,9957 |
1,0000 |
1,0000 |
1,0000 |
47,14 |
16 |
810160 |
БУ "Сургутская городская клиническая поликлиника N 5" |
1,0394 |
1,0000 |
1,0000 |
1,0000 |
47,14 |
17 |
810206 |
БУ "Центр общей врачебной практики" |
1,0235 |
1,1130 |
1,0000 |
1,0000 |
47,14 |
18 |
810225 |
АУ "Югорский центр профессиональной патологии" |
0,9245 |
1,0000 |
1,0000 |
1,0000 |
47,14 |
* Коэффициент половозрастного
состава
** Коэффициент дифференциации на
прикрепившихся к медицинской
организации лиц с учетом наличия
подразделений, расположенных в сельской
местности, отдаленных территориях,
поселках городского типа и малых городах
с численностью населения до 50 тысяч
человек, и расходов на их содержание и
оплату труда персонала
*** Коэффициент достижения целевых
показателей уровня заработной платы
медицинских работников,
предусмотренного "дорожными картами"
развития здравоохранения в ХМАО - Югре
**** Коэффициент уровня расходов
медицинских организаций (особенности
плотности населения, транспортной
доступности, климатических и
географических особенностей, площади
медицинской организации)
***** Доля субвенции из бюджета
Федерального фонда обязательного
медицинского страхования оказываемой в
рамках базовой программы ОМС
Подписи сторон:
Директор
Департамента здравоохранения
Ханты-Мансийского автономного округа -
Югры
А.А.ДОБРОВОЛЬСКИЙ
Директор
Территориального фонда
обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры
А.П.ФУЧЕЖИ
Директор
Административного Структурного
Подразделения
ООО "Капитал МС" - Филиал в
Ханты-Мансийском
автономном округе - Югре
И.Ю.КУЗНЕЦОВА
Директор
Ханты-Мансийского филиала
ООО "АльфаСтрахование-ОМС"
О.А.ТОМИН
Председатель
Ассоциации работников здравоохранения
Ханты-Мансийского автономного округа -
Югры
В.А.ГИЛЬВАНОВ
Председатель
Региональной организации Профсоюза
работников
здравоохранения Российской Федерации
Ханты-Мансийского автономного округа -
Югры
О.Г.МЕНЬШИКОВА
Приложение 22
к Дополнительному соглашению 1
от 01.02.2024
Приложение 38
к Тарифному соглашению
в системе обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры на 2024 год
от 29.12.2023
КОЭФФИЦИЕНТЫ ПОДУШЕВОГО НОРМАТИВА
ФИНАНСИРОВАНИЯ СКОРОЙ МЕДИЦИНСКОЙ
ПОМОЩИ
N п/п |
Код МО |
Подразделение скорой медицинской помощи |
КДпв <*> |
КДзп <**> |
КДур <***> |
Доля <****> субвенции, % |
1 |
2 |
3 |
4 |
5 |
6 |
7 |
1 |
810001 |
БУ "Белоярская районная больница" |
0,9880 |
1,0000 |
1,0000 |
83,72 |
2 |
810005 |
БУ "Пыть-Яхская окружная клиническая больница" |
0,9665 |
1,0000 |
1,0000 |
83,72 |
3 |
810006 |
БУ "Урайская городская клиническая больница" |
1,0396 |
1,0000 |
1,0000 |
83,72 |
4 |
810008 |
БУ "Березовская районная больница" |
1,0196 |
1,0000 |
1,0000 |
83,72 |
5 |
810009 |
БУ "Игримская районная больница" |
1,0525 |
1,0000 |
1,0000 |
83,72 |
6 |
810017 |
БУ "Кондинская районная больница" |
1,0694 |
1,0000 |
1,0000 |
83,72 |
7 |
810032 |
БУ "Нефтеюганская районная больница" |
0,9814 |
1,0000 |
1,0000 |
83,72 |
8 |
810039 |
БУ "Нижневартовская районная больница" |
0,9784 |
1,0000 |
1,0000 |
83,72 |
9 |
810040 |
БУ "Новоаганская районная больница" |
1,0192 |
1,0000 |
1,0000 |
83,72 |
10 |
810058 |
БУ "Октябрьская районная больница" |
1,0329 |
1,0000 |
1,0000 |
83,72 |
11 |
810059 |
АУ "Советская районная больница" |
1,0556 |
1,0000 |
1,0000 |
83,72 |
12 |
810062 |
БУ "Пионерская районная больница" |
1,1061 |
1,0000 |
1,0000 |
83,72 |
13 |
810064 |
БУ "Сургутская районная поликлиника" |
0,9721 |
1,0000 |
1,0000 |
83,72 |
14 |
810073 |
БУ "Нижнесортымская участковая больница" |
0,9101 |
1,0000 |
1,0000 |
83,72 |
15 |
810074 |
БУ "Федоровская городская больница" |
0,9382 |
1,0000 |
1,0000 |
83,72 |
16 |
810076 |
БУ "Лянторская городская больница" |
0,9464 |
1,0000 |
1,0000 |
83,72 |
17 |
810088 |
БУ "Когалымская городская больница" |
0,9543 |
1,0000 |
1,0000 |
83,72 |
18 |
810089 |
БУ "Лангепасская городская больница" |
0,9962 |
1,0000 |
1,0000 |
83,72 |
19 |
810090 |
БУ "Мегионская городская больница" |
0,9963 |
1,0000 |
1,0000 |
83,72 |
20 |
810111 |
БУ "Покачевская городская больница" |
0,9566 |
1,0000 |
1,0000 |
83,72 |
21 |
810113 |
БУ "Радужнинская городская больница" |
0,9696 |
1,0000 |
1,0000 |
83,72 |
22 |
810131 |
БУ "Югорская городская больница" |
1,0277 |
1,0000 |
1,0000 |
83,72 |
23 |
810157 |
БУ "Ханты-Мансийская районная больница" |
1,0516 |
1,0000 |
1,0000 |
83,72 |
24 |
810184 |
БУ "Нефтеюганская городская станция скорой медицинской помощи" |
1,0010 |
1,0000 |
1,0000 |
83,72 |
25 |
810185 |
БУ "Сургутская городская клиническая станция скорой медицинской помощи" |
1,0036 |
1,0000 |
1,0000 |
83,72 |
26 |
810194 |
БУ "Няганская городская станция скорой медицинской помощи" |
1,0052 |
1,0000 |
1,0000 |
83,72 |
27 |
810196 |
БУ "Нижневартовская городская станция скорой медицинской помощи" |
1,0122 |
1,0000 |
1,0000 |
83,72 |
28 |
810197 |
БУ "Ханты-Мансийская городская клиническая станция скорой медицинской помощи" |
0,9879 |
1,0000 |
1,0000 |
83,72 |
* Коэффициент половозрастного
состава
** Коэффициент достижения целевых
показателей уровня заработной платы
медицинских работников,
предусмотренного "дорожными картами"
развития здравоохранения в ХМАО - Югре
*** Коэффициент уровня расходов
медицинских организаций (особенности
плотности населения, транспортной
доступности, климатических и
географических особенностей, площади
медицинской организации)
**** Доля субвенции из бюджета
Федерального фонда обязательного
медицинского страхования оказываемой в
рамках базовой программы ОМС
Подписи сторон:
Директор
Департамента здравоохранения
Ханты-Мансийского автономного округа -
Югры
А.А.ДОБРОВОЛЬСКИЙ
Директор
Территориального фонда
обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры
А.П.ФУЧЕЖИ
Директор
Административного Структурного
Подразделения
ООО "Капитал МС" - Филиал в
Ханты-Мансийском
автономном округе - Югре
И.Ю.КУЗНЕЦОВА
Директор
Ханты-Мансийского филиала
ООО "АльфаСтрахование-ОМС"
О.А.ТОМИН
Председатель
Ассоциации работников здравоохранения
Ханты-Мансийского автономного округа -
Югры
В.А.ГИЛЬВАНОВ
Председатель
Региональной организации Профсоюза
работников
здравоохранения Российской Федерации
Ханты-Мансийского автономного округа -
Югры
О.Г.МЕНЬШИКОВА
Приложение 23
к Дополнительному соглашению 1
от 01.02.2024
Приложение 39
к Тарифному соглашению
в системе обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры на 2024 год
от 29.12.2023
КОЭФФИЦИЕНТЫ ПОДУШЕВОГО ФИНАНСИРОВАНИЯ
МЕДИЦИНСКОЙ ПОМОЩИ, ОКАЗАННОЙ ПО ВСЕМ
ВИДАМ И УСЛОВИЯМ ЕЕ ПРЕДОСТАВЛЕНИЯ
N п/п |
код МО |
Наименование медицинской организации |
КДпв <*> |
КДот <**> |
КДзп <***> |
КДур <****> |
Доля <*****> субвенции, % |
1 |
2 |
3 |
4 |
5 |
6 |
7 |
8 |
1 |
810001 |
БУ "Белоярская районная больница" |
0,9838 |
1,1130 |
1,0000 |
1,0000 |
47,14 |
2 |
810006 |
БУ "Урайская городская клиническая больница" |
1,0163 |
1,0400 |
1,0000 |
1,0000 |
47,14 |
3 |
810008 |
БУ "Березовская районная больница" |
0,9951 |
1,1130 |
1,0000 |
1,0000 |
47,14 |
4 |
810009 |
БУ "Игримская районная больница" |
1,0113 |
1,1130 |
1,0000 |
1,0000 |
47,14 |
5 |
810017 |
БУ "Кондинская районная больница" |
1,0325 |
1,1130 |
1,0000 |
1,0000 |
47,14 |
6 |
810032 |
БУ "Нефтеюганская районная больница" |
0,9869 |
1,1130 |
1,0000 |
1,0000 |
47,14 |
7 |
810039 |
БУ "Нижневартовская районная больница" |
0,9777 |
1,1130 |
1,0000 |
1,0000 |
47,14 |
8 |
810040 |
БУ "Новоаганская районная больница" |
0,9992 |
1,1130 |
1,0000 |
1,0000 |
47,14 |
9 |
810058 |
БУ "Октябрьская районная больница" |
1,0135 |
1,1130 |
1,0000 |
1,0000 |
47,14 |
10 |
810059 |
АУ "Советская районная больница" |
1,0297 |
1,0400 |
1,0000 |
1,0000 |
47,14 |
11 |
810062 |
БУ "Пионерская районная больница" |
1,0479 |
1,1130 |
1,0000 |
1,0000 |
47,14 |
12 |
810068 |
БУ "Угутская участковая больница" |
0,9959 |
1,1130 |
1,0000 |
1,0000 |
47,14 |
13 |
810073 |
БУ "Нижнесортымская участковая больница" |
0,9539 |
1,1130 |
1,0000 |
1,0000 |
47,14 |
14 |
810074 |
БУ "Федоровская городская больница" |
0,9700 |
1,0400 |
1,0000 |
1,0000 |
47,14 |
15 |
810076 |
БУ "Лянторская городская больница" |
0,9743 |
1,0400 |
1,0000 |
1,0000 |
47,14 |
16 |
810089 |
БУ "Лангепасская городская больница" |
0,9938 |
1,0400 |
1,0000 |
1,0000 |
47,14 |
17 |
810111 |
БУ "Покачевская городская больница" |
0,9827 |
1,1130 |
1,0000 |
1,0000 |
47,14 |
18 |
810113 |
БУ "Радужнинская городская больница" |
0,9876 |
1,0400 |
1,0000 |
1,0000 |
47,14 |
19 |
810131 |
БУ "Югорская городская больница" |
1,0162 |
1,0400 |
1,0000 |
1,0000 |
47,14 |
20 |
810157 |
БУ "Ханты-Мансийская районная больница" |
1,0218 |
1,0760 |
1,0000 |
1,0000 |
47,14 |
* Коэффициент половозрастного
состава
** Коэффициент дифференциации на
прикрепившихся к медицинской
организации лиц с учетом наличия
подразделений, расположенных в сельской
местности, отдаленных территориях,
поселках городского типа и малых городах
с численностью населения до 50 тысяч
человек, и расходов на их содержание и
оплату труда персонала
*** Коэффициент достижения целевых
показателей уровня заработной платы
медицинских работников,
предусмотренного "дорожными картами"
развития здравоохранения в ХМАО - Югре
**** Коэффициент уровня расходов
медицинских организаций (особенности
плотности населения, транспортной
доступности, климатических и
географических особенностей, площади
медицинской организации)
***** Доля субвенции из бюджета
Федерального фонда обязательного
медицинского страхования оказываемой в
рамках базовой программы ОМС
Подписи сторон:
Директор
Департамента здравоохранения
Ханты-Мансийского автономного округа -
Югры
А.А.ДОБРОВОЛЬСКИЙ
Директор
Территориального фонда
обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры
А.П.ФУЧЕЖИ
Директор
Административного Структурного
Подразделения
ООО "Капитал МС" - Филиал в
Ханты-Мансийском
автономном округе - Югре
И.Ю.КУЗНЕЦОВА
Директор
Ханты-Мансийского филиала
ООО "АльфаСтрахование-ОМС"
О.А.ТОМИН
Председатель
Ассоциации работников здравоохранения
Ханты-Мансийского автономного округа -
Югры
В.А.ГИЛЬВАНОВ
Председатель
Региональной организации Профсоюза
работников
здравоохранения Российской Федерации
Ханты-Мансийского автономного округа -
Югры
О.Г.МЕНЬШИКОВА
Приложение 24
к Дополнительному соглашению 1
от 01.02.2024
Приложение 40
к тарифному соглашению
в системе обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры на 2024 год
от 29 декабря 2023 года
РАСПРЕДЕЛЕНИЕ ОБЪЕМОВ ПРЕДОСТАВЛЕНИЯ И
ФИНАНСОВОГО ОБЕСПЕЧЕНИЯ МЕДИЦИНСКОЙ
ПОМОЩИ, УСТАНОВЛЕННЫХ В СООТВЕТСТВИИ С
ТЕРРИТОРИАЛЬНОЙ ПРОГРАММОЙ
ОБЯЗАТЕЛЬНОГО МЕДИЦИНСКОГО
СТРАХОВАНИЯ
N п/п |
Основные показатели ТП ОМС |
2024 год |
1 |
Численность застрахованных лиц на 01 января |
1625037 |
2 |
Коэффициент дифференциации ХМАО - Югры (Кдиф) |
1,767 |
3 |
Коэффициент доступности медицинской помощи ХМАО - Югры (Кдост) |
1,026 |
N п/п |
Наименование показателя |
Распределено на комиссии по разработке ТП ОМС ХМАО - Югры | |||||||||
|
|
МП <*>, застрахованным в ХМАО - Югре, в медицинских организациях ХМАО - Югры |
МТР за МП <*>, застрахованным в ХМАО - Югре, в медицинских организациях за пределами ХМАО - Югры |
Итого вместе с МТР | |||||||
|
|
|
|
объем МП <*> на 1 застрах. Лицо |
объем МП <*> |
БН <***> финансовых затрат, руб. |
размер к-та для опр. ср. ст-ти ед. объема МП <*> |
ср. ст-ть ед. объема МП <*>, руб. |
ФО <**>, тыс. руб. | ||
|
|
объем МП <*> |
ФО <**>, тыс. руб. |
объем МП <*> |
ФО <**>, тыс. руб. |
|
|
|
|
|
|
1 |
2 |
3 |
4 |
5 |
6 |
7 |
8 |
9 |
10 |
11 |
12 |
1 |
МП в амбулаторных условиях, всего |
|
25848647,9 |
|
352109,1 |
|
|
|
|
|
26200757,0 |
1.1 |
МП в амбулаторных условиях (посещения с проф. и иными целями) |
4889004 |
11002636,7 |
114171 |
129580,4 |
3,078807 |
5003175 |
|
|
2225,0 |
11132217,1 |
1.1.1 |
в том числе МП в амб. условиях (с иными целями) |
3351988 |
4096270,5 |
114171 |
129580,4 |
2,132972 |
3466159 |
385,8 |
3,160000 |
1219,2 |
4225850,9 |
1.1.1.1 |
в том числе комплексные посещения в рамках проведения ШСД |
14072 |
32387,9 |
|
|
0,008659 |
14072 |
|
|
2301,6 |
32387,9 |
1.1.2 |
комплексные посещения при профосмотрах |
506056 |
2055295,8 |
|
|
0,311412 |
506056 |
2240,2 |
1,813000 |
4061,4 |
2055295,8 |
1.1.3 |
комплексные посещения при диспансеризации |
631527 |
3131584,8 |
|
|
0,388623 |
631527 |
2735,2 |
1,813000 |
4958,8 |
3131584,8 |
1.1.3.1 |
в том числе для проведения углубленной диспансеризации |
82484 |
176070,3 |
|
|
0,050758 |
82484 |
1177,4 |
1,813000 |
2134,6 |
176070,3 |
1.1.3.2 |
в том числе для оценки репродуктивного здоровья граждан |
158227 |
577542,6 |
|
|
0,097368 |
158227 |
3650,1 |
1,000000 |
3650,1 |
577542,6 |
1.2 |
МП в амбулаторных условиях (диспансерное наблюдение взрослых) |
399433 |
1719485,6 |
|
|
0,245799 |
399433 |
2229,9 |
1,930000 |
4304,8 |
1719485,6 |
1.2.1 |
в том числе при онкологических заболеваниях |
47310 |
296906,8 |
|
|
0,029113 |
47310 |
3142,3 |
1,997000 |
6275,8 |
296906,8 |
1.2.2 |
в том числе при сахарном диабете |
97177 |
230260,8 |
|
|
0,059800 |
97177 |
1186,4 |
1,997000 |
2369,5 |
230260,8 |
1.2.3 |
в том числе при болезнях системы кровообращения |
203471 |
1072042,4 |
|
|
0,125210 |
203471 |
2638,1 |
1,997000 |
5268,8 |
1072042,4 |
1.3 |
МП в амбулаторных условиях (обращения по заболеванию без МР п 1.4) |
2805066 |
13162770,6 |
145112 |
180599,8 |
1,815453 |
2950178 |
1870,9 |
2,417000 |
4522,9 |
13343370,4 |
1.4 |
МП в амбулаторных условиях (ОЗ при медицинской реабилитации) |
7250 |
284155,1 |
|
|
0,004461 |
7250 |
21618,9 |
1,813000 |
39193,8 |
284155,1 |
1.5 |
МП в амбулаторных условиях (посещения по неотложной помощи) |
901590 |
1399085,5 |
48822 |
41928,9 |
0,584856 |
950412 |
836,3 |
1,813000 |
1516,2 |
1441014,4 |
1.6 |
Отдельные диагностические исследования (в составе ОЗ), всего |
675044 |
2236150,4 |
3186 |
2506,7 |
|
678230 |
|
|
|
2238657,1 |
1.6.1 |
компьютерная томография |
148558 |
851332,1 |
|
|
0,091418 |
148558 |
2923,7 |
1,960000 |
5730,6 |
851332,1 |
1.6.2 |
магнитно-резонансная томография |
70869 |
540198,4 |
|
|
0,043611 |
70869 |
3992,2 |
1,909000 |
7622,5 |
540198,4 |
1.6.3 |
ультразвуковые исследования сердечно-сосудистой системы |
179215 |
191831,8 |
|
|
0,110284 |
179215 |
590,4 |
1,813000 |
1070,4 |
191831,8 |
1.6.4 |
эндоскопические диагностические исследования |
71020 |
220346,2 |
|
|
0,043704 |
71020 |
1082,6 |
2,866000 |
3102,6 |
220346,2 |
1.6.5 |
молекулярно-генетические исследования (онкология) |
3921 |
64626,7 |
|
|
0,002413 |
3921 |
9091,4 |
1,813000 |
16482,2 |
64626,7 |
1.6.6 |
патологоанатомические исследования биопсийного материала (онкология) |
32285 |
131232,1 |
|
|
0,019867 |
32285 |
2242,1 |
1,813000 |
4064,8 |
131232,1 |
1.6.7 |
тестирование на выявление новой коронавирусной инфекции (COVID-19) |
167020 |
131411,3 |
3186 |
2506,7 |
0,104740 |
170206 |
434,0 |
1,813000 |
786,8 |
133918,0 |
1.6.8 |
позитронно-эмиссионная томография, совмещенная с КТ (ПЭТ КТ) |
2156 |
105171,8 |
|
|
0,001327 |
2156 |
|
|
48781,0 |
105171,8 |
1.7 |
Фельдшерские/фельдшерско-акушерские пункты |
68 |
420461,5 |
|
|
0,000042 |
68 |
|
|
6183257,4 |
420461,5 |
2 |
МП в условиях дневного стационара, всего |
125666 |
6392801,0 |
5408 |
238969,5 |
0,080659 |
131074 |
26664,3 |
1,898000 |
50595,6 |
6631770,5 |
2.1 |
МП в условиях ДС (за исключением мед. реабилитации п. 2.3) |
121086 |
6165912,3 |
5408 |
238969,5 |
0,077841 |
126494 |
26709,9 |
1,896000 |
50633,9 |
6404881,8 |
2.2 |
МП в условиях ДС по профилю "Онкология" |
16100 |
1547328,3 |
303 |
29809,4 |
0,010094 |
16403 |
77288,4 |
1,244000 |
96149,3 |
1577137,7 |
2.3 |
МП в условиях ДС по профилю "Медицинская реабилитация" |
4580 |
226888,7 |
|
|
0,002818 |
4580 |
25430,6 |
1,948000 |
49539,0 |
226888,7 |
2.4 |
МП в условиях ДС с применением ВРТ (ЭКО) |
1050 |
171714,8 |
880 |
93190,9 |
0,001188 |
1930 |
108426,4 |
1,266000 |
137256,8 |
264905,7 |
2.5 |
МП в условиях ДС при ее оказании пациентам с вирусным гепатитом C |
2923 |
409540,2 |
|
|
0,001799 |
2923 |
142711,1 |
0,982000 |
140109,5 |
409540,2 |
2.6 |
Внепочечное очищение крови при ХПН (диализ) в условиях ДС |
8357 |
1185696,2 |
|
|
|
8357 |
|
|
141880,6 |
1185696,2 |
3 |
МП в условиях круглосуточного стационара, всего |
282407 |
22845465,5 |
19411 |
881143,1 |
0,185730 |
301818 |
43203,4 |
1,820000 |
78612,3 |
23726608,6 |
3.1 |
МП в условиях КС (за исключением мед. реабилитации п. 3.3) |
273575 |
21894620,4 |
19411 |
881143,1 |
0,180295 |
292986 |
43082,9 |
1,804000 |
77736,7 |
22775763,5 |
3.2 |
МП в условиях КС по профилю "Онкология" (с учетом ВМП) |
17642 |
2722276,3 |
447 |
47961,9 |
0,011131 |
18089 |
94365,2 |
1,623000 |
153144,9 |
2770238,2 |
3.3 |
МП в условиях КС по профилю "Медицинская реабилитация" |
8832 |
950845,1 |
|
|
0,005435 |
8832 |
46995,3 |
2,291000 |
107659,1 |
950845,1 |
3.3.1 |
в том числе при продолжительной медицинской реабилитации |
88 |
31268,4 |
|
|
0,000054 |
88 |
195992,5 |
1,813000 |
355323,0 |
31268,4 |
3.4 |
МП в условиях КС по профилю "Гериатрия" |
1670 |
141204,9 |
41 |
1712,8 |
0,001053 |
1711 |
|
|
83528,8 |
142917,7 |
3.5 |
МП в условиях КС "COVID-19" |
2520 |
337380,2 |
165 |
14385,5 |
0,001652 |
2685 |
|
|
131011,4 |
351765,7 |
3.6 |
МП в условиях КС при ее оказании пациентам с вирусным гепатитом C |
260 |
20071,5 |
|
|
0,000160 |
260 |
|
|
77198,1 |
20071,5 |
3.7 |
Высокотехнологичная МП в условиях КС (без учета "онкологии") |
7237 |
1933612,1 |
|
|
0,004453 |
7237 |
|
|
267184,2 |
1933612,1 |
4 |
Скорая МП вне медицинской организации, всего |
442797 |
3597348,2 |
28820 |
113065,3 |
0,290219 |
471617 |
3657,3 |
2,151000 |
7867,4 |
3710413,5 |
4.1 |
Скорая МП (за исключением п. 4.2) |
442676 |
3591805,1 |
28820 |
113065,3 |
|
471496 |
|
|
7857,7 |
3704870,4 |
4.2 |
Скорая МП (тромболизис) |
121 |
5543,1 |
|
|
|
121 |
|
|
45810,7 |
5543,1 |
5 |
Итого |
|
58684262,6 |
|
1585287,0 |
|
|
|
|
|
60269549,6 |
* - медицинская помощь
** - финансовое обеспечение
*** - базовый норматив
Подписи сторон:
Директор
Департамента здравоохранения
Ханты-Мансийского автономного округа -
Югры
А.А.ДОБРОВОЛЬСКИЙ
Директор
Территориального фонда
обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры
А.П.ФУЧЕЖИ
Директор
АСП ООО "Капитал МС" - Филиал
в ХМАО - Югре
И.Ю.КУЗНЕЦОВА
Директор
Ханты-Мансийского филиала
ООО "АльфаСтрахование-ОМС"
О.А.ТОМИН
Председатель
Ассоциации работников здравоохранения
Ханты-Мансийского автономного округа -
Югры
В.А.ГИЛЬВАНОВ
Председатель
Региональной организации Профсоюза
работников
здравоохранения Российской Федерации
Ханты-Мансийского автономного округа -
Югры
О.Г.МЕНЬШИКОВА
Приложение 25
к Дополнительному соглашению 1
от 01.02.2024
Приложение 44
к Тарифному соглашению
в системе обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры на 2024 год
от 29.12.2023
ПОРЯДОК ОПЛАТЫ СЛУЧАЕВ ЛЕЧЕНИЯ ПО
ПРОФИЛЮ "МЕДИЦИНСКАЯ РЕАБИЛИТАЦИЯ" С
ОСОБЕННОСТЯМИ ФОРМИРОВАНИЯ РЕЕСТРОВ
СЧЕТОВ НА ОПЛАТУ МЕДИЦИНСКОЙ ПОМОЩИ
1. Оплата случаев лечения по профилю
"Медицинская реабилитация"
Оплата медицинской помощи по
профилю "Медицинская реабилитация" во
всех условиях осуществляется по
нормативу финансовых затрат,
утвержденных Программой
государственных гарантий бесплатного
оказания медицинской помощи в ХМАО - Югре
(Приложения 16, 24, 25 к настоящему Тарифному
соглашению).
Комплексное посещение при оказании
медицинской помощи по профилю
"Медицинская реабилитация" - это комплекс
медицинских вмешательств в амбулаторных
условиях, направленных на медицинскую
реабилитацию. Комплексное посещение по
профилю "Медицинская реабилитация"
проводится взрослым пациентам с оценкой
состояния по ШРМ (3 балла)
мультидисциплинарной реабилитационной
командой, включает не менее 10 посещений и
услуг по реабилитации с длительностью
случая не менее 14 календарных дней.
Комплексное посещение по профилю
"Медицинская реабилитация" в случае
проведения медицинской реабилитации
детям проводится в зависимости от
сложности проведения медицинской
реабилитации при уровне курации II или I,
включает не менее 10 посещений и услуг по
реабилитации с длительностью случая не
менее 14 календарных дней. Оплата
комплексного посещения по профилю
"Медицинская реабилитация"
осуществляется за законченный случай
медицинской реабилитации в амбулаторных
условиях по тарифу "Комплексное
посещение по профилю "Медицинская
реабилитация", включает в себя
консультации необходимых специалистов,
а также проведение методов реабилитации,
определенных индивидуальной программой
медицинской реабилитации. При этом, по
решению лечащего врача консультация
отдельных специалистов в рамках
комплексного посещения может
осуществляться в том числе с
использованием телемедицинских
технологий (1 - 2 посещения). В реестре
медицинской помощи указываются все
учтенные в медицинской документации
услуги и посещения (по тарифам
комплексных посещений по профилю
"Медицинская реабилитация" (Приложение 16
к Тарифному соглашению);
Услуги по медицинской
реабилитации/восстановительной
медицине, оказанные в амбулаторных
условиях могут включаться в реестр
медицинской помощи по тарифам
врачебного посещения и услуг
медицинской
реабилитации/восстановительной
медицине, сформированным в отдельный
случай посещение по заболеванию или
обращение по заболеванию.
Объем средств, полученных i-той
медицинской организацией за оказание
медицинской помощи по профилю
"Медицинская реабилитация", определяется
по формуле:
![]() ,
,
где:
![]() объем средств, полученных i-той
медицинской организацией за оказание
медицинской помощи по профилю
"Медицинская реабилитация" в
амбулаторных условиях;
объем средств, полученных i-той
медицинской организацией за оказание
медицинской помощи по профилю
"Медицинская реабилитация" в
амбулаторных условиях;
ОМР объем комплексных посещений по
профилю "Медицинская реабилитация" с
учетом в том числе заболевания (профиля
заболевания) и состояния пациента;
ТМР тариф на оплату комплексного
посещения по профилю "Медицинская
реабилитация" для соответствующего
заболевания (профиля заболевания) и
состояния пациента.
Лечение по профилю медицинская
реабилитация в условиях
круглосуточного, а также дневного
стационаров производится в медицинских
организациях и структурных
подразделениях медицинских организаций,
имеющих лицензию на оказание
медицинской помощи по профилю
"Медицинская реабилитация".
Для КСГ st37.001 - st37.013, st37.021 - st37.026 в
стационарных условиях и для КСГ ds37.001 -
ds37.008, ds37.015 - ds37.016 в условиях дневного
стационара критерием для определения
индивидуальной маршрутизации пациента
служит оценка состояния по шкале
реабилитационной маршрутизации (далее -
ШРМ) в соответствии с Порядком
организации медицинской реабилитации
взрослых, утвержденным приказом
Министерства здравоохранения
Российской Федерации от 31 июля 2020 г. N 788н.
Состояние пациента по ШРМ
оценивается при поступлении в
круглосуточный стационар или дневной
стационар по максимально выраженному
признаку. При оценке 2 балла по ШРМ
пациент получает медицинскую
реабилитацию в условиях дневного
стационара. При оценке 3 балла по ШРМ
медицинская реабилитация оказывается
пациенту в условиях дневного стационара
или в стационарных условиях в
зависимости от состояния пациента и в
соответствии с маршрутизацией,
установленной в субъекте Российской
Федерации. При оценке 4 - 5 - 6 баллов по ШРМ
пациенту оказывается медицинская
реабилитация в стационарных условиях, а
также в рамках выездной реабилитации в
домашних условиях и консультаций в
телемедицинском режиме.
Критерием для определения
индивидуальной маршрутизации
реабилитации детей, перенесших
заболевания перинатального периода, с
нарушениями слуха без замены речевого
процессора системы кохлеарной
имплантации, с онкологическими,
гематологическими и иммунологическими
заболеваниями в тяжелых формах,
требующих продолжительного течения, с
поражениями центральной нервной
системы, после хирургической коррекции
врожденных пороков развития органов и
систем служит оценка степени тяжести
заболевания, определяющая сложность и
условия проведения медицинской
реабилитации. При средней и тяжелой
степени тяжести указанных заболеваний
ребенок получает медицинскую
реабилитацию в условиях круглосуточного
стационара с оплатой по соответствующей
КСГ. При средней и легкой степени тяжести
указанных заболеваний ребенок может
получать медицинскую реабилитацию в
условиях дневного стационара.
Стоимость КСГ, предусматривающих
медицинскую реабилитацию пациентов с
заболеваниями центральной нервной
системы и заболеваниями
опорно-двигательного аппарата и
периферической нервной системы
увеличена с учетом установления
плановой длительности случая
реабилитации. Случай реабилитации по КСГ
(st37.002, st37.003, st37.006, st37.007, st37.024, st37.025, st37.026)
длительностью менее предусмотренного
соответствующим классификационным
критерием значения является прерванным
и оплачивается в соответствии с
Приложением 25 к настоящему Тарифному
соглашению.
Также, при увеличении стоимости КСГ
(st37.002, st37.003, st37.006, st37.007, st37.024, st37.025) учтены
затраты, связанные с применением
роботизированных систем. При этом в
целях учета случаев лечения с
применением роботизированных систем
были добавлены иные классификационные
критерии "rbprob4", "rbprob5", "rbrob4d12", "rbrob4d14",
"rbrob5d18", "rbrob5d20" включающие, в том числе
оценку по шкале реабилитационной
маршрутизации и длительность лечения.
Также в целях учета случаев лечения
с применением ботулинического токсина
добавлены иные классификационные
критерии "rbb2" - "rbb5", соответствующие
оценке по шкале реабилитационной
маршрутизации в сочетании с применением
ботулинического токсина.
В целях учета случаев медицинской
реабилитации с применением
роботизированных систем и введение
ботулинического токсина добавлены иные
классификационные критерии "rbbprob4", "rbbprob5",
"rbbrob4d14", "rbbrob5d20" включающие, в том числе
оценку по шкале реабилитационной
маршрутизации и длительность лечения.
Применение роботизированных
систем и/или введение ботулинического
токсина для КСГ не является
обязательным.
Оплата первого этапа реабилитации
при остром нарушении мозгового
кровообращения, операциях на
центральной нервной системе и головном
мозге, переломах черепа и внутричерепной
травме осуществляется с использованием
коэффициента сложности лечения
пациентов.
Данный коэффициент
предусматривает оплату
реабилитационных мероприятий при
проведении реабилитационных
мероприятий при нахождении пациента на
реанимационной койке и/или койке
интенсивной терапии, начавшихся не
позднее 48 часов от поступления в
отделение реанимации или на койку
интенсивной терапии с общей
длительностью реабилитационных
мероприятий не менее 5-ти суток, включая
период после перевода на профильные
койки по окончании реанимационных
мероприятий, при обязательной
продолжительности реабилитационных
мероприятий не менее одного часа в сутки
(при условии организации отделения
ранней медицинской реабилитации на не
менее чем 12 коек отделения, оказывающего
медицинскую помощь по профилю
"анестезиология и реанимация", и его
укомплектования в соответствии с
порядком оказания медицинской помощи по
медицинской реабилитации).
КСЛП "Проведение 1 этапа
медицинской реабилитации пациентов"
применяется один раз к случаю лечения, в
том числе в случае, если оплата случая
лечения осуществляется по двум КСГ.
Оплата случаев лечения по профилю
"Медицинская реабилитация" родителям,
госпитализированным по уходу за детьми,
страдающими тяжелыми хроническими
инвалидизирующими заболеваниями,
требующими сверхдлительных сроков
лечения
Медицинская реабилитация в
соответствии с порядками оказания
медицинской помощи, на основе
клинических рекомендаций и с учетом
стандартов медицинской помощи, может
быть предоставлена родителям (законным
представителям), госпитализированным по
уходу за детьми, страдающими тяжелыми
хроническими инвалидизирующими
заболеваниями, требующими
сверхдлительных сроков лечения, при
оказании детям специализированной либо
высокотехнологичной медицинской помощи
и оплачивается медицинским организациям
педиатрического профиля, имеющим
необходимые лицензии, в соответствии с
установленными способами оплаты.
2. Особенности формирования
реабилитационных КСГ
Отнесение к КСГ st37.001 - st37.018 и ds37.001 -
ds37.012, охватывающим случаи оказания
реабилитационной помощи, производится
по коду сложных и комплексных услуг
Номенклатуры (раздел В) в большинстве
случаев вне зависимости от диагноза. В
КСГ, используемые для оплаты медицинской
реабилитации пациентов с заболеваниями
центральной нервной системы
дополнительно включен диагноз
"Рассеянный склероз" (код МКБ-10 G35).
КСГ st37.019 "Медицинская реабилитация
после онкоортопедических операций" и
st37.020 "Медицинская реабилитация по поводу
постмастэктомического синдрома в
онкологии" формируются по
соответствующему коду МКБ 10 в сочетании
с медицинской услугой B05.027.001 "Услуги по
медицинской реабилитации пациента,
перенесшего операцию по поводу
онкологического заболевания".
Также для отнесения к группе КСГ
учитывается иной классификационный
критерий, в котором учтены следующие
параметры:
- шкала реабилитационной
маршрутизации (ШРМ), установленной
Порядком медицинской реабилитации
взрослых;
- уровень курации установленный
порядком медицинской реабилитации для
детей;
- оптимальная длительность
реабилитации в койко-днях
(пациенто-днях);
- факт проведения медицинской
реабилитации после перенесенной
коронавирусной инфекции COVID-19;
- факт назначения ботулинического
токсина;
- факт применения роботизированных
систем;
- факт сочетания 2-х медицинских
услуг: B05.069.005 "Разработка индивидуальной
программы дефектологической
реабилитации", B05.069.006 "Разработка
индивидуальной программы
логопедической реабилитации".
Перечень иных классификационных
критериев представлен с расшифровкой в
таблице.
Код ДКК |
Наименование ДКК |
rb2 |
2 балла по шкале реабилитационной маршрутизации (ШРМ) |
rb2cov |
Медицинская реабилитация после перенесенной коронавирусной инфекции COVID-19, 2 балла по шкале реабилитационной маршрутизации (ШРМ) |
rb3 |
3 балла по шкале реабилитационной маршрутизации (ШРМ) |
rb3cov |
Медицинская реабилитация после перенесенной коронавирусной инфекции COVID-19, 3 балла по шкале реабилитационной маршрутизации (ШРМ) |
rb4 |
4 балла по шкале реабилитационной маршрутизации (ШРМ) |
rb4cov |
Медицинская реабилитация после перенесенной коронавирусной инфекции COVID-19, 4 балла по шкале реабилитационной маршрутизации (ШРМ) |
rb4d12 |
4 балла по шкале реабилитационной маршрутизации (ШРМ), не менее 12 дней |
rb4d14 |
4 балла по шкале реабилитационной маршрутизации (ШРМ), не менее 14 дней |
rb5 |
5 баллов по шкале реабилитационной маршрутизации (ШРМ) |
rb5cov |
Медицинская реабилитация после перенесенной коронавирусной инфекции COVID-19, 5 баллов по шкале реабилитационной маршрутизации (ШРМ) |
rb5d18 |
5 баллов по шкале реабилитационной маршрутизации (ШРМ), не менее 18 дней |
rb5d20 |
5 баллов по шкале реабилитационной маршрутизации (ШРМ), не менее 20 дней |
rb6 |
6 баллов по шкале реабилитационной маршрутизации (ШРМ) |
rbb2 |
2 балла по шкале реабилитационной маршрутизации (ШРМ), назначение ботулинического токсина |
rbb3 |
3 балла по шкале реабилитационной маршрутизации (ШРМ), назначение ботулинического токсина |
rbb4d14 |
4 балла по шкале реабилитационной маршрутизации (ШРМ), назначение ботулинического токсина, не менее 14 дней |
rbb5d20 |
5 баллов по шкале реабилитационной маршрутизации (ШРМ), назначение ботулинического токсина, не менее 20 дней |
rbbp4 |
продолжительная медицинская реабилитация (30 дней), 4 балла по шкале реабилитационной маршрутизации (ШРМ), назначение ботулинического токсина |
rbbp5 |
продолжительная медицинская реабилитация (30 дней), 5 баллов по шкале реабилитационной маршрутизации (ШРМ), назначение ботулинического токсина |
rbbprob4 |
продолжительная медицинская реабилитация (30 дней), 4 балла по шкале реабилитационной маршрутизации (ШРМ) с применением роботизированных систем и назначение ботулинического токсина |
rbbprob5 |
продолжительная медицинская реабилитация (30 дней), 5 баллов по шкале реабилитационной маршрутизации (ШРМ) с применением роботизированных систем и назначение ботулинического токсина |
rbbrob4d14 |
4 балла по шкале реабилитационной маршрутизации (ШРМ) с применением роботизированных систем и назначение ботулинического токсина, не менее 14 дней |
rbbrob5d20 |
5 баллов по шкале реабилитационной маршрутизации (ШРМ) с применением роботизированных систем и назначение ботулинического токсина, не менее 20 дней |
rbp4 |
продолжительная медицинская реабилитация (30 дней), 4 балла по шкале реабилитационной маршрутизации (ШРМ) |
rbp5 |
продолжительная медицинская реабилитация (30 дней), 5 баллов по шкале реабилитационной маршрутизации (ШРМ) |
rbprob4 |
продолжительная медицинская реабилитация (30 дней), 4 балла по шкале реабилитационной маршрутизации (ШРМ) с применением роботизированных систем |
rbprob5 |
продолжительная медицинская реабилитация (30 дней), 5 баллов по шкале реабилитационной маршрутизации (ШРМ) с применением роботизированных систем |
rbps5 |
продолжительная медицинская реабилитация (сестринский уход) (30 дней), 5 баллов по шкале реабилитационной маршрутизации (ШРМ) |
rbpt |
Посттрансплантационный период для пациентов, перенесших трансплантацию гемопоэтических стволовых клеток крови и костного мозга (от 30 до 100 дней) |
rbrob4d12 |
4 балла по шкале реабилитационной маршрутизации (ШРМ) с применением роботизированных систем, не менее 12 дней |
rbrob4d14 |
4 балла по шкале реабилитационной маршрутизации (ШРМ) с применением роботизированных систем, не менее 14 дней |
rbrob5d18 |
5 баллов по шкале реабилитационной маршрутизации (ШРМ) с применением роботизированных систем, не менее 18 дней |
rbrob5d20 |
5 баллов по шкале реабилитационной маршрутизации (ШРМ) с применением роботизированных систем, не менее 20 дней |
rbs |
Обязательное сочетание 2-х медицинских услуг: B05.069.005 "Разработка индивидуальной программы дефектологической реабилитации", B05.069.006 "Разработка индивидуальной программы логопедической реабилитации" |
ykur1 |
Уровень курации I |
ykur2 |
Уровень курации II |
ykur3d12 |
Уровень курации III, не менее 12 дней |
ykur4d18 |
Уровень курации IV, не менее 18 дней |
ykur3 |
Уровень курации III |
ykur4 |
Уровень курации IV |
Медицинская реабилитация детей с
нарушениями слуха без замены речевого
процессора системы кохлеарной
имплантации
Отнесение к КСГ "Медицинская
реабилитация детей с нарушениями слуха
без замены речевого процессора системы
кохлеарной имплантации" (КСГ st37.015 и ds37.010)
осуществляется по коду медицинской
услуги B05.028.001 "Услуги по медицинской
реабилитации пациента с заболеваниями
органа слуха" или B05.046.001 "Слухо-речевая
реабилитация глухих детей с кохлеарным
имплантом" в сочетании с двумя
классификационными критериями: возраст
до 18 лет (код 5) и код классификационного
критерия "rbs".
Классификационный критерий "rbs"
означает обязательное сочетание двух
медицинских услуг: B05.069.005 "Разработка
индивидуальной программы
дефектологической реабилитации" и B05.069.006
"Разработка индивидуальной программы
логопедической реабилитации".
Подписи сторон:
Директор
Департамента здравоохранения
Ханты-Мансийского автономного округа -
Югры
А.А.ДОБРОВОЛЬСКИЙ
Директор
Территориального фонда
обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры
А.П.ФУЧЕЖИ
Директор АСП ООО "Капитал МС" - Филиал
в ХМАО - Югре
И.Ю.КУЗНЕЦОВА
Директор
Ханты-Мансийского филиала
ООО "АльфаСтрахование-ОМС"
О.А.ТОМИН
Председатель
Ассоциации работников
здравоохранения Ханты-Мансийского
автономного округа - Югры
В.А.ГИЛЬВАНОВ
Председатель
Региональной организации Профсоюза
работников
здравоохранения Российской Федерации
Ханты-Мансийского автономного округа -
Югры
О.Г.МЕНЬШИКОВА
Приложение 26
к Дополнительному соглашению 1
от 01.02.2024
Приложение 46
к Тарифному соглашению
в системе обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры на 2024 год
от 29.12.2023
ТАБЛИЦА СООТВЕТСТВИЯ ГРУПП
ДИСПАНСЕРНОГО НАБЛЮДЕНИЯ ДИАГНОЗАМ ПО
МКБ-10 ПРИ ОКАЗАНИИ МЕДИЦИНСКОЙ ПОМОЩИ
ВЗРОСЛОМУ НАСЕЛЕНИЮ
N п/п |
Код группы |
Наименование группы |
Код МКБ |
1 |
TKPDNV.OZ |
Комплексное посещение по поводу диспансерного наблюдения взрослого населения (при онкологических заболеваниях) |
C00-C96, D00-D09 |
2 |
TKPDNV.CD |
Комплексное посещение по поводу диспансерного наблюдения взрослого населения (при сахарном диабете) |
E10.2, Е10.3, Е10.4, Е10.5, Е10.6, Е10.7, Е10.8, Е10.9, E11.2, Е11.3, Е11.4, Е11.5, Е11.6, Е11.7, Е11.8 |
3 |
TKPDNV.BCK |
Комплексное посещение по поводу диспансерного наблюдения взрослого населения (при болезнях системы кровообращения) |
I05-I09, I10-I15, I20-I25, I26, I27.0, I27.2, I27.8, I28, I33, I34-I37, I38-I39, I40, I41, I42, I44-I49, I50, I51.0-I51.2, I51.4, I65.2, I67.8, I69.0-I69.4, I71 |
4 |
TKPDNV.PR |
Комплексное посещение по поводу диспансерного наблюдения взрослого населения (при иных заболеваниях) |
B18.0-B18.2, B20-B24; D10, D11, D12.6, D12.8, D13.4, D13.7, D14, D14.0, D14.1, D14.2, D16, D22, D23, D23.1, D24, D29.1, D30.0, D30.3, D30.4, D31,D35.0-D35.2, D37.6, D39.1, D41.0, D44.8, D35.8; E04.1, E04.2, E05.1, E05.2, E21.0, E22.0, E28.2, E34.5, E34.8, E78; J12, J13, J14, J31, J33, J37, J38.1, J41.0, J41.1, J41.8, J44.0, J44.8, J44.9, J45.0, J45.1, J45.8, J45.9, J47.0, J84.1; K13.0, K13.2, K13.7, K20, K21.0, K22.0, K22.2, K22.7, K25, K26, K29.4, K29.5, K31.7, K31.7, K50, K51, K62.1, K70.3, K74.3-K74.6, K86; L43, L57.1, L82; M81.5, M85, M88, M96; N 18.1, N 18.9, N 48.0, N 60, N 84, N 85.0, N 85.1, N 87.1, N 87.2, N 88.0; Q20-Q28, Q78.1, Q78.4, Q82.1, Q82.5, Q85.1; R73.0, R73.9; Z95.0 - Z95.4., Z95.5, Z95.8, Z95.9. |
Подписи сторон:
Директор
Департамента здравоохранения
Ханты-Мансийского автономного округа -
Югры
А.А.ДОБРОВОЛЬСКИЙ
Директор
Территориального фонда
обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры
А.П.ФУЧЕЖИ
Директор
АСП ООО "Капитал МС" - Филиал
в ХМАО - Югре
И.Ю.КУЗНЕЦОВА
Директор
Ханты-Мансийского филиала
ООО "АльфаСтрахование-ОМС"
О.А.ТОМИН
Председатель
Ассоциации работников здравоохранения
Ханты-Мансийского автономного округа -
Югры
В.А.ГИЛЬВАНОВ
Председатель
Региональной организации Профсоюза
работников
здравоохранения Российской Федерации
Ханты-Мансийского автономного округа -
Югры
О.Г.МЕНЬШИКОВА
Приложение 27
к Дополнительному соглашению 1
от 31.01.2024
Приложение 47
к Тарифному соглашению
в системе обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры на 2024 год
от 29.12.2023
РАСЧЕТ РАЗМЕРА ПОДУШЕВОГО НОРМАТИВА
ФИНАНСИРОВАНИЯ ПРИ ОПЛАТЕ МЕДИЦИНСКОЙ
ПОМОЩИ, ОКАЗАННОЙ ВНЕ МЕДИЦИНСКОЙ
ОРГАНИЗАЦИИ (СКОРАЯ МЕДИЦИНСКАЯ
ПОМОЩЬ)
Код МО |
Наименование МО |
Обслуживаемое население: |
Фактический дифференцированный подушевой норматив (ФДПнi) |
Корректирующий коэффициент субъекта по группам МО (Кксуб) |
Фактический дифференцированный подушевой норматив с учетом Кксуб |
Сумма финансирования руб. | ||||||
|
|
ООО "Альфа Страхование-ОМС" |
АО "СК "СОГАЗ-Мед" |
ООО "Капитал МС" |
ИТОГО |
|
|
|
ООО "Альфа Страхование-ОМС" |
АО "СК "СОГАЗ-Мед" |
ООО "Капитал МС" |
ИТОГО финансирование (руб.) |
1 |
2 |
3 |
4 |
5 |
6 = 3 + 4 + 5 |
7 |
8 |
9 |
10 = 3 * 9 |
11 = 4 * 9 |
12 = 5 * 9 |
13 = 10 + 11 + 12 |
810001 |
БУ "Белоярская районная больница" |
82 |
22352 |
13 |
22447 |
157,82 |
1,5324 |
241,84 |
19830,88 |
5405607,68 |
3143,92 |
5428582,48 |
810005 |
БУ "Пыть-Яхская окружная клиническая больница" |
43543 |
411 |
59 |
44013 |
154,39 |
1,2311 |
190,07 |
8276218,01 |
78118,77 |
11214,13 |
8365550,91 |
810006 |
БУ "Урайская городская клиническая больница" |
7869 |
201 |
34508 |
42578 |
166,07 |
1,2213 |
202,82 |
1595990,58 |
40766,82 |
6998912,56 |
8635669,96 |
810008 |
БУ "Березовская районная больница" |
55 |
7342 |
8 |
7405 |
162,87 |
1,3028 |
212,19 |
11670,45 |
1557898,98 |
1697,52 |
1571266,95 |
810009 |
БУ "Игримская районная больница" |
114 |
7042 |
7 |
7163 |
168,13 |
1,3276 |
223,21 |
25445,94 |
1571844,82 |
1562,47 |
1598853,23 |
810017 |
БУ "Кондинская районная больница" |
6467 |
464 |
17680 |
24611 |
170,83 |
1,4489 |
247,52 |
1600711,84 |
114849,28 |
4376153,60 |
6091714,72 |
810032 |
БУ "Нефтеюганская районная больница" |
28228 |
128 |
71 |
28427 |
156,77 |
1,2826 |
201,07 |
5675803,96 |
25736,96 |
14275,97 |
5715816,89 |
810039 |
БУ "Нижневартовская районная больница" |
14577 |
4 |
496 |
15077 |
156,29 |
1,2266 |
191,71 |
2794556,67 |
766,84 |
95088,16 |
2890411,67 |
810040 |
БУ "Новоаганская районная больница" |
6056 |
1 |
30 |
6087 |
162,81 |
1,3736 |
223,64 |
1354363,84 |
223,64 |
6709,20 |
1361296,68 |
810058 |
БУ "Октябрьская районная больница" |
1991 |
18528 |
449 |
20968 |
165,00 |
1,2419 |
204,91 |
407975,81 |
3796572,48 |
92004,59 |
4296552,88 |
810059 |
АУ "Советская районная больница" |
22747 |
9976 |
24 |
32747 |
168,62 |
1,1495 |
193,83 |
4409051,01 |
1933648,08 |
4651,92 |
6347351,01 |
810062 |
БУ "Пионерская районная больница" |
5828 |
7719 |
22 |
13569 |
176,69 |
1,2371 |
218,58 |
1273884,24 |
1687219,02 |
4808,76 |
2965912,02 |
810064 |
БУ "Сургутская районная поликлиника" |
34324 |
1878 |
1150 |
37352 |
155,28 |
1,1789 |
183,06 |
6283351,44 |
343786,68 |
210519,00 |
6837657,12 |
810073 |
БУ "Нижнесортымская участковая больница" |
12409 |
87 |
58 |
12554 |
145,38 |
1,2943 |
188,17 |
2335001,53 |
16370,79 |
10913,86 |
2362286,18 |
810074 |
БУ "Федоровская городская больница" |
25957 |
218 |
449 |
26624 |
149,87 |
1,2669 |
189,87 |
4928455,59 |
41391,66 |
85251,63 |
5055098,88 |
810076 |
БУ "Лянторская городская больница" |
38215 |
73 |
60 |
38348 |
151,18 |
1,2648 |
191,21 |
7307090,15 |
13958,33 |
11472,60 |
7332521,08 |
810088 |
БУ "Когалымская городская больница" |
2172 |
183 |
51930 |
54285 |
152,44 |
1,3048 |
198,90 |
432010,80 |
36398,70 |
10328877,00 |
10797286,50 |
810089 |
БУ "Лангепасская городская больница" |
7027 |
42 |
32842 |
39911 |
159,13 |
1,2323 |
196,10 |
1377994,70 |
8236,20 |
6440316,20 |
7826547,10 |
810090 |
БУ "Мегионская городская больница" |
52752 |
21 |
404 |
53177 |
159,15 |
1,2790 |
203,55 |
10737669,60 |
4274,55 |
82234,20 |
10824178,35 |
810111 |
БУ "Покачевская городская больница" |
103 |
5 |
15482 |
15590 |
152,81 |
1,2848 |
196,33 |
20221,99 |
981,65 |
3039581,06 |
3060784,70 |
810113 |
БУ "Радужнинская городская больница" |
38699 |
12 |
44 |
38755 |
154,88 |
1,3206 |
204,53 |
7915106,47 |
2454,36 |
8999,32 |
7926560,15 |
810131 |
БУ "Югорская городская больница" |
537 |
35289 |
18 |
35844 |
164,16 |
1,1688 |
191,87 |
103034,19 |
6770900,43 |
3453,66 |
6877388,28 |
810157 |
БУ "Ханты-Мансийская районная больница" |
6724 |
7 |
0 |
6731 |
167,98 |
1,1670 |
196,03 |
1318105,72 |
1372,21 |
0,00 |
1319477,93 |
810184 |
БУ "Нефтеюганская городская станция скорой медицинской помощи" |
108626 |
3129 |
2419 |
114174 |
159,90 |
1,1997 |
191,83 |
20837725,58 |
600236,07 |
464036,77 |
21901998,42 |
810185 |
БУ "Сургутская городская клиническая станция скорой медицинской помощи" |
360655 |
24025 |
24581 |
409261 |
160,32 |
1,0999 |
176,34 |
63597902,70 |
4236568,50 |
4334613,54 |
72169084,74 |
810194 |
БУ "Няганская городская станция скорой медицинской помощи" |
40797 |
15671 |
5189 |
61657 |
160,57 |
1,1979 |
192,35 |
7847302,95 |
3014316,85 |
998104,15 |
11859723,95 |
810196 |
БУ "Нижневартовская городская станция скорой медицинской помощи" |
252640 |
105 |
4567 |
257312 |
161,69 |
1,1910 |
192,57 |
48650884,80 |
20219,85 |
879467,19 |
49550571,84 |
810197 |
БУ "Ханты-Мансийская городская клиническая станция скорой медицинской помощи" |
99198 |
2855 |
54 |
102107 |
157,81 |
1,1388 |
179,71 |
17826872,58 |
513072,05 |
9704,34 |
18349648,97 |
|
Всего |
1218392 |
157768 |
192614 |
1568774 |
X |
X |
X |
228964234,02 |
31837792,25 |
38517767,32 |
299319793,59 |
Подписи сторон:
Директор
Департамента здравоохранения
Ханты-Мансийского автономного округа -
Югры
А.А.ДОБРОВОЛЬСКИЙ
Директор
Территориального фонда
обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры
А.П.ФУЧЕЖИ
Директор
Ханты-Мансийского филиала
ООО "АльфаСтрахование-ОМС"
О.А.ТОМИН
Директор
Административного Структурного
Подразделения
ООО "Капитал МС" - Филиал в
Ханты-Мансийском
автономном округе - Югре
И.Ю.КУЗНЕЦОВА
Председатель
Ассоциации работников здравоохранения
Ханты-Мансийского автономного округа -
Югры
В.А.ГИЛЬВАНОВ
Председатель
Региональной организации Профсоюза
работников
здравоохранения Российской Федерации
Ханты-Мансийского автономного округа -
Югры
О.Г.МЕНЬШИКОВА
Приложение 28
к Дополнительному соглашению 1
от 01.02.2024
Приложение 48
к Тарифному соглашению
в системе обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры на 2024 год
от 29.12.2023
РАСЧЕТ РАЗМЕРА ПОДУШЕВОГО НОРМАТИВА
ФИНАНСИРОВАНИЯ ПРИ ОПЛАТЕ МЕДИЦИНСКОЙ
ПОМОЩИ, ОКАЗАННОЙ В АМБУЛАТОРНЫХ
УСЛОВИЯХ
Код МО |
Наименование МО |
Прикрепленное население (чел.) |
Фактический дифференцированный подушевой норматив (ФДПнi) |
Корректирующий коэффициент субъекта по группам МО Кксуб |
Фактический дифференцированный подушевой норматив с учетом Кксуб |
Сумма финансирования, руб. | ||||||
|
|
ООО "Альфа Страхование-ОМС" |
АО "СК" СОГАЗ-Мед" |
АСП ООО "Капитал МС" |
ИТОГО |
|
|
|
ООО "Альфа Страхование-ОМС" |
АО "СК" СОГАЗ-Мед" |
АСП ООО "Капитал МС" |
ИТОГО по подушевому финансированию |
1 |
2 |
3 |
4 |
5 |
6 = 3 + 4 + 5 |
7 |
8 |
9 = 7 * 8 |
10 = 3 * 9 |
11 = 4 * 9 |
12 = 5 * 9 |
13 = 10 + 11 + 12 |
810225 |
АУ "Югорский центр профессиональной патологии" |
3500 |
417 |
255 |
4172 |
188,46 |
2,4989 |
470,94 |
1648290,00 |
196381,98 |
120089,70 |
1964761,68 |
810148 |
ЧУЗ "Клиническая больница "РЖД-Медицина" города Сургут |
6505 |
618 |
387 |
7510 |
200,75 |
3,2121 |
644,83 |
4194619,15 |
398504,94 |
249549,21 |
4842673,30 |
810003 |
БУ "Няганская городская поликлиника" |
30231 |
11005 |
4380 |
45616 |
209,99 |
1,3163 |
276,41 |
8356150,71 |
3041892,05 |
1210675,80 |
12608718,56 |
810099 |
БУ "Нижневартовская городская поликлиника" |
175993 |
227 |
4114 |
180334 |
203,63 |
0,9920 |
202,00 |
35550586,00 |
45854,00 |
831028,00 |
36427468,00 |
810088 |
БУ "Когалымская городская больница" |
2634 |
209 |
51661 |
54504 |
198,33 |
2,9748 |
589,99 |
1554033,66 |
123307,91 |
30479473,39 |
32156814,96 |
810005 |
БУ "Пыть-Яхская окружная клиническая больница" |
39070 |
376 |
74 |
39520 |
207,55 |
1,8044 |
374,50 |
14631715,00 |
140812,00 |
27713,00 |
14800240,00 |
810064 |
БУ "Сургутская районная поликлиника" |
34649 |
1830 |
1435 |
37914 |
223,50 |
1,2660 |
282,95 |
9803934,55 |
517798,50 |
406033,25 |
10727766,30 |
810090 |
БУ "Мегионская городская больница" |
47255 |
33 |
438 |
47726 |
203,56 |
3,3388 |
679,65 |
32116860,75 |
22428,45 |
297686,70 |
32436975,90 |
810159 |
БУ "Сургутская городская клиническая поликлиника N 4" |
130005 |
6690 |
6043 |
142738 |
202,97 |
1,3291 |
269,77 |
35071448,85 |
1804761,30 |
1630220,11 |
38506430,26 |
810122 |
БУ "Сургутская городская клиническая поликлиника N 1" |
99938 |
8162 |
6540 |
114640 |
203,79 |
1,3013 |
265,19 |
26502558,22 |
2164480,78 |
1734342,60 |
30401381,60 |
810094 |
БУ "Нефтеюганская окружная клиническая больница им. В.И. Яцкив" |
99544 |
3024 |
2513 |
105081 |
203,79 |
1,2502 |
254,78 |
25361820,32 |
770454,72 |
640262,14 |
26772537,18 |
810123 |
БУ "Сургутская городская клиническая поликлиника N 2" |
81478 |
6235 |
10517 |
98230 |
203,26 |
1,2961 |
263,45 |
21465379,10 |
1642610,75 |
2770703,65 |
25878693,50 |
810125 |
БУ "Сургутская городская клиническая поликлиника N 3" |
33787 |
2430 |
1550 |
37767 |
206,81 |
1,8410 |
380,74 |
12864062,38 |
925198,20 |
590147,00 |
14379407,58 |
810206 |
БУ "Центр общей врачебной практики" |
896 |
19 |
3025 |
3940 |
232,22 |
5,3292 |
1237,55 |
1108844,80 |
23513,45 |
3743588,75 |
4875947,00 |
810126 |
БУ "Окружная клиническая больница" |
92885 |
3973 |
825 |
97683 |
205,05 |
1,7922 |
367,49 |
34134308,65 |
1460037,77 |
303179,25 |
35897525,67 |
810097 |
БУ "Нижневартовская городская детская поликлиника" |
64838 |
53 |
952 |
65843 |
212,60 |
3,3102 |
703,75 |
45629742,50 |
37298,75 |
669970,00 |
46337011,25 |
810108 |
БУ "Няганская городская детская поликлиника" |
8868 |
5552 |
868 |
15288 |
209,90 |
3,8020 |
798,04 |
7077018,72 |
4430718,08 |
692698,72 |
12200435,52 |
810160 |
БУ "Сургутская городская клиническая поликлиника N 5" |
14411 |
657 |
662 |
15730 |
211,88 |
4,3635 |
924,54 |
13323545,94 |
607422,78 |
612045,48 |
14543014,20 |
ВСЕГО по МО |
966487 |
51510 |
96239 |
1114236 |
х |
х |
х |
330394919,30 |
18353476,41 |
47009406,75 |
395757802,46 | |
Подписи сторон:
Директор
Департамента здравоохранения
Ханты-Мансийского автономного округа -
Югры
А.А.ДОБРОВОЛЬСКИЙ
Директор
Территориального фонда
обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры
А.П.ФУЧЕЖИ
Директор
Ханты-Мансийского филиала
ООО "АльфаСтрахование-ОМС"
О.А.ТОМИН
Директор
Административного Структурного
Подразделения
ООО "Капитал МС" - Филиал в
Ханты-Мансийском
автономном округе - Югре
И.Ю.КУЗНЕЦОВА
Председатель
Ассоциации работников здравоохранения
Ханты-Мансийского автономного округа -
Югры
В.А.ГИЛЬВАНОВ
Председатель
Региональной организации Профсоюза
работников
здравоохранения Российской Федерации
Ханты-Мансийского автономного округа -
Югры
О.Г.МЕНЬШИКОВА
Приложение 29
к Дополнительному соглашению 1
от 01.02.2024
Приложение 49
к Тарифному соглашению
в системе обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры на 2024 год
от 29.12.2023
РАСЧЕТ РАЗМЕРА ПОДУШЕВОГО НОРМАТИВА
ФИНАНСИРОВАНИЯ ПРИ ОПЛАТЕ МЕДИЦИНСКОЙ
ПОМОЩИ, ОКАЗАННОЙ ПО ВСЕМ ВИДАМ И
УСЛОВИЯМ ЕЕ ПРЕДОСТАВЛЕНИЯ
Код МО |
Наименование МО |
Прикрепленное население (чел.) |
Фактический дифференцированный подушевой норматив АПП (ФДПнi) |
Фактический дифференцированный подушевой норматив КС и ДС (ФДПнi) |
Фактический дифференцированный подушевой норматив (ФДПнi) |
Корректирующий коэффициент субъекта по группам МО Кксуб |
Фактический дифференцированный подушевой норматив с учетом Кксуб |
Сумма финансирования, руб. | ||||||
|
|
ООО "Альфа Страхование-ОМС" |
АО "СК" СОГАЗ-Мед" |
АСП ООО "Капитал МС" |
ИТОГО |
|
|
|
|
|
ООО "Альфа Страхование-ОМС" |
АО "СК" СОГАЗ-Мед" |
АСП ООО "Капитал МС" |
ИТОГО по подушевому финансированию |
1 |
2 |
3 |
4 |
5 |
6 = 3 + 4 + 5 |
7 |
8 |
9 = 7 + 8 |
10 |
11 = 9 * 10 |
12 = 3 * 11 |
13 = 4 * 11 |
14 = 5 * 11 |
15 = 12 + 13 + 14 |
810039 |
БУ "Нижневартовская районная больница" |
19757 |
28 |
687 |
20472 |
221,83 |
649,81 |
871,64 |
1,2189 |
1062,44 |
20990627,08 |
29748,32 |
729896,28 |
21750271,68 |
810073 |
БУ "Нижнесортымская участковая больница" |
11175 |
150 |
103 |
11428 |
216,43 |
633,99 |
850,42 |
1,0883 |
925,51 |
10342574,25 |
138826,50 |
95327,53 |
10576728,28 |
810074 |
БУ "Федоровская городская больница" |
23619 |
218 |
422 |
24259 |
205,64 |
602,41 |
808,05 |
1,0983 |
887,48 |
20961390,12 |
193470,64 |
374516,56 |
21529377,32 |
810076 |
БУ "Лянторская городская больница" |
35494 |
116 |
114 |
35724 |
206,56 |
605,08 |
811,64 |
1,1251 |
913,18 |
32412410,92 |
105928,88 |
104102,52 |
32622442,32 |
810032 |
БУ "Нефтеюганская районная больница" |
30571 |
224 |
135 |
30930 |
223,91 |
655,93 |
879,84 |
1,4809 |
1302,96 |
39832790,16 |
291863,04 |
175899,60 |
40300552,80 |
810068 |
БУ "Угутская участковая больница" |
2122 |
12 |
6 |
2140 |
225,95 |
661,91 |
887,86 |
3,0751 |
2730,26 |
5793611,72 |
32763,12 |
16381,56 |
5842756,40 |
810089 |
БУ "Лангепасская городская больница" |
6685 |
67 |
31595 |
38347 |
210,69 |
617,19 |
827,88 |
1,7176 |
1421,97 |
9505869,45 |
95271,99 |
44927142,15 |
54528283,59 |
810113 |
БУ "Радужнинская городская больница" |
34679 |
19 |
67 |
34765 |
209,38 |
613,34 |
822,72 |
1,3966 |
1149,01 |
39846517,79 |
21831,19 |
76983,67 |
39945332,65 |
810040 |
БУ "Новоаганская районная больница" |
5601 |
8 |
23 |
5632 |
226,70 |
664,10 |
890,80 |
2,3771 |
2117,52 |
11860229,52 |
16940,16 |
48702,96 |
11925872,64 |
810111 |
БУ "Покачевская городская больница" |
300 |
12 |
14197 |
14509 |
222,96 |
653,13 |
876,09 |
1,6367 |
1433,90 |
430170,00 |
17206,80 |
20357078,30 |
20804455,10 |
810006 |
БУ "Урайская городская клиническая больница" |
7232 |
272 |
30588 |
38092 |
215,46 |
631,16 |
846,62 |
1,6144 |
1366,78 |
9884552,96 |
371764,16 |
41807066,64 |
52063383,76 |
810058 |
БУ "Октябрьская районная больница" |
2912 |
19340 |
627 |
22879 |
229,95 |
673,60 |
903,55 |
2,0052 |
1811,80 |
5275961,60 |
35040212,00 |
1135998,60 |
41452172,20 |
810157 |
БУ "Ханты-Мансийская районная больница" |
14928 |
213 |
62 |
15203 |
224,12 |
656,54 |
880,66 |
2,0204 |
1779,29 |
26561241,12 |
378988,77 |
110315,98 |
27050545,87 |
810131 |
БУ "Югорская городская больница" |
1332 |
35072 |
112 |
36516 |
215,44 |
631,10 |
846,54 |
1,3376 |
1132,33 |
1508263,56 |
39713077,76 |
126820,96 |
41348162,28 |
810059 |
АУ "Советская районная больница" |
22309 |
10661 |
77 |
33047 |
218,30 |
639,48 |
857,78 |
1,5674 |
1344,48 |
29994004,32 |
14333501,28 |
103524,96 |
44431030,56 |
810017 |
БУ "Кондинская районная больница" |
7306 |
471 |
17675 |
25452 |
234,26 |
686,23 |
920,49 |
1,9250 |
1771,94 |
12945793,64 |
834583,74 |
31319039,50 |
45099416,88 |
810062 |
БУ "Пионерская районная больница" |
4367 |
6549 |
53 |
10969 |
237,75 |
696,47 |
934,22 |
1,6348 |
1527,26 |
6669544,42 |
10002025,74 |
80944,78 |
16752514,94 |
810001 |
БУ "Белоярская районная больница" |
235 |
25378 |
36 |
25649 |
223,21 |
653,87 |
877,08 |
1,5561 |
1364,82 |
320732,70 |
34636401,96 |
49133,52 |
35006268,18 |
810008 |
БУ "Березовская районная больница" |
540 |
12057 |
45 |
12642 |
225,77 |
661,38 |
887,15 |
2,4514 |
2174,76 |
1174370,40 |
26221081,32 |
97864,20 |
27493315,92 |
810009 |
БУ "Игримская районная больница" |
336 |
8373 |
24 |
8733 |
229,45 |
672,14 |
901,59 |
2,4726 |
2229,27 |
749034,72 |
18665677,71 |
53502,48 |
19468214,91 |
ВСЕГО по МО |
231500 |
119240 |
96648 |
447388 |
х |
х |
х |
х |
х |
287059690,45 |
181141165,08 |
141790242,75 |
609991098,28 | |
Подписи сторон:
Директор
Департамента здравоохранения
Ханты-Мансийского автономного округа -
Югры
А.А.ДОБРОВОЛЬСКИЙ
Директор
Территориального фонда
обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры
А.П.ФУЧЕЖИ
Директор
Ханты-Мансийского филиала
ООО "АльфаСтрахование-ОМС"
О.А.ТОМИН
Директор
Административного Структурного
Подразделения
ООО "Капитал МС" - Филиал в
Ханты-Мансийском
автономном округе - Югре
И.Ю.КУЗНЕЦОВА
Председатель
Ассоциации работников здравоохранения
Ханты-Мансийского автономного округа -
Югры
В.А.ГИЛЬВАНОВ
Председатель
Региональной организации Профсоюза
работников
здравоохранения Российской Федерации
Ханты-Мансийского автономного округа -
Югры
О.Г.МЕНЬШИКОВА
Приложение 30
к Дополнительному соглашению 1
от 01.02.2024
Приложение 51
к Тарифному соглашению
в системе обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры на 2024 год
от 29.12.2023
ПОРЯДОК ОПЛАТЫ МЕДИЦИНСКОЙ ПОМОЩИ ПРИ
МЕЖУЧРЕЖДЕНЧЕСКИХ РАСЧЕТАХ (МУР) ЧЕРЕЗ
СТРАХОВУЮ МЕДИЦИНСКУЮ ОРГАНИЗАЦИЮ НА
ТЕРРИТОРИИ ХМАО - ЮГРЫ
1.1. В систему межучрежденческих
расчетов включаются МО-заказчики и
МО-исполнители.
МО-заказчики - медицинские
организации (самостоятельные
поликлиники, поликлинические отделения
в составе медицинских организаций, общие
(семейные) врачебные практики) любой
формы собственности, участвующие в
реализации ТП ОМС и имеющие/не имеющие
прикрепившихся лиц, с применением любых
способов оплаты первичной
медико-санитарной помощи (в том числе
первичной специализированной
медико-санитарной помощи) в соответствии
с приложением N 1 к Тарифному соглашению,
а также при необходимости стационары
медицинских организаций имеющих/не
имеющих прикрепившихся лиц с применения
любых способов оплаты
специализированной медицинской помощи,
оказанной в условиях стационара в
соответствии с приложением N 3 к
Тарифному соглашению, застрахованным по
ОМС,
МО-исполнители - медицинские
организации (самостоятельные
поликлиники, поликлинические отделения
в составе медицинских организаций, общие
(семейные) врачебные практики) любой
формы собственности, оказывающие
медицинские услуги в рамках
межучрежденческих расчетов, по
направлениям, выданным амбулаторными
медицинскими организациями, а также
стационарами при необходимости оказания
пациенту услуг в рамках медицинской
помощи в стационарных условиях.
В систему межучрежденческих
расчетов не включена:
- медицинская помощь, оказываемая в
стационарных условиях (оплата
законченного случая по КСГ);
- медицинская помощь, оказываемая в
условиях дневного стационара (оплата
законченного случая по КСГ);
- скорая медицинская помощь;
- первичная медико-санитарная
помощь, оказываемая в амбулаторных
условия амбулаторными медицинскими
организациями (ФАП, ФП);
- медицинская помощь по профилю
"стоматология";
- отдельные диагностические
исследования: магнитно-резонансная
томография, компьютерная томография,
ультразвуковые исследования
сердечно-сосудистой системы,
эндоскопические диагностические
исследования, молекулярно-генетические
исследования и патологоанатомические
исследования биопсийного
(операционного) материала с целью
диагностики онкологических заболеваний
и подбора противоопухолевой
лекарственной терапии, тестирование на
выявление новой коронавирусной инфекции
(COVID-19), по направлениям медицинских
организаций в амбулаторных условиях;
- медицинская реабилитация,
оказываемая в амбулаторных условиях по
комплексным тарифам.
1.2. В системе межучрежденческих
расчетов принимается к оплате первичная
медико-санитарная помощь, оказанная в
амбулаторных условиях по направлениям с
точным указанием источника направления,
без формирования законченного случая по
заболеванию с соответствующим отдельным
учетом, в следующих ситуациях:
1) Услуги по лабораторным и
инструментальным методам диагностики,
направляемые МО в рамках исполнения
требований по случаям с применением
комплексных тарифов:
- на оплату профилактических
медицинских осмотров;
- на оплату профилактических
осмотров несовершеннолетних;
- на оплату диспансеризации
определенных групп взрослого населения,
включая углубленную диспансеризацию;
- на оплату диспансеризации
пребывающих в стационарных учреждениях
детей-сирот и детей, находящихся в
трудной жизненной ситуации;
- на оплату диспансеризации
детей-сирот и детей, оставшихся без
попечения родителей, в том числе
усыновленных (удочеренных), принятых под
опеку (попечительство) в приемную или
патронатную семью;
- на оплату диспансерного
наблюдения отдельных категорий граждан
из числа взрослого населения.
Применяются услуги групп
диагностических видов исследований
(раздел 12, 13, 14 Приложения 19 к Тарифному
соглашению):
- молекулярно-биологических
исследований;
- инфекционной иммунологии;
- бактериологических исследований;
- генетических исследований;
- иммунологических исследований
(уровень затрат 1);
- иммунологических исследований
(уровень затрат 2);
- клинических и биохимических
исследований (уровень затрат 1);
- клинических и биохимических
исследований (уровень затрат 2);
- клинических и биохимических
исследований (уровень затрат 3);
- клинических и биохимических
исследований (уровень затрат 4)
- цитологических исследований;
- аллергологические исследования
- прижизненное
патологоанатомическое исследование
биопсийного (операционного) материала 1
категории сложности (1 случай);
- прижизненное
патологоанатомическое исследование
биопсийного (операционного) материала 2
категории сложности (1 случай);
- иммуногистохимическое
исследование биопсийного
(операционного) материала (1 случай)
- рентгенологические исследования
без контрастирования;
- рентгенологические исследования
с контрастированием
- ультразвуковая диагностика без
применения дуплексных (доплеровских)
методов
- функциональная диагностика
сердечно-сосудистой системы без
нагрузки
- ультразвуковая диагностика с
проведением допплеровских (дуплексных)
исследований
- исследование функция внешнего
дыхания
- видеомониторинг
электроэнцефалограммы
- цитогенетические исследования
2) При необходимости проведения
обследования пациента при оказании
медицинской помощи в стационарных
условиях, дополнительно, кроме
вышеуказанных, по направлению могут быть
оказаны следующие услуги.
- КТ без контрастирования;
- КТ одной анатомической области с
контрастированием;
- КТ двух и более анатомических
областей с контрастированием;
- МРТ диагностика с
контрастированием;
- МРТ диагностика без
контрастирования;
- ультразвуковое исследование
сердечно-сосудистой системы,
- эндоскопических диагностических
исследований,
- молекулярно-генетические
исследования
- прижизненное
патологоанатомическое исследование
биопсийного (операционного) материала 3
категории сложности (1 случай);
- прижизненное
патологоанатомическое исследование
биопсийного (операционного) материала 4
категории сложности (1 случай);
- прижизненное
патологоанатомическое исследование
биопсийного (операционного) материала 5
категории сложности (1 случай);
- тестирование на выявление новой
коронавирусной инфекции (COVID-19);
3) В случае достижения по выполнению
МО-заказчиком запланированного объема
исследований, учитывая квотирование по
МО-направителям, возможно выполнение по
превышающему объему с оплатой в рамках
МУР при условии достоверного заполнения
направления.
1.3. В целях обеспечения прав
застрахованных лиц на выбор медицинской
организации в соответствии с частью 5
статьи 19 Федерального закона от 21.11.2011 N
323-ФЗ "Об основах охраны здоровья граждан
в Российской Федерации", при оформлении
направления медицинской организацией
прикрепившемуся лицу указывается
МО-исполнитель.
1.4. Механизм оплаты оказанных услуг
после проведения МЭК и ФЛК ТФОМС Югры в
системе МУР.
МО-исполнитель в срок не позднее
5-го рабочего дня месяца, следующего за
отчетным периодом, направляет в ТФОМС
Югры в электронном виде реестр счетов,
включающий в себя персонифицированные
сведения об оказанных пациентам в
отчетном периоде внешних медицинских
услугах. Реестр в рамках МУР формируется
ТФОМС Югры в соответствии с фактическим
количеством оказанных медицинских услуг
и тарифами для взаиморасчетов в рамках
МУР на основании оформленных в
электронном формате направлений от
МО-заказчиков согласно Порядку ведения
регионального реестра направлений.
ТФОМС Югры в срок не позднее 7-го
рабочего дня месяца, следующего за
отчетным периодом, проводит МЭК в
соответствии с Порядком организации и
проведения контроля объемов, сроков,
качества и условий предоставления
медицинской помощи по ОМС, утвержденным
Приказом Федерального фонда ОМС N 231н.
ТФОМС Югры в срок не позднее 7-го
рабочего дня месяца, следующего за
отчетным периодом, формирует акт ФЛК
(раздел МУР) (реестры счетов и счета на
оплату) со сведениями об оказанных
пациентам в отчетном периоде
медицинских услугах по каждой МО,
оформившей направление и направляет акт
ФЛК (раздел МУР) в СМО как основание для
перемещения средств.
Подписи сторон:
Директор
Департамента здравоохранения
Ханты-Мансийского автономного округа -
Югры
А.А.ДОБРОВОЛЬСКИЙ
Директор
Территориального фонда
обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры
А.П.ФУЧЕЖИ
Директор
АСП ООО "Капитал МС" - Филиал
в ХМАО - Югре
И.Ю.КУЗНЕЦОВА
Директор
Ханты-Мансийского филиала
ООО "АльфаСтрахование-ОМС"
О.А.ТОМИН
Председатель
Ассоциации работников
здравоохранения Ханты-Мансийского
автономного округа - Югры
В.А.ГИЛЬВАНОВ
Председатель
Региональной организации Профсоюза
работников
здравоохранения Российской Федерации
Ханты-Мансийского автономного округа -
Югры
О.Г.МЕНЬШИКОВА
Приложение 31
к Дополнительному соглашению 1
от 01.02.2024
Приложение 52
к Тарифному соглашению
в системе обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры на 2024 год
от 29.12.2023
I. Тарифы медицинских услуг, применяемых при проведении I-го этапа диспансеризации взрослого населения репродуктивного возраста по оценке репродуктивного здоровья | |||||
Код тарифа |
Наименование тарифа |
для МО, РвВД <*> |
для МО, не РвВД <**> | ||
|
|
Тарифы (муж.), руб. |
Тарифы (жен.), руб. |
Тарифы (муж.), руб. |
Тарифы (жен.), руб. |
DRZ1.1 |
Прием (осмотр) врачом акушером-гинекологом |
|
1477,32 |
|
1231,10 |
DRZ1.2 |
Пальпация молочных желез |
|
147,73 |
|
123,11 |
DRZ1.3 |
Осмотр шейки матки в зеркалах с забором материала на исследование |
|
147,73 |
|
123,11 |
DRZ1.4 |
Микроскопическое исследование влагалищных мазков |
|
92,00 |
|
76,67 |
DRZ1.5 |
Цитологическое исследование мазка с поверхности шейки матки и цервикального канала (за исключением случаев невозможности проведения исследования по медицинским показаниям в связи с экстирпацией матки, virgo) при его окрашивании по Папаниколау |
|
659,56 |
|
549,63 |
DRZ1.6 |
Проведение лабораторных исследований мазков в целях выявления возбудителей инфекционных заболеваний органов малого таза методом полимеразной цепной реакции |
|
3870,92 |
|
3225,77 |
DRZ1.7 |
Прием (осмотр) врачом-урологом (при его отсутствии врачом-хирургом, прошедшим подготовку по вопросам репродуктивного здоровья у мужчин) |
968,35 |
|
806,96 |
|
II. Тарифы проведения диспансеризации определенных групп взрослого населения репродуктивного возраста по оценке репродуктивного здоровья, I этап | |||||
1. Тарифы диспансеризации по оценке репродуктивного здоровья для мужчин репродуктивного возраста | |||||
Код тарифа |
Наименование тарифа |
Тарифы, руб. | |||
|
|
для МО РвВД <*> |
для МО не РвВД <**> | ||
TDMRZ.3.01 |
Диспансеризация мужчин по оценке репродуктивного здоровья в возрасте от 18 лет |
968,35 |
806,96 | ||
2. Тарифы диспансеризации по оценке репродуктивного здоровья для женщин репродуктивного возраста | |||||
Код тарифа |
Наименование тарифа |
Тарифы, руб. | |||
|
|
для МО РвВД <*> |
для МО не РвВД <**> | ||
TDWRZ.3.01 |
Диспансеризация женщин по оценке репродуктивного здоровья в возрасте 18-29 лет |
6395,26 |
5329,39 | ||
TDWRZ.3.02 |
Диспансеризация женщин по оценке репродуктивного здоровья в возрасте от 30 лет |
2524,34 |
2103,62 | ||
* - медицинские организации,
работающие в выходные дни
** - медицинские организации, не
работающие в выходные дни
Подписи сторон:
Директор
Департамента здравоохранения
Ханты-Мансийского автономного округа -
Югры
А.А.ДОБРОВОЛЬСКИЙ
Директор
Территориального фонда
обязательного медицинского
страхования
Ханты-Мансийского автономного округа -
Югры
А.П.ФУЧЕЖИ
Директор
АСП ООО "Капитал МС" - Филиал
в ХМАО - Югре
И.Ю.КУЗНЕЦОВА
Директор
Ханты-Мансийского филиала
ООО "АльфаСтрахование-ОМС"
О.А.ТОМИН
Председатель
Ассоциации работников здравоохранения
Ханты-Мансийского автономного округа -
Югры
В.А.ГИЛЬВАНОВ
Председатель
Региональной организации Профсоюза
работников
здравоохранения Российской Федерации
Ханты-Мансийского автономного округа -
Югры
О.Г.МЕНЬШИКОВА
Ссылается на
- О временном порядке организации работы медицинских организаций в целях реализации мер по профилактике и снижению рисков распространения новой коронавирусной инфекции COVID-19 (с изменениями на 26 декабря 2023 года) (не действует с 01.01.2025)
- Об обязательном медицинском страховании в Российской Федерации (с изменениями на 28 ноября 2025 года) (редакция, действующая с 14 декабря 2025 года)
- Об основах охраны здоровья граждан в Российской Федерации (с изменениями на 23 июля 2025 года) (редакция, действующая с 1 сентября 2025 года)


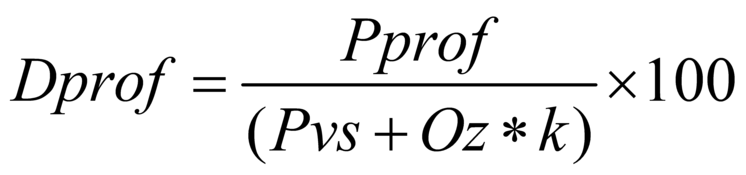 ,
,
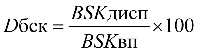 ,
,
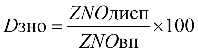 ,
,
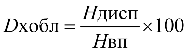 ,
,
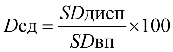 ,
,
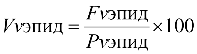 ,
,
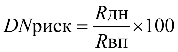 ,
,
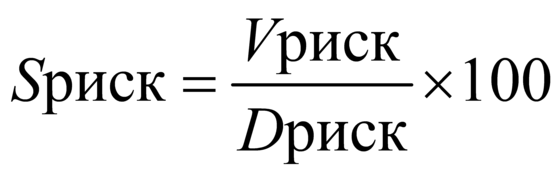 ,
,
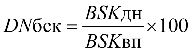 ,
,
 ,
,
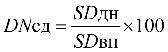 ,
,
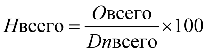 ,
,
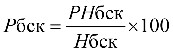 ,
,
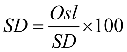 ,
,
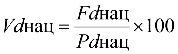 ,
,
 ,
,
 ,
,
 ,
,
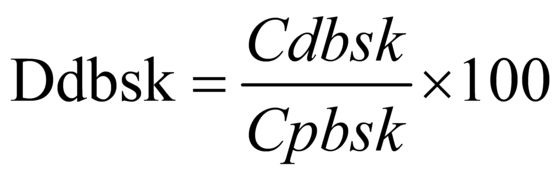 ,
,
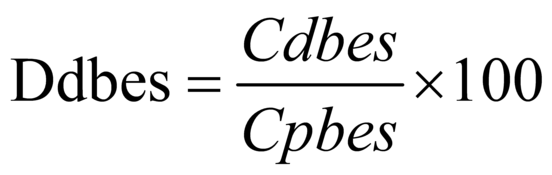 ,
,
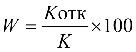 ,
,
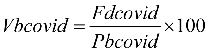 ,
,
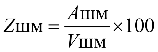 ,
,
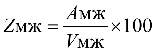 ,
,
 ,
,
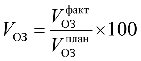
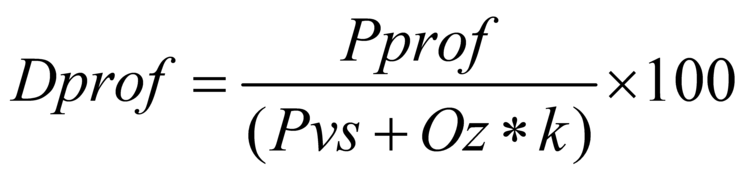 ,
,
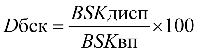 ,
,
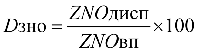 ,
,
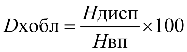 ,
,
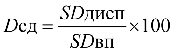 ,
,
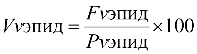 ,
,
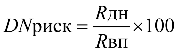 ,
,
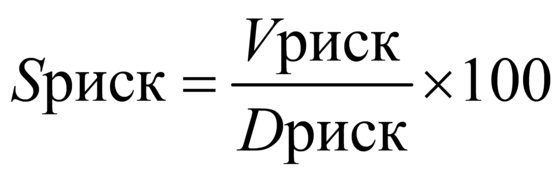 ,
,
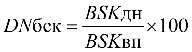 ,
,
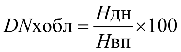 ,
,
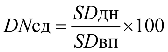 ,
,
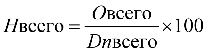 ,
,
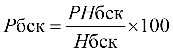 ,
,
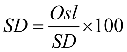 ,
,
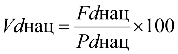 ,
,
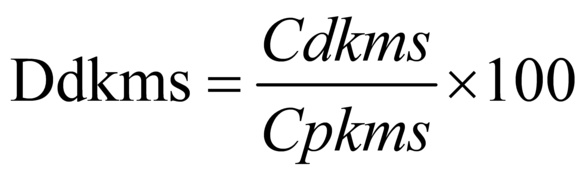 ,
,
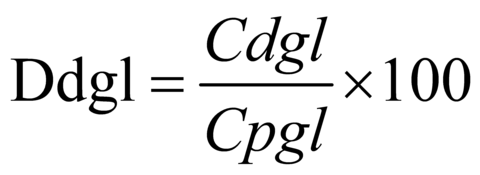 ,
,
 ,
,
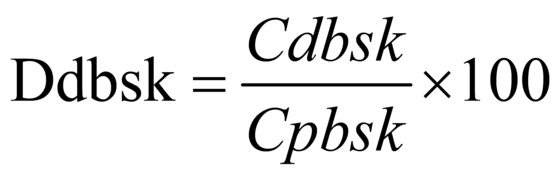 ,
,
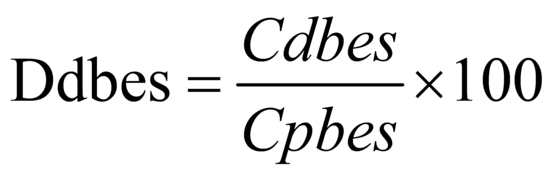 ,
,
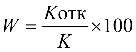 ,
,
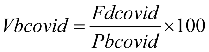 ,
,
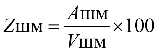 ,
,
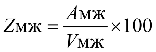 ,
,
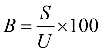 ,
,